EXAMEN DES ARTICLES
Articles 1er et
2
Interdiction des traitements médicaux de transition
et
chirurgies de réassignation pour les mineurs
L'article 1er vise à interdire la prescription, dans le cadre de la prise en charge de la dysphorie de genre, de bloqueurs de puberté ou de traitements hormonaux aux mineurs. Il vise également à interdire aux mineurs la réalisation d'opérations chirurgicales de réassignation sexuelle.
La commission a adopté cet article modifié par deux amendements visant, d'une part, à permettre, tout en l'encadrant, la prescription de bloqueurs de puberté aux personnes mineures et, d'autre part, à préciser le périmètre de l'interdiction des chirurgies de réassignation.
L'article 2 assortit ces interdictions de sanctions pénales à l'encontre des professionnels de santé qui les méconnaîtraient.
La commission a adopté cet article modifié par deux amendements visant, d'une part, à tenir compte des modifications apportées à l'article 1er et, d'autre part, à insérer ces dispositions dans un chapitre du code pénal dédié à la prise en charge de la dysphorie de genre chez les personnes mineurs.
I - Le dispositif proposé : interdire les bloqueurs de puberté, les traitements hormonaux et les chirurgies de réassignation aux mineurs
A. Les conditions de prise en charge médicale des mineurs en questionnement de genre
1. Les principes fondamentaux applicables à la prise en charge des mineurs
a) Le consentement préalable des mineurs et de leurs parents
· La prise en charge médicale des mineurs est soumise à l'exigence de consentement préalable du patient. Dans le cas des mineurs, elle est articulée avec la notion d'autorité parentale.
Celle-ci appartient aux parents, jusqu'à la majorité ou l'émancipation de l'enfant. Elle vise à le protéger, notamment, dans sa santé et sa vie privée, pour assurer son éducation et permettre son développement, dans le respect dû à sa personne1(*).
L'autorité parentale est, en principe, exercée conjointement par les deux parents2(*). Toutefois, à l'égard des tiers de bonne foi, chacun des parents est réputé agir avec l'accord de l'autre, quand il fait seul un acte usuel de l'autorité parentale relativement à la personne de l'enfant3(*).
Lorsque l'intérêt de l'enfant le commande, le juge peut confier l'exercice de l'autorité parentale à l'un des deux parents. Dans ce cas, le parent qui n'a pas l'exercice de l'autorité parentale conserve le droit et le devoir de surveiller l'entretien et l'éducation de l'enfant. Il est, à cet effet, informé des choix importants relatifs à la vie de ce dernier4(*).
· L'exigence de consentement préalable à tout acte médical a été affirmée par la loi du 4 mars 2002 relative aux droits des malades5(*). Le code de la santé publique dispose, depuis, qu'« Aucun acte médical ni aucun traitement ne peut être pratiqué sans le consentement libre et éclairé de la personne et ce consentement peut être retiré à tout moment. »6(*)
En présence d'un mineur, le médecin doit, en conséquence, obtenir le consentement des titulaires de l'autorité parentale préalablement à toute décision médicale. La notion d'acte usuel recouvre, dans ce cadre, les actes qui ne portent pas atteinte à l'intégrité corporelle de l'enfant : pour ces derniers, chacun des deux parents est réputé agir conjointement avec l'autre.
Toutefois, le consentement du mineur « doit être systématiquement recherché s'il est apte à exprimer sa volonté ou à participer à la décision. »7(*) Ces dispositions font écho à celles, ajoutées au code civil par la loi du 4 mars 2002 relative à l'autorité parentale8(*), prévoyant que « Les parents associent l'enfant aux décisions qui le concernent, selon son âge et son degré de maturité. »9(*)
· L'exigence de consentement préalable des parents d'un patient mineur connaît toutefois quatre principaux tempéraments.
D'abord, la loi de 2002 relative aux droits des malades a autorisé le médecin à délivrer les soins indispensables, lorsque le refus d'un traitement par la personne titulaire de l'autorité parentale ou par le tuteur risque d'entraîner des conséquences graves pour la santé du mineur10(*).
Ensuite, le consentement du seul mineur est requis pour certains actes relevant de sa plus stricte intimité. Il en va ainsi, d'abord, de l'interruption volontaire de grossesse (IVG), une femme mineure non émancipée pouvant recourir à une IVG et aux actes médicaux associés sans le consentement des titulaires de l'autorité parentale, en se faisant accompagner dans sa démarche par la personne majeure de son choix11(*). Le consentement des titulaires de l'autorité parentale n'est pas davantage requis pour la prescription, la délivrance ou l'administration de contraceptifs12(*).
En outre, lorsqu'un mineur, dont les liens de famille sont rompus, bénéficie à titre personnel du remboursement des prestations en nature de l'assurance maladie ou de la couverture maladie universelle, son seul consentement est requis13(*).
Enfin, et par dérogation aux dispositions applicables à l'autorité parentale, un médecin ou une sage-femme peut se dispenser d'obtenir le consentement du ou des titulaires de l'autorité parentale sur les décisions médicales à prendre lorsque deux conditions cumulatives sont remplies :
- l'action de prévention, le dépistage, le diagnostic, le traitement ou l'intervention s'impose pour sauvegarder la santé de la personne mineure ;
- cette dernière s'oppose expressément à la consultation du ou des titulaires de l'autorité parentale afin de garder le secret sur son état de santé.
Dans ce cas, le médecin ou la sage-femme doit dans un premier temps s'efforcer d'obtenir le consentement du mineur à cette consultation des titulaires de l'autorité parentale. En cas de refus persistant, le médecin ou la sage-femme peut mettre en oeuvre l'action. Le mineur se fait accompagner d'une personne majeure de son choix14(*).
b) Le droit à l'information des mineurs et de leurs parents
Le droit à l'information des patients constitue le corollaire indispensable de l'exigence de consentement préalable. Ce droit a été consacré par la loi du 4 mars 2002 relative aux droits des malades15(*) dans le code de la santé publique, qui dispose désormais que « Toute personne a le droit d'être informée sur son état de santé. »16(*)
· En amont de l'acte médical, l'information du patient doit permettre l'expression de son consentement éclairé.
L'information porte sur la prestation de soins, soit les différentes investigations, traitements ou actions de prévention qui sont proposés, leur utilité, leur urgence éventuelle, leurs conséquences, ainsi que les risques fréquents ou graves normalement prévisibles qu'ils comportent.
L'information porte également sur les autres solutions possibles, ainsi que les conséquences prévisibles en cas de refus de recevoir les soins proposés.
Cette information incombe à tout professionnel de santé dans le cadre de ses compétences. Seules peuvent l'en dispenser :
- l'urgence ou l'impossibilité d'informer ;
- la volonté du patient d'être tenu dans l'ignorance d'un diagnostic ou d'un pronostic, sauf lorsque des tiers sont exposés à un risque de transmission17(*).
· En aval, dans les cas où des risques nouveaux sont identifiés postérieurement à l'exécution des investigations, traitements ou actions de prévention, la personne concernée doit être informée, sauf en cas d'impossibilité de la retrouver.
En cas de risque pour la santé publique ou pour la santé d'une personne dus à une anomalie survenue lors d'investigations, de traitements ou d'actions de prévention, l'autorité administrative peut mettre en demeure les professionnels ou les établissements qui ont effectué ces actes de procéder à l'information des personnes concernées, si ceux-ci ne se sont pas d'eux-mêmes conformés à cette obligation légale18(*).
· Une obligation d'information renforcée est prévue par le code de la santé publique dans les cas de prescription d'un médicament hors d'une autorisation de mise sur le marché (AMM). Dans ce cas, le prescripteur informe le patient ou, s'il est mineur, son représentant légal :
- que la prescription du médicament ne s'effectue pas dans le cadre d'une AMM mais de l'accès compassionnel ;
- le cas échéant, de l'absence d'alternative thérapeutique ;
- des risques encourus ainsi que des contraintes et des bénéfices susceptibles d'être apportés par le médicament.
Le médecin porte sur l'ordonnance la mention : « Prescription au titre d'un accès compassionnel en dehors du cadre d'une autorisation de mise sur le marché. »19(*)
· Dans le cas des patients mineurs, le droit à l'information est exercé par les titulaires de l'autorité parentale. Les mineurs ont, toutefois, le droit de recevoir également une information et de participer à la prise de décision les concernant, d'une manière adaptée à leur degré de maturité20(*).
Les conditions de délivrance de l'information aux mineurs et titulaires de l'autorité parentale sont précisées par des recommandations de bonne pratique de la Haute Autorité de santé. Celles-ci prévoient notamment que « Lorsqu'il existe deux titulaires de l'autorité parentale, dont un seul est présent, le professionnel de santé expose à celui-ci la nécessité d'informer l'autre titulaire. » 21(*)
Le principe d'exercice par les titulaires de l'autorité parentale du droit à l'information connaît les mêmes exceptions que l'exigence de consentement préalable. Les titulaires de l'autorité parentale ne sont pas informés d'une action de soins :
- lorsque celle-ci s'impose pour sauvegarder la santé d'une personne mineure s'opposant expressément à la consultation du ou des titulaires de l'autorité parentale22(*) ;
- pour certains actes relevant de la plus stricte intimité de la personne mineure, tels que la contraception23(*) ou l'IVG24(*).
c) Les autres droits et obligations applicables à la prise en charge médicale des mineurs
· Les mineurs et leurs parents bénéficient, par ailleurs, de l'ensemble des autres droits des patients dans la relation de soin consacrés par le code de la santé publique.
Ceux-ci comprennent, d'abord, le droit fondamental de toute personne à la protection de la santé25(*) et, corollairement, le principe de non-discrimination26(*).
La loi de 200227(*) a, par ailleurs, consacré le droit à la qualité des soins. Désormais, le code de la santé publique dispose que toute personne a le droit de recevoir, sur l'ensemble du territoire, les traitements et les soins les plus appropriés et de bénéficier des thérapeutiques dont l'efficacité est reconnue et qui garantissent la meilleure sécurité sanitaire et le meilleur apaisement possible de la souffrance au regard des connaissances médicales avérées. Les actes de prévention, d'investigation ou de traitement et de soins ne doivent pas, en l'état des connaissances médicales, lui faire courir de risques disproportionnés par rapport au bénéfice escompté28(*).
Enfin, la même loi a consacré le droit du malade au libre choix de son praticien, de son établissement de santé et de son mode de prise en charge en « principe fondamental de la législation sanitaire »29(*). Les médecins doivent respecter et faciliter l'exercice de ce droit30(*).
· L'ensemble des obligations déontologiques des médecins encadrant la relation de soins s'appliquent par ailleurs à la prise en charge des mineurs.
Le code de déontologie médicale fait, ainsi, obligation aux médecins de prendre en charge toutes les personnes, sans discrimination, et de leur apporter en toutes circonstances son concours31(*). Si un médecin conserve, toutefois, hors le cas d'urgence et celui où il manquerait à ses devoirs d'humanité, le droit de refuser ses soins pour des raisons professionnelles ou personnelles, la continuité des soins aux malades doit être assurée. À cet effet, le médecin se dégageant de sa mission doit avertir le patient et transmettre au médecin désigné par celui-ci les informations utiles à la poursuite des soins32(*).
Plusieurs dispositions du code de déontologie médicale incitent, par ailleurs, le médecin à la prudence. Ainsi, le médecin doit s'interdire, dans les investigations et interventions qu'il pratique comme dans les thérapeutiques qu'il prescrit, de faire courir au patient un risque injustifié33(*). Aucune intervention mutilante ne peut, par ailleurs, être pratiquée sans motif médical très sérieux et, sauf urgence ou impossibilité, sans information de l'intéressé et sans son consentement34(*).
Les médecins s'engagent, enfin, à assurer aux patients des soins fondés sur les données acquises de la science. Ils peuvent, à cet effet et s'il y a lieu, faire appel à l'aide de tiers compétents35(*). Cette obligation s'applique au diagnostic36(*) comme aux prescriptions. Le médecin n'est libre de ses prescriptions que dans les limites fixées par la loi et compte tenu des données acquises de la science. Il doit tenir compte des avantages, des inconvénients et des conséquences des différentes investigations et thérapeutiques possibles37(*).
2. Les conditions générales de prise en charge de la dysphorie de genre
a) La dysphorie de genre
(1) Définitions et prévalence
· La dysphorie de genre fait l'objet de plusieurs définitions internationales, qui ont évolué ces dernières années.
La cinquième édition du Manuel diagnostique et statistique des troubles mentaux38(*), publiée en 2015 en langue française, définit la dysphorie de genre par deux critères diagnostiques cumulatifs :
- la non-congruence marquée entre le genre vécu ou exprimé par la personne et le « genre assigné », d'une durée minimale de six mois ;
- le trouble est accompagné d'une détresse cliniquement significative ou d'une altération du fonctionnement social, scolaire, professionnel ou dans d'autres domaines importants.
La Classification internationale des maladies (CIM), publiée par l'Organisation mondiale de la santé (OMS), a fait évoluer la définition et la classification de l'incongruence de genre.
La onzième révision de la CIM, ou CIM-11, classe ainsi l'incongruence de genre non plus parmi les troubles de l'identité sexuelle, les troubles de la personnalité et du comportement et les troubles mentaux et du comportement, mais parmi les affections liées à la santé sexuelle. Elle la définit comme « une incongruité marquée et persistante entre le genre auquel une personne s'identifie et le sexe qui lui a été assigné. » Elle précise : « Les comportements et les préférences qui varient en fonction du sexe ne constituent pas à eux seuls une justification pour l'attribution des diagnostics dans ce groupe. »39(*)
La CIM-11 précise, s'agissant de l'incongruence de genre de l'adolescent ou de l'adulte, que celle-ci « conduit souvent à un désir de transition, afin de vivre et d'être accepté comme une personne du genre ressenti, par le biais d'un traitement hormonal, d'une intervention chirurgicale ou d'autres services sanitaires visant à faire correspondre le corps de la personne, autant que souhaité et dans la mesure du possible, au genre ressenti. »40(*)
· L'estimation de la prévalence de la dysphorie de genre apparaît difficile. Aucune étude ne permet, pour l'heure, de connaître avec précision le nombre et les caractéristiques des personnes concernées en France. Toutefois, des données médico-administratives, rendues publiques dans un rapport récent commandé par le ministre chargé des solidarités et de la santé au docteur Hervé Picard et à M. Simon Jutant41(*), peuvent contribuer à une première estimation.
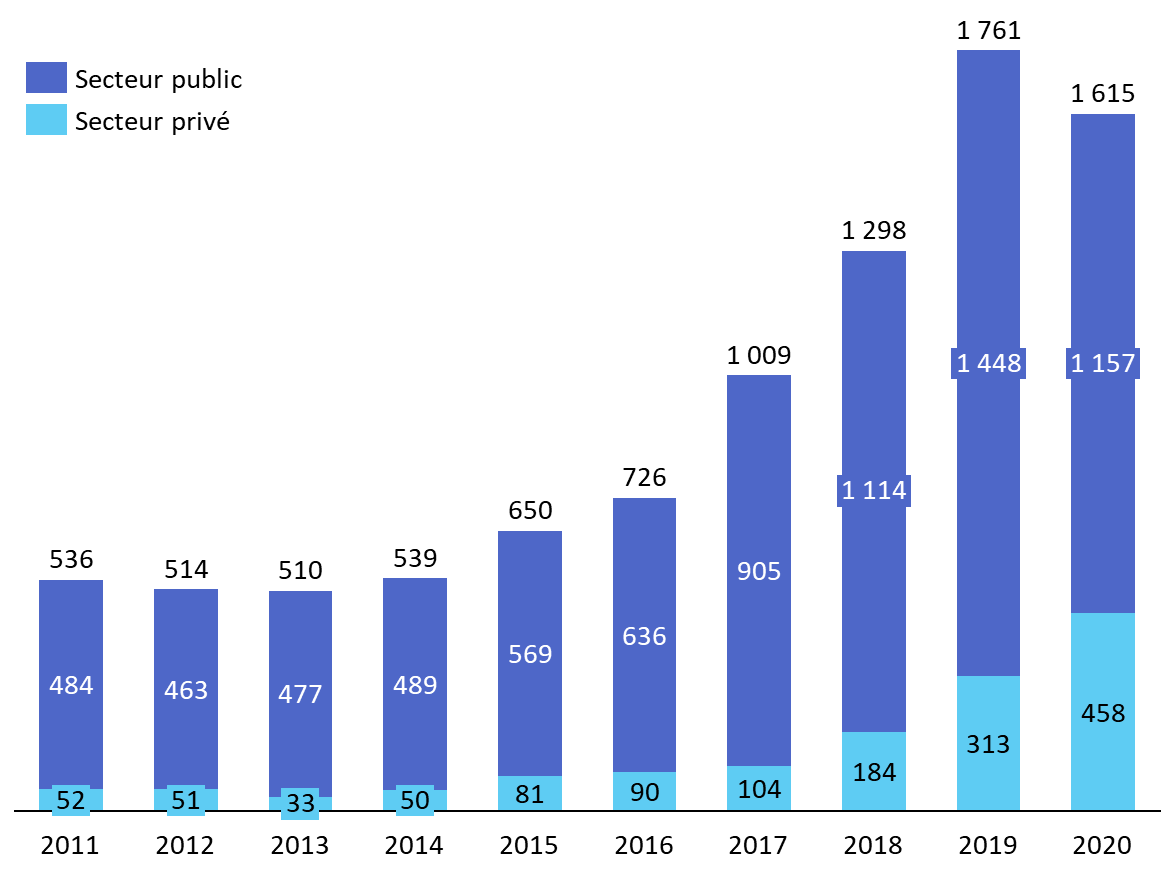
Celles-ci font apparaître une forte croissance du nombre de personnes prises en charge ces dernières années, même si leur nombre demeure relativement limité. Ainsi, le nombre annuel de séjours hospitaliers en médecine, chirurgie et obstétrique (MCO) pour lesquels le code diagnostique est F64 (« transsexualisme ») est renseigné a été multiplié par trois entre 2011 et 2020.
Nombre de séjours hospitaliers en MCO avec le code diagnostique « transsexualisme », par année et secteur d'activité
Source : commission des affaires sociales du Sénat, d'après les données Cnam citées par Hervé Picard & Simon Jutant (2022)
Par ailleurs, le nombre de personnes reconnues comme atteintes d'une affection longue durée (ALD) pour « transidentité » a été multiplié par près de dix entre 2013 et 2020, pour s'établir cette dernière année à 8 952 personnes.
Ces indicateurs ne permettent que très imparfaitement d'estimer le nombre de personnes prises en charge pour dysphorie de genre et, moins encore, le nombre de personnes transgenres. Les auteurs du rapport mettent en avant que toutes les personnes concernées ne demandent pas à bénéficier de l'ALD, que les interventions chirurgicales réalisées à l'étranger ne sont pas prises en compte et que toutes les personnes transgenres42(*) ne recourent pas à une prise en charge médicale43(*).
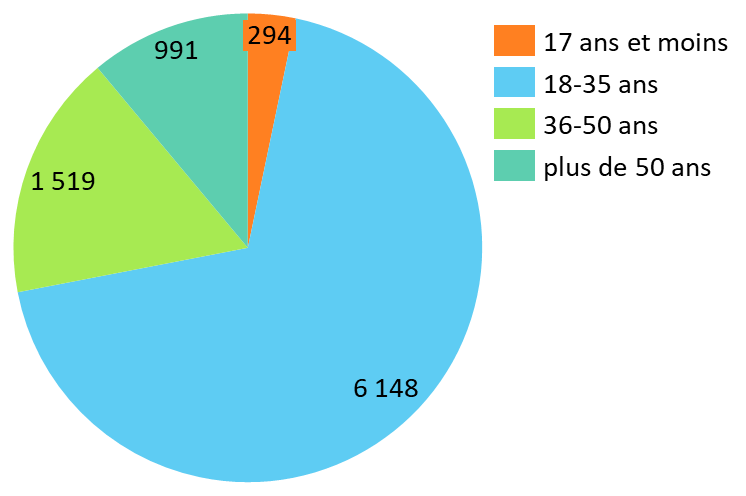
· Parmi les personnes prises en charge et figurant dans les données médico-administratives disponibles, la part des mineurs apparaît très fortement minoritaire. En 2020, elle s'élève :
- à 3,3 % parmi les bénéficiaires d'une ALD pour « transidentité » (294 bénéficiaires sur 8 952) ;
- à 3 % parmi les patients concernés par un séjour hospitalier en MCO avec le code diagnostique « transsexualisme » (48 séjours sur 1 615).
Nombre de bénéficiaires de l'ALD
pour « transidentité »
en 2020, par
catégorie d'âge
Source : commission des affaires sociales du Sénat, d'après les données Cnam citées par Hervé Picard & Simon Jutant (2022)
Dans un article publié en 2022 dans la revue Neuropsychiatrie de l'enfance et de l'adolescence, les docteurs Condat et Cohen, exerçant au sein du service spécialisé de l'hôpital de la Pitié-Salpêtrière, et la plateforme Trajectoires Jeunes Trans d'Île-de-France précisent que « dans [leurs] consultations spécialisées les jeunes en ALD représentent la quasi-totalité des jeunes en suppression de puberté (car ces traitements sont très coûteux et non pris en charge hors du cadre de cette ALD) et environ la moitié des jeunes ayant recours à une transition hormonale d'affirmation de genre. »44(*)
· Enfin, plusieurs publications font état d'un changement dans le profil des personnes prises en charge, tenant à l'augmentation de la part des hommes transgenres45(*) ces dernières années.
Selon la Caisse nationale d'assurance maladie (Cnam), citée par le rapport de 2022, le nombre de demandes d'ALD et d'avis favorables concernant les hommes transgenres aurait, pour la première fois, rejoint en 2019 celui des femmes transgenres46(*).
Au sein du service spécialisé dans la prise en charge des enfants et adolescents transgenres de l'hôpital de la Pitié-Salpêtrière, 68 % des jeunes reçus entre juin 2012 et mars 202247(*) sont nés sous le sexe féminin48(*).
(2) La question du diagnostic
Les conditions de diagnostic et de prise en charge de la dysphorie de genre font l'objet d'incertitudes importantes. La place de la psychiatrie y est, en particulier, discutée.
· En France, les soins associés à la dysphorie de genre étaient historiquement pris en charge sur le fondement d'une ALD « affection psychiatrique de longue durée », dans des conditions prévues par un protocole de 1989, repris dans un rapport de 2009 de la Haute Autorité de santé49(*). Celui-ci conditionnait, notamment, la prise en charge à une évaluation préalable et pluridisciplinaire de deux ans faisant intervenir, notamment, un psychiatre.
Dans son rapport de 2009, la HAS formulait par ailleurs des propositions d'évolution du parcours de soins, qui recommandaient encore de respecter, avant tout traitement hormonal ou chirurgical irréversible :
- une phase diagnostique, d'une durée habituelle de six à neuf mois, comprenant deux à dix séances avec un psychiatre et/ou un psychologue ;
- une phase d'expérience en vie réelle d'une durée habituelle d'un an, destinée à « [étudier] la capacité à vivre dans le rôle désiré »50(*).
Si un décret de 201051(*) a exclu la dysphorie de genre des ALD « affection psychiatrique de longue durée » et permis la prise en charge des soins associés sur le fondement d'une l'ALD dite « hors liste », aucune recommandation de la HAS n'est pour le moment venue actualiser les propositions de 2009.
· Ce cadre de prise en charge apparaît désormais contesté par certains acteurs, qui mettent en avant les évolutions intervenues dans les classifications internationales et les recommandations les plus récentes de l'Association professionnelle mondiale pour la santé des personnes transgenres (ou World Professionnal Association for Transgender Health, WPATH).
Le Défenseur des droits a recommandé, dans une décision-cadre de juin 2020, de « modifier le protocole de la Haute Autorité de santé concernant la prise en charge des parcours de transition » et insisté « sur la nécessité de mettre au coeur de ce parcours de soins les personnes transgenres, qui n'ont actuellement que peu de pouvoir décisionnel. »52(*)
Le rapport de 2022 du docteur Hervé Picard et de M. Simon Jutant relève que les propositions de la HAS prévoyaient « explicitement une première étape de nature diagnostique et fondamentalement psychiatrique » dans le parcours de soins des personnes transgenres. Il indique que « Les pratiques actuelles des professionnels de santé (...) interrogés et la réalité du vécu quotidien du parcours par les patients s'inscrivent de plus en plus en très profonde rupture par rapport aux propositions de 2009 et au protocole ancien. »53(*) Le rapport recommande de « reconnaître l'autodétermination des personnes » et « dépsychiatriser l'entrée dans les parcours, tout en permettant un accompagnement en santé mentale quand nécessaire. »54(*)
La HAS a été saisie en avril 2021 par le Gouvernement, afin notamment de « revoir la place de l'évaluation psychiatrique dans le processus de la réassignation sexuelle hormono-chirurgicale », et d'« élaborer un nouveau protocole en lien avec les professionnels de santé et les associations communautaires »55(*). Interrogée par le rapporteur, elle a indiqué envisager une publication de recommandations visant la population âgée de plus de seize ans à la fin de l'année 2024 ou au début de l'année 2025.
· La question du diagnostic semble particulièrement sensible s'agissant de la prise en charge des mineurs.
Dans un communiqué adopté en février 2022, l'Académie nationale de médecine estimait, face à des patients mineurs, « essentiel d'assurer, dans un premier temps, un accompagnement médical et psychologique [des] enfants ou adolescents, mais aussi de leurs parents, d'autant qu'il n'existe aucun test permettant de distinguer une dysphorie de genre “structurelle” d'une dysphorie transitoire de l'adolescence. » Elle ajoutait : « De plus, le risque de surestimation diagnostique est réel, comme en atteste le nombre croissant de jeunes adultes transgenres souhaitant “détransitionner”. Il convient donc de prolonger autant que faire se peut la phase de prise en charge psychologique. »
En conséquence, l'Académie recommandait :
- un accompagnement psychologique aussi long que possible des enfants et adolescents exprimant un désir de transition et de leurs parents ;
- en cas de persistance d'une volonté de transition, une prise de décision prudente quant au traitement médical par des bloqueurs d'hormones ou des hormones du sexe opposé dans le cadre de réunions de concertation pluridisciplinaire56(*).
La HAS a indiqué souhaiter aborder la population des moins de seize ans, dans le cadre de la mise à jour des recommandations de bonne pratique, « dans un deuxième temps »57(*).
b) Le parcours des mineurs présentant une dysphorie de genre
(1) Les professionnels de santé et services impliqués dans la transition médicale
Les parcours de soins des mineurs présentant une dysphorie de genre apparaissent diversifiés.
· Des services spécialisés hospitaliers se sont, d'abord, développés. En 2018, neuf consultations spécialisées étaient recensées, dont trois en région parisienne58(*).
Dans ces services, la prise en charge des mineurs se veut pluridisciplinaire, faisant intervenir des professionnels disposant d'une expertise dans le développement de l'enfant et de l'adolescent tant sur le plan psychoaffectif (pédopsychiatres, psychologues) que somatique (endocrinologues).
Les décisions de mise en place d'un traitement hormonal ou d'intervention chirurgicale sont prises en réunion de concertation pluridisciplinaire (RCP).
Les réunions de concertation
pluridisciplinaires :
éléments de définition et
déroulé
1. Définition
La HAS définit les RCP comme une méthode d'évaluation et d'amélioration des pratiques professionnelles. Elles regroupent des professionnels de santé de différentes disciplines dont les compétences sont jugées indispensables pour prendre une décision accordant aux patients la meilleure prise en charge en fonction de l'état de la science.
Au cours des RCP, les dossiers des patients sont discutés de façon collégiale. La décision est tracée, puis soumise et expliquée au patient59(*).
Les RCP ont été rendues obligatoires pour la définition du projet thérapeutique et les changements significatifs qui lui sont apportés, dont l'arrêt du traitement, dans le cadre de la prise en charge du cancer60(*).
2. Déroulé des RCP
Au cours de la RCP, le dossier de chaque patient est présenté et la prise en charge est définie collectivement sur la base de référentiels retenus. Un avis de la RCP est rédigé qui comporte notamment la proposition thérapeutique, la ou les alternatives possibles ainsi que les noms et qualifications des participants.
L'avis est intégré dans le dossier du patient. Si le traitement effectivement prescrit diffère de la proposition de la RCP, les raisons doivent être argumentées par le médecin et inscrites dans le dossier du patient61(*).
À Paris, une RCP trimestrielle puis mensuelle a été mise en place en 2015 afin de réunir les praticiens des équipes hospitalières et les praticiens libéraux impliqués dans la prise en charge des enfants et adolescents manifestant une dysphorie de genre. Une publication récente indique que :
- celle-ci a vocation à réunir pédopsychiatres, psychiatres d'adulte, psychologues, psychanalystes, psychomotriciens, endocrinologues, pédiatres, biologistes de la reproduction, infirmiers, éthiciens, juristes, représentants d'associations de personnes concernées et anthropologues ;
- ces RCP sont sollicitées pour des discussions avant toute décision à caractère d'hormonothérapie ou de chirurgie ;
- la discussion d'une situation clinique en RCP requiert l'accord préalable de la personne concernée et de ses parents s'il s'agit d'un mineur, lesquels ont la possibilité d'assister à la réunion et de s'y exprimer62(*).
· En ville, des mineurs sont également pris en charge dans les maisons des adolescents, plannings familiaux ou au sein de cabinets de praticiens libéraux.
Le rapport de 2022 du docteur Hervé Picard et de M. Simon Jutant fait état d'initiatives locales destinées à développer cette offre en ville, sans toutefois préciser dans quelle mesure celles-ci s'adressent aux mineurs. Il constate que les services spécialisés hospitaliers « sont saturés, avec souvent des listes d'attente et délais importants ». Soutenant que « Dans le cas des adolescents, le passage en RCP pour accéder aux traitements semble pertinent », le rapport recommande de consolider les équipes spécialisées tout en soutenant, en ville, la formation et le travail en réseau des autres professionnels impliqués63(*).
(2) La place de la transition médicale dans le parcours des mineurs
La prise en charge médicale ne constitue qu'un élément facultatif au sein des parcours des mineurs transgenres. Sont souvent distinguées, ainsi, transitions médicale, sociale et administrative.
· La transition sociale recouvre le fait de vivre, au sein de son environnement familial, amical, affectif ou scolaire, dans un genre différent du genre de naissance.
Une circulaire du ministre de l'Éducation nationale de septembre 2021 « pour une meilleure prise en compte des questions relatives à l'identité de genre en milieu scolaire », dite « Blanquer »64(*), a entendu faciliter la transition sociale des élèves à l'école. Constatant que l'école est confrontée à des mineurs qui se questionnent sur leur identité de genre, elle invite les établissements scolaires à « garantir les conditions d'une transition revendiquée - c'est-à-dire la possibilité d'être et de demeurer identifié et visible comme une personne transgenre - ou d'une transition confidentielle », par le respect de trois principes : écouter, accompagner, protéger.
Les principales recommandations de la circulaire de 2021
1. En matière d'écoute, la circulaire recommande :
- une écoute active et bienveillante des interrogations et des besoins exprimés par l'élève ;
- le respect d'un principe de confidentialité, lorsque l'élève fait seul la démarche d'aborder la question de son identité de genre auprès d'un personnel de l'établissement ;
- lorsque l'élève le demande, la création des conditions d'un dialogue constructif, voire d'une médiation, avec les représentants légaux permettant de favoriser une meilleure prise en compte de la situation du mineur.
2. En matière d'accompagnement, il est demandé :
- lorsque la demande est faite avec l'accord des deux parents, de veiller à l'utilisation par l'ensemble de la communauté éducative et dans l'ensemble des documents d'organisation interne du prénom d'usage choisi ;
- de respecter les choix liés à l'habillement comme à l'apparence et de s'assurer que les règles de vie scolaire, en particulier celles relatives aux tenues vestimentaires, ne comportent pas de consignes différenciées selon le genre ;
- de rechercher avec l'élève et ses camarades des solutions adaptées en matière d'usage des espaces d'intimité (toilettes, vestiaires, dortoirs).
3. En matière de protection, enfin, constatant que les élèves transgenres sont particulièrement exposés aux risques de harcèlement et de cyberharcèlement, la circulaire appelle les établissements :
- à veiller aux manifestations de mal-être ou à toute évolution à la baisse des résultats scolaires, la mauvaise prise en compte de la transidentité pouvant provoquer phobie scolaire et décrochage ;
- à être attentifs à l'état de santé de ces jeunes et veiller à garantir, en interne, l'accès à des consultations assurées par des professionnels de l'enfance et de l'adolescence formés à ces problématiques.
La loi de 2022 interdisant les pratiques visant à modifier l'orientation sexuelle ou l'identité de genre d'une personne65(*) punit par ailleurs de deux ans d'emprisonnement et de 30 000 euros d'amende :
- les pratiques, les comportements ou les propos répétés visant à modifier ou à réprimer l'orientation sexuelle ou l'identité de genre, vraie ou supposée, d'une personne ayant pour effet une altération de sa santé physique ou mentale66(*) ;
- pour un professionnel de santé, le fait de donner des consultations ou de prescrire des traitements en prétendant pouvoir modifier ou réprimer l'orientation sexuelle ou l'identité de genre, vraie ou supposée, d'une personne67(*).
Cette dernière infraction n'est pas constituée lorsque le professionnel de santé invite seulement à la réflexion et à la prudence, eu égard notamment à son jeune âge, la personne qui s'interroge sur son identité de genre et qui envisage un parcours médical tendant au changement de sexe.
· La transition administrative recouvre les modifications de prénom et/ou de la mention de sexe à l'état civil, pour les faire correspondre au genre auquel s'identifie la personne. Ces procédures ont été simplifiées ces dernières années.
La loi de 2016 de modernisation de la justice du XXIe siècle a entendu simplifier, d'abord, la procédure de changement de prénom, en la confiant à l'officier d'état civil68(*). Désormais, toute personne peut demander à l'officier d'état civil de son lieu de résidence ou du lieu où l'acte de naissance a été dressé à changer de prénom. Le juge aux affaires familiales n'intervient plus que dans les cas où le procureur, saisi par l'officier d'état civil d'une demande ne revêtant pas, selon lui, un intérêt légitime, s'oppose au changement de prénom.
Lorsque l'intéressé est un mineur, la demande doit être remise à l'officier d'état civil par son représentant légal. Lorsque le mineur est âgé de plus de treize ans, son consentement personnel est requis69(*).
Revenant sur une jurisprudence établie par la Cour de cassation70(*), la loi de 2016 a également créé dans le code civil une section dédiée au changement de sexe et démédicalisant ce dernier.
Désormais, toute personne majeure ou mineure émancipée qui démontre par une réunion suffisante de faits que son sexe à l'état civil ne correspond pas à celui dans lequel elle se présente et dans lequel elle est connue peut en obtenir modification. La loi mentionne, parmi les principaux faits dont la preuve peut être rapportée par tous moyens :
- le fait de se présenter publiquement comme appartenant au sexe revendiqué ;
- le fait d'être connu sous le sexe revendiqué de son entourage familial, amical ou professionnel ;
- le fait d'avoir obtenu un changement de prénom afin qu'il corresponde au sexe revendiqué71(*).
Si la demande doit toujours être présentée devant le tribunal judiciaire, le fait de ne pas avoir subi des traitements médicaux, une opération chirurgicale ou une stérilisation ne peut plus, en revanche, motiver le refus d'y faire droit72(*).
B. La mise en place de traitements hormonaux ou chirurgicaux et l'interdiction portée par la proposition de loi
1. Conditions de prescription de bloqueurs de puberté et d'hormones croisées et de réalisation d'actes de réassignation
La prise en charge médicale des mineurs présentant une dysphorie de genre est susceptible de donner lieu à la prescription de bloqueurs de puberté, visant à ralentir la progression pubertaire, ou d'hormones croisées permettant de développer les caractères sexuels secondaires (poitrine, voix, pilosité) attachés au genre auquel le mineur s'identifie.
a) Les bloqueurs de puberté
Les bloqueurs de puberté visent à ralentir voire suspendre le développement, durant la puberté, des caractères sexuels secondaires du genre auquel le mineur ne s'identifie pas.
· Ils sont généralement prescrits en début de puberté, à partir du stade dit « Tanner 2 »73(*) correspondant à l'apparition des premières manifestations pubertaires. Plusieurs objectifs sont affichés :
- améliorer le fonctionnement global et l'état psychologique du patient en réduisant la souffrance et l'anxiété dues à l'incongruence de genre et pouvant être aggravées par le développement pubertaire ;
- réduire les co-occurrences psychiatriques, y compris suicidaires, et améliorer l'insertion scolaire avec une diminution du risque de décrochage ;
- se donner du temps pour apprécier la situation avant d'envisager un traitement hormonal de transition qui sera seulement partiellement réversible ou de laisser la puberté reprendre son cours physiologique74(*).
Dans une publication récente, le service spécialisé de l'hôpital de la Pitié-Salpêtrière indique que, sur 239 jeunes reçus entre juin 2012 et mars 2022, 26 ont bénéficié d'un blocage de puberté, soit 11 % de l'échantillon. L'âge moyen de première prescription est de 13,87 ans, le plus jeune ayant 10 ans et le plus âgé, 17 ans et demi. Le délai moyen entre la première consultation et la mise en place du traitement est de 10 mois75(*).
Les bloqueurs de puberté disposent d'une AMM dans d'autres indications mais sont, dans le cas de la prise en charge de la dysphorie de genre, prescrits hors AMM.
· Les effets des bloqueurs de puberté apparaissent, par ailleurs, largement réversibles.
Interrogée par le rapporteur, la Société française d'endocrinologie et diabétologie pédiatrique (SFEDP) a indiqué que ce traitement, très efficace dans l'arrêt de la progression pubertaire, est utilisé depuis 40 ans dans les situations de puberté précoce et administré pour une durée moyenne de 3-4 ans, pouvant aller jusqu'à 9-10 ans. Selon elle, les effets secondaires sont faibles et le traitement réversible :
- à court terme, des bouffées de chaleur, des céphalées, une fatigue sont rapportées, qui se réduisent après quelques mois de traitement ; un ralentissement de la vitesse de croissance et de la minéralisation osseuse sont par ailleurs observées, qui demeurent toutefois réversibles à l'arrêt du traitement ;
- à long terme, aucun effet secondaire n'a été identifié, notamment en matière de fertilité ou de risque de fracture osseuse à l'âge adulte76(*).
· Toutefois, l'opportunité de prescrire des bloqueurs de puberté aux patients mineurs dans le cadre de la prise en charge de la dysphorie de genre demeure discutée.
Le rapport Jutant-Picard de 2022 relève que les bloqueurs de puberté ne sont « pas anodins : il s'agit de vivre une adolescence sans les évolutions physiologiques, psychiques qui vont avec la puberté... »77(*).
Plusieurs questions médicales et éthiques semblent, par ailleurs, demeurer ouvertes :
- la prescription de bloqueurs aux jeunes nés de sexe masculin peut rendre plus délicate une vaginoplastie ultérieure en empêchant le développement du pénis, la vaginoplastie étant habituellement réalisée par inversion pelvienne ;
- l'utilisation de bloqueurs en amont d'un traitement hormonal peut avoir pour conséquence une perte de chance en termes de fertilité future, les bloqueurs maintenant les gamètes à un stade immature78(*).
Enfin, le niveau de preuve scientifique à l'appui de ces prescriptions apparaît contesté.
Un rapport britannique récent, commandé par le National Health Service, fait état, après revue systématique de la littérature, de la faible qualité des études existantes sur l'efficacité des bloqueurs de puberté pour améliorer le bien-être des jeunes présentant une dysphorie de genre79(*). En conséquence, il recommande de limiter ces prescriptions à un protocole de recherche clinique80(*).
En Suède, le Conseil national de la santé et du bien-être (National board of health and welfare) a observé, en 2022, que le niveau de preuve scientifique demeure insuffisant pour évaluer les effets des bloqueurs de puberté sur la dysphorie de genre, la santé psychosociale et la qualité de vie des adolescents concernés. Estimant que les risques pourraient se révéler supérieurs aux bénéfices attendus, il recommande de réserver la prescription de bloqueurs à des situations exceptionnelles, marquées notamment par une dysphorie de genre ancienne et stable dans le temps81(*).
b) Les hormones masculinisantes ou féminisantes
· Divers traitements hormonaux sont prescrits dans le cadre d'un parcours de transition pour développer, chez le patient mineur, les caractères sexuels secondaires attachés au genre auquel il s'identifie. D'après le rapport de M. Simon Jutant et du Dr Hervé Picard, sont ainsi prescrits :
- dans le cadre de parcours féminisants, des oestrogènes pour féminiser l'apparence physique (pousse de la poitrine, répartition des graisses corporelles, etc.) ; des anti-androgènes pour empêcher la sécrétion ou l'action des hormones masculines ; de la progestérone en anti-androgène ou pour compléter l'action des oestrogènes ;
- dans le cadre de parcours masculinisants, de la testostérone.
Ces hormones peuvent être prescrits par tout médecin, quelle que soit sa spécialité, à l'exception de la testostérone, réservée aux spécialistes en endocrinologie, diabétologie, nutrition, urologie, gynécologue, médecine ou biologie de la reproduction et andrologie82(*).
· Le plus souvent, chez les patients mineurs, ces traitements sont prescrits à un stade plus avancé de la puberté et, le cas échéant, après administration de bloqueurs de puberté. D'après le rapport Picard-Jutant, ils seraient « le plus souvent prescrits autour de 15 ans, à l'âge d'entrée au lycée. »83(*)
Cette affirmation est corroborée par les données publiées par le service spécialisé de l'hôpital de la Pitié-Salpêtrière. Sur 239 jeunes reçus entre juin 2012 et mars 2022, 105 ont bénéficié d'un traitement hormonal féminisant ou masculinisant, soit 44 % d'entre eux. L'âge moyen de première prescription est de 16,87 ans, le plus jeune ayant 13 ans et le plus âgé, 20 ans. Le délai moyen entre la première consultation et le début du traitement est de 1,2 année84(*).
· Les conséquences de ces traitements apparaissent plus lourdes. D'abord, parmi les modifications physiques recherchées, certaines peuvent se révéler irréversibles ou difficilement réversibles.
À ce sujet, le rapport de 2009 de la HAS soulignait que :
- dans le cas des traitements par oestrogènes, le développement mammaire et l'atrophie testiculaire peuvent avoir du mal à régresser à l'arrêt du traitement ;
- dans le cas de traitements par testostérone, les modifications de la voix, la pilosité faciale, la calvitie et l'hypertrophie clitoridienne sont irréversibles85(*).
Par ailleurs, plusieurs publications font état d'effets possiblement importants sur la fertilité du patient. Le rapport Jutant-Picard soulignait, ainsi, « un impact sur la fertilité des personnes, avec des réalités différenciées selon la nature des traitements (masculinisants ou féminisants). » Il jugeait nécessaire de délivrer une information adaptée et complète au patient, complétée d'informations concernant la possibilité de préservation de gamètes, et regrettait que cette information soit « souvent absente »86(*).
· Plusieurs études soulignent, en outre, l'insuffisance du niveau de preuve scientifique au soutien de l'efficacité de ces traitements sur le bien-être et la santé psychique des mineurs pris en charge.
Le rapport britannique précité indique ainsi que peu d'études permettent de dresser des conclusions sur le rôle des hormones sur la santé mentale et la propension au suicide des patients mineurs, ainsi que sur leurs effets à long terme87(*).
De la même manière, le rapport Jutant-Picard relève que « L'équilibre bénéfices/risques de traitements à vie, en partie irréversibles et qui, dans le cas des traitements hormonaux, n'ont pas fait l'objet d'études au long cours sur des cohortes importantes, fait débat. » Il appelle toutefois à prendre en compte « les risques du non accès au traitement, en termes de mal-être des jeunes concernés, de ruptures scolaire et sociale, de recours à l'automédication... »88(*).
· Enfin, l'existence de cas de « retransition », ou « détransition », et de regrets chez certains patients est parfois mise en avant.
Dans leur article récent précité, les docteurs Condat et Cohen, exerçant au sein du service spécialisé de l'hôpital de la Pitié-Salpêtrière, et la plateforme Trajectoires Jeunes Trans d'Île-de-France indiquent que, selon les études, entre 0,2 % et 7 % des personnes qui ont commencé un traitement hormonal décident de l'arrêter, ne souhaitant pas poursuivre une transition de genre.
Des regrets ne seraient pas systématiquement exprimés par ces patients : « Certaines de ces personnes regrettent leur première transition, d'autres non, considérant que c'était une étape nécessaire dans leur développement. » 89(*)
c) La réalisation d'opérations chirurgicales de réassignation
· Plusieurs types d'opérations chirurgicales peuvent être envisagés dans le cadre de parcours médicaux de transition chez l'adulte.
Dans le cadre d'un parcours féminisant, les actes chirurgicaux de réassignation peuvent notamment comprendre :
- des interventions pelviennes : création d'un néo-vagin par vaginoplastie ;
- des interventions mammaires : augmentation mammaire par la pose d'implants ;
- d'autres interventions de féminisation du visage, du cou - telles que l'ablation de la pomme d'Adam - ou de la silhouette.
Dans le cadre d'un parcours masculinisant, les interventions comportent principalement :
- des interventions pelviennes : hystérectomie pour retirer l'utérus, phalloplastie ou métaiodioplastie pour construire des organes génitaux d'apparence masculine ;
- des interventions mammaires : mastectomies pour viriliser le torse90(*).
· La plupart de ces interventions sont lourdes, irréversibles ou difficilement réversibles.
Les chirurgies pelviennes sont largement reconnues comme irréversibles dans la littérature. S'agissant de la torsoplastie, elle ne constituerait pas une intervention lourde - il est indiqué qu'elle est relativement brève et ne nécessite qu'une nuit d'hospitalisation, puis le port d'un mantelet pendant trois semaines - mais le retrait irréversible des glandes mammaires rend, en revanche, définitive l'impossibilité d'allaiter un enfant91(*).
· Le nombre d'opérations réalisées, leur nature et l'âge des patients ne sont pas précisément connus en France, mais peuvent être estimés au moyen de données médico-administratives.
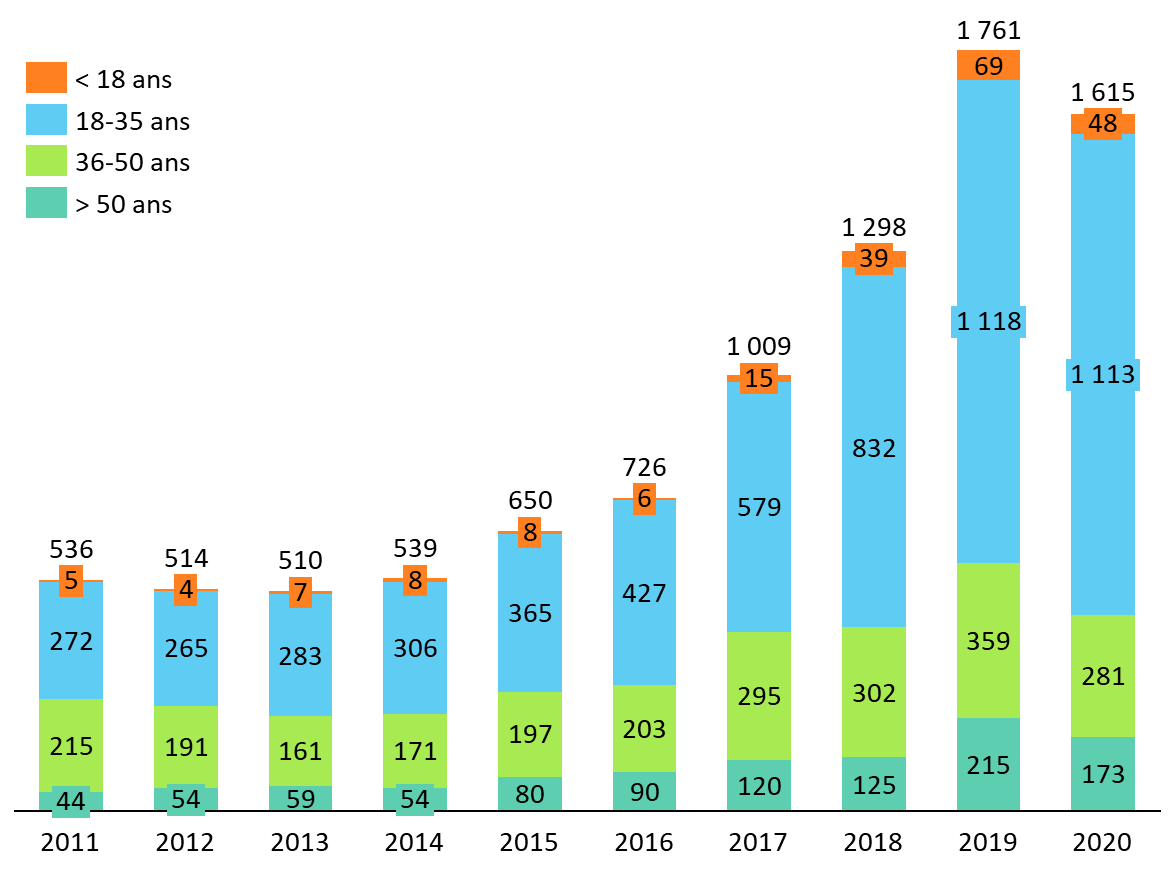
Les auteurs s'accordent à dire que, conformément aux recommandations internationales, la chirurgie pelvienne n'est pas pratiquée avant dix-huit ans en France. Si le nombre de séjours en MCO avec le code diagnostique F64 « transsexualisme » a augmenté ces dernières années, y compris pour les personnes mineures, aucun des quarante-huit séjours de patients âgés de 17 ans et moins recensés en 2020 n'a concerné, selon le rapport de Simon Jutant et du docteur Picard, une chirurgie pelvienne92(*).
Nombre de séjours hospitaliers en MCO avec le code diagnostique « transsexualisme », par année et classe d'âge
Source : commission des affaires sociales du Sénat, d'après les données ATIH citées par Hervé Picard & Simon Jutant (2022).
Les données publiées par le service spécialisé de l'hôpital de la Pitié-Salpêtrière vont dans le même sens. Sur les 239 jeunes reçus entre juin 2012 et mars 2022, seuls des majeurs ont bénéficié d'interventions pelviennes : cinq jeunes ont bénéficié d'une hystérectomie à un âge moyen de 18,8 ans, un jeune a bénéficié une métoïdioplastie à 20 ans et demi, une jeune fille transgenre, enfin, a bénéficié d'une vaginoplastie.
Les chirurgies mammaires apparaissent plus courantes : 30 jeunes, soit 20 % de l'échantillon, ont bénéficié d'une torsoplastie, à un âge moyen de 18,44 ans. Certains d'entre eux étaient mineurs : le plus jeune avait 16 ans93(*).
· S'agissant des conditions d'intervention, le rapport Jutant-Picard fait état :
- de délais importants : de deux à cinq ans pour une vaginoplastie, à Paris ou à Lyon ;
- de recours possibles, pour ce motif, à des interventions chirurgicales à l'étranger ;
- de problèmes de qualité mis en avant par les associations, qui peuvent être liés à un faible niveau d'activité dans certains établissements94(*).
Une méta-analyse établit, par ailleurs, à environ 1 % la part de regrets chirurgicaux pour 7 928 patients95(*).
2. Les articles 1er et 2 visent à interdire la prescription de ces traitements et la réalisation de ces opérations chez les mineurs
· L'article 1er de la proposition de loi vise à interdire la prescription de bloqueurs de puberté et traitements hormonaux aux personnes mineures, ainsi que la réalisation de chirurgies de réassignation. Il reprend, en cela, les recommandations du rapport du groupe Les Républicains du Sénat relatif à la transidentification des mineurs96(*).
Pour ce faire, il insère dans le livre Ier de la deuxième partie du code de la santé publique, relatif aux actions de prévention concernant l'enfant, l'adolescent et le jeune adulte, un nouveau titre relatif à la prise en charge de la dysphorie de genre chez les personnes mineures.
Ce titre comprendrait un article L. 2137-1 qui interdit de prescrire à un patient âgé de moins de dix-huit ans des bloqueurs de puberté ou des traitements hormonaux tendant à développer les caractéristiques sexuelles secondaires du genre auquel le mineur s'identifie. Il interdit également les opérations chirurgicales de réassignation sexuelle.
· L'article 2 vise à assortir ces interdictions de sanctions pénales à l'encontre des professionnels de santé qui les méconnaîtraient.
À cet effet, il rétablit dans une nouvelle rédaction l'article 511-14 au sein de la section 2 « De la protection du corps humain », du chapitre Ier « Des infractions en matière d'éthique biomédicale » du titre Ier « Des infractions en matière de santé publique » du code pénal.
Cet article prévoirait, désormais, que le fait de méconnaître les interdictions prévues à l'article L. 2137-1 du code de la santé public relatif à la prise en charge des mineurs présentant une dysphorie de genre est puni de deux ans d'emprisonnement et de 30 000 euros d'amende.
En application des articles 511-27 et 511-28 du code pénal qui portent les dispositions communes applicables aux peines prévues au sein du chapitre Ier susmentionné, ces sanctions peuvent être assorties d'une peine complémentaire d'interdiction d'exercice de l'activité professionnelle au cours de laquelle l'infraction a été commise, pour une durée maximale de 10 ans.
Selon la pratique du « code suiveur », l'article 2 insère également, dans un nouveau chapitre III bis relatif à la dysphorie de genre chez les mineurs du titre VI du livre Ier de la deuxième partie du code de la santé publique, un nouvel article L. 2163-9 reproduisant les mêmes dispositions.
II - La position de la commission : recentrer l'interdiction sur les seuls traitements irréversibles
La commission a observé que la prise en charge médicale des mineurs présentant une dysphorie de genre faisait l'objet de controverses importantes, reflétées lors des auditions.
· De nombreux professionnels de santé entendus exerçant, notamment, au sein des services spécialisés hospitaliers ont mis en avant le sérieux des prises en charge, fondées sur la collégialité et la pluridisciplinarité, et l'intérêt de ces traitements.
Les services spécialisés de l'Assistance publique - Hôpitaux de Paris (AP-HP) ont, ainsi, souligné que ces traitements répondent aux besoins de certains mineurs, parfois vitaux, et leur apportent un vrai soulagement. Ils ont plaidé pour qu'ils puissent être prescrits après avoir fait l'objet d'une évaluation pluridisciplinaire spécifique et d'une RCP, évaluation du rapport bénéfices / risques et prise en compte de l'autorité parentale97(*).
Certaines associations de proches de mineurs en transition, auditionnées, ont également souligné l'effet positif de ces traitements sur la santé mentale et le bien-être général de mineurs « en grande souffrance »98(*), ou mis en avant que les bloqueurs de puberté pouvaient « donner à des pré-ados, rencontrant des situations particulières, un temps supplémentaire de réflexion, diminué de l'angoisse, voire du désespoir découlant de l'apparition de signes corporels de puberté, et [accompagner] possiblement une transition sociale. »99(*)
· À l'inverse, d'autres personnes auditionnées ont mis en avant l'intérêt d'un encadrement législatif.
L'audition de la Fédération française de psychiatrie a permis de mesurer l'ampleur des dissensus demeurant dans la communauté médicale. Le docteur Catherine Zittoun, auditionnée, a ainsi mis en avant que les conditions actuelles de prise en charge et de prescription ne paraissent pas assez prudentes, l'évaluation d'une demande explorant insuffisamment l'ensemble des facteurs pouvant pousser un mineur à formuler une demande de transition : antécédents psychiatriques et familiaux, pression par les pairs et les réseaux sociaux, etc. Pour elle, une prescription limitée aux adultes laisserait le temps à la réflexion et à l'élaboration100(*).
D'autres associations auditionnées soulignent que l'encadrement pourrait viser à empêcher la prescription aux mineurs de traitements irréversibles101(*).
· La commission a relevé, au surplus, que l'opportunité de ces prescriptions et les effets de ces traitements demeuraient discutés à l'échelle internationale.
Elle a constaté, notamment, que la faiblesse des preuves scientifiques à l'appui de leur efficacité, dans le cadre de la prise en charge de la dysphorie de genre chez les mineurs, avait conduit récemment :
- un rapport britannique, commandé par le NHS, à recommander de prescrire, désormais, les bloqueurs de puberté et les hormones masculinisantes ou féminisantes dans le cadre d'un programme de recherche clinique, destiné à améliorer le niveau de connaissance scientifique dans ce domaine, y compris sur l'effet à long terme des traitements102(*) ;
- le Conseil national de la santé et du bien-être suédois à revoir ses recommandations en matière de prescription de traitements hormonaux, dans le sens d'un plus grand encadrement des prescriptions chez les mineurs, destinées à devenir « exceptionnelles »103(*).
Enfin, la commission a constaté que des cas de retransition ou de regrets étaient désormais documentés, incitant à la prudence dans la prescription de traitements irréversibles ou difficilement réversibles.
· Pour l'ensemble de ces raisons, et dans la mesure où les travaux de la HAS relatifs aux mineurs de moins de seize ans ne devraient démarrer que l'année prochaine, la commission a jugé souhaitable un encadrement législatif de la prise en charge de la dysphorie de genre chez les moins de dix-huit ans.
À l'initiative de son rapporteur, elle a toutefois souhaité traiter différemment :
- les bloqueurs de puberté, d'une part, dont les effets sont largement présentés comme réversibles dans la littérature scientifique ;
- les traitements hormonaux féminisants ou masculinisants, d'autre part, comportant plusieurs effets irréversibles ou difficilement réversibles, y compris sur la fertilité, susceptibles de rendre définitives des décisions prises à l'adolescence.
La commission a également entendu promouvoir la prise en charge pluridisciplinaire des mineurs présentant une dysphorie de genre, portée par les services spécialisés hospitaliers et fondée sur l'organisation régulière de RCP.
À cet effet, la commission a adopté un amendement COM-2 de son rapporteur apportant plusieurs modifications substantielles à l'article 1er.
L'amendement maintient, d'abord, l'interdiction de prescription aux patients de moins de dix-huit ans de traitements hormonaux destinés à développer les caractéristiques secondaires du genre auquel le patient mineur s'identifie. Il supprime, en revanche, cette interdiction pour la prescription de bloqueurs de puberté, tout en l'encadrant.
L'amendement insère, ainsi, un nouvel article L. 2137-2 dans le nouveau titre du code de la santé publique créé par la proposition de loi, pour confier le diagnostic et la prise en charge des mineurs présentant une dysphorie de genre à des centres de référence spécialisés, dont la liste serait fixée par arrêté du ministre chargé de la santé. Ces centres seraient appelés à contribuer à la recherche clinique en la matière, dans des conditions définies par décret pris après avis de la HAS.
L'amendement insère, en outre, un nouvel article L. 2137-3 dans le même titre, qui encadre la prescription initiale de bloqueurs de puberté aux patients mineurs en :
- réservant celle-ci aux médecins qui exercent dans l'un des centres de référence listés par arrêté ;
- prévoyant que la prescription ne peut être établie qu'après RCP et évaluation par l'équipe médicale de l'absence de contre-indication et de la capacité de discernement du mineur ;
- fixant à deux ans le délai minimal séparant la prescription de la première consultation du patient dans un centre de référence.
Le même article fixe, par ailleurs, la composition des RCP en prévoyant :
- la participation obligatoire d'au moins un médecin spécialiste en endocrinologie pédiatrique, d'un médecin spécialiste en pédiatrie et d'un médecin spécialiste en psychiatrie pédiatrique ;
- la participation facultative d'un psychologue, d'un assistant social et des professionnels de santé impliqués dans la prise en charge du patient ;
- la faculté, pour le patient et les titulaires de l'autorité parentale, d'y assister.
Enfin, l'amendement insère un nouveau paragraphe au sein de l'article 1er de la proposition de loi visant à prévoir que les traitements engagés avant sa promulgation ne seront pas interrompus par son entrée en vigueur. Cette disposition était préconisée, pour les bloqueurs de puberté, par le rapport du groupe Les Républicains du Sénat104(*).
· Le rapporteur a jugé indispensable de laisser ainsi le temps aux patients mineurs de réfléchir à l'opportunité d'un parcours de transition médicale comportant des traitements longs, lourds ou difficilement réversibles.
Il a insisté sur le fait qu'un tel encadrement ne devait empêcher ni un suivi psycho-social du mineur, souvent nécessaire compte tenu des souffrances ressenties, ni l'accompagnement du mineur dans un parcours de transition sociale et administrative, dans le respect du cadre légal et réglementaire en vigueur.
Le rapporteur souligne, en particulier, que l'encadrement de la prescription des traitements hormonaux sera sans incidence sur la faculté, pour un mineur, de demander avec l'accord de ses parents un changement de prénom et, pour un mineur émancipé ou un jeune majeur, de demander un changement de sexe à l'état civil. Aucune de ces procédures ne comporte plus, en effet, de condition tenant à l'existence d'une transition médicale105(*).
Il rappelle que la transition sociale précède, en outre, fréquemment la transition médicale106(*) et que diverses dispositions protègent les personnes contre toute discrimination fondée sur l'identité de genre107(*) et toute pratique visant à modifier ou réprimer l'identité de genre108(*).
Le rapporteur a également souligné être attaché au libre accès, pour les patients majeurs, aux traitements hormonaux et chirurgies de réassignation.
· À cet égard, la commission a adopté un amendement COM-3 du rapporteur visant à préciser l'interdiction de réaliser des opérations de réassignation portée par la présente proposition de loi.
L'amendement précise, d'une part, que cette interdiction ne s'applique qu'aux patients âgés de moins de dix-huit ans.
Il substitue, d'autre part, à la notion de réassignation sexuelle celle de réassignation de genre, pour inclure plus clairement dans le dispositif l'ensemble des actes chirurgicaux susceptibles d'être sollicités par un patient mineur dans le cadre d'un parcours de transition.
L'interdiction vise, ainsi, non pas seulement les opérations de chirurgie pelvienne, mais également les opérations de chirurgie mammaire (mastectomies, augmentations mammaires) et les autres actes chirurgicaux destinés à féminiser ou masculiniser le visage ou le corps du mineur dans l'objectif de les faire correspondre au genre auquel ce dernier s'identifie.
La plupart de ces actes chirurgicaux sont lourds et partiellement irréversibles. Les torsoplasties, par exemple, aujourd'hui réalisées sur des mineurs, sont susceptibles de faire perdre définitivement la faculté d'allaiter un enfant.
La commission a adopté cet article ainsi modifié.
À l'article 2, la commission a, d'une part, adopté un amendement COM-4 de son rapporteur visant à créer dans le code pénal une section spécifique relative aux sanctions applicables dans le cadre de la prise en charge de la dysphorie de genre chez les mineurs.
Elle a, d'autre part, adopté un amendement COM-5 visant à tenir compte des modifications apportées à l'article 1er en étendant les sanctions prévues aux cas dans lesquels un professionnel de santé ne respecterait pas les règles encadrant la prescription de bloqueurs de puberté.
La commission a adopté cet article ainsi modifié.
Article 3
Mise en place d'une stratégie nationale
pour la pédopsychiatrie
Cet article prévoit la mise en place d'une stratégie nationale de soutien à la pédopsychiatrie afin d'assurer un accompagnement psychique de qualité aux mineurs présentant une dysphorie de genre. Cette stratégie doit être mise en place dans les six mois suivant la promulgation de la présente loi et révisée au moins tous les cinq ans. Par ailleurs, cet article présente également les objectifs assignés à ladite stratégie ainsi que l'organisation de sa déclinaison territoriale.
La commission a adopté cet article avec des modifications visant d'une part, à intégrer le réseau territorial de structures pédopsychiatriques au projet territorial de santé mentale et, d'autre part, à inclure dans la stratégie nationale des volets relatifs à la formation des professionnels et à la revalorisation des conditions d'exercice de la pédopsychiatrie,
I - Le dispositif proposé
A. La situation de la pédopsychiatrie en France
1. Une profession en crise d'attractivité
La pédopsychiatrie s'entend comme l'ensemble des dispositifs de prévention et de prise en charge sanitaire et sociale des enfants et adolescents présentant un trouble psychique caractérisé. Elle connait, depuis plusieurs années, une grave crise d'attractivité. En 2016, la mission d'information sénatoriale sur la situation de la psychiatrie des mineurs en France indiquait que le nombre de pédopsychiatres avait été divisé par deux entre 2007 et 2016109(*). Selon des chiffres cités par la Cour des comptes dans son rapport de mars 2023110(*), le conseil national de l'ordre des médecins estimait que le nombre de pédopsychiatres avait diminué de 34 % entre 2010 et 2022, passant ainsi de 3 113 à 2 039 (activité libérale et salariée confondues).
Au 1er janvier 2024, selon les chiffres fournis par le Conseil national de l'ordre des médecins, le nombre de pédopsychiatres en France s'établit à 1 911.
Démographie médicale concernant la
pédopsychiatrie
(selon la catégorie d'actifs)
Source : Commission des affaires sociales du Sénat, d'après les réponses écrites du Conseil national de l'ordre des médecins au questionnaire transmis par le rapporteur
Ces chiffres intègrent à la fois les psychiatres identifiés comme spécialistes de l'enfant et de l'adolescent mais également ceux ayant déclaré un savoir-faire en psychiatrie infanto-juvénile. En effet, comme l'avait déjà constaté la mission d'information sénatoriale précitée, il est difficile de dénombrer exactement le nombre de pédopsychiatres en France dans la mesure où la pédopsychiatrie ne constitue pas une spécialité médicale distincte. Il est à noter que la qualification de spécialiste en psychiatrie autorise l'exercice professionnel auprès des sujets de tous âges.
Enfin, concernant la formation, jusqu'à la réforme de mars 2022111(*) portant modification de l'organisation du troisième cycle des études de médecines, la psychiatrie de l'enfant et de l'adolescent est reconnue par un diplôme d'études spécialisées complémentaires (DESC) de type I, non qualifiant. Ainsi en 2021, on recensait seulement 545 psychiatres spécialistes de l'enfant et de l'adolescent112(*).
2. Une demande toujours plus forte pour une population fragilisée par la crise du covid-19
En juin 2023, les premiers résultats de la première étude nationale sur le bien-être des enfants (Enabee) conduite par Santé publique France indiquaient que 13 % des enfants en élémentaire présentent un trouble probable de santé mentale (trouble émotionnel probable, trouble oppositionnel probable ou trouble de déficit de l'attention avec ou sans hyperactivité probable).
Une autre étude menée par la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) sur les difficultés psychosociales des enfants et des adolescents entre mars 2020 et juillet 2021 réalisée afin de mesure notamment l'impact de la crise du covid-19 sur la santé mentale des jeunes montrait que, parmi les 12 millions des 3-17 ans, 10 % des garçons et 7 % des filles présentaient des difficultés psychosociales.
Ces premiers chiffres, qui visent à fournir des indicateurs jusqu'ici manquants ou parcellaires sur la santé mentale et le bien-être des enfants et des adolescents en France, confirment toutefois que le taux de prévalence d'un trouble de santé mentale est du même ordre de grandeur que ceux observés dans d'autres pays en Europe. Toutefois, l'effet de la pandémie de covid-19 sur la santé mentale des jeunes n'est pas encore totalement analysé et évalué mais tous les travaux sur le sujet rapportent une forte augmentation des symptômes anxieux et dépressifs et de détresses psychologiques.
Au total, en 2023, la Cour des comptes estimait que les besoins de prise en charge spécialisée pour troubles psychiques concerneraient en France environ 600 000 à 800 000 enfants et adolescents de moins de 18 ans. 190 000 d'entre eux seraient concernés les troubles les plus graves identifiés par des hospitalisations ou de prises en charge dans le cadre d'affections de longue durée (ALD). Plusieurs études estiment que 35 % des pathologies psychiatriques adultes débuteraient avant 14 ans et 48 % avant 18 ans113(*). La santé mentale des enfants est donc un déterminant central de la santé mentale des adultes et constitue un véritable enjeu de santé publique.
3. L'organisation de la prise en charge des mineurs en France
La prise en charge en pédopsychiatrie est organisée en France autour de trois structures : les centres d'action médico-sociale précoce (CAMSP), des centres médico-psycho-pédagogiques (CMPP) et des centres médico-psychologiques de psychiatrie infanto-juvénile (CMP-IJ). L'IGAS estimait en 2018 que 700 000 enfants et adolescents se trouvaient dans la file active de ces structures pour un coût total de 1,1 milliard d'euros pour l'Assurance maladie114(*).
Si les CAMSP, qui prennent en charge les enfants de la naissance à 6 ans, et les CMPP, qui prennent en charge des enfants présentant des difficultés scolaires, de comportement ou de langage jusqu'à 20 ans, relèvent du secteur médico-social, les CMP-IJ sont quant à eux partie intégrante de la prise en charge psychiatrique. Ils constituent le principal lieu de prise en charge en pédopsychiatrie, notamment depuis le renforcement de la politique ambulatoire qui vise à supprimer des lits d'hospitalisation115(*) au profit d'une prise en charge par la psychiatrie de secteur.
Les CMP-IJ sont, au sein de l'hôpital, des « unités de coordination et d'accueil en milieu ouvert qui organisent des actions de prévention, de diagnostic, de soins ambulatoires et d'interventions à domicile mises à la disposition de la population »116(*). Ces structures assurent une prise en charge pluridisciplinaire (pédopsychiatre, psychologue, infirmier, éducateur spécialisé, orthophoniste, psychomotricien, assistant de service social...), en réseau avec l'ensemble des acteurs sur le territoire (école, PMI, Maison de l'enfant et des adolescents...). En 2019, leur nombre était estimé à 1 336 en 2019, dont 82 % étaient ouvertes au moins cinq jours par semaine117(*) . En revanche, leur répartition territoriale restait très inégalitaire. Avec une moyenne de 10 CMP-IJ par département, les CMP-IJ sont largement concentrés en milieu urbain et dense (56 CMP-IJ dans le Rhône, entre 34-37 par département en région parisienne et seulement 3 en Haute-Loire ou dans le Cher)118(*).
Ces structures sont aujourd'hui saturées. Le nombre d'enfants pris en charge en CMPEA (centre médico-psychologique de l'enfant et de l'adolescent), après avoir augmenté de 17 % entre 1997 et 2016, continue à progresser de plus de 1 % par an. La Cour des comptes indiquait dans son rapport précité que le délai d'attente pour commencer une prise en charge s'établit à plus de deux mois en Nouvelle-Aquitaine, quatre mois en Rhône-Alpes et huit mois en Seine-Saint-Denis.
4. Les dispositifs déjà mis en place pour lutter contre les déserts pédopsychiatriques
Plusieurs dispositifs visant à améliorer la pédopsychiatrie en France ont été mise en place ces dernières années et notamment depuis la feuille de route « santé mentale et psychiatrie » de juin 2018.
Dans le cadre du programme des « 1 000 premiers jours », une approche spécifique sur la prévention des troubles psychiques des parents et du nourrisson a été développée lors du suivi de la grossesse et des premiers mois de vie.
L'article 33 de la loi du 7 février 2022 relative à la protection des enfants, issue de la mesure n° 13 des Assises de la santé mentale, a permis le lancement d'une expérimentation, dans les départements volontaires, de maisons de l'enfant et de la famille visant à améliorer la prise en charge des enfants et des jeunes et à assurer une meilleure coordination des professionnels de santé notamment entre la ville et l'hôpital pour améliorer la gradation des prises en charge. Cette expérimentation est conduite sur une période de trois ans et cinq mois à compter du 1er juin 2023 dans quatre régions : en Nouvelle-Aquitaine, en Auvergne-Rhône-Alpes, en Corse et en Normandie, au sein de structures déjà existantes.
Le décret n° 2022-1263 du 28 septembre 2022 relatif aux conditions d'implantation de l'activité de psychiatrie vient quant à lui établir une distinction claire entre la prise en charge des mineurs et des majeurs. La dénomination « psychiatrie de l'adulte » vient se substituer à celle de « psychiatrie générale » et la dénomination « psychiatrie de l'enfant et de l'adolescent » vient se substituer à celle de « psychiatrie infanto-juvénile » avec la précision d'une prise en charge des personnes jusque 18 ans.
Plus récemment, dans le cadre des négociations conventionnelles, une majoration spécifique de 3 euros a été créée pour les consultations de psychiatres à destination de patients de moins de 16 ans et un objectif de recrutement complémentaire de 400 ETP sur trois ans pour les CMPEA a été engagé. Toutefois ces mesures n'ont pas été estimées suffisantes par la plupart des acteurs entendus par le rapporteur au cours des auditions.
Globalement, un cadre législatif dédié à la pédopsychiatrie semble faire défaut en France. Les dispositions applicables aujourd'hui à la pédopsychiatrie sont les même que celles de la psychiatrie générale, prévues par la loi du 26 janvier 2016. Les dispositions relevant spécifiquement de la pédopsychiatrie sont très rares. Seuls deux articles du code de la santé publique mentionnent spécifiquement les soins psychiques infanto-juvéniles119(*) et aucun ne développe une vision complète de l'organisation de l'offre de soin sur le territoire ni n'énonce des objectifs clairs de santé publique en la matière.
B. La mise en place d'une stratégie nationale pour la pédopsychiatrie en France
Le présent article prévoit la mise en place, sous la responsabilité du ministre chargé de la santé, d'une stratégie nationale pour la pédopsychiatrie. Sur le modèle des stratégies nationales et régionales pour la biodiversité mentionnée à l'article L. 110-3 du code de l'environnement ou de la stratégie nationale pour la santé inscrite à l'article L. 1411-1-1 du code de la santé publique, cet article fixe les objectifs assignés à ladite stratégie et les modalités du suivi de sa mise en place.
La présente stratégie nationale pour la pédopsychiatrie doit être mise en place dans les six mois suivant la promulgation de la présente loi et révisée au moins tous les cinq ans.
Cet article fixe également l'organisation de sa déclinaison territoriale en un réseau territorial de pédopsychiatrie présent sur le territoire « de manière à garantir à chaque enfant ou adolescent en souffrance psychique d'être soigné au sein de son lieu de vie ou de son lieu de soin ». Ce réseau territorial de pédopsychiatrie pourrait s'intégrer dans le projet territorial de santé mentale (PTSM) mentionné à l'article L. 3221-2 du code de la santé publique qui vise à élaborer et mettre en oeuvre des projets partagés en réponse aux enjeux de santé mentale identifiés sur les territoires afin d'améliorer concrètement les parcours de santé des personnes concernées.
II - La position de la commission
La classification internationale des maladies (CIM) dans sa dernière mise à jour adoptée en 2019, classe l'incongruence de genre parmi les affections liées à la santé sexuelle et l'exclut, ainsi, des troubles mentaux. En France, depuis février 2010120(*), la prise en charge à 100 % des soins au titre des « troubles de l'identité de genre » ne relève plus de l'ALD 23 (classée dans les affections psychiatriques de longue durée) mais de l'ALD 31 (hors liste). Toutefois, comme évoqué précédemment, aucune recommandation n'est venue depuis actualiser le cadre de prise en charge fixé en 2009 par la HAS121(*).
La révision de la place « de l'évaluation psychiatrique dans le processus de la réassignation sexuelle hormono-chirurgicale » fait d'ailleurs partie des objectifs inscrits dans la saisine de la HAS par le Gouvernement en avril 2021 concernant le parcours de soin des personnes transgenres.
Dans ce contexte, la présence de cet article dans la proposition de loi a pu susciter des interrogations. Dans son avis du 6 mai 2024, la Défenseure des droits estime que si « l'objectif de permettre à tout enfant de bénéficier d'un accès aux soins psychiatriques [...] est à saluer. [...], la présence de cette proposition dans un texte restreint à la transidentité interroge »122(*). C'est pourquoi, la commission a souhaité rappeler que cet article ne vise à « repsychiatriser » la dysphorie de genre, à établir une autorisation psychiatrique préalable à sa prise en charge, ni à mettre en place des « thérapies de conversion » dissimulées et par ailleurs interdites depuis l'adoption de la loi n° 2022-92 interdisant les pratiques visant à modifier l'orientation sexuelle ou l'identité de genre d'une personne.
Toutefois, la commission a souhaité maintenir cet article pour deux raisons.
· Premièrement, elle souscrit pleinement à l'objectif de l'auteure de la proposition de loi de faire de la pédopsychiatrie une priorité de santé publique et de permettre à tout enfant de bénéficier d'un accès aux soins psychiatriques. S'inscrivant ainsi dans la continuité des conclusions du rapport de la commission des affaires sociales « Après le choc de la crise sanitaire, réinvestir la santé mentale », publié en décembre 2021123(*), et de la proposition de résolution présentée par Mme Nathalie Delattre et adoptée à l'unanimité par le Sénat en janvier 2024124(*), la commission a estimé indispensable au regard de la situation critique de la pédopsychiatrie en France de passer à l'étape suivante et d'amener le Gouvernement à mettre en place une grande stratégie nationale en faveur de la santé mentale des jeunes.
Par ailleurs, la mission d'information sénatoriale sur la situation de la psychiatrie des mineurs en France125(*), que le rapporteur avait présidée, alertait déjà en 2017 sur le manque de lisibilité des politiques de santé publique en la matière. Ce constat a été récemment repris par la Cour des comptes dans son rapport de 2023 précité et reste toujours d'actualité aujourd'hui. Dans ce rapport, la Cour souligne le fait que, malgré la mise en oeuvre de la feuille de route « santé mentale et psychiatrie » qui a permis, depuis juin 2018, une mobilisation en faveur de la pédopsychiatrie, les politiques publiques en faveur de la pédopsychiatrie se traduisent encore par un « empilement de plans peu lisible » et une gouvernance toujours « peu efficiente ». Dès lors, il a semblé essentiel à la commission de mettre en place une rationalisation des actions en la matière plutôt que de multiplier les annonces sectorielles.
C'est pourquoi, la commission a souhaité conserver dans la loi la mise en oeuvre d'une stratégie nationale pour la pédopsychiatrie afin de donner un objectif et un cadre clair au Gouvernement dans la mise en oeuvre de cette stratégie qui vise à rassembler tous les acteurs.
La commission estime, ainsi, que cet article apporte une première réponse au manque d'encadrement législatif de la pédopsychiatrie en France.
· Deuxièmement, et plus spécifiquement concernant les enfants concernés par la dysphorie de genre, il a paru important à la commission de rappeler le rôle essentiel de l'accompagnement psycho-social dont peuvent avoir besoin les enfants et leurs proches pendant un parcours de transition.
La santé mentale des mineurs transgenres ou en questionnement de genre est un enjeu essentiel. En effet, comme a pu l'entendre le rapporteur lors des auditions du docteur Jean Chambry, président de la Société française de psychiatrie de l'enfant et de l'adolescent et disciplines associées, ou encore du professeur David Cohen, chef du service de psychiatrie de l'enfant et de l'adolescent à l'hôpital de la Pitié-Salpêtrière, les mineurs concernés par la dysphorie de genre présentent davantage de trouble du neurodéveloppement qui doivent être diagnostiqués et pris en charge. Il s'agit d'une population particulièrement vulnérable dans le champ de la santé mentale.
Dans un article de la revue « Neuropsychiatrie de l'enfance et de l'adolescence » publié en 2022, les professeurs Condat et Cohen expliquent que « des troubles psychiques en lien avec l'identité de genre trans et son vécu peuvent conduire à un état dépressif, et inversement un état dépressif peut conduire à des interrogations plus générales sur l'identité »126(*). Par ailleurs, la transidentité est associée à un risque accru de stigmatisation et de discrimination, à l'origine de troubles anxieux voire dépressifs qui doivent également faire l'objet d'un accompagnement et d'une prise en charge. Sur les 239 jeunes reçus à la consultation spécialisée de la Pitié-Salpêtrière en identité de genre enfants et adolescents en Île-de-France entre 2012 et 2022, 28 % présentaient des antécédents d'hospitalisation psychiatrique et 38 % rapportaient avoir été victimes de harcèlement avant la prise en charge127(*).
La « dépsychiatrisation » de la dysphorie de genre ne signifie pas, pour reprendre la formule des auteurs du rapport relatif à la santé et au parcours de soin des personnes trans128(*) remis en janvier 2022 à Olivier Véran, alors ministre des affaires sociales et de la santé, une « a-psychiatrisation » du parcours de soin et de l'accompagnement. Dès lors, le développement sur l'ensemble du territoire de structures spécialisées et coordonnées dans le cadre d'une stratégie nationale permettra d'améliorer également le suivi et l'accompagnement de l'enfant et des parents. Les mineurs doivent pouvoir recevoir un accompagnement global psychologique et psychiatrique afin d'évaluer leur développement, leur discernement, leur compréhension des conséquences des décisions et leurs besoins pour établir un parcours de soins personnalisé incluant le dépistage de co-occurrences psychiatriques.
Enfin, au cours des auditions menées par le rapporteur, de nombreux acteurs ont pu alerter sur l'importance de la formation des professionnels de santé sur les questions particulières d'accompagnement des mineurs en questionnement de genre ou transgenres et, plus généralement, sur les problématiques de santé mentale propres aux mineurs. Cet enjeu de formation est particulièrement prégnant dans le cadre du « premier niveau » de prise en charge qui reste bien souvent assuré par les médecins généralistes et les centres de santé de proximité. Les représentant de l'AP-HP ont pu d'ailleurs, dans leur réponse au questionnaire transmis par le rapporteur, évoquer les conditions d'exercice de la pédopsychiatrie en France et proposer plusieurs mesures destinées à renforcer l'attractivité de cette spécialisation. Parmi celles-ci figurent l'augmentation du nombre de professeurs des universités et praticiens hospitaliers en psychiatrie de l'enfant et de l'adolescent ou encore une réflexion sur la mise en place d'un remboursement spécifique de l'acte de consultation en pédopsychiatrie.
C'est pourquoi la commission a souhaité intégrer au sein de la stratégie nationale un volet spécifique lié à la formation des professionnels de santé ainsi qu'aux conditions d'exercice du métier de pédopsychiatre.
· La commission a ainsi adopté, à l'initiative du rapporteur, deux amendements visant à préciser la structure du texte et deux amendements du rapporteur à l'article 3.
Tout d'abord, elle a souhaité marquer la distinction entre l'encadrement de la prise en charge de la dysphorie de genre et la mise en place d'une stratégie nationale pour a pédopsychiatrie. Les amendements COM-1 et COM-6 visent ainsi à créer, au sein de la proposition de loi, un chapitre Ier intitulé « Prise en charge de la dysphorie de genre chez les mineurs » et un chapitre II intitulé « Mise en place d'une stratégie nationale pour la pédopsychiatrie ».
Ensuite, elle a inscrit, par l'adoption de l'amendement COM-7, dans les objectifs de la stratégie nationale de pédopsychiatrie un volet lié à la formation des professionnels de santé aux enjeux de santé mentale des enfants et adolescents et un volet relatif à l'amélioration des conditions d'exercices de la pédopsychiatrie en France.
Enfin, elle a souhaité que le réseau de structures pédopsychiatriques soit développé dans le cadre des projets territoriaux de santé mentale déjà prévus par la loi afin d'améliorer la cohérence d'ensemble du système de soins en santé mentale sur l'ensemble du territoire (amendement COM-8).
La commission a adopté cet article ainsi modifié.
Article 4
(nouveau)
Clause de révision
Cet article propose de fixer à cinq ans le délai dans lequel la présente loi devrait faire l'objet d'un nouvel examen.
La commission a adopté cet article additionnel.
Le présent article, inséré en commission des affaires sociales par un amendement COM-9 du rapporteur, prévoit, sur le modèle des « clauses de revoyure » inscrites dans les lois de bioéthique, un réexamen de la présente loi dans un délai de maximal de cinq ans à compter de sa promulgation.
Il entend permettre au législateur de vérifier, ainsi, que le cadre législatif prévu demeure pertinent compte tenu de l'avancée des connaissances scientifiques, notamment en matière de neuroscience, de diagnostic ou de prise en charge.
La commission a favorablement accueilli ces dispositions.
· Elle a observé, d'abord, que les connaissances scientifiques relatives aux effets des traitements prescrits et opérations chirurgicales de réassignation réalisées dans le cadre de la prise en charge des mineurs présentant une dysphorie de genre demeuraient, d'après plusieurs publications récentes, lacunaires.
Le rapport commandé par le NHS au Royaume-Uni et coordonné par le Dr Hilary Cass souligne, ainsi, après revue systématique de la littérature, la faible qualité des études existantes et le manque de données disponibles sur l'efficacité des bloqueurs de puberté et traitements hormonaux sur la santé mentale des mineurs et leur bien-être à long terme. Il recommande que les prescriptions soient désormais réalisées dans le cadre d'un programme de recherche clinique, qui pourrait contribuer à compléter les connaissances scientifiques129(*).
· La commission a, par ailleurs, relevé que la Haute Autorité de santé travaille actuellement à une actualisation des recommandations de bonnes pratiques en matière de prise en charge des personnes transgenres. Ces recommandations, pour la population âgée de plus de seize ans, pourraient être publiées à la fin de l'année 2024 ou au début de l'année 2025. La HAS a, par ailleurs, indiqué souhaiter aborder les questions relatives à la population âgée de moins de seize ans « dans un deuxième temps »130(*).
Afin que le législateur puisse tenir compte de ces nouvelles publications et adapter, le cas échéant, le cadre légal de la prise en charge de la dysphorie de genre à l'avancée des connaissances scientifiques, la commission a jugé souhaitable l'adoption de cet amendement.
La commission a adopté cet article additionnel ainsi rédigé.
* 1 Article 371-1 du code civil.
* 2 Article 372 du code civil.
* 3 Article 372-2 du code civil.
* 4 Article 373-2-1 du code civil.
* 5 Article 11 de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 6 Article L. 1111-4 du code de la santé publique.
* 7 Article L. 1111-4 du code de la santé publique.
* 8 Article 2 de la loi n° 2002-305 du 4 mars 2002 relative à l'autorité parentale.
* 9 Article 371-1 du code civil.
* 10 Article L. 1111-4 du code de la santé publique.
* 11 Article L. 2212-7 du code de la santé publique.
* 12 Article L. 5134-1 du code de la santé publique.
* 13 Ibid.
* 14 Article L. 1111-5 du code de la santé publique.
* 15 Article 11 de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 16 Article L. 1111-2 du code de la santé publique.
* 17 Article L. 1111-2 du code de la santé publique.
* 18 Article L. 1413-3 du code de la santé publique.
* 19 Article L. 5121-12-1 du code de la santé publique.
* 20 Article L. 1111-2 du code de la santé publique.
* 21 HAS, recommandation de bonne pratique « Délivrance de l'information à la personne sur son état de santé », mai 2012.
* 22 Articles L. 1111-5 et L. 1111-5-1 du code de la santé publique.
* 23 Article L. 5134-1 du code de la santé publique.
* 24 Article L. 2212-7 du code de la santé publique.
* 25 Article L. 1110-1 du code de la santé publique.
* 26 Article L. 1110-3 du code de la santé publique.
* 27 Article 3 de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 28 Article L. 1110-5 du code de la santé publique.
* 29 Article L. 1110-8 du code de la santé publique.
* 30 Article R. 4127-6 du code de la santé publique.
* 31 Article R. 4127-7 du code de la santé publique.
* 32 Article R. 4127-47 du code de la santé publique.
* 33 Article R. 4127-40 du code de la santé publique.
* 34 Article R. 4127-41 du code de la santé publique.
* 35 Article R. 4127-32 du code de la santé publique.
* 36 Article R. 4127-33 du code de la santé publique.
* 37 Article R. 4127-8 du code de la santé publique.
* 38 American Psychiatric Association, « DSM-5. Manuel diagnostique et statistique des troubles mentaux », 2015.
* 39 OMS, « International statistical classification of diseases and related health problems », 11e révision adoptée en 2019 et entrée en vigueur le 1er janvier 2022.
* 40 Ibid.
* 41 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », janvier 2022.
* 42 Les auteurs définissent les personnes transgenres comme « des personnes qui s'identifient à un genre différent de celui correspondant à leur sexe de naissance. »
* 43 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 22.
* 44 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, 70 (2022), pp. 408-426.
* 45 Soit des personnes nées sous le sexe féminin qui s'identifient au genre masculin. À l'inverse, l'expression « femme transgenre » vise les personnes nées sous le sexe masculin qui s'identifient au genre féminin.
* 46 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 21.
* 47 Soit 162 personnes sur les 239 enfants et adolescents reçus sur la période.
* 48 C. Lagrange, J. Brunelle, F. Poirier, H. Pellerin, N. Mendes, G. Mamou, N. Forno, L. Woestelandt, D. Cohen, A. Condat, « Profils cliniques et prise en charge des enfants et adolescents transgenres dans une consultation spécialisée d'Île-de-France », Neuropsychiatrie de l'enfance et de l'adolescence, 71 (2023), pp. 270-280.
* 49 HAS, « Situation actuelle et perspectives d'évolution de la prise en charge médicale du transsexualisme en France », novembre 2009.
* 50 Ibid., pp. 150-152.
* 51 Décret n° 2010-125 du 8 février 2010 portant modification de l'annexe figurant à l'article D. 322-1 du code de la sécurité sociale relative aux critères médicaux utilisés pour la définition de l'affection de longue durée « affections psychiatriques de longue durée ».
* 52 Décision-cadre du Défenseur des droits n° 2020-136 du 18 juin 2020.
* 53 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 28.
* 54 Ibid., recommandation n° 2 : « Fonder les parcours de transition sur les principes cardinaux suivants : reconnaitre l'autodétermination des personnes, permettre un choix éclairé en améliorant l'accès à l'information, rendre possibles des parcours de transition médicale diversifiés dans leur contenu et leurs modalités en faisant une plus grande place à la médecine de 1er recours et au travail en réseau, dépsychiatriser l'entrée dans les parcours, tout en permettant un accompagnement en santé mentale quand nécessaire. »
* 55 HAS, note de cadrage « Parcours de transition des personnes transgenres », validée par le Collège le 7 septembre 2022.
* 56 Académie nationale de médecine, communiqué « La médecine face à la transidentité de genre chez les enfants et les adolescents », adopté le 25 février 2022.
* 57 HAS, note de cadrage « Parcours de transition des personnes transgenres », op. cit.
* 58 Comptaient une consultation spécialisée : Lille, Rouen, Tours, Bordeaux, Toulouse et Marseille. En région parisienne, des consultations spécialisées étaient proposées par l'hôpital de la Pitié-Salpêtrière, l'hôpital Robert Debré et le Centre intersectoriel d'accueil pour adolescent du GHU Paris.
* 59 HAS, « Réunion de concertation pluridisciplinaire », fiche mise en ligne le 21 novembre 2017.
* 60 Article D. 6124-131 du code de la santé publique.
* 61 HAS, « Réunion de concertation pluridisciplinaire », op. cit.
* 62 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 414.
* 63 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., pp. 75 et 76.
* 64 Circulaire du 29 septembre 2021 « Pour une meilleure prise en compte des questions relatives à l'identité de genre en milieu scolaire », bulletin officiel n° 36 du 30 septembre 2021.
* 65 Loi n° 2022-92 du 31 janvier 2022 interdisant les pratiques visant à modifier l'orientation sexuelle ou l'identité de genre d'une personne.
* 66 Article 225-4-13 du code pénal.
* 67 Article L. 4163-11 du code de la santé publique.
* 68 Article 56 de la loi n° 2016-1547 du 18 novembre 2016 de modernisation de la justice du XXIe siècle.
* 69 Article 60 du code civil.
* 70 Cour de cassation, Assemblée plénière, 11 décembre 1992, n° 91-11900.
* 71 Article 61-5 du code civil.
* 72 Article 61-6 du code civil.
* 73 La classification de Tanner, établie par James Mourilyan Tanner en 1969 et 1970, permet d'évaluer cliniquement l'évolution pubertaire par la distinction de cinq stades, chez les filles, de développement mammaire et de pilosité pubienne et, chez les garçons, de développement des organes génitaux et de pilosité pubienne. La classification fait l'objet d'une entrée au dictionnaire médical de l'Académie de médecine, disponible en ligne : https://www.academie-medecine.fr/le-dictionnaire/index.php?q=Tanner%20%28stades%20du%20d%C3%A9veloppement%20pubertaire%20de%29.
* 74 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 416.
* 75 C. Lagrange, J. Brunelle, F. Poirier, H. Pellerin, N. Mendes, G. Mamou, N. Forno, L. Woestelandt, D. Cohen, A. Condat, « Profils cliniques et prise en charge des enfants et adolescents transgenres dans une consultation spécialisée d'Île-de-France », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 276.
* 76 Réponses de la SFEDP au questionnaire transmis par le rapporteur.
* 77 Dr Hervé Picard et Simon Jutant, « Rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 42.
* 78 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., pp. 416 et 417.
* 79 Hilary Cass, « Independant review of gender identity services for children and young people : final report. », avril 2024, pp. 172-180.
* 80 Ibid., p. 196.
* 81 National Board of Health and Welfare, « Care of children and adolescents with gender dysphoria. Summary of national guidelines. », décembre 2022.
* 82 Dr Hervé Picard et Simon Jutant, « Rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 30.
* 83 Ibid., p. 42.
* 84 C. Lagrange, J. Brunelle, F. Poirier, H. Pellerin, N. Mendes, G. Mamou, N. Forno, L. Woestelandt, D. Cohen, A. Condat, « Profils cliniques et prise en charge des enfants et adolescents transgenres dans une consultation spécialisée d'Île-de-France », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 276.
* 85 HAS, « Situation actuelle et perspectives d'évolution de la prise en charge médicale du transsexualisme en France », novembre 2009, pp. 104 et 105.
* 86 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., pp. 38 et 39.
* 87 Hilary Cass, « Independant review of gender identity services for children and young people : final report », avril 2024, pp. 182-190.
* 88 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 42.
* 89 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 418.
* 90 Voir notamment Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., pp. 31 et 31 et HAS, « Situation actuelle et perspectives d'évolution de la prise en charge médicale du transsexualisme en France », op. cit., pp. 125 à 138.
* 91 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 418.
* 92 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 42.
* 93 C. Lagrange, J. Brunelle, F. Poirier, H. Pellerin, N. Mendes, G. Mamou, N. Forno, L. Woestelandt, D. Cohen, A. Condat, « Profils cliniques et prise en charge des enfants et adolescents transgenres dans une consultation spécialisée d'Île-de-France », Neuropsychiatrie de l'enfance et de l'adolescence, op. cit., p. 277.
* 94 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit., p. 37.
* 95 V.P. Bustos, S.S. Bustos, et. al., « Regret after Gender-affirmation Surgery : A Systematic Review and Meta-analysis of Prevalence », Plastic and Reconstructive Surgery - Global Open, mars 2021.
* 96 Groupe Les Républicains du Sénat, « La Transidentification des mineurs », mars 2024, recommandations 4, 5 et 6.
* 97 Réponses des services spécialisés de l'AP-HP au questionnaire transmis par le rapporteur.
* 98 Réponses de l'association Grandir Trans au questionnaire transmis par le rapporteur.
* 99 Réponses de l'association TRANSPARENTS au questionnaire transmis par le rapporteur.
* 100 Réponses du Dr Catherine Zittoun, cheffe de pôle au Groupement hospitalier universitaire de psychiatrie et neurosciences de Paris, au questionnaire transmis par le rapporteur.
* 101 Réponses de l'Observatoire de la Petite sirène et du collectif Ypomoni au questionnaire transmis par le rapporteur.
* 102 Hilary Cass, « Independant review of gender identity services for children and young people : final report », avril 2024.
* 103 National Board of Health and Welfare, « Care of children and adolescents with gender dysphoria. Summary of national guidelines », décembre 2022.
* 104 Groupe Les Républicains du Sénat, « La Transidentification des mineurs », mars 2024, recommandation 4.
* 105 Articles 60 et 61-6 du code civil.
* 106 Parmi les patients reçus par le service spécialité de l'hôpital de la Pitié-Salpêtrière entre 2012 et 2022, 40 % avaient entamé leur transition sociale avant la première consultation (famille, groupes de pairs, école). Voir, à ce sujet, C. Lagrange, J. Brunelle, F. Poirier, H. Pellerin, N. Mendes, G. Mamou, N. Forno, L. Woestelandt, D. Cohen, A. Condat, « Profils cliniques et prise en charge des enfants et adolescents transgenres dans une consultation spécialisée d'Île-de-France », Neuropsychiatrie de l'enfance et de l'adolescence, 71 (2023), p. 276.
* 107 Article 225-1 du code pénal.
* 108 Loi n° 2022-92 du 31 janvier 2022 interdisant les pratiques visant à modifier l'orientation sexuelle ou l'identité de genre d'une personne.
* 109 Rapport d'information n° 494 (2016-2017) relatif à la situation de la psychiatrie des mineurs en France, déposé le 4 avril 2017 au Sénat.
* 110 « La pédopsychiatrie, un accès et une offre de soin à réorganiser », rapport de la Cour des comptes fait en application de l'article LO 132-3-1 du code des juridictions financières, mars 2023.
* 111 Arrêté du 3 mars 2022 portant modification de l'organisation du troisième cycle des études de médecine, de maquettes de formation de diplômes d'études spécialisées et création d'option et de formations spécialisées transversales qui permet de choisir une « option précoce » de spécialisation en psychiatrie de l'enfant et de l'adolescent au sein du DES en psychiatrie.
* 112 « La pédopsychiatrie, un accès et une offre de soin à réorganiser », rapport de la Cour des comptes fait en application de l'article LO 132-3-1 du code des juridictions financières, mars 2023.
* 113 Marco Solmi, Joaquim Radua, Miriam Olivola, Enrico Croce, Livia Soardo, Gonzalo Salazar de Pablo, Jae Il Shin, James B. Kirkbride, Peter Jones, Jae Han Kim, Jong Yeob Kim, Andrè F. Carvalho, Mary V. Seeman, Christoph U. Correll, Paolo Fusar-Poli, « Age at onset of mental disorders worldwide: large-scale metaanalysis of 192 epidemiological studies », Molecular Psychiatry (2022) 27:281-295.
* 114 Mission relative à l'évaluation du fonctionnement des Centres d'Action Médico-Sociale Précoce (CAMSP), des Centres Médico-Psycho-Pédagogiques (CMPP) et des Centres Médico-Psychologiques de psychiatrie infanto-juvénile (CMP-IJ). IGAS - Septembre 2018.
* 115 Selon la Cour des comptes dans son rapport précité, le nombre de lits d'hospitalisation a diminué de 58 % entre 1986 et 2013.
* 116 Arrêté du 14 mars 1986 relatif aux équipements et services de lutte contre les maladies mentales, comportant ou non des possibilités d'hébergement.
* 117 L. Cacheux « Dernières données sur la prise en charge des enfants en CMP-IJ en France métropolitaine : augmentation des recours aux soins et intensité des prises en charge » 2020.
* 118 Selon les chiffres fournis par la Cour des comptes dans son rapport précité.
* 119 Articles L. 3221-3 et L. 3221-4 du code de la santé publique.
* 120 Décret n° 2010-125 du 8 février 2010 portant modification de l'annexe figurant à l'article D. 322-1 du code de la sécurité sociale relative aux critères médicaux utilisés pour la définition de l'affection de longue durée « affections psychiatriques de longue durée ».
* 121 Voir, à ce sujet, le commentaire des articles 1er et 2 de la présente proposition de loi.
* 122 Avis du Défenseur des droits n° 24-05 du 6 mai 2024 sur la proposition de loi visant à encadrer les pratiques médicales mises en oeuvre dans la prise en charge des mineurs en questionnement de genre
* 123 « Après le choc de la crise sanitaire, réinvestir la santé mentale », rapport d'information n° 304 (2021-2022 présenté par M. Jean Sol et Mme Victoire Jasmin, déposé le 15 décembre 2021.
* 124 Proposition de résolution, présentée en application de l'article 34-1 de la Constitution, invitant le Gouvernement à ériger la santé mentale des jeunes en grande cause nationale,(n° 602, 2022-2023)
* 125 Rapport d'information fait au nom de la mission d'information sur la situation de la psychiatrie des mineurs en France (n° 494, 2016-2017)
* 126 A. Condat, D. Cohen, Plateforme Trajectoires Jeunes Trans d'Île de France, « La prise en charge des enfants, adolescentes et adolescents transgenres en France : controverses récentes et enjeux éthiques », Neuropsychiatrie de l'enfance et de l'adolescence, 70 (2022).
* 127 C. Lagrange, J. Brunelle, F. Poirier, H. Pellerin, N. Mendes, G. Mamou, N. Forno, L. Woestelandt, D. Cohen, A. Condat, « Profils cliniques et prise en charge des enfants et adolescents transgenres dans une consultation spécialisée d'Île-de-France », Neuropsychiatrie de l'enfance et de l'adolescence, 71 (2023).
* 128 Dr Hervé Picard et Simon Jutant, « rapport relatif à la santé et aux parcours de soins des personnes trans », op. cit.
* 129 Hilary Cass, « Independant review of gender identity services for children and young people : final report », avril 2024.
* 130 HAS, note de cadrage « Parcours de transition des personnes transgenres », validée par le Collège le 7 septembre 2022.