B. LA RÉFORME TARIFAIRE DES EHPAD : VERS LA CONVERGENCE DES DOTATIONS
La loi d'adaptation de la société au vieillissement 2 ( * ) a engagé une redéfinition importante des deux forfaits - soins et dépendance - attribués aux Ehpad. Ces deux forfaits étant versés par deux autorités tarifaires différentes - ARS et conseil départemental - leur refonte soulève des problèmes de nature très diverse.
1. La redéfinition globalement acceptée de la dotation médicalisée
La réforme du forfait global de soins s'inscrit dans un objectif de convergence tarifaire : chaque établissement doit, sur la période 2017-2021, voir sa dotation médicalisée reconstruite à partir de critères homogènes et objectifs. Ainsi, la grande majorité des mesures nouvelles portées par l'OGD annoncées à chaque projet de loi de financement de la sécurité sociale (PLFSS) se concentre sur un appui financier à la redéfinition de la dotation médicalisée des Ehpad.
Sur la période 2017-2021 , la direction générale de la cohésion sociale (DGCS) a confirmé à votre rapporteur que 430 millions d'euros seraient consacrés, au titre des mesures nouvelles, au soutien financier à la réforme, à raison de 100 millions d'euros par an (30 millions d'euros pour 2021).
Le déploiement a débuté au cours de l'exercice 2016 avec la publication de la nouvelle formule de calcul de la dotation médicalisée. La construction de la nouvelle équation tarifaire, dont doit résulter le montant de la dotation, a globalement entraîné une augmentation des tarifs versés . 85 % des Ehpad, en majeure partie des Ehpad gérés par des acteurs publics, ont ainsi connu une valorisation de leurs crédits médicalisés. Votre rapporteur souhaite néanmoins souligner qu'une difficulté pourrait émerger pour les prochains exercices au regard des différentes composantes de l'équation.
Formule de la nouvelle dotation globale de soins
|
Forfait global de soins (équation tarifaire) |
+ |
Financements complémentaires |
#177; |
Modulation
|
|
GMPS x valeur de point définie au niveau national x capacité autorisée de l'Ehpad |
Le Gouvernement a pris l'engagement d'une revalorisation systématique du GMPS de chaque établissement au moment de la signature de son contrat pluriannuel d'objectif et de moyens (Cpom) ainsi qu'à l'issue des trois années suivant cette signature. Au regard de l'évolution des besoins, ces revalorisations ne manqueront pas de déboucher sur des augmentations du forfait global de soins, dont le niveau risque d'excéder de beaucoup les seuls 430 millions d'euros envisagés sur 2017-2021. Plusieurs acteurs associatifs ont à ce titre fait part de leur inquiétude sur la conséquence d'une augmentation du GMPS sur le versement d'une dotation médicalisée sous contrainte budgétaire globale : la diminution de la valeur de point définie au niveau national , qui ne manquerait pas de pénaliser l'ensemble du secteur. Votre rapporteur invite sur ce point à la plus grande vigilance.
Par ailleurs, il émet quelques doutes sur l'usage que le Gouvernement semble vouloir faire des financements de soutien à la réforme . Ces derniers ne rentrent pas dans le champ de l'équation tarifaire et sont attribués de façon discrétionnaire aux établissements dont la dotation globale (médicalisée et autonomie) aurait connu une diminution nette après la réforme. Les crédits des financements de soutien représentent 72 millions d'euros sur les 100 millions d'euros pour 2017, et 28 millions d'euros sur les 100 millions d'euros annoncés pour 2018 . Par ailleurs, la ministre des solidarités et de la santé a annoncé le 26 janvier 2018 une rallonge de 50 millions d'euros supplémentaires .
2. Un point de crispation récent : la redéfinition de la dotation à l'autonomie
La réforme de la dotation à l'autonomie a connu un déroulement moins consensuel. Inscrite elle aussi dans une logique de convergence, elle se distingue néanmoins de la réforme de la dotation médicalisée par le cadre de sa mise en oeuvre : convergence nationale pour celle-ci , convergence départementale pour celle-là .
Plusieurs griefs lui ont été adressés, dont le premier regarde les conditions de consultation du Parlement à son sujet . Alors que la redéfinition de la dotation médicalisée avait fait l'objet d'un débat approfondi lors de la discussion de la loi ASV, celle de la dotation à l'autonomie a été mise en oeuvre par un décret pris sur la base d'une simple mention figurant dans un amendement du Gouvernement déposé en seconde lecture et n'ayant, en pratique, fait l'objet d'aucune explication ni discussion devant le Parlement. Ainsi, contrairement à une dotation médicalisée dont le remaniement fut organisé dans la transparence, la nouvelle mouture de la dotation à l'autonomie ne parvint à la connaissance des acteurs qu'au début de l'exercice 2017 pour une application immédiate au 1 er janvier 2018.
Les termes du décret du 21 décembre 2016 suivent les mêmes principes que pour la dotation médicalisée : il s'agit de sortir d'une logique d'attribution de la dotation à l'autonomie fondée sur une reconduction historique, et de prendre en compte le niveau d'activité de l'établissement. Compte tenu de l'intervention accrue du conseil départemental dans son versement, il fallait aussi intégrer le contexte budgétaire contraint dans lequel ces derniers participent au financement des Ehpad.
Formule de la nouvelle dotation à l'autonomie
|
Forfait global dépendance (équation tarifaire) |
+ |
Financements complémentaires |
#177; |
Modulation
|
|
Niveau de dépendance moyen des résidents x valeur du « point Gir départemental » arrêtée par le PCD x capacité autorisée de l'Ehpad |
Les termes de l'équation du forfait global dépendance prennent en compte la réalité du niveau de dépendance des résidents. Les protestations qui se sont élevées au cours de l'été 2017 se sont concentrées sur l'intervention d'un « point Gir départemental » arrêté par le président du conseil départemental. L'introduction d'un coefficient susceptible de faire apparaître de grandes disparités entre départements, pour financer une perte d'autonomie dont le « Girage » est quant à lui déterminé au niveau national, présente le risque d'une inégalité territoriale en termes de prise en charge de la dépendance .
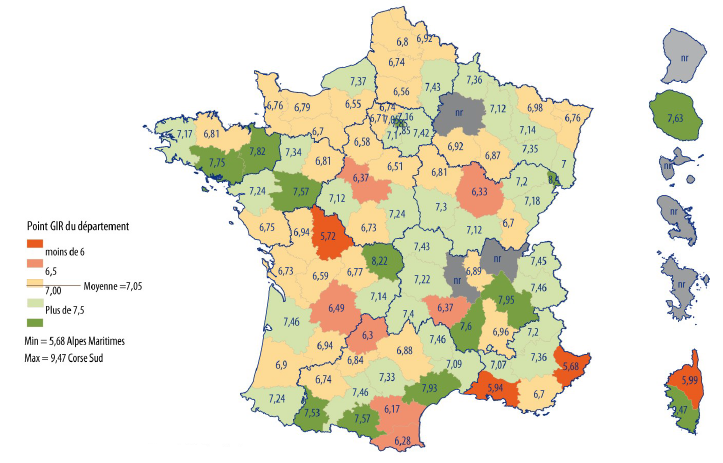
Le décret du 21 décembre 2016 prévoit pour chaque point Gir départemental un dispositif de « clapet anti-retour », à savoir l'impossibilité pour le point, revalorisé chaque année, de prendre une valeur inférieure à celle de l'année précédente. Il n'en demeure pas moins que certains acteurs associatifs ont prévenu votre rapporteur des écarts importants que l'on pouvait déjà constater sur le territoire dans la détermination de ce point : onze départements l'ont fixé à moins de 6,5 euros , la très grande majorité d'entre eux l'ont chiffré entre 6,5 et 7,5 euros et douze l'ont porté à plus de 7,5 euros . Ces différences de pratiques laissent en effet songeur : est-il acceptable qu'une perte d'autonomie de même nature soit plus ou moins bien financée selon le département où elle est prise en charge ? Pour le risque de perte d'autonomie, qui concerne tout de même l'ensemble de la population, votre rapporteur trouve curieux que l'on admette une telle inégalité de couverture.
Les points Gir départementaux
Source : Fehap
Outre l'écueil de la couverture territoriale, la réforme de la dotation à l'autonomie n'a pas manqué de susciter les réactions des acteurs du secteur des personnes âgées. En effet, contrairement à la réforme de la dotation médicalisée, dont les effets conduisirent à une revalorisation globale des versements, la réforme de la dotation à l'autonomie pénaliserait fortement certains Ehpad , pour lesquels le passage de la reconduction historique au nouveau forfait global dépendance engendrerait des pertes de plusieurs centaines de milliers d'euros . Ce phénomène connaîtrait une circonstance aggravante : inversement à la réforme de la dotation médicalisée, les « perdants » seraient en grande majorité les Ehpad publics et associatifs 3 ( * ) , et les « gagnants » se trouveraient du côté des Ehpad privés à but lucratif .
Plusieurs éléments doivent être rappelés. En premier lieu, votre rapporteur estime qu'il était nécessaire de réformer la dotation à l'autonomie, la perte subie par certains Ehpad reflétant en partie les incohérences du modèle de la reconduction historique jusqu'ici pratiquée. En deuxième lieu, la réforme de l'état prévisionnel de recettes et de dépenses (EPRD) conduite parallèlement à celle de la tarification permet désormais aux Ehpad de pratiquer une fongibilité budgétaire entre les dotations médicalisée et à l'autonomie , les excédents de la première pouvant venir compenser la perte de la seconde (uniquement sur les postes cofinancés par ces deux dotations).
Une enquête menée par la CNSA et la DGCS a ainsi montré que sur l'ensemble des Ehpad situés sur le territoire français, 2,9 % seulement seraient concernés par une perte nette sur les deux dotations . Les financements de soutien précédemment évoqués de 28 millions d'euros sont destinés à compenser ces établissements particuliers. Votre rapporteur se doit néanmoins d'exprimer un doute sur la méthodologie entourant cette enquête : d'après plusieurs acteurs associatifs, elle reposerait sur un échantillon, certes exhaustif, d'entités juridiques , identifiables par leur numéro du fichier national des établissements sanitaires et sociaux (Finess). Or, une entité juridique se trouve être souvent gestionnaire de plusieurs établissements, dont les activités peuvent largement déborder le cadre de l'accueil des personnes âgées dépendantes. Votre rapporteur estimerait beaucoup plus pertinent que cette enquête soit à nouveau diligentée , en prenant cette fois en compte le numéro Siret de l'établissement , afin de distinguer celui-ci des autres activités de l'entité juridique.
|
Proposition n° 1 : diligenter une nouvelle enquête auprès des établissements sur les impacts de la réforme, en ne retenant que leur activité relative à l'hébergement de personnes âgées dépendantes. |
En l'état actuel des choses, demeure donc une inconnue sur la proportion réelle de « perdants nets » à la réforme de la tarification des Ehpad. Il ne s'agit pas de questionner la pertinence et la nécessité de cette dernière, mais d'accompagner au mieux ceux pour qui ses conséquences seront les plus rudes. Les textes prévoient une période de transition budgétaire de sept ans (à échéance 2024) avant que la réforme tarifaire ne soit pleinement appliquée. Pour la dotation à l'autonomie en particulier , ce rythme de convergence sur sept ans peut même être modulé en fonction des années , afin de permettre des amortissements de trésorerie.
Le véritable enjeu de l'identification des « perdants nets » est celui du risque de la déshabilitation à l'aide sociale . Si la réforme tarifaire pénalise bel et bien les Ehpad publics, ces derniers n'auront d'autre choix que de répercuter leur perte sur une augmentation du tarif d'hébergement acquittable par le résident. Les liens entre l'application d'une tarification décidée par le conseil départemental et la déshabilitation à l'aide sociale avaient déjà été explicités par notre ancien collègue Georges Labazée dans un rapport sur les services d'aide à domicile (Saad) 4 ( * ) . Ce risque appelle donc la plus grande vigilance, afin d'éviter que nous ayons à déplorer le même phénomène dans le secteur des Ehpad.
3. Une solution possible : séquencer la réforme de la tarification et la réforme de la contractualisation
De façon générale, votre rapporteur a le sentiment que le rythme de la réforme de la tarification des Ehpad est inadéquatement calqué sur celui de la réforme du modèle gestionnaire. La réforme de la tarification est menée de front avec la réforme de la contractualisation , qui vise à généraliser la signature par les Ehpad d'un contrat pluriannuel d'objectifs et de moyens (Cpom), alors que leur simultanéité ne paraît pas souhaitable .
Ainsi, de nombreux Ehpad se voient appliquer les modifications de la réforme tarifaire alors que leur régime contractuel relève encore de conventions annuelles tripartites, et non d'un Cpom. Dans les faits, cela conduit les établissements « perdants non Cpomisés » à subir les effets d'une baisse de leurs financements sans bénéficier de la souplesse de gestion introduite par le nouvel instrument contractuel.
|
La réforme de la contractualisation des Ehpad : le Cpom comme condition à l'assouplissement gestionnaire La loi portant adaptation de la société au vieillissement (ASV) a prévu la généralisation progressive de la signature par les Ehpad de contrats pluriannuels d'objectifs et de moyens, se substituant aux anciennes conventions annuelles tripartites. Afin d'inciter à l'adoption de ces nouveaux instruments contractuels, les pouvoirs publics leur ont associé plusieurs mécanismes d'assouplissement de gestion financière, qui ne sont ouverts aux directeurs d'établissement qu'à la condition de la signature du Cpom. Parmi ces mécanismes, deux éléments fondamentaux opèrent une réforme profonde du pilotage financier de l'Ehpad : - l'état prévisionnel de recettes et de dépenses (EPRD) est un instrument comptable qui permet de réunir en un seul compte de résultat prévisionnel les charges et les produits de l'établissement (article R. 314-213 du CASF). L'EPRD permet ainsi d'introduire de la porosité des trois sections tarifaires (soins, dépendance et hébergement) à la condition toutefois que les « recettes affectées soient employées à l'usage auquel elles sont prévues » (article R. 314-222). Cette dernière nuance a été notamment introduite pour empêcher les abus de gestion qui auraient amené à user des dotations soins et dépendance pour d'autres destinations ; - la liberté d'affectation des résultats excédentaires des différentes sections tarifaires de l'Ehpad est ouverte par l'article R. 314-43 du CASF, qui prévoit que « lorsque le Cpom est signé [...], ce contrat prévoit les modalités d'affectation [des] résultats en lien avec ses objectifs [...] ». Ces deux outils de souplesse de gestion ne sont donc pas accordés aux établissements signataires de conventions annuelles tripartites , pour lesquels les dotations budgétaires restent étanches et les éventuels excédents budgétaires font l'objet d'une reprise par l'autorité tarifaire. |
Le plein déploiement de la réforme de la contractualisation est attendu pour le 31 décembre 2021. Outre l'incitation faite au gestionnaire, un mécanisme de sanction est explicitement prévu par l'article L. 313-12 du CASF pour le gestionnaire récalcitrant qui, en cas de refus de signer le Cpom ou de le renouveler, pourra subir une minoration du forfait global de soins pouvant aller jusqu'à 10 %.
Or le nombre d'Ehpad ayant actuellement recours au Cpom est extrêmement faible : selon un rapport remis au Parlement par la direction générale de la cohésion sociale 5 ( * ) (DGCS), seuls 1,72 % des Ehpad seraient signataires d'un Cpom en 2015 . Par conséquent, privés dans leur grande majorité des outils d'assouplissement de leur gestion budgétaire, les Ehpad « perdants » perçoivent à juste titre la réforme de la tarification comme exclusivement punitive , alors que la signature d'un Cpom pourrait leur permettre d'absorber ses effets.
Votre rapporteur estime donc plus sage, plutôt que de conduire les deux réformes de la contractualisation et de la tarification de concert, de conditionner la seconde à la pleine réalisation de la première . Il convient donc de repenser la réforme tarifaire des Ehpad dans le cadre plus large d'une incitation à leur « Cpomisation ».
|
Proposition n° 2 : réorienter la réforme tarifaire des Ehpad selon la séquence suivante : 1) interrompre la mise en oeuvre de la réforme tarifaire en figeant les dotations à l'autonomie sur leur niveau de l'exercice 2016 ; 2) concentrer l'effort sur la diffusion des Cpom ; 3) reprendre la réforme tarifaire un fois atteinte une couverture de Cpom suffisante. |
* 2 Loi n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement.
* 3 Selon certains acteurs associatifs, le secteur public et associatif de certains départements connaîtrait des pertes sèches de 800 000 euros (en Seine-Maritime) à 3 millions d'euros (à Paris).
* 4 Mission relative à la tarification et aux perspectives d'évolution des services d'aide et d'accompagnement à domicile , Mission confiée par le Premier ministre à M. Georges LABAZÉE, mars 2017.
* 5 En application de la loi n° 2014-1554 du 22 décembre 2014 de financement de la sécurité sociale pour 2015.