B. UNE COHÉRENCE GLOBALE QUI POSE QUESTION
Avant d'entrer dans l'analyse détaillée des principaux dispositifs visant à améliorer l'accès géographique aux soins, l'examen global des actions conduites conduit vos rapporteurs à formuler plusieurs constats.
L'empilement, au fil du temps, des mesures forme, au final, une sorte de « méli-mélo » insuffisamment lisible et parfois peu cohérent.
La révision en cours des zonages identifiant les zones prioritaires et servant de fondement aux aides des pouvoirs publics offre, dans ce contexte, une opportunité de clarifier les politiques menées et d'engager une concertation au niveau territorial autour de ces enjeux.
1. Une pluralité d'initiatives dont l'articulation est imparfaite et le suivi complexe
a) Des initiatives et territoires « en concurrence »
De nombreux professionnels de santé rencontrés par vos rapporteurs au cours de leurs travaux ont souligné la faible lisibilité des actions conduites, pourtant en leur direction, par les pouvoirs publics pour répondre aux besoins d'accès aux soins dans les territoires les moins dotés.
Des efforts sont incontestablement à souligner : dans le cadre du pacte territoire santé, un référent installation a été mis en place en 2013 dans chaque région, pour accompagner les professionnels dans leur démarche ; par ailleurs, des sites internet, les portails d'accompagnement des professionnels de santé (PAPS), rassemblent des informations, jusqu'alors dispersées, sur la formation, l'installation ou les conditions d'exercice de neuf professions de santé.
Pour autant, plusieurs éléments contribuent à brouiller le paysage :
- le chevauchement imparfait des différents zonages , entre ceux servant de base d'application aux mesures fiscales, ceux définis par les ARS et ceux pris en compte par l'assurance maladie pour les aides conventionnelles, et leur déconnexion de la réalité des besoins parfois constatés sur le terrain : des élus ou professionnels entendus par vos rapporteurs ont contesté leur manque d'actualisation, ou la non prise en compte de situations particulières ayant un impact sur l'accès réel aux soins (par exemple le fait qu'un médecin travaille à temps partiel) ;
- la superposition de dispositifs concurrents entre eux, sans articulation évidente entre ceux financés par l'État, l'assurance maladie et les collectivités territoriales. Ainsi, quel que soit par ailleurs son intérêt, le contrat d'engagement de service public créé en 2009 est venu télescoper des mesures similaires proposées par les collectivités territoriales ;
- le manque de coordination entre les acteurs, qui laisse les professionnels de terrain face à une certaine incompréhension . Vos rapporteurs ont ainsi visité une maison de santé ayant obtenu une aide de la préfecture alors que celle de l'ARS lui avait été refusée.
Comme le relevait la Cour des comptes dans une étude précitée de septembre 2011 28 ( * ) , l'absence de recensement de l'ensemble des aides à l'installation accordées par les collectivités territoriales a « pour conséquence le risque de redondance et de concurrence entre territoires , en l'absence de coordination nationale , pour attirer de jeunes internes ou médecins » .
On peut noter, à cet égard, un risque de surenchère des aides destinées à attirer les professionnels de santé, peu favorable à l'objectif général d'optimisation de l'offre de soins sur le territoire.
b) Une absence d'évaluation globale
Vos rapporteurs ont par ailleurs constaté que les dispositifs s'étaient superposés et stratifiés, au fil du temps, sans faire l'objet d'une réelle évaluation.
Lors de leur audition, les chercheurs de l'Institut de recherche et de documentation en économie de la santé (Irdes) ont ainsi souligné que le suivi et l'étude des zones sous-dotées était rendus complexes par la pluralité des zonages créés et la pluralité des initiatives associées .
L'observatoire national de la démographie des professions de santé (Ondps) faisait le même constat dans un rapport de 2015 29 ( * ) : « On n'a pu que constater l'absence d'évaluation globale des politiques de régulation des conditions d'installation, ce qui peut s'expliquer par la multiplication et l'intrication des dispositifs qui s'ajoutent et se succèdent sans qu'on ait pris le temps de procéder à des évaluations intermédiaires. »
Vos rapporteurs ont pu constater qu'il n'existait pas de vision consolidée des moyens mobilisés en faveur du rééquilibrage territorial des professionnels de santé ; seules des données parcellaires et éparses sont disponibles, qu'ils se sont efforcés de rassembler, avec toutes les réserves de méthode et de périmètre qui doivent s'y attacher : quand les dispositifs (en grisé dans le tableau ci-après) ne sont pas propres aux zones sous-dotées, les chiffres concernent la France entière.
En dépit de ces imperfections de méthode, le récapitulatif des moyens mobilisés fait clairement apparaître la prépondérance des aides individuelles par rapport au soutien aux conditions d'exercice.
Coût des dispositifs en faveur du rééquilibrage territorial de l'offre de soins
|
Financeur |
Dispositif |
Montant |
|
ARS (FIR, pacte territoire santé) |
Dispositifs contractuels (PTMG) |
2,2 millions d'euros
|
|
Maisons de santé |
2,4 millions d'euros
|
|
|
Centres de santé |
0,65 million d'euros
|
|
|
Télémédecine
|
8,3 millions d'euros
|
|
|
Etat - Exonérations fiscales |
PDSA (article 151 ter CGI) |
19 millions d'euros (2015) |
|
ZRR |
12 millions d'euros (2015) |
|
|
Assurance maladie |
Aides conventionnelles (toutes professions) |
46,2 millions d'euros
|
|
Contrat d'engagement de service public |
17,7 millions d'euros
|
|
|
Nouveaux modes de rémunération (maisons de santé) |
18,2 millions d'euros
|
|
|
Collectivités territoriales |
Investissements immobiliers, bourses, aides aux stages... |
ND |
Source : commission des affaires sociales d'après rapport d'activité du FIR, DGFIP, DGOS et Cnamts
2. Les zones sous-dotées, un concept encore fluctuant
a) Des définitions variables dans l'espace et dans le temps
Au-delà de l'appellation « grand public » de « désert médical », davantage destinée à frapper les esprits qu'à rendre compte de la réalité de l'accès des populations aux soins primaires, la notion de zone sous-dotée ne faisait pas l'objet, jusqu'à une période récente, d'une définition communément admise et partagée .
Cette notion, très large, recouvre de fait, plusieurs réalités :
- elle fait l'objet de travaux académiques sur la démographie médicale et ses effets sur l'accès aux soins des populations ;
- elle est une réalité ressentie par les populations qui éprouvent des difficultés, ponctuelles ou récurrentes, à obtenir un rendez-vous médical ;
- elle est enfin une notion administrative puisqu'elle constitue le cadre de mise en oeuvre d'une politique publique.
C'est à cette dernière définition que se sont intéressés vos rapporteurs. Ils ont pu constater qu'elle avait varié à la fois dans l'espace et dans le temps mais aussi en fonction des dispositifs déployés.
Il peut en résulter un enchevêtrement et des divergences d'analyse entre les différents acteurs appelés à intervenir sur l'offre de soins.
Les premiers zonages sont apparus en 2003 avec la notion de « cantons déficitaires ». En 2004, un groupe de travail réunissant les différents régimes d'assurance maladie s'est attaché à définir les zones en difficulté et les zones fragiles. Les missions régionales de santé ont ensuite été chargées de définir les zones éligibles aux dispositifs d'aides à l'installation. Les zones ainsi définies n'étaient pas identiques aux zones précédentes, ni définies de façon homogène d'une région à l'autre.
En fonction des dispositifs, des zonages différents pouvaient trouver à s'appliquer : les contrats d'engagement de service public pouvaient être mis en oeuvre sur les mêmes territoires que les contrats de praticien territorial de médecine générale mais pas de façon systématique.
Plus récemment, et de façon plus homogène, les derniers zonages ont été définis par les ARS pour la période 2012-2016 dans le cadre des schémas régionaux d'offre de soins , les SROS ambulatoires, sans véritable processus de concertation avec les élus locaux, ni avec les professionnels de santé . Les ARS définissent librement les zones sur le fondement de critères socle (densité de médecins, activité, structure par âges...), complétés par des critères propres.
Certains dispositifs, comme les zones de revitalisation rurale (ZRR), dont les professions médicales bénéficient, poursuivent cependant des objectifs voisins avec des zonages différents.
La variabilité des zonages explique la difficulté à évaluer les dispositifs, faute de données homogènes.
b) L'indicateur d'accessibilité potentielle localisée (APL) : tenir compte de la proximité et de la disponibilité des médecins
En 2012, la Drees et l'Irdes ont développé un indicateur synthétique 30 ( * ) - l'accessibilité potentielle localisée (APL) -, utilisé depuis par plusieurs ARS, tenant compte à la fois de la proximité et de la disponibilité des médecins. Il prend en compte le temps d'accès mais intègre aussi une estimation de l'activité des médecins, de leur âge ainsi que de celui de la population locale.
L'accessibilité potentielle localisée est exprimée en nombre annuel de consultations par habitant avec des paramètres définis par un groupe de travail commun à la DGOS, la Cnamts, la Drees, l'Irdes, le Cget, plusieurs ARS ainsi que le secrétariat général des ministères sociaux.
L'indicateur prend en compte les médecins généralistes libéraux, les omnipraticiens, certains médecins à exercice particulier, les consultations des centres de santé et l'activité des remplaçants en fonction du nombre de consultations qu'ils pratiquent. Le nombre d'actes que peut proposer un médecin est plafonné à 6 000 par an, afin de ne pas intégrer dans le modèle des situations atypiques.
Un médecin est considéré comme accessible, avec une pondération, jusqu'à 20 minutes en voiture. Mesurée par l'APL, l'accessibilité moyenne aux médecins généralistes libéraux est de 4,11 consultations par an et par habitant en 2015, sachant que 22 % des assurés du régime général ne consultent pas dans l'année.
Sur le critère d'un nombre de consultations inférieur à 2,5 par an et par habitant, 8 919 communes sont situées dans des zones sous-dotées, soit une population de 5,2 millions de personnes et 8,1 % de la population.
Dans ces communes sous-denses, l'indicateur APL moyen est de 1,99 et l'APL médian de 2,14. Quel que soit le seuil retenu, les régions les plus touchées sont Antilles-Guyane, Corse, Centre Val-de-Loire, Auvergne Rhône-Alpes, Bourgogne Franche-Comté et Île-de-France.
Répartition des communes en fonction de l'indicateur APL
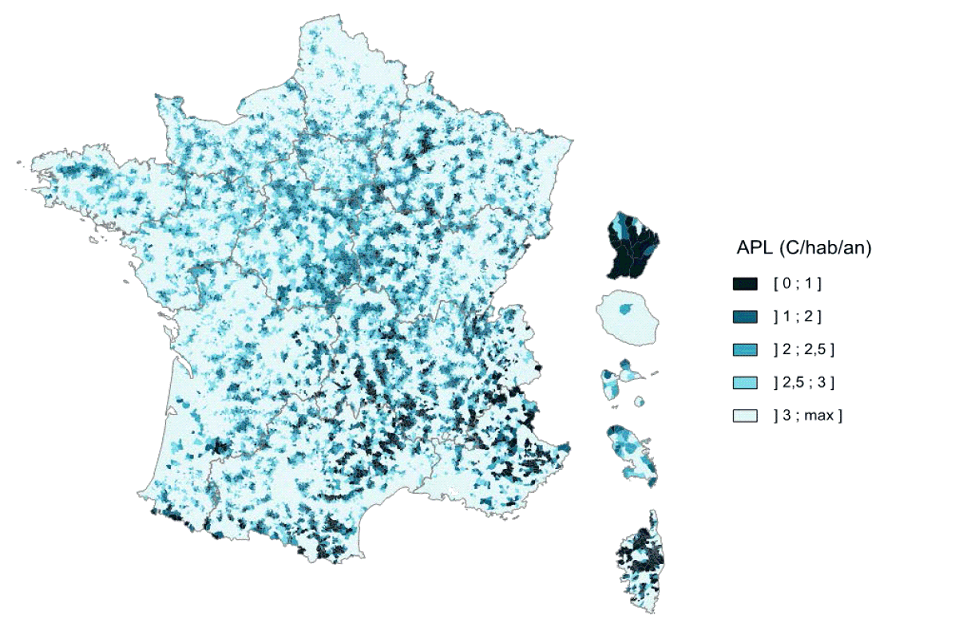
Source : Drees, les Déserts médicaux, op.cit. p 28
c) Une cartographie des zones sous-dotées sur le critère de moins de 2,5 consultations par an
En application de l'article L. 1434-4 du code de la santé publique et du décret n° 2017-632 du 25 avril 2017, la cartographie des zones fragiles pour l'attribution des aides incitatives des ARS et de l'assurance maladie va être renouvelée .
Le maillage retenu n'est pas celui de la commune mais celui des territoires de vie, sous-ensembles des bassins de vie, qui comportent plusieurs communes afin de tenir compte des mobilités au sein d'un même espace. La France métropolitaine est constituée de 2 739 territoires de vie, comprenant, en moyenne, 23 000 habitants.
Un territoire de vie est défini comme fragile si l'accessibilité aux médecins généralistes de moins de 65 ans y est inférieure au seuil de 2,5 consultations par an . Les territoires correspondant à ce critère représentent 6,6 % de la population hors Mayotte. Les ARS disposent d'une marge de manoeuvre sous plafond pour compléter les territoires ainsi définis par des zones dont l'accessibilité est inférieure à la moyenne et où la dynamique dans les prochaines années est défavorable. Ce « vivier » représente 55,8 % de la population hors Mayotte.
Territoires fragiles pour l'accès aux médecins généralistes
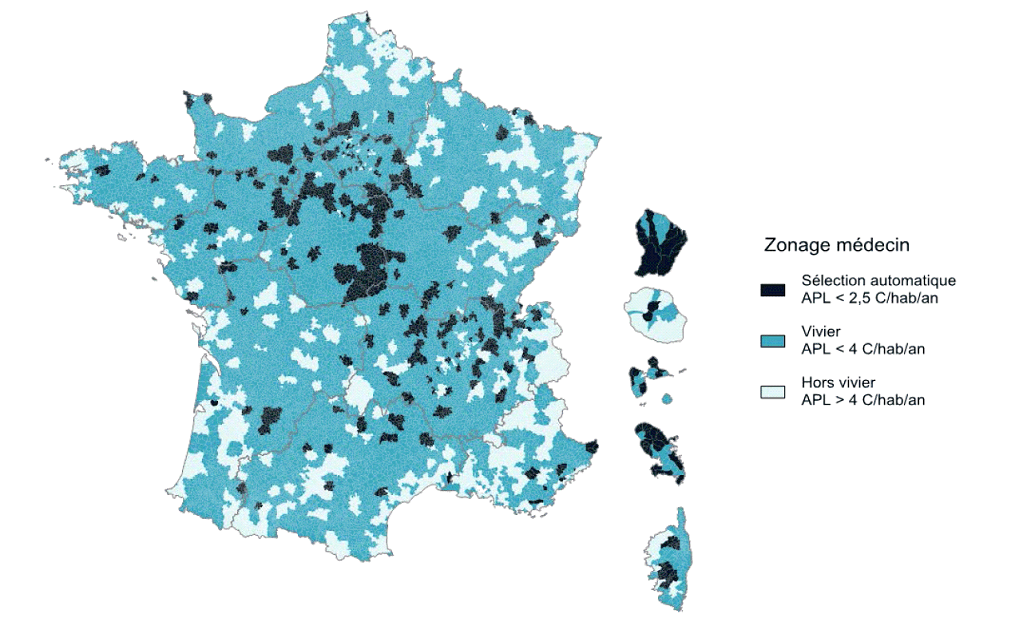
Source : Drees, les Déserts médicaux, op.cit. p 35
L'indicateur APL a le mérite de proposer une objectivation des zones fragiles en fonction de l'offre effectivement disponible, dans des territoires qui dépassent l'échelon communal .
Mesuré par professionnel, il ne dit rien des temps d'attente pour obtenir un rendez-vous, ni de la réalité des mobilités des patients qui peuvent avoir développé des stratégies propres pour accéder aux soins. Il ne prend pas non plus en compte la coopération entre professionnels de santé, ni l'accessibilité de certaines offres de premier recours (hôpitaux, pharmacies...) qui peuvent influer sur le ressenti des habitants d'un territoire.
Vos rapporteurs ont pu constater que l'état des travaux sur la définition des zones au sein du vivier était diversement avancé selon les régions. Ce travail peut constituer une opportunité pour un travail en commun avec les élus et les professionnels de santé .
* 28 Rapport sur l'application des lois de financement de la sécurité sociale, Chapitre V - La répartition territoriale des médecins libéraux, op. cit.
* 29 « Les conditions d'installation des médecins en ville en France et dans cinq pays européens », Ondps, mars 2015.
* 30 Voir dans la collection « les dossiers de la Drees », « Déserts médicaux, comment les définir ? Comment les mesurer ? », par Noémie Vergier et Hélène Chaput, en collaboration avec Ingrid Lefebvre-Hoang, mai 2017.







