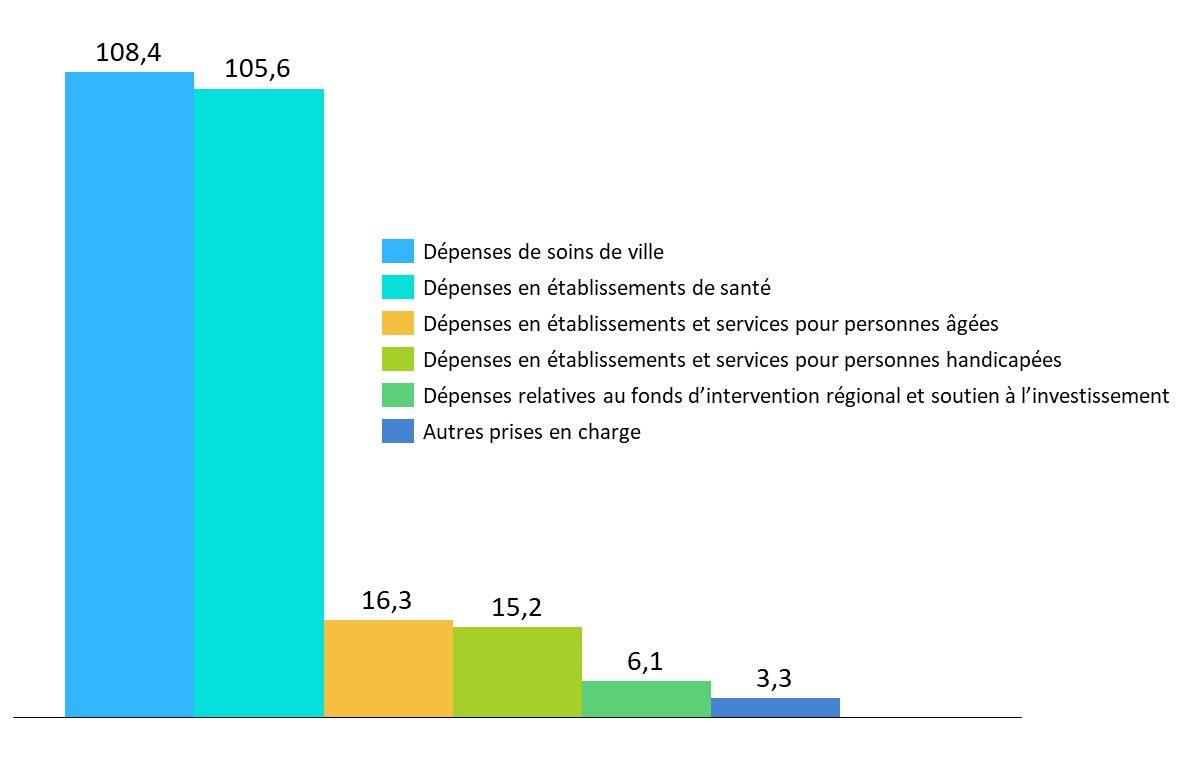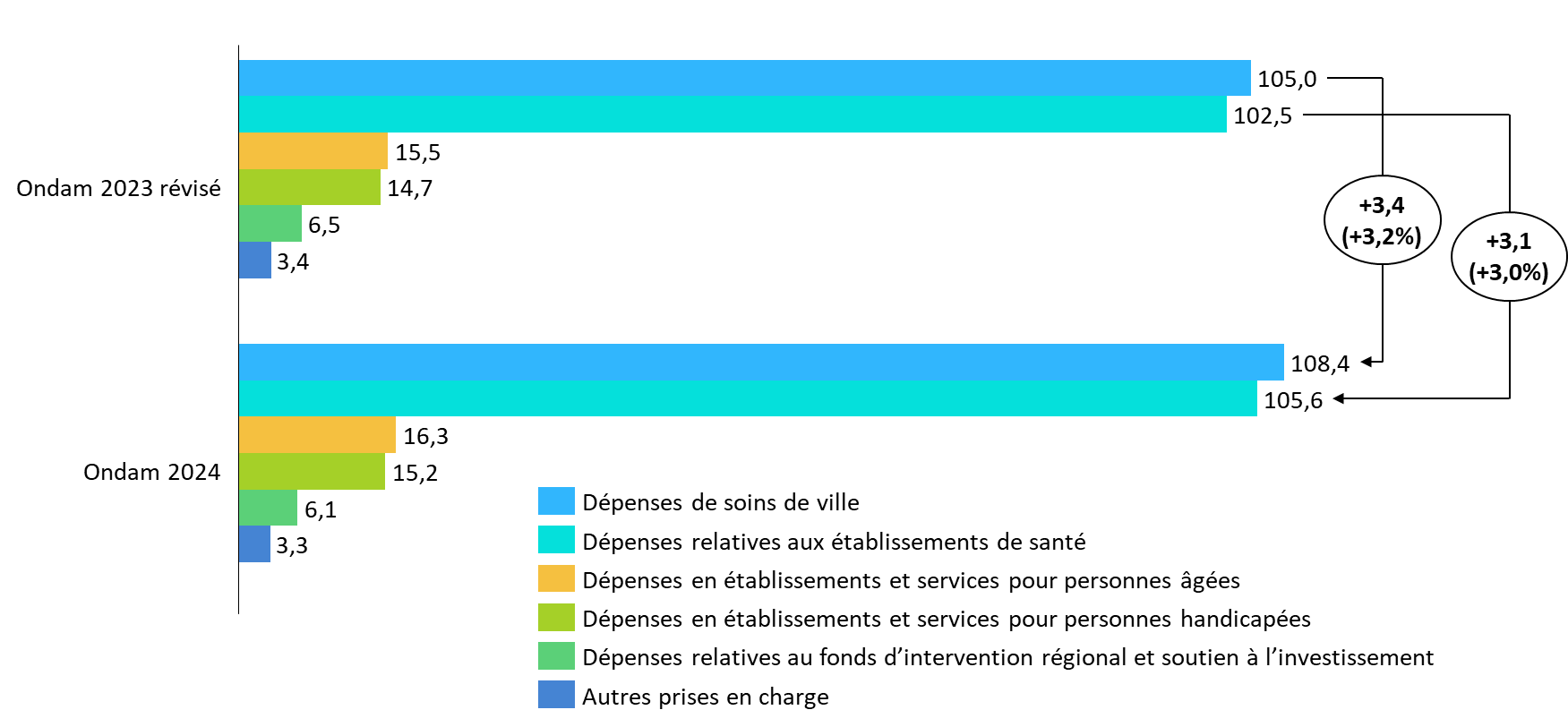TITRE
II
DOTATIONS ET OBJECTIFS DE DÉPENSES DES BRANCHES ET DES
ORGANISMES CONCOURANT AU FINANCEMENT DES RÉGIMES OBLIGATOIRES
Article
41
Dotation au fonds pour la modernisation et l'investissement en
santé, aux agences régionales de santé et à
l'office national d'indemnisation des accidents médicaux
Cet article fixe les dotations de l'assurance maladie au fonds pour la modernisation et l'investissement en santé et à l'office national d'indemnisation des accidents médicaux, ainsi que la contribution de la CNSA aux agences régionales de santé.
La commission propose d'adopter cet article modifié par l'amendement qu'elle a adopté visant à prévoir la fixation par la loi des dotations aux opérateurs du champ de la santé et à inscrire ce montant pour 2024.
I - Le dispositif proposé
A. Une dotation au FMIS de moins de 1 milliard d'euros pour 2024
1. Un fonds créé en 2020 dans le cadre du volet investissements du Ségur de la santé
Le fonds pour la modernisation et l'investissement en santé
À la suite des conclusions du Ségur de la santé en 2020, l'article 49 de la loi de financement de la sécurité sociale pour 2021 a transformé le fonds pour la modernisation des établissements de santé publics et privés (FMESPP) en un nouveau fonds pour la modernisation et l'investissement en santé, avec une vocation d'investissement plus transversale entre les établissements sanitaires et médico-sociaux.
Les ressources du fonds sont principalement constituées de dotations de l'assurance maladie et de la branche autonomie.
Le fonds est géré par la Caisse des dépôts et consignations, les délégations de crédits étant opérées par le ministère des solidarités et de la santé.
Comme présenté lors de l'examen du PLFSS pour 2021, le FMIS doit porter 3,9 milliards d'euros parmi les 6 milliards d'euros du plan de relance de l'investissement. Trois grands axes ont été retenus par le Gouvernement en 2020 :
- les projets hospitaliers prioritaires et projets ville-hôpital : 2,5 milliards d'euros engagés sur 5 ans ;
- le rattrapage du retard sur le numérique en santé : 1,4 milliard d'euros sur 3 ans ;
- la transformation, la rénovation et l'équipement dans les établissements médico-sociaux : 2,1 milliards d'euros sur 5 ans.
2. Dotations pour 2024 et perspectives d'utilisation des crédits
Les I et II du présent article prévoient les dotations au fonds pour la modernisation et l'investissement en santé pour 2024 avec :
- une dotation de 894 millions d'euros des régimes d'assurance maladie (I) ;
- une dotation de 90 millions d'euros de la CNSA (II).
La dotation 2024 atteint ainsi un montant total de 984 millions d'euros pour 2024, soit une baisse sensible (- 14,4 %) par à la dotation 2023 révisée à l'article 3 à 1 149 millions d'euros.
B. La fixation du montant de la contribution de la branche autonomie aux ARS
Le III fixe à 190 millions d'euros le montant de la contribution de la branche autonomie aux ARS au titre de leurs actions en direction des personnes âgées et des personnes handicapées.
Cette contribution permet de financer plusieurs dispositifs d'appui aux dispositifs de soutien de l'autonomie : les groupements d'entraide mutuelle (GEM), les maisons pour l'intégration et l'autonomie des malades d'Alzheimer (Maia), les centres régionaux d'études et d'actions d'information (Creia), ou encore l'habitat inclusif.
Si ce montant est en hausse par rapport au montant initialement fixé par la LFSS pour 2023 (+ 6,4 %), il convient d'observer que le fonds d'urgence de 100 millions d'euros dédié aux établissements et services médico-sociaux en difficulté ne serait pas reconduit en 20241313(*).
C. Une dotation de 160 millions d'euros à l'Oniam
L'Office national d'indemnisation des accidents
médicaux,
des affections iatrogènes et des infections
nosocomiales (Oniam)
L'Oniam est un établissement public à caractère administratif de l'État créé par la loi du 4 mars 2002 et placé sous la tutelle du ministre chargé de la santé. Il est chargé d'organiser des dispositifs de règlement amiable, mais aussi de gérer les différents contentieux en matière d'indemnisation des victimes de dommages imputables à :
- des accidents médicaux, affections iatrogènes ou infections nosocomiales ;
- des accidents survenus dans le cadre de la recherche biomédicale ;
- des accidents dus à des dommages résultant de mesures sanitaires d'urgence ;
- des accidents dus à la prise de benfluorex (Mediator) ou de valproate de sodium (Dépakine) ;
- des contaminations d'origine sanguine par le VIH, le virus de l'hépatite C, celui de l'hépatite B, le virus T-lymphotropique humain ou encore des contaminations par la maladie de Creutzfeldt-Jakob par la voie de traitement par l'hormone de croissance extractive.
Les missions de l'Oniam sont financées pour partie par l'assurance maladie (indemnisation des accidents médicaux, des contaminations par le VIH, le VHC, le VHB et le HTLV) et pour partie par l'État (les accidents médicaux résultant de la vaccination obligatoire et les dommages consécutifs à des mesures sanitaires d'urgence, à la prise du Benfluorex ainsi qu'à la prise de valproate de sodium).
Le IV fixe la dotation des régimes d'assurance maladie à l'Oniam à 160,2 millions d'euros pour 2024, soit une hausse de 15,7 % par rapport à l'année 2023.
Les prévisions de dépenses d'indemnisation pour 2023 dans le périmètre de l'assurance maladie (accidents médicaux, contaminations transfusionnelles VIH, VHC, VHB et HTLV) et des missions relevant du programme 204 de l'État (VO/MSU/benfluorex/valproate de sodium) sont estimées à 188,3 millions d'euros. Le ministère indique que ces prévisions sont conformes aux prévisions budgétaires initiales, le début de l'année 2023 permettant selon lui de « renouer avec une activité proche de celle de 2019 sur la même période ».
Dépenses d'indemnisation de l'Oniam
|
2018 |
2019 |
2020 |
2021 |
2022 |
|
|
Dépenses d'indemnisation |
153,8 |
161 |
134 |
180 |
162 |
|
Évolution |
+ 15,04 % |
+ 5,23 % |
- 16,77 % |
+ 33,34 % |
+ 10 % |
Source : Réponses au questionnaire de la rapporteure préparatoire au PLFSS
Selon le ministère, sur la base des mêmes tendances qu'en 2023, avec une stabilisation du nombre de nouveaux dossiers en CCI et une augmentation du coût d'un dossier, la prévision de dépenses pour 2024 devrait être légèrement à la hausse.
Dans l'annexe 2 au PLFSS, le Gouvernement précise cette année encore que le tendanciel à la hausse, constaté depuis plusieurs années, devrait se poursuivre. En effet, « malgré la stabilisation attendue du nombre de nouveaux dossiers entrant en CCI, le montant des dépenses d'indemnisation augmente, sous l'effet d'une part du relèvement progressif du montant moyen d'une offre amiable impacté par la révision de la table de capitalisation, et d'autre part de la poursuite de l'accroissement des contentieux directs conduisant à des condamnations de l'Oniam dont les montant sont en hausse, en capital comme en versements de rentes ».
Pour 2024, sur la base des mêmes tendances qu'en 2022, avec une stabilisation du nombre de nouveaux dossiers en CCI, la prévision de dépenses s'établit à 284 millions d'euros, dont 212 millions d'euros de dépenses d'indemnisation.
D. Des précisions apportées pour l'ensemble des crédits de l'assurance maladie versés aux opérateurs
Depuis la révision opérée par la loi organique du 14 mars 2022, les annexes au PLFSS doivent désormais, aux termes de l'article L.O. 111-4-1, présenter les comptes prévisionnels, justifiant l'évolution des recettes et des dépenses et détaillant l'impact, au titre de l'année à venir et, le cas échéant, des années ultérieures, des mesures contenues dans le projet de loi de financement de l'année sur les comptes des organismes financés par des régimes obligatoires de base.
Doit en outre être détaillé, le cas échéant, le montant de la dotation des régimes obligatoires d'assurance maladie pour l'année en cours et de la dotation prévisionnelle des régimes obligatoires d'assurance maladie pour l'année à venir qui sont affectées à ces organismes.
Prévisions de dotations de l'assurance maladie à certains établissements publics, hors dotations exceptionnelles
|
Établissement |
Dotation 2023 |
Dotation 2024 |
|
Office national d'indemnisation |
135,32 |
160,2 |
|
Agence de la biomédecine |
52,18 |
53,44 |
|
Établissement français du sang |
54,7 |
100 |
|
Agence technique de l'information |
10 |
11,49 |
|
Centre national de gestion |
27,63 |
43,63 |
|
École des hautes études en santé publique |
45,2 |
45,2 |
|
Agence nationale d'appui |
17,21 |
19,06 |
|
Agence du numérique en santé |
67,48 |
114,18 |
|
Agence nationale de santé publique |
211,96 |
200,11 |
|
Agence nationale de sécurité du médicament et des produits de santé |
140,28 |
142,62 |
|
Haute Autorité de santé |
53,9 |
71,9 |
Éléments sur la trajectoire des dotations versées aux agences sanitaires par l'assurance maladie
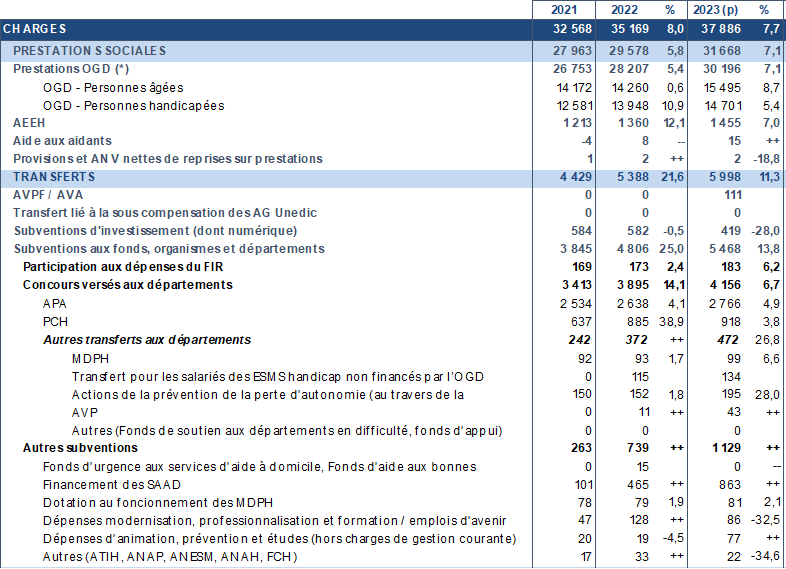
Certaines dotations connaissent une évolution particulièrement dynamique en 2024 : celle attribuée au CNG progresse ainsi de 58 %, celle versée à la Haute Autorité de santé de 33 % et celle allouée à l'Anap de 11 %. Sur la branche AT-MP, la dotation au fonds d'indemnisation pour les victimes de l'amiante progresse également de plus de 50 %.
Au-delà de l'effet haussier de l'inflation sur les dotations, ces hausses s'expliquent par la fin du pilotage des dotations par le prélèvement sur le fonds de roulement des agences concernées.
En effet, dans un objectif de gestion publique efficiente, le montant de subvention versé à ces organismes avait, depuis la fin des années 2010, été fixé à un niveau volontairement insuffisant afin de permettre d'apurer des fonds de roulement jugés excessifs du fait d'exercices antérieurs excédentaires. Les organismes concernés ont donc été amenés à mobiliser les réserves accumulées lors de ces exercices excédentaires pour couvrir une partie de leurs dépenses.
Le fonds de roulement du Fiva, de la HAS, du CNG et de l'Anap étant désormais proche des seuils prudentiels, il n'est plus possible de le prélever. Cela se traduit par un ajustement à la hausse du niveau des dotations, sans lien avec l'activité réelle des agences concernées.
L'établissement français du sang voit, quant à lui, sa subvention quasiment doubler par rapport à 2023 du fait d'une réforme de son mode de financement, intégrant à l'avenir une subvention pérenne de la branche maladie1314(*).
Outre le FMIS et l'Oniam, dont les dotations sont fixées par le présent article, il convient une fois encore de souligner les montants non négligeables versés à différents opérateurs par l'assurance maladie sans être fixés par le législateur :
- Santé publique France, pour un montant de l'ordre de plus de 200 millions d'euros ;
- l'agence du numérique en santé, pour près de 115 millions d'euros ;
- les autorités sanitaires que sont la Haute Autorité de santé, l'Agence nationale de sécurité du médicament ou l'Agence de la biomédecine, représentant en cumulé près de 270 millions d'euros.
Plafonds d'emplois des établissements publics financés par l'assurance maladie
|
Établissement |
ETPT sous plafond 2023 |
ETPT sous plafond 2024 |
|
Office national d'indemnisation |
119 |
121 |
|
Agence de la biomédecine |
248 |
249 |
|
Agence technique de l'information |
115 |
117 |
|
Centre national de gestion |
112 |
118 |
|
École des hautes études |
289 |
289 |
|
Agence nationale d'appui |
94 |
95 |
|
Agence du numérique en santé |
202 |
207 |
|
Agence nationale de santé publique |
590 |
590 |
|
Agence nationale de sécurité du médicament et des produits de santé |
943 |
950 |
|
Haute Autorité de santé |
438 |
443 |
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu sans modification dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et est désormais considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
A. Une vigilance quant à la soutenabilité des missions des opérateurs publics du champ de la santé
La rapporteure souligne une nouvelle fois l'amélioration de l'information mise à disposition des commissions des affaires sociales quant aux moyens financiers et humains des opérateurs publics du secteur de la santé. Celle-ci, qui résulte d'une volonté du législateur organique dans le cadre de la révision de la LOLFSS, répond à une nécessité démocratique et à un besoin réel de vérification par le Parlement de l'adéquation des moyens accordés avec les missions données aux différents établissements.
Cependant, force est de constater que l'annexe 2 se borne souvent à des éléments d'exécution et, encore trop peu, à une analyse prospective de l'évolution des dépenses. Le PLFSS est pourtant le véhicule chargé de sanctionner la justification de ces dépenses prévisionnelles.
L'obligation organique1315(*) faite au Gouvernement de présenter, pour l'année en cours et les trois années suivantes, les comptes prévisionnels des agences financées par la sécurité sociale n'est toujours pas respectée dans le PLFSS pour 2024, au détriment de l'information du Parlement et de la visibilité offerte aux agences sur leur trajectoire de recettes. Ce manquement regrettable avait déjà été identifié par la mission d'information précitée et faisait l'objet de ses propositions nos 2 et 7.
Pire, les données contenues dans l'annexe 2 au PLFSS pour 2024 apparaissent même appauvries par rapport aux exercices précédents : les comptes prévisionnels ne sont pas fournis pour 20241316(*), ni pour 2023 dans le cas du FMIS.
En outre, l'annexe 2 du PLFSS ne fait aucune mention des dotations exceptionnelles accordées à Santé publique France, qui représentent pourtant un montant de 405 millions d'euros en 2023.
Par ailleurs, cette année encore, la rapporteure souligne la nécessité de suivre l'évolution des moyens des opérateurs sur plusieurs années.
Elle constate à nouveau la relative modération des moyens de certaines agences qui ont pourtant vu leurs missions être renforcées. C'est ainsi le cas de la Haute Autorité de santé, de l'Agence de la biomédecine ou encore de l'Agence nationale de sécurité du médicament et des produits de santé.
En ce sens, la rapporteure fait siennes les observations de la mission d'évaluation menée par la rapporteure générale Élisabeth Doineau et notre collègue sénatrice Annie Le Houerou sur les organismes et fonds financés par les régimes obligatoires de base1317(*) selon lesquelles le fait que « certaines agences doivent assurer des missions élargies à moyens constants » puisse « susciter des situations de sous-financement ». Elle regrette, comme les rapporteures de la mission précitée, que « le financement des nouvelles missions attribuées aux agences [...] ne présente pas de caractère systématique ».
La question des moyens financiers accordés aux agences sanitaires se double d'une problématique non moins centrale concernant les moyens humains qui leur sont alloués.
Si la rapporteure note les évolutions positives observées sur le plafond d'emplois de certaines agences soumises à d'importantes tensions en matière de ressources humaines à l'image de l'ANSM et la HAS, celles-ci sont encore largement insuffisantes et les créations de postes devront donc se poursuivre sur les prochains exercices afin d'offrir aux opérateurs concernés les conditions idoines pour remplir leurs missions. En ce sens, la rapporteure souscrit à l'analyse de la mission d'information précitée selon laquelle « la prise en compte des besoins en effectifs de certaines agences demeure parfois insuffisante ».
Évolution des dotations versées par l'assurance maladie (hors financements exceptionnels)
(en millions d'euros)
|
Opérateurs |
2020 |
2021 |
2022 |
2023 |
2024 |
|
ABM |
39,31 |
44,58 |
47,58 |
52,18 |
53,44 |
|
ANSM |
115,82 |
118,32 |
132,72 |
140,28 |
142,62 |
|
ANSP (SPF) |
150,16 |
156,16 |
161,46 |
67,48 |
114,18 |
|
ATIH |
9,63 |
10 |
10 |
10 |
11,49 |
|
CNG |
27,97 |
27,63 |
27,63 |
27,63 |
43,63 |
|
EHESP |
42,23 |
43,33 |
45,2 |
45,2 |
45,2 |
|
HAS |
55,9 |
55,9 |
53,9 |
53,9 |
71,9 |
Source : Réponse au questionnaire de la rapporteure préparatoire au PLFSS
Dans un contexte de contrainte forte sur les dépenses sociales, il convient de cependant bien veiller à la soutenabilité des missions nouvelles données aux autorités sanitaires et aux capacités des principales autorités et agences sanitaires à assurer leur mission, notamment de sécurité sanitaire, dans des conditions satisfaisantes de qualité, de transparence et de délais.
À ce titre, le travail précité réalisé au titre de la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) du Sénat apporte un éclairage utile sur les dynamiques propres aux ressources des organismes et fonds financés par l'assurance maladie (Offrob).
• Enfin, la rapporteure prend acte de la non-reconduction du fonds de soutien aux établissements et services médico-sociaux en difficulté, qui peut interroger au regard de l'excédent de la branche autonomie en 2024. Elle rappelle la nécessité de mesures structurelles afin d'éviter d'avoir à prendre en cours d'année de telles mesures d'urgence.
B. Un renforcement du pilotage des opérateurs par une inscription dans la loi de leur dotation par l'assurance maladie
La commission estime plus sincère de fixer par la loi la dotation à l'Agence nationale de santé publique (Santé publique France) et prévoir la possibilité d'une dotation exceptionnelle. Le dépassement de celle-ci imposerait un retour devant le Parlement. C'est le sens de l'amendement n° 330 adopté par la commission.
La même démarche a été également retenue par cet amendement pour les trois principales autorités sanitaires que sont l'agence de biomédecine, l'agence nationale de sécurité du médicament et la Haute Autorité de santé.
Enfin, la rapporteure rappelle qu'aux termes de la nouvelle rédaction de la loi organique relative aux lois de financement de la sécurité sociale concernant les dotations aux organismes, en cas de relèvement des dotations, par dotation exceptionnelle notamment, une information immédiate des commissions des affaires sociales est attendue pour justifier ces dépenses non prévues.
Article L.O. 111-9-2-2 du code de la sécurité sociale
Lorsque, en cours d'exercice, le montant de la dotation mentionnée au b du 2° de l'article L.O. 111-4-1 affectée à un organisme fait l'objet d'une augmentation de plus de 10 %, les commissions parlementaires saisies au fond des projets de loi de financement de la sécurité sociale en sont informées sans délai.
Dans leur rapport d'information précité, les rapporteures ont insisté sur le dévoiement des principes budgétaires pratiqué par le Gouvernement au moyen des règles souples applicables à la sécurité sociale.
Ainsi constatent-elles que les dépenses des opérateurs, qui ne relèvent pas d'une logique assurantielle, sont « bien, au contraire, de dépenses arbitrables voire pilotables, de la même nature que les subventions pour charge de service public versées par l'État à ses opérateurs. Ce caractère arbitrable est d'autant plus prononcé pour les opérateurs dont la structure de dépenses est marquée par l'importance des dépenses de personnel et de fonctionnement, à l'image de l'EHESP ».
Surtout, les rapporteures estiment qu' « il apparaît souhaitable, au vu des enjeux financiers concernés, de développer la portée de l'autorisation parlementaire », appelant notamment à inscrire explicitement en LFSS le montant prévisionnel de dotation à chacun des organismes et fonds financés par les régimes obligatoires de base.
Suivant les recommandations formulées par les rapporteures et renouvelant la position déjà adoptée les années passées, l'amendement n° 330 adopté par la commission vise, comme la commission l'avait déjà souhaité l'an dernier, à prévoir la fixation annuelle par la loi des dotations aux opérateurs financés exclusivement par l'assurance maladie.
La commission propose d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article
42
Objectif de dépenses de la branche maladie, maternité,
invalidité et décès
Cet article fixe le montant de l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour l'ensemble des régimes obligatoires de base.
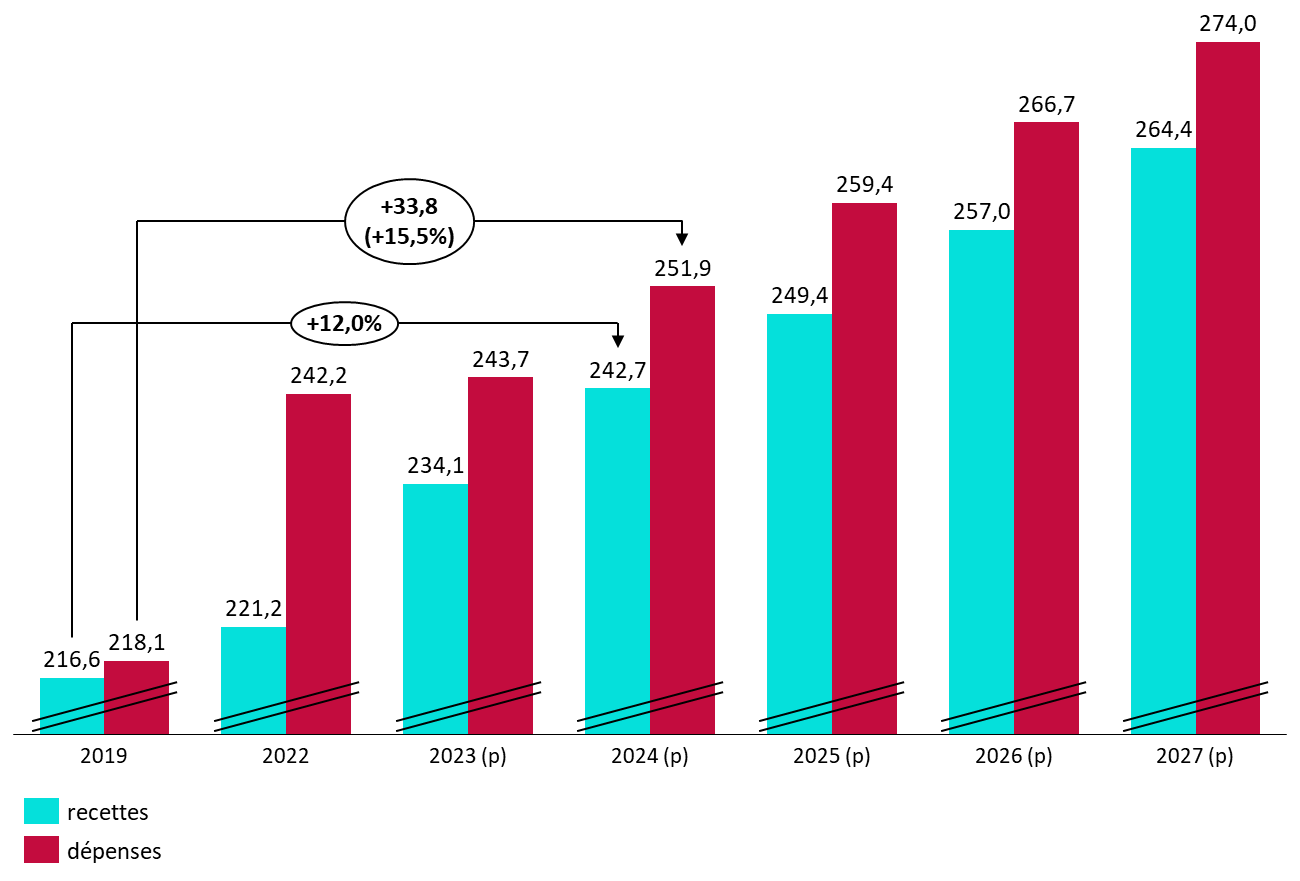
En dépit de réserves relatives à la soutenabilité des dépenses d'assurance maladie sur le moyen terme, la commission vous demande d'adopter cet article sans modification et ainsi de fixer l'objectif de dépenses à 251,9 milliards d'euros pour 2024.
I - Le dispositif proposé
Conformément à l'article L.O. 111-3-5 du code de la sécurité sociale, cet article fixe l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour 2024.
L'article 42 fixe les objectifs de dépenses de la branche maladie, maternité, invalidité et décès à 251,9 milliards d'euros pour 2024.
Comme prévu par la loi organique du 14 mars 20221318(*), l'objectif de dépenses couvre désormais le champ de l'ensemble des régimes obligatoires de base de la sécurité sociale, la fixation de l'objectif propre au régime général n'étant plus attendue à partir de cette année1319(*).
Cette année encore, il convient à titre liminaire de rappeler le changement substantiel de périmètre opéré en LFSS pour 2021 avec la création de la branche autonomie désormais chargée des dépenses de prestations dont la branche maladie assurait auparavant le financement.
La création de la branche s'est également accompagnée en recettes d'un transfert d'une part du produit de la contribution sociale généralisée (CSG).
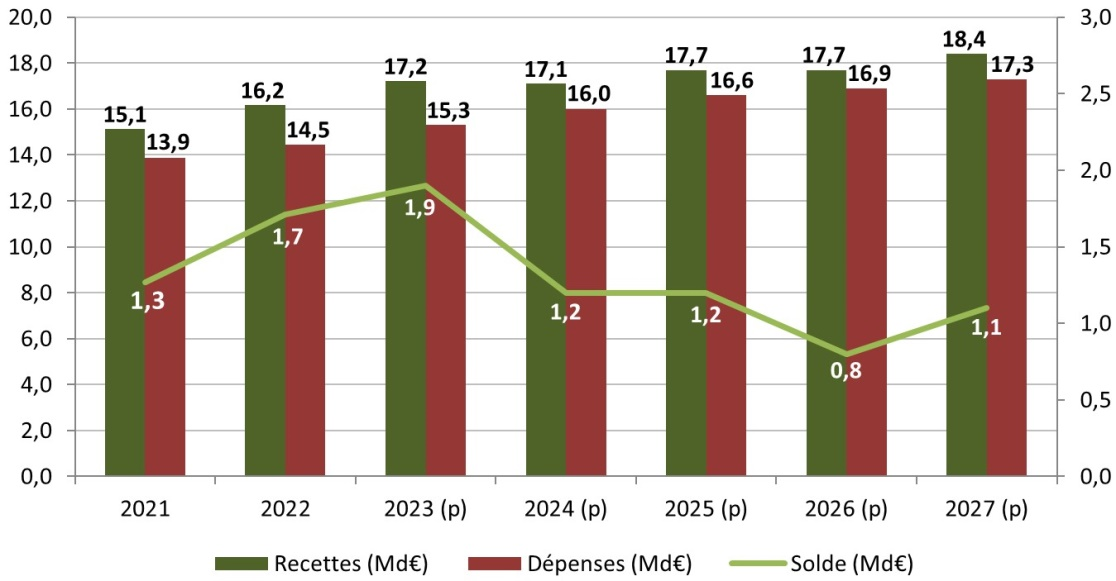
Dépenses de la branche maladie, maternité, invalidité et décès
(en milliards d'euros)
|
Prévision 2023 initiale |
Prévision 2023 rectifiée |
Prévision pour 2024 |
|
|
Régimes obligatoires de base |
238,3 |
243,7 |
251,9 |
Les dépenses de la branche maladie augmenteraient ainsi en 2024 par rapport à la prévision actualisée pour 2023 au sein de ce PLFSS, à hauteur de 3,4 %.
Dépenses de la branche maladie, maternité, invalidité et décès
(en milliards d'euros)
|
Prévision 2023 initiale |
Prévision 2023 rectifiée |
Prévision pour 2024 |
|
|
Recettes |
231,2 |
234,1 |
242,7 |
|
Dépenses |
238,3 |
243,7 |
251,9 |
|
Solde |
- 7,1 |
- 9,5 |
- 9,3 |
Au-delà des dépenses de la branche, son déficit se maintiendrait à plus de 9 milliards d'euros. Anticipé à - 9,3 milliards d'euros, le solde ne s'améliorerait ainsi que de 200 millions d'euros par rapport à 2023.
Surtout, le déficit prévu pour l'année 2024 est largement supérieur à celui projeté par la LFSS pour 2023, qui prévoyait un déficit de 5,3 milliards d'euros.
Structure des recettes de la branche
Un mouvement ancien d'évolution du panier de recettes de la branche maladie a conduit à une réduction structurelle de la part des cotisations.
Plusieurs évolutions récentes ont modifié la structure des ressources, notamment :
- la cotisation maladie-maternité-invalidité-décès est à la charge exclusive de l'employeur, la part salariale ayant été supprimée en 2018 ;
- parallèlement, la part de taxe sur la valeur ajoutée affectée a augmenté fortement ;
- une part de la contribution sociale généralisée affectée à l'assurance maladie a été transférée en 2021 à la nouvelle branche autonomie.
Les cotisations, qui représentaient encore près de la moitié des recettes de la branche en 2017, représentent aujourd'hui seulement plus d'un tiers. La contribution sociale généralisée, qui avait atteint près de 46 % des ressources de la branche maladie en 2018, n'en représente aujourd'hui que moins du quart.
Évolution de la structure des recettes de la branche maladie entre 2017 et 2023
Source : Commission des affaires sociales du Sénat, d'après des données CCSS
En dehors des dépenses d'assurance maladie, deux postes de dépenses de la branche se distinguent.
Les dépenses d'invalidité poursuivraient une progression soutenue en 2024 et atteindraient près de 9,4 milliards d'euros. Après avoir augmenté de 5,8 % en 2023, elles devraient progresser de 5,2 % l'an prochain. Le volume des pensions demeure dynamique même si un léger ralentissement est attendu pour 2024 (+ 1,3 % contre + 1,8 % en 2023).
Les pensions d'invalidité
(en millions d'euros)
|
2022 |
2023 (p) |
2024 (p) |
|
|
Montants nets |
8 443 |
8 906 |
9 365 |
|
Progression en valeur |
5,8 % |
5,5 % |
5,2 % |
|
dont revalorisation |
3,4 % |
3,6 % |
3,9 % |
|
dont effet volume |
1,4 % |
1,6 % |
1,3 % |
|
dont effet mesure |
0,9 % |
0,1 % |
Source : DSS/SDEPF/6A. Champ : tous régimes
Les dépenses d'indemnités journalières au titre des congés maternité, paternité ou d'accueil du jeune enfant progresseraient dans leur ensemble de 3,5 % sur 2024. Cette dynamique à la hausse résulte d'un léger rebond de la natalité et d'une évolution soutenue du salaire moyen. Elles atteindraient plus de 4 milliards d'euros.
Les indemnités journalières pour congés maternité, paternité et pour accueil de l'enfant
(en millions d'euros)
|
2022 |
% |
2023 (p) |
% |
2024 (p) |
% |
|
|
Total indemnités journalières |
3 876 |
8,5 |
3 916 |
1,1 |
4 053 |
3,5 |
|
IJ maternité |
3 293 |
1,7 |
3 335 |
1,3 |
3 450 |
3,4 |
|
IJ paternité d'accueil de l'enfant |
582 |
74,9 |
581 |
-0,2 |
602 |
3,7 |
Source : DSS/SDEPF/6A
L'ensemble des dépenses de la branche hors Ondam représenteraient en 2024 un montant de 23,7 milliards d'euros, en progression de 4,3 %. Cette dynamique est particulièrement liée à l'inflation et ses conséquences sur le niveau du Smic, des salaires et des prestations.
L'objectif de dépenses de la branche maladie est à distinguer de l'Ondam fixé à l'article 43 :
- les deux reposent sur des concepts de nature distincte : l'Ondam retient une approche économique, interrégimes et interbranches, alors que les dépenses des régimes relèvent d'une approche comptable ;
- leurs champs ne se recoupent pas intégralement : l'Ondam intègre les prestations de soins de la branche AT-MP (pour incapacité temporaire) mais ne prend pas en compte certaines prestations d'assurance maladie. C'est notamment le cas des prestations en espèces de maternité et paternité (indemnités journalières) ou des prestations invalidité-décès, ainsi que de certaines dépenses de prévention.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu sans modification dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et est désormais considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
La rapporteure souligne la poursuite cette année d'une progression sensible des dépenses d'assurance maladie. À la forte augmentation des dépenses en raison de la crise sanitaire succède désormais une dynamique liée à l'inflation.
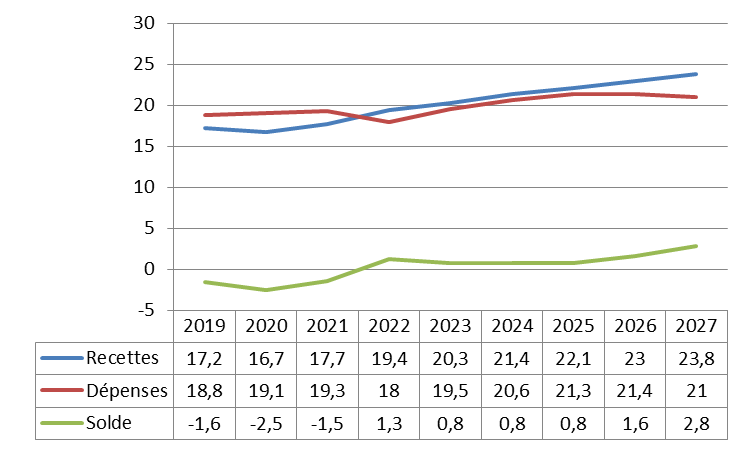
Surtout, la trajectoire financière pluriannuelle présentée par le Gouvernement apparaît particulièrement dégradée. Selon les prévisions présentées en annexe A au PLFSS, le déficit de la branche demeurerait en moyenne à 9,6 milliards d'euros par an jusqu'en 2027.
Perspectives pluriannuelles des comptes de la branche maladie
(en milliards d'euros)
|
2022 |
2023 (p) |
2024 (p) |
2025 (p) |
2026 (p) |
2027 (p) |
|
|
Recettes |
221,2 |
234,1 |
242,7 |
249,4 |
257 |
264,4 |
|
Dépenses |
242,2 |
243,7 |
251,9 |
259,4 |
266,7 |
274 |
|
Solde |
- 21 |
- 9,5 |
- 9,3 |
- 10 |
- 9,7 |
- 9,6 |
Source : Données PLFSS pour 2024, annexe A
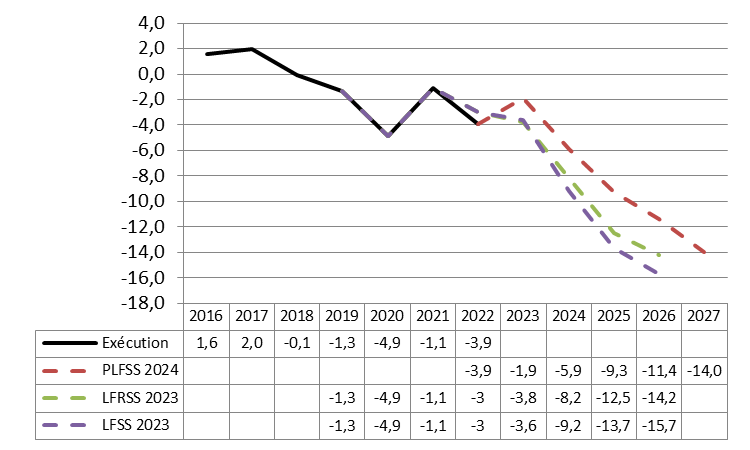
Alors que le PLFSS 2023 présentait une très forte embellie de la trajectoire financière de la branche maladie à l'horizon 2026 par rapport à la prévision du PLFSS 2022, l'annexe A montre aujourd'hui une situation financière lourdement et durablement déficitaire.
Pour rappel, l'écart entre les projections des PLFSS 2022 puis 2023 était substantiel puisqu'à l'horizon 2025, le déficit de la branche était alors ramené de 13,7 milliards d'euros à « seulement » 4,4 milliards d'euros, soit une amélioration de 9,3 milliards d'euros. La commission avait alors considéré le redressement rapide annoncé par le Gouvernement comme fortement douteux et peu justifié. Force est de constater que le PLFSS 2024 renverse cette prévision, le déficit prévu à la même date s'élevant à 10 milliards d'euros.
Pire, alors que le déficit semblait en voie de résorption à 3 milliards d'euros en 2026, la prévision du présent PLFSS prévoit désormais une « stabilisation » du déficit à l'horizon 2027, à hauteur de 9,6 milliards d'euros.
Cette trajectoire déficitaire comprend pourtant des redressements financiers issus de la LFSS 2023, avec la baisse sensible projetée des dépenses de crise ainsi que le transfert du coût des indemnités journalières liées au congé maternité post-natal1320(*), lequel s'élevait à 2 milliards d'euros dès 2023.
Évolution des perspectives de solde de la branche maladie
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les données LFSS et PLFSS
Alors que la branche affichait en 2019 un déficit de 1,5 milliard d'euros, cette dégradation brutale et prolongée du solde a été provoquée par la crise sanitaire sans rétablissement depuis.
Il convient de noter que la période a également été celle de mesures nouvelles en matière de revalorisations portées par le « Ségur de la santé » qui, pour nécessaires, ne sont manifestement pas financées. Ainsi, le Ségur représentait un montant de 10 milliards d'euros annuels, soit le déficit de la branche.
Évolution des perspectives de recettes et de dépenses de la branche maladie
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les données LFSS et PLFSS
Alors que la sécurité sociale se conçoit historiquement comme devant être à l'équilibre, cette trajectoire financière pose de manière incontournable la question de la soutenabilité financière de la branche maladie.
Surtout, il apparaît extrêmement difficile d'imaginer un rétablissement rapide du solde de la branche maladie, sauf à considérer des recettes nouvelles substantielles ou des coupes importantes dans les dépenses.
La rapporteure regrette à ce titre l'absence dans l'annexe A de précisions quant aux perspectives du Gouvernement concernant l'évolution des recettes et des dépenses de la branche pour les années à venir.
Le caractère elliptique du document révèle malheureusement l'incapacité du Gouvernement à formuler une stratégie de rétablissement des comptes de l'assurance maladie, laissant se constituer une dette sociale galopante.
La commission, qui estime la trajectoire financière de l'assurance maladie particulièrement préoccupante, avec des prévisions pluriannuelles affichant des déficits majeurs et persistants, constate que cette situation ne ne trouve pas de réponse en matière de pilotage.
Aussi, c'est sous ces réserves substantielles que la commission vous demande d'adopter cet article sans modification.
Article
43
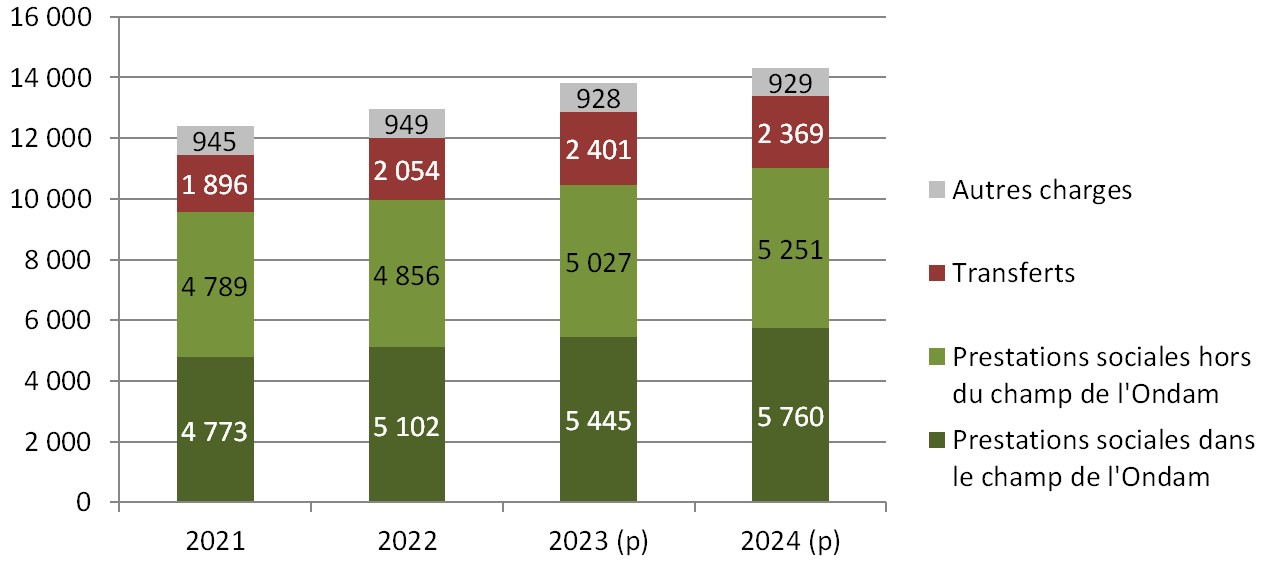
Ondam et sous-Ondam
Cet article fixe pour 2024 le montant de l'Objectif national de dépenses d'assurance maladie (Ondam) et le montant des sous-objectifs qui le composent.
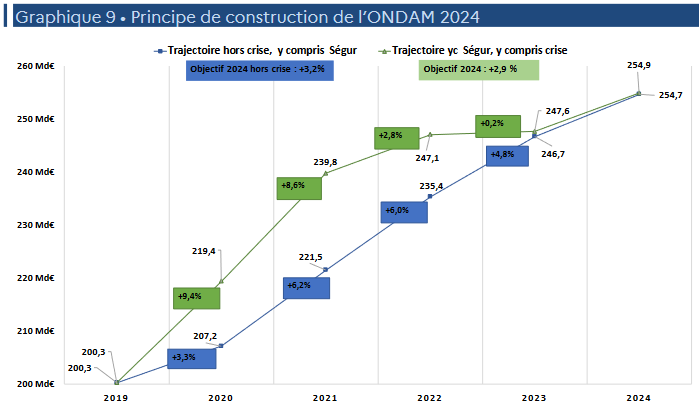
Considérant la trajectoire présentée par le Gouvernement insincère et insuffisamment crédible au regard de la situation du système de santé, la commission propose de supprimer cet article et ainsi rejeter l'Ondam proposé à 254,9 milliards d'euros pour 2024.
I - Le dispositif proposé
A. L'Ondam 2024 fixé à près de 255 milliards d'euros
Conformément à l'article L.O. 111-3-5 du code de la sécurité sociale, cet article fixe l'objectif de national de dépenses d'assurance maladie (Ondam) pour l'année à venir.
· L'article 43 fixe l'objectif national de dépenses d'assurance maladie à 254,9 milliards d'euros pour 2024 avec une ventilation entre sous-objectifs déterminée comme suit :
(en milliards d'euros)
|
Sous-objectif |
Objectif de dépenses |
Évolution par rapport à 2023 |
|
Dépenses de soins de ville |
108,4 |
3,5 % |
|
Dépenses relatives aux établissements de santé |
105,6 |
3,2 % |
|
Dépenses en établissements et services pour personnes âgées |
16,3 |
4,6 % |
|
Dépenses en établissements et services pour personnes handicapées |
15,2 |
3,4 % |
|
Dépenses relatives au fonds d'intervention régional et au soutien national à l'investissement |
6,1 |
4,7 % |
|
Autres prises en charge |
3,3 |
4,6 % |
|
Total |
254,9 |
3,2 % |
Note : Le taux d'évolution est apprécié hors dépenses relatives à la crise sanitaire. L'évolution de l'Ondam 2024, toutes dépenses intégrées, est, par rapport à 2023, de 2,9 %.
Source : PLFSS 2024 et annexe 5
Objectif national de dépenses d'assurance maladie pour 2024
(en milliards d'euros)
Source : Commission des affaires sociales, d'après les données du PLFSS 2024
· Les dépenses dans le champ de l'Ondam sont ainsi en augmentation de 3,2 % hors coûts de crise. Par rapport au montant révisé pour 2023, la hausse serait de 2,9 %.
Les deux principaux sous-objectifs, relatifs aux soins de ville et aux établissements de santé, progressent respectivement de 3,5 % et 3,2 %.
Comparaison des prévisions pour les Ondam 2023 révisé et 2024
(en milliards d'euros)
Source : Commission des affaires sociales, d'après les données du PLFSS 2023
B. Une construction appuyée principalement sur la dynamique inflationniste
1. Des changements de périmètre réduits
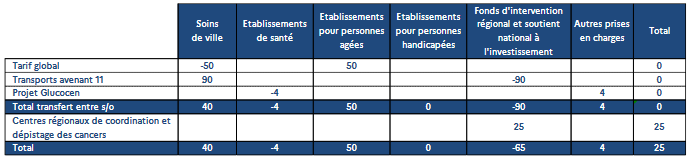
L'annexe 5 présente quelques changements pour 2024 dans la construction de l'Ondam, avec :
- un transfert du sous-objectif soins de ville vers le sous-objectif relatif aux établissements et services pour personnes âgées au titre de la réouverture du tarif global en Ehpad permettant une dotation intégrant les charges de personnels infirmiers et aides-soignants, le temps de médecin coordonnateur ainsi qu'une partie du matériel médical jusqu'alors financées sur le sous-objectif soins de ville ;
- un mouvement régularisant entre les sous-objectifs soins de ville et FIR la prise en charge des revalorisations prévues à l'avenant à la convention des transporteurs sanitaires privés ;
- un transfert lié au projet Glugocen dans le cadre du plan « France Médecine Génomique ».
Enfin, l'intégration au FIR des financements dédiés aux centres régionaux de coordination des dépistages des cancers à partir de 2024 produit un élargissement du périmètre de l'Ondam, à hauteur de 25 millions d'euros.
Synthèse des évolutions de périmètre
Source : Annexe 5 au PLFSS
Construction de la base 2023 à champ constant
Source : Annexe 5 au PLFSS
2. Des hypothèses de construction intégrant l'inflation et réduisant l'impact de la crise sanitaire
Le Gouvernement indique en outre dans l'annexe 5 que l'Ondam hors crise et hors effets de l'inflation serait en progression de 2,5 %, soit une progression légèrement plus dynamique que sur la décennie 2010-2019 avec une moyenne annuelle de 2,3 %.
· Le Gouvernement estime1321(*) à 4,6 % l'évolution spontanée qui serait celle de l'Ondam pour 2024, sans mesure de correction.
Principe de construction de l'Ondam 2024
Source : Annexe 5 au PLFSS
La progression se décompose ainsi, selon les précisions apportées en annexe 5, comme suit :
- une évolution spontanée, avant prise en compte de l'inflation et des mesures nouvelles, à hauteur de 2,8 points ;
- l'impact du contexte inflationniste sur les achats des établissements de santé et médico-sociaux, pour 0,4 point ;
- des dépenses supplémentaires au titre de la vie conventionnelle en ville, de la trajectoire en matière de soutien aux industries de santé et des mesures nouvelles, pour 1,4 point ;
- des mesures de soutien à l'attractivité des métiers en établissement, pour 0,2 point ;
- un contrecoup négatif de mesures du Ségur, avec l'échéance de crédits d'investissements, pour - 0,1 point ;
- les mesures de régulation et d'économie, pour - 1,4 point.
· En ramenant à 3,2 % « seulement » la progression de l'Ondam pour 2024, sur une base 2023 rehaussée, le Gouvernement revendique un effort de 3,5 milliards d'euros d'économies, sur les soins de ville, les produits de santé et les établissements sanitaires et médico-sociaux.
Pour 2024, le Gouvernement intègre à la prévision de l'Ondam une « provision » au titre des dépenses de crise réduite à 0,2 milliard d'euros. Cette proposition se divise à parts égales entre la dotation à Santé publique France en vue d'honorer les contrats de livraisons de vaccins et, pour les soins de ville, le financement d'éventuels surcoûts persistants en matière de dépistage, d'indemnités journalières ou de rémunération d'effecteurs de vaccination.
Le Gouvernement fait ainsi l'hypothèse « d'une circulation devenue endémique de la covid-19 et d'un retour à une dynamique d'activité des différents acteurs de l'offre de soins comparable aux années antérieures à la crise sanitaire ».
B. Des dynamiques de dépenses en ville comme à l'hôpital
· Les dépenses de soins de ville évolueraient de 3,5 % en 2024.
Cette évolution entend tenir compte notamment des revalorisations conventionnelles engagées, en particulier la mise en oeuvre du règlement arbitral à la convention médicale et différents avenants aux conventions en vue de compenser les conséquences de l'inflation. L'impact de ces revalorisations est estimé à 1,6 milliard d'euros.
La progression des dépenses est notamment portée par une augmentation :
- de 2,3 % des dépenses correspondant aux honoraires médicaux et dentaires, soit 600 millions d'euros, avec une progression plus forte concernant les spécialistes et les sages-femmes ;
- de 3,4 % des dépenses relatives aux honoraires paramédicaux ;
- de 2,7 % des dépenses de biologie médicale et de 2 % concernant les transports sanitaires ;
- de 5,2 % des indemnités journalières dans le contexte inflationniste persistant.
Les dépenses nettes de produits de santé augmenteraient de 6,3 %, du fait notamment de l'arrivée de nouveaux traitements.
Enfin, la montée en charge des forfaits de télésurveillance provoque une forte progression des autres dépenses.
L'évolution tendancielle spontanée, évaluée à 4,3 %, serait modérée par des mesures de régulation d'un montant total de 2,5 milliards d'euros, portant principalement sur les produits de santé, des transferts de dépenses - au moyen de la modification du ticket modérateur pour les soins dentaires par exemple - et des mesures de « responsabilisation des assurés », non détaillées.
· Les dépenses relatives aux établissements de santé progresseraient de 3,2 % en 2024.
Cette hausse, identique à celle de l'Ondam global, est, comme le souligne le Gouvernement, supérieure à la moyenne de la décennie 2010-2019 où ce sous-objectif était modéré à une progression annuelle de 2,0 %.
Parmi les financements nouveaux, le Gouvernement souligne que :
- 0,4 milliard d'euros sont liés aux mesures salariales de juin 2023 dans le public et leur transposition dans le privé ;
- 0,4 milliard d'euros sont consacrés au financement des mesures d'attractivité à l'hôpital avec une meilleure rémunération des gardes, du travail de nuit et des astreintes ;
- 2,5 milliards d'euros sont annoncés au titre du financement de l'évolution spontanée des charges des établissements dans un contexte persistant d'inflation ;
- 0,9 milliard d'euros sont prévus en vue de financer des actions prioritaires de santé publique ainsi que des mesures de revalorisations catégorielles ou d'attractivité.
L'annexe 5 indique que la construction du sous-objectif « établissements de santé » intègre un quantum d'économies de 0,6 milliard d'euros hors baisse de prix concernant la liste en sus. Celles-ci reposent sur l'amélioration de la pertinence des prises en charge, notamment du fait du virage ambulatoire, mais aussi par exemple de l'optimisation des achats.
· Les dépenses relatives aux produits de santé augmenteraient de 4,6 %, nettes des remises et de la clause de sauvegarde.
Le Gouvernement revendique une hausse supérieure à celle retenue lors du conseil stratégique des industries de santé, à 2,4 % par an entre 2022 et 2024.
· Les sous-objectifs médico-sociaux progresseraient de 4,0 %, soit plus rapidement que l'Ondam.
Le Gouvernement revendique ici la traduction de ses engagements en faveur de la prise en charge des personnes âgées et des personnes en situation de handicap et le financement des mesures liées notamment au virage domiciliaire, à la hausse du taux d'encadrement ou à l'installation de places ou solutions nouvelles.
· Les crédits liés au FIR et à l'investissement baisseraient de 4,7 %.
Le Gouvernement indique un contrecoup des dépenses au titre du Ségur mais aussi du caractère éphémère du fonds d'urgence à destination des établissements médico-sociaux. En outre, cette trajectoire serait liée à l'échéancier des projets d'investissements « Copermo ».
Enfin, le sous-objectif « autres prises en charge » augmente sensiblement, du fait de l'augmentation du recours aux soins des Français de l'étranger et du financement de nouvelles mesures assurées par des opérateurs financés par l'assurance maladie.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu assorti d'une modification rédactionnelle dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution.
Cet article est considéré comme ayant été adopté par l'Assemblée nationale, ainsi modifié.
III - La position de la commission
A. Une dynamique de l'Ondam soutenue du fait de l'inflation
À près de 255 milliards d'euros pour 2024, l'Ondam poursuit une dynamique de progression soutenue, malgré une résorption annoncée des dépenses liées à l'épidémie de covid-19.
Le comité d'alerte soulignait dans son avis d'octobre « que la construction de l'évolution tendancielle de l'Ondam pour 2024 repose sur plusieurs hypothèses fortes parmi lesquelles la poursuite d'une circulation endémique de la covid-19, un ralentissement de l'inflation et un retour de l'activité des acteurs de soins à des rythmes comparables à ceux qui prévalaient avant la crise après une phase de rattrapage qui se limiterait à la fin 2022 et à 2023 ».
· Il convient de noter que la hausse des dépenses durant la crise sanitaire n'a pas été suivie d'un mouvement de reflux malgré des surcoûts covid devenus résiduels : la crise sanitaire a produit un « saut des dépenses ».
Trajectoire de l'Ondam au regard des hypothèses du PLFSS 2024
|
2022 |
2023 (p) |
2024 (p) |
2025 (p) |
2026 (p) |
2027 (p) |
|
|
Ondam hors dépenses de crise mais y compris Ségur |
6,0 % |
4,8 % |
3,2 % |
3 % |
2,9 % |
2,9 % |
Source : Annexe A
Surtout, alors que la crise sanitaire a laissé la place à un contexte inflationniste, la tendance haussière des dépenses semble durable et aucunement maîtrisée.
Durable, car le Gouvernement affiche une progression annuelle de l'Ondam supérieure jusqu'en 2027 à la moyenne des années 2010-2019.
Non maîtrisée, car le Gouvernement n'en justifie nullement la construction. La rapporteure ne peut ainsi que regretter que l'annexe A, élément central de la logique de pluriannualité portée par le PLFSS, n'évoque pas les sous-jacents permettant d'estimer les taux de progression annoncée.
Surtout, la commission déplore que cette trajectoire ne fasse l'objet d'aucune documentation étayée, la présentation étant assez elliptique au sein de la pourtant longue annexe 6.
B. Une trajectoire très exigeante qui suppose des économies pourtant non présentées
1. Un niveau d'Ondam qui signifie en réalité une maîtrise ambitieuse des dépenses
· La trajectoire présentée pour l'Ondam à l'article 43 et au sein de l'annexe A sont conformes aux dispositions contenues dans le projet de loi de programmation des finances publiques pour 2023-20271322(*) encore en cours de navette.
Ainsi, le montant pour 2024 à l'article 43 correspond au plafond fixé dans le projet de loi de programmation1323(*) et, en y appliquant les taux de l'annexe A, la trajectoire semble également cohérente.
Trajectoire de l'Ondam au regard des hypothèses du PLFSS 2024
(en milliards d'euros courants)
|
2022 exécuté |
2023 révisé |
2024 |
2025 |
2026 |
2027 |
|
|
Projet de LPFP |
247,6 |
254* |
262,5 |
270,1 |
278,0 |
|
|
Ondam projeté à partir de 2025** |
247,1 |
247,6 |
254,7** |
262,34 |
269,95 |
277,78 |
* Pour 2025 à 2027, le calcul
réalisé applique à partir du montant 2024 des taux
inscrits à l'annexe A.
** Le Gouvernement a signalé une
erreur à l'article 17, le montant de 254 milliards d'euros devant
être remplacé par 254,9 milliards d'euros. En outre, pour
2024, le montant retenu exclut la provision de 0,2 milliard d'euros au titre de
la crise sanitaire.
Source : Commission des affaires sociales du Sénat, d'après données PLFSS
Trajectoire de l'Ondam au regard du projet de loi de programmation
(en milliards d'euros)
|
Sous-objectif |
Ondam 2024 |
Projection 2025 |
Projection 2026 |
Projection 2027 |
|
Dépenses de soins de ville |
108,4 |
111,7 |
114,7 |
117,8 |
|
Dépenses relatives aux établissements de santé |
105,6 |
108,3 |
111,3 |
114,4 |
|
Dépenses en établissements et services pour personnes âgées |
16,3 |
17,1 |
17,9 |
18,6 |
|
Dépenses en établissements et services pour personnes handicapées |
15,2 |
15,7 |
16,2 |
16,7 |
|
Dépenses relatives au Fonds d'intervention régional et soutien à l'investissement |
6,1 |
6,3 |
6,5 |
6,7 |
|
Autres prises en charge |
3,3 |
3,5 |
3,6 |
3,8 |
|
Total |
254,9 |
262,5 |
270,1 |
278,0 |
Note : Pour 2025 à 2027, application à partir du montant 2024 des taux inscrits à l'article 17 du projet de loi de programmation pour 2023-2027.
Source : Commission des affaires sociales du Sénat, d'après données PLFSS
Si l'on peut a priori se satisfaire d'une prévision présentée dans ce PLFSS cohérente avec la programmation en discussion, il convient de souligner que cette trajectoire suppose des efforts importants.
En effet, l'évolution spontanée des dépenses de santé, estimée de manière consensuelle à plus de 4 % par an, est bien supérieure aux taux d'évolution retenus, évolution spontanée à laquelle s'ajoutent dans le contexte actuel les effets de l'inflation.
· Ainsi le Gouvernement ramène-t-il par exemple pour 2024 l'évolution spontanée de 4,6 % à 3,2 %.
2. Une opacité des efforts attendus
Cet effort de maîtrise pourrait être louable si, encore une fois, il était justifié. Or on ne peut que regretter une opacité certaine sur les 3,5 milliards d'économies revendiqués, soit tout de même 1,4 % de l'Ondam proposé.
· En outre, cet effort théorique est affiché alors même que les négociations conventionnelles sont par construction coûteuses et, à ce stade, ne sont absolument pas chiffrées.
Au sein de l'effort revendiqué par le Gouvernement, le comité d'alerte constatait lui-même en octobre « des mesures de transfert et de responsabilisation, dont 0,8 milliard d'euros restent à définir au-delà de l'effet (- 0,4 milliard d'euros) de la modification du ticket modérateur sur les soins dentaires mis en oeuvre au dernier trimestre 2023 ».
· Force est de constater malheureusement que, au cours même de la discussion budgétaire, le flou entourant les sous-jacents de la trajectoire de l'Ondam persistent.
La question des franchises et participations forfaitaires, dont le doublement serait envisagé par le Gouvernement et qui représenterait 0,8 milliard d'euros, en est un exemple frappant. Pudiquement désignée dans l'annexe comme « responsabilisation » des patients, sans être inscrite dans le texte, elle a été évitée lors des auditions menées par la rapporteure.
En outre, malgré une demande formelle et renouvelée des rapporteures d'avoir communication des chiffrages et hypothèses du Gouvernement sur ce sujet, la commission ne peut que regretter une absence de réponse. Elle rappelle à ce titre que le Gouvernement contrevient ici à la loi organique, aux termes de laquelle1324(*) « tous les renseignements et documents d'ordre financier et administratif [que les rapporteurs] demandent, y compris tout rapport établi par les organismes et services chargés du contrôle de l'administration, [...], doivent leur être fournis. »
En audition, la direction de la sécurité sociale a évoqué des marges diverses qui, faute d'une mesure financière sur les franchises et participations forfaitaires, seraient activées, notamment sur les enveloppes pilotables comme les établissements de santé, ou d'autres participations des assurés.
3. Une couverture des besoins hospitaliers très discutable
Enfin, la rapporteure signale une préoccupation particulière concernant la situation des établissements de santé.
En effet, les établissements publics comme privés ont interpellé le Gouvernement à plusieurs reprises à la rentrée 2024 concernant le déficit massif des hôpitaux publics mais aussi la situation déficitaire de nombreux établissements privés.
Selon l'annexe 6, le déficit des hôpitaux publics atteindrait près de 980 millions d'euros pour l'année 2022, quand 60 % des Ehpad publics sont en déficit.
Si les hôpitaux publics souffrent encore d'un rétablissement inachevé de l'activité, les hôpitaux privés ont, eux, dépassé le niveau de 2019. Le principal sujet, partagé, est aujourd'hui la couverture des charges liées à l'inflation, au premier rang desquelles les coûts importants de l'énergie.
Par ailleurs, les mesures gouvernementales de revalorisations ou de primes visant à couvrir l'inflation pour les personnels des établissements seraient, selon eux, insuffisamment prises en compte voire non considérées pour leur transposition dans le privé comme le souligne justement la Fédération de l'hospitalisation privée.
Surtout, la trajectoire présentée pour 2024 apparaît particulièrement fragile quand les fédérations d'établissements de santé considèrent un rebasage nécessaire de l'Ondam 2023 par rapport à la prévision actualisée dans ce PLFSS.
Interrogée sur la couverture des charges dynamiques des établissements de santé, la direction générale de l'offre de soins a répondu : « Les ressources supplémentaires mobilisées en 2024 au sein de l'Ondam ES permettront de prolonger le soutien déjà apporté en 2023. Elles permettront de faire face par ailleurs à l'évolution tendancielle des charges et notamment celle liée à l'inflation, avec plus de 500 millions d'euros supplémentaires dédiés. Le financement en année pleine des revalorisations salariales annoncées cet été sera également assuré pour un montant de 1,7 milliard d'euros en 2024. »
Pourtant, la Fédération hospitalière de France « estime que le taux d'évolution de 3,2 % prévu pour l'Ondam hospitalier 2024 est largement insuffisant pour répondre aux besoins, et cela pourrait avoir des conséquences majeures sur la situation financière des hôpitaux publics, leur capacité d'autofinancement, et leur capacité à investir », considérant que « la hausse de 3,2 % l'Ondam hospitalier 2024 permet de financer uniquement et imparfaitement des mesures exceptionnelles, laissant présager un plan d'économie majeur, bien supérieur aux 500 millions d'euros affichés par le Gouvernement ».
Cette situation est particulièrement préoccupante et appelle à la vigilance. D'une part sur la capacité de l'hôpital à répondre, dans ce contexte, aux besoins de santé de la population et à la nécessaire transformation qu'il doit conduire. D'autre part sur la possibilité, sur cette base extrêmement fragile, de mener une réforme du financement comme celle proposée à l'article 23 - la commission appelant justement pour cette raison à un report à 2028.
Enfin, cette situation financière et la construction de l'Ondam interrogent profondément les choix qui sont faits en matière de financement du système public hospitalier et sur la cohérence des mesures de soutien.
En effet, le soutien de 19 milliards d'euros au service de l'investissement avec le Ségur de la santé comprenait un montant de 13 milliards d'euros entendant couvrir l'équivalent d'un tiers de la dette hospitalière en 2019. Or, après avoir transféré 13 milliards d'euros de dette hospitalière à la Cades, le Gouvernement n'apparaît pas en mesure d'empêcher un déficit record de 1 milliard d'euros des établissements de santé, obérant leur capacité d'investissement et laissant se reconstituer une dette coûteuse.
C. Un outil de pilotage à rénover de manière urgente
La commission constate qu'alors que l'Ondam atteindra en 2024 près de 255 milliards d'euros, le Gouvernement ne propose cette année encore pas de redécoupage plus fin des sous-objectifs.
La rapporteure souligne une nouvelle fois qu'aucune appréciation réelle des dépenses n'est possible quand les deux principaux sous-objectifs représentent désormais plus de 100 milliards d'euros chacun.
En outre, alors que l'unité de vote est celle de l'Ondam, des arbitrages internes entre les dépenses ne sont par ailleurs pas permis.
Juger globalement d'un agrégat de 255 milliards d'euros, soit plus de la moitié du budget de l'État, n'est pas tenable.
Comme elle l'avait appelé de ses voeux dans le cadre de la révision de la loi organique relative aux lois de finances, la commission demande au Gouvernement de redéfinir l'Ondam et ses sous-objectifs, le monopole de sa présentation revenant à celui-ci1325(*).
Pour rappel, la commission a, notamment au cours de la révision de la loi organique relative aux lois de financement de la sécurité sociale en 2022, proposé de distinguer les dépenses relevant d'assurances sociales et de remboursements de soins, de celles relevant de dotations et crédits arbitrables. Il apparaît par exemple indispensable, concernant les établissements de santé, que puissent être mieux identifiés et dissociés les crédits consacrés aux missions d'intérêt général et à l'investissement.
Concernant sa construction, la commission insiste sur la nécessité d'assurer la sincérité de cet agrégat en cessant de le minorer au gré des années, de recettes exceptionnelles ou d'économies attendues. Elle souhaite en outre mieux identifier les dynamiques propres à certains postes de dépenses, comme les produits de santé, et préciser des enveloppes plus raisonnables par finalité de dépenses.
Enfin, la commission rappelle que l'Ondam est une « norme de dépenses » censée être un outil de pilotage. Or, cette année encore, l'Ondam ne permet ni de réguler la dynamique des dépenses de soins de ville, ni d'apporter un cadre de dépenses utile à la performance des établissements de santé.
Interpellé sur ce sujet, le ministre de la santé et de la prévention a d'ailleurs estimé1326(*) lui-même qu'« il faut désormais que l'objectif national de dépenses d'assurance maladie (Ondam) redevienne un cap à tenir pour le ministère de la santé et de la prévention, puisqu'il s'agit de la seule autorisation parlementaire dont il dispose ».
C'est précisément parce qu'elle considère l'Ondam comme une autorisation parlementaire que la commission appelle chaque année le Gouvernement à préciser son découpage, mieux justifier ses prévisions et effectivement qualifier la finalité des dépenses. Il appartient au Gouvernement de passer des paroles aux actes.
L'effort public de financement du système de soins doit trouver un outil durable et efficace pour son pilotage.
La commission constate des lacunes significatives dans la construction de l'Ondam qui ne lui permettent pas aujourd'hui de considérer le montant proposé comme sincère et ainsi soutenir son adoption.
Le Gouvernement se trouve manifestement incapable de justifier devant le Parlement le montant de près de 255 milliards d'euros de dépenses publiques et présenter des hypothèses cohérentes et crédibles pouvant sous-tendre cette trajectoire au regard des charges effectives du système de santé.
Le seul outil de pilotage des dépenses d'assurance maladie, et donc in fine du système de soins, n'assume aujourd'hui plus sa mission.
C'est pourquoi la commission propose, avec l'amendement n° 331, de supprimer cet article.
Article
additionnel après l'article 43
Qualification de la rupture de
l'équilibre voté concernant l'objectif national de
dépenses d'assurance maladie
Cet article vise à préciser que la rupture des équilibres votés au sens de la LOLFSS peut être caractérisée par un dépassement de l'Ondam de 1 % en cours d'exécution.
La commission propose d'adopter cet article additionnel ainsi rédigé.
I - Une volonté d'application des « clauses de retour devant le Parlement » issues de la révision de la loi organique en 2022
À l'occasion de la révision de la loi organique relative aux lois de financement de la sécurité sociale (LOLFSS)1327(*), la commission des affaires sociales du Sénat avait souhaité renforcer les obligations faites au Gouvernement en matière d'information du Parlement et de pilotage infra-annuel des dépenses.
Alors que la commission a fortement déploré en 2020 l'absence de projet de loi de financement rectificative alors même que la sécurité sociale subissait un choc financier considérable tant en recettes qu'en dépenses, le Sénat, à l'initiative de la commission et de la rapporteure générale, avait inscrit au sein de la proposition de loi organique différentes « clauses de retour devant le Parlement ».
Celles-ci visaient à inciter le Gouvernement à déposer un collectif social en cas de besoin manifeste comme cela était le cas en 2020. À tout le moins, elles entendaient contraindre le Gouvernement à rendre régulièrement compte aux commissions des affaires sociales de l'état des finances de la sécurité sociale en cas de dérapage en cours d'exécution par rapport à la trajectoire votée en loi de financement de l'année.
Article L.O. 111-9-2-1 du code de la sécurité sociale
Lorsque, en cours d'exercice, les conditions générales de l'équilibre financier de la sécurité sociale déterminées en loi de financement de la sécurité sociale sont remises en cause, le Gouvernement adresse sans délai aux commissions de l'Assemblée nationale et du Sénat saisies au fond des projets de loi de financement de la sécurité sociale un rapport présentant :
1° les raisons de la dégradation de la situation financière de la sécurité sociale ;
2° les modifications projetées des tableaux d'équilibre établis dans la précédente loi de financement ainsi que la révision projetée, le cas échéant, des objectifs de dépenses par branche et de l'objectif national de dépenses d'assurance maladie ;
3° les mesures envisagées de redressement des comptes de la sécurité sociale pour l'année en cours.
En l'absence de dépôt d'un projet de loi de financement de l'année ou rectificative, un rapport actualisé est transmis chaque trimestre.
La commission saisie au fond des projets de loi de financement de la sécurité sociale de chaque assemblée fait connaître son avis au Premier ministre sur les modifications et mesures mentionnées aux 2° et 3°.
II - Une nécessaire précision de la caractérisation du déclenchement concernant l'Ondam
A. Une information très lacunaire et un pilotage infra-annuel déconnecté face aux dépassements répétés
Dans le cas des dépenses d'assurance maladie, force est de constater qu'aucun pilotage n'est réalisé depuis le début de la crise covid.
Les dépenses d'urgence de 2020, qu'elles relèvent des besoins des hôpitaux face à la crise ou des achats stratégiques de Santé publique France, n'ont pas été soumises à des autorisations budgétaires nouvelles du Parlement, alors même que les surcoûts bruts liés à la crise sanitaire ont représenté 18,3 milliards d'euros, ni n'ont fait l'objet d'une information ad hoc des commissions des affaires sociales.
Surtout, depuis 2020, l'Ondam voté et même l'Ondam révisé ont systématiquement été dépassés. Or, l'information au Parlement sur ces dépassements n'est le fait, hors PLFSS, que des avis du « comité d'alerte » de l'Ondam, à partir d'avril, ou de la commission des comptes de la sécurité sociale, à partir de juin.
Pire, un dépassement annoncé dès le printemps n'est pas de nature à susciter de la part du Gouvernement la remise d'une information actualisée sur la trajectoire des dépenses d'assurance maladie. Cet état de fait interroge sérieusement le rôle du comité d'alerte et souligne encore l'écart conséquent entre le budget de l'État et les dépenses de la sécurité sociale dans l'appréciation de l'information légitiment due au Parlement.
Ainsi, en 2023 encore, la commission ne peut malheureusement que constater que des mesures prises en cours d'années n'ont pas trouvé à être soumises au Parlement en temps utile, et ce malgré leur caractère coûteux.
L'Ondam 2023 révisé à l'article 2 du présent PLFSS majore ainsi de 2,8 milliards d'euros la prévision faite au mois de mars, du fait notamment de mesures décidées par le Gouvernement au mois de juin, sans qu'une révision n'ait alors été même annoncée et chiffrée1328(*).
La seule régularisation en PLFSS pour l'année suivante n'est pas satisfaisante, et le défaut d'information des commissions des affaires sociales au cours de l'année n'est plus démocratiquement tenable.
B. Un déclenchement proposé sur un seuil raisonnable
Comme elle avait souhaité le faire lors de l'examen du PLFSS 20231329(*), la commission entend renforcer le suivi infra-annuel propre à l'Ondam, alors que l'objectif national des dépenses d'assurance maladie constitue l'un des déterminants financiers principaux des lois de financement de la sécurité sociale.
Alors que cet agrégat de dépenses représentera en 2023 près de 255 milliards d'euros, un dépassement se doit d'être signalé et, surtout, justifié auprès des commissions chargées du suivi du PLFSS.
À l'initiative de la rapporteure générale et de la rapporteure, la commission a ainsi adopté un amendement n° 332 visant à considérer qu'un dépassement anticipé à plus de 1 % du montant voté constituerait une remise en cause des conditions de l'équilibre général voté au sens de l'article L.O. 111-9-2 du code de la sécurité sociale.
À titre de comparaison, le comité d'alerte est censé alerter en temps normal à partir de 0,3 % d'écart à la trajectoire.
La commission souligne qu'un écart de cet ordre représenterait en 2024 plus de 2,5 milliards d'euros et une aggravation de plus de 25 % du déficit de la branche maladie, soit un niveau plus que légitime de justification de dépenses non prévues.
Il ne s'agit ainsi ici aucunement de « bloquer » des dépenses de santé nécessaires au financement des établissements ou au remboursement des soins de la population, mais de faire constater par les commissions parlementaires une trajectoire nouvelle et documentée, sur laquelle elles émettraient un avis.
La commission propose d'adopter cet article additionnel dans la rédaction de l'amendement n° 332.
Article
43 bis (nouveau)
Prorogation en 2024 de la neutralisation du dispositif
d'alerte de l'Ondam si le risque de dépassement provient de la
crise sanitaire
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à suspendre, dans le cas d'un risque de dépassement de l'Ondam en raison de dépenses liées à l'épidémie de covid-19, la formulation par l'assurance maladie de mesures de redressement que le comité d'alerte doit évaluer.
La commission propose de supprimer cet article et préserver la pleine compétence du comité d'alerte, même en cas de reprise épidémique.
I - Le dispositif proposé
A. Un comité d'alerte sur l'évolution des dépenses d'assurance maladie visant à assurer le respect de l'Ondam
L'article L. 114-4-1 du code de la sécurité sociale prévoit l'existence d'un Comité d'alerte sur l'évolution des dépenses d'assurance maladie dont la mission est d'alerter le Gouvernement, le Parlement mais aussi les caisses nationales d'assurance maladie et l'Union nationale des organismes d'assurance maladie complémentaire (Unocam), lorsqu'il constate que l'évolution des dépenses d'assurance maladie est incompatible avec l'objectif national de dépenses d'assurance maladie (Ondam) voté.
Ce comité rend différents avis en cours d'exercice :
- au plus tard le 15 avril, sur l'analyse des anticipations de réalisation pour l'exercice passé ;
- au plus tard le 1er juin et en tant que de besoin, sur l'exercice en cours ;
- au plus tard le 15 octobre, sur l'élaboration de l'Ondam envisagé pour l'année à venir et, également, sur l'année en cours.
B. Une suspension proposée de certaines dispositions relatives au comité d'alerte de l'Ondam
Le cinquième alinéa de l'article L. 114-4-1 précité prévoit une procédure spécifique lorsque le comité estime qu'il existe « un risque sérieux » que les dépenses d'assurance maladie dépassent l'Ondam de 0,5 %1330(*).
Dans ce cas, le comité notifie le Parlement, le Gouvernement, les caisses nationales et l'Unocam.
Les trois dernières phrases du cinquième alinéa prévoient alors que les caisses nationales d'assurance maladie proposent des mesures de redressement sur l'impact financier, sur lesquelles le comité doit se prononcer. Le comité rend également un avis sur l'impact des mesures que l'État entend éventuellement prendre. Des mesures de redressement doivent également être formulées par l'Unocam.
À la fin de l'année 2020, l'article 98 de la loi de financement pour 2021 avait prévu, à l'initiative du Gouvernement, la suspension de l'application de ces dispositions pour l'année en cours.
Pour les deux exercices suivants, l'article 115 de la loi de financement pour 2022 et l'article 108 de la loi de financement pour 2023 avaient prévu une nouvelle suspension, cette fois restreinte, précisant qu'il ne serait pas fait application de ces trois dernières phrases en 2024 dans le cas où le dépassement de l'Ondam voté serait imputable aux dépenses liées à la crise sanitaire.
Aussi, à l'initiative du Gouvernement, le présent article 43 bis reconduit pour 2024 cette neutralisation du mécanisme visant à proposer des mesures de redressement de l'impact financier en cas de dépassement résultant de l'épidémie de covid-19.
II - La position de la commission
A. Un rôle du comité d'alerte réduit à l'information et défaillant concernant le dérapage de l'Ondam en 2023
Pour la quatrième année consécutive, le Gouvernement entend ici « neutraliser » le comité d'alerte de l'Ondam. Or, comme la rapporteure l'avait déjà souligné l'an passé, on peut s'interroger sur le rôle aujourd'hui assumé par le comité d'alerte.
On peut en effet constater que sur l'année 2023, l'écart de 2,8 milliards d'euros à la prévision que le Gouvernement demande de rectifier à l'article 2 du présent texte n'est nullement dû à la crise sanitaire1331(*). Or, cet écart, en définitive plus de deux fois supérieur au seuil de 0,5 % (soit 1,224 milliard d'euros) n'a pas conduit le comité à « alerter » en cours d'exercice.
Le comité, bien que soulignant dans son avis du 7 juin 2023 les incertitudes concernant la situation dégradée des établissements de santé ou encore les dynamiques constatées en matière d'indemnités journalières, de produits de santé ou de transports sanitaires, n'a ainsi alors pas estimé de risque sérieux de dépassement.
Il signalait cependant que « si des mesures nouvelles ayant un effet significatif en 2023 étaient décidées à l'issue des consultations en cours sur le pouvoir d'achat, les tensions d'ores et déjà identifiées pour respecter l'Ondam fixé par la LFRSS pour 2023 en rendraient le financement difficile sans réévaluation de l'objectif par une loi de financement rectificative ou la partie rectificative de la LFSS pour 2024 ».
Pourtant, malgré cet avertissement prémonitoire, le comité n'a pas trouvé à signaler l'impact des mesures de revalorisations annoncées une semaine plus tard par le Gouvernement, attendant son avis de rentrée pour la constater. Cette lacune n'est néanmoins pas le fait d'une contrainte juridique, quand le code de la sécurité sociale prévoit bien que le comité rend un avis « en tant que de besoin », au-delà de l'avis rendu chaque année au plus tard le 1er juin. Le besoin pouvait sembler cette année caractérisé.
Or, faute de signalement du risque sérieux de dépassement, pas de mise en oeuvre de la procédure de retour à la trajectoire. Surtout, une fois le PLFSS présenté et l'annonce de la révision faite, il n'est plus temps pour le comité de proposer des mesures pour l'année en cours.
Un écart de 1,1 % à la trajectoire, ne résultant pas de l'épidémie de covid-19, n'a donc pas entraîné d'application des dispositions du code de la sécurité sociale.
Ainsi, le comité a, en 2023, cruellement fait montre des limites de sa mission. En somme, le comité informe, met à disposition d'utiles actualisations de la trajectoire de l'Ondam que le Gouvernement peine à communiquer au Parlement, mais il n'alerte pas.
B. D'éventuels écarts à la trajectoire qui doivent le cas échéant être constatés par le Parlement
Concernant la question du dépassement de l'Ondam et des procédures à déclencher le cas échéant, la rapporteure souligne cette année encore que la commission des affaires sociales n'a cessé depuis 2020 de demander dans de telles situations le dépôt d'un projet de loi de financement rectificative permettant au Parlement d'analyser les raisons du dépassement et de constater la nécessité des dépenses supplémentaires.
Un écart de la trajectoire de l'Ondam de plus de 0,5 % représenterait concrètement plus de 1,27 milliard d'euros en 2024.
Un tel dépassement justifierait une information du Parlement des propositions de l'assurance maladie de retour à la trajectoire, qu'il relève de l'épidémie de covid-19 ou non. Il ne s'agit nullement de restreindre l'accès des patients aux soins, il s'agit d'une mesure de pilotage de la dépense publique.
La rapporteure souligne ainsi le caractère incongru de cette mesure quand le comité, dans son avis du 13 octobre 2023, estimait : « Alors que s'amorce une nouvelle phase au sortir de la crise sanitaire, le comité souligne l'exigence qui s'attache à la définition, à la traduction dans les textes et à la mise en oeuvre effective de ces mesures de régulation, sauf à considérer l'Ondam comme relevant d'une budgétisation glissante qu'il suffirait d'amender par des hausses successives dans la partie rectificative des lois de financement suivantes. »
Or, malgré l'appel du ministre de la santé et de la prévention devant la commission à refaire de l'Ondam un instrument de pilotage et une norme de dépenses tenue1332(*), on peut aujourd'hui se demander si, en cas de dépassement, le Gouvernement entend effectivement solliciter des mesures de maîtrise des dépenses auprès des caisses.
C'est pourquoi la commission estime la disposition proposée incohérente avec les hypothèses de circulation endémique de la covid-19 d'une part, et excessive dans sa prolongation d'autre part.
En conséquence, la commission propose (amendement n° 333) de supprimer cet article.
Article
44
Dotation au Fiva, au Fcaata, transfert lié à la
compensation de la sous-déclaration des AT-MP et au dispositif de
retraite anticipée pour incapacité et dépenses
engendrées par les dispositifs de prise en compte de la
pénibilité
Cet article fixe, pour l'année 2024, les niveaux des transferts financiers de la branche AT-MP au Fonds d'indemnisation des victimes de l'amiante (Fiva), au Fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata), à la branche maladie du régime général au titre de la sous-déclaration des AT-MP, à la branche vieillesse des régimes général et des salariés agricoles en compensation des dépenses supplémentaires générées par le dispositif de retraite anticipée pour incapacité, ainsi que les dépenses liées à la validation de trimestres par le compte professionnel de prévention (C2P).
La commission propose d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : la fixation pour 2023 des transferts et dotations à la charge de la branche AT-MP
A. Les dotations de la branche AT-MP du régime général aux fonds amiante
1. La dotation de la branche AT-MP du régime général au Fiva augmente de plus de 50 % en 2024
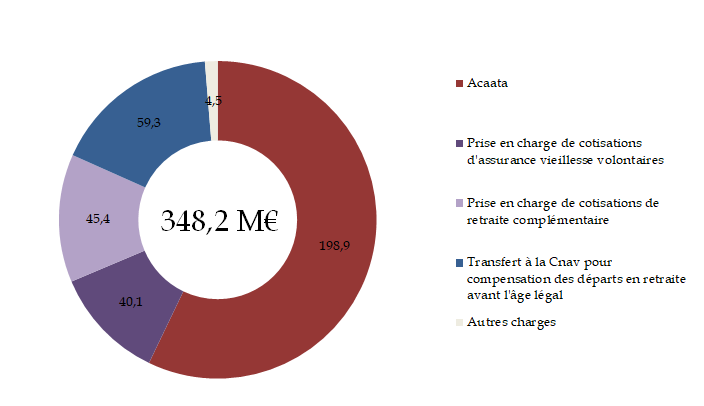
Le I de l'article 44 fixe à 335 millions d'euros la dotation de la branche AT-MP du régime général au fonds d'indemnisation des victimes de l'amiante (Fiva), contre 220 millions d'euros en 2023, 2022 et 2021.
Le Fiva est un établissement public administratif créé par l'article 53 de la LFSS pour 20011333(*), dont la vocation est d'assurer la réparation intégrale de l'ensemble des préjudices subis par les victimes de l'amiante sur le territoire français et par leurs ayants-droits.
Le Fiva finance essentiellement des dépenses d'indemnisation, qui constituent, en 2022, 97 % des charges du fonds1334(*) sur des crédits issus à 71 % d'une dotation de la branche AT-MP du régime général. Cette contribution relève d'une base législative et est mentionnée au VII de l'article 53 de la LFSS pour 2001 précitée. Les autres sources de revenus proviennent principalement des actions engagées au titre de la faute inexcusable de l'employeur et d'une subvention de l'État.
Du fait du tarissement du nombre de nouvelles demandes, l'activité du Fiva s'est considérablement réduite : le nombre de nouvelles victimes à indemniser a chuté de 5 202 en 2013 à 2 500 en prévisionnel pour 2023, et les dépenses d'indemnisations afférentes ont connu une trajectoire similaire quoique légèrement infléchie, passant de 469 millions d'euros en 2013 à 265 millions d'euros en 2022.
Toutefois, les charges du fonds devraient connaître une croissance soutenue en 2023, puis en 2024.
En 2023, le fonds fait face aux conséquences financières du revirement de jurisprudence de la Cour de cassation sur le caractère dual des rentes AT-MP1335(*) et, depuis le 1er octobre, à la revalorisation de 10,5 % du barème d'indemnisation des préjudices extrapatrimoniaux. Par conséquent, les charges d'indemnisation réalisées en 2023 devraient excéder de 16,3 millions d'euros leur montant prévisionnel en budget primitif et atteindre 302,3 millions d'euros.
En 2024, l'effet année pleine de la revalorisation de 10,5 % du barème d'indemnisation des préjudices extrapatrimoniaux et l'indexation de ce barème à compter du 1er avril 2024 sur le base du taux de revalorisation appliqué à la rente indemnisant l'incapacité fonctionnelle devraient continuer d'exercer une pression haussière sur les charges d'indemnisation, qui atteindraient 352 millions d'euros, tandis que le budget total en charges devrait atteindre 420 millions d'euros, soit près de 50 millions d'euros de plus qu'en 2023.
Dans ce contexte, une révision à la hausse de la dotation de la branche AT-MP du régime général semble nécessaire, d'autant plus que les derniers exercices ont été marqués par une politique dite de « prélèvement sur fonds de roulement », consistant à mobiliser les excédents passés du fonds en lui attribuant une dotation volontairement insuffisante à la couverture de ses frais. Compte tenu du retour, fin 2023, du fonds de roulement du Fiva à un niveau de 2,3 mois de dépenses d'indemnisation, proche du seuil prudentiel fixé à deux mois, la politique de prélèvement sur fonds de roulement est arrivée à son terme, appelant une hausse de la dotation en conséquence.
Il est toutefois remarquable que le montant de 335 millions d'euros, inscrit à l'article 44 du PLFSS pour 2024, ne coïncide pas avec celui indiqué en annexe 9 à ce même PLFSS, qui mentionne une dotation de 330 millions d'euros.
2. La dotation de la branche AT-MP du régime général au Fcaata vise à équilibrer le résultat net cumulé du fonds
Le II fixe la dotation de la branche AT-MP du régime général au fonds de cessation anticipée d'activité des travailleurs de l'amiante à 355 millions d'euros en 2024 contre 337 millions d'euros en 2023, soit une hausse de 5,3 %.
Le Fcaata est un fonds dépourvu de personnalité juridique, géré par la Caisse des dépôts depuis sa création à l'article 41 de la loi n° 98-1194 de financement de la sécurité sociale pour 1999.
Ce fonds a vocation à financer les dispositifs dérogatoires de retraite applicables aux travailleurs de l'amiante, qui bénéficient d'une retraite à taux plein à 60 ans s'ils ont atteint le nombre de trimestres requis, et à 65 ans au plus tard, et d'un dispositif de préretraite permettant une cessation d'activité dès l'âge de 50 ans, dans certains cas. Le fonds compense à la Cnav les dépenses supplémentaires occasionnées par l'âge légal dérogatoire, et verse aux travailleurs concernés l'allocation de cessation anticipée d'activité des travailleurs de l'amiante (Acaata), qui se substitue aux revenus du travail pour permettre leur départ en préretraite. Enfin, il prend en charge des cotisations volontaires d'assurance vieillesse de base et complémentaire.
Le fonds prévoit, selon l'annexe 2 du PLFSS pour 2024, des charges de 348,2 millions d'euros pour 2024, concentrées sur le versement de l'Acaata (198,9 millions d'euros) et le transfert à la Cnav (59,3 millions d'euros).
L'activité du fonds tend à se réduire du fait du tarissement du flux de nouveaux allocataires potentiels : à fin décembre 2023, 6 374 personnes seraient bénéficiaires de l'Acaata, contre 7 300 personnes en 2022 et près de 33 000 en 2009. Cela a résulté en un redimensionnement à la baisse du budget du fonds, moins sollicité. Le budget prévisionnel 2024 affiche, à cet égard, des charges inférieures de 6,1 millions d'euros, soit 1,7 %, à celles du budget 2023.
Évolution du stock d'allocataires de l'Acaata et des dépenses associées
Source : Fcaata
Pour financer les dépenses du fonds, l'article 41 de la LFSS pour 1999 précitée dispose en son III que les ressources du Fcaata sont « constituées d'une contribution de la branche accidents du travail et maladies professionnelles du régime général de la sécurité sociale dont le montant est fixé chaque année par la loi de financement de la sécurité sociale et d'une contribution de la branche accidents du travail et maladies professionnelles du régime des salariés agricoles dont le montant est fixé chaque année par arrêtés des ministres chargés de la sécurité sociale, du budget et de l'agriculture ».
Face à la diminution tendancielle des charges du fonds, cette contribution a connu une trajectoire structurellement décroissante : proche de 900 millions d'euros entre 2009 et 2013, elle ne représentait plus que 327,1 millions d'euros en 2022, puis 337,1 millions d'euros en 2023. La contribution est très majoritairement à la charge de la branche AT-MP du régime général, celle du régime agricole n'ayant financé que 0,1 million d'euros au titre de l'année 2022 et 2023.
Le montant de la dotation accordé chaque année par la branche AT-MP du budget général est déterminé en fonction des prévisions de résultat net cumulé du fonds depuis sa création : la dotation au titre de l'année n+1 est calculée pour que le résultat net cumulé du fonds à la fin de l'année n+1 soit nul.
Par conséquent, si, sur longue période, le niveau de la dotation de la branche AT-MP du régime général au Fcaata suit l'évolution des charges du fonds, il reste que l'évolution interannuelle de la dotation peut augmenter sans que cela ne découle d'une hausse de l'activité réelle du fonds, pour peu que les charges de l'année en cours aient été sous-estimées dans l'établissement du budget précédent.
Ainsi, la sous-estimation de 6 millions d'euros des besoins du fonds en LFSS pour 2023 du fait d'une surexécution de l'Acaata conduit, malgré la baisse de l'activité réelle du fonds entre 2023 et 2024, à augmenter la dotation accordée par la branche AT-MP du régime général de 337,0 millions d'euros à 355,0 millions d'euros, comme le dispose le II de l'article 44 du PLFSS pour 2024.
Grâce à cette contribution, le fonds devrait réaliser un excédent de 6,7 millions d'euros en 2024 et ainsi équilibrer son résultat cumulé. L'année 2024 permettrait donc de combler le déficit cumulé attendu fin 2023, de 6,7 millions d'euros. Par conséquent, il est attendu que la dotation au titre des années 2025 et suivantes reprenne sa trajectoire baissière, en cohérence avec l'activité réelle du fonds.
B. Les transferts de la branche AT-MP vers d'autres branches du même régime
1. Le transfert de la branche AT-MP du régime général à la branche maladie du régime général reste stable, à 1,2 milliard d'euros
Un phénomène de sous-déclaration des AT-MP, bien documenté par divers rapports, conduit les assurés à solliciter une prise en charge de leur affection au titre du risque maladie, bien que les prestations en nature et en espèces y soient moins protectrices qu'en AT-MP.
Ce phénomène de sous-déclaration connaît des origines plurifactorielles, incluant notamment le défaut de détection des pathologies d'origine professionnelle du fait d'une insuffisante sensibilisation des professionnels de santé aux enjeux d'AT-MP, mais aussi la méconnaissance par les assurés de leurs droits, la lourdeur des procédures déclaratives ou encore la crainte de répercussions à la suite de la déclaration d'une affection comme AT-MP.
La conséquence de la sous-déclaration est, pour le risque maladie, une prise en charge indue de pathologies d'origine professionnelle, qui pèse principalement sur les comptes de la branche maladie du régime général.
En compensation de ces sommes, l'article L. 176-1 du code de la sécurité sociale prévoit depuis 19971336(*) que la branche AT-MP du régime général est redevable d'un « versement annuel » à la branche maladie du même régime.
Le montant de ce versement annuel a toujours connu une trajectoire ascendante : il a notamment augmenté de moitié depuis le retour aux excédents de la branche AT-MP en 2013, dans un contexte marqué par un déficit persistant de la branche maladie.
La méthode de fixation du transfert a fait l'objet d'un changement de doctrine depuis 2021. Après deux années de montée en charge en 2022 puis 2023, le montant du transfert est désormais fixé à 1,2 milliard d'euros - soit la borne basse de l'estimation réalisée par le dernier rapport de la commission chargée d'évaluer le coût réel pour la branche maladie de la sous-déclaration des accidents du travail.
Une commission, présidée par un magistrat à la Cour des comptes, remet en effet tous les trois ans, au Gouvernement et au Parlement, un rapport évaluant le coût réel pour la branche maladie de la sous-déclaration des accidents du travail et des maladies professionnelles1337(*). Le dernier rapport en date, rendu en juin 2021, donnait une fourchette entre 1 230 et 2 110 millions d'euros pour estimer le coût réel de la sous-déclaration pour la branche maladie, un total significativement supérieur à la précédente évaluation qui faisait état d'un montant compris entre 815 et 1 530 millions d'euros.
En application de l'article L. 176-2 du code de la sécurité sociale, le III de l'article 44 fixe à 1,2 milliard d'euros le versement de la branche AT-MP à la branche maladie du régime général au titre de la sous-déclaration des AT-MP pour l'année 2024, un montant stable par rapport à 2023.
2. La prise en charge par la branche AT-MP de dépenses liées aux départs en retraite anticipés connaît une nette hausse dans le sillage des évolutions portées par la réforme des retraites
La branche AT-MP du régime général finance deux dispositifs de préventions de la pénibilité par une majoration du taux de cotisation applicable1338(*) aux employeurs appelée majoration « M4 », dont le taux était fixée à 0,02 % en 2023. Il s'agit du dispositif de départ en retraite anticipée pour les assurés justifiant d'un taux d'incapacité permanente dépassant 10 %, et du compte professionnel de prévention (C2P).
Le régime des salariés agricoles finance également ces deux dispositifs pour ses assurés en reflétant leurs coûts dans le calcul du taux de cotisation applicable, aux termes de l'article L. 751-13-1 du code rural et de la pêche maritime.
Créé par la loi du 9 novembre 2010 portant réforme des retraites1339(*), le dispositif de retraite anticipée pour incapacité mentionné à l'article L. 351-1-4 du code de la sécurité sociale permet à l'assuré victime d'un accident du travail ou d'une maladie professionnelle à l'origine d'un taux d'incapacité permanente supérieur à un plancher de prendre leur retraite avant d'avoir atteint l'âge légal de 64 ans mentionné à l'article L. 161-17-2 du code de la sécurité sociale. Il existe deux âges dérogatoires, en fonction du taux d'incapacité de l'assuré, mentionnés à l'article L. 351-1-4 du code de la sécurité sociale :
- l'âge est fixé à 60 ans pour les assurés dont le taux d'incapacité permanente à la suite d'une maladie professionnelle ou d'un accident du travail « ayant entraîné des lésions identiques à celles indemnisées au titre d'une maladie professionnelle »1340(*) dépasse un plancher fixé par décret à 20 % par l'article D. 351-1-9 du code de la sécurité sociale ;
- l'âge est fixé à deux ans en dessous de l'âge légal, soit 62 ans, pour les assurés dont le taux d'incapacité permanente à la suite d'une maladie professionnelle ou un accident du travail1341(*) dépasse un seuil fixé par décret à 10 % par l'article D. 351-1-10 du code de la sécurité sociale. Seuls sont éligibles les assurés ayant été exposés au moins 17 ans à un ou plusieurs facteurs de risques professionnels en lien direct avec leur affection1342(*). Avant la LFRSS pour 2023, ces assurés bénéficiaient du même âge dérogatoire que ceux mentionnés à l'alinéa précédent.
Aux termes de l'article L. 241-3 du code de la sécurité sociale, les dépenses supplémentaires occasionnées à la branche vieillesse du fait des dispositifs de départ en retraite anticipée pour incapacité sont couverts par une contribution de la branche AT-MP.
Pour 2024, l'exposé des motifs de l'article 44 du PLFSS estime à 95,7 millions d'euros le montant total des dépenses au titre du dispositif de retraite anticipée pour incapacité permanente pour le régime général, et à 9,1 millions d'euros pour le régime des salariés agricoles. Pour le régime général, cela constitue, après une année 2023 marquée par une forte baisse des dépenses prévues à 68 millions d'euros, un retour à des dépenses comparables à celles prévues pour 2022, alors de 93,6 millions d'euros.
Le compte professionnel de prévention (C2P), issu de la transformation du compte personnel de prévention de la pénibilité (C3P)1343(*) par l'ordonnance du 22 septembre 20171344(*), est un dispositif ouvrant des droits aux salariés exposés à certains facteurs de risques professionnels, encadré par le chapitre III du titre VI du livre Ier du code du travail. À concurrence de nombre de trimestres d'exposition au risque et, depuis la LFRSS pour 2023, du nombre de facteurs de risques1345(*) auxquels le salarié est exposé à chaque trimestre1346(*), le salarié cumule des points sur son C2P, déplafonné depuis la LFRSS pour 20231347(*).
Il peut ensuite utiliser ces points pour financer une formation, bénéficier d'un passage à mi-temps avec maintien de salaire ou valider des trimestres de majoration de durée d'assurance vieillesse et ainsi partir plus tôt à la retraite. En modifiant l'article R. 4163-11 du code du travail, le décret du 10 août 2023 relatif au Fipu et au C2P1348(*) pris en application de la LFRSS pour 2023 a revalorisé le point du C2P pour certains usages, notamment l'accès aux formations1349(*) et au mi-temps avec maintien de salaire1350(*).
Aux termes de l'article L. 4116-21 du code du travail, il revient aux organismes nationaux de la branche AT-MP du régime général et du régime agricoles de financer, « chacune pour ce qui la concerne », les dépenses engendrées par le C2P.
L'exposé des motifs de l'article 44 estime à 96 millions d'euros les dépenses au titre du C2P pour le régime général en 2024, contre 60,3 millions d'euros en 2023, et à 0,5 million d'euros pour le régime des salariés agricoles. La hausse des dépenses prévisionnelles peut notamment s'expliquer par la revalorisation du point de C2P par le décret du 10 août précité, ainsi que par l'abaissement des seuils d'exposition ouvrant droit à la constitution de points sur le C2P1351(*).
Le IV de l'article 44 fixe, pour 2024, à 191,7 millions d'euros les montants des dépenses engagées au titre du dispositif de retraite anticipée pour incapacité et du C2P pour la branche AT-MP du régime général, et à 9,6 millions d'euros pour celle du régime des salariés agricoles. Ces montants correspondent à la somme des dépenses évoquées par l'exposé des motifs au titre du dispositif de retraite anticipée pour incapacité et au titre du C2P.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article est considéré comme ayant été adopté par l'Assemblée nationale, sans modification.
III - La position de la commission
• La commission estime que l'augmentation des dotations publiques au Fiva est nécessaire compte tenu de la trajectoire de dépenses anticipée du fonds. Elle a toutefois deux principales réserves. D'une part, la commission note que l'effort de financement supplémentaire est imputé uniquement à la branche AT-MP du régime général, la subvention de l'État demeurant anecdotique dans les comptes du fonds et constante dans le temps, à 7,7 millions d'euros. L'État étant responsable au premier chef du scandale de l'amiante, il n'est pas compréhensible qu'il ne participe pas, lui aussi, à l'augmentation de la dotation au Fiva.
En outre, la commission sera attentive aux résultats financiers du Fiva pour l'année 2024 : le fonds se distinguant par des sous-exécutions chroniques, il conviendra d'évaluer alors la proportionnalité de l'augmentation de la dotation aux besoins du Fiva.
• En revanche, la commission s'inscrit en faux avec le montant du transfert prévisionnel de la branche AT-MP vers la branche maladie du régime général. La croissance continue de ce transfert depuis son instauration revient à nier l'implication des acteurs concernés et les efforts substantiels fournis pour limiter la sous-déclaration. La commission a adopté un amendement n° 334 pour limiter à 1,0 milliard d'euros le montant du transfert, soit le montant annuel avant 2022, considérant que la branche AT-MP n'a pas vocation, parce qu'elle est excédentaire, à financer les déficits structurels d'autres branches.
• La commission salue l'existence, conformément aux dispositions organiques en vigueur, de données prévisionnelles jusqu'en 2026, sur les comptes et la dotation perçue par le Fiva et le Fcaata. Sur le champ des agences sanitaires relevant d'un financement par la branche maladie, elle appelle toutefois le Gouvernement à respecter l'article L.O. 111-4-1 du code de la sécurité sociale, désormais en vigueur depuis deux ans, et à développer l'information du Parlement.
La commission propose d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article
45
Objectif de dépenses de la branche AT-MP
Cet article fixe à 16,0 milliards d'euros l'objectif de dépenses de la branche AT-MP pour 2024.
La commission propose d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
A. L'année 2022, marquée par un excédent de 1,7 milliard d'euros, a confirmé la bonne santé financière de la branche AT-MP
En 2022, la branche AT-MP a, pour la neuvième fois en dix exercices, dégagé un solde excédentaire, à hauteur de 1,7 milliard d'euros. Cela confirme ainsi le caractère conjoncturel du déficit de 0,1 milliard d'euros observé en 20201352(*) du fait de la chute brutale des recettes (- 8,1 %) imputable à la contraction de la masse salariale.
Après un exercice 2021 conclu avec un excédent de 1,3 milliard d'euros sur le champ des régimes obligatoires de base de sécurité sociale (Robss), porté par le rebond de 12,8 % des recettes de la branche, la branche AT-MP a dégagé un solde excédentaire encore supérieur en 2022, à hauteur de 1,7 milliard d'euros sur le champ des régimes obligatoires de base de sécurité sociale (Robss), dont 1,6 milliard d'euros sur le champ du régime général.
1. En 2022, les recettes de la branche AT-MP ont atteint 16,2 milliards d'euros sur le champ des Robss, dont 14,6 milliards d'euros pour le régime général
Les recettes de la branche AT-MP ont poursuivi leur croissance dynamique en 2022, avec un rebond de 7,3 % sur le champ des Robss et du régime général. Elles atteignent désormais 16,2 milliards d'euros sur le champ des Robss, dont 14,6 milliards d'euros pour le seul régime général.
Cette évolution s'explique par la hausse, en réponse à l'inflation et à un usage réduit des dispositifs de chômage partiel, de 8,7 % de la masse salariale du secteur privé, sur laquelle sont assises les cotisations sociales responsables de 97 % des recettes du régime général.
2. En 2022, les dépenses de la branche AT-MP ont atteint 14,5 milliards d'euros sur le champ des Robss, dont 13,0 milliards d'euros pour le régime général
Les dépenses de la branche AT-MP ont connu une hausse moindre que celles des recettes, mesurée à 4,3 % en 2022 sur le champ des Robss (4,5 % pour le régime général) et son notifiées à 14,5 milliards d'euros en 2022 sur le champ des Robss, dont 13,0 milliards d'euros sur le régime général. Cette évolution a été portée, au sein du régime général, par la forte dynamique des prestations en espèces, avec une hausse de 7,4 % du montant des indemnités journalières versées, et par une plus forte contribution de la branche AT-MP au titre de la sous-déclaration, passée de 1 milliard d'euros à 1,1 milliard d'euros.
B. La branche AT-MP, portée par des recettes dynamiques, devrait dégager un excédent record de 1,9 milliard d'euros en 2023 sur le champ des Robss
Malgré des dépenses dynamiques, en hausse de 5,5 % en 2023, la branche AT-MP devrait connaître en 2023 un excédent historiquement haut de 1,9 milliard d'euros sur le champ des Robss. Celui-ci s'explique par une progression des recettes plus rapide que celle des dépenses. Le taux de couverture des dépenses par les recettes atteindrait, par conséquent, un niveau record de 112 %.
1. En 2023, les recettes de la branche AT-MP atteindraient 17,2 milliards d'euros sur le champ des Robss, un total en hausse de 6,2 % par rapport à 2022
Sur les 17,2 milliards d'euros de recettes prévisionnelles de la branche AT-MP au titre de 2023, 15,6 milliards d'euros sont affectées au régime général.
Parmi elles, 15,0 milliards d'euros, soit 96 % du total, proviennent de cotisations versées par les employeurs, dont le taux dépendait à 73,6 % de la sinistralité des entreprises ou de leur secteur d'activité en 2022. En hausse de 6,5 % en 2023, la dynamique du montant des cotisations versées par l'employeur est responsable de 90 % de l'évolution positive des recettes.
Celles-ci évoluent de manière similaire à la masse salariale dans le secteur privé (+ 6,3 %), sur laquelle elles sont assises. La masse salariale dans le privé est, quant à elle, portée tant par l'évolution positive de l'emploi avec la création de 112 000 postes au premier semestre 2023, que par les salaires, notamment gonflés par la hausse de 2,22 % du salaire minimum interprofessionnel de croissance (Smic) au 1er mai 2023. La prévision du PLFSS pour 2024 ressort en hausse de 200 millions d'euros par rapport à celle inscrite en LFRSS pour 2023 (17,0 millards d'euros).
Des cotisations prises en charge par l'État, pour 139 millions d'euros, abondent également les recettes du régime général de la branche AT-MP, tandis que des charges à hauteur de 175 millions d'euros liées au non-recouvrement grèvent les recettes à due concurrence.
Les autres sources de recettes de la branche AT-MP ont cru de 22 % en 2023, et atteignent désormais 566 millions d'euros. Celles-ci se composent à plus de 90 % de deux sources : des recours contre tiers en recul de 17 %, pour 341 millions d'euros, et des produits financiers, nuls en 2022, pour 173 millions d'euros.
Trajectoire de recettes et dépenses de la branche AT-MP depuis 2014
Source : Commission des affaires sociales du Sénat d'après données PLFSS pour 2024 et PLACSS pour 2022
2. En 2023, les dépenses de la branche AT-MP devraient avoisiner 15,3 milliards d'euros sur le champ des Robss, soit 5,5 % de plus qu'en 2022
Tout comme les recettes, les dépenses de la branche AT-MP sont concentrées dans le régime général, représentant 13,8 milliards d'euros de charges, un total qui a cru plus rapidement que dans les autres régimes obligatoires de base avec 6,5 % de hausse. Les régimes agricoles, que ce soit celui des salariés (670 millions d'euros, + 2,2 %) ou des exploitants (306 millions d'euros, - 4,9 %) affichent, parmi les autres régimes obligatoires de base, les dépenses les plus importantes, suivis de celui des fonctionnaires territoriaux et hospitaliers (213 millions d'euros, + 4,9 %) et du régime minier (179 millions d'euros, - 5,2 %).
Les dépenses du régime général peuvent être décomposées entre des prestations sociales, certaines étant dans le champ de l'Ondam, et d'autres en dehors, des transferts, et d'autres charges :
- les prestations sociales, marquées par une croissance dynamique de 5,2 %, représentent plus des trois quarts des dépenses du régime général et atteignent 10,5 milliards d'euros en 2023. Ces dépenses sont réparties assez équitablement entre prestations relevant du champ de l'Ondam et n'en relevant pas :
· les prestations du champ de l'Ondam atteignent 5,4 milliards d'euros et sont constituées de prestations en nature en ville (431 millions d'euros) ou en établissement (493 millions d'euros) et de prestations en espèces via le versement d'indemnités journalières visant à compenser l'incapacité temporaire (4,5 milliards d'euros). Avec une croissance de 6,7 % en 2023, intégralement portée par des indemnités journalières affectées par la hausse de 5,4 % des salaires, ces dépenses augmentent plus vite que les prestations hors Ondam. L'exercice 2023 est également marqué par un net retrait des prestations en nature exécutées en ville, notifiées à - 12 %, signe de la moindre empreinte de la covid-19 en 2023 ;
· les prestations hors du champ de l'Ondam passeraient au-dessus de la barre des 5 milliards d'euros et connaîtraient une évolution moins dynamique, attendue à 3,5 %. Les prestations d'incapacité permanente, qu'elles soient sous forme de rentes viagères ou d'indemnités en capital, sont notifiées à 4,6 milliards d'euros, soit 91 % du sous-total. Leur évolution positive de 3,3 %, portée par l'effet année pleine de la revalorisation des rentes de 4 % au 1er juillet 2022 et par la nouvelle revalorisation de 1,5 % au 1er avril 2023, explique donc en grande partie la trajectoire des prestations hors Ondam. Les allocations de cessation anticipée d'activité des travailleurs de l'amiante (Acaata) poursuivent leur recul structurel compte-tenu du tarissement de flux de nouveaux bénéficiaires et atteignent, pour 2023, 203 millions d'euros ; tandis que les actions de prévention financées par le compte personnel de prévention (C2P) et le fonds d'investissement dans la prévention de l'usure professionnelle (Fipu), respectivement élargies et créé par la loi de financement rectificative de la sécurité sociale pour 2023, représenteraient 43 millions d'euros et 30 millions d'euros de dépenses pour le régime général en 2023 ;
Évolution des prestations versées par le régime général de la branche AT-MP depuis 2022
Source : Commission des affaires sociales du Sénat d'après données du rapport de septembre 2023 de la CCSS
- les transferts représentent, en 2023, des charges de 2,4 milliards d'euros pour le régime général de la branche AT-MP, un total en hausse de 16,9 % principalement lié à la montée en charge du transfert à la branche maladie au titre de la sous-déclaration des AT-MP, passé de 1 milliard d'euros en 2021 à 1,1 milliard d'euros en 2022 puis 1,2 milliard d'euros en 2023. Le régime général de la branche AT-MP finance également d'autres transferts, que ce soit avec d'autres régimes obligatoires de base (356 millions d'euros) à l'image du régime minier, à d'autres branches (160 millions d'euros pour la branche vieillesse) ou à divers fonds (244 millions d'euros, dont 220 millions d'euros pour le Fiva) ;²
- les autres charges du régime général de la branche AT-MP atteignent 928 millions d'euros en 2023 et sont quasi-intégralement composées de charges de gestion courante pour 925 millions d'euros, soit un total en léger retrait malgré l'inflation.
Source : Commission des affaires sociales du Sénat d'après données du rapport de septembre 2023 de la CCSS
La prévision du PLFSS pour 2024 ressort en nette hausse par rapport à celle inscrite en LFRSS pour 2023 : les dépenses de la branche AT-MP étaient alors estimées à 14,8 milliards d'euros sur le champ des Robss.
3. L'excédent de la branche AT-MP devrait être réduit de moitié et atteindre 1,2 milliard d'euros en 2024 du fait d'une réduction des recettes
Du fait d'une baisse du taux de cotisations afin de neutraliser le coût pour les employeurs d'une hausse symétrique au profit de la branche vieillesse, initialement fixée à 0,1 point mais finalement rehaussée à 0,12 point afin de pallier le coût des amendements dépensiers adoptés sur la LFRSS pour 2023 et de garantir l'équilibre de la branche vieillesse à horizon 2030, le niveau des recettes de la branche AT-MP reculerait de 0,6 % en 2024 malgré la hausse de 3,9 % de la masse salariale du secteur privé. Par conséquent, le PLFSS pour 2024 affiche des prévisions de recettes à 17,1 milliards d'euros pour la branche AT-MP sur le champ des Robss.
Sous l'effet de la dynamique des indemnités journalières suivant celle des salaires, de la revalorisation attendue des rentes, de la montée en charge des dispositifs de prévention prévue en LFRSS pour 2023 et de la hausse du transfert au Fiva, l'article 45 du PLFSS pour 2024 présente, conformément à l'article L.O. 111-3-5 du code de la sécurité sociale, un objectif de dépenses de la branche AT-MP sur le champ des Robss à 16,0 milliards d'euros, qui constituerait, s'il était tenu, une hausse de 4,6 % par rapport à 2023.
Évolution des principales catégories de dépenses du régime général de la branche AT-MP depuis 2021
Source : Commission des affaires sociales du Sénat d'après données du rapport de septembre 2023 de la CCSS
Malgré l'effet ciseaux entre des recettes en repli et des dépenses qui confirmeraient leur trajectoire ascendante, la branche AT-MP maintiendrait une situation excédentaire en 2024, avec un solde de 1,2 milliard d'euros sur le champ des Robss, en retrait de 700 millions d'euros par rapport à 2023.
C. Les perspectives pluriannuelles des comptes de la branche
La branche AT-MP maintiendrait une situation excédentaire pour tous les exercices jusqu'en 2027. Après une consolidation du solde à 1,2 milliard d'euros en 2025, l'excédent de la branche AT-MP se dégraderait à 0,8 milliard d'euros en 2026 malgré une croissance timide des dépenses (+ 1,8 %) du fait de la stabilité des recettes, amputées par un nouveau transfert de cotisations à la branche vieillesse. En 2027, la branche profiterait d'une croissance de la masse salariale du secteur privé de 3,4 % pour consolider son excédent au-dessus du milliard d'euros (1,1 milliard d'euros) grâce au dynamisme des recettes.
Recettes, dépenses et soldes observés et prévisionnels de la branche AT-MP
Source : Commission des affaires sociales du Sénat d'après données PLFSS pour 2024 et PLACSS pour 2022
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article est considéré comme ayant été adopté par l'Assemblée nationale, sans modification.
III - La position de la commission
Le caractère structurel des
excédents de la branche AT-MP démontre la déconnexion
à long terme entre les recettes de la branche et ses besoins de
financement. Dans ce contexte, les produits de la branche,
financés quasi-intégralement par les employeurs, ne sauraient
à être siphonnés par la multiplication des
transferts au bénéfice d'autres branches à la
situation financière plus dégradée. Ces recettes,
perçues en vue de la seule couverture des risques professionnels des
assurés, ont davantage vocation à financer des mesures de
prévention et de lutte contre la sous-déclaration plus
ambitieuses, à permettre une indemnisation plus juste de certains
préjudices
- la rapporteure salue, à cet
égard, la reconnaissance récente des cancers de l'ovaire et du
larynx comme maladies professionnelles liées à l'amiante -
ou à diminuer progressivement si la contribution des employeurs
est excessive eu égard aux besoins de la branche.
Les excédents de la branche AT-MP depuis 2013 ont permis non seulement d'apurer la dette constituée par la branche lors de la crise économique de 2008, mais désormais de constituer des excédents accumulés prévisionnels de 8,2 milliards d'euros en 2023, puis 12,5 milliards d'euros en 2027. Autant de contributions réclamées à l'employeur sans qu'elles ne servent leur vocation originelle : lutter contre les risques professionnels et indemniser les victimes.
Excédents cumumés de la branche AT-MP depuis 2015
Source : Commission des affaires sociales du Sénat d'après données LFSS pour 2016, PLACSS pour 2022 et PLFSS pour 2024
La commission propose d'adopter cet article modifié par l'amendement rédactionnel n° 335, qu'elle a adopté afin de corriger l'oubli d'un mot dans le texte transmis.
Article
46
Objectif de dépenses de la branche vieillesse
Cet article tend à fixer l'objectif de dépenses de la branche vieillesse pour 2024 à 293,7 milliards d'euros.
La commission propose d'adopter cet article sans modification.
I - Le dispositif proposé
A. Un objectif de dépenses de 293,7 milliards d'euros en 2024
Le présent article, disposition obligatoire des LFSS de l'année, fixe l'objectif de dépenses de la branche vieillesse à 293,7 milliards d'euros en 2024, ce qui représenterait une augmentation de 6,8 % par rapport à la prévision révisée pour 2023.
Selon le rapport à la commission des comptes de la sécurité sociale de septembre 2023, les droits propres augmenteraient de 6,9 %. Cette augmentation se répartirait entre 1,1 point pour l'augmentation du nombre de pensionnés, 0,6 point pour l'augmentation de la valeur de la pension moyenne et, surtout, 5,2 points pour la revalorisation consécutive à la forte inflation prévue en 2023.
En effet, schématiquement, les dépenses de retraites sont indexées sur l'inflation en moyenne annuelle de l'année précédente1353(*). L'inflation prévue pour 2023 sur la période de référence est de 5,2 %1354(*), ce qui correspond donc à l'hypothèse de revalorisation retenue.
Selon l'annexe 3 au présent PLFSS, les mesures du présent PLFSS affectant les dépenses de la branche vieillesse seraient négligeables. Elles se limiteraient à l'adaptation de la réforme des retraites à Mayotte et à Saint-Pierre-et-Miquelon (article 40), pour un coût de 500 000 euros en 2024.
B. Le début d'une période de forte dégradation du solde de la branche vieillesse
1. Un déficit qui atteindrait 14 milliards d'euros en 2027, du fait de la tendance spontanée du solde de la branche vieillesse à se dégrader et de la forte inflation en début de période
Le graphique ci-après replace dans son contexte l'objectif de dépenses de la branche vieillesse pour 2024, de 293,7 milliards d'euros.
Comme on peut le constater, après une première augmentation en 2020 du déficit de la branche vieillesse, celui-ci, qui avait fluctué autour de 3 milliards d'euros jusqu'en 2023, se dégraderait rapidement à partir de 2024 pour atteindre 14 milliards d'euros en 2027.
Programmation de recettes, de dépenses et de solde du présent PLFSS pour la branche vieillesse
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les LFSS 2018 à 2023 et le présent PLFSS
Cette augmentation du déficit à partir de 2024 viendrait du fait que la croissance des dépenses serait supérieure en moyenne de 1 point à celle des recettes. Les dépenses de retraite étant d'environ 300 milliards d'euros par an, il en résulterait une augmentation du déficit d'environ 3 milliards d'euros par an.
2. Un déficit revu à la baisse de 4,3 milliards d'euros pour 2026 par rapport à la LFSS 2023 (et une amélioration du solde de 6,3 milliards d'euros en 2027 du fait de la réforme des retraites)
La LFRSS 2023, qui réformait les retraites, n'a paradoxalement que marginalement réduit le déficit prévisionnel par rapport à la LFSS 2023. En effet, la trajectoire de la LFSS 2023 prenait déjà en compte une réforme des retraites1355(*). C'est le présent PLFSS qui marque une nette réduction du déficit, revu à la baisse de 4,3 milliards d'euros en 2026, comme le montre le graphique ci-après, du fait d'une trajectoire de recettes plus favorable. Par ailleurs, le coût de la hausse du minimum contributif prenait le pas à court terme sur les premières économies attendues par l'application des mesures d'âge à compter du 1er septembre 2023.
Selon l'annexe A au présent PLFSS, la réforme des retraites améliorerait le solde 2027 de la branche vieillesse des Robss de 6,3 milliards d'euros.
Programmation de solde de branche vieillesse par la LFSS 2023, la LFRSS 2023 et le présent PLFSS
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les LFSS 2018 à 2023 et le présent PLFSS
On rappelle que les Robss et le FSV ne représentent pas la totalité du système de retraites, auquel il faut ajouter les régimes complémentaires, qui selon le Gouvernement seraient excédentaires de 8,2 milliards d'euros en 2023 et 7,4 milliards d'euros en 20241356(*), cet excédent demeurant à peu près stable par la suite1357(*) selon le projet de loi de programmation des finances publiques.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article est considéré comme ayant été adopté sans modification par l'Assemblée nationale.
III - La position de la commission
La commission prend acte des prévisions de dépenses de la branche vieillesse pour l'exercice 2024.
Elle souligne le paradoxe d'une programmation conduisant à prévoir à moyen terme une forte dégradation du solde de la branche vieillesse, devant être compensée par une augmentation encore plus importante de l'excédent des régimes complémentaires. Comme cela a été souligné dans le tome I du présent rapport général, cela implique de sortir rapidement de l'ambiguïté sur les modalités de financement du déficit des Robss, alors que selon le droit actuel, seulement 8,8 milliards d'euros de dette peuvent encore être transférés à la Cades.
La commission propose d'adopter cet article sans modification.
Article
46 bis (nouveau)
Assouplissement de la prise du congé de
paternité par les non-salariés agricoles
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à assouplir la prise par les non-salariés agricoles du congé paternité et d'accueil de l'enfant.
La commission propose d'adopter cet article sans modification.
I - Le dispositif proposé : donner plus de souplesse aux exploitants agricoles pour choisir leur période de congé obligatoire
A. Le droit en vigueur
L'article 73 de la LFSS pour 20211358(*) a allongé la durée du congé de paternité et d'accueil de l'enfant de onze à vingt-cinq jours et de dix-huit à trente-deux jours en cas de naissances multiples1359(*). Ce congé se compose d'une première période obligatoire de quatre jours, immédiatement consécutive au congé de naissance de trois jours. Durant cette période de sept jours, il est strictement défendu d'employer un salarié concerné1360(*). Les autres jours du congé de paternité et d'accueil de l'enfant sont utilisés à la discrétion du bénéficiaire.
Pour les non-salariés agricoles1361(*), l'article L. 732-12-1 du code rural et de la pêche maritime se borne à disposer que le père, le conjoint ou concubin de la mère ou la personne liée à elle par un pacte civile de solidarité (Pacs) peut bénéficier d'une allocation de remplacement, à l'occasion de la naissance de l'enfant, à sa demande. Depuis la LFSS pour 2021, le droit à cette allocation est ouvert si les intéressés se font « remplacer par du personnel salarié dans leurs travaux, cess[ent] leur activité professionnelle pendant une durée minimale, fixée par décret, à compter de la naissance et ne [reprennent pas] cette activité pendant la durée d'indemnisation ».
Le pouvoir réglementaire, par le décret du 10 mai 20211362(*), a aligné les conditions pour le bénéfice de l'allocation de remplacement sur les mêmes périodes que pour les assurés du régime général et les travailleurs indépendants, soit une période minimale de sept jours d'interruption du travail dès la naissance de l'enfance et un total de 25 jours indemnisés, portés à 32 en cas de naissance multiples1363(*). La demande de congé de paternité doit être adressée à la caisse de mutualité sociale agricole (MSA) au moins un mois avant la date de la naissance de l'enfant et comporter les dates de la ou des périodes de bénéfice de l'allocation de remplacement1364(*). Cette prestation est égale au coût du remplacement, hors contributions sociales (CSG et CRDS) qui demeurent à la charge du chef d'exploitation.
En outre, l'article 98 de la LFSS pour 2022 a prévu que les pères ou conjoints puissent bénéficier d'indemnités journalières forfaitaires, lorsqu'ils ne peuvent pas se faire remplacer dans leurs activités professionnelles, faute de remplaçant, à l'instar du droit dont bénéficient les mères pour le congé maternité depuis 2019.
B. Le droit proposé : assouplir de nouveau le régime du congé paternité pour les non-salariés agricoles
Selon le Gouvernement, la règle introduite en 2021 « associée aux difficultés de recrutement rencontrées par le monde agricole et à la complexité de la planification des remplacements (...), s'avère trop rigide, [pour les non-salariés agricoles], en particulier lorsque la naissance intervient avant la date initialement prévue du terme de la grossesse ».
Le présent article propose de modifier l'article L. 732-12-1 précité afin de permettre au non-salarié agricole de cesser son activité professionnelle pour bénéficier de l'allocation de remplacement « dans un délai maximal, fixés par décret, à compter de la date de naissance effective ou initialement prévue ». Les pères exploitants agricoles auraient donc davantage de temps pour organiser leur remplacement et bénéficier d'un congé qui ne suivrait plus nécessairement la date de naissance de l'enfant. L'objet de l'amendement précise que le non-salarié agricole pourra choisir de recourir au congé soit dans les 15 jours suivant la date réelle de la naissance, soit à la date initialement prévue du terme de la grossesse.
II - La position de la commission : une mesure de flexibilité bienvenue
La commission s'étonne, en premier lieu, que le Gouvernement, qui avait déjà soumis au Parlement, par le PLFSS pour 2022, une adaptation de la réforme du congé de paternité, revienne si rapidement sur ces dispositions du code rural et de la pêche maritime.
En 2021, le Gouvernement1365(*) indiquait curieusement que l'allongement du congé de paternité faciliterait les remplacements des exploitants agricoles1366(*), ce dont la commission avait douté lors de l'examen de la LFSS pour 2022. Le présent article, qui vise à répondre aux difficultés des remplacements dans les exploitations agricoles, en apporte le démenti.
Au reste, la modification législative proposée par le présent article apparait bienvenue à la commission dès lors qu'elle introduit de la souplesse au bénéfice des exploitants agricoles souhaitant recourir à leur congé de paternité.
La commission propose d'adopter cet article sans modification.
Article
46 ter (nouveau)
Ajustement des réformes du complément de
libre choix du mode de garde (CMG)
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à apporter plusieurs modifications paramétriques à la réforme du CMG dit « emploi direct » adoptée en LFSS pour 2023. En outre, cet article propose de reporter de deux ans l'entrée en vigueur du tiers payant pour les bénéficiaires du CMG dit « structure ».
La commission propose d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : des adaptations paramétriques de précédentes réformes
Le complément de libre choix du mode de garde (CMG)1367(*) permet de compenser le coût de la garde d'un enfant âgé de moins de six ans dont les parents ont une activité professionnelle minimale. Le CMG est versé par les organismes débiteurs des prestations familiales à plus de 845 000 familles en 2020. Il se décompose en deux prestations. Le CMG « emploi direct » est versé à la famille employant un salarié à domicile ou une assistante maternelle. Le CMG « structure » est versé à la famille ayant recours à un prestataire de garde à domicile, une crèche familiale ou une micro-crèche.
Nombre de foyers bénéficiaires du CMG en 2020
|
Nombre de foyers bénéficiaires |
|
|
CMG assistante maternelle |
715 000 |
|
CMG garde d'enfant à domicile |
55 000 |
|
Total CMG « emploi direct » |
770 000 |
|
CMG prestataire de garde à domicile |
27 000 |
|
CMG microcrèche |
51 000 |
|
Total CMG « structure » |
81 000 |
Source : DSS, dossier statistique des prestations familiales, octobre 2022
En 2021, les dépenses totales de CMG s'élevaient à 6,36 milliards d'euros à la charge de la caisse nationale des allocations familiales (Cnaf).
Ventilation des dépenses de CMG en 2021
(en millions d'euros)
|
Dépenses |
|
|
Rémunération prise en charge |
2 293 |
|
Cotisations prises en charge |
3 117 |
|
Total CMG « emploi direct » - assistante maternelle |
5 409 |
|
Rémunération prise en charge |
127 |
|
Cotisations prises en charge |
160 |
|
Total CMG « emploi direct » - garde à domicile |
288 |
|
Total CMG « structure » |
661 |
Source : DSS, dossier statistique des prestations familiales, octobre 2022
A. Le complément de libre choix de mode de garde « emploi direct », une réforme majeure adoptée en 2022 à laquelle il est proposé des ajustements
1. La réforme promulguée en 2022 en attente d'application
Aux termes de l'article L. 531-5 du code de la sécurité sociale, le CMG « emploi direct » est lui-même composé de deux prestations distinctes : l'une dédommageant les cotisations et contributions sociales assises sur la rémunération versée à l'employé, l'autre solvabilisant la rémunération elle-même.
a) Le CMG « cotisations et contributions sociales »
La première aide correspondant aux cotisations sociales est égale :
- pour l'emploi d'une assistante maternelle, à la totalité des cotisations et contributions à la condition que la rémunération versée à l'assistante maternelle ne dépasse pas cinq fois la valeur horaire du salaire minimum interprofessionnel de croissance (Smic), par jour et par enfant1368(*) ;
- pour l'emploi direct d'une garde d'enfant à domicile, à 50 % des cotisations versées dans la limite d'un plafond.
Si la réforme de 2022 n'a pas modifié le calcul de cette première aide, elle a toutefois supprimé la condition tenant au montant de rémunération versée à l'assistante maternelle pour étendre un conditionnement à l'ensemble du CMG. L'article 86 de la LFSS pour 2023 prévoit donc que le CMG « emploi direct » soit versé à la condition que la rémunération horaire de l'assistante maternelle ou de l'employé à domicile ne soit pas supérieure à un plafond fixé par décret. Ce décret pourra fixer des plafonds distincts selon que la personne employée est une assistante maternelle ou une salariée gardant l'enfant à domicile.
b) Le CMG « rémunération »
La seconde partie du CMG, solvabilisant la rémunération nette versée au salarié par la famille, a en revanche fait l'objet de nombreuses modifications. Dans sa version en vigueur jusqu'à l'application de la réforme, cette aide est modulée selon les ressources du ménage, le nombre d'enfants et selon que leur charge est assumée par une personne seule ou un couple. Le barème qui découle des dispositions légales et réglementaires est divisé selon trois tranches de revenus et selon le nombre d'enfants à charge. Enfin, quelles que soient les situations, la prise en charge par le CMG ne peut dépasser le plafond de 85 % de la rémunération versée à l'employé.
Le mode de calcul du CMG aboutit dès lors à des montants forfaitaires mensuels qui ne tiennent pas compte du nombre d'heures de garde auxquelles les familles ont recours. Les montants maximaux sont cependant majorés de 10 % lorsque la personne travaille et doit faire garder ses enfants à des horaires spécifiques1369(*).
Dans sa version actuelle, le CMG solvabilise imparfaitement les familles. Comme le rapport de la commission le notait1370(*), le CMG induit des restes à charge élevés pour les familles aux revenus modestes rendant quasiment impossible le recours à un mode de garde individuel. La réforme de 2022 vise à rendre ces modes de garde plus accessibles en transformant le CMG en prestation linéaire selon les ressources de la famille et le nombre d'heures de garde ou d'accueil. Le CMG réformé cherche donc à égaliser le taux d'effort financier entre les familles recourant à une assistante maternelle rémunérée au coût médian et celles recourant à une crèche collective financée par la prestation de service unique (PSU).
Plus précisément, l'article L. 531-5 du code de la sécurité sociale, dans sa rédaction résultant de l'article 86 de la LFSS pour 2023, définit la seconde aide du CMG en fonction d'un barème prenant en considération les nouveaux paramètres que sont :
- les ressources du ménage dans la limite d'un plancher et d'un plafond ;
- le nombre d'enfants à charge ;
- la charge d'un enfant ouvrant droit à l'allocation d'éducation de l'enfant handicapé (AEEH) prévue à l'article L. 541-1 du code de la sécurité sociale ;
- le mode d'accueil rémunéré à savoir le recours à une assistante maternelle ou l'emploi d'une garde d'enfant à domicile ;
- le nombre d'heures d'accueil ou de garde ;
- le cas échéant, les périodes d'accueil ou de garde ;
- le salaire net versé au salarié, auquel s'ajoute également, pour les assistantes maternelles, les indemnités et fournitures destinées à l'entretien de l'enfant.
Réforme introduite à l'article 86 de la LFSS pour 2023
Selon les informations qui avaient été communiquées en 2022 par la direction de la sécurité sociale (DSS) au rapporteur, le montant mensuel du CMG « rémunération » devait suivre la formule suivante, fixée par un décret non encore paru :
Montant = coût horaire de la garde
nombre d'heures de garde
(1 -
)
Dans cette formule :
- R correspond aux ressources annuelles du foyer - dans la limite d'un plancher égal au montant socle du revenu de solidarité active (RSA) pour un parent isolé avec un enfant soit 712,33 euros par mois - et d'un plafond - 6 000 euros en 2022 - identiques à ceux du barème des EAJE sous PSU ;
- Re correspond au niveau de ressources de référence permettant d'égaliser les taux d'effort avec les EAJE financés par la PSU.
Re et (1 -
) permettent de définir le coefficient de prise en charge du coût de la garde en visant un taux d'effort horaire identique, applicable quel que soit le niveau de revenu de la famille dans la limite du plancher et du plafond de ressources pour une configuration familiale donnée, pour un niveau de coût horaire de garde médian observé.
Ainsi, dans le cas du recours à un assistant maternel agréé, pour le calcul du montant de CMG qui sera versé à un foyer pour un enfant accueilli, les taux d'effort horaires sont les mêmes que ceux en EAJE (exemple : 0,062 % pour un enfant à charge dans le foyer), si la famille rémunère son salarié au coût médian, soit 4,39 euros en 2021.
Source : Commission des affaires sociales du Sénat, rapport n° 99 (2022-2023), tome II, p. 404.
2. Les ajustements proposés au présent article
Inséré par un amendement gouvernemental, retenu dans le texte transmis au Sénat, le présent article comporte plusieurs modifications paramétriques de la réforme de l'an passé.
a) Prendre en compte les rémunérations élevées versées aux assistantes maternelles ou salariés à domicile
• En premier lieu, le présent article supprime - au a du 1° du I - la disposition1371(*), introduite en 2022, conditionnant le bénéfice du CMG à une rémunération horaire versée au salarié inférieure au plafond fixé par décret. Le Gouvernement, dans l'exposé sommaire de l'amendement, justifie son intention de revenir sur cette disposition de la réforme par la volonté de ne pas exclure certaines familles du droit au CMG. Le 1° du III propose la suppression de la même disposition, au sein de l'ordonnance n° 2021-1553 du 1er décembre 20211372(*), concernant la réforme à Mayotte1373(*).
• En revanche, le présent article - aux b et c du 1° du I - vise à réintroduire un plafond pour la prise en compte :
- des cotisations et contributions sociales pour la première partie du CMG. Le niveau et les modalités de calcul du plafond seraient déterminés par décret ;
- de la rémunération versée au salarié. Le niveau et les modalités de calcul du plafond seraient également déterminés par décret, lequel pourra différencier les limites selon que la garde est assurée par une assistante maternelle ou un salarié à domicile.
Le dispositif permettrait donc aux familles versant une rémunération élevée à leur salarié de ne pas être exclues du CMG mais de tout de même percevoir une prestation plafonnée. Ces familles supporteraient donc un reste à charge plus élevé que les autres familles se conformant au plafond.
b) Supprimer la prise en compte de la période d'accueil ou de garde
• Au sein des paramètres du nouveau barème du CMG « rémunération », qui entreront en vigueur en 2025, le c du 1° du I propose de supprimer celui tenant aux périodes d'accueil ou de garde1374(*). Ce critère législatif vise à tenir compte des horaires atypiques d'accueil ou de garde, par une majoration du CMG, comme les modalités de calcul de la prestation actuelle le permettent (voir supra).
Selon les informations transmises par la direction de la sécurité sociale (DSS) au rapporteur, les échanges techniques entre la DSS et les caisses de prestations familiales ont depuis révélé, d'une part, « que la majoration horaire atypique était peu employée [...] cette majoration représent[ant] 0,17 % des bénéficiaires du CMG en 2022 ». D'autre part, cette majoration n'emporte pas de réelles conséquences sur la rémunération versée : « Les horaires atypiques ont peu d'effet sur la rémunération des assistantes maternelles ou des gardes d'enfants à domicile puisque l'écart de salaire moyen ne s'élève qu'à 0,7 % entre un salarié effectuant des horaires atypiques et un qui n'en effectue pas. Pour les gardes d'enfant à domicile, cet écart est négatif (- 1,3 %) du fait des dispositions de la convention collective. » Enfin, l'intégration d'une majoration englobante pose des difficultés alors que le CMG dans sa future version est « horaire ».
c) Décaler l'entrée en vigueur de la réforme
• Le 2° du III propose de reporter l'entrée en vigueur de la réforme du 1er juillet 2025 au 1er septembre de la même année. Il s'agit ainsi, selon le Gouvernement, de « faire coïncider la date d'entrée en vigueur de la réforme du CMG avec le début de l'année scolaire [...] Le CMG rénové sera ainsi calculé sur le recours réel à un mode de garde individuel puisque les contrats de travail peuvent être renouvelés ou modifiés entre juillet et septembre afin de s'ajuster aux évolutions du besoin de garde des parents. Ce décalage facilitera également l'appropriation par les parents de ce nouveau dispositif ainsi que la relation entre Pajemploi et les usagers au moment de transition entre l'ancien et le nouveau système. »
• En conséquence, le a du 3° apporte une précision rédactionnelle quant à la période de référence retenue pour l'application du dispositif de compensation des ménages désavantagés par la réforme.
• Enfin, le b du III précise que le complément différentiel, dû à ces ménages perdants, sera soumis à la contribution pour le remboursement de la dette sociale (CRDS).
d) Coordonner la réforme à venir et le dispositif de la PreParE
L'article L. 531-9 du code de la sécurité sociale prévoit les conditions de cumul du CMG et de la prestation partagée d'éducation de l'enfant (PreParE). Un parent bénéficiaire de la PreParE à taux plein - et donc interrompant complètement son activité professionnelle - ne peut pas bénéficier du CMG, sauf s'il est en période de reprise d'activité1375(*).
En revanche, aux termes du même article, un montant réduit de CMG peut être cumulé avec la PreParE à taux partiel dans des conditions fixées par décret. Le VIII de l'article D. 531-23 du même code prévoit donc que lorsqu'un membre du couple ou le parent isolé exerce une activité au plus égale à 50 % et bénéficie de la PreParE à taux partiel, les montants maximaux de CMG « structure » sont divisés par deux. Le pouvoir réglementaire n'a donc pas prévu le cumul du CMG « emploi direct » et de la PreParE.
• Le 2° du I propose de modifier l'article L. 531-9 précité afin de préciser que le cumul envisageable de CMG, à un montant réduit, ne concerne que le CMG « structure », défini à l'article L. 531-6 du même code. Cette modification entrerait en vigueur - selon le IV du présent article - à une date fixée par décret et, au plus tard, le 1er septembre 2025.
Cette modification est présentée par l'exposé sommaire de l'amendement du Gouvernement comme une « coordination légistique » avec la réforme du CMG à venir et semble mettre en conformité la pratique et le règlement, jusqu'alors contra legem, avec la loi.
B. Mise en oeuvre du tiers payant pour le CMG « structure » : repousser encore l'entrée en vigueur de la réforme
En l'état du droit, les familles bénéficiaires du CMG « structure » payent la totalité des frais de garde à la structure tandis que le CMG leur est versé a posteriori par l'organisme débiteur de prestations familiales (ODPF).
Cette avance de trésorerie étant une difficulté pour certaines familles, l'article 70 de la LFSS pour 20191376(*) a modifié l'article L. 531-6 du code de la sécurité sociale afin de prévoir que le CMG peut être versé directement à l'association ou l'entreprise selon un principe de tiers payant. Le CMG « emploi direct » fait, quant à lui, l'objet d'un tiers payant par l'intermédiaire de la plateforme Pajemploi depuis 2019.
La LFSS pour 2019, compte tenu des adaptations importantes que nécessite la mise en place de ce tiers payant pour les organismes de sécurité sociale, avait prévu une entrée en vigueur différée au 1er janvier 2022. Les difficultés rencontrées pour l'application du dispositif avaient conduit le Gouvernement a demandé un premier report de l'entrée en vigueur de l'article 70 de la LFSS pour 2019 à une date fixée par décret et au plus tard le 1er septembre 2024. Ce report avait été adopté en LFSS pour 20221377(*).
• Le II du présent article modifie de nouveau le IV de l'article 70 de la LFSS pour 2029 afin de différer l'entrée en vigueur du 1er septembre 2024 au 1er septembre 2026.
II - La position de la commission : un article paramétrique sans étude d'impact
1. Les ajustements proposés à la réforme du CMG « emploi direct »
Sans enthousiasme, la commission prend acte des difficultés techniques que le Gouvernement dit avoir rencontrées dans la mise en oeuvre de la réforme du CMG « emploi direct ». Elle regrette que le présent article n'ait pas été intégré au texte initial et que le Parlement se retrouve ainsi privé d'étude d'impact détaillant les travaux techniques engagés depuis l'adoption de la LFSS pour 2023. Toutefois, la commission partage le souhait du Gouvernement de ne pas exclure purement et simplement du droit au CMG rénové les familles versant une rémunération trop élevée à leur salarié ; elle souscrit donc à la modification nécessaire proposée sur ce point.
S'agissant de la disposition visant à supprimer toute majoration pour horaire de garde atypique, la commission prend bonne note des informations transmises par la DSS indiquant que cette majoration est aujourd'hui très peu demandée par les familles. Cependant, elle ne partage pas les conclusions que le Gouvernement en tire et souhaite maintenir une prise en considération possible des horaires atypiques de garde pour les parents travaillant de nuit ou le week-end. Attentive à ce que la réforme réponde à toute les situations des familles, la commission a adopté un amendement n° 336 de son rapporteur maintenant au sein du code de la sécurité sociale cette prise en compte dans le nouveau barème de la prestation.
2. Le report du tiers payant pour le CMG « structure »
La commission regrette et s'étonne que le Gouvernement demande un nouveau report à l'horizon de 2026 de l'entrée en vigueur d'une réforme votée en LFSS pour 2019. Il est d'autant plus regrettable que ce report est proposé par voie d'article additionnel, inséré par amendement du Gouvernement, alors même que le texte initial contenait l'article 5, lequel propose de différer la réforme, connexe, du déploiement de l'avance des aides à la garde des jeunes enfants1378(*).
L'annexe 9 au PLFSS note ainsi, au sein de l'étude d'impact de l'article 5, que « la mise en oeuvre de l'avance immédiate pour les parents ayant recours à un établissement d'accueil du jeune enfant (EAJE) et bénéficiant de la prestation sociale du CMG “structure” ne pourrait être mise en place qu'à l'issue de la réforme du tiers payant qui sera mise en place par la branche famille »1379(*) mais reste par ailleurs silencieuse sur les difficultés rencontrées pour cette mise en oeuvre du tiers payant.
Déplorant ce second report d'une réforme annoncée par le Gouvernement en 2018, votée par le Parlement cette même année et attendue depuis par les familles, la commission a adopté un amendement n° 337 de son rapporteur supprimant cette disposition de report.
La commission propose d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article
46 quater (nouveau)
Rapport au Parlement sur la mise en oeuvre de la
prestation partagée d'éducation de l'enfant
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à demande au Gouvernement la remise d'un rapport sur la prestation partagée d'éducation de l'enfant et les voies possibles d'une réforme de cette prestation.
La commission propose de supprimer cet article.
I - Le dispositif proposé
En parallèle des dispositions prévoyant le congé parental d'éducation (CPE) permettant à un salarié de suspendre son contrat de travail1380(*), les parents d'enfants de moins de trois ans, interrompant leur activité, peuvent bénéficier d'une prestation partagée d'éducation de l'enfant (PreParE) sous condition d'activité antérieure1381(*). La PreParE a été instauré par la loi n° 2014-873 du 4 août 2014 pour l'égalité réelle entre les femmes et les hommes en lieu et place du complément de libre choix d'activité (CLCA).
Cette réforme avait pour objectif de réduire l'éloignement des mères de l'emploi et d'inciter au partage du congé parental d'éducation au sein du couple. À cette fin, la durée maximale de versement de la PreParE pour les couples, de deux enfants ou plus, au sein desquels un seul parent interrompt son activité a été réduite de trois à deux ans.
Durées de versement de la PreParE
|
1 enfant |
2 enfants et plus |
Naissance multiple |
|
|
Parents en couple |
Chaque parent peut bénéficier de six mois de versement avant le premier anniversaire de l'enfant. |
Chaque parent peut bénéficier de
24 mois de versement avant |
Chaque parent peut bénéficier de 48 mois de versement avant les six ans des enfants. |
|
Parent isolé |
Le parent peut bénéficier d'un versement jusqu'au premier anniversaire de l'enfant. |
Le parent peut bénéficier d'un versement jusqu'aux trois ans de l'enfant. |
Le parent peut bénéficier du versement jusqu'aux six ans de l'enfant. |
Source : Commission des affaires sociales du Sénat
• Le présent article, introduit par quatre amendements identiques retenus par le Gouvernement, demande à ce dernier la remise d'un rapport sur la mise en oeuvre de la PreParE et ses effets sur le recours au congé parental. Les dispositions proposées précisent également que « ce rapport peut étudier l'hypothèse d'une réforme de l'indemnisation du congé parental (...) ».
II - La position de la commission : un sujet bien documenté rendant inutile toute demande de rapport
La PreParE a fait l'objet de nombreux rapports d'évaluation, plus ou moins détaillés, qui ont pointé les nombreuses défaillances du dispositif1382(*). La commission s'est elle-même penché sur cette question, tout récemment, grâce aux travaux de ses rapporteurs Olivier Henno et Annie Le Houerou1383(*).
Le rapport sénatorial montre que, contrairement aux projections sous-tendant la réforme de 2014, les pères ne s'engagent pas davantage dans le partage des responsabilités parentales. Les rapporteurs de la commission notent ainsi : « les pères bénéficiaires ont, en nombre, décru de 19 000 en 2014 à 15 000 pères en 2020. En proportion, ils ont néanmoins légèrement augmenté depuis 2014 pour atteindre 6,1 % des bénéficiaires de la prestation »1384(*). En outre, les familles se sont détournées de la PreParE qui a perdu 57,9 % de ses bénéficiaires de 2011 à 2021.
Le rapport de juin 2023 formule également des recommandations pour l'évolution de la prestation dans un scénario de réforme en deux temps. D'une part, une modification paramétrique pourrait, sans délai, être menée afin d'assouplir les conditions d'octroi de la prestation et revaloriser son montant. D'autre part, une solution de congé plus court et mieux rémunéré pourrait être envisagée dans une réflexion globale sur la politique d'accueil de la petite enfance.
Peu de temps après la parution de son rapport d'information, la commission a pris acte de l'annonce du Gouvernement d'une réforme à venir de l'indemnisation des congés parentaux. Ces annonces n'ont cependant pas pu se concrétiser, même sous une forme d'ajustements paramétriques, dans le présent PLFSS, ce que la commission ne peut que regretter.
Considérant le présent article comme pleinement satisfait, la commission n'a pas dérogé à sa position constante sur les demandes de rapport au Gouvernement. Elle a donc adopté un amendement n° 338 de son rapporteur visant à supprimer l'article.
La commission propose de supprimer cet article.
Article
47
Objectif de dépenses de la branche famille
Cet article propose de fixer l'objectif de dépenses de la branche famille à 58 milliards d'euros.
La commission propose d'adopter cet article sans modification.
I - Le dispositif proposé
A. En 2023, l'excédent de la branche famille se réduirait de moitié pour atteindre un milliard d'euros
Après un exercice 2022 marqué par un excédent de 1,9 milliard d'euros, déjà en réduction d'un milliard d'euros par rapport à 2021, l'année 2023 verrait l'excédent de la branche poursuivre son amenuisement en se fixant à un milliard d'euros.
En 2023, selon la commission des comptes de la sécurité sociale (CCSS), les recettes devraient s'élever à 57,0 milliards d'euros, soit une augmentation de 7 % par rapport à 2022. Cette progression serait portée par l'ajustement des salaires à l'inflation et la réattribution depuis la Cnam d'une quote-part quasiment complète de la taxe sur les salaires correspondant à un milliard d'euros.
Le produit de la CSG augmenterait de 4,6 % tandis que la progression des produits des cotisations sociales (+ 4,9 %) serait cependant limitée par les revalorisations du Smic renforçant les allègements généraux.
Source : Rapport à la commission des comptes de la sécurité sociale, septembre 2023, p. 183
Les dépenses en 2023 devraient atteindre 56,0 milliards d'euros, soit une forte hausse de 9 % par rapport à 2022.
Cette nette augmentation des charges s'explique par le transfert pérenne depuis l'assurance maladie des dépenses d'indemnités journalières liées au congé maternité post-natal (+ 2 milliards d'euros)1385(*) et la revalorisation de l'allocation de soutien familial (ASF) qui prendra effet en année pleine en 20231386(*).
Projection des dépenses de prestations familiales légales
(en milliards d'euros)
Source : Rapport à la commission des comptes de la sécurité sociale, septembre 2023, p. 183
Hors ces deux mesures, la hausse des dépenses s'établit à 3,4 % portée par l'indexation de la base mensuelle des allocations familiales (BMAF) sur l'inflation. Toutefois, la CCSS souligne que la hausse des revenus pour l'année 2021 (+ 4,8 %) et la reprise de l'activité ont conduit les ressources de nombreux allocataires à excéder les plafonds ou seuils pour le bénéfice des prestations - ces derniers étant revalorisés dans une moindre proportion (+ 1,6 %). De même, la natalité déclinante modère globalement les dépenses de la branche (voir encadré ci-dessous).
La dynamique en volume des prestations familiales au prisme de la baisse des naissances
Depuis 2014, la diminution continue des naissances, contredite par la seule année 2021 et le rebond de la natalité post-covid, joue tendanciellement à la baisse quant au volume des prestations légales de la branche famille.
Pour 2023, le rapport à la commission des comptes de la sécurité sociale et le PLFSS se fondent sur l'hypothèse d'une baisse des naissances de 5,5 % (compte tenu de l'estimation à - 6,8 % de la baisse de la natalité sur le premier semestre 2023). Toutefois, l'augmentation anticipée du recours aux microcrèches tempère l'effet de cette diminution sur le volume de prestations légales familiales, lequel devrait connaitre une croissance de 0,1 % en 2023.
Source : Rapport à la CCSS, septembre 2023
Certes moindre qu'en 2022, la hausse des dépenses de prestations extralégales resterait assez forte (+ 4,9 % pour atteindre 6,8 milliards d'euros). Ce dynamisme traduirait la mise en oeuvre des mesures annoncées dans le cadre du service public de la petite enfance. Les dépenses du Fonds national d'action sociale (Fnas), portées par la revalorisation de la prestation de service unique (PSU), augmenteraient ainsi de 6,4 %.
B. L'exercice 2024 serait marqué par un excédent stable à 0,9 milliard d'euros
Les recettes de la branche progresseraient plus modérément qu'en 2023 pour atteindre 58,8 milliards d'euros en 2024 dans un contexte de ralentissement de l'inflation et donc de décélération de la masse salariale du secteur privé (+ 3,9 % après + 6,3 % en 2023). En outre, l'article 10 du présent PLFSS prévoit un transfert de taxe sur les salaires à la caisse nationale de solidarité pour l'autonomie (CNSA) pour le financement de l'effet en année pleine de la prise en charge de l'assurance vieillesse du parent au foyer (AVPF) et les cotisations des aidants ayant arrêté de travailler (AVA). Ce transfert minorerait les recettes de taxe sur les salaires de la Cnaf de 92 millions d'euros.
Les dépenses de la branche connaîtraient en 2024 une croissance similaire à 2023 (+ 3,6 %), résultat agrégé de trois dynamiques distinctes :
- l'inflation continuerait à porter les dépenses de prestations légales (+ 3,3 %) ;
- la baisse de natalité induirait un effet volume légèrement négatif ;
- les dépenses du Fnas augmenteraient de 7,8 % par rapport en 2023.
Le présent article propose ainsi de fixer l'objectif de dépenses de la branche famille à 58,0 milliards d'euros.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le Gouvernement n'a retenu aucun amendement à cet article dans le texte sur lequel il a engagé sa responsabilité devant l'Assemblée nationale.
Cet article est considéré comme ayant été adopté par l'Assemblée nationale sans modification.
III - La position de la commission
La commission prend acte de l'objectif de dépenses pour 2024 qui, en comparaison des dépenses attendues pour 2023, correspondent à une augmentation de 3,6 %. Plutôt qu'une ambition forte pour une politique familiale globale, cette hausse traduit l'effet de l'inflation sur les dépenses légales de la branche, ainsi que la croissance des dépenses du Fnas en faveur des établissements d'accueil du jeune enfant (EAJE). Si cette hausse est, bien entendu, bienvenue, la commission demeure réservée quant à son caractère suffisant pour atteindre les objectifs élevés du chantier du service public de la petite enfance, à savoir la création de 100 000 solutions d'accueil d'ici 2027 et 200 000 d'ici 2030.
Comme l'année dernière, la commission constate que les perspectives financières pluriannuelles de la branche famille ne sont pas rassurantes en dépit du maintien en excédent des comptes de la Cnaf. Réduit artificiellement de deux milliards d'euros, en raison du transfert depuis la Cnam par la LFSS pour 2023 de la dépense des indemnités journalières maternité post-natales, cet excédent s'amenuiserait jusqu'à ne représenter plus que 500 millions d'euros en 2025.
Solde de la branche famille 2021-2027
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après l'annexe B du PLFSS
La commission note que la réduction progressive des excédents ne laisse pas entrevoir les capacités de financement nécessaires aux réformes envisagées par le Gouvernement, soit la modification de la prestation partagée d'éducation de l'enfant (PreParE) et une réforme du financement des micro-crèches.
Une fois encore, la commission appelle à une prise de conscience collective quant au besoin d'une relance de la politique familiale alors que 2023 se dessine comme une année record quant au très faible niveau de naissances. L'Insee note ainsi qu'en cumul sur les neuf premiers mois de l'année, 40 000 naissances de moins (- 7,3 %) sont recensées en 2023 par rapport à 2022, année durant laquelle la natalité était déjà historiquement faible1387(*). Si la commission a bien pris note des propos de la ministre Aurore Bergé en réunion plénière1388(*), qui souhaite faire de la natalité une priorité politique, elle sera attentive à ce que ces déclarations se traduisent concrètement par des mesures favorables aux parents.
La commission propose d'adopter cet article sans modification.
Article
48
Objectif de dépenses de la branche autonomie
Cet article fixe à 39,9 milliards d'euros l'objectif de dépenses de la branche autonomie pour 2024.
La commission propose d'adopter cet article sans modification.
I - Le dispositif proposé
A. Une nette dégradation du solde de la branche autonomie entre 2022 et 2023
Depuis 2021, les comptes de la Caisse nationale de solidarité pour l'autonomie (CNSA) sont ceux de la nouvelle branche autonomie. Son périmètre comprend, outre les dépenses préalablement financées par la caisse, les dépenses d'allocation d'éducation de l'enfant handicapé (AEEH), transférées de la branche famille et couvertes par un transfert de CSG.
La branche autonomie contribue désormais à hauteur de 40 % à l'ensemble des financements publics dédiés à la prise en charge de la perte d'autonomie des personnes âgées et des personnes en situation de handicap, aux côtés de l'État (23 % en 2021), des autres branches de la sécurité sociale (21 %), des départements (15 %), ainsi que de l'Agefiph et du FIPHFP1389(*) (1 %).
1. La branche autonomie a été excédentaire en 2022
Comme en 2021, la branche autonomie a été excédentaire en 2022 (+ 240 millions d'euros), l'augmentation des dépenses ayant été accompagnée d'une progression équivalente des recettes.
a) Des dépenses en hausse soutenue
Les dépenses de la CNSA au titre de 2022, atteignant 35,2 milliards d'euros, ont augmenté de 8,0 % par rapport à 2021. Elles ont notamment été tirées à la hausse par l'extension des revalorisations des accords du « Ségur de la santé » à l'ensemble des établissements médico-sociaux (« accords Laforcade », 0,5 milliard d'euros) et aux professionnels de la filière socio-éducative (conférence des métiers, 0,4 milliard d'euros), ainsi que par le financement de la revalorisation du point d'indice de la fonction publique de 3,5 % à compter de juillet 2022 (0,4 milliard d'euros). Ainsi, les dépenses relevant de l'objectif global de dépenses (OGD) ont augmenté de 5,4 %, s'élevant à 28,2 milliards d'euros.
L'objectif global de dépenses d'autonomie à destination des établissements et services médico-sociaux
Le financement des prestations des établissements et services médico-sociaux (ESMS) pour les personnes âgées en perte d'autonomie et pour les personnes en situation de handicap à la charge des organismes de sécurité sociale est subordonné à un « objectif global de dépenses » (OGD) qui constitue une sous-partie de l'objectif national de dépenses d'assurance maladie (Ondam) voté en LFSS.
Cet objectif global, fixé chaque année par arrêté ministériel, était financé jusqu'en 2020, avant la création de la branche autonomie, par une contribution de l'assurance maladie, une fraction des produits de la contribution de solidarité pour l'autonomie (CSA), de la contribution additionnelle de solidarité pour l'autonomie (CASA) et de la CSG et, le cas échéant, une part des réserves de la CNSA.
La création de la branche autonomie a conduit à remplacer, à partir de 2021, la contribution de l'assurance maladie par l'affectation de recettes propres à la CNSA. Ainsi, l'OGD est désormais entièrement financé par la branche autonomie.
Pour 2023, l'OGD a été fixé à 30 millions d'euros, dont 15,3 millions d'euros pour les ESMS accueillant des personnes âgées dépendantes et 14,7 millions d'euros pour les ESMS accueillant des personnes handicapées1390(*).
Les dépenses d'AEEH ont fortement crû (+ 12,1 %) sous l'effet combiné de leur évolution structurelle, liée à une meilleure reconnaissance et à l'amélioration de la prise en charge chez l'enfant, et de la revalorisation anticipée des prestations de 4 % au 1er juillet 20221391(*). Elles ont atteint 1,4 milliard d'euros en 2022, la prestation ayant bénéficié à 400 000 foyers et 435 000 enfants.
Les transferts aux départements ont nettement augmenté (+ 14,1 %, 3,9 milliards d'euros), la branche autonomie étant porteuse de la réforme du financement des services à domicile prévue par la LFSS pour 2022. Cette réforme conduit notamment à l'application d'un tarif plancher à respecter par les départements pour les services d'aide et d'accompagnement à domicile (Saad), en contrepartie d'une compensation financière de la CNSA.
L'application d'un tarif plancher pour les services à domicile
La LFSS pour 20221392(*) a créé un tarif minimum de valorisation d'une heure d'allocation personnalisée d'autonomie (APA), de prestation de compensation du handicap (PCH) et d'aide-ménagère pour les Saad prestataires à compter du 1er janvier 2022. Son montant a été fixé par arrêté ministériel à 22 euros en 20221393(*).
Au 1er septembre 2021, le tarif horaire moyen était de 21,39 euros pour l'APA et de 20,91 euros pour la PCH. Seules trois collectivités appliquaient déjà des tarifs égaux ou supérieurs à 22 euros avant 2022. La mise en oeuvre du tarif plancher en 2022 a ainsi permis de revaloriser 63 % des heures d'APA et 65 % des heures de PCH payées par les départements.
En conséquence, 98 collectivités ont bénéficié d'une compensation intégrale de la CNSA pour un montant total de 189,4 millions d'euros.
L'impact de la mise en place du tarif plancher sur le reste à charge des usagers est incertain : une enquête menée par la CNSA auprès des départements et des fédérations locales du domicile sur les données de 2021 et 2022 fait apparaître que, pour 35 % des 52 départements répondants, cette mesure a fait diminuer le reste à charge tandis que 23 % estiment le contraire. Les avis des fédérations locales sont également partagés : 27 % pensent que l'instauration d'un tarif plancher a fait augmenter le reste à charge et 27 % qu'elle l'a fait diminuer1394(*).
b) Des recettes dynamiques
Les recettes, constituées à 88 % de produits de la CSG, ont été en forte hausse (+ 7,9 %) en raison notamment du dynamisme de la masse salariale du secteur privé (+ 8,7 %). Ainsi, le produit de la CSG assise sur les revenus d'activité a crû de 8,4 % et celui de la contribution de solidarité pour l'autonomie (CSA), de 7,0 %. Le produit de la contribution additionnelle de solidarité pour l'autonomie (CASA) a également progressé (+ 5,7 %), tiré par son assiette1395(*).
En outre, la branche a bénéficié d'une fraction supplémentaire de taxe sur les salaires en compensation de la « PCH parentalité »1396(*) et de la prise en charge du conventionnement des établissements belges accueillant des adultes français en raison de leur handicap1397(*).
2. La branche serait déficitaire en 2023
Le solde de la CNSA se dégraderait nettement en 2023, son solde s'établissant à - 1,1 milliard d'euros.
a) Des dépenses à nouveau en forte hausse
Les dépenses de la branche connaîtraient une nouvelle hausse soutenue cette année (+ 7,7 %).
L'OGD progresserait de 8,7 % dans le champ des personnes âgées et de 5,4 % dans le champ des personnes handicapées, soit une hausse globale de 7,1 % qui le porterait à 30,2 milliards d'euros. Cette progression reflète notamment le financement de la hausse du point d'indice de juillet 2022 et des annonces salariales de juin 2023 (+ 0,6 milliard d'euros).
L'AEEH poursuivrait sa croissance tendancielle (+ 7,0 %, 1,5 milliard d'euros).
Les transferts versés par la CNSA demeureraient dynamiques (+ 11,3 %, 6,0 milliards d'euros), portés par la progression encore soutenue des concours aux départements (+ 6,7 %).
Cette progression reflète notamment la création par la LFSS pour 2022, à compter du 1er septembre 2022, de la dotation complémentaire destinée à financer des actions améliorant la qualité du service rendu à l'usager que des services à domicile, retenus à la suite d'un appel à candidatures organisé par le département, s'engagent à mettre en oeuvre dans le cadre d'un contrat pluriannuel d'objectifs et de moyens (CPOM)1398(*). Cette dotation est d'un montant de 3 euros par heure en moyenne, indexé sur l'inflation. La CNSA compense intégralement ce surcroît de dépenses par un concours aux départements d'un montant de 322 millions d'euros en 2023. En outre, le tarif plancher a été porté à 23 euros1399(*), si bien que 101 collectivités ont bénéficié d'une compensation de la CNSA d'un montant total de 296 millions d'euros1400(*).
Les dépenses de transferts intègrent en outre, à hauteur de 111 millions d'euros, le remboursement à la Caisse nationale d'allocations familiales (Cnaf), à compter de 2023, des cotisations d'assurance vieillesse des parents au foyer ainsi que des aidants ayant dû cesser leur activité (cf. encadré ci-après).
A contrario, les charges liées à l'investissement se replieraient de 28 % en raison du ralentissement des dotations liées au Ségur de la santé.
L'assurance vieillesse du parent au foyer et l'assurance vieillesse des aidants
L'assurance vieillesse du parent au foyer (AVPF) permet de prendre en compte, au titre de l'assurance vieillesse, les périodes d'interruption ou de réduction de l'activité professionnelle consacrées à l'éducation des enfants ou, jusqu'à la dernière réforme des retraites, à la prise en charge d'un proche en situation de handicap ou en perte d'autonomie. Elle consiste à affilier automatiquement à l'assurance vieillesse du régime général les bénéficiaires de certaines prestations familiales ou allocations.
Les catégories de proches aidants éligibles à l'AVPF étaient :
- les bénéficiaires de l'allocation journalière de présence parentale (AJPP) ;
- les bénéficiaires de l'allocation journalière du proche aidant (AJPA) ainsi que les bénéficiaires du congé de proche aidant pour les périodes pendant lesquelles ils ne bénéficiaient pas de l'AJPA ;
- les travailleurs non salariés interrompant leur activité professionnelle pour s'occuper d'un membre de leur famille présentant un handicap ou une perte d'autonomie d'une particulière gravité.
Le PLFRSS pour 2023 a recentré l'AVPF sur le soutien à l'éducation des enfants et créé un dispositif spécifique pour le soutien aux aidants, dénommé assurance vieillesse des aidants (AVA)1401(*).
Ont été intégrés à l'AVA, outre l'ensemble des catégories d'aidants précédemment éligibles à l'AVPF :
- les bénéficiaires du complément d'AEEH, qui peut être accordé pour l'enfant dont le taux d'incapacité permanente est d'au moins 50 % et atteint d'un handicap dont la nature ou la gravité exige des dépenses particulièrement coûteuses ou nécessite le recours fréquent à l'aide d'une tierce personne ;
- les aidants des personnes adultes handicapées qui n'ont pas de lien familial avec l'aidant mais qui ont avec lui des liens étroits et stables, sans condition de cohabitation.
Le financement de l'affiliation des personnes éligibles à l'AVA est assuré par une cotisation d'assurance vieillesse à la charge des organismes débiteurs des prestations familiales, calculée sur des assiettes forfaitaires. La branche autonomie rembourse à la Cnaf les cotisations acquittées pour l'affiliation de l'ensemble des personnes éligibles à l'AVA, à l'exception des bénéficiaires de l'AJPP.
La réforme des retraites a par ailleurs prévu que les trimestres validés au titre de l'AVPF ou de l'AVA soient réputés cotisés pour la détermination de la durée d'assurance prise en compte pour l'accès à la retraite anticipée pour carrière longue, dans la limite de quatre trimestres, et pris en compte, dans la limite d'un plafond fixé par décret, pour le décompte du minimum de 120 trimestres cotisés ouvrant accès au minimum contributif majoré.
Évolution des dépenses de la branche autonomie entre 2021 et 2023
(en millions d'euros)
Source : DSS
b) Le ralentissement des recettes
En revanche, la croissance des recettes de la CNSA marqueraient le pas en 2023 (+ 3,8 %).
Le ralentissement attendu de la croissance de la masse salariale du secteur privé a un impact sur les produits de la CSG (+ 4,6 %, 32,6 milliards d'euros) et de la CSA (+5,9 %, 2,4 milliards d'euros). Les recettes de contributions et d'impôts augmenteraient ainsi de 4,0 % (soit une hausse bien moindre que celle de 7,7 % enregistrée en 2022).
Prévisions de recettes de la branche autonomie en 2023
(en millions d'euros)
Source : Commission des affaires sociales
B. Les enjeux de la branche autonomie en 2024
1. Des perspectives financières temporairement améliorées
La CNSA bénéficiera en 2024 d'un apport de 0,15 point de CSG, prévu par la loi du 7 août 2020 relative à la dette sociale et à l'autonomie1402(*), en provenance de la Caisse d'amortissement de la dette sociale (Cades). Ce complément de CSG représente 2,6 milliards d'euros de recettes supplémentaires.
Par ailleurs, la progression des charges de la branche ralentirait, hors mesures nouvelles, à + 4,0 %1403(*).
Le PLFSS intègre une progression de 4,0 % de l'OGD, fixé à 31,5 milliards d'euros. Cette hausse est, une fois encore, différenciée entre le champ des personnes âgées (+ 4,9 %) et celui des personnes handicapées (+ 3,4 %). Elle comprend :
- un « taux de reconduction » s'élevant à + 0,86 % en tenant compte de l'évolution spontanée des charges et à + 1,51 % après prise en compte de l'effet en année pleine de la revalorisation du point d'indice dans la fonction publique ;
- des mesures nouvelles dont le financement s'élèverait au total à 0,8 milliard d'euros en 2024.
Mesures nouvelles financées par l'OGD en 2024
(en millions d'euros)
Source : Annexe 7 du PLFSS
• Dans le champ des personnes âgées, ces mesures « nouvelles », qui résultent pour l'essentiel de la montée en charge de décisions prises les années précédentes, incluent le recrutement d'environ 6 000 équivalents temps plein (ETP) en Ehpad. Lors de la campagne présidentielle de 2022, le Président de la République avait annoncé le recrutement de 50 000 infirmiers et aides-soignants en établissements sur le quinquennat. Cet objectif s'est d'abord traduit par le financement de 3 000 recrutements en 2023, ce qui a soulevé de légitimes interrogations sur les étapes à franchir pour l'atteindre. Dans un deuxième temps, son horizon a été repoussé à 2030.
Selon les informations fournies par la DSS, 2 000 ETP sur les 6 000 ETP annoncés seront financés par l'actualisation des coupes « pathos » et le recentrage des résidents en Ehpad sur les GIR 1 et 2.
Les 120 millions d'euros dédiés au renforcement du virage domiciliaire (cf. tableau supra) tiennent compte de la montée en charge de la réforme de la tarification des services à domicile ainsi que de la création de nouveaux services et de 50 nouveaux centres de ressources territoriaux (CRT).
Les mesures salariales incluent le financement des primes pour le travail de nuit, les dimanches et jours fériés, ainsi que le financement de la hausse du taux de cotisation à la CNRACL1404(*).
• Dans le champ des personnes handicapées, les mesures nouvelles s'inscrivent dans les engagements, formulés lors de la conférence nationale du handicap (CNH) d'avril 2023, de « déployer 50 000 solutions nouvelles pour accompagner les choix de vie des personnes » d'ici 2030 et de transformer l'offre existante. Outre 44 millions d'euros dédiés au repérage et à l'accompagnement précoce, en lien avec le nouveau service créé par l'article 38 du présent PLFSS1405(*), 170 millions d'euros seront consacrés au développement de diverses solutions pour les enfants et les adultes en situation de handicap et à l'installation des places programmées en région1406(*).
Les dépenses d'AEEH continueraient d'augmenter à un rythme soutenu (+ 9 %, 1,6 milliard d'euros).
Les transferts à la charge de la CNSA resteraient dynamiques (+ 9,6 %). Ils sont notamment tirés par la montée en charge des mesures en faveur des services à domicile (tarif plancher, dotation qualité, entrée en vigueur des « heures de convivialité »1407(*)). En particulier, la LFSS pour 2023 a mis en place, à compter de 2024, un dispositif régulier de revalorisation du tarif plancher : la règle d'indexation est désormais alignée sur celle de la majoration pour aide constante d'une tierce personne. Celle-ci est révisée chaque 1er janvier en tenant compte de l'inflation passée1408(*).
L'AVPF et l'AVA monteraient également en charge, entraînant un quasi triplement des dépenses entre 2023 et 2024 (326 millions d'euros).
À l'inverse, les charges liées à l'investissement poursuivraient leur reflux (- 20,7 %, 332 millions d'euros).
Répartition des dépenses de la branche autonomie en 2024
(en milliards d'euros)
Source : Commission des affaires sociales (données DSS)
Au total, la CNSA serait en net excédent en 2024 (+ 1,3 milliard d'euros). Cet excédent devrait toutefois s'éroder progressivement sous l'effet du dynamisme tendanciel des dépenses pour s'établir à + 0,4 milliard d'euros en 2027 (cf. tableau ci-après). Ainsi, à moyen terme, la question de l'équilibre de la branche ne cessera pas de se poser sans création de ressources nouvelles, dans un contexte de vieillissement de la population et de besoins encore insatisfaits.
Perspectives pluriannuelles des comptes de la branche autonomie
(en milliards d'euros)
|
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
|
|
Recettes |
35,4 |
36,8 |
41,2 |
42,5 |
43,7 |
45,2 |
|
Dépenses |
35,2 |
37,9 |
39,9 |
41,5 |
43,0 |
44,7 |
|
Solde |
+ 0,2 |
- 1,1 |
+ 1,3 |
+ 1,0 |
+ 0,7 |
+ 0,4 |
Source : Annexe B du PLFSS pour 2024
Cet article propose donc de fixer à 39,9 milliards d'euros l'objectif de dépenses de la branche autonomie pour 2024.
2. Dans le champ des personnes âgées, la poursuite du virage domiciliaire
a) La restructuration en cours de l'offre de services à domicile
L'article 44 de la LFSS pour 2022 a engagé une
réforme de l'organisation des services d'aide et de soins à
domicile. Celle-ci doit se concrétiser par l'unification des
différents types de services existants
- services
d'aide et d'accompagnement à domicile (Saad), services de soins
infirmiers à domicile (Ssiad) et services polyvalents d'aide et de soins
à domicile (Spasad) - dans une même catégorie
de « services autonomie à domicile »
(SAD), intégrant les activités de soins, d'aide et
d'accompagnement, et devant répondre aux conditions minimales de
fonctionnement fixées par un cahier des charges national1409(*).
Le décret d'application de cette réforme a été pris le 13 juillet 20231410(*), lui permettant d'entrer en vigueur le 30 juin. À compter de cette date, il existe deux sous-catégories de services autonomie à domicile :
- des SAD « mixtes » dispensant à la fois de l'aide et des soins1411(*) ;
- des SAD « aide » ne dispensant que de l'aide1412(*). En cas de besoin de soins, ils devront mettre en relation les personnes accompagnées avec un professionnel de santé proposant des soins infirmiers.
Les SAD sont autorisés sur un territoire unique, tant pour l'aide que pour les soins, et sous la forme d'une entité juridique unique.
Lorsqu'ils dispensent à la fois de l'aide et des soins (SAD « mixtes »), ils bénéficient d'une dotation de coordination destinée à leur permettre de mettre en oeuvre un fonctionnement intégré répondant aux besoins des personnes.
Les Saad et les Spasad qui disposaient d'une autorisation au 30 juin sont désormais réputés autorisés comme SAD « aide » (pour les Saad) ou comme SAD « mixtes » (pour les Spasad). Ils disposent d'un délai de deux ans pour se mettre en conformité avec le cahier des charges fixé par le décret du 13 juillet 2023.
Quant aux Ssiad, ils disposent d'un délai de deux ans pour s'adjoindre une activité d'aide, fusionner ou se regrouper avec un ou plusieurs SAD et pour demander une autorisation en tant que SAD auprès de l'ARS et du conseil départemental. Après le 30 juin 2025, l'autorisation des Ssiad qui n'auront pas déposé une telle demande d'autorisation deviendra caduque.
Si cette réforme est généralement jugée vertueuse, le rapprochement des services se heurte en pratique à certaines difficultés : disparités des aires d'intervention1413(*), pluralité des statuts1414(*), qui peuvent s'avérer désincitatives ou rendre juridiquement impossible certaines fusions.
Le décret du 13 juillet 2023 prévoit cependant que les Ssiad peuvent solliciter l'autorisation de constituer un SAD par convention d'une durée maximale de trois ans avec un ou plusieurs services déjà autorisés pour l'activité d'aide et d'accompagnement à domicile, dans la perspective de la constitution d'un SAD doté d'une entité juridique unique à l'issue de cette période.
b) L'appui financier de la CNSA au domicile
L'appui financier de la CNSA au soutien à domicile repose sur plusieurs leviers. Il passe tout d'abord par le versement des concours aux départements pour le financement des aides individuelles (APA et PCH). La CNSA mobilise également son budget d'intervention pour financer plus directement la modernisation et la professionnalisation des Saad.
La caisse consacrera ainsi 62 millions d'euros sur son budget d'intervention 2023-2026 pour soutenir les conseils départementaux dans leurs actions en faveur de l'aide et de l'accompagnement à domicile des personnes âgées et handicapées dans le cadre d'un appel à manifestation d'intérêt, notamment pour la transformation des services en SAD1415(*).
c) L'enjeu de la création de places
Les Ssiad ont connu, depuis 2020, une augmentation de leurs moyens afin notamment de financer les mesures de revalorisation salariales issues du Ségur de la santé.
Entre 2021 et 2022, le taux d'équipement en places de Ssiad et Spasad1416(*) a toutefois diminué dans la quasi-totalité des départements1417(*).
En 2023, les Ssiad ont bénéficié de financements visant à créer des places supplémentaires (0,6 milliard d'euros)1418(*). Pour 2024, une partie des 120 millions d'euros consacrés au domicile dans le cadre de l'OGD financeront la création de services.
Les auditions du rapporteur ont mis en évidence un besoin de création massive de places au cours des prochaines années pour répondre à la demande de services à domicile. Cet objectif se heurte toutefois aux profondes difficultés de recrutement que connaît le secteur.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le Gouvernement n'a retenu aucun amendement à cet article dans le texte sur lequel il a engagé sa responsabilité devant l'Assemblée nationale.
Cet article est considéré comme ayant été adopté par l'Assemblée nationale sans modification.
III - La position de la commission
Dans le champ des personnes âgées, la dynamique de l'objectif global de dépenses devrait permettre un renforcement effectif du taux d'encadrement en Ehpad, cet objectif étant devenu une priorité depuis le scandale « Orpea ». Elle reste toutefois en-deçà des besoins de recrutement dans les métiers du grand âge : pour mémoire, le rapport El Khomri de 2019 estimait que 93 000 postes supplémentaires devraient être créés en cinq ans pour répondre au vieillissement démographique et améliorer les conditions de prise en charge des personnes âgées dépendantes1419(*).
Les réformes menées depuis 2022 devraient conduire à un renforcement et à une meilleure organisation des services à domicile. La création des services autonomie à domicile revient cependant à reproduire une dualité de financements qui pourrait poser les mêmes difficultés que pour les Ehpad1420(*).
Comme l'a indiqué Jean-René Lecerf, président de la CNSA, lors de son audition devant la commission des affaires sociales, les modalités de la compensation du coût de la mise en place du tarif plancher, qui ont pu générer des effets d'aubaine, « ont laissé une amertume considérable dans nombre de départements, en particulier chez ceux qui avaient déjà fait l'effort d'avoir des tarifs plus élevés que la moyenne »1421(*).
Plus généralement, la CNSA verse aujourd'hui douze concours, d'un montant de 3,8 milliards d'euros, aux départements. Le PLFSS ne contient aucune mesure visant à les rationaliser. Une réforme de ces concours est attendue afin d'en améliorer la lisibilité et la transparence.
Dans le champ des personnes handicapées, la commission sera attentive à la traduction concrète des « 50 000 solutions » et au rythme annuel des créations de places, étant entendu que la branche autonomie n'est pas le seul financeur. Alors qu'une mesure nouvelle est prévue par le PLFSS concernant les jeunes enfants, une attention particulière devra être portée aux adultes en situation de handicap et à leurs proches aidants.
La commission propose d'adopter cet article sans modification.
Article
49
Prévisions des charges des organismes concourant au financement
des régimes obligatoires (FSV)
Cet article tend à fixer la prévision de charges du Fonds de solidarité vieillesse (FSV) pour 2024.
La commission propose d'adopter cet article sans modification.
I - Le dispositif proposé
Le Fonds de solidarité vieillesse (FSV), établissement public de l'État à caractère administratif, a été créé par la loi n° 93-936 du 22 juillet 1993 relative aux pensions de retraite et à la sauvegarde de la protection sociale, pour prendre en charge les avantages d'assurance vieillesse à caractère non contributif relevant de la solidarité nationale. Ses produits sont intégralement constitués de CSG sur les revenus du capital et de remplacement.
Le présent article dispose que pour l'année 2024, les « prévisions des charges » des « organismes concourant au financement des régimes obligatoires de sécurité sociale », c'est-à-dire du FSV, sont de 20,6 milliards d'euros.
L'annexe A au présent PLFSS montre que le FSV demeurerait excédentaire, comme c'est le cas depuis 2022.
Recettes, dépenses et solde du FSV
(en milliards d'euros)
Source : Placss 2022 (2019-2021), annexe A au présent PLFSS (2022-2027)
En effet, près des deux tiers des charges du FSV sont les cotisations au titre des périodes assimilées de chômage. Ainsi, en 2022 il a retrouvé un excédent (ce qui ne s'était pas produit depuis 2009), avec un résultat net de 1,3 milliard d'euros, consécutif notamment à la baisse du nombre de chômeurs.
Les dépenses du FSV sont en quasi-totalité à destination des régimes obligatoires de base de sécurité sociale (Robss). Les recettes et les dépenses de l'ensemble constitué par les régimes obligatoires de base de sécurité sociale (Robss) et le FSV ne sont donc pas égales à la somme de celles du FSV et des Robss. Il est en revanche possible d'additionner les soldes.
Schématiquement, le passage du champ des seuls Robss au champ constitué par les Robss et le FSV augmente les recettes de 1,1 à 3,2 milliards d'euros et les dépenses de 0,4 milliard d'euros, d'où une amélioration du solde de 0,8 milliard d'euros à 2,8 milliards d'euros, correspondant également au solde du FSV.
Impact de la prise en compte du FSV sur les recettes les dépenses et le solde des régimes obligatoires de base de sécurité sociale (Robss)
(en milliards d'euros)
|
2019 |
2020 |
2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
|
|
Robss hors FSV (A) |
|||||||||
|
Recettes |
509,1 |
499,3 |
544,2 |
570,8 |
600,9 |
629,5 |
648,3 |
666,7 |
684,8 |
|
Dépenses |
509,2 |
536,5 |
567,0 |
591,8 |
610,5 |
641,4 |
664,8 |
685,4 |
705,1 |
|
Solde |
- 0,2 |
- 37,3 |
- 22,7 |
- 21,0 |
- 9,6 |
- 11,9 |
- 16,5 |
- 18,7 |
- 20,3 |
|
FSV |
|||||||||
|
Recettes |
17,2 |
16,7 |
17,7 |
19,4 |
20,3 |
21,4 |
22,1 |
23,0 |
23,8 |
|
Dépenses |
18,8 |
19,1 |
19,3 |
18,0 |
19,5 |
20,6 |
21,3 |
21,4 |
21,0 |
|
Solde |
- 1,6 |
- 2,5 |
- 1,5 |
1,3 |
0,8 |
0,8 |
0,8 |
1,6 |
2,8 |
|
Robss + FSV (B) |
|||||||||
|
Recettes |
508,0 |
497,2 |
543,0 |
572,5 |
602,1 |
630,7 |
649,4 |
668,7 |
688,0 |
|
Dépenses |
509,7 |
536,9 |
567,3 |
592,1 |
610,9 |
641,8 |
665,2 |
685,8 |
705,5 |
|
Solde |
- 1,7 |
- 39,7 |
- 24,3 |
- 19,7 |
- 8,8 |
- 11,2 |
- 15,8 |
- 17,1 |
- 17,5 |
|
Impact de la prise en compte du FSV (B-A) |
|||||||||
|
Recettes |
- 1,1 |
- 2,1 |
- 1,2 |
1,7 |
1,2 |
1,2 |
1,1 |
2,0 |
3,2 |
|
Dépenses |
0,5 |
0,4 |
0,3 |
0,3 |
0,4 |
0,4 |
0,4 |
0,4 |
0,4 |
|
Solde |
- 1,6 |
- 2,5 |
- 1,5 |
1,3 |
0,8 |
0,8 |
0,8 |
1,6 |
2,8 |
Source : Commission des affaires sociales, d'après le Placss 2022 (2019-2021) et l'annexe A au présent PLFSS
Compte tenu des transferts de dette du fonds à la Caisse d'amortissement de la dette sociale (Cades) intervenus de 2020 à 2022, le FSV présentait fin 2022 un excédent cumulé (report à nouveau après affectation du résultat 2022) de + 784 millions d'euros.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article est considéré comme ayant été adopté sans modification par l'Assemblée nationale.
III - La position de la commission
La commission prend acte de la prévision de charges du FSV pour l'exercice 2024 et se félicite de son prompt retour à l'équilibre financier, atténuant ainsi le déficit global de la branche vieillesse.
La perspective d'un excédent durable invite toutefois à s'interroger quant à l'opportunité d'une éventuelle affectation à la branche vieillesse, dont selon le présent PLFSS le déficit atteindrait 14 milliards d'euros en 2027, ou à la Cades, dont la dette résulte partiellement des déficits cumulés de la branche vieillesse, d'une fraction de la CSG actuellement fléchée vers le Fonds.
La commission propose d'adopter cet article sans modification.
* 1313 Cf. commentaire de l'article 3.
* 1314 Cette réforme est évoquée plus en détail dans le commentaire de l'article 31 du présent rapport.
* 1315 Article L.O. 111-4-1 du code de la sécurité sociale.
* 1316 À l'exception du cas de l'ANDPC.
* 1317 Élisabeth Doineau, Annie Le Houerou, Dotations de la sécurité sociale : sortir de la logique du financement à l'aveugle, Mission d'évaluation et de contrôle de la sécurité sociale (Mecss) - Rapport d'information n° 877 (2022-2023), déposé le 12 juillet 2023.
* 1318 Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 1319 Cette évolution est particulièrement logique pour la branche maladie, alors que l'écart entre le régime général et l'ensemble des Robss ne représentait dans la prévision pour 2022 qu'1,5 milliard d'euros sur près de 230 milliards d'euros de dépenses, soit 0,65 %.
* 1320 Pour rappel, le Sénat, à l'initiative de la commission, s'était opposé à ce transfert.
* 1321 Annexes A et 5.
* 1322 Projet de loi n° 272 de programmation des finances publiques pour les années 2023 à 2027 (AN, XVIe législature).
* 1323 Le Gouvernement a signalé à la rapporteure une erreur dans la prévision de l'article 17.
* 1324 Article L.O. 111-9 du code de la sécurité sociale.
* 1325 3° de l'article L.O. 111-3-5 du code la sécurité sociale.
* 1326 Audition d'Aurélien Rousseau, ministre de la santé et de la prévention par la commission des affaires sociales du Sénat, 26 octobre 2023.
* 1327 Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 1328 Cf. commentaire de l'article 2.
* 1329 PLFSS 2023, amendement n° 115 portant article additionnel après l'article 47.
* 1330 L'article L. 114-4-1 mentionne un seuil qui « ne peut excéder 1 % » ; l'article D. 114-4-0-17 du même code fixe ce seuil à 0,5 %.
* 1331 Voir commentaire de l'article 2. La provision au titre des dépenses liées à l'épidémie covid-19 serait en 2023 sous-exécutée.
* 1332 Audition d'Aurélien Rousseau, ministre de la santé et de la prévention, 26 octobre 2023.
* 1333 Loi n° 2000-1257 du 23 décembre 2000 de financement de la sécurité sociale pour 2001.
* 1334 En incluant les provisions pour les offres d'indemnisation demeurant en attente d'acceptation par leur destinataire.
* 1335 Cass., Ass. Plen., 20 janvier 2023, n° 20-23673 et 21-23947. Cet arrêt est analysé plus en détail au sein du commentaire de l'article 39.
* 1336 Ce transfert a été instauré par la loi n° 96-1160 du 27 décembre 1996 de financement de la sécurité sociale pour 1997.
* 1337 Article L. 176-2 du code de la sécurité sociale.
* 1338 Aux termes de l'article L. 242-5 du code de la sécurité sociale.
* 1339 Loi n° 2010-1330 du 9 novembre 2010 portant réforme des retraites.
* 1340 Article L. 351-1-4 du code de la sécurité sociale.
* 1341 Sans cumul possible entre affections, contrairement à ce qui prévaut pour l'âge dérogatoire à 60 ans.
* 1342 Articles L. 351-1-4 et D. 351-1-10 du code de la sécurité sociale.
* 1343 Lequel avait été créé par la loi n° 2014-40 du 20 janvier 2014 garantissant l'avenir et la justice du système de retraites.
* 1344 Ordonnance n° 2017-1389 du 22 septembre 2017 relative à la prévention et à la prise en compte des effets de l'exposition à certains facteurs de risques professionnels et au compte professionnel de prévention.
* 1345 Article L. 4163-5 du code du travail.
* 1346 Auparavant, le salarié ne cumulait pas plus de points pour son C2P s'il était exposé à plus de deux facteurs de risques.
* 1347 Le C2P était auparavant plafonné à 100 points sur l'ensemble de la carrière.
* 1348 Décret n° 2023-759 du 10 août 2023 relatif au fonds d'investissement dans la prévention de l'usure professionnelle et au compte professionnel de prévention.
* 1349 Un point sur le C2P ouvrait auparavant droit à 375 euros sur le compte personnel de formation, contre 500 euros depuis le 1er septembre 2023.
* 1350 Dix points sur le C2P ouvraient auparavant droit à trois mois de mi-temps avec maintien de salaire, contre quatre depuis le 1er septembre 2023.
* 1351 On peut notamment citer l'abaissement du seuil du facteur de risques « Travail de nuit » de 120 à 100 nuits par an, et celui du facteur « Travail en équipes successives alternantes » de 50 à 30 nuits par an.
* 1352 Sur le champ des régimes obligatoires de base de sécurité sociale.
* 1353 Plus précisément, selon l'article L. 161-25 du code de la sécurité sociale, dans le cas des retraites la revalorisation a lieu le 1er janvier, sur la base de l'évolution en moyenne annuelle des prix à la consommation (hors tabac) entre les deux périodes de septembre à octobre précédentes.
* 1354 Rapport à la commission des comptes de la sécurité sociale, septembre 2023.
* 1355 Selon l'annexe B à la LFSS 2023, la trajectoire « intègre (...) dans le champ des retraites, l'objectif d'une élévation progressive de l'âge effectif de départ en retraite ».
* 1356 Source : Rapport économique, social et financier annexé au projet de loi de finances pour 2024.
* 1357 Maintien à 0,3 point de PIB (environ 10 milliards d'euros).
* 1358 Loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021.
* 1359 Les dispositions du droit du travail sont fixées à l'article L. 1225-35 du code du travail. L'indemnisation par la branche famille est prévue à l'article L. 161-6 du code de la sécurité sociale.
* 1360 Article L. 1225-35-1 du code du travail.
* 1361 Il s'agit, en vertu de l'article L. 722-10 du code rural et de la pêche maritime, des chefs d'exploitation ou d'entreprise agricole, de leurs aides familiaux non-salariés et associés d'exploitation, leur conjoint collaborateur ou enfin de tout autre membre non-salarié de toute société consacrant son activité à une exploitation agricole.
* 1362 Décret n° 2021-574 du 10 mai 2021 relatif à l'allongement et à l'obligation de prise d'une partie du congé de paternité et d'accueil de l'enfant.
* 1363 Article D. 732-27 du code rural et de la pêche maritime.
* 1364 Article D. 732-29 du même code.
* 1365 Annexe 9 au PLFSS pour 2022, p. 386.
* 1366 En 2019, seuls 2 117 exploitants agricoles avaient en effet bénéficié d'une allocation de remplacement.
* 1367 Prévu aux articles L. 531-5 à L. 531-9 du code de la sécurité sociale.
* 1368 Article D. 531-17 du code de la sécurité sociale.
* 1369 De 22 heures à 6 heures en semaine ou dans une période intervenant un dimanche ou un jour férié, si ce nombre d'heures de garde à des horaires spécifiques excède 25 heures au cours d'un même mois.
* 1370 Commission des affaires sociales du Sénat, rapport n° 99 (2022-2023), tome II, commentaire de l'article 36.
* 1371 Au I de l'article L. 531-5 dans sa rédaction résultant de l'article 86 de la LFSS pour 2023.
* 1372 Ordonnance n° 2021-1553 du 1er décembre 2021 relative à l'extension, à l'amélioration et à l'adaptation de certaines prestations de sécurité sociale à Mayotte.
* 1373 Le CMG « emploi direct » n'est pas encore servi à Mayotte et entrera en vigueur, dans la version actuelle, selon les règles de calcul en vigueur, avant de bénéficier de la réforme du mode de calcul prévue en 2025.
* 1374 Le présent article propose de supprimer le 5° du III de l'article L. 531-5 dans sa rédaction résultant de l'article 86 de la LFSS pour 2023.
* 1375 Dérogation prévue au VI de l'article L. 531-4 du code de la sécurité sociale. Sur cette base légale, l'article D. 531-16 du même code prévoit que le versement de la PreParE à taux plein est prolongé de deux mois en cas de reprise d'une activité professionnelle du parent bénéficiaire lorsque l'enfant est âgé d'au moins dix-huit mois et de moins de trente mois.
* 1376 Le 3° du I de l'article 70 de la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 1377 Article 103 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022.
* 1378 Cf. les commentaires supra concernant l'article 5 du présent PLFSS.
* 1379 Annexe 9, p. 12.
* 1380 Article L. 1225-47 du code du travail.
* 1381 Article L. 531-4 du code de la sécurité sociale.
* 1382 Voir par exemple : HCFEA, Voies de réforme des congés parentaux dans une stratégie globale d'accueil de la petite enfance, rapport adopté par le Conseil de la famille le 13 février 2019. Igas, Mission d'évaluation du congé parental d'éducation et de la prestation partagée d'éducation de l'enfant (PreParE), avril 2019. Commission des 1 000 premiers jours, Les 1000 premiers jours : là où tout commence, septembre 2020. Julien Damon, Christel Heydemann, Renforcer le modèle français de conciliation entre vie des enfants, vie des parents et vie des entreprises, rapport remis au Gouvernement en septembre 2021. Cour des comptes, Rapport sur l'application des lois de financement de la sécurité sociale, octobre 2022.
* 1383 Olivier Henno, Annie Le Houerou, Réformer l'indemnisation des congés parentaux pour donner un vrai choix aux familles, rapport d'information n° 761 (2022-2023) au nom de la commission des affaires sociales, 21 juin 2023.
* 1384 Ibid. p. 32.
* 1385 Décidé par l'article 20 de la loi n° 2022-1616 du 23 décembre 2022 de financement de la sécurité sociale pour 2023.
* 1386 Décret n° 2022-1370 du 27 octobre 2022 relatif à la revalorisation de l'allocation de soutien familial.
* 1387 Insee, « Nombre de naissances en 2023 - septembre 2023 : la baisse des naissances persiste », publication le 26 octobre 2023.
* 1388 Audition du 31 octobre 2023.
* 1389 Fonds pour l'insertion des personnes handicapées dans la fonction publique.
* 1390 Arrêté du 18 avril 2023 fixant pour l'année 2023 l'objectif de dépenses et le montant total annuel des dépenses pour les établissements et services relevant de la Caisse nationale de solidarité pour l'autonomie mentionnée à l'article L. 314-3 du code de l'action sociale et des familles et fixant le montant mentionné à l'article L. 314-3-4 du même code.
* 1391 Loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat - Article 9.
* 1392 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 - Article 44.
* 1393 Arrêté du 30 décembre 2021 relatif au tarif minimal mentionné au I de l'article L. 314-2-1 du code de l'action sociale et des familles et fixant son montant pour 2022.
* 1394 Source : réponse du Gouvernement au questionnaire des rapporteurs.
* 1395 La CASA est assise sur les pensions de retraite, les pensions d'invalidité et les allocations de préretraite.
* 1396 Décret n° 2020-1826 du 31 décembre 2020 relatif à l'amélioration de la prestation de compensation du handicap.
* 1397 Ces structures sont en cours de conventionnement et sont intégrées progressivement, depuis le 1er janvier 2022, dans l'OGD.
* 1398 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 - Article 44.
* 1399 Arrêté du 30 décembre 2022 fixant le montant du tarif minimal mentionné au I de l'article L. 314-2-1 du code de l'action sociale et des familles pour 2023.
* 1400 Source : réponse du Gouvernement au questionnaire des rapporteurs.
* 1401 Loi n° 2023-270 du 14 avril 2023 de financement rectificative de la sécurité sociale pour 2023 - Article 25.
* 1402 Loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie - Article 3.
* 1403 Rapport de la Commission des comptes de la sécurité sociale, septembre 2023.
* 1404 Source : annexe 7 du PLFSS.
* 1405 Pour plus de précisions, voir le commentaire de l'article 38.
* 1406 Source : annexe 7 du PLFSS.
* 1407 Loi n° 2022-1616 du 23 décembre 2022 de financement de la sécurité sociale pour 2023 - Article 75.
* 1408 Loi n° 2022-1616 du 23 décembre 2022 de financement de la sécurité sociale pour 2023 - Article 71.
* 1409 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 - Article 44.
* 1410 Décret n° 2023-608 du 13 juillet 2023 relatif aux services autonomie à domicile mentionnés à l'article L. 313-1-3 du code de l'action sociale et des familles et aux services d'aide et d'accompagnement à domicile relevant des 1° et 16° du I de l'article L. 312-1 du même code.
* 1411 Article L. 313-1-3 (1°) du CASF.
* 1412 Article L. 313-1-3 (2°) du CASF.
* 1413 Les Ssiad sont autorisés à intervenir auprès d'un nombre limité de personnes et sur une zone géographique précise tandis que les Saad ont une autorisation à l'échelle du département.
* 1414 Les Ssiad existants sont majoritairement des associations à but non lucratif alors que les Saad appartiennent pour la plupart au secteur privé lucratif.
* 1415 Source : CNSA.
* 1416 Défini comme le nombre de places pour 1 000 personnes âgées de 75 ans et plus.
* 1417 À l'exception du Val-de-Marne (source : réponses du Gouvernement au questionnaire des rapporteurs).
* 1418 Source : annexe 7 du PLFSS.
* 1419 Plan de mobilisation nationale en faveur de l'attractivité des métiers du grand âge, rapport de Mme Myriam El Khomri, octobre 2019.
* 1420 Pour plus de précisions, voir le commentaire de l'article 37.
* 1421 Voir le compte rendu de l'audition du 18 octobre 2023 annexé au présent rapport.