Rapport d'information n° 579 (2009-2010) de M. Nicolas ABOUT , fait au nom de la commission des affaires sociales, déposé le 23 juin 2010
-
AVANT-PROPOS
-
TRAVAUX DU GROUPE DE TRAVAIL
-
TRAVAUX DE LA COMMISSION
-
ANNEXES - CONTRIBUTION DU SÉNATEUR GILBERT
BARBIER
-
CONTRIBUTION DES SÉNATEURS JEAN-PIERRE
GODEFROY ET PATRICIA SCHILLINGER,
-
CONTRIBUTION DU SÉNATEUR
MARIE-THÉRÈSE HERMANGE
-
LE DÉVELOPPEMENT DES SOINS PALLIATIFS EN
FRANCE, SPÉCIFICITÉS D'UN MODÈLE DE SOIN ET D'UNE
POLITIQUE PUBLIQUE - (JEAN-CHRISTOPHE MINO, MÉDECIN CHERCHEUR)
-
EUTHANASIA AND OTHER END-OF-LIVE DECISIONS AFTER
IMPLEMENTATION OF THE LAW ON EUTHANASIA IN BELGIUM (PROF DR LUC DELIENS)
N° 579
SÉNAT
SESSION ORDINAIRE DE 2009-2010
|
Enregistré à la Présidence du Sénat le 23 juin 2010 |
RAPPORT D'INFORMATION
FAIT
au nom de la commission des affaires sociales (1) par le groupe de travail (2) sur la fin de vie ,
Par M. Nicolas ABOUT,
Sénateur.
|
(1) Cette commission est composée de : Mme Muguette Dini , présidente ; Mme Isabelle Debré, M. Gilbert Barbier, Mme Annie David, M. Gérard Dériot, Mmes Annie Jarraud-Vergnolle, Raymonde Le Texier, Catherine Procaccia, M. Jean-Marie Vanlerenberghe , vice-présidents ; MM. Nicolas About, François Autain, Paul Blanc, Jean-Marc Juilhard, Mmes Gisèle Printz, Patricia Schillinger , secrétaires ; M. Alain Vasselle, rapporteur général ; Mmes Jacqueline Alquier, Brigitte Bout, Claire-Lise Campion, MM. Jean-Pierre Cantegrit, Bernard Cazeau, Yves Daudigny, Mme Christiane Demontès, M. Jean Desessard, Mme Sylvie Desmarescaux, M. Guy Fischer, Mme Samia Ghali, MM. Bruno Gilles, Jacques Gillot, Adrien Giraud, Mme Colette Giudicelli, MM. Jean-Pierre Godefroy, Alain Gournac, Mmes Sylvie Goy-Chavent, Françoise Henneron, Marie-Thérèse Hermange, Gélita Hoarau, M. Claude Jeannerot, Mme Christiane Kammermann, MM. Ronan Kerdraon, Marc Laménie, Serge Larcher, André Lardeux, Dominique Leclerc, Jacky Le Menn, Jean-Louis Lorrain, Alain Milon, Mmes Isabelle Pasquet, Anne-Marie Payet, M. Louis Pinton, Mmes Janine Rozier, Michèle San Vicente-Baudrin, MM. René Teulade, François Vendasi, René Vestri, André Villiers. |
(2) Ce groupe de travail est composé de : M. Nicolas About, président , MM. François Autain, Gilbert Barbier, Gérard Dériot, Mmes Sylvie Desmarescaux, Muguette Dini, M. Jean-Pierre Godefroy, Mmes Marie-Thérèse Hermange, Patricia Schillinger et M. François Vendasi.
AVANT-PROPOS
Mesdames, Messieurs,
Il faut être humble lorsque l'on aborde la question de la fin de vie et que l'on cherche à déterminer les attitudes souhaitables face à ces moments que le législateur définit, dans le langage de la médecine, comme la « phase avancée ou terminale d'une affection grave et incurable » . Humble, car tout ce qui touche au mystère de la mort nous renvoie à la fragilité de l'être humain. Humble, car il existe un écart entre les lois, qui disposent pour tous et cherchent à permettre que la vie s'achève dans les meilleures conditions possibles, et la singularité de chaque histoire personnelle, de chaque chemin parcouru par un individu et ses proches jusqu'au terme de son existence.
C'est pour tenter de réduire le plus possible cet écart, irréductible et parfois douloureux, entre ce que détermine la volonté générale et ce que les individus acceptent comme constituant une fin de vie apaisée, que la commission des affaires sociales a formé en son sein un groupe de travail. Celui-ci a cherché, au travers d'auditions menées sans a priori, à établir un constat commun aux différentes tendances politiques et philosophiques, en prenant le temps d'une réflexion de fond plutôt que de réagir face à tel ou tel cas particulier.
Un premier constat, d'ordre historique, se dégage : depuis le XVIII e siècle, la réflexion sur la mort, refusée par la société, est devenue l'apanage de la médecine, qui en a construit une approche technique. En effet, confrontée au caractère « à peine pensable » de la mort 1 ( * ) dans le cadre d'une société en voie de laïcisation, la société française s'est « séparée » de la mort en marginalisant progressivement ses manifestations sociales 2 ( * ) . Comme le souligne Vladimir Jankélévitch, l'impossibilité de penser la mort a entraîné une pensée « autour de la mort » et sur « autre chose que la mort ». Ce sont les médecins qui se sont saisis de la réflexion sur la mort, mais eux non plus n'ont pas pensé la mort en tant que telle mais comme un problème physiologique. L'étude des mécanismes de la mort est ainsi, dès cette époque, indissociable des progrès dans la connaissance du vivant. Surtout, la vision de la mort comme processus vital a permis d'envisager sa « réversibilité », voire sa « guérison », et de donner naissance aux techniques de réanimation 3 ( * ) . Face au refoulement social de la mort, la médecine a ainsi développé une réponse technique destinée à retarder le plus possible l'arrêt des fonctions vitales.
Cette appréhension technique de la mort a rejailli sur la vision qu'en a la société ; elle englobe la prise en charge du défunt, et même la vision de l'au-delà véhiculée par la culture populaire. Toutes deux apparaissent « administratives » et « sécularisées » afin de mieux « ruser » avec la mort et nier son caractère tragique 4 ( * ) . Bien qu'inévitable, la mort apparaît ainsi, pour les médecins autant que pour la société, comme un échec voire une honte 5 ( * ) .
Ce déni de la mort entraîne une indifférence, au moins de façade, des Français où se mêlent fatalisme abstrait et inconscience : interrogés par la presse, la majorité des Français déclarent ne pas songer à la mort 6 ( * ) . Cette indifférence disparaît pourtant dès que la perspective du trépas se fait plus concrète, que ce soit pour un proche ou lorsqu'est évoquée la possibilité de la souffrance. Dès lors, la mort idéale se révèle être la mort soudaine et en état d'inconscience, celle qui survient pendant le sommeil 7 ( * ) . Ainsi, alors que la médecine voit la mort comme un processus, l'opinion publique continue à la souhaiter instantanée, pour que la fin de vie n'impose ni contraintes, ni réflexion.
Or cette aspiration à une mort instantanée, indolore et inconsciente ne se réalise que rarement. Il y a dix ans, le rapport de Lucien Neuwirth sur les soins palliatifs notait que « 70 % des décès ont lieu, aujourd'hui, en institution » 8 ( * ) . Depuis, ces proportions sont restées stables, comme le montrent les données publiées par l'Insee 9 ( * ) . Or, cette géographie de la mort n'est pas sans lien avec la durée de la fin de vie. Tout d'abord, si les décès survenus au domicile de la personne ou en maison de retraite peuvent être soudains, tel n'est pas systématiquement le cas. En 2006, 12 % des hospitalisations à domicile étaient liées aux soins palliatifs, pour une durée médiane de seize jours mais d'une durée moyenne de trente-cinq jours pouvant atteindre plus de 114 jours dans 5 % des cas et 257 jours dans 1 % des cas 10 ( * ) . Les décès en établissement hospitalier ou en clinique entraînent pour leur part, quasi systématiquement, la prise de mesures destinées à retarder l'échéance, et ne surviennent qu'après un délai estimé à treize jours en moyenne par le rapport de l'inspection générale des affaires sociales sur la mort à l'hôpital 11 ( * ) .
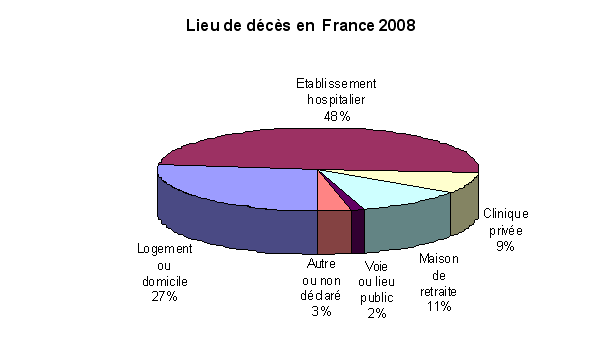
Source Insee
Assister à la fin de vie de ses proches et vivre soi-même une fin de vie non instantanée est donc le sort réservé à la grande majorité de la population. Face à cette épreuve, la possibilité de choisir le terme de son existence peut paraître comme une liberté. Toutefois, si le suicide n'est plus réprimé en France depuis le code pénal de 1810, le législateur a jusqu'à présent refusé d'autoriser les médecins à pratiquer l'injection de substances létales aux personnes en fin de vie.
La loi n° 2005-370 du 22 avril 2005 relative aux droits des malades et à la fin de vie, dite loi Leonetti, dernier en date des textes consacrés aux aspects médicaux de la fin de vie, a en effet adopté une autre approche. Elle a cherché à rompre avec la vision technique de la mort en interdisant l'acharnement thérapeutique, c'est-à-dire les mesures « inutiles, disproportionnées ou n'ayant d'autre effet que le seul maintien artificiel de la vie » . A la suite de la loi dite Kouchner du 4 mars 2002 12 ( * ) , elle a rendu au malade en fin de vie la maîtrise des soins qui lui sont administrés, en prévoyant son information sur les effets potentiels des traitements, et en lui reconnaissant le droit de demander leur arrêt même s'ils sont destinés à prolonger sa vie. La loi a également encadré la possibilité de cet arrêt pour les personnes incapables d'exprimer leur volonté. Elle s'est ainsi inscrite dans la logique amorcée par le Sénat en 1994 et consacrée par la loi du 9 juin 1999 visant à garantir le droit à l'accès aux soins palliatifs 13 ( * ) , c'est-à-dire dans l'acceptation du passage du « cure » au « care », dans l'acceptation de la prise en charge de la douleur après la fin des tentatives de guérison. Ainsi, aucune décision ayant pour effet secondaire d'abréger la vie ne peut être prise sans que le malade en soit informé, mais il peut obtenir l'interruption de traitements curatifs, cet arrêt devant entraîner sa prise en charge par des traitements palliatifs.
La loi du 22 avril 2005 a cependant fait l'objet d'une double critique. La première, largement partagée, et reprise par Jean Leonetti lui-même dans le rapport d'évaluation qu'il a élaboré à la demande du Premier ministre et du Président de l'Assemblée nationale sur l'application de la loi qui porte son nom, est relative à l'insuffisance de l'offre de soins palliatifs et à la méconnaissance des textes législatifs. Le rapport de l'Igas de janvier 2010 sur la mort à l'hôpital pointe lui aussi l'inadéquation des structures hospitalières à la fin de vie et l'absence de réflexion systématique sur la mort au sein des équipes concernées. La deuxième critique est plus radicale. Elle conteste le recours à la démarche palliative ou, au moins, son caractère exclusif.
Afin de mesurer la portée de ces critiques, il convient de mener une réflexion sur deux niveaux complémentaires : les principes et les pratiques. Il importe tout d'abord de réunir les éléments permettant à chacun de déterminer si l'interdiction de donner la mort, principe fondateur de nos sociétés, peut souffrir une nouvelle exception. Mais cet aspect théorique doit d'appuyer sur une approche pragmatique, tendant à mieux connaître les pratiques médicales entourant la fin de vie et les circonstances de la mort dans notre pays.
I. L'INTERDICTION DE DONNER LA MORT
Le terme euthanasie a pris aujourd'hui un sens différent de son sens originel. En effet, l'étymologie grecque du terme renvoie à la « bonne mort », c'est-à-dire à la mort souhaitable, qui est d'abord la mort du héros puis celle qui vient couronner une vie de vertus, le plus souvent consacrée à la cité. Lors de son audition, le philosophe Bertrand Vergely soulignait que la mort peut apparaître comme une « oeuvre », un message à la postérité. En ce sens la mort de Socrate est une « bonne mort », une euthanasia . Si l'on suit cette définition, la part plus ou moins grande de la souffrance n'entre pas en ligne de compte.
Ce n'est qu'à partir de la réinterprétation des sources antiques par la Renaissance, notamment dans l' Utopie de Thomas More et surtout à la fin du XIX e siècle, que le mot euthanasie est progressivement associé à l'idée d'éviter la souffrance, jusqu'à devenir la « science de rendre la mort douce » et aujourd'hui la mort douce elle-même, « de laquelle la souffrance est absente, soit naturellement, soit par l'effet d'une thérapeutique dans un sommeil provoqué » 14 ( * ) .
Mais le sens du terme paraît avoir encore évolué, principalement du fait de l'action de l'association pour le droit de mourir dans la dignité (ADMD) fondée en 1980. Pour l'opinion publique, l'euthanasie est devenue une mort sans douleur, au moment que l'on choisit, voire, selon les termes du texte qui a inspiré la création de l'ADMD, « mourir dignement, à son heure, selon son style » 15 ( * ) .
La polysémie du mot « euthanasie » recouvre donc une variété d'approches de la fin de vie. L'un des problèmes cruciaux est la place accordée à la douleur dans la pratique médicale comme dans la réflexion sur la fin de vie ; une difficulté encore plus irréductible concerne la conception de la mort elle-même : faut-il l'accepter ou peut-on la maîtriser ?
A. LA VOLONTÉ DE SOULAGER LA DOULEUR
1. Une volonté commune aux partisans des soins palliatifs et de l'euthanasie
Le philosophe Michel Onfray, lors de son audition par le groupe de travail, s'est attaché à dénoncer une conception du « pouvoir salvifique de la douleur » liée à la vision catholique de l'existence et sous-jacente à la théorie des soins palliatifs. Cependant, une telle conception ne semble orienter aucune des stratégies mises en place dans la réponse à la fin de vie. Le refus de l'acharnement thérapeutique, commun à l'ensemble des familles de pensée entendues par le groupe de travail, ne s'accompagne pas d'un abandon à la maladie de la personne en fin de vie. Comme l'a souligné le professeur Sadek Beloucif, l'avis du comité national consultatif d'éthique sur « Fin de vie et euthanasie » 16 ( * ) considère comme le fondement des soins palliatifs le fait que l'on peut arrêter un traitement mais jamais les soins. L'histoire du développement de ces soins, présentée au groupe de travail par le docteur Jean-Christophe Mino 17 ( * ) , montre bien que ceux-ci reposent depuis l'origine sur la recherche de la meilleure prise en compte de la douleur pour parvenir à la soulager.
Sensibilisée à la question des malades en fin de vie à partir de son expérience d'infirmière pendant la deuxième guerre mondiale, la fondatrice du mouvement palliatif, Cecily Saunders, s'attacha à soulager les douleurs des malades atteints d'un cancer et souffrant des conséquences tant de leur maladie que des traitements lourds qui leur étaient prescrits. Son action s'est déployée en deux temps au sein des structures hospitalières existantes. Elle a tout d'abord développé des techniques permettant de surmonter le risque d'addiction aux opiacés, qui en restreignait l'usage, écartant ainsi l'assimilation entre mort sans douleur et mort « droguée ». Surtout, afin d'agir le plus possible sur les causes elles-mêmes de la douleur, elle a élaboré le concept de « douleur totale », qui « reconnaît la présence et l'intrication des dimensions physique, psychologique, sociale et spirituelle de la douleur ». Ces travaux ont abouti à la création du premier établissement spécialisé en 1967. Celui-ci servira de modèle pour les unités de soins palliatifs, créées en France à la suite de la circulaire dite Laroque du 26 août 1986 « relative à l'organisation des soins et à l'accompagnement des malades en phase terminale ». Depuis la nouvelle impulsion donnée par la loi du 9 juin 1999, des plans de développement des soins palliatifs se sont succédés de manière quasi ininterrompue, sans que les besoins aient jamais pu être satisfaits.
2. La mise en oeuvre de moyens adéquats
Le consensus, chez les pratiquants des soins palliatifs, est qu'il faut encore améliorer les pratiques existantes de prise en charge de la douleur, par exemple par la mise en place d'un suivi de la douleur dans le dossier du patient grâce à l'échelle visuelle analogique (EVA), comme l'avait recommandé en 1999 l'agence nationale d'accréditation et d'évaluation en santé (Anaes), désormais incluse dans la Haute Autorité de santé.
Plus fondamentalement, il est essentiel de permettre à tous ceux qui en ont besoin l'accès aux soins palliatifs. La Cour des comptes, dans son rapport annuel pour 2006, a dénoncé les obstacles qui demeurent pour permettre aux malades en fin de vie de bénéficier des soins palliatifs. Trois lui apparaissent particulièrement importants : l'inégalité territoriale qui résulte de la concentration des unités spécialisées dans les régions les plus urbanisées ; les effets potentiels de la tarification à l'activité des hôpitaux, susceptibles de les écarter de ces prises en charge lourdes ; le manque de prises en charge extra-hospitalières. C'est pour répondre à ces critiques, tout en soulignant les avancées obtenues depuis 1986, date de la première circulaire ministérielle sur les soins palliatifs et surtout depuis 2002, que le programme de développement des soins palliatifs 2008-2013 a été engagé par le Président de la République le 13 juin 2008 à Bourges et doté de 230 millions d'euros.
Si la création de nouvelles unités spécialisées est un des moyens prévus par le programme pour résoudre les inégalités territoriales, il apparaît qu'elle ne peut suffire : d'abord, les moyens financiers nécessaires pour que chacun puisse être pris en charge, le moment venu, par une unité spécialisée, ne semblent pas pouvoir être réunis ; ensuite, plus fondamentalement, se développe à juste titre l'idée que la « culture palliative » et les techniques de soins doivent exister non pas seulement dans des services dédiés mais dans l'ensemble des services hospitaliers. Trop souvent, en effet, ceux-ci écartent le problème de la mort : comme le soulignait la philosophe Anne Fagot-Largeault lors de son audition par le groupe de travail, un service hospitalier qui ne compte pas de décès est un service où les équipes médicales transfèrent à d'autres l'accompagnement palliatif dès que les premiers signes de fin de vie sont détectés.
Or, la continuité du soin au sein du même service, sans rupture entre le curatif et le palliatif, paraît à la fois plus compatible avec la réalité des moyens financiers disponibles et plus conforme à l'évolution de la conception même du soin, qui tend à prendre en compte non plus uniquement la maladie, mais la personne du malade, si besoin jusqu'à la mort.
La lutte contre la souffrance est devenue, en vingt-cinq ans en France, une priorité, spécialement pour l'accompagnement des malades en fin de vie. Tous, cependant n'acceptent pas l'idée que les soins palliatifs y apportent la meilleure réponse. Selon eux, la diffusion de ces pratiques et la mise en oeuvre de moyens adéquats ne constituent pas une solution suffisante pour la prise en charge de la fin de vie.
B. ACCEPTATION OU MAÎTRISE DE LA MORT
1. Concilier droit à la vie et liberté
Une approche républicaine de la fin de vie ne peut se concevoir que dans le respect de la laïcité telle que définie par André Comte-Sponville, c'est-à-dire comme le refus d'une hiérarchie imposée des valeurs. Chargé de la défense des droits de l'homme, l'Etat laïc n'a pas à établir entre eux une hiérarchie rigoureuse, leur valeur respective relevant des conceptions de chacun. Ainsi, concernant la fin de vie, il n'appartient pas à l'Etat de proclamer que le droit à la vie est un droit absolu ou supérieur à la liberté. De fait, la République n'a pas établi une telle hiérarchie : la dépénalisation du suicide n'a jamais été remise en cause depuis le code pénal de 1810, et l'interruption volontaire de grossesse a elle-même été dépénalisée en 1975. Ces deux évolutions, socialement acceptées, ont précisément marqué la conciliation par le législateur entre droit à la vie et liberté.
Faut-il aller plus loin et considérer avec Michel Onfray que la vie n'est pas l'humanité, et que la même distinction entre les deux, établie au début de l'existence par la possibilité d'une interruption volontaire de grossesse, devrait être admise pour la fin de vie ? Ceux qui contestent la distinction entre vie et humanité ne peuvent l'accepter. Mais il est important de souligner que cette dernière approche n'implique pas pour autant plus que la première un refus de la mort. Quelles que soient les conceptions différentes de la vie, un tel refus n'existe dans aucune des familles de pensée représentée au sein du groupe de travail ou entendue au cours de ses auditions. Mourir pour ses idées comme mourir pour sa foi implique nécessairement que la vie ne doit pas être préservée à tout prix. La distinction est ici plus subtile. Les adversaires de l'euthanasie pensent qu'il faut accepter la mort au moment où elle vient ; ses partisans veulent, au contraire, s'en rendre maîtres, en en choisissant le moment et les circonstances.
Au-delà de ces différences, l'ensemble des écoles philosophiques et spirituelles souligne la nécessité pour l'homme de se préparer à la mort et de quitter la vie en toute conscience, pour construire avec ses proches des moments chargés de sens. Cette nécessité oriente-t-elle le choix entre acceptation de la mort ou choix de l'instant du trépas ? Plusieurs des personnes auditionnées ont insisté sur l'importance des derniers moments pour que tous, le malade comme ses proches, puissent accepter la mort. A l'évidence, une mort brutale et non préparée ne permet pas cette prise de conscience du terme de l'existence : la souhaiter n'est finalement qu'une forme de refus de la mortalité. La mort instantanée, indolore, inconsciente, que semblent souhaiter la majorité des Français lorsqu'on les interroge et qui oriente une partie d'entre eux vers le souhait de voir légaliser l'euthanasie, ne semble donc pas permettre de réaliser l'idéal généralement reconnu d'une mort pleinement vécue. Est-ce cependant un argument contre l'euthanasie ? L'exemple belge, exposé au groupe de travail par le docteur Raymond Mathys, montre que l'euthanasie peut s'accompagner d'une préparation du malade et de son entourage à la mort. En Belgique, elle s'inscrit dans un processus encadré et progressif qui laisse sa place au temps et donne lieu à l'élaboration d'un nouveau cérémoniel social au moment des adieux.
Si l'euthanasie n'empêche pas l'acceptation de la mort, est-elle pour autant une demande sociale légitime ? S'agit-il d'une liberté, voire d'un droit ? La distinction n'est pas sans importance. Si le suicide a été reconnu comme liberté dès lors qu'il n'est plus considéré comme un crime ou même un délit, il n'en va pas nécessairement de même pour l'euthanasie. Contrairement à une idée répandue, la différence ne réside pas dans l'intervention d'un tiers. Aider une personne à se suicider n'est pas plus constitutif d'une infraction que le suicide lui-même, sauf à être qualifié de non-assistance à personne en danger : seuls sont condamnés par le droit français l'incitation au suicide et l'homicide (les qualifications retenues étant le plus souvent l'assassinat ou l'empoisonnement). Le passage de la liberté au droit réside, comme le souligne Hans Jonas 18 ( * ) , dans l'organisation sociale de la mort assistée. Plus précisément, c'est la question de l'intervention des médecins qui entraîne le passage d'une liberté relevant de la seule responsabilité de l'individu 19 ( * ) à un droit socialement encadré. C'est, comme l'a précisé au groupe de travail le professeur Samia Hurst, le choix fait par la Suisse, pays qui a autorisé, tout en l'encadrant, le suicide assisté, mais qui s'est jusqu'à ce jour refusé à permettre l'euthanasie. Les médecins sont susceptibles de prescrire, dans des cas déterminés, pour des malades en souffrance et sans espoir de guérison, des substances létales. L'injection cependant relève de la responsabilité des individus qui peuvent se tourner vers des personnes de leur connaissance ou adhérer à des associations d'aide, dont l'action est admise à condition que leur motif soit altruiste. Une étape supplémentaire a été franchie par le droit hollandais et le droit belge. En 2001 et 2002, ces Etats ont mis en place une législation qui fait de l'euthanasie un droit-créance de l'individu sur la société. Si les médecins conservent la possibilité d'une objection de conscience à la pratique de cet acte, c'est bien une mort médicalisée qui est organisée avec l'obligation que ce soit un médecin qui pratique l'injection et demeure avec le malade jusqu'à sa mort.
2. Est-ce un vrai choix que le choix de mourir?
Mais, avant de se demander si la législation peut, au-delà de la liberté de mettre fin à ses jours, reconnaître un véritable droit, il convient de s'interroger sur le caractère réellement libre de la décision de mourir. Deux problèmes se posent en effet.
Tout d'abord, comme le rappelle le professeur Axel Kahn 20 ( * ) , la liberté au sens moral ne peut s'entendre pleinement que face à une alternative. Or, mourir plus ou moins rapidement n'est pas réellement une alternative : il n'y a pas de choix au sens plein du terme ; la liberté de se suicider n'en est donc pas réellement une. Par conséquent, le premier devoir est d'ouvrir de nouvelles perspectives sur la vie aux personnes en pleine possession de leurs capacités physiques et mentales qui désirent mettre fin à leurs jours. De même, on tente de réanimer ceux qui sont transportés aux urgences après une tentative de suicide. L'attitude face à la fin de vie doit être la même. Il faut inciter ceux qui sont dans cette situation à profiter de leurs derniers temps de vie, et les mettre en position de le faire, notamment en mettant en oeuvre tous les soins nécessaires pour lutter contre la douleur.
Par ailleurs, la liberté de mettre fin à ses jours suppose l'absence de pression familiale ou sociale en ce sens. Le débat récurrent en Suisse sur les motivations réellement altruistes des associations d'aide au suicide montre la complexité de cette question. La cotisation demandée par l'association est-elle constitutive d'un intérêt ? Les garde-fous posés par la législation belge pour encadrer les possibilités de demande d'euthanasie, réservée aux malades en fin de vie, et s'assurer de la volonté du malade qui doit formuler des demandes répétées, peuvent sans doute garantir des pressions familiales mais non des pressions sociales, à la fois diffuses et fortes. Comme le soulignait Anne Fagot-Largeault devant le groupe de travail, il existe une incontestable pression sociale qui fait constamment sentir aux personnes ayant dépassé un certain âge leur inutilité. Le fait de s'arrêter de travailler s'apparente ainsi à une véritable mort sociale en raison de l'improductivité forcée qu'elle entraîne. Le sentiment « d'être de trop », d'être une charge en découle. Il semble difficile que des dispositions législatives puissent réellement empêcher ce sentiment de déboucher sur une demande d'euthanasie au moment de la fin de vie. Là encore, la demande d'euthanasie ne refléterait donc pas un choix réellement libre.
Faut-il en conclure que la demande de mort assistée qui s'exprime en fin de vie est nécessairement l'expression d'autre chose ? Peut-on l'assimiler à un appel à l'aide ? Un malade qui demande la mort éprouve-t-il en réalité son entourage et les médecins pour savoir s'ils croient encore à sa capacité à vivre et à se battre ? En ce cas, une réponse favorable à la demande d'euthanasie ne peut être que source de résignation et de désespoir.
A l'inverse, Michel Onfray a estimé devant le groupe de travail que le refus de l'euthanasie est un moyen pour les vivants de surmonter leurs propres difficultés à affronter la mort, sur laquelle les soins palliatifs jettent un voile au sens étymologique du pallium . La prise en charge palliative a également été décrite par Anne Fagot-Largeault comme infantilisante, tant pour le malade que pour son entourage. Dans cette optique, répondre à la demande d'euthanasie, c'est accepter l'autonomie du malade et reconnaître l'autonomie de sa volonté.
3. Quelles conséquences sociales ?
Mais reconnaître un droit à l'euthanasie en France aurait nécessairement un impact social plus large que les seuls cas où une personne, en pleine possession de ses moyens intellectuels et bénéficiant de tous les soins susceptibles de l'empêcher de souffrir, décidera rationnellement et en dehors de toute pression familiale ou sociale de demander qu'on lui injecte un produit létal. C'est l'ampleur de cet impact social qu'il convient de prendre en compte. Les partisans de l'euthanasie considèrent que la reconnaissance d'un tel droit rendra la société plus libre en répondant à l'aspiration des individus, et permettra de réguler des pratiques sociales aujourd'hui clandestines. Mais les effets leur paraissent par ailleurs devoir être limités. En effet, l'euthanasie n'a pas vocation à devenir une norme mais à demeurer une faculté sans doute minoritaire, comme c'est le cas en Hollande et en Belgique. Chacun restera libre, lorsqu'il est en fin de vie, d'attendre le moment de sa mort ou de la provoquer.
A l'inverse, les opposants à l'euthanasie insistent sur plusieurs conséquences néfastes qu'aurait cette autorisation.
La première est le changement du rôle du médecin. En Belgique et en Hollande, des professionnels de santé s'engagent dans cette démarche nouvelle et particulièrement exigeante sans considérer qu'elle est contraire à l'éthique médicale. Cependant, comme l'a souligné le professeur Sadek Beloucif, l'acte d'euthanasie n'est pas un acte de soin. Le médecin qui la pratique sort donc de son rôle pour assumer une fonction que le docteur Raymond Mathis a décrite comme ne pouvant être qu'un engagement pris sur la base d'une relation de confiance, c'est-à-dire un engagement interpersonnel qui dépasse la relation normale entre médecin et patient. Le statut d'un tel acte dans l'éthique médicale demeure donc problématique.
Ensuite, il faut s'interroger sur l'effet d'une telle législation sur les personnes handicapés, les malades, leurs proches et les équipes soignantes. Peut-on réellement exclure que le message découlant de l'autorisation d'euthanasie ne soit perçu par certains comme affirmant la vanité du combat qu'ils mènent pour vivre, ou accompagner la vie ? La seule mort digne deviendrait alors la mort choisie et rapide. Autoriser l'euthanasie, ce serait ainsi faire un choix de société aux conséquences profondes. Soit, comme c'est la volonté actuelle des pouvoirs publics, la vie doit être accompagnée jusqu'au décès, soit la mort peut être provoquée, ce qui met en question la conception même de la vie humaine. Accepter l'idée que celle-ci pourrait, voire devrait, être interrompue dès lors qu'on n'est plus dans les conditions d'en jouir comme on le souhaite, ce serait, selon l'analyse de Bertrand Vergely, la réduire à une simple jouissance.
Enfin, autoriser l'euthanasie pourrait être considéré comme une remise en cause du principe culturellement central qu'est l'interdiction de tuer. Comme l'a rappelé le professeur Axel Kahn, ce principe ne connaît jusqu'à présent que des exceptions étroitement définies, la légitime défense par exemple. Un droit à l'euthanasie pourrait-il être une simple exception nouvelle ou apporterait-il un changement dans la conception que nous avons des rapports humains ? Si tel était le cas, cette vision nouvelle serait-elle préférable, car plus réaliste et mieux adaptée au monde contemporain, ou risquerait-elle de donner une vision mortifère de la société ?
Face à ces visions évidemment incompatibles, le groupe de travail a cherché à adopter une démarche pragmatique.
II. UNE APPROCHE PRAGMATIQUE
Comme l'indiquait Hans Jonas 21 ( * ) , il y a quelque paradoxe à débattre aujourd'hui du droit à la mort alors que l'essentiel du combat pour les droits de l'homme a été mené pour la reconnaissance du droit à la vie, qui figure en tête de la Déclaration d'indépendance des Etats-Unis et dans les conventions internationale protectrices des droits que sont la Déclaration universelle des droits de l'homme et la Convention européenne des droits de l'homme. C'est du droit à la vie que découlent tous les autres droits sociaux. La question du droit à la mort ne peut se poser qu'en raison de l'évolution de la médecine et de l'emprise toujours imparfaite sur le vivant de la technique, capable d'empêcher de mourir mais pas de guérir. Plus qu'une question théorique c'est donc bien une question pratique qui est posée au législateur. Quelles sont les meilleures conditions possibles pour la fin de vie ?
Le débat actuel porte sur le refus du recours exclusif aux soins palliatifs après la fin des traitements curatifs, et sur le caractère éventuellement préférable de l'euthanasie pour ceux qui le souhaitent. Mais la législation actuelle empêche-t-elle réellement le recours à la mort assistée ? L'examen du cadre légal et une meilleure connaissance des pratiques liées à la fin de vie sont nécessaires pour que le législateur puisse se prononcer sur la demande de faire évoluer le droit.
A. QUE PERMET L'ÉTAT DU DROIT ?
1. L'intentionnalité
La loi Leonetti du 22 avril 2005 a d'abord cherché à faire respecter la volonté des personnes en ce qui concerne les soins. Si elle n'a pas autorisé l'injection délibérée d'une substance létale à un malade qui en ferait la demande, elle a admis, comme partie intégrante de la démarche palliative, le fait que la lutte contre la douleur peut avoir pour conséquence de raccourcir l'espérance de vie. Cette théorie dite du « double effet » est connue en philosophie, comme l'a rappelé le professeur Sadek Beloucif, depuis Thomas d'Aquin. Elle fait reposer l'appréciation de l'acte sur son intention. Ainsi, un acte de soin destiné à empêcher la souffrance du patient (comme l'augmentation d'une dose de morphine) doit être apprécié comme tel, même si le praticien sait qu'il peut aussi réduire l'espérance de vie. La loi pose simplement comme exigence que le malade, ou ses proches s'il n'est plus conscient, soient informés des conséquences potentielles de l'acte sur l'espérance de vie. L'encadrement législatif des soins palliatifs n'implique donc pas le respect d'une échéance supposée naturelle de l'existence : les soins, et notamment la lutte contre la douleur, peuvent avoir pour effet de raccourcir la vie, mais il ne peut s'agir du but recherché.
C'est la mise en pratique de ce principe sur le terrain que le professeur Régis Aubry a expliquée au groupe de travail. Les soins qui entourent la fin de vie s'exercent dans un cadre éthique ; ils supposent avant tout une discussion avec le malade et son entourage. Celle-ci est destinée à comprendre exactement ses besoins mais aussi à éviter que les proches ne subissent, pendant de nombreuses années, le poids d'une culpabilité morale lorsque les soins prodigués aboutissent dans les faits à la mort du patient, et peuvent être assimilés, de ce fait, à une euthanasie. C'est donc au plus près du malade et de ses proches que doivent se prendre les décisions palliatives. Si celles-ci répondent aux désirs des malades, il n'y a pas lieu de modifier ou de compléter la loi.
Les partisans de l'euthanasie accusent pourtant la théorie du double effet de ne permettre de donner la mort qu'à condition de prétendre pratiquer des soins. Cette « hypocrisie » est, pour le docteur Denis Labayle, source d'ambiguïté et donc d'inapplication de la loi. Cependant, la différence d'appréciation d'un même acte selon l'intention qui le sous-tend est au fondement du droit pénal français, par opposition au système pénal britannique. La théorie du double effet s'inscrit donc dans la logique même de notre système juridique.
L'interprétation des pratiques liées à la fin de vie à la lumière de l'intentionnalité offre même la possibilité d'apporter une solution juridiquement et humainement satisfaisante aux cas peu nombreux (vingt sur les dix dernières années) d'euthanasie qui, faisant l'objet d'une instruction judiciaire, peuvent être appelés devant les tribunaux où ils suscitent l'attention des médias et une émotion populaire légitime. L'analyse faite par le président de la Chambre criminelle de la Cour de Cassation, Bertrand Louvel, pose clairement les conditions dans lesquelles une instruction du Garde des Sceaux pourrait amener l'arrêt rapide des procédures judiciaires dans les cas avérés d'euthanasie :
« Le recours à une qualification permise par le droit pénal en vigueur et de nature à répondre à ces situations exceptionnelles a été utilisé dans une affaire, devenue à cet égard exemplaire, où une information avait été ouverte pour approfondir les vérifications des circonstances d'un décès. Il s'agit du cas d'une mère qui, le désespoir dans l'âme, a administré une substance létale à son fils rendu tétraplégique par un accident et qui lui réclamait de mourir. Le juge d'instruction a conclu son information par un non-lieu fondé sur l'article 122-2 du code pénal qui dispose que n'est pas pénalement responsable la personne qui a agi sous l'emprise d'une force ou d'une contrainte à laquelle elle n'a pu résister.
« Dans le cas qui nous occupe, le juge d'instruction a considéré que l'amour de cette mère n'avait pas pu résister à la volonté de son fils, qui s'est en quelque sorte substituée à la sienne.
« Ce non-lieu a fait l'objet d'un consensus et n'a pas été frappé de recours, tant il est apparu qu'on se trouvait là en présence d'un cas authentique d'euthanasie active, légitimé par des sentiments d'humanité très dignes et très respectables.
« Donc, notre droit offre des ressources qui permettent de discerner ces situations, de les distinguer des situations plus douteuses, et de leur apporter le traitement approprié du classement sans suite ou du non-lieu que le corps social dans son ensemble comprend, admet et approuve. »
2. Les limites d'un texte de loi
Les appels à l'élaboration d'un texte de loi pour lever toute ambiguïté concernant les pratiques autorisées au moment de la fin de vie et affirmer un droit à l'euthanasie doivent en outre répondre à deux difficultés.
La première, rappelée par le professeur Sadek Beloucif, est qu'un texte de loi ne résoudrait pas le débat qui agite la société. Le risque est celui d'une multiplication de contentieux coûteux et humainement destructeurs, comme en a connu l'Etat de l'Oregon, lequel a pour cette raison finalement préféré revenir sur sa législation autorisant l'euthanasie. Il importe cependant de noter que la loi belge et le système de contrôle mis en place, a priori par les médecins et a posteriori par une commission nationale, semblent avoir à ce jour prévenu les contentieux et avoir été rapidement acceptés socialement.
Une deuxième difficulté concerne ceux qui ne peuvent se prévaloir de la liberté actuelle de se suicider. Ceux qui souffrent d'un handicap ou d'une maladie chronique handicapante et sont dans l'incapacité physique de mettre fin eux-mêmes à leurs jours, mais ne sont pas en fin de vie, n'ont, dans aucun pays européen, le droit de demander à un médecin de prescrire un produit létal ou de pratiquer une euthanasie. C'est pourtant pour eux que se pose avec le plus de force la question d'un droit à l'euthanasie, susceptible moins d'accélérer leur mort que de leur offrir la perspective de garder le plus longtemps possible une forme de maîtrise sur leur existence et sur le corps contre lequel ils doivent souvent lutter pour vivre. Si l'euthanasie est reconnue comme un droit, qu'est-ce qui peut justifier de les en exclure, et s'ils doivent être inclus ne faudrait-il pas, de proche en proche, inclure dans le droit à l'euthanasie tous les désirs de suicide ?
B. MIEUX CONNAÎTRE LES PRATIQUES
1. Le non-respect de la loi et ses conséquences
André Comte-Sponville a déclaré au groupe de travail qu'il était favorable à une loi autorisant l'euthanasie « parce qu'il est républicain » , mais a relevé que, d'un autre côté, les pratiques euthanasiques, dont la réalité dans les services de réanimation ou d'urgence ne peut sérieusement être remise en cause, sont justement contraires à la loi républicaine. Il faut donc, a-t-il conclu, les faire disparaître ou mettre la loi en accord avec les faits.
La France dispose pourtant de peu de données fiables en ce domaine. Cependant, l'analyse de la perception par le personnel infirmier des circonstances de la mort à l'hôpital 22 ( * ) a mis en évidence plusieurs dysfonctionnements pouvant révéler des pratiques euthanasiques, et qui se trouvent confirmés par le rapport de l'Igas sur la mort à l'hôpital 23 ( * ) . Aucune étude scientifique ne permet cependant de connaître l'ampleur du phénomène en France. Or, ces pratiques clandestines ne respectent par nature aucune règle et ne garantissent aucun droit, notamment pas celui, fondamental, au respect de la volonté du malade. Il convient donc de les connaître pour comprendre leurs déterminants et les réguler.
2. La nécessité d'une étude conduite selon des critères internationaux
La méthode internationalement reconnue élaborée par le professeur Luc Deliens et son équipe de l'université libre flamande de Bruxelles pour étudier les circonstances de la fin de vie des malades a grandement servi pour éclairer le débat législatif belge. Il est nécessaire de mener des études selon cette méthode en France pour permettre une meilleure connaissance de la situation française, établir des comparaisons internationales et s'interroger sur la valeur des pratiques d'accompagnement actuellement admises, comme la sédation profonde terminale. S'il peut sembler paradoxal, voire impossible, de mener une étude et de publier un rapport sur des pratiques illégales, le professeur Deliens a déjà conduit un travail de ce type pour d'autre pays que la belgique, en entourant ses recherches d'un certain nombre de garanties pour les professionnels de santé qui décrivent leur pratiques, notamment en matière d'anonymat et d'absence de poursuites.
La tâche de conduire et financer ces études appartient à l'observatoire de la fin de vie créé, à la suite du rapport de Jean Leonetti, par un décret du 19 février 2010 24 ( * ) et dont le président est le professeur Régis Aubry. Si toutefois l'observatoire n'était pas en mesure de conduire ces études ou se refusait à le faire, le groupe de travail demanderait à la commission des affaires sociales du Sénat de mandater le professeur Deliens pour les mener.
*
En conclusion, le groupe de travail propose à la commission des affaires sociales :
- de demander au Garde des Sceaux d'adresser une directive aux parquets les invitant à discerner les cas où une assistance à la mort aura été apportée pour le seul motif de répondre au désir répété de la personne et à les classer sans suite en application de l'article 122-2 du code pénal ;
- de demander au président de l'observatoire de la fin de vie d'engager des études sur les pratiques entourant la fin de vie selon la méthodologie élaborée par le professeur Luc Deliens, et, à défaut, de confier à ce dernier le soin de les conduire pour le Sénat.
TRAVAUX DU GROUPE DE TRAVAIL
(réunion du 16 juin 2010)
Nicolas About, président du groupe de travail . - Nous arrivons au terme des travaux de notre groupe de travail et le rapport que je vous présente aujourd'hui n'a bien sûr pas la prétention de dresser un tableau exhaustif de ce sujet difficile, ni d'en tirer des conclusions définitives. Il a plus simplement pour ambition d'en faire une analyse et d'établir quelques propositions qui puissent nous être communes.
Les éléments de l'analyse découlent de la vingtaine d'auditions que nous avons conduites dans le souci d'entendre l'expression de toutes les familles de pensée, sans exclusive, mais avec les contraintes de temps qui étaient les nôtres.
Deux points me semblent essentiels. Tout d'abord, et je pense relayer notre sentiment unanime, nous souhaitons rompre avec une vision purement technicienne de la fin de la vie qui peut aboutir à l'acharnement thérapeutique. Les droits reconnus au patient, sa volonté d'autonomie par rapport à la décision médicale, le fait qu'il puisse décider lui-même de la poursuite ou de l'arrêt des traitements font, je crois, l'objet d'un consensus social. La loi Leonetti du 22 avril 2005 s'inscrit dans cette logique. Ainsi, la mort n'est plus nécessairement masquée, niée, par la médecine. Ceux qui le souhaitent peuvent choisir d'y faire face en pleine conscience.
Mais je crois que notre consensus va encore plus loin sur la manière d'aborder la fin de vie. En effet, tant les partisans des soins palliatifs que ceux de l'euthanasie cherchent d'abord à lutter contre la douleur. Plus personne aujourd'hui n'entend lui attribuer une valeur morale ou spirituelle qui ferait obstacle à sa prise en charge ou empêcherait de chercher à la soulager.
Que ce soit en diffusant les pratiques palliatives ou en choisissant une « mort douce » provoquée, nous nous préoccupons tous de trouver le meilleur moyen pour que la fin de vie soit, au moins physiquement, apaisée.
La différence entre les conceptions possibles, me semble-t-il, réside ailleurs, dans l'attitude face à la mort elle même. Pour certains, il faut l'accepter et attendre l'échéance en vivant pleinement tous les instants qui nous en séparent. Pour d'autres, il faut pouvoir maîtriser la mort, non pas prétendre la surmonter, mais pouvoir la choisir et par là conserver jusqu'à la fin la conduite de son existence et l'évolution de son corps.
Face à ces deux attitudes, que permet l'état du droit ? Tout d'abord, le suicide n'est plus pénalement réprimé en France depuis le code pénal de 1810. Mais le cas du suicide assisté est plus complexe car, si l'on ne peut réprimer une action destinée à accomplir un acte qui n'est pas lui-même répréhensible, le risque d'incrimination sur la base de l'assassinat, de l'empoisonnement ou même de la non-assistance à personne en danger est réel.
La question centrale est celle du rôle du médecin. La loi Leonetti admet, on le sait, le « double effet » des soins palliatifs : un soin destiné à apaiser la douleur peut avoir pour effet de réduire l'espérance de vie. Ce soin pourra être prodigué si le patient ou son entourage sont informés de ses conséquences potentielles. C'est donc l'intention du médecin qui marque la frontière entre un acte destiné à soulager la douleur, et celui qui abrège la vie.
Plusieurs des personnes auditionnées nous ont affirmé que cette distinction est confuse, voire hypocrite, et qu'elle ne permet pas une bonne application de la loi. Pourtant, la détermination de la valeur d'un acte en fonction de l'intention qui le sous-tend est l'un des fondements de notre droit pénal. Ceux qui sont partisans de l'euthanasie devraient donc compléter la loi Leonetti plutôt que la changer, car elle est cohérente du point de vue des soins palliatifs. Par ailleurs, même si l'euthanasie venait à être autorisée, il est évident, comme le montre l'exemple belge, que les soins palliatifs continueraient à jouer un rôle prédominant dans la fin de vie.
Incontestablement, la loi Leonetti a apportée une solution acceptable pour de nombreux cas en affirmant le droit des malades de refuser le traitement et en demandant la mise en place de soins palliatifs une fois que les soins curatifs ne sont plus envisageables. Bien sûr, il faut que cette loi soit mieux connue et que des moyens supplémentaires soient alloués aux soins palliatifs. Ceux-ci ne doivent d'ailleurs plus être cantonnés aux unités spécialisées mais être intégrés aux pratiques de l'ensemble des services hospitaliers confrontés à la fin de vie et étendus, autant qu'il est possible, aux soins dispensés à domicile.
J'estime cependant, à titre personnel et cette considération ne figure pas en tant que telle dans le rapport, que la loi Leonetti ne règle pas un cas particulier : celui des personnes lourdement handicapées qui ne sont pas en fin de vie mais qui ne peuvent mettre elles-mêmes fin à leurs jours, si tel devait être leur souhait face aux difficultés insurmontables de leur existence quotidienne.
Je suis parfaitement conscient du message que sont venues nous porter plusieurs des personnes auditionnées sur le risque que certaines personnes handicapées puissent voir dans un débat sur l'euthanasie qui leur serait particulièrement consacré, une remise en cause du combat qu'elles mènent à chaque instant pour vivre.
Mais mon optique est précisément inverse. Offrir à ceux qui se sont tant battus la possibilité de s'arrêter, quand ils l'auront voulu, sans être une fois encore dominés par le corps contre lequel ils ont du combattre, c'est leur donner une perspective apaisante. Je ne plaide évidemment pas qu'ils aient recours à l'euthanasie mais je conçois que si la possibilité leur en était offerte, cela les aiderait à mieux vivre sans jamais, peut-être, y avoir recours.
Concernant l'évolution éventuelle du droit, notre rapport ne peut qu'exposer les différents arguments pour et contre une légalisation de l'euthanasie. Bien évidemment, il ne tranche pas en faveur de l'une ou l'autre de ces thèses. Il appartiendra à chacun de prendre, le moment venu, ses responsabilités en fonction de ses convictions les plus profondes. Nous en aurons probablement l'occasion lors de l'examen de la proposition de loi, dont nos collègues François Autain et Guy Fischer ont annoncé le dépôt, si son inscription à l'ordre du jour en est demandée. A ce stade, il me semble néanmoins que deux propositions pourraient être faites par le groupe de travail et rencontrer votre accord.
La première concerne les procès pour euthanasie. L'audition du président de la chambre criminelle de la Cour de cassation, Bertrand Louvel, a été, sur ce point, particulièrement éclairante. Les juges ont eu à connaître d'une vingtaine de cas d'euthanasie sur les dix dernières années, ce qui est faible. Seule la moitié d'entre eux a abouti devant les tribunaux. Mais ces cas, particulièrement douloureux, ont-ils réellement leur place en cour d'assises ? Je ne le crois pas et nous devons empêcher que d'autres familles n'aient à supporter un tel drame judiciaire, qui s'ajoute au drame humain qu'elles ont déjà vécu. Le groupe de travail pourrait donc demander à ce que le Garde des sceaux adresse aux parquets une instruction tendant, après qu'ils se soient assuré qu'il s'agit réellement d'une euthanasie fondée sur un sentiment d'humanité, au classement sans suite de ces affaires sur le fondement, comme le suggérait le président Louvel, de l'article 122-2 du code pénal.
Cet article, qui prévoit les cas d'irresponsabilité pénale, a été appliqué par un juge d'instruction au cas d'une mère ayant fait l'injection d'un produit létal à son fils devenu tétraplégique et qui lui demandait de mourir. Le juge a estimé que la volonté du fils s'était substituée à celle de la mère et que cette dernière n'était donc pas responsable de ces actes. Cette interprétation donnée par ce juge d'instruction et l'instruction qui, sur cette base, pourrait être donnée aux parquets me paraissent d'autant plus intéressantes qu'elles sont susceptibles de répondre à la situation des personnes en fin de vie comme au cas des personnes handicapées qui désirent mourir mais ne peuvent le faire, comme je l'exposais précédemment.
La deuxième proposition répond au besoin de connaissances sur les pratiques liées à la fin de vie en France, et précisément sur les euthanasies, dont on sait qu'elles sont, dans les faits, pratiquées en dehors du cadre de la loi. Il existe plusieurs rapports sur la mort à l'hôpital et l'on dispose d'études partielles qui montrent que des décisions d'euthanasie sont prises dans des services médicaux. Mais aucune étude systématique n'a été menée à ce jour sur ce sujet sensible.
L'observatoire de la fin de vie, créé le 10 février dernier à la suite du rapport Leonetti et que préside Régis Aubry, ancien président du comité de suivi du développement des soins palliatifs, pourrait valablement conduire cette étude.
J'insiste, toutefois, sur le fait qu'il est essentiel qu'elle repose sur des méthodes internationalement reconnues et qui permettent la comparaison entre la situation de la France et celle d'autres pays concernant la fin de vie et l'euthanasie.
Le professeur Luc Deliens, de l'université libre flamande de Bruxelles, que nous avons entendu, est un spécialiste reconnu en ce domaine et son approche pragmatique a grandement servi à la réflexion engagée par le législateur belge. Le groupe de travail pourrait donc demander qu'une étude sur les circonstances de la fin de vie en France soit menée selon les principes que ce professeur a élaborés. S'il peut sembler paradoxal, voire impossible, de mener une étude et de publier un rapport sur des pratiques illégales, le professeur Deliens a déjà conduit un travail de ce type pour d'autres pays, en entourant ses recherches d'un certain nombre de garanties pour les professionnels de santé qui décrivent leur pratiques, notamment en matière d'anonymat et d'absence de poursuites.
Si l'observatoire de la fin de vie était dans l'incapacité de répondre à cette demande, ne pourrait-on imaginer que la commission des affaires sociales demande au professeur Deliens de la conduire pour elle, ce qu'il serait disposé à faire ?
François Autain . - Je salue l'esprit d'ouverture de ce rapport et je suis d'accord avec ses conclusions. Il me semble important qu'une étude puisse être conduite par le professeur Deliens sur la réalité des pratiques liées à la fin de vie en France si l'observatoire de la fin de vie ne peut la mener. Des études ont déjà montré que dans les services de réanimation ou d'oncologie, l'euthanasie active est pratiquée et il faut voir cette réalité et en mesurer l'ampleur.
Je ne suis pas tout à fait d'accord avec l'idée selon laquelle la loi Leonetti participe d'un mouvement qui tend à ce que la médecine ne masque plus la mort. La sédation masque l'intention du médecin, c'est une euthanasie qui ne s'assume pas. Je ne vois pas l'intérêt que présente pour un malade le fait de prolonger sa vie dans un coma artificiel puisqu'il ne peut plus profiter de la vie.
Par ailleurs, c'est à partir de la loi Kouchner de 2002 qu'il a été permis aux malades de refuser un traitement, la loi « Leonetti » n'ayant fait que confirmer ce droit.
Concernant le suicide assisté, il me semble qu'il y a un vide juridique qui fait que l'on ne peut sans doute par réprimer l'aidant.
Nicolas About . - Il s'agit plutôt d'un conflit de droit.
François Autain . - Nous déposerons effectivement une proposition de loi sur l'aide active à mourir car il me paraît important que dans une société pluraliste, on puisse offrir la possibilité à ceux qui s'estiment propriétaires de leur vie et pas usufruitiers de recourir à l'euthanasie, tout en respectant le choix inverse.
Gilbert Barbier . - Je suis opposé à ce que l'on introduise l'euthanasie dans notre droit. Si elle devait l'être à qui sera-t-elle demandée ? A des médecins ou à des personnes habilitées ? Le terme même d'euthanasie est ambigu puisque l'on parle d'euthanasie active et d'euthanasie passive. La loi Leonetti permet déjà d'apporter une réponse adaptée et on ne peut prévoir chaque cas dans la loi. Le droit n'empêche pas les personnes en pleine possession de leurs facultés physiques et mentales qui désirent mettre fin à leurs jours de se suicider. Mais il n'appartient pas à la société de répondre au désir de ceux qui souhaitent se suicider mais ne le peuvent pas. Il est en revanche important d'appliquer la loi actuelle et de développer les soins palliatifs. On voit bien, lorsque l'on visite les services de soins palliatifs, que la douleur est désormais prise en charge et que les demandes de mort disparaissent.
Concernant l'idée d'une étude sur les euthanasies illégales, il faudrait également y inclure les maisons de retraites mais ceci relève plutôt d'une enquête judiciaire. Il faut par ailleurs s'interroger sur la multiplication des observatoires dont l'utilité n'est pas forcement avérée.
Jean-Pierre Godefroy . - Ce rapport a le mérite de poser le problème de la fin de vie tel que nous souhaitions qu'il le soit. On voit bien que si la loi Leonetti a marqué un progrès, on s'est refusé jusqu'à présent à aller au bout de la logique. Il n'y a aucune raison d'opposer soins palliatifs et euthanasie. Ce sont des démarches complémentaires pour ceux qui les souhaitent.
S'agissant des personnes lourdement handicapées qui réclament le droit de mourir, je pense qu'il faut accepter le suicide assisté. On admet l'assistance pour tous les actes de la vie et, parce qu'elles sont physiquement incapables de se donner la mort, même en pleine conscience, on leur inflige une double peine. Il s'agit d'une injustice et d'une discrimination. Chacun doit avoir la possibilité de choisir la manière dont il veut mourir. Or aujourd'hui, les pratiques hospitalière, en matière d'arrêts de soins ne sont pas très transparentes et se produisent souvent en l'absence de la famille.
Il ne faut pas sous-estimer le risque judiciaire pour ceux qui pratiquent l'euthanasie. Dans mon département, un procès vient encore d'aboutir à une condamnation, avec sursis, certes. Ces procès ont un impact médiatique très important. Or, ce n'est pas au Garde des sceaux ou aux juges de mettre fin à ces procès. Le législateur doit prendre ses responsabilités et inscrire la possibilité de la mort assistée dans la loi. Il faut offrir à chacun la possibilité de vivre sa fin de vie en fonction de ses convictions.
Gilbert Barbier . - On ne peut pas assimiler arrêt des soins et euthanasie. Dans ma pratique de chirurgien, j'ai été amené à prendre des décisions d'arrêt qui m'ont parues équilibrées et dans l'intérêt du patient. Je n'ai pas l'impression d'avoir pratiqué des euthanasies.
François Autain . - Il s'agit d'euthanasies passives.
Nicolas About . - La différence est entre soigner et prendre soin. On soigne si c'est nécessaire mais on prend soin toujours. Les deux démarches sont complémentaires et le chirurgien qui décide de ne pas opérer passe des soins curatifs aux soins palliatifs. La logique de l'euthanasie est autre.
Marie-Thérèse Hermange . - Je partage totalement les propos de Gilbert Barbier. J'ai simplement une question : de quel type de handicap est-il question quand on parle de mort assistée ? S'agit-il simplement des handicapés moteurs ou, par exemple, des personnes atteintes de troubles mentaux ? L'ouverture d'une possibilité de suicide assisté pour les handicapés moteurs risque de confronter tous les handicapés à ce type de demande.
Muguette Dini . - Ce rapport présente une synthèse intéressante des auditions que nous avons pu faire. Je pense simplement que l'instruction donnée par le Garde des sceaux ne peut être qu'une mesure temporaire. Pour le reste, je partage l'avis de Jean-Pierre Godefroy.
Nicolas About . - Mon bouleversement vient de ce que je n'ai pas de certitudes sur ce sujet. S'agissant des personnes handicapées, plusieurs questions se posent, notamment sur les modalités de recueil du consentement, mais je ne conclus pas. J'ai simplement posé la question de la légitimité de la demande d'aide au suicide de personnes qui, après s'être tant battues pour vivre, souhaitent s'arrêter. J'estime que c'est mon devoir d'élu et de représentant du peuple que de prendre en compte ses interrogations, ses souffrances et d'envisager les solutions possibles.
Ma première réponse à plusieurs des remarques qui ont été faites est de dire qu'il n'est plus question d'assumer la souffrance physique ou mentale. Tel n'est plus le débat. Aujourd'hui, la médecine sait calmer la douleur. La question qui reste posée après la loi Leonetti est celle des personnes qui souhaitent mourir d'une certaine façon.
Le terme euthanasie choque parce qu'on en mélange les sens historiques. Cela choque tout d'abord la conception biblique que l'on peut avoir de la mort : les Ecritures affirment « vous ne connaîtrez ni le jour, ni l'heure », c'est donc que la mort ne nous appartient pas, que l'on touche à quelque chose de sacré. Cela choque aussi le premier sens du terme, celle de la bonne mort, de la mort choisie pour rester fidèle à sa Patrie, à sa foi, à ses idées. C'est la mort de Socrate, d'Antigone ou de plusieurs saints au nom d'un principe supérieur. Pour certains, ce principe supérieur est leur liberté et on peut admettre qu'ils souhaitent choisir le moment de leur mort, sans porter de jugement moral sur leur choix.
Le rapport ne prend pas position sur l'euthanasie, il fait deux propositions. La première est qu'une instruction du Garde des sceaux mette fin à des procès d'assises manifestement inadaptés. La deuxième proposition est de mener une étude sur les pratiques liées à la fin de vie afin de mesurer l'ampleur des euthanasies illégales en France. Que l'on soit pour ou contre l'euthanasie, cette information est nécessaire pour mettre fin à des pratiques inacceptables. Je pense que sur ces deux propositions, nous pouvons être unanimes.
Marie-Thérèse Hermange . - Ce qui m'interpelle, c'est l'idée d'ouvrir une possibilité de suicide assisté pour les personnes, et d'abord pour les jeunes, atteints de pathologies mentales et dont l'état est par nature instable.
Nicolas About . - Dans les pays où l'euthanasie est organisée, les personnes atteintes de troubles mentaux ne peuvent la demander car le consentement ne peut être valablement recueilli. En Suisse, où certains cas de suicides assisté ont été autorisés pour des personnes atteintes de dépression, cela a suscité énormément de débats. Pour moi, il ne saurait en être question.
François Autain . - C'est aussi notre point de vue. Il ne saurait être question de ne pas réanimer les adolescents qui font des tentatives de suicide pour une peine de coeur au motif qu'ils ont choisi de se suicider. De même, on ne peut accepter l'euthanasie pour les personnes atteintes de la maladie d'Alzheimer, même si, en Belgique, on a admis le cas d'Hugo Klaus qui en était atteint.
Nicolas About . - Je me suis pour ma part souvent demander s'il n'était pas préférable de vivre quelques mois sans symptômes plutôt que deux ans avec les effets secondaires lourds de traitements inutiles. Prescrire de tels traitements, ce ne me semble être ni soigner ni prendre soin.
François Autain . - Je suis d'accord. Sur un autre point, la définition de l'euthanasie est la mort « douce » et je ne pense pas qu'il faille y assimiler le cas de ceux qui sont morts pour des valeurs et dont les derniers instants n'avaient souvent rien de doux.
Marie-Thérèse Hermange . - Je suis heureuse que nous ayons pu disposer du rapport et d'un calendrier précis avant la réunion en commission. Tel n'avait pas été le cas pour le groupe de travail sur la maternité pour autrui.
TRAVAUX DE LA COMMISSION
Réunie le mercredi 23 juin 2010 , sous la présidence de Muguette Dini, présidente, la commission entend Nicolas About présenter les conclusions du groupe de travail sur la fin de vie.
Nicolas About, rapporteur . - Le rapport que notre groupe de travail sur la fin de vie a adopté la semaine dernière n'a pas la prétention de dresser un tableau exhaustif de ce sujet difficile, ni d'en tirer des conclusions définitives. Il a plus simplement pour ambition d'en faire une analyse et il comporte deux propositions qui me paraissent pragmatiques.
L'analyse découle de la vingtaine d'auditions que nous avons conduites dans le souci d'entendre l'expression de toutes les familles de pensée, sans exclusive.
Deux points me semblent essentiels. Tout d'abord, et je pense relayer notre sentiment unanime, nous souhaitons rompre avec une vision purement technicienne de la fin de la vie qui peut aboutir à l'acharnement thérapeutique. Les droits reconnus au patient, sa volonté d'autonomie par rapport à la décision médicale, le fait qu'il puisse décider lui-même de la poursuite ou de l'arrêt des traitements, font l'objet d'un consensus social. La loi Leonetti du 22 avril 2005, venant elle-même à la suite de la loi Kouchner, s'inscrit dans cette logique. Ainsi, la mort n'est plus nécessairement masquée, niée, par la médecine, même si, comme l'a indiqué François Autain, elle l'est encore parfois. Ceux qui le souhaitent peuvent choisir d'y faire face en pleine conscience.
Notre consensus va encore plus loin sur la manière d'aborder la fin de vie. En effet, tant les partisans des soins palliatifs que ceux de l'euthanasie cherchent d'abord à lutter contre la douleur. Plus personne aujourd'hui n'entend lui attribuer une valeur morale ou spirituelle qui ferait obstacle à sa prise en charge ou empêcherait de chercher à la soulager. Que ce soit en diffusant les pratiques palliatives ou en choisissant une « mort douce » provoquée, nous nous préoccupons tous de trouver le meilleur moyen pour que la fin de vie soit, au moins physiquement, apaisée.
La différence entre les conceptions possibles réside ailleurs, dans l'attitude face à la mort elle même. Pour certains, il faut l'accepter et attendre l'échéance en vivant pleinement tous les instants qui nous en séparent. Pour d'autres, il faut pouvoir maîtriser la mort, non pas prétendre la surmonter, mais pouvoir la choisir et par là conserver jusqu'à la fin la conduite de son existence et l'évolution de son corps.
Face à ces deux attitudes, que permet l'état du droit ? D'abord, si le suicide n'est plus pénalement réprimé en France depuis le code pénal de 1810, le cas du suicide assisté est plus complexe : on ne peut réprimer une action destinée à accomplir un acte qui n'est pas lui même répréhensible mais le risque d'incrimination sur la base de l'assassinat, de l'empoisonnement ou même de la non-assistance à personne en danger est réel.
La question centrale, comme l'a souligné Gilbert Barbier, est celle du rôle du médecin. La loi Leonetti admet, on le sait, le « double effet » des soins palliatifs : un soin destiné à apaiser la douleur peut avoir aussi pour effet de réduire l'espérance de vie. Ce soin pourra être prodigué si le patient ou son entourage sont informés de ses conséquences potentielles. C'est donc l'intention du médecin qui marque la frontière entre un acte destiné à soulager la douleur, et celui qui abrège la vie.
Plusieurs des personnes auditionnées nous ont affirmé que cette distinction est confuse, voire hypocrite, et qu'elle ne permet pas une bonne application de la loi. Pourtant, la détermination de la valeur d'un acte en fonction de l'intention qui le sous-tend est l'un des fondements de notre droit pénal. Ceux qui sont partisans de l'euthanasie devraient donc compléter la loi Leonetti plutôt que la changer, car elle est cohérente du point de vue des soins palliatifs. Par ailleurs, même si l'euthanasie venait à être autorisée, il est évident, comme le montre l'exemple belge, que les soins palliatifs continueraient à jouer un rôle prédominant dans la fin de vie.
Incontestablement, la loi Leonetti a apporté une solution acceptable pour de nombreux cas en affirmant le droit des malades de refuser le traitement et en demandant la mise en place de soins palliatifs une fois que les soins curatifs ne sont plus envisageables. Bien sûr, il faut que cette loi soit mieux connue et que des moyens supplémentaires soient alloués aux soins palliatifs. Ceux-ci ne doivent d'ailleurs plus être cantonnés aux unités spécialisées mais être intégrés aux pratiques de l'ensemble des services hospitaliers confrontés à la fin de vie et étendus, autant qu'il est possible, aux soins dispensés à domicile.
J'estime cependant, à titre personnel et cette considération ne figure pas en tant que telle dans le rapport, que la loi Leonetti ne règle pas un cas particulier : celui des personnes qui ne sont pas nécessairement en fin de vie mais qui se trouvent dans l'incapacité physique de mettre elles-mêmes fin à leurs jours, si tel devait être leur souhait face aux difficultés insurmontables de leur existence quotidienne. A la suite de la question que m'avait posée Marie-Thérèse Hermange, je précise que j'exclus de cette interrogation les personnes atteintes de troubles mentaux ou d'un handicap mental dont le consentement me semble ne pouvoir être valablement recueilli.
Je suis parfaitement conscient du message que sont venues nous porter plusieurs des personnes auditionnés sur le risque que certaines de ces personnes puissent voir, dans un débat sur l'euthanasie qui leur serait particulièrement consacré, une remise en cause du combat qu'elles mènent à chaque instant pour vivre. Mais mon optique est précisément inverse. Offrir à ceux qui se sont tant battus la possibilité de s'arrêter, quand ils l'auront voulu, sans être une fois encore dominés par le corps contre lequel ils ont dû combattre, c'est leur donner une perspective apaisante. Je ne plaide évidemment pas pour qu'ils aient recours à l'euthanasie mais je conçois que si la possibilité leur en était offerte, cela en aiderait certains à mieux vivre sans jamais, peut-être, y avoir recours.
Concernant l'évolution éventuelle de notre droit, notre rapport ne peut qu'exposer les différents arguments pour et contre une légalisation de l'euthanasie. Bien évidemment, il ne tranche pas en faveur de l'une ou l'autre de ces thèses. Il appartiendra à chacun de prendre, le moment venu, ses responsabilités en fonction de ses convictions les plus profondes. Nous en aurons probablement l'occasion lors de l'examen de la proposition de loi, dont nos collègues François Autain et Guy Fischer ont annoncé le dépôt et dont il nous a été dit que l'inscription à l'ordre du jour serait demandée.
Le groupe de travail a adopté, tout en notant les réserves de Gilbert Barbier, deux propositions :
- la première concerne les procès pour euthanasie. L'audition du président de la chambre criminelle de la Cour de cassation, Bertrand Louvel, a été, sur ce point, particulièrement éclairante. Les juges ont eu à connaître d'une vingtaine de cas d'euthanasie sur les dix dernières années, ce qui est faible. Seule la moitié d'entre eux a abouti devant les tribunaux. Mais ces cas, particulièrement douloureux, ont-ils réellement leur place en cour d'assises ? Je ne le crois pas et nous devons empêcher que d'autres familles n'aient à supporter un tel drame judiciaire, qui s'ajoute au drame humain qu'elles ont déjà vécu. Le groupe de travail demande donc que le Garde des Sceaux adresse aux parquets une instruction tendant, après qu'ils se seront assurés que l'euthanasie était uniquement motivée par la volonté de mourir de la personne, au classement sans suite de ces affaires. Comme le suggérait le président Louvel, la base juridique de ce classement pourrait être celle de l'article 122-2 du code pénal.
Cet article, qui prévoit les cas d'irresponsabilité pénale, a déjà été appliqué par un juge d'instruction au cas d'une mère ayant fait l'injection d'un produit létal à son fils devenu tétraplégique et qui lui demandait de mourir. Le juge a estimé que la volonté du fils s'était substituée à celle de la mère et que cette dernière n'était donc pas responsable de ces actes. Cette interprétation et l'instruction qui, sur cette base, pourrait être donnée aux parquets, me paraissent d'autant plus intéressantes qu'elles sont susceptibles de répondre à la situation des personnes qui, sans être nécessairement en fin de vie, désirent mettre fin au combat quotidien qu'elles mènent pour survivre mais qui ne peuvent techniquement se donner la mort, comme je l'exposais précédemment ;
- la deuxième proposition répond au besoin de connaissances sur les pratiques liées à la fin de vie en France, et précisément sur les euthanasies, dont on sait qu'elles sont, dans les faits, pratiquées en dehors du cadre de la loi. Il existe plusieurs rapports sur la mort à l'hôpital et l'on dispose d'études partielles qui montrent que des décisions d'euthanasie sont prises dans des services médicaux. Mais aucune étude systématique n'a été menée à ce jour sur ce sujet sensible.
L'observatoire de la fin de vie, créé le 10 février dernier à la suite du rapport Leonetti et que préside Régis Aubry, ancien président du comité de suivi du développement des soins palliatifs, pourrait valablement conduire cette étude.
J'insiste, toutefois, sur le fait qu'il est essentiel qu'elle repose sur des méthodes internationalement reconnues et qui permettent la comparaison entre la situation de la France et celle d'autres pays concernant la fin de vie et l'euthanasie.
Le professeur Luc Deliens, de l'université libre flamande de Bruxelles, que nous avons entendu, est un spécialiste reconnu en ce domaine et son approche pragmatique a grandement servi à la réflexion engagée par le législateur belge. Le groupe de travail pourrait donc demander qu'une étude sur les circonstances de la fin de vie en France soit menée selon les principes que ce professeur a élaborés. Il peut sembler paradoxal, voire impossible, de mener une étude et de publier un rapport sur des pratiques illégales, mais le professeur Deliens a déjà conduit un travail de ce type pour d'autre pays, en entourant ses recherches d'un certain nombre de garanties pour les professionnels de santé qui décrivent leurs pratiques, notamment en matière d'anonymat et d'absence de poursuites.
Si l'observatoire de la fin de vie était dans l'incapacité de répondre à cette demande, ne pourrait-on imaginer que la commission des affaires sociales, qui dispose de crédits d'études, demande au professeur Deliens de la conduire pour elle, ce qu'il serait disposé à faire ?
Telles sont les conclusions du groupe de travail. Si vous autorisez la publication de ce rapport d'information, les contributions personnelles des membres du groupe qui souhaiteront préciser leur point de vue, y figureront en annexe.
Gilbert Barbier . - Je félicite Nicolas About d'avoir mené à son terme les travaux du groupe de travail sur la fin de vie. Son rapport, qui porte sur un sujet délicat, tente de parvenir à un consensus, difficile à trouver du fait des approches fondamentalement différentes des uns et des autres.
Je rappelle ensuite qu'il est important de bien faire la distinction, comme le propose Marie de Hennezel, entre : la limitation ou l'arrêt des thérapeutiques actives ; le soulagement de la douleur et de l'angoisse ; l'acte de donner intentionnellement la mort, c'est à-dire l'euthanasie au sens propre.
C'est sur ce dernier point que les opinions sont les plus partagées.
L'une des propositions du président About consiste à confier à l'observatoire de la fin de vie une étude sur les pratiques liées à la fin de vie dans notre pays. Ce travail, bien qu'intéressant en soi, risque d'être difficile à mener, dans la mesure où ces pratiques se rencontrent aussi bien dans les services d'urgence, de réanimation, de gériatrie que dans les blocs opératoires ou les services à domicile. En outre, je m'interroge sur la finalité de cette enquête. Servira-t-elle à cautionner l'idée selon laquelle l'existence d'actes illégaux prouve qu'il est désormais temps de les légaliser ? Ou permettra-t-elle de lutter contre ces pratiques clandestines en les sanctionnant ?
Sur la proposition relative aux procès pour euthanasie, je m'oppose - comme je l'ai dit devant le groupe de travail -, à ce que l'on confie au seul juge l'appréciation de l'acte d'euthanasie. Lui laisser la décision de classer l'affaire sous prétexte d'« une euthanasie fondée sur un sentiment d'humanité » me paraît être la porte ouverte à toutes les interprétations. Je note toutefois que cette expression, qui figurait dans l'intervention du président Nicolas About de la semaine dernière devant le groupe de travail, n'a pas été reprise dans celle qu'il vient de prononcer.
En tout état de cause, il ne revient pas au juge de dire si l'acte de donner intentionnellement la mort relève de la cour d'assises ou pas. C'est au législateur de prendre ses responsabilités et de décider de légaliser ou non cette pratique.
En définitive, laissons les médecins et les soignants face à leur conscience, sachant que c'est toujours « l'intention qui préside à l'acte ».
Marie-Thérèse Hermange . - Je trouve particulièrement intéressant de débattre de ce sujet juste après les échanges que nous avons eus sur le handicap et je remercie le président Nicolas About pour le travail qu'il a accompli.
La question sous-jacente au rapport du groupe de travail sur la fin de vie est celle de l'aide à la mort volontaire. En effet, c'est bien de la volonté d'une personne de mettre fin à ses jours dont il s'agit, et non pas de la mort « bonne » ou « douce » en soi, comme le laisse supposer le terme d'euthanasie. La mort volontaire n'est pas non plus la mort digne. Cette assimilation, comme l'a souligné le professeur Axel Kahn lors de son audition, reviendrait à considérer qu'il existe des formes de vie indignes. Or, tant la Déclaration universelle des droits de l'homme que la Convention européenne des droits de l'homme récusent cette idée.
Ce n'est donc pas d'un débat sur l'organisation de la mort volontaire dont notre société a besoin mais d'une réflexion sur les moyens permettant de mieux accueillir les plus faibles d'entre nous. Lancer une discussion sur l'euthanasie, avant d'avoir répondu aux besoins de prise en charge des personnes fragiles, c'est risquer de leur signifier qu'elles sont de trop.
A supposer que l'on accepte l'idée que l'Etat organise une aide à la mort volontaire, deux questions ne peuvent être éludées : qui sera chargé de donner la mort et qui pourra la demander ?
A la première question, les partisans de l'aide à la mort répondent que la France pourrait prendre exemple sur les législations belge et hollandaise, qui imposent que l'injection létale soit faite par un médecin. Comme le montre le débat actuel en Suisse, l'aide au suicide par des volontaires non médecins pose en effet de nombreuses difficultés d'ordre éthique. Cependant, demander à des médecins de donner la mort est lourd de conséquence pour la médecine elle-même. Cela consacrerait un changement dans la conception que notre société se fait de la mission de la médecine qui, tournée jusqu'à présent vers la vie, serait dès lors contrainte d'envisager les moyens d'y mettre fin.
Pour ce qui est de la seconde question, aucune loi sur l'aide à la mort volontaire ne pourra jamais prétendre répondre à l'intégralité des demandes individuelles. Ainsi, à la question prétendument délimitée des personnes en fin de vie s'ajoute aussitôt celle des personnes handicapées, sans que soit clairement déterminé de quel type de handicap il est question. Il est clair que les demandes, tendant à inclure de nouveaux cas où l'aide à la mort sera possible, ne seront pas satisfaites par une loi consacrée aux personnes en fin de vie.
S'agissant des recommandations du groupe de travail, deux remarques s'imposent :
- l'étude relative aux pratiques liées à la fin de vie en France permettra non seulement de mesurer l'ampleur du phénomène mais aussi de lutter contre les pratiques illégales ;
- la proposition consistant à confier l'appréciation de la volonté de mourir de la personne au juge est difficilement acceptable, sauf à être reconnue comme une démission du législateur.
Jean-Pierre Godefroy . - Je félicite à mon tour le président About pour ce rapport qui a le mérite de poser une question de fond : la loi Leonetti du 22 avril 2005 est-elle suffisante ? A mon sens, elle ne l'est pas.
Il me semble particulièrement dangereux de vouloir opposer développement des soins palliatifs et possibilité de donner la mort. Il s'agit là de deux pratiques non antinomiques mais bien complémentaires. C'est à l'individu en fin de vie, et à lui seul, de décider de continuer ou non à vivre dans des conditions éprouvantes. Il doit être libre d'organiser son départ comme il l'entend. Aujourd'hui, cette possibilité n'existant pas, certaines personnes en sont réduites au suicide, autrement dit à une mort violente et solitaire. Sans compter que leurs proches sont susceptibles d'être accusés de non-assistance à personne en danger.
Comme j'ai pu personnellement le constater, la loi Leonetti organise une euthanasie à petit feu. Il est temps, désormais, de laisser à chaque individu le libre choix de s'exprimer.
J'apprécie que le président About ait posé le problème des personnes qui, sans être en fin de vie, ne peuvent physiquement pas se donner la mort. Pourquoi ces dernières, à qui la société apporte une aide dans les tâches de la vie quotidienne, ne pourraient-elles pas également bénéficier d'une assistance lorsqu'elles ont décidé de mourir ?
En ce qui concerne les propositions du groupe de travail, la seconde me paraît être une très bonne idée car elle permettra de sortir de l'hypocrisie actuelle et de mettre à plat un certain nombre de choses. La première est, certes, une piste intéressante, mais je crains que l'instruction adressée aux parquets puisse être contestée à tout moment. Par ailleurs, je suis d'accord avec Gilbert Barbier et Marie-Thérèse Hermange lorsqu'ils affirment que l'appréciation de l'acte d'euthanasie est de la responsabilité du législateur.
La France pourrait utilement s'inspirer des législations hollandaise et belge qui autorisent les médecins à donner la mort. Ainsi que l'a montré le professeur Luc Deliens lors de son audition, le simple fait que les individus en fin de vie aient la possibilité de demander la mort peut les inciter à vouloir poursuivre leur existence.
Paul Blanc . - Ce rapport m'interpelle car j'estime que la loi Leonetti est suffisante. En tant que médecin, j'ai été confronté à ces questions et, en tant que législateur, je ne conçois pas voter un texte qui reviendrait à demander aux médecins de renier le serment d'Hippocrate. Je m'oppose donc à toute loi qui consisterait à légaliser l'euthanasie. Par ailleurs, la proposition du rapport sur l'instruction adressée par le Garde des Sceaux aux parquets ne me semble pas reposer sur un fondement juridique rigoureux.
François Autain . - Je partage pleinement la position de Jean-Pierre Godefroy et tiens à saluer l'esprit d'ouverture ayant présidé à la préparation de ce rapport qui s'attache à respecter tous les points de vue.
Le groupe CRC-SPG déposera prochainement une proposition de loi sur l'aide active à mourir et demandera son inscription à l'ordre du jour, à l'occasion d'une niche accordée au groupe au mois de novembre.
Je ne suis évidemment pas de l'avis de ceux qui combattent l'euthanasie, mais je comprends parfaitement que l'on puisse y être opposé. En revanche, j'estime que ces personnes doivent, inversement, respecter la position de ceux qui plaident pour l'euthanasie.
Dans un pays comme la France, la loi doit donner la possibilité à ceux qui demandent de mourir d'être aidés dans leur geste. Actuellement, et j'y ai été confronté autrefois en tant que médecin, beaucoup d'euthanasies sont pratiquées par sédation par des membres du corps médical. L'acte consistant à aider un patient en fin de vie à mourir n'est pas contraire au serment d'Hippocrate : au contraire, il s'inscrit dans la continuité des soins prodigués par le médecin.
Comme l'a expliqué le professeur Luc Deliens, l'autorisation de recourir à l'euthanasie n'enraye pas le développement des soins palliatifs ; elle a plutôt tendance à l'encourager. Dans les pays qui ont légalisé l'euthanasie, le recours à cette pratique demeure d'ailleurs marginal.
La première proposition du rapport ne peut être qu'une mesure transitoire : la seule vraie réforme consiste à modifier la loi pour autoriser l'euthanasie. A ce sujet, je rappelle que ce n'est pas la loi Leonetti qui donne le droit aux malades de décider eux-mêmes de la poursuite ou de l'arrêt des traitements, mais la loi Kouchner de 2002. Celle-ci a constitué un premier pas en consacrant une forme d'euthanasie passive.
La seconde proposition me semble très pertinente et, en définitive, je voterai pour la publication de ce rapport.
Françoise Henneron . - Je ne partage pas le point de vue exprimé par Jean-Pierre Godefroy sur l'euthanasie et je m'oppose à sa légalisation. Il peut en effet arriver que des personnes en fin de vie demandent à mourir, en raison de l'état de grande détresse physique et/ou morale dans laquelle elles se trouvent, mais reviennent, un peu plus tard, sur leur position notamment lorsqu'on est parvenu à apaiser leurs douleurs.
Jean-Louis Lorrain . - Je crains que ce débat sur la fin de vie, certes nécessaire, ne soit l'occasion d'ouvrir de nouvelles brèches dans la législation. Le législateur doit-il s'approprier quelque chose, en l'occurrence le corps humain, qui ne lui appartient pas ? Il me semble que ni le législateur, ni le juge, ni le médecin, n'ont à s'emparer de cette question.
Le concept de « liberté de choix », entendu à maintes reprises, me semble particulièrement flou et évolutif.
Par ailleurs, j'insiste sur le fait que la mort n'est pas seulement l'affaire d'un individu, c'est aussi une épreuve pour l'entourage.
Il faudrait que les défenseurs de l'euthanasie nous disent qu'elles sont les valeurs qui les animent.
Enfin, pourquoi ne citer que l'école belge lorsqu'on parle d'euthanasie et ne pas s'intéresser aux travaux de l'école de Lausanne, par exemple ?
Janine Rozier . - Ce rapport, très pédagogique, est en quelque sorte une grille de lecture particulièrement précieuse pour comprendre le sujet, fort complexe, de l'euthanasie.
Je considère que finalement, tout dépend des convictions de chacun : soit l'on croit que notre vie nous appartient, soit l'on croit qu'elle est entre les mains de Dieu.
Nicolas About, rapporteur . - Janine Rozier vient de parfaitement résumer le sujet que nous devrons approfondir à l'occasion du futur débat parlementaire sur la proposition de loi que déposera prochainement le groupe CRC-SPG. Ce n'est, en revanche, pas le thème que nous avons à traiter aujourd'hui. Le rapport du groupe de travail sur la fin de vie n'a en effet pas pour objectif de se prononcer pour ou contre l'euthanasie.
J'insiste sur le fait que seule l'intervention liminaire que j'ai prononcée devant vous tout à l'heure fait foi. Plusieurs collègues ont réutilisé des mots, que j'ai pu employer lors de la réunion du groupe de travail de la semaine dernière mais que je n'ai volontairement pas repris dans mon propos d'aujourd'hui. C'est en effet tout l'intérêt d'un groupe de travail que de faire évoluer la pensée.
J'aimerais répondre à Gilbert Barbier que toute enquête, quelle qu'elle soit, ne peut présager des conclusions qu'elle est censée apporter. On ne mène pas une étude pour accréditer une thèse en particulier mais, au contraire, pour rendre compte de manière objective d'une situation et, éventuellement, en tirer les leçons qui s'imposent.
S'il s'avère que des euthanasies sont pratiquées en dehors du cadre de la loi en France, ces pratiques doivent être sanctionnées. On ne peut accepter que des personnes en fin de vie soient tuées sous prétexte que le tiers à l'origine de l'acte soit épris d'un « sentiment d'humanité ». L'étude proposée permettra donc, dans un premier temps, de mettre au clair la situation et d'envisager des sanctions pour ceux qui ne respectent pas la loi actuelle. Elle sera, dans un second temps, l'occasion pour tout un chacun de se forger sa propre opinion sur l'euthanasie.
Sur la deuxième proposition du groupe de travail, je précise qu'il est question d'une instruction adressée par le Garde des sceaux aux parquets, ainsi que l'article 30 du code de la procédure pénale en prévoit la possibilité. Cette instruction, délivrée à titre collectif et non pas individuel, autoriserait le juge, après qu'il se sera assuré qu'il n'y a pas d'incrimination prévue par les textes dans le dossier qui lui est soumis, de classer sans suites l'affaire. La base juridique de ce classement pourrait être celle de l'article 122-2 du code pénal qui prévoit les cas d'irresponsabilité pénale. Cette procédure permettrait que les affaires les plus douloureuses ne soient pas renvoyées en cour d'assises.
Concernant le serment d'Hippocrate évoqué par plusieurs collègues, il faut rappeler que celui-ci énonce une obligation à soigner, à prendre soin et à rester humain.
Par ailleurs, je ne cèderai pas à la pression de la théorie de la « pente fatale », selon laquelle toute brèche dans la législation est la porte ouverte aux dérives en tout genre. La loi est là pour interdire certains comportements, pour poser des limites, pour fixer des bornes, qui certes peuvent bouger, mais seulement si le législateur en décide ainsi.
Je voudrais, en réponse à Marie-Thérèse Hermange, citer les propos tenus par le professeur Axel Kahn qui venaient compléter ceux qu'elle a elle-même rapportés : « Je veux rester responsable même si un jour je devais moi-même me réserver la liberté de faire éventuellement ce que me dicte ma conscience ». Cette déclaration est remarquable car son auteur, pourtant grande figure de l'éthique médicale, ne rejette pas l'idée qu'il pourrait, un jour, éventuellement, être amené à faire un acte auquel il s'oppose aujourd'hui. Il déclare simplement qu'il en assumera la responsabilité.
Je précise que je n'ai, dans mon propos introductif, volontairement pas parlé de personnes handicapées, mais de personnes qui ne sont pas obligatoirement en fin de vie et qui ne peuvent physiquement pas mettre elles-mêmes fin à leurs jours, si tel devait être leur souhait. La question est de savoir si ces personnes doivent pouvoir bénéficier d'une aide pour passer à l'acte. Il serait, en revanche, très dangereux que ce débat conduise certains à demander une loi sur l'euthanasie qui concernerait spécifiquement les personnes handicapées.
Comme l'a fait remarquer Françoise Henneron, il est indispensable que la volonté de mourir soit réitérée et non pas exprimée à la va-vite dans la clandestinité.
Enfin, je rappelle à Jean-Louis Lorrain que le débat sur l'euthanasie a été relancé non pas par ce rapport mais dès l'année dernière, à l'occasion d'une question orale avec débat posée au Sénat par le groupe socialiste. J'indique enfin que l'argument suivant lequel le législateur ne doit pas traiter du corps est déjà largement démenti par le droit : la loi a déjà abordé tous les sujets, celui des cellules, de l'embryon, du sang de cordon ombilical. Il a également affirmé, et réaffirmé, l'indisponibilité du corps humain.
Muguette Dini, présidente . - Conformément à l'usage, je vais solliciter l'autorisation de la commission pour la publication du rapport du groupe de travail. Je rappelle que celui-ci sera accompagné des contributions des sénateurs de la commission qui le souhaitent, à charge pour eux de faire parvenir ces documents au secrétariat d'ici à la fin du mois.
Marie-Thérèse Hermange . - Je ne vais pas m'opposer à la publication de ce rapport, mais je tiens à souligner que la pratique consistant à faire approuver le principe de la publication d'un rapport avec le contenu duquel on peut être en désaccord me paraît pour le moins surprenante.
Muguette Dini, présidente . - A l'inverse, s'opposer à la publication d'un rapport d'information reviendrait en quelque sorte à nier la réalité du travail effectué alors qu'il est susceptible d'apporter une contribution utile à la réflexion.
Gilbert Barbier . - Je demande que soit mentionné le fait que je vote contre.
Françoise Henneron . - Je m'abstiens.
La commission autorise la publication de ce rapport d'information.
LISTE DES PERSONNES AUDITIONNÉES
- M. Jean Leonetti , député des Alpes-Maritimes ;
- M. Jean-Christophe Mino , médecin-chercheur auteurs des Mots des derniers soins ;
- Mme Anne Fagot-Largeau , philosophe, professeur au Collège de France ;
- M. Bertrand Vergely, philosophe ;
- M. Axel Kahn , généticien, président de l'université Paris-Descartes ;
- M. André Comte-Sponville, philosophe ;
- M. Régis Aubry , président du comité de suivi du développement des soins palliatifs ;
- M. Michel Onfray, philosophe ;
- M. Olivier Joël , directeur général des OEuvres et institutions des Diaconesses de Reuilly et du Dr Georges Dugleux , président de la Fédération de l'entraide protestante ;
- Dr Gérard Payen, ancien président de l'ADMD ;
- M. Bertrand Vergely , philosophe ;
- M. Sadek Beloucif , anesthésiste-réanimateur à l'hôpital Avicenne de Bobigny ;
- M. Denis Labayle , auteur de « Pitié pour les hommes ; l'euthanasie, le droit ultime » ;
- M. Xavier Mirabel , coordonnateur de SOS fin de vie et président de l'Alliance pour les droits de la vie ;
- Dr Raymond Mathys , chef du service d'oncologie de l'hôpital Middelmeim d'Anvers ;
- M. Bertrand Louvel , président de la chambre criminelle de la Cour de cassation ;
- Pr Luc Deliens , sociologue médical à l'université libre flamande de Bruxelles ;
- Pr Samia Hurst , membre de la commission centrale d'éthique de l'Académie suisse des sciences médicales.
ANNEXES - CONTRIBUTION DU SÉNATEUR GILBERT BARBIER
Je félicite Nicolas About d'avoir mené à son terme les travaux du groupe de travail sur la fin de vie. Dans ce débat délicat, son rapport cherche un consensus qui me paraît néanmoins difficile à trouver entre les approches fondamentalement différentes des unes et des autres.
Il importe tout d'abord de rappeler les propositions de Marie de Hennezel et de bien faire la distinction entre :
- la limitation ou l'arrêt des thérapeutiques actives ;
- le soulagement de la douleur et de l'angoisse, même lorsqu'il engage le risque vital ;
- l'acte de donner intentionnellement la mort, l'euthanasie au sens propre.
Les lois successives, de 1999 sur les soins palliatifs, de 2002 sur les droits des malades et la loi Leonetti de 2005 sur la fin de vie, permettent aujourd'hui au personnel soignant d'agir en toute légalité.
Bien sûr, la prise en charge d'une manière satisfaisante des personnes en fin de vie n'est pas encore généralisée dans tous les établissements, faute peut être de moyens, faute de formation spécialisée, faute aussi de méconnaissance des ressources des soins palliatifs et de l'accompagnement. Mais d'importants progrès ont été accomplis et la généralisation des soins palliatifs me paraît être la bonne réponse à l'angoisse de tout un chacun.
Les sondages réalisés sont souvent orientés et tendancieux et révèlent une parfaite méconnaissance du grand public des pratiques et des lois. En effet, personne ne souhaite finir sa vie dans d'atroces souffrances physiques, dans la déchéance morale ou intellectuelle, dans l'isolement. Ce sont les biens portants qui répondent favorablement à l'euthanasie mais leur attitude est bien différente lorsqu'ils se trouvent personnellement confrontés à ce dilemme.
Je reconnais que les lois ne sont pas toujours bien appliquées ; cela ne justifie pas cependant une loi autorisant l'euthanasie en tant que telle, c'est-à-dire l'acte de provoquer délibérément la mort.
J'ai assisté, il y a quelque temps, à une assemblée départementale d'une association réclamant une telle loi. J'ai entendu les propos du président national, auteur du livre « les voleurs de liberté », visant les parlementaires et notamment ces médecins qui obèreraient le débat. Les arguments sont, je le dis, lamentables et consternants et ne me font pas changer d'avis malgré les menaces proférées.
Le rapport du président Nicolas About préconise une étude sur les pratiques liées à la fin de vie afin de répondre aux besoins de connaissance sur le sujet. Cette tâche sera confiée à l'observatoire national de la fin de vie, récemment créé.
J'acquiesce évidemment à cette proposition malgré les difficultés d'une telle étude. La pratique de quarante années de médecine hospitalière et la rencontre de la mort dans les services d'urgences, en réanimation, au bloc opératoire, en gériatrie avec tous les aspects que cela représente, me rendent toutefois interrogatif quant aux conclusions que l'on pourrait en tirer. S'agit-il de constater des pratiques d'euthanasie pour mieux justifier leur légalisation ? Ou s'agit-il d'améliorer la prise en charge de la fin de vie et de lutter contre certaines pratiques clandestines, parfois fondées sur des critères manifestement inadmissibles, dans quelques établissements ? Dans ce dernier cas, cette enquête aurait une grande utilité. Quoi qu'il en soit, elle sera difficile à conduire et surtout à interpréter en fonction des différentes situations.
Le rapport propose également de laisser au juge le soin d'apprécier l'acte d'euthanasie, en prenant en compte les raisons qui l'ont motivé, et de décider le classement sans suite des affaires sous le prétexte d'une « euthanasie fondée sur un sentiment d'humanité ». Le groupe de travail a souhaité qu'une instruction en ce sens soit adressée par le Garde des Sceaux aux parquets.
Cette proposition me paraît, en revanche, trop ambiguë pour être acceptée. Elle est une porte ouverte à toutes les interprétations et revient en fait à transférer au juge une décision qui est du strict ressort du législateur. La jurisprudence ne saurait se substituer au débat d'éthique que nous avons le devoir d'aborder.
Comment interpréter ce sentiment d'humanité ? A qui sera-t-il reconnu ? Aux médecins, aux soignants, à un parent, à un proche ? Y aura-t-il une procédure d'appel ?
Le sentiment d'humanité comporte tellement de subjectivité que le personnel soignant va se trouver dans une situation impossible. Il existe bien d'autres raisons de donner la mort à autrui, mais dans la situation de fin de vie qui nous préoccupe, y aurait-il d'autres raisons à envisager que le sentiment d'humanité ? Le rapporteur évoque le cas particulier des grands handicapés dont le pronostic vital n'est pas en jeu ; dans ce cas comme dans ceux particulièrement délicats que j'ai eu à connaître en chirurgie pédiatrique et en néonatologie, où se situera le sentiment d'humanité ? Je pense très sincèrement que cette proposition n'est pas acceptable, sinon à être reconnue comme une démission du législateur.
Nous avons à ce jour une législation qui permet de prendre en charge d'une manière satisfaisante le problème de la fin de vie. Il nous faut l'appliquer de la meilleure façon. Même si certains traitent la loi Leonetti d' « hypocrite », les situations limites en fin de vie peuvent trouver une réponse dans ce cadre légal actuel.
Laissons aussi les médecins et les soignants face à leur conscience, sachant que c'est toujours « l'intention qui préside à l'acte ».
CONTRIBUTION DES SÉNATEURS JEAN-PIERRE GODEFROY ET PATRICIA SCHILLINGER,
Depuis quelques années et grâce à quelques évènements médiatiques, notamment le cas de Vincent Humbert qui a ému la France entière, la question de la fin de vie a pris une ampleur particulière et a provoqué de nombreux débats chargés d'émotion. Ces débats ont permis des évolutions positives. Ils ont notamment conduit notre société à s'interroger sur la place qu'elle fait aux personnes malades et aux mourants alors que pendant longtemps, en France, comme dans d'autres pays essentiellement latins, on constatait un très grand déficit de la réflexion et de l'action sur la façon de développer la qualité de vie des malades et de répondre à la multiplicité des besoins des patients, souvent dépossédés d'eux-mêmes.
Ces débats ont également permis, grâce à la loi du 22 avril 2005 relative aux droits des malades et à la fin de vie, de consacrer le principe de l'obstination déraisonnable et le droit au refus d'un traitement ; et depuis peu, grâce à la loi du 2 mars 2010 créant une allocation journalière d'accompagnement d'une personne en fin de vie, de faire bénéficier d'un congé rémunéré les personnes qui souhaitent accompagner, à domicile, un proche en fin de vie. Ils ont encore permis le développement des soins palliatifs, même si trop peu de personnes y ont encore accès aujourd'hui et même si cela ne modifie en rien les tendances lourdes de notre système de santé et de son financement qui privilégie la réduction des durées d'hospitalisation et la réalisation d'actes lourds - tout le contraire des soins palliatifs !
*
* *
Le débat sur la fin de vie est un débat complexe parce qu'il fait appel à des convictions notamment morales, religieuses, philosophiques ou éthiques et qu'il met en cause deux principes fondamentaux qui peuvent sembler contradictoires : le respect de la vie d'une part, et le respect de la dignité et de la liberté de l'homme, d'autre part. Mais il est fondamental. Au Parlement comme dans l'ensemble de la société française, les avis divergent parfois radicalement mais ils transcendent les clivages politiques traditionnels.
Pour notre part, nous sommes partisans de l'aide active à mourir. Notre position se fonde sur une conviction simple : la liberté absolue de chacun à disposer de la fin de sa vie ; parce que la vie n'appartient ni aux médecins, ni aux philosophes, ni aux procureurs, ni aux juges, ni aux hommes de religion, ni aux techniciens chargés des machines destinées à maintenir artificiellement la vie. Seule devrait compter la volonté du patient, en particulier celui qui est en situation de dépendance totale et qui ne peut agir par lui-même. Il nous semble que c'est ajouter une souffrance à la souffrance que de refuser cette liberté à ceux qui le demandent (une double peine).
*
* *
Le groupe de travail qui aujourd'hui publie ce rapport a été constitué en 2008 à la suite d'un débat organisé à l'initiative du groupe socialiste du Sénat. Trois ans après le vote de la loi du 22 avril 2005 relative aux droits des malades et à la fin de vie, nous souhaitions que l'on se penche collectivement sur les lacunes de notre législation et que l'on envisage ensemble les évolutions possibles.
Ce groupe de travail s'était donné deux objectifs principaux : étudier la situation spécifique des personnes lourdement handicapées et réfléchir à la nécessité ou non d'instaurer, dans le droit français, une exception d'euthanasie. Malheureusement, il n'a pas toujours pu se réunir régulièrement et mener toutes les auditions souhaitées. Nous aurions notamment souhaité que l'on auditionne moins de philosophes et plus de praticiens, que l'on approfondisse l'étude des cas belge et suisse (deux approches législatives très différentes de l'aide active à mourir), etc. Au final, ce rapport nous semble insuffisant au regard de l'importance de la question abordée ; il n'apporte malheureusement aucun élément nouveau dans le débat.
La proposition d'engager des études sur les pratiques entourant la fin vie selon la méthodologie élaborée par le professeur Luc Deliens et son équipe de l'université libre flamande de Bruxelles nous semble pertinente et nous espérons que l'observatoire de la fin de vie saura s'en saisir rapidement. Il nous semble en effet primordial, pour la suite du débat, de pouvoir disposer d'une connaissance objective des pratiques d'accompagnement françaises et de pouvoir les comparer à ce qui se passe ailleurs. Une étude rigoureuse, menée sur des critères scientifiques et apportant toutes garanties pour les professionnels de santé, serait une avancée certaine.
L'autre proposition de ce rapport est de demander au Garde des Sceaux d'adresser une directive aux parquets les invitant à discerner les cas où une assistance à la mort aura été apportée dans des conditions d'humanité et à les classer sans suite en application de l'article 122-2 du code pénal. Nous ne saurions nous satisfaire d'une directive (document juridique sans force) qui ne lèverait pas l'ambigüité concernant les pratiques autorisées au moment de la fin de vie et qui laisserait dans l'incertitude et l'angoisse les personnes confrontées à cette situation.
Nous ne pouvons pas laisser aux médecins ni aux proches des malades le poids d'une telle responsabilité ; au contraire, nous devons l'assumer collectivement. Dans un état de droit, la seule solution est celle de la loi : une loi visant non pas à dépénaliser purement et simplement l'euthanasie mais à reconnaître une exception d'euthanasie strictement encadrée par le code de la santé publique ; les exemples étrangers, notamment belges et néerlandais, nous montrent qu'il n'y pas à craindre de dérives si l'aide active à mourir est bien encadrée.
Nous regrettons que ce rapport écarte une nouvelle fois ce recours à la loi. C'est pourquoi nous déposerons prochainement une proposition de loi qui nous l'espérons recueillera de nombreuses signatures et pourra être débattue dans l'hémicycle.
CONTRIBUTION DU SÉNATEUR MARIE-THÉRÈSE HERMANGE
Si l'analyse et les préconisations du groupe de travail sur la fin de vie conduites par Nicolas About sont susceptibles de faire consensus, tel ne saurait être le cas de la question sous-jacente, celle de l'aide à la mort volontaire. Car c'est bien de la « volonté de mourir de la personne » dont il s'agit. La mort volontaire n'est pas la mort digne. Cette assimilation, comme l'a souligné lors de son audition le professeur Axel Kahn, reviendrait à considérer qu'il y a des formes de vie indignes, ce que récusent tant la Déclaration universelle que la Convention européenne des droits de l'homme. La mort volontaire suggère par ailleurs la question du droit à mourir volontaire.
Or pouvons-nous inclure parmi les droits qu'un individu doit pouvoir revendiquer, le droit de mourir, droit de mourir qui impliquerait, au titre de bonnes solutions, au travers d'une législation, la production de normes imposant des règles indifférenciées et systématiques ? Toute existence est pourtant singulière et chacun de nous ne se résume pas à ses rationalités, marqué qu'il est par ses cicatrices, ses blessures, son environnement, son rapport ou non au mystère de la vie, tiraillé qu'il est entre l'envie de s'épanouir et celle de s'autodétruire. A supposer qu'une jurisprudence soit établie à la suite d'une « instruction que le Garde des Sceaux adresserait aux parquets, tendant, après qu'ils se seront assurés que l'euthanasie était uniquement motivée par la volonté de mourir de la personne, au classement sans suite de ces affaires », pour des « personnes en fin de vie ou dans le cas de personnes handicapées qui désirent mourir mais ne peuvent le faire » , une telle jurisprudence aboutirait très rapidement à une légalisation du droit à mourir volontaire.
Dans l'un et l'autre cas, c'est appeler à terme à légiférer sur la mort à la deuxième personne, celle de l'autre - puisque je ne peux légiférer ni sur la mort à la troisième personne, celle qui est le destin de tout ce qui vit et respire, ni sur la mort à la première personne, celle dont je ne peux parler puisque c'est ma mort. Comme le dit très bien Jankélévitch « pour ce qui est de mourir, cela, chacun le fait pour soi. C'est la chose pour laquelle personne ne peut se faire remplacer. » En d'autres termes, légaliser et/ou faire jurisprudence c'est se trouver confronté à prendre au sérieux la parole d'un « je » et à croire que son consentement suffit à légitimer sa demande alors que celle-ci, vécue dans la souffrance peut ne pas être en cohérence avec son « moi ». « L'homme est fait pour l'entrouverture. Sa vie est fermée par la mort mais elle est toujours entrebâillée par l'espérance, ce qui fait qu'il n'est jamais nécessaire de mourir. C'est cette espérance qui est refusée au condamné à mort ».
En légiférant et/ou en faisant jurisprudence, il serait demandé à la loi (générale par définition) ou au juge qu'un autre vienne fermer cette ouverture, claquer cet entrebâillement, cette capacité à dire « je veux vivre ».
L'idée que la mort désirable est la mort rapide, voire brutale, semble en fait découler surtout du refus de la douleur. A cette exigence, les soins palliatifs apportent la réponse la plus adéquate et, ainsi que l'a annoncé le Président de la République, l'Etat poursuivra les importants investissements qu'il mène en ce domaine car il ne faut « pas simplement proposer un service » mais aussi intégrer « une vraie culture » car « tout le monde est confronté à la fin de vie ». Que les pratiques médicales doivent encore intégrer la dimension palliative des soins est incontestable et il reste à conduire un important travail d'information et de formation. La prise en charge par les équipes de soins palliatifs devrait permettre une fin de vie apaisée qui réponde aux souhaits de l'immense majorité des malades en fin de vie et de leurs familles afin que leurs craintes légitimes sur la souffrance soient allégées.
Dès lors, ce n'est pas d'un débat sur l'organisation de la mort volontaire destiné à satisfaire l'aspiration d'une minorité de personnes dont notre société a aujourd'hui besoin. C'est d'une prise de conscience de notre tendance à exclure les plus faibles et les plus vulnérables. Comme le soulignait le professeur Anne Fagot-Largeau, il est impératif que nous réfléchissions à la place des personnes âgées dans notre société - à qui l'on fait sentir, à partir de la fin de leur activité professionnelle, qu'elles sont inutiles, de trop, et qu'elles deviennent progressivement un « poids » pour leur famille et pour la société. Il en est de même pour tous ceux qui souffrent d'une maladie chronique ou d'un handicap, physique ou mental, et à qui il est si facile de faire désirer la mort en les privant d'accès aux soins parfois lourds et quotidiens dont ils ont besoin. « A nous de décider de la forme du monde où nous vivrons demain : société plus hospitalière, au sens premier du terme, ou au contraire, une société toujours plus dure et normative d'où la vulnérabilité serait écartée ? »
En effet, le devoir de la société est d'offrir à tous ceux qui souffrent et vivent une situation de vulnérabilité intense, une véritable alternative au désir de mort qu'ils peuvent parfois formuler. C'est d'une vie riche de sens dont ces personnes ont besoin, bien plus que d'une aide à mourir. Plus que satisfaire une volonté de mourir, c'est de nous interroger sur les motivations de cette volonté qui est nécessaire. La société ne pourra légitimement se préoccuper de la demande de mort que lorsqu'elle aura répondu au désir de vivre. Lancer un débat sur la « volonté de mourir de la personne » avant d'avoir répondu à cette exigence fondamentale, c'est risquer de signifier à toutes les personnes fragiles, à tous ceux qui sont différents, qu'ils sont de trop.
A supposer que l'on accepte l'idée que l'Etat organise une aide à la mort volontaire, deux questions ne peuvent être éludées : qui sera chargé de donner la mort et qui pourra la demander ?
Qui sera chargé de donner la mort ?
Les partisans de l'aide à la mort volontaire répondent que la France doit s'aligner sur les législations belge et hollandaise, qui imposent que l'injection létale soit faite par un médecin. Comme le montre le débat actuel en Suisse, l'aide au suicide par des volontaires non-médecins pose en effet de trop nombreuses difficultés éthiques pour être envisagée. Mais demander à des médecins de donner la mort est lourd de conséquences pour la médecine elle-même. Cela revient à leur demander de sortir de leur rôle de soignant curatif ou palliatif pour mettre fin délibérément à la vie d'une personne. Ce serait consacrer un changement dans la conception que notre société se fait de la mission de la médecine qui, tournée jusqu'à présent vers la vie, serait dès lors contrainte d'envisager les moyens d'y mettre fin. D'ailleurs, la grande majorité des médecins et des soignants estiment qu'il est de leur devoir de protéger les plus vulnérables. Dans un plaidoyer signé en mars 2007 par 7 000 professionnels de la santé, sept sociétés savantes ont affirmé qu'elles étaient contre la légalisation du suicide assisté, qui modifierait radicalement nos repères sociétaux, et ont appelé à une large information et une pédagogie de la loi sur le droit des malades et la fin de vie. Plus récemment, ces mêmes sociétés savantes ont rappelé que « quels que soient les choix que notre société pourrait faire dans le futur, donner la mort ne relève pas de la compétence du médecin et nous n'assumerons pas ce rôle. (...) Le tragique, l'effroyable vécu par une personne ne peut pas nous faire admettre que la mort donnée, même si elle est souhaitée, soit la solution. Cela ne correspond ni à notre expérience quotidienne ni à ce que nous enseigne la pratique de la médecine ».
Qui pourra demander la mort ?
Ni une loi ni une jurisprudence sur l'aide à la mort volontaire ne pourront jamais prétendre répondre à l'intégralité des demandes individuelles. Ainsi, à la question prétendument délimitée des personnes en fin de vie s'ajoutera presque immédiatement celle des personnes handicapées, sans que soit clairement déterminé de quel type de handicap il est question. Nicolas About dans son rapport estime à titre personnel que « la loi Leonetti ne règle pas un cas particulier : celui des personnes lourdement handicapées qui ne sont pas en fin de vie mais qui ne peuvent elles-mêmes mettre fin à leurs jours, si tel devait être leur souhait face aux difficultés insurmontables de leur existence quotidienne. Certes le rapporteur ajoute: « Je ne plaide pas évidemment pour qu'ils aient recours à l'euthanasie mais je conçois que si la possibilité leur en était offerte, cela les aiderait à mieux vivre, sans jamais peut-être y avoir recours. C'est leur donner une perspective apaisante ». Mais la question qui surgit immédiatement est : « de quel handicap s'agit-il ? » Si le rapporteur exclut « les personnes atteintes de troubles mentaux ou d'un handicap mental dont le consentement semble ne pouvoir être valablement recueilli », les frontières sont bien souvent ténues pour certaines pathologies induisant un trouble du comportement (ex: maladies bipolaires). Aussi, non seulement on ne peut demander à la loi de répondre à chaque situation individuelle, mais on peut s'interroger sur les critères choisis pour établir les demandes tendant à inclure les « cas » de handicap où l'aide à la mort volontaire sera possible et entrera dans l'instruction qui sera adressée aux parquets par le Garde des Sceaux. C'est faire porter et transmettre aux juges une responsabilité dans l'appréciation du motif de « la volonté de mourir de la personne » qui conduit à donner la mort. C'est aussi manifester notre paradoxe vis à vis du handicap d'autant que, comme les citoyens l'ont rappelé lors des Etats généraux de la bioéthique, « ni la maladie ni le handicap n'altèrent notre humanité ». C'est la raison pour laquelle je ne peux acquiescer à la première recommandation du groupe de travail concernant l'instruction, adressée par le Garde des Sceaux aux parquets.
S'agissant de la proposition d'étude relative au besoin de connaissance, menée sur les pratiques liées à la fin de vie dans notre pays, et confiée à un observatoire, celle-ci s'avère d'autant plus utile qu'elle sera susceptible de montrer l'ampleur des euthanasies subies et contres lesquelles il faut lutter, ainsi que du travail à accomplir pour améliorer les pratiques. Nous ne pouvons cependant pas ne pas nous interroger sur les difficultés de la mission.
Enfin, il semble qu'à ce jour nous avons une législation-avec les lois successives, de 1999 sur les soins palliatifs, de 2002 sur les droits des malades et la loi Leonetti de 2005, qui permet de prendre en charge les personnes en fin de vie. Donnons à la médecine les moyens de cette ambition, pour construire cette société de l'hospitalité.
LE DÉVELOPPEMENT DES SOINS PALLIATIFS EN FRANCE, SPÉCIFICITÉS D'UN MODÈLE DE SOIN ET D'UNE POLITIQUE PUBLIQUE - (JEAN-CHRISTOPHE MINO, MÉDECIN CHERCHEUR)
Cette intervention a pour objet d'exposer en quoi les soins palliatifs représentent un modèle spécifique de soin dont la diffusion prend en France une forme originale au travers du développement d'une démarche dite palliative. Cette démarche particulière peut représenter une ressource indispensable pour tous les professionnels de santé dans leurs pratiques auprès des personnes atteintes d'une maladie grave en phase avancée et de leurs proches. Lors de cette présentation, nous nous appuierons sur une analyse épistémologique et socio-historique des soins palliatifs dans notre pays permettant de mieux comprendre d'où vient selon nous l'idée de démarche palliative et quel rôle la politique de santé a pu jouer dans sa genèse. Les évolutions futures du système de soins et de la société, notamment le vieillissement de la population et la multiplication de longues maladies chroniques in fine incurables, appellent, nous le pensons, à l'adaptation, à la formalisation et au développement de cette démarche afin de fonder une véritable "médecine de l'incurable"
1. Les soins palliatifs, naissance d'un modèle spécifique de soin
Ces cinquante dernières années, le travail médical qui accompagne la phase dite "terminale" des maladies a connu des mutations importantes. Celles-ci sont la conséquence de transformations culturelles qui se sont d'abord exprimées dans les pays anglo-saxons avec un renouveau de l'intérêt pour la mort concomitant à l'évolution technique et organisationnelle de la médecine. En occident, le développement de nouveaux moyens diagnostiques et thérapeutiques a en effet permis l'émergence d'une médecine dite "curative", dont résulte en partie un changement des pathologies. Cette "transition épidémiologique" se caractérise par une diminution des maladies infectieuses et aiguës au profit de maladies chroniques dont l'évolution même a été transformée par les traitements. La notion exprime le passage d'une espérance de vie courte, où la mortalité est d'abord causée par les maladies infectieuses, à une espérance de vie plus longue dominée par d'autres types de pathologies (dégénératives, métaboliques ou cancéreuses 25 ( * ) ). Les nouvelles possibilités d'intervention médicale ont alors amené les professionnels de santé, et plus particulièrement les médecins, à se poser des questions sur leur rôle et les meilleures décisions à prendre lorsque la maladie échappe aux traitements usuels ou lorsque la vie ne peut être maintenue que par des moyens dits "extraordinaires" (machines de réanimation, traitements "héroïques"). En d'autres mots, non seulement la médecine moderne a concouru à la quasi-disparition de certaines pathologies et ce faisant de certaines formes et causes de mort, mais elle a en quelque sorte favorisé de nouvelles conditions pour la mort engendrant des questions inédites pour les professionnels, les personnes malades et leur entourage : quel type de traitement décider ? Qui en décide ? Que dire au patient ? Comment ? A quel point du développement de la maladie ?
Le cancer est l'exemple d'une pathologie typique de ces bouleversements où se redéfinissent sans cesse les frontières entre l'intervention thérapeutique et l'abstention en fin de vie. C'est un cas d'autant plus intéressant que les soins aux malades cancéreux ont été le lieu d'émergence d'un modèle spécifique pour la prise en charge des personnes mourantes, modèle porté par le "mouvement des soins palliatifs". Au moment où dans les années 60 de nouvelles questions sur la médecine et la mort se faisaient jour aux Etats-Unis et où paraissaient des travaux de sociologie de la médecine comme ceux de Renée Fox ou de Glaser et Strauss, les soins palliatifs prenaient leur essor en Grande-Bretagne. A Londres, celle qui deviendra la figure charismatique du mouvement, sa fondatrice Cecily Saunders, cherchait à améliorer la prise en charge en fin de vie des patients atteints d'un cancer. Ils étaient à cette époque souvent laissés seuls avec leur douleur après des traitements très lourds et invalidants. Par un travail de recherche, C. Saunders, successivement infirmière, assistante sociale puis médecin, montra que l'administration régulière d'antalgiques morphiniques permettait de contrôler la douleur des malades sans les transformer en "drogués". Elle contribua à élaborer un nouveau modèle de soin organisé à partir du concept de "douleur totale", c'est à dire à partir de la reconnaissance de la présence et de l'intrication des dimensions physique, psychologique, sociales et spirituelle de la douleur .
2. Un modèle de soin comportant 3 axes : clinique, éthique et organisationnel
Le modèle des soins palliatifs mêle indissociablement contrôle des symptômes et accompagnement du malade. En reprenant la définition de la Société Française d'Accompagnement et de soins Palliatifs (SFAP), ce modèle dessine plusieurs axes, clinique, éthique et organisationnel :
"Les soins palliatifs sont des soins actifs dans une approche globale de la personne atteinte d'une maladie grave, évolutive ou terminale. Leur objectif est de soulager les douleurs physiques ainsi que les autres symptômes et de prendre en compte la souffrance psychologique, sociale et spirituelle.
Les soins palliatifs et d'accompagnement sont interdisciplinaires. Ils s'adressent au malade en tant que personne, à sa famille et à ses proches, à domicile ou en institution. La formation et le soutien des soignants et des bénévoles font parties de cette démarche.
Les soins palliatifs et l'accompagnement considèrent le malade comme un être vivant et la mort comme un processus naturel. Ceux qui les dispensent cherchent à éviter les investigations et les traitements déraisonnables. Ils se refusent à provoquer intentionnellement la mort. Ils s'efforcent de préserver la meilleure qualité de vie possible jusqu'au décès et proposent un soutien aux proches en deuil. Ils s'emploient, par leur pratique clinique, leur enseignement et leurs travaux de recherche, à ce que ces principes puissent être appliqués." (SFAP)
L'axe clinique du modèle s'inscrit d'emblée dans le cadre d'un renoncement à agir sur la cause de la maladie que l'on sait désormais incurable. D'autre part, il s'agit - ce point est important à souligner - d'un modèle de soins actifs qui vise à préserver la qualité de vie, à soulager les symptômes, à prendre en compte la souffrance du patient ainsi que celle de son entourage. L'abstention vis-à-vis de la maladie, qui accompagne classiquement la phase où pour les médecins "il n'y a plus rien à faire", n'empêche pas une action orientée vers le confort puisque selon les termes mêmes de C. Saunders, "les soins palliatifs, c'est ce qui reste à faire lorsqu'il n'y a plus rien à faire". Bien sur, les médecins n'utiliseront pas de dispositifs techniques pour retarder la survenue de la mort (réanimation cardio-respiratoire, mais aussi transfusions sanguines, perfusions ou mesures de renutrition). Les soins palliatifs manifestent autant un rejet de l'acharnement thérapeutique que de l'euthanasie. La mort est "un processus naturel" (SFAP) qu'il ne s'agit ni de hâter ni de retarder en cherchant "à éviter les investigations et les traitements déraisonnables" (SFAP).
Par ailleurs, selon le modèle, la personne est vivante jusqu'au bout et il s'agit de "l'accompagner". La personne a toute sa place dans les soins tout au long du "mourir", période pleinement signifiante de l'existence humaine. Le choix de ne plus lutter contre la cause de la maladie et de laisser les choses suivre leur cours doit éviter de déposséder le patient de sa propre mort. Pour ceci, aider à la prise de conscience de la mort prochaine est, dans l'idéal, au coeur de la mise en oeuvre du dispositif d'accompagnement. Le modèle préconise que la relation au malade et à son entourage puisse s'établir avec franchise, qu'ils s'expriment et qu'ils échangent à propos de la maladie, des soins, et même de la mort qui approche. A ce propos, à partir des années 60, les travaux d'Elizabeth Kubler Ross, psychiatre suisse immigrée aux Etats-Unis, ont joué un grand rôle. Selon elle, les patients passent par certaines "étapes" face à l'évolution de leur maladie et à l'approche de la mort (déni, colère, marchandage, dépression et acceptation), ce qui nécessite une réaction adaptée des soignants. Ainsi, le modèle des soins palliatifs place la personne mourante au centre du soin. Il s'agit de la considérer comme un être social jusqu'à sa mort biologique, de chercher à préserver sa conscience le plus longtemps possible pour faciliter les relations avec ses proches et de lui donner l'occasion de régler ses affaires matérielles et affectives, de l'accompagner durant ses derniers moments. C'est l'axe majeur du projet éthique des soins palliatifs. Par ailleurs, une place importante est donnée dans ce projet à des personnes bénévoles qui contribuent à faire le lien et à le relayer dans la société civile.
Pour assurer le confort du patient ou au moins améliorer sa qualité de vie, et lui permettre de garder un rôle social, le modèle des soins palliatifs propose un mode d'organisation spécifique du travail garant de la continuité des soins. Les professionnels doivent essayer de répondre à l'ensemble des "besoins" sur plusieurs plans (physique, psychologique, social, spirituel). Une attention particulière est portée aux symptômes cliniques douloureux ou pénibles mais aussi à la souffrance psychique et à l'anxiété, aux possibles conflits personnels ou familiaux, à la question du sens donné par chacun à la maladie. Traiter des problèmes d'une telle complexité requiert un travail en équipe "multidisciplinaire", constituée d'intervenants de métiers différents (médecins, infirmières, aides soignantes, psychologues, assistantes sociales et bénévoles). Son organisation repose sur une exigence de collaboration et de coopération entre les membres de l'équipe, nécessite de disposer de temps et demande un ratio de personnel important. L'enjeu de ce travail "multidisciplinaire" est "l'approche globale" des problèmes du malade et une meilleure articulation des interventions. Le rôle des "soignantes" (infirmières et aides soignantes) est défini comme central. Les clivages hiérarchiques sont, toujours selon le modèle, atténués, chaque professionnel, et non plus les seuls médecins, ayant quelque chose à dire et devant participer aux décisions. La communication est fréquente, notamment à l'occasion de réunions et de transmission pluri-quotidiennes. Enfin, l'environnement des soins rappelle plutôt la maison que l'activité fébrile de l'hôpital. Destiné à accueillir les familles, la mort ne doit plus y être tabou.
Sous tendu par des techniques et des valeurs, le modèle des soins palliatifs se caractérise donc par un mode d'organisation rendant possible de nouvelles pratiques . Historiquement, il découle de lieux de soins spécialisés, spécifiquement créés et organisés pour l'accompagnement des malades. Le premier d'entre eux, le " Saint Christopher Hospice " , a été fondé par Cecily Saunders à Londres en 1967. C'est un établissement financé par des fonds privés, s'inscrivant dans la tradition des établissements anglais caritatifs destinés aux mourants ( hospices ), mais qui applique les méthodes antalgiques de la médecine moderne et représente aussi un lieu de recherche. Ses équipes soignantes s'attachent à soulager les douleurs et les symptômes des personnes atteintes principalement de cancer en phase terminale, à les soutenir psychologiquement et émotionnellement, à les accompagner ainsi que leurs proches au cours des derniers moments. L'organisation du travail y est effectivement plus souple et moins hiérarchique que dans un hôpital "classique". Le " Saint Christopher " est devenu dans les années suivant son ouverture "l'établissement phare des soins palliatifs". La multiplication des lieux de ce type dans le monde a permis la mise en oeuvre du modèle et donné lieu à des pratiques réellement innovantes ne se résumant pas à une simple abstention thérapeutique doublée de compassion. Depuis les premières structures, c'est ce même modèle qui est présenté comme philosophie et comme idéal, repris en tant qu'épine dorsale de projets très différents . Le développement d'un secteur 26 ( * ) spécifique pour les soins palliatifs emprunte alors des formes très variées. Par exemple dans notre pays où il reste malgré tout limité, on recense des maisons spécialisées, des unités avec des lits hospitaliers (USP), des équipes mobiles, des hôpitaux "de jour", des lits dédiés à l'hôpital, des équipes d'hospitalisation à domicile, des équipes de soutien et conseil au domicile, des réseaux de soins ville - hôpital etc.
3. La longue histoire des soins palliatifs dans notre pays
En France, l'histoire des soins palliatifs débute de manière obscure dans les années 70. Quelques pionniers s'inspirent des techniques développées au Saint Christopher hospice , dont on commence à peine à parler, et mènent des initiatives dispersées dans le domaine de la lutte contre la douleur cancéreuse. Parallèlement, un débat public sur la mort surgit au travers de la question de "l'euthanasie". C'est un aiguillon pour la structuration institutionnelle du milieu des soins palliatifs : création de l'association de bénévoles JALMAV (Jusqu'A La Mort Accompagner la Vie) en 1983, de l'Association pour le développement des Soins Palliatifs (ASP) en 1984. Le secrétaire d'Etat chargé de la Santé, Edmond Hervé, réagit lui aussi en confiant à un haut fonctionnaire, Geneviève Laroque, la présidence d'une commission regroupant médecins, infirmières, travailleurs sociaux, psychologues, représentants de l'ADMD, représentant d'association et administrateurs. Celle-ci est chargée de "réfléchir sur les conditions de la fin de vie et de proposer des mesures concrètes pour améliorer l'accompagnement des mourants". Le rapport de ce groupe est publié avec une circulaire ministérielle "relative à l'organisation des soins et de l'accompagnement des malades en phase terminale 27 ( * ) ". Cette circulaire est considérée par beaucoup comme le "véritable acte de naissance des soins palliatifs en France" car elle institue une forme de légitimité politique quant à leur place dans la prise en charge des malades en fin de vie. Elle affirme des principes et donne des indications d'organisation, préconisant notamment la création d'un nombre limité d'unités spécialisées.
Jusqu'au début des années 90, le développement du secteur des soins palliatifs en France se fera donc sur le modèle des hospices anglais et prendra essentiellement la forme de services d'hospitalisation spécifiques, les "unités de soins palliatifs" (USP) . En 1992, sur 32 structures spécialisées, 26 sont des USP. Dans la circulaire du 26 août 1986, ces unités sont d'abord vues comme des centres d'excellence selon le modèle classique de la spécialisation hospitalière. Leur mission est de traiter les cas les plus complexes, initier des recherches et participer à la formation de l'ensemble des professionnels de santé. Le secteur des soins palliatifs (au moins sous la forme d'unités d'hospitalisation spécialisées) est appelé à rester un domaine restreint qui doit diffuser savoirs et savoir-faire car "à terme, tous les services hospitaliers prenant en charge des malades lourds doivent être en mesure de pratiquer les soins palliatifs" (circulaire du 26 août 1986). Les USP n'ont pas vocation à accueillir un grand nombre de personnes mourantes : "d'une manière générale, il est indispensable, autant que faire ce peu, de ne pas changer le cadre dans lequel la personne a été soignée : les soins palliatifs doivent être dispensés aussi bien au domicile que dans les établissements sanitaires et sociaux" (circulaire du 26 août 1986). En d'autres termes, dès cette époque, les USP ne sont pas pensées comme devant connaître un développement systématique dans les hôpitaux, d'autant plus qu'en pratique, la circulaire n'est accompagnée d'aucuns moyens financiers.
Quelques mois plus tard, début 1987, soit vingt ans après la fondation du " Saint Christopher ", la première unité de soins palliatifs 28 ( * ) (USP) ouvre ses portes. La réalisation de ce projet d'une dizaine de lits a nécessité de constituer un environnement spécifique, jusque là inconnu dans un hôpital : architecture pensée sur le modèle d'une maison afin de reproduire un milieu de vie quotidienne et faciliter la venue des familles 29 ( * ) ; forte densité de personnel, organisation du travail et type de travail permettant une présence importante des médecins et des soignants auprès de chaque patient ; recrutement d'un psychologue et organisation de groupes de parole pour les professionnels (et pour les personnes en deuil). Bref, on a voulu mettre en oeuvre les principes et les modes de fonctionnement que nous venons d'exposer. Le financement de la construction de cette structure originale est assuré de manière paritaire par l'hôpital et par l'association pour le développement des soins palliatifs (l'ASP) qui assure avec 40 bénévoles une présence permanente. Cette première unité de soins palliatifs est située dans un établissement privé à but non lucratif et non dans un hôpital public. C'est un signe du contexte problématique voire hostile au sein de la médecine que doivent affronter à cette époque les promoteurs des soins palliatifs et ceci malgré le soutien officiel des pouvoirs publics.
Les dix années suivant l'ouverture de la première USP, le développement des soins palliatifs est lent et difficile . Appelées à se créer à moyens constants sur la base d'un redéploiement des ressources, les quelques structures nouvelles sont le fruit d'initiatives locales d'établissements privées à but non lucratif et/ou décidées hors "budget global 30 ( * ) ", sur des enveloppes financières supplémentaires consacrées au sida, plus rarement à la gériatrie. En d'autres termes, ce sont, au début des années 90, les moyens débloqués pour l'épidémie du sida, alors à son acmé avec plusieurs milliers de morts par an, surtout des personnes jeunes et actives, qui sont la ressource principale pour le développement des soins palliatifs en France. Pourtant, paradoxalement les unités fixes d'hospitalisation en soins palliatifs (USP) continuent à s'occuper en premier lieu de patients cancéreux. En 1993, un rapport remis par Henri Delbèque au ministre de la Santé d'alors, Bernard Kouchner, souligne l'absence de pilotage politique, le manque de moyens matériels et humains et la faiblesse de la formation en soins palliatifs des professionnels. Seules 26 USP (et 6 équipes mobiles hospitalières) sont recensées sur tout le territoire, dont la moitié (17) dans des établissements publics. Il y a peu de ressources pour les USP. Les Centres Hospitaliers Universitaires sont peu nombreux (7 sur une trentaine) à s'en être doté. L'absence de politique et de planification sanitaire aboutit à des disparités géographiques, la moitié des lits se trouvant en Ile de France.
Du côté de la profession médicale, l'Ordre des médecins, tout en soutenant l'approche des soins palliatifs, prend une position contraire au développement d'un secteur de lits dédiés aux personnes mourantes. Un tel développement est rejeté au nom de la déontologie des professions de santé et car il représenterait une forme inacceptable de ségrégation. Ainsi, la dernière version du code de déontologie médicale qui date de 1995 pose qu'il appartient d'abord à tout médecin tant en ville qu'à l'hôpital de s'occuper des soins en fin de vie. L'article n°38 énonce : "le médecin doit accompagner le mourant jusqu'à ses derniers moments, assurer par des soins et mesures appropriés, la qualité d'une vie qui prend fin, sauvegarder la dignité du malade et réconforter son entourage". Réaffirmant cet impératif, le document "Déontologie médicale et fin de vie" publié l'année suivante met en avant la responsabilité des médecins jusqu'à la mort de leur patient. Ils doivent dispenser eux-mêmes les soins palliatifs à l'hôpital ou en ville. Pour le Conseil de l'Ordre, les soins palliatifs sont d'abord conçus comme des pratiques dans une phase de soins. Ils se caractérisent par certaines attitudes, des gestes diagnostiques et thérapeutiques accessibles à tout professionnel sous réserve d'une formation adéquate, une attention aux besoins psychologiques du malade et de ses proches, un travail en équipe. Les soins palliatifs ne se résument pas à un état d'esprit et nécessitent un véritable savoir-faire qui demande un apprentissage : "La compétence technique ne doit pas être sous-estimée. Elle ne va pas de soi et doit s'acquérir. (...) Ce sont des soins à part entière, parfois décisifs pour la survie, souvent déterminants pour la qualité de vie. Pas plus que les soins curatifs, ils ne doivent être laissés à l'improvisation ou au système D" (document "Déontologie médicale et fin de vie").
4. Le modèle des soins palliatifs n'est pas qu'un beau discours. Il a vocation à être "mis en actes" dans tout le système de santé au travers du développement d'une démarche palliative.
En 1997, on dénombre seulement une cinquantaine d'unités de soins palliatifs dans les 3 500 hôpitaux français et autant d'équipes mobiles. Différents rapports au parlement (rapport Neuwirth sur la politique de développement des soins palliatifs et de l'accompagnement en 1998) et au Conseil économique et social (rapport Decisier sur l'accompagnement des personnes en fin de vie en 1999), mettent en évidence cette faiblesse de moyens. Devant ce constat, un plan triennal de développement 1999-2001 est lancé en 1998 par le ministre de la Santé, Bernard Kouchner. Il a pour objectif de développer les structures à l'hôpital et au domicile, de renforcer la formation des professionnels et l'information du public, et ainsi "de créer et de diffuser une culture de soins palliatifs à la fois chez les professionnels de santé et dans le public pour que chacun ait droit à une mort décente" (souligné par moi). Un an plus tard, à la suite des rapports parlementaires, le sénateur Neuwirth est à l'initiative d'une proposition de loi votée à l'unanimité par l'Assemblée Nationale et le Sénat 31 ( * ) . C'est un tournant majeur pour la reconnaissance des soins palliatifs dans notre pays. Ceux-ci sont définis comme des pratiques de soins qui peuvent être prodiguées par tout professionnel de santé : "Toute personne malade dont l'état le requiert a le droit d'accéder à des soins palliatifs et à l'accompagnement. Les soins palliatifs sont des soins actifs et continus pratiqués par une équipe interdisciplinaire en institution ou à domicile. Ils visent à soulager la douleur, à apaiser la souffrance psychique, à sauvegarder la dignité de la personne et à soutenir son entourage" (article L 1 er de la loi n°99-477).
Dans cette lignée, la circulaire du 19 février 2002 du ministère de la santé qui met en oeuvre la loi et accompagne le second plan quadriennal de développement des soins palliatifs 2002-2005, lancé en 2001 par Bernard Kouchner, affirme : "La démarche palliative n'est pas assez développée à domicile, en institution ou en établissement de santé. (...) Les soins palliatifs doivent progressivement s'intégrer dans la pratique de tous les soignants, à domicile comme en établissement de santé. (...) Tous les professionnels travaillant en équipe interdisciplinaire et en lien avec des professionnels formés spécifiquement, sont concernés par cette démarche 32 ( * ) " (souligné par moi). La stratégie de la politique publique est de diffuser et d'intégrer des savoirs et des savoir-faire, de développer des pratiques caractérisées par une démarche spécifique et non de multiplier des lits. Ainsi, plutôt que d'oeuvrer dans un secteur destiné à accueillir les personnes mourantes, les spécialistes des soins palliatifs doivent faciliter l'intégration des pratiques auprès de tous les professionnels concernés, aider à transformer la prise en charge de la mort à l'hôpital. A propos des USP, la circulaire sus citée fixe comme objectif de disposer à la fin du plan (en 2005) d'une structure de 10 à 15 lits par région dont les missions sont les suivantes : "Elle réserve sa capacité d'admission aux situations les plus complexes et/ou les plus difficiles. Elle assure une triple mission de soins, de formation, d'enseignement et de recherche".
Plutôt que créer des USP, la politique publique a préféré développer prioritairement un autre type de structures, les équipes dites "mobiles" (EMSP) . Celles-ci ont pour mission d'apporter aux professionnels une expertise et des conseils, de les soutenir psychologiquement car ils sont confrontés à des situations lourdes génératrices de stress et d'épuisement. Plus petites et plus légères que les unités de soins palliatifs, les EMSP regroupent habituellement quelques personnes : médecin(s), infirmière(s) et parfois un psychologue. Elles n'ont pas de lits, ni de malades en propre et se déplacent sur appel au chevet des patients qui restent dans le lieu où ils sont hospitalisés. Leur pratique est marquée par le déplacement, la mobilité à l'opposé des services cliniques et des unités de soins palliatifs dites "fixes". La circulaire n°2002-98 du 19 février 2002 précise : "L'équipe mobile de soins palliatifs est une équipe interdisciplinaire et pluriprofessionnelle qui se déplace au lit du malade et/ou auprès des soignants, à la demande des professionnels de l'établissement de santé. L'équipe mobile exerce une activité transversale au sein de l'établissement de santé. Elle a un rôle de conseil et de soutien auprès des équipes soignantes des services de l'établissement, de formation et est éventuellement associée à des fonctions d'enseignement et de recherche. Les membres de l'EMSP se déplacent au lit du malade et auprès des soignants, à la demande des professionnels de santé des services de l'établissement de soins. Ils ne pratiquent pas d'actes de soins. La responsabilité de ceux-ci incombe au médecin qui a en charge la personne malade dans le service." En médecine de ville, on a assisté, dans une moindre mesure, à la création de réseaux de soins dotés en soins palliatifs d'équipes transversales de « coordination » dont le rôle de soutien, de conseil et de formation est relativement proche des équipes mobiles mais également orienté vers l'organisation de la prise en charge au domicile.
Après une première phase où les USP ont été les seules structures créées, ces équipes spécialisées transversales sont devenues majoritaires dans notre pays ( cf. tableau). Ainsi, alors qu'en 1997 le nombre d'EMSP était sensiblement équivalent à celui des USP (une cinquantaine), il y avait huit ans après, fin 2005, quatre fois plus d'EMSP que d'USP (328 versus 80). Comme le souligne le bilan du premier plan triennal de développement : "Un effort particulier a porté sur les équipes mobiles, d'une part parce qu'elles facilitent la diffusion des soins palliatifs et leur intégration dans l'ensemble des services, d'autre part parce qu'elles jouent un rôle pivot dans la mise en place de réseaux ville-hôpital" (souligné par moi). En dix ans, leur nombre a été multiplié par cinquante tandis que celui des USP l'a été par trois. Le nombre de réseau est passé de zéro en 1997 à 110 fin 2005. Que ce soit sous forme d'équipes mobiles ou de coordination, les équipes transversales représentent plus de 80 % des structures spécialisées. Elles sont aujourd'hui la figure dominante du secteur des soins palliatifs en France. A titre de comparaison, le Royaume Uni disposait en 1998 il y a dix ans, pour une population équivalente à celle de la France, de plus de 700 structures fixes soit 220 hospices situés en dehors des hôpitaux et de près de 500 services de soins palliatifs hospitaliers comportant habituellement des lits, une équipe mobile, des consultations externes et parfois un hôpital de jour.
|
1987 |
1992 |
1997 |
2001 |
2005 |
|
|
USP |
6 |
26 |
51 |
65 |
80 |
|
EMSP |
0 |
6 |
55 |
150 |
328 |
|
Réseaux |
0 |
0 |
0 |
Non connu |
110 |
En France, en 15 ans les équipes transversales se sont donc développées plus vite et d'une manière beaucoup plus importante que les structures fixes. On peut lier ce fait à la volonté des pouvoirs publics, surtout à la suite de la loi de 1999, de ne pas mettre en place des services pour l'accueil des personnes mourantes, de transmettre, par la formation et le conseil, les compétences nécessaires pour que, partout, des pratiques de soins palliatifs soient dispensées 33 ( * ) . Les équipes transversales sont en quelque sorte comme des courroies de diffusion des soins palliatifs puisqu'il s'agit "de permettre au patient décédant (...) de pouvoir également bénéficier d'une approche de type soins palliatifs" (Actualités et Dossier en Santé Publique spécial "Soins palliatifs", 1999).
5. La démarche palliative peut représenter une ressource indispensable pour les professionnels de santé
Ainsi, si nous synthétisons les particularités du développement des soins palliatifs, nous pouvons conclure que depuis les lois de juin 1999 (mais aussi de mars 2002 puis d'avril 2005), l'accès à des soins palliatifs et à l'accompagnement est un droit pour toute personne malade dont l'état le requiert mais qu'il se fait dans notre pays sous une forme originale . En effet, les services d'hospitalisation spécialisés (USP) sont très peu nombreux et accueillent seulement les cas les plus complexes. La quasi-totalité des malades est soignée par des professionnels de terrain non spécialisés en soins palliatifs. Ils peuvent être aidés par des petites équipes transversales (équipes mobiles à l'hôpital et équipes de coordination des réseaux au domicile) qui, grâce à leur expertise, facilitent le soulagement des symptômes, la coordination des soins ainsi que l'aide aux personnes. Par le conseil, la formation et le soutien, elles contribuent à l'application d'une "démarche palliative" là où sont soignés les malades. En France, le droit à recevoir des soins palliatifs n'équivaut donc pas à l'accès à des structures spécialisées mais bien plutôt à la garantie que, le moment venu et quelque soit le lieu où se trouve la personne, les professionnels de santé pourront mettre en oeuvre une telle démarche . Pour les professionnels de santé, cette démarche est une ressource indispensable afin de mieux s'occuper des personnes malades. Elle peut être mise en pratique par des soignants formés, compétents, exerçant en pluridisciplinarité et si nécessaire soutenus et conseillés par une équipe transversale spécialisée. Cette démarche peut permettre aux professionnels d'accomplir un exercice qui corresponde à leur conception d'une médecine et de soins de qualité.
Si l'on reprend les 3 axes du modèle énoncé plus haut, nous pouvons dire que la démarche palliative est simultanément clinique, éthique et organisationnelle . Tout d'abord, les soignants qui la pratiquent cherchent à limiter autant que faire se peut la douleur, les divers symptômes liés à l'évolution de la maladie, les conséquences des soins eux-mêmes. Il s'agit de permettre aux personnes gravement malades de vivre les sensations les moins déstructurantes possibles et d'entretenir un rapport plus pacifié avec leur corps et les soins. C'est une tâche qui demande d'utiliser des médicaments, des dispositifs techniques et des soins infirmiers, diététiques ou de kinésithérapie dont le mode d'administration s'appuie sur un corpus de connaissances et de savoir-faire cliniques complets, sur des compétences techniques certaines. Au-delà du contrôle des symptômes, le travail des équipes soignantes contre l'inconfort physique rassemble tous les gestes, préventifs ou actifs permettant au patient de ne pas trop souffrir : prévention de la douleur provoquée par les actes de soins ou la mobilisation, abstention de certains gestes invasifs, positionnement dans le lit ou au fauteuil, utilisation de coussins ou de fauteuils spéciaux, de lits électriques, mobilisation régulière, humidification et bains de bouche etc. Le lieu d'application principal de ces pratiques reste le corps, et l'on en évaluera l'efficacité auprès du malade. Les principaux critères de jugement ne s'appuient plus prioritairement sur les examens complémentaires mais sur ce que dit la personne. Il en résulte une forme particulière pour la seconde dimension de la démarche palliative, la dimension éthique.
En effet, en passant du contrôle de la maladie à la lutte contre l'inconfort, le professionnel n'ajuste pas son action à des éléments "objectifs" apportés par la biologie, la radiologie ou les explorations fonctionnelles mais à la parole du patient. Ce mode de rapport au patient est largement déterminé par le type de savoir sur la maladie. Et c'est du fait de certaines spécificités physiologico-cliniques que la médecine de la douleur tient a priori la plainte des malades pour valide. Le symptôme douloureux est par excellence subjectif puisqu'on ne peut se fier qu'à celui qui le ressent. Le travail de confort ne visera donc pas à l'ajuster à une valeur biologique ou fonctionnelle externe. Mais une telle approche ne se réduit pas à la maîtrise technique de symptômes désagréables. Elle se définit aussi par la volonté d'instaurer un certain type de relations avec les personnes. Ainsi vise-t-on, autant que faire se peut à prendre les décisions après une recherche active des préférences personnelles des patients et de leurs choix. En théorie, l'exercice de cette démarche cherche à promouvoir des pratiques respectueuses du patient, quel que soit son état clinique et intellectuel. Le travail relationnel peut être multiforme et répondre à plusieurs objectifs : faciliter la formulation et la prise en compte du point de vue du patient comme par exemple son avis sur le lieu de soins (hôpital ou domicile), lui exprimer spontanément de la sollicitude, entendre ses questions ou ses craintes, permettre l'expression de certaines émotions et de ses principaux souhaits, être attentif à son entourage et à ses problèmes etc. Ces pratiques peuvent être rassemblées sous une même logique : toujours agir avec le malade comme avec une personne, sujette et actrice de sa vie.
La dernière dimension de la démarche palliative concerne le cadre de l'exercice et l'organisation des soins. Sa description ne se limite pas aux seuls aspects cliniques et éthiques décrits dans les paragraphes précédents. D'autres dimensions, politique et d'organisation du travail, sont tout aussi importantes. En effet, la médecine dépend d'un système de santé tout entier et de nombreuses questions d'organisation du travail se posent. Pouvoir répondre à ces questions nécessite un effort de formalisation d'un cadre collectif de travail propice et des moyens particuliers. En s'inscrivant ouvertement dans les objectifs des équipes soignantes, une telle démarche peut faire partie du projet des services (démarche palliative de service), des structures ou des établissements. Réaliser ce projet en équipe pluridisciplinaire demande de formaliser des modes de décision et des stratégies permettant d'administrer aux malades les meilleurs soins de confort possibles. Pour ceci, le travail collectif à partir d'échanges autour du projet médical et de soins doit faciliter la prise en charge des personnes malades et le soutien à leur entourage. Mais promouvoir la démarche palliative ne devrait pas se limiter à l'organisation des soins au sein des seuls services. Entre les établissements et les secteurs institutionnels, les trajectoires de maladie devraient être plus harmonieuses pour éviter les ruptures et les incohérences, condition indispensable pour déployer des pratiques en adéquation avec la qualité de la vie. Là aussi il faut contribuer à reconfigurer les relations entre professionnels, en particulier entre l'hôpital et le domicile, comme ont commencé à le faire de façon plus ou moins formalisée certains réseaux de santé.
Cette conception de la démarche palliative répond aux ambitions du projet historique des soins palliatifs car son enjeu est bien de promouvoir les conditions d'un renouvellement des manières de faire auprès des malades . Dans cette perspective, le développement des soins palliatifs dans le système de soins n'équivaut pas seulement à l'existence d'un nouveau secteur médical spécialisé. A côté des structures de soins palliatifs, la diffusion d'une démarche palliative renvoie aussi à une transformation des manières de travailler au sein même de la médecine, à la façon de prendre les décisions importantes de la prise en charge, aux rationalités et aux objectifs des pratiques quotidiennes, à la façon de collaborer et de se mettre d'accord sur au nom de quoi on intervient. Ces aspects appellent une politique de santé qui soit attentive aux mises en oeuvre concrètes dans les structures et entre elles, au-delà des discours et des principes généraux. Les soins palliatifs en France ne relèvent donc pas que de la multiplication de lits spécialisés. La poursuite de leur développement nécessite de s'appuyer sur une stratégie créative d'organisation des soins et d'élaboration de nouveaux outils pratiques et de gestion destinés à faire évoluer la médecine et à promouvoir la qualité de vie. Cette nouvelle forme d'approche s'inscrit dans la lignée des grandes innovations organisationnelles de ces dernières années telles que les équipes mobiles hospitalières ou les réseaux de soins.
Conclusion : de la démarche palliative à la "médecine de l'incurable"
Mais, en deçà de la toute fin de vie et de la mort, la démarche palliative peut aussi représenter une ressource face aux problèmes posés par le développement futur des nombreuses situations d'incurabilité chronique . Dans notre pays, un nombre de plus en plus important de personnes sont touchées par des pathologies incurables ou du moins inguérissables. Malgré de nombreuses avancées, la médecine contemporaine ne peut pas obtenir la guérison de nombreuses maladies. C'est notamment le cas des maladies chroniques qu'au fur et à mesure de leur évolution les traitements contrôlent de moins en moins, c'est aussi le problème des maladies dégénératives, des cancers non maîtrisées, de la plupart des maladies génétiques et orphelines, cela concerne enfin les situations de handicap sévère. Néanmoins, si elle ne peut pas les guérir voire les traiter, la médecine peut être d'un puissant secours dans de telles situations pour les personnes malades. Des pratiques relevant d'une démarche palliative pourraient être une des pistes à suivre pour aider les soignants et les personnes malades confrontés à ces situations. En visant à protéger les patients activement de certaines souffrances, la formalisation d'une telle démarche peut permettre aux professionnels de mieux dispenser les soins. Il est nécessaire de pouvoir réaménager le principe d'action "curatif" dominant qui légitime parfois le choix d'interventions au nom de l'efficacité thérapeutique sans les contrebalancer par des considérations d'inconfort ou de répercussions néfastes dans la vie des personnes malades. Le fil directeur de la démarche n'est pas tant à rechercher dans le type d'actes opérés que dans le but et la logique pratique qui président à l'arbitrage des choix de la prise en charge selon leurs objectifs, leurs avantages et leurs inconvénients. Loin de se réduire à un antonyme du "curatif", et donc de s'opposer implicitement à la médecine moderne, la démarche palliative fait selon nous partie des ressources médicales indispensables devant certains problèmes complexes. A côté de l'efficacité des traitements, les notions de qualité de vie et de respect du malade sont des attentes fortes du public vis-à-vis de la médecine.
En conséquence, si la démarche palliative vise à faire face à la maladie en mobilisant des savoirs et des savoirs faire médicaux et psycho-sociaux inscrits dans une certaine organisation du travail, selon une logique spécifique et en référence à des principes éthiques, alors il semble possible d'envisager son application sans faire référence à la fin de vie. La philosophie d'une telle démarche (mais faut-il encore l'appeler palliative ?) articulerait une conception de l'action médicale comme exercice de soulagement et de soutien du patient face à sa maladie selon une éthique de la relation clinique vue comme relation d'aide au service d'un sujet. Cette nouvelle forme de médecine, que l'on pourrait dénommer d'une manière provocatrice une "médecine de l'incurable", n'étant possible que grâce à une organisation collective du travail formalisée entre les différents professionnels et les secteurs de soins. Ainsi, si la démarche palliative a émergé dans le cadre de la fin de vie, les ressources qu'elle propose ne sont pas exclusives de ce moment ultime. En mettant en avant la qualité de vie, l'expérience de la maladie, le point de vue et la place du malade dans les soins, elle nous semble grandement utile pour la gestion de la vie quotidienne dans les pathologies et les situations de vulnérabilité liées au vieillissement de la population. Il serait alors intéressant de pouvoir analyser, développer et enseigner ce nouveau modèle épistémologique et éthique d'intervention en faveur de la vie quotidienne face et avec la maladie. Un nouveau champ de pratique et de recherche pourrait alors s'ouvrir, qui permette à l'exercice de la médecine et des soins de s'adapter, consciemment et en l'assumant ouvertement, aux évolutions en cours de la santé de la population et aux changements profonds à l'oeuvre dans la société vis-à-vis du corps, de la médecine et de la maladie.
Quelques références du même auteur pour approfondir
Mino JC., Fournier E. « Les mots des derniers soins. La démarche palliative dans la médecine contemporaine », Paris, Les Belles Lettres, collection Médecine et Sciences Humaines, 2008, 353 p. Prix d'Ethique Médicale 2008 de l'Institut Maurice Rapin
Mino JC., Frattini MO., Fournier E. « Pour une médecine de l'incurable », Revue Etudes, juin 2008 : 753-764
Mino JC., Frattini MO. « Les soins palliatifs en France. "Mettre en pratiques" une politique de santé. », Revue Française des Affaires Sociales, 2007, 2 : 139-156
Mino JC. « Entre urgence et accompagnement, les équipes mobiles de soins palliatifs », Sciences Sociales et Santé, 2007, 25 (1) : 63-92
Frattini MO., Mino JC. « Les réseaux, un outil de recherche et développement au service de l'évolution du système de santé », Santé Publique, 2006, 3 : 475-481
Mino JC., Frattini MO., Lert F. « Quel avenir pour les structures spécialisées en soins palliatifs en France ? », Médecine Palliative, 2005; 4 : 163-164
Mino JC., Lert F. « Soins palliatifs, souffrance totale et travail en équipe », in Chauvin P. et Parizot I. (dir.), « Santé et expérience de soins. De l'individu à l'environnement social », collection Questions en Santé Publique, Paris, Editions de l'Inserm, 2005 : 61-73
Mino JC. « Les spécificités de la politique de développement des soins palliatifs en France », in Hirsch E. (dir.) « Face aux fin de vie et à la mort », Paris, Vuibert, 2004 : 117-121
Mino JC., Lert F. « Le travail invisible des équipes de soutien et conseil en soins palliatifs au domicile » Sciences Sociales et Santé, 2003, 21 (1) : 35-63
EUTHANASIA AND OTHER END-OF-LIVE DECISIONS AFTER IMPLEMENTATION OF THE LAW ON EUTHANASIA IN BELGIUM (PROF DR LUC DELIENS)
* 1 Vladimir Jankélévitch, « La mort », Champs, Flammarion, (1977) 2003.
* 2 Philippe Ariès, « L'homme devant la mort », Le Seuil, 1977.
* 3 Claudio Milanesi, « Mort-instant et mort-processus », Dix-huitième siècle, n°23, 1991, pp. 171-190.
* 4 Roger Caillois, « La représentation de la mort dans le cinéma américain », Quatre essais de sociologie contemporaine, Olivier Perrin, 1951.
* 5 Gunther Anders, « L'obsolescence de l'homme », (1956) 2002.
* 6 Enquête du magazine Psychologies, juillet 2009 : 69 % des sondés déclarent ne pas songer à la mort.
* 7 Même enquête, Psychologies, juillet 2009 : 82 % des sondés déclarent préférer que leur mort se produise à leur insu et 52 % redouter de devoir souffrir.
* 8 Rapport d'information Sénat n° 207 (1998-1999), du 10 février 1999, de Lucien Neuwirth au nom de la commission des affaires sociales, « Les soins palliatifs et l'accompagnement ».
* 9 « Statistiques d'état civil sur les décès en 2008 », Société, n° 103, décembre 2009.
* 10 Institut de recherche et de documentation en économie de la santé (Irdes), Anissa Afrite et Alii, « L'hospitalisation à domicile, une prise en charge qui s'adresse à tous les patients », Questions d'économie de la santé, n° 140, mars 2009. Les données analysées datent de 2006.
* 11 Françoise Lalande, Olivier Veber, « La mort à l'hôpital », Igas, janvier 2010 (les données servant de base aux statistiques mentionnées datent de 2007).
* 12 Loi n°2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 13 Loi n° 99-477.
* 14 Trésor de la langue française, s.v.
* 15 « Un droit », article de Michel Lee Landa, 19 novembre 1979, www.admd.net
* 16 Avis n° 63, du 27 janvier 2000.
* 17 Cf. annexes
* 18 « The right to die », Hastings Center Report, août 1978 et « Le droit de mourir » , traduit de l'allemand par Philippe Ivernel, Rivages poches 1996.
* 19 André Comte-Sponville évoquait Montaigne et Montesquieu comme exemples de la revendication du libre choix du moment de sa mort.
* 20 Audition par le groupe de travail et « L'ultime liberté ? », Plon, 2008.
* 21 Réf. précitée
* 22 Edouard Ferrand et al., « Circumstances of death in hospitalized patients and nurses' perceptions », archives of internal medecin, vol 168, n° 8, 28 avril 2008.
* 23 Françoise Lalande, Olivier Veber, « La mort à l'hôpital », Igas, janvier 2010 (les données servant de base aux statistiques mentionnées datent de 2007).
* 24 Décret n° 2010-158 du 19 février 2010.
* 25 Mais il faut souligner que l'espérance de vie a aussi fortement cru sous l'effet de l'amélioration des conditions de vie, et ceci bien avant la plupart des innovations techniques de la médecine moderne.
* 26 Le terme secteur de soins palliatifs désigne l'ensemble des moyens, matériels et humains, représentés par les structures spécialisées en soins palliatifs. D'apparition récente, la discipline de soins palliatifs n'est pas une spécialité médicale reconnue : il n'y a pas pour le moment de postes hospitaliers et universitaires spécifiques, pas de catégorie administrative correspondante dans les tableaux de l'Ordre des médecins.
* 27 Cette circulaire du 26 août 1986 (bulletin officiel n°86/DGS/3D) a été dénommée par la suite "circulaire Laroque".
* 28 Avant 1980, il existait 4 lieux pour l'accueil des personnes mourants en France dont 3 étaient des "maisons" tenues par des congrégations religieuses. Un petit hôpital privé parisien disposait de 22 lits depuis 1978 mais curieusement, il n'est jamais mentionné dans les écrits ou les communications publiques.
* 29 Celles-ci peuvent rester dans l'unité 24 heures sur 24, une partie du service leur étant destinée : une cuisine, une salle à manger, un coin salon avec un piano et une chambre.
* 30 Budget fixe attribué chaque année pour les hôpitaux par les pouvoirs publics. Il est remplacé petit à petit depuis quelques années par un financement à l'activité (T2A).
* 31 Loi n°99-477 du 9 juin 1999 visant à garantir le droit d'accès aux soins palliatifs.
* 32 Circulaire n°2002-98 du 19 février 2002 relative à l'organisation des soins palliatifs et de l'accompagnement, en application de la loi n°99-477 du 9 juin 1999, visant à garantir le droit d'accès aux soins palliatifs.
* 33 Au-delà des aspects déontologiques, on peut penser que des raisons économiques ne sont pas absentes d'un tel choix puisque les moyens nécessaires à la création et au fonctionnement d'une équipe mobile sont incomparablement moindres que ceux d'une unité des soins palliatifs.







