- L'ESSENTIEL
- EXAMEN DES ARTICLES
- Article 1er
Accélération du traitement des demandes de compensation des handicaps liés à des maladies évolutives graves
- Article 2
Ouverture de la prestation de compensation du handicap aux personnes atteintes de maladies évolutives graves
- Article 3
Concours financier de la branche autonomie
- Article 4
Gage financier
- Article 1er
- EXAMEN EN COMMISSION
- RÈGLES RELATIVES À L'APPLICATION DE
L'ARTICLE 45
DE LA CONSTITUTION ET DE L'ARTICLE 44 BIS, ALINÉA 3,
DU RÈGLEMENT DU SÉNAT (« CAVALIERS »)
- LISTE DES PERSONNES ENTENDUES
- LA LOI EN CONSTRUCTION
- ANNEXE
L'ESSENTIEL
La sclérose latérale amyotrophique (SLA), qui entraîne des handicaps sévères et irréversibles, se caractérise par une survenue imprévisible et une évolution rapide. Une prise en charge de droit commun se révèle ainsi inadaptée pour répondre aux besoins de compensation liés à de telles pathologies. La proposition de loi vise à aménager, pour les personnes concernées, les procédures et les conditions d'accès à la prestation de compensation du handicap (PCH).
*
**
I. LES SPÉCIFICITÉS DE LA SCLÉROSE LATÉRALE AMYOTROPHIQUE APPELLENT UNE PRISE EN CHARGE ADAPTÉE
A. UNE MALADIE D'ÉVOLUTION RAPIDE ENTRAÎNANT DE MULTIPLES HANDICAPS
La sclérose latérale amyotrophique (SLA), dite maladie de Charcot, est une maladie neurodégénérative rare due à une dégénérescence progressive des motoneurones.
L'incidence de la maladie serait stable au cours du temps, même si des augmentations sont constatées localement qui s'expliquent en partie par le vieillissement de la population.
La SLA en France en quelques chiffres1(*)
- Incidence : 2,5/100 000 habitants, soit 1 700 nouveaux cas par an (4 à 5 nouveaux cas par jour)
- Prévalence : 8 pour 100 000 habitants, soit entre 6 000 et 7 000 personnes atteintes de SLA
- Répartition par sexe : 56 % d'hommes / 44 % de femmes
- Taux de mortalité : entre 1,6 et 2,2 pour 100 000 habitants
- Espérance de vie : 2 ans en moyenne après le diagnostic (10 à 15 % ont une durée de vie supérieure à 5 ans après le diagnostic, 5 % ont une durée de vie supérieure à 10 ans)
La SLA se caractérise par un affaiblissement progressif des muscles des jambes et des bras, des muscles respiratoires ainsi que des muscles de la déglutition et de la parole. De multiples formes de handicap apparaissent ainsi au fil de l'évolution de la maladie, et les activités simples de la vie quotidienne deviennent progressivement difficiles ou impossibles. Toutefois, la chronologie et le rythme de progression de l'atteinte motrice sont spécifiques à chaque patient, ce qui empêche toute anticipation des besoins de compensation du handicap.
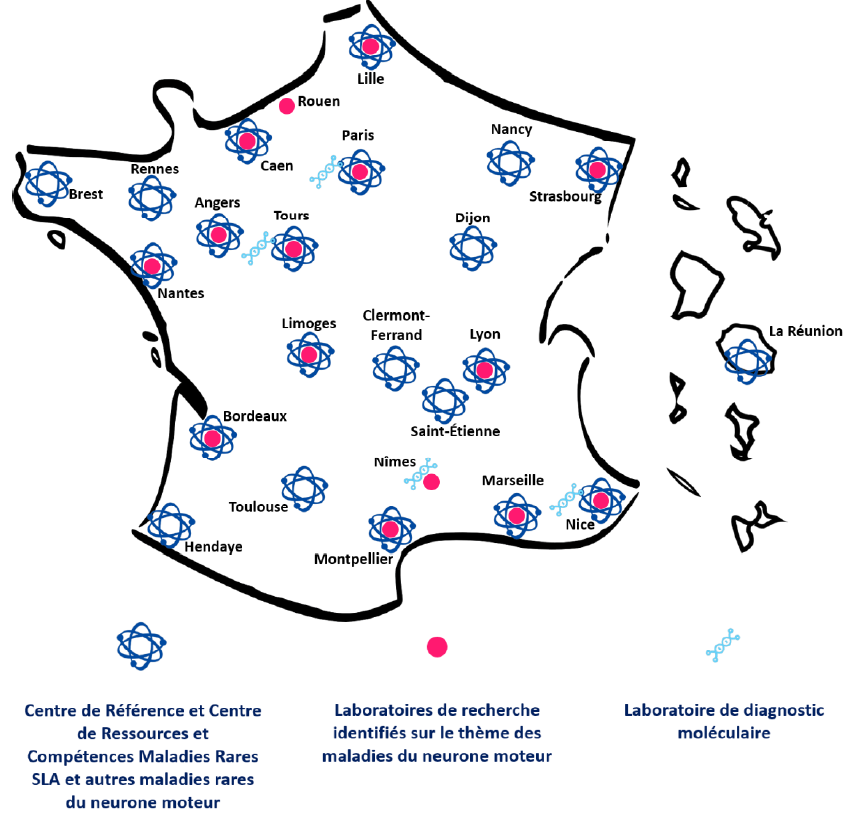
La prise en charge sanitaire des patients est organisée autour de centres maladies rares labellisés. Une filière nationale de santé maladies rares - SLA et maladies du neurone moteur (FilSLAN), articulée autour de 22 centres de référence, a été créée en 2014 dans le cadre du 2e plan national maladies rares afin de structurer leur coordination et de faciliter la prise en charge des personnes atteintes de SLA. Dans chaque centre, les patients sont accompagnés par une équipe pluridisciplinaire qui suit l'évolution des déficiences causées par la maladie.
B. UNE PRISE EN CHARGE SOCIALE AFFECTÉE DE DIFFICULTÉS
1. Des procédures en décalage avec la temporalité de la maladie
En complément de la prise en charge à 100 % de leurs frais de santé par l'assurance maladie, les personnes dont la SLA a été diagnostiquée avant l'âge de 60 ans s'adressent à leur maison départementale des personnes handicapées (MDPH) afin de demander les aides et les droits auxquels elles peuvent prétendre, notamment la prestation de compensation du handicap (PCH) pour faire face à leurs besoins d'aides humaines, d'aides techniques, ainsi que d'adaptation de leur véhicule et de leur logement.
L'attribution de la PCH relève de la compétence de la commission des droits et de l'autonomie des personnes handicapées (CDAPH). Celle-ci prend ses décisions sur la base de l'évaluation de l'équipe pluridisciplinaire de la MDPH. Cette équipe peut entendre la personne en situation de handicap, se rend sur le lieu de vie de la personne et sollicite en tant que de besoin, et lorsque les personnes concernées en font la demande, le concours des centres de référence maladies rares.
L'application de ces procédures s'avère problématique dans le cas de la SLA : qu'il s'agisse de l'ouverture des droits ou de leur actualisation, les délais de traitement des demandes apparaissent, de manière générale, difficilement compatibles avec une maladie aussi rapidement évolutive.
Si la réglementation donne un délai de quatre mois à la CDAPH pour statuer, ce délai est variable selon les départements en pratique et peut s'élever à six, voire neuf mois. Or, le protocole national de diagnostic et de soins (PNDS) sur la SLA recommande « des bilans réguliers adaptatifs tous les trois mois » et des adaptations plus fréquentes sont même nécessaires dans certains cas.
Dans ces conditions, non seulement la prise en charge n'est pas immédiate et les familles doivent souvent avancer les frais occasionnés par la compensation des handicaps, mais les besoins de la personne peuvent avoir changé avant même que sa demande ait abouti.
En outre, la procédure se révèle complexe pour les familles qui doivent, chaque fois qu'une adaptation est nécessaire, constituer de leur propre initiative un nouveau dossier de demande.
Il existe néanmoins des procédures d'urgence : en particulier, une procédure spécifique à la PCH permet, en cas d'urgence attestée, au président du conseil départemental d'attribuer la prestation à titre provisoire. Il statue dans un délai de quinze jours ouvrés à la demande de l'intéressé en arrêtant le montant provisoire de la prestation. Toutefois, ces procédures n'apportent pas suffisamment de garanties aux personnes concernées et restent très inégalement appliquées, même si certaines MDPH ont mis en place des bonnes pratiques.
2. Un traitement inégal en fonction de l'âge
Le bénéfice de la PCH est limité aux personnes dont l'âge est inférieur à une limite fixée par décret à 60 ans. Deux exceptions à cette barrière d'âge sont cependant prévues :
- d'une part, pour les personnes dont le handicap répondait, avant cet âge limite, aux critères liés aux besoins de compensation pour bénéficier de la prestation : les personnes dont la SLA a été diagnostiquée avant 60 ans peuvent ainsi continuer à bénéficier de la PCH au-delà de cet âge ;
- d'autre part, pour les personnes qui exercent encore une activité professionnelle au-delà de cet âge limite et dont le handicap répond aux mêmes critères.
Lorsque le diagnostic de la SLA intervient au-delà de cette barrière d'âge, la personne atteinte de la maladie ne peut pas bénéficier de la PCH. Elle peut alors demander l'allocation personnalisée d'autonomie (APA) pour améliorer sa prise en charge. Il existe toutefois des différences majeures de prise en charge entre les deux prestations.
En effet, l'ensemble des aides attribuées au titre de l'APA est rattaché à un plan d'aide global dont le montant est déterminé dans la limite d'un plafond mensuel pour chaque groupe iso-ressources (GIR). Dans ce cadre, non seulement le plan d'aide ne permet généralement pas de financer la présence continue d'intervenants auprès du malade, mais il couvre difficilement les nombreuses aides techniques dont ce dernier a besoin.
Selon l'Association pour la recherche sur la sclérose latérale amyotrophique (ARSLA), une trentaine d'aides techniques sont nécessaires au cours de la vie du patient à compter du diagnostic. L'association évalue le reste à charge total sur les aides techniques à 8 000 euros dans le cadre de la PCH et 16 000 euros dans le cadre de l'APA.
Or, la prise en charge dans le cadre de l'APA concerne la majorité des personnes atteintes de SLA : les données communiquées par la filière FilSLAN révèlent une répartition de l'incidence de la SLA de 21 % de patients incidents de moins de 60 ans et de 79 % de patients incidents de 60 ans et plus.
Si la CNSA ne dispose pas de données consolidées au niveau national sur cette pathologie, les trois quarts environ des personnes atteintes de SLA pourraient donc relever de l'APA.
II. LA PROPOSITION DE LOI VISE À FACILITER ET AMÉLIORER L'ACCÈS AUX AIDES DES PERSONNES ATTEINTES DE LA MALADIE
A. UNE PROCÉDURE DÉROGATOIRE DEVANT LA MDPH
L'article 1er instaure une procédure dérogatoire de traitement des demandes d'adaptation du plan personnalisé de compensation du handicap, applicable dans le cas où les besoins de compensation et d'accompagnement résultent d'une maladie évolutive grave telle que la SLA. La liste des maladies concernées serait fixée par arrêté.
À la demande de la personne concernée, un membre de l'équipe pluridisciplinaire de la MDPH proposerait directement à la CDAPH, sur la base d'une prescription médicale ou de la prescription d'un ergothérapeute, les adaptations du plan de compensation du handicap nécessaires. La commission devrait statuer sur ces adaptations lors de sa première réunion suivant la réception de la demande.
La commission a considéré que les spécificités de la maladie de Charcot justifient le traitement dérogatoire proposé par le texte.
La commission a cependant veillé à mieux circonscrire le champ des pathologies concernées par ce dispositif en visant les « pathologies d'évolution rapide et causant des handicaps sévères et irréversibles ».
Sur la proposition des rapporteures, la commission a adopté un amendement visant à rendre systématique l'identification par la MDPH, dès leur dépôt, des dossiers relatifs à une telle pathologie et à prévoir que ces dossiers doivent être traités en partenariat avec les centres de référence maladies rares chargés du suivi des personnes concernées.
Ces centres disposant de leur propre équipe pluridisciplinaire, qui procède en principe tous les trois mois à une évaluation des besoins des patients, la commission a prévu un accès à la procédure dérogatoire proposée par cet article sur la base de l'évaluation de l'équipe de soins spécialisée du centre SLA.
Enfin, la commission a souhaité que la procédure dérogatoire puisse s'appliquer non seulement aux adaptations du plan de compensation du handicap, mais aussi dès l'ouverture des droits auxquels la personne atteinte de SLA peut prétendre en fonction de ses besoins de compensation.
B. L'OUVERTURE DE LA PCH À TOUTES LES PERSONNES ATTEINTES DE SLA QUEL QUE SOIT LEUR ÂGE
L'article 2 tend à introduire une exception à la barrière d'âge de 60 ans pour le bénéfice de la PCH. Pourraient ainsi bénéficier de la PCH les personnes d'un âge supérieur à cette limite dont les besoins de compensation résultent des conséquences d'une maladie évolutive grave telle que la SLA.
La différence de traitement entre les personnes dont la maladie est diagnostiquée avant 60 ans et celles dont la maladie se déclare après cet âge a des répercussions directes sur les conditions de vie des patients et sur leurs choix thérapeutiques. La commission a donc approuvé la suppression de cette iniquité.
En conséquence, les personnes atteintes d'une telle pathologie pourraient, pour la prise en charge de leurs besoins de compensation, être accompagnées par leur MDPH et bénéficier également du dispositif de l'article 1er.
En cohérence avec les modifications apportées à l'article 1er, la commission a précisé le champ des maladies concernées par cette suppression de la barrière d'âge.
Enfin, l'article 3 prévoit un concours financier de la CNSA aux départements afin de compenser le surcroît de dépenses de PCH occasionné par le dispositif. Selon l'estimation des rapporteures, ce surcoût serait proche de 30 millions d'euros par an au total.
Réunie le mercredi 5 juin 2024 sous la présidence de Jean Sol, vice-président, la commission des affaires sociales a adopté la proposition de loi modifiée par cinq amendements des rapporteures.
EXAMEN DES ARTICLES
Article
1er
Accélération du traitement des demandes de compensation
des handicaps liés à des maladies évolutives graves
Cet article vise à instaurer une procédure dérogatoire devant les maisons départementales des personnes handicapées (MDPH) afin de traiter les demandes liées à des maladies évolutives graves telles que la maladie de Charcot.
La commission a adopté cet article après l'avoir modifié par trois amendements.
I - Le dispositif proposé : une procédure dérogatoire devant la maison départementale des personnes handicapées
A. Une prise en charge globale organisée autour de centres labellisés
La sclérose latérale amyotrophique (SLA), dite maladie de Charcot, est une maladie neurodégénérative rare. Il s'agit néanmoins de la maladie du neurone moteur la plus fréquente chez l'adulte, le risque individuel de la développer étant de 1/300. Son incidence est de 2,5/100 000 habitants en France, soit 1 700 nouveaux cas par an, et 6 000 et 7 000 personnes sont atteintes de ce syndrome.
Dès lors que la SLA est diagnostiquée, l'espérance de vie du malade est en moyenne de 2 ans, même si elle est très variable et supérieure à 10 ans dans 5 % des cas2(*).
La SLA se caractérise par un affaiblissement progressif puis une paralysie des muscles des jambes et des bras, des muscles respiratoires ainsi que des muscles de la déglutition et de la parole. De multiples formes de handicap apparaissent ainsi au fil de l'évolution de la maladie.
La prise en charge globale des patients est organisée autour de centres maladies rares labellisés. Une filière nationale de santé maladies rares - SLA et maladies du neurone moteur (FilSLAN) a été créée en 2014 dans le cadre du 2e plan national maladies rares (PNMR 2) afin de structurer leur coordination. Articulée autour de 10 centres de référence maladies rares (CR-MR) et de 12 centres de ressources et de compétences maladies rares (CRC-MR) basés dans des centres hospitaliers universitaires (CHU), elle rassemble tous les acteurs de la prise en charge de la SLA et des maladies du neurone moteur. Quatre laboratoires de biologie moléculaire, 30 unités de recherche Inserm et CNRS et quatre sociétés savantes y participent également, de même que le milieu associatif.
Un décret du 16 mai 2022 organise la labellisation des filières de santé maladies rares et des centres de référence maladies rares3(*).
Depuis le diagnostic jusqu'à la fin de vie, la prise en charge sanitaire des patients est organisée dans les centres SLA répartis sur tout le territoire. Leur nombre a récemment augmenté afin d'assurer un meilleur maillage territorial4(*).
Cartographie des structures constituant la filière FilSLAN
Source : Filière FilSLAN
Dans un premier temps, les centres SLA ont pour mission de confirmer le diagnostic. Une analyse génétique est systématiquement proposée aux patients dans l'hypothèse d'une éventuelle cause génétique de la maladie, qui peut dans certains cas rendre possible un traitement par thérapie génique (cf. encadré ci-après).
Les perspectives de traitement des SLA génétiques
La SLA a, dans environ 15 % des cas, une origine génétique (dans les autres cas, elle est dite sporadique). Plus de trente gènes ont été identifiés comme pathogènes, dont quatre gènes principaux.
Une partie des avancées récentes de la recherche sur la SLA portent ainsi sur la génétique. En 1993, une mutation du gène SOD1 a été identifiée comme un facteur de la SLA. En février 2024, le comité du médicament à usage humain (CHMP) de l'Agence européenne du médicament (EMA) a émis un avis favorable à la mise sur le marché sous circonstance exceptionnelle d'un médicament destiné au traitement des adultes présentant une SLA avec cette mutation génétique de manière à ralentir la progression de la maladie. Quoiqu'elle ne concerne que 2 % des patients, cette découverte est considérée comme une avancée majeure.
Selon les informations transmises par le Pr Philippe Couratier, animateur national de la filière FilSLAN, le développement de thérapies géniques concernant des mutations des gènes C9orf72 et FUS est en cours avec des résultats prometteurs.
Dans chaque centre SLA, les patients sont accompagnés par une équipe pluridisciplinaire qui joue un rôle important dans l'évaluation des déficiences causées par la maladie.
Les évaluations, réalisées en consultation pluridisciplinaire ou en hôpital de jour, se focalisent sur les atteintes motrices, cognitives, psychologiques, respiratoires et nutritionnelles. À cette occasion, une évaluation des besoins d'aides humaines et d'aides techniques est réalisée par des assistantes sociales et des ergothérapeutes.
Ces évaluations multidisciplinaires ont théoriquement lieu tous les trois mois. Selon l'Association pour la recherche sur la sclérose latérale amyotrophique (ARSLA), il existe toutefois des disparités entre régions en fonction de la longueur de la file d'attente.
Des comptes rendus des évaluations sont adressés à tous les professionnels de santé impliqués dans le parcours de soins. Selon la direction générale de l'offre de soins (DGOS), ils devraient également être transmis à la maison départementale des personnes handicapées (MDPH). Le renforcement des relations entre les filières de santé maladies rares et les MDPH constituait en effet un axe du 3e plan national maladies rares (2018-2022).
La coordination entre le centre SLA et le domicile, assurée en grande partie par des infirmières de coordination, peut se révéler problématique du fait d'une offre de soins insuffisante à proximité du domicile du patient. Afin d'améliorer cette coordination et de développer les prises en charge à domicile, un projet pilote en région Auvergne-Rhône-Alpes, porté par la filière FilSLAN et l'ARSLA et soutenu par l'État, a pour objectif d'évaluer le rôle des coordinateurs de santé dans l'organisation des soins à domicile sous contrainte d'adaptation permanente.
B. Des procédures de prise en charge du handicap en décalage avec la temporalité de la maladie de Charcot
La SLA fait partie des pathologies classées en tant qu'affection de longue durée (ALD). L'assurance maladie prend donc en charge 100 % des frais de santé liés à cette maladie (à hauteur des tarifs de base conventionnels). Les dépenses de santé pouvant rester à la charge des patients peuvent être couvertes par une complémentaire santé.
En sus de cette prise en charge par l'assurance maladie, les personnes dont la SLA a été diagnostiquée avant l'âge de 60 ans s'adressent à leur maison départementale des personnes handicapées afin de demander les aides et les droits auxquels elles peuvent prétendre, notamment la prestation de compensation du handicap (PCH) pour faire face à leurs besoins d'aides humaines, d'aides techniques, ainsi que d'adaptation de leur véhicule et de leur logement5(*).
1. L'évaluation des besoins et la réponse aux demandes de compensation du handicap
a ) Le rôle de l'équipe pluridisciplinaire de la MDPH
L'article L. 46-8 du code de l'action sociale et des familles prévoit que l'équipe pluridisciplinaire de la MDPH évalue les besoins de compensation de la personne sur la base de son projet de vie, à l'aide d'un guide d'évaluation, et propose un plan personnalisé de compensation du handicap (PPC). Le cas échéant, ce dernier comprend un plan d'accompagnement global.
Pour les personnes dont les besoins de compensation le justifient, l'attribution de la PCH relève de la compétence de la commission des droits et de l'autonomie des personnes handicapées (CDAPH)6(*). Celle-ci prend ses décisions sur la base de l'évaluation de l'équipe pluridisciplinaire, des souhaits exprimés par la personne concernée dans son projet de vie et du PPC7(*).
L'équipe pluridisciplinaire sollicite en tant que de besoin, et lorsque les personnes concernées en font la demande, le concours des centres SLA.
Le fonctionnement de l'équipe pluridisciplinaire de la MDPH8(*)
L'équipe pluridisciplinaire réunit des professionnels ayant des compétences médicales ou paramédicales, des compétences dans les domaines de la psychologie, du travail social, de la formation scolaire et universitaire, de l'emploi et de la formation professionnelle. Sa composition doit permettre l'évaluation des besoins de compensation du handicap, quelle que soit la nature de la demande et le type du handicap ; elle peut varier en fonction des particularités de la situation de la personne handicapée. Les membres de l'équipe pluridisciplinaire sont nommés par le directeur de la MDPH, qui désigne en son sein un coordonnateur chargé d'assurer son organisation et son fonctionnement9(*).
Elle entend, de sa propre initiative ou lorsqu'ils en font la demande, la personne handicapée, ses parents lorsqu'elle est mineure et, le cas échéant, la personne chargée de la mesure de protection juridique. Ceux-ci peuvent être assistés par la personne de leur choix lors de l'évaluation.
L'équipe pluridisciplinaire se rend sur le lieu de vie de la personne soit de sa propre initiative, soit à la demande de la personne handicapée. Elle sollicite en tant que de besoin, et lorsque les personnes concernées en font la demande, le concours des établissements et services centres de ressources ou des centres de référence pour les maladies rares.
En vue d'élaborer ou de modifier un plan d'accompagnement global, l'équipe pluridisciplinaire peut, sur convocation du directeur de la MDPH, réunir en groupe opérationnel de synthèse les professionnels ainsi que les établissements et services susceptibles d'intervenir dans la mise en oeuvre du plan. La personne concernée ou, le cas échéant, son représentant légal ou la personne chargée de la mesure de protection juridique font partie du groupe opérationnel de synthèse dont ils ont la possibilité de demander la réunion. Ils peuvent y être assistés par la personne de leur choix.
b ) Les procédures normale et simplifiée de prise de décision
La CDAPH comprend notamment des représentants du département, de l'État, des organismes de sécurité sociale, des organisations syndicales, des associations de parents d'élèves et, pour au moins un tiers de ses membres, des représentants des personnes en situation de handicap et de leurs familles. Elle siège en principe en formation plénière et peut être organisée en sections locales ou spécialisées.
Sauf opposition de la personne concernée, la CDAPH peut siéger en formation restreinte et adopter une procédure simplifiée de prise de décision10(*).
Les formations restreintes, composées au minimum de trois membres ayant voix délibérative, comportent obligatoirement parmi leurs membres un tiers de représentants des personnes en situation de handicap et de leurs familles. Ces formations peuvent prendre tout ou partie des décisions dans les cas suivants :
- renouvellement d'un droit ou d'une prestation dont bénéficie une personne handicapée lorsque son handicap ou sa situation n'a pas évolué de façon significative ;
- reconnaissance des conditions nécessaires en vue de l'affiliation gratuite à l'assurance vieillesse de l'aidant d'une personne handicapée ;
- reconnaissance de la qualité de travailleur handicapé (RQTH) ;
- situations nécessitant qu'une décision soit prise en urgence11(*).
Ces formations peuvent apprécier si l'état ou le taux d'incapacité de la personne handicapée justifie l'attribution de la carte mobilité inclusion.
Ne peuvent faire l'objet d'une procédure simplifiée, outre les recours préalables, les demandes de réexamen d'une précédente décision qui n'aurait pas pu être mise en oeuvre pour un motif quelconque12(*).
Une case à cocher au sein du formulaire Cerfa de demande auprès de la MDPH permet à la personne concernée de signifier qu'elle souhaite bénéficier d'une procédure simplifiée de prise de décision, étant précisé qu'elle ne pourra alors pas être reçue par la CDAPH.
Extrait du formulaire Cerfa de demande à la MDPH
c ) L'existence d'une procédure spéciale d'urgence pour les demandes de prestation de compensation du handicap
L'article L. 245-2 du code de l'action sociale et des familles prévoit une procédure spéciale en matière d'attribution de la prestation de compensation du handicap (PCH). En cas d'urgence attestée, le président du conseil départemental peut attribuer la PCH à titre provisoire. Il dispose alors d'un délai de deux mois pour régulariser cette situation. L'article R. 245-36 dispose que l'intéressé peut, à tout moment de l'instruction de sa demande de PCH, joindre une demande particulière à cette fin sur laquelle le président du conseil départemental statue dans un délai de quinze jours ouvrés en arrêtant le montant provisoire de la prestation.
Un arrêté du 27 juin 2006 précise que la situation est considérée comme urgente lorsque les délais d'instruction et ceux nécessaires à la CDAPH pour prendre la décision d'attribution de la PCH sont « susceptibles soit de compromettre le maintien ou le retour à domicile de la personne handicapée ou son maintien dans l'emploi, soit de l'amener à supporter des frais conséquents pour elle et qui ne peuvent être différés »13(*).
La demande d'attribution de la PCH en urgence est faite sur papier libre par la personne handicapée ou son représentant légal auprès de la MDPH, qui la transmet sans délai au président du conseil départemental. Cette demande précise la nature des aides pour lesquelles la PCH est demandée en urgence et le montant prévisible des frais, apporte tous éléments permettant de justifier l'urgence et doit notamment être accompagnée d'un document attestant de l'urgence de la situation délivré par un professionnel de santé ou par un service ou organisme à caractère social ou médico-social.
2. Une procédure complexe, des délais inadaptés à des situations évolutives
a ) La maladie de Charcot, une maladie aux conséquences rapidement évolutives
L'application de ces procédures peut être problématique dans le cas de maladies dégénératives d'évolution rapide telles que la sclérose latérale amyotrophique.
Au cours de la SLA, les motoneurones meurent ou dégénèrent progressivement. À mesure que la maladie progresse, les actes de la vie quotidiennes comme le langage, la marche, les mouvements des mains, la déglutition deviennent progressivement difficiles ou impossibles. Ce processus se poursuit tout au long de la maladie, si bien que de multiples formes de handicap apparaissent au fil de son évolution. Les conséquences de la SLA s'alourdissent inexorablement et se traduisent, pour la personne malade, par l'apparition fréquente de nouveaux besoins de compensation. Cependant, la chronologie et le rythme de progression de l'atteinte motrice sont spécifiques à chaque patient. Comme l'a indiqué le Pr Philippe Corcia, responsable du centre SLA de Tours, aux rapporteures, « les professionnels de santé courent contre la montre tout au long de la prise en charge ».
Ainsi, le protocole national de diagnostic et de soins (PNDS) sur la SLA recommande « des bilans réguliers adaptatifs tous les trois mois »14(*). Ce délai est toutefois théorique car il existe des patients dits « progresseurs rapides » qui nécessitent un suivi plus rapproché.
b ) Des délais en décalage avec le rythme d'évolution de la maladie
Qu'il s'agisse de l'ouverture des droits ou de leur actualisation, les délais de traitement des demandes par les MDPH apparaissent difficilement compatibles avec une maladie aussi rapidement évolutive que la SLA.
Si la réglementation donne un délai de quatre mois à la CDAPH pour statuer15(*), et si le formulaire Cerfa des MDPH indique que le demandeur « recevr[a] par courrier une réponse à [sa] demande dans environ 4 mois », ce délai est variable selon les départements et peut s'élever à six, voire neuf mois. Selon le baromètre des MDPH publié par la Caisse nationale de solidarité pour l'autonomie (CNSA), le délai de traitement des demandes relatives à la PCH était en moyenne de 5,9 mois au 4e trimestre 2023.
Dans ces conditions, non seulement la prise en charge n'est pas immédiate et les familles doivent souvent avancer les frais occasionnés par la compensation des handicaps, mais les besoins de la personne peuvent avoir changé avant même que sa demande ait abouti.
En outre, la procédure se révèle complexe pour les familles qui doivent, chaque fois qu'une adaptation de la prise en charge du patient est nécessaire, constituer de sa propre initiative un nouveau dossier de demande.
c ) Des bonnes pratiques dépendantes de la bonne volonté des acteurs locaux
Face à ces difficultés, la procédure d'urgence existante n'apporte pas suffisamment de garanties aux personnes concernées et reste très inégalement appliquée.
Certaines MDPH ont cependant mis en place, en partenariat avec les centres SLA, des procédures spécifiques afin de traiter plus rapidement les dossiers relatifs à la SLA.
Par exemple, le centre SLA de Strasbourg et la MDPH de la Collectivité européenne d'Alsace ont mis en place un « circuit court » dans lequel les demandes émanant de personnes atteintes de SLA sont directement adressées à un référent au sein de la MDPH qui traite ces dossiers en priorité dès l'ouverture des droits.
La MDPH de la Charente-Maritime a également indiqué aux rapporteures avoir mis en place un partenariat avec le centre SLA de Bordeaux pour faciliter la transmission des dossiers et prioriser l'évaluation des demandes. Lorsqu'un dossier est transmis par le centre SLA à la coordinatrice PCH, quelle que soit la demande, ce dossier est évalué prioritairement par l'équipe pluridisciplinaire.
Selon l'ARSLA, ces bonnes pratiques restent toutefois dépendantes du contexte de chaque MDPH. Malgré les efforts de sensibilisation à cette pathologie réalisés par la filière FilSLAN, les dossiers ne reçoivent pas le même accueil dans tous les départements.
B. L'introduction d'une procédure spécifique de traitement des demandes relatives aux maladies évolutives graves
Cet article instaure une procédure dérogatoire de traitement des demandes d'adaptation du plan personnalisé de compensation du handicap, applicable dans le cas où les besoins de compensation et d'accompagnement résultent d'une maladie évolutive grave.
À la demande de la personne concernée, un membre de l'équipe pluridisciplinaire de la MDPH proposerait directement à la CDAPH, sur la base d'une prescription médicale ou de la prescription d'un ergothérapeute présentée par le demandeur, les adaptations du PPC nécessaires. La commission devrait statuer sur ces adaptations lors de sa première réunion suivant la réception de la demande.
La liste des maladies concernées serait fixée par un arrêté des ministres chargés de la santé et des personnes handicapées.
II - La position de la commission : améliorer la coordination, garantir l'identification des dossiers
La prise en charge sociale de la SLA cause aux personnes malades et à leur famille des difficultés qui s'ajoutent au choc du diagnostic et aux souffrances dues à la maladie. En particulier, le temps administratif du traitement des demandes de compensation du handicap, concernant notamment la prise en charge d'aides techniques par la PCH, est en décalage avec le rythme d'évolution de la maladie, caractérisé par sa rapidité et son imprévisibilité.
Ces caractéristiques de la SLA, compte tenu de la sévérité des handicaps qu'elle entraîne et de son issue fatale, justifient, pour les rapporteures, le traitement dérogatoire proposé par cet article.
En effet, si certaines MDPH ont mis en place des bonnes pratiques qui doivent être saluées, le traitement des dossiers liés à la SLA reste très hétérogène et les procédures d'urgence existantes offrent trop peu de garanties.
En permettant au demandeur d'obtenir une adaptation rapide de son plan de compensation sans passer par l'évaluation de l'équipe pluridisciplinaire, le dispositif proposé est susceptible d'apporter une réponse aux difficultés rencontrées par de nombreux malades.
Les rapporteures estiment cependant nécessaire de mieux circonscrire le champ des pathologies concernées par ce traitement dérogatoire, la notion de « maladie évolutive grave » pouvant recevoir une interprétation très large.
Au-delà de cette procédure dérogatoire, l'efficacité de la réponse aux besoins des personnes atteintes de telles pathologies suppose de pouvoir identifier d'emblée les dossiers qui les concernent. Elle nécessite également une meilleure coordination avec les équipes chargées de leur suivi.
Sur la proposition des rapporteures, la commission a donc adopté un amendement COM-1 visant à :
- préciser le champ des maladies concernées par un traitement prioritaire en les qualifiant de « pathologies d'évolution rapide et causant des handicaps sévères et irréversibles » ;
- rendre systématique l'identification par la MDPH, dès leur dépôt, des dossiers relatifs à une telle pathologie ;
- prévoir que ces dossiers doivent être traités en partenariat avec les centres de référence maladies rares chargés du suivi des personnes concernées.
Les centres maladies rares disposent de leur propre équipe pluridisciplinaire qui procède en principe tous les trois mois à une évaluation des besoins des patients. Une synergie entre les centres SLA et les MDPH pourrait ainsi être obtenue en permettant un accès à la procédure dérogatoire prévue par cet article sur la base de l'évaluation de l'équipe de soins spécialisée du centre SLA. Tel est l'objet de l'amendement COM-3 des rapporteures.
Enfin, la commission a adopté, à l'initiative des rapporteures, un amendement COM-2 permettant l'application de la procédure dérogatoire dès l'ouverture des droits par la CDAPH.
La commission a adopté cet article ainsi modifié.
Article
2
Ouverture de la prestation de compensation du handicap aux personnes
atteintes de maladies évolutives graves
Cet article tend à prévoir, pour les personnes atteintes d'une maladie évolutive grave telle que la maladie de Charcot, une exception à la barrière d'âge de 60 ans pour bénéficier de la prestation de compensation du handicap (PCH).
La commission a adopté cet article modifié par un amendement.
I - Le dispositif proposé : une exception à la barrière d'âge pour le bénéfice de la prestation de compensation de handicap
A. Une prise en charge de la SLA variable selon l'âge du diagnostic
1. La prestation de compensation du handicap permet la prise en charge d'aides humaines et d'aides techniques
a ) La mise en oeuvre du droit à la compensation des conséquences du handicap
La prestation de compensation du handicap (PCH), créée par la loi du 11 février 2005 pour l'égalité des droits et des chances16(*), fait l'objet des articles L. 245-1 et suivants du code de l'action sociale et des familles. Elle vise à mettre en oeuvre le droit à la compensation des conséquences du handicap reconnu par l'article L. 114-1-1 du même code.
Le droit à la PCH est ouvert aux personnes qui présentent une difficulté absolue pour la réalisation d'une activité ou une difficulté grave pour la réalisation d'au moins deux activités, telles que définies dans le référentiel figurant à l'annexe 2-5 du code de l'action sociale et des familles (cf. tableau ci-dessous) et dans des conditions précisées dans ce dernier. Les difficultés dans la réalisation de cette ou ces activités doivent être définitives ou d'une durée prévisible d'au moins un an17(*).
Liste des activités prises en compte pour évaluer le droit à la PCH
|
Domaine 1 : Mobilité |
Domaine 2 : Entretien personnel |
Domaine 3 : Communication |
Domaine 4 : Tâches et exigences générales, relations avec autrui |
|
- Se mettre debout - Faire ses transferts - Marcher - Se déplacer (dans le logement, à l'extérieur) - Avoir la préhension de la main dominante - Avoir la préhension de la main non dominante - Avoir des activités de motricité fine |
- Se laver - Assurer l'élimination et utiliser les toilettes - S'habiller - Prendre ses repas |
- Parler - Entendre (percevoir les sons et comprendre) - Voir (distinguer et identifier) - Utiliser des appareils et techniques de communication |
- S'orienter dans le temps - S'orienter dans l'espace - Gérer sa sécurité - Maîtriser son comportement - Entreprendre des tâches multiples |
La PCH est attribuée par la commission des droits et de l'autonomie des personnes handicapées (CDAPH), sur la base de l'évaluation de l'équipe pluridisciplinaire de la maison départementale des personnes handicapées (MDPH)18(*). Elle est servie et financée par le département.
Ayant le caractère d'une prestation en nature, la PCH peut être affectée à des charges liées à des besoins d'aides humaines, d'aides techniques, à l'aménagement du logement et du véhicule de la personne en situation de handicap, à l'attribution et à l'entretien d'aides animalières, ou encore à des charge spécifiques ou exceptionnelles19(*).
Les aides techniques pouvant être prises en charge par la PCH sont définies comme « tout instrument, équipement ou système technique adapté ou spécialement conçu pour compenser une limitation d'activité rencontrée par une personne du fait de son handicap, acquis ou loué par la personne handicapée pour son usage personnel y compris pour répondre à un besoin lié à l'exercice de la parentalité »20(*). Selon le référentiel pour l'accès à la PCH21(*), les aides techniques inscrites dans le plan personnalisé de compensation du handicap doivent contribuer soit à maintenir ou améliorer l'autonomie de la personne pour ses activités, soit à assurer la sécurité de la personne handicapée, soit à mettre en oeuvre les moyens nécessaires pour faciliter l'intervention de ses aidants.
Dans les cas de sclérose latérale amyotrophique (SLA), il s'agit par exemple de fauteuils roulants manuels ou électriques, d'aides à l'habillage et au déshabillage, d'aides permettant de se laver, de se baigner et se doucher (tabouret de douche, siège de bain élévateur...), d'aides pour manger et boire ou encore d'aides optiques. Selon l'Association pour la recherche sur la sclérose latérale amyotrophique (ARSLA), une trentaine d'aides techniques sont nécessaires au cours des quelques années de combat contre la SLA.
Dans le cadre de la PCH, le financement des aides techniques est soumis à un plafond spécifique de 13 200 euros sur 10 ans. Les aides techniques peuvent donc être prises en charge quels que soient les besoins en aide humaine de la personne. Elles sont généralement prises en charge à taux plein (100 %)22(*).
Les différents financeurs des aides techniques
Plusieurs financeurs peuvent intervenir dans la prise en charge des aides techniques.
Les caisses d'assurance maladie interviennent en premier lieu. Un remboursement par l'assurance maladie est possible si l'aide technique figure sur la liste des produits et prestations remboursables (LPPR). C'est notamment le cas des fauteuils roulants.
À partir du montant éventuellement remboursé par l'assurance maladie, sont déterminées les prestations qui sont servies par le département selon l'âge et la situation : la prestation de compensation du handicap (PCH) ou l'allocation personnalisée d'autonomie (APA).
L'assuré peut ensuite solliciter en complément :
- sa complémentaire santé ;
- pour les salariés, les aides de l'Association nationale de gestion du fonds pour l'insertion professionnelle des personnes handicapées (Agefiph) ou, pour les agents publics, du Fonds pour l'insertion des personnes handicapées dans la fonction publique (FIPHFP) ;
- le Fonds départemental de compensation du handicap (FDC) géré par la MDPH ;
- pour les personnes âgées, les aides de la conférence des financeurs de la prévention de la perte d'autonomie23(*).
La CNSA estime que le montant de la PCH pour les bénéficiaires atteints de SLA peut atteindre approximativement 5 000 voire 10 000 euros par mois. Toutefois, il n'existe pas de données consolidées au niveau national sur les dépenses dédiées à cette population. Sur la base d'un échantillon (non représentatif) de 57 dossiers remontés par plusieurs MDPH, la CNSA a obtenu une moyenne de 5 666 euros mensuels par dossier.
b ) Une prestation soumise à une condition d'âge
L'article L. 245-1 du code de l'action sociale et des familles limite le bénéfice de la PCH aux personnes dont l'âge est inférieur à une limite fixée par décret à 60 ans. Il prévoit cependant deux exceptions à cette barrière d'âge :
- d'une part, pour les personnes dont le handicap répondait, avant cet âge limite, aux critères liés aux besoins de compensation pour bénéficier de la prestation : les personnes dont la SLA a été diagnostiquée avant 60 ans peuvent ainsi continuer à bénéficier de la PCH au-delà de cet âge ;
- d'autre part, pour les personnes qui exercent encore une activité professionnelle au-delà de cet âge limite et dont le handicap répond aux mêmes critères.
2. La situation est plus complexe après 60 ans
a ) Une prise en charge moins favorable par l'allocation personnalisée d'autonomie
Lorsque le diagnostic de la SLA intervient au-delà de cette barrière d'âge, la personne atteinte de la maladie ne peut pas bénéficier de la PCH. Elle peut alors demander l'allocation personnalisée d'autonomie (APA) pour améliorer sa prise en charge. Or, il existe des différences majeures de prise en charge sociale entre les personnes pouvant bénéficier de la PCH et celles qui relèvent de l'APA.
En effet, l'éligibilité à l'APA suppose que la personne soit classée dans les quatre premiers groupes iso-ressources (GIR) de la grille nationale AGGIR. Le montant de l'APA est déterminé en fonction du degré de dépendance de la personne, mesuré par son GIR, et du niveau de ses ressources.
L'ensemble des aides attribuées sont rattachées à un plan d'aide global pouvant regrouper les dépenses de toute nature liées à la perte d'autonomie : aide à domicile, accueil temporaire, accueil familial, dépenses de transport, aides techniques, adaptation du logement, etc.24(*) Le montant du plan d'aide est déterminé dans la limite d'un plafond mensuel, fixé par la réglementation pour chaque niveau de GIR ouvrant droit à l'APA. Ainsi, le montant mensuel du plan d'aide ne peut excéder 1 955,60 euros pour une personne évaluée en GIR 1 et 1 581,44 euros pour une personne évaluée en GIR 2. Un dispositif de déplafonnement est toutefois prévu pour favoriser le répit des proches aidants.
Une participation financière, représentant jusqu'à 90 % du plan d'aide, peut être due par la personne en fonction de son niveau de ressources. Selon les informations fournies par la DGCS, elle s'établit en moyenne à 21 % du plan d'aide.
Comme l'a exposé l'ARSLA aux rapporteures, les règles propres à l'APA ne permettent pas une prise en charge satisfaisante des besoins de compensation liés à la SLA.
L'ARSLA évalue ainsi le reste à charge total sur les aides techniques à 8 000 euros dans le cadre de la PCH et 16 000 euros dans le cadre de l'APA.
En outre, les personnes atteintes de la SLA relèvent très rarement du GIR 1, qui caractérise des personnes en état de dépendance totale, confinées au lit et souffrant notamment d'incontinence. De ce fait, leur plan d'aide dans le cadre de l'APA ne permet pas de financer la présence continue d'intervenants. De plus, à la différence de la PCH, l'APA ne permet en aucun cas au bénéficiaire de salarier son conjoint en tant qu'aide à domicile.
b ) Une situation qui concerne la majorité des personnes atteintes de SLA
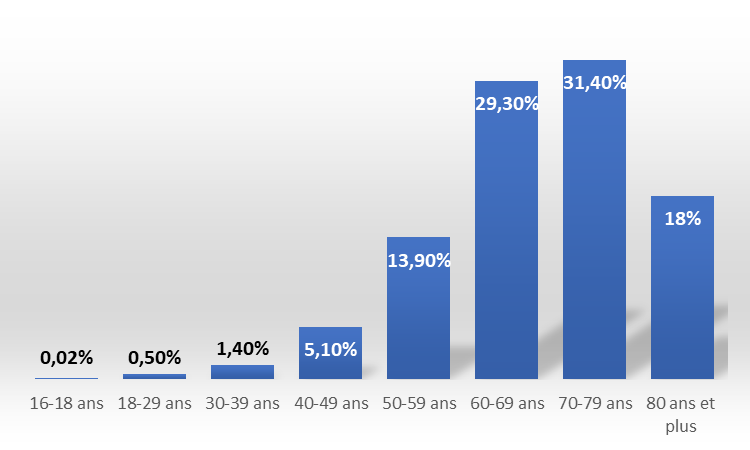
La prise en charge dans le cadre de l'APA concerne la majorité des personnes atteintes de SLA. Les données communiquées aux rapporteures par la filière de santé FilSLAN font en effet apparaître une répartition de l'incidence de la SLA de 21,2 % de patients incidents de moins de 60 ans et de 78,8 % de patients incidents de 60 ans et plus.
Si la CNSA n'est actuellement pas en mesure de connaître le nombre de personnes atteintes de SLA qui bénéficient de l'APA ou de la PCH, il est donc vraisemblable que les trois quarts des malades environ relèvent de l'APA.
Répartition de l'incidence de la SLA par tranches d'âge
Source : commission des affaires sociales / filière FilSLAN
Le prêt d'aides techniques par l'ARSLA
Devant les difficultés des personnes malades pour obtenir des aides techniques essentielles à leur survie, l'Association pour la recherche sur la sclérose latérale amyotrophique (ARSLA) a créé un parc de matériel qui est mis à la disposition des malades gratuitement, sur simple demande. Ce service est mis en oeuvre par deux ergothérapeutes dédiés.
Bien que ce parc soit important, l'ARSLA est très souvent amenée à refuser des demandes de prêt faute de matériel disponible ou de financement, l'association prenant à sa charge l'envoi du matériel, son entretien, les réparations, la mise à disposition, l'adaptation et le retour.
B. L'ouverture de la PCH à tous les malades de la SLA quel que soit leur âge
L'article 2 tend à modifier l'article L. 245-1 du code de l'action sociale et des familles afin d'introduire une nouvelle exception à la barrière d'âge de 60 ans pour le bénéfice de la PCH.
Pourraient ainsi bénéficier de la PCH les personnes d'un âge supérieur à cette limite dont les besoins de compensation résultent des conséquences d'une maladie évolutive grave telle que définie à l'article 1er de la proposition de loi25(*).
II - La position de la commission : une mesure d'équité face aux conséquences de la maladie
L'inégalité de traitement entre les personnes dont la maladie est diagnostiquée avant 60 ans et celles dont la maladie se déclare après cet âge a un impact d'autant plus important que la SLA entraîne de lourds besoins en aides techniques, lesquels nécessitent des adaptations fréquentes et un reste à charge conséquent pour les familles.
Cette différence de traitement a des répercussions directes sur les conditions de vie des patients et sur leurs choix thérapeutiques. Comme l'a indiqué l'ARSLA aux rapporteures, la grande majorité des malades renoncent ainsi à avoir recours à la trachéotomie en raison du besoin en aide humaine 24h/24 qu'elle entraîne, lequel ne peut être pris en charge dans le cadre de l'APA.
La commission a donc approuvé la suppression de la barrière d'âge de 60 ans pour bénéficier de la PCH dans les cas de maladie telle que la SLA.
En conséquence, les personnes atteintes d'une telle pathologie pourraient, pour la prise en charge de leurs besoins de compensation, être accompagnées par leur MDPH et bénéficier également du dispositif de l'article 1er.
En cohérence avec les modifications apportées à l'article 1er, elle a cependant précisé, à l'initiative des rapporteures, le champ des maladies concernées par cette suppression de la barrière d'âge en visant les pathologies d'évolution rapide et causant des handicaps sévères et irréversibles qui seront définies par arrêté26(*) (amendement COM-4). Elle a également adopté un amendement rédactionnel (COM-5) des rapporteures.
S'agissant de la seule SLA, les rapporteures évaluent à un montant approximatif de 29,9 millions d'euros le surcroît de dépenses annuelles de PCH occasionné par cette mesure, et à 6,5 millions d'euros les économies d'APA réalisées concomitamment, soit un coût net d'environ 23,4 millions d'euros pour les départements.
D'autres évolutions de la PCH pourraient passer par la voie réglementaire : il serait ainsi pertinent de favoriser le remboursement de la location, de préférence à l'achat, pour certaines aides techniques.
Enfin, l'achat ou la location d'aides techniques nécessitant des délais incompressibles, le service de prêt assuré par les associations reste indispensable et mérite d'être soutenu.
La commission a adopté cet article ainsi modifié.
Article
3
Concours financier de la branche autonomie
Cet article propose que la Caisse nationale de solidarité pour l'autonomie (CNSA) compense les conséquences financières de la proposition de loi pour les départements.
La commission a adopté cet article sans modification.
I - Le dispositif proposé : compenser le surcroît de dépenses de prestation de compensation du handicap des départements
A. La compensation partielle des dépenses de prestation de compensation du handicap par la branche autonomie
L'article L. 223-8 du code de la sécurité sociale prévoit que la Caisse nationale de solidarité pour l'autonomie (CNSA) assure le financement des concours de la branche autonomie aux départements, destinés notamment à couvrir une partie du coût de la prestation de compensation du handicap (PCH).
En outre, ces concours financiers doivent couvrir le surcroît de dépenses de PCH occasionné par certaines mesures concernant les services à domicile prévues par la loi de financement de la sécurité sociale pour 2022 : la mise en place d'un tarif plancher national et la création d'une « dotation qualité ».
En 2024, les concours de la CNSA aux départements représentent, au total, plus de 5 milliards d'euros, dont 949,5 millions d'euros au titre du concours PCH. Par ailleurs, le financement intégral de la mise en place du tarif plancher national représente 355 millions d'euros au titre de l'allocation personnalisée d'autonomie (APA) et de la PCH, et la compensation du versement de la « dotation qualité » s'élève à 425 millions d'euros au titre des mêmes prestations27(*).
Le taux de couverture des dépenses de PCH par le concours de la CNSA a fortement diminué depuis la création de la prestation : alors que cette dernière a connu une nette montée en charge, les dépenses à ce titre ayant triplé depuis 2009, le montant du concours est limité à une fraction des recettes de la CNSA28(*). Ce taux de couverture est ainsi passé de 60,4 % en 2009 à 26,9 % en 202129(*).
B. La proposition de compenser les dépenses supplémentaires occasionnées par la proposition de loi
Cet article prévoit un concours financier de la CNSA aux départements afin de compenser le surcroît de dépenses de PCH occasionné par le dispositif de l'article 2 de la proposition de loi, qui vise à ouvrir cette prestation à toutes les personnes, quel que soit leur âge, atteintes d'une maladie évolutive grave telle que la sclérose latérale amyotrophique (SLA)30(*).
Selon l'estimation des rapporteures, ce surcoût serait proche de 30 millions d'euros par an.
II - La position de la commission : une compensation bienvenue, des concours financiers à réformer
Une compensation financière pérenne de la CNSA est bienvenue afin de permettre aux départements de faire face au renforcement de la prise en charge des personnes atteintes de SLA, compte tenu du contexte tendu des finances départementales et de l'insuffisante couverture de leurs dépenses de PCH.
Toutefois, ce nouveau financier s'ajouterait à des concours financiers déjà nombreux, de moins en moins lisibles et difficilement gérables par les administrations concernées. La commission appelle donc à une simplification et à une rationalisation à court terme des relations financières entre la CNSA et les départements.
La commission a adopté cet article sans modification.
Article 4
Gage
financier
Cet article vise à gager les conséquences financières de la proposition de loi.
La commission a adopté cet article sans modification.
I - Le dispositif proposé
Cet article prévoit que la charge pour l'État, les organismes de sécurité sociale et les collectivités territoriales qui résulte de la présente proposition de loi est compensée par la création d'une taxe additionnelle à l'accise sur les tabacs.
II - La position de la commission
La commission a adopté cet article sans modification.
EXAMEN EN COMMISSION
Réunie le mercredi 5 juin 2024, sous la présidence de M. Jean Sol, vice-président, la commission examine le rapport de Mmes Laurence Muller-Bronn et Corinne Féret, rapporteures, sur la proposition de loi n° 542 (2023-2024) pour améliorer la prise en charge de la sclérose latérale amyotrophique et d'autres maladies évolutives graves.
M. Jean Sol, président. - Notre ordre du jour appelle l'examen du rapport et du texte de la commission sur la proposition de loi pour améliorer la prise en charge de la sclérose latérale amyotrophique et d'autres maladies évolutives graves, déposée par nos collègues Gilbert Bouchet et Philippe Mouiller.
Mme Laurence Muller-Bronn, rapporteure. - La proposition de loi qu'il nous revient d'examiner ce matin, déposée par notre collègue Gilbert Bouchet et par le président Philippe Mouiller, fait l'objet d'un soutien exceptionnellement large : elle a été cosignée par 318 de nos collègues, issus de tous les groupes politiques. Elle vise à pallier les lacunes de notre système de protection sociale pour accompagner les personnes atteintes de sclérose latérale amyotrophique, ou SLA, qui peuvent laisser dans le désarroi des familles déjà choquées par le diagnostic et frappées par les conséquences de la maladie.
La SLA, plus connue sous le nom de maladie de Charcot, est une maladie rare due à une dégénérescence progressive des motoneurones.
Son incidence est d'environ 1 700 nouveaux cas par an - 4 à 5 cas par jour -, ce qui en fait l'une des maladies rares les plus fréquentes. Cette incidence serait stable au cours du temps, même si des augmentations certaines sont constatées localement qui s'expliquent en partie par le vieillissement de la population, mais touchent aussi des individus plus jeunes.
À l'heure actuelle, il s'agit d'une maladie incurable dont l'issue est le décès du patient. L'espérance de vie des patients est de deux ans en moyenne après le diagnostic, avec de fortes variations : 10 à 15 % des malades ont une durée de vie supérieure à cinq ans après le diagnostic, et 5 % une durée de vie supérieure à dix ans.
Ainsi, la prévalence de la maladie se maintient entre 6 000 et 7 000 personnes atteintes de SLA en France, dont 56 % d'hommes et 44 % de femmes.
La SLA se caractérise par un affaiblissement progressif des muscles des jambes et des bras, des muscles respiratoires, ainsi que des muscles de la déglutition et de la parole. De multiples activités simples de la vie quotidienne deviennent progressivement difficiles ou impossibles. Toutefois, la chronologie et le rythme de progression de l'atteinte motrice sont spécifiques à chaque patient, ce qui empêche toute anticipation des besoins de compensation du handicap. Il est également complexe d'en faire un diagnostic précoce, ce qui constitue un des enjeux actuels de la recherche.
La prise en charge sanitaire des patients est organisée autour de centres maladies rares labellisés. Une filière nationale de santé maladies rares SLA et maladies du neurone moteur a été créée en 2014 dans le cadre du deuxième plan national maladies rares, afin de structurer leur coordination et de faciliter la prise en charge des personnes malades. Il s'agit de la FilSLAN, articulée autour de 22 centres de référence. Dans chaque centre, les patients sont accompagnés par une équipe pluridisciplinaire qui suit l'évolution des déficiences causées par la maladie.
Pourtant, le parcours des personnes atteintes de SLA se révèle souvent jalonné d'obstacles.
En complément de la prise en charge à 100 % de leurs frais de santé par l'assurance maladie, les personnes dont la SLA a été diagnostiquée avant l'âge de 60 ans s'adressent à leur maison départementale des personnes handicapées (MDPH) afin de demander les aides et les droits auxquels elles peuvent prétendre, notamment la prestation de compensation du handicap (PCH) pour faire face à leurs besoins d'aides humaines, d'aides techniques, ainsi que d'adaptation de leur véhicule et de leur logement.
L'attribution de la PCH relève de la compétence de la commission des droits et de l'autonomie des personnes handicapées, la CDAPH. Celle-ci prend ses décisions sur la base de l'évaluation de l'équipe pluridisciplinaire de la MDPH. Cette équipe peut entendre la personne en situation de handicap, se rend sur le lieu de vie de la personne - ce n'est pas toujours le cas - et sollicite en tant que de besoin, et lorsque les personnes concernées en font la demande, le concours des centres de référence maladies rares.
L'application de ces procédures pose problème dans le cas de la SLA : qu'il s'agisse de l'ouverture des droits ou de leur actualisation, les délais de traitement des demandes apparaissent, de manière générale, difficilement compatibles avec une maladie aussi rapidement évolutive.
Si la réglementation donne un délai de quatre mois à la CDAPH pour statuer, ce délai est variable selon les départements en pratique et peut s'élever à six, voire neuf mois. Pour les demandes relatives à la PCH, la durée moyenne est de 5,9 mois, d'après le baromètre des MDPH de la Caisse nationale de solidarité pour l'autonomie (CNSA). Or, le protocole national de diagnostic et de soins sur la SLA recommande « des bilans réguliers adaptatifs tous les trois mois ». Des adaptations plus fréquentes sont même nécessaires dans certains cas.
Mme Corinne Féret, rapporteure. - Dans ces conditions, non seulement la prise en charge n'est pas immédiate et les familles doivent souvent avancer les frais occasionnés par la compensation des handicaps, mais les besoins de la personne peuvent avoir changé avant même que sa demande n'ait abouti. En outre, la procédure se révèle complexe pour les familles qui doivent, chaque fois qu'une adaptation est nécessaire, constituer de leur propre initiative un nouveau dossier de demande.
Il existe néanmoins des procédures d'urgence : en particulier, une procédure spécifique à la PCH permet au président du conseil départemental, en cas d'urgence attestée, d'attribuer la prestation à titre provisoire. Il statue dans un délai de quinze jours ouvrés à la demande de l'intéressé en arrêtant le montant provisoire de la prestation. Toutefois, ces procédures n'apportent pas suffisamment de garanties aux personnes concernées et restent très inégalement appliquées, même si certaines MDPH ont mis en place des bonnes pratiques qu'il faut saluer.
Par ailleurs, les besoins de compensation liés à la SLA font l'objet d'un traitement différent en fonction de l'âge de la personne.
Le bénéfice de la PCH est en effet limité aux personnes dont l'âge est inférieur à une limite fixée par décret à 60 ans. Deux exceptions à cette barrière d'âge sont cependant prévues. La première bénéficie aux personnes dont le handicap répondait, avant l'âge limite, aux critères liés aux besoins de compensation pour bénéficier de la prestation : les personnes dont la SLA a été diagnostiquée avant 60 ans peuvent ainsi continuer à bénéficier de la PCH au-delà de cet âge ; la seconde concerne les personnes qui exercent encore une activité professionnelle au-delà de cet âge limite et dont le handicap répond aux mêmes critères.
Lorsque le diagnostic de la SLA intervient au-delà de cette barrière d'âge, la personne atteinte de la maladie ne peut pas bénéficier de la PCH. Elle peut alors demander l'allocation personnalisée d'autonomie, l'APA, pour améliorer sa prise en charge. Il existe toutefois des différences majeures de prise en charge entre les deux prestations.
En effet, l'ensemble des aides attribuées au titre de l'APA est rattaché à un plan d'aide global dont le montant est déterminé dans la limite d'un plafond mensuel pour chaque groupe iso-ressources (GIR). Dans ce cadre, non seulement le plan d'aide ne permet généralement pas de financer la présence continue d'intervenants auprès du malade, mais il couvre difficilement les nombreuses aides techniques dont ce dernier a besoin.
Selon l'Association pour la recherche sur la sclérose latérale amyotrophique (ARSLA), une trentaine d'aides techniques sont nécessaires au cours de la durée de vie du patient à compter du diagnostic. L'association évalue le reste à charge total sur les aides techniques à 8 000 euros dans le cadre de la PCH et 16 000 euros dans le cadre de l'APA.
Or, la majorité des personnes atteintes de SLA sont prises en charge dans le cadre de l'APA. Les données communiquées par la FilSLAN révèlent effectivement la répartition suivante pour l'incidence de la maladie : 21 % de patients incidents de moins de 60 ans et 79 % de patients incidents de 60 ans et plus.
Si la CNSA ne dispose pas de données consolidées au niveau national sur cette pathologie, on peut donc estimer qu'entre deux tiers et trois quarts des personnes atteintes de SLA pourraient relever de l'APA.
Mme Laurence Muller-Bronn, rapporteure. - Face à ces constats, la proposition de loi vise à faciliter et améliorer l'accès aux aides des personnes atteintes de la maladie.
L'article 1er instaure une procédure dérogatoire de traitement des demandes d'adaptation du plan personnalisé de compensation du handicap, applicable dans le cas où les besoins de compensation et d'accompagnement résultent d'une maladie évolutive grave telle que la SLA. La liste des maladies concernées serait fixée par arrêté.
À la demande de la personne concernée, un membre de l'équipe pluridisciplinaire de la MDPH proposerait directement à la CDAPH, sur la base d'une prescription médicale ou de la prescription d'un ergothérapeute, les adaptations du plan de compensation du handicap nécessaires. La commission devrait statuer sur ces adaptations lors de sa première réunion suivant la réception de la demande.
Nous considérons que les spécificités de la maladie de Charcot justifient le traitement dérogatoire proposé par les auteurs de la proposition de loi.
Il semblerait toutefois prudent de mieux circonscrire le champ des pathologies concernées par ce dispositif en visant, au lieu des « maladies évolutives graves », les « pathologies d'évolution rapide et causant des handicaps sévères et irréversibles ». Cette formulation permettrait de caractériser plus précisément les spécificités de la SLA.
À la lumière de nos auditions, il nous est apparu que l'efficacité de la réponse aux besoins des personnes atteintes de telles pathologies suppose de pouvoir identifier d'emblée les dossiers qui les concernent. Elle nécessite également une meilleure coordination avec les équipes chargées de leur suivi. Nous vous proposerons donc un amendement visant à rendre systématique l'identification par la MDPH, dès leur dépôt, des dossiers relatifs à une pathologie comme la SLA et à prévoir que ces dossiers soient traités en partenariat avec les centres de référence maladies rares chargés du suivi des personnes concernées.
Ces centres disposent de leur propre équipe pluridisciplinaire, qui procède en principe tous les trois mois à une évaluation des besoins des patients. Il serait donc opportun de prévoir un accès à la procédure dérogatoire prévue par l'article 1er sur la base de l'évaluation de l'équipe de soins spécialisée du centre SLA.
Enfin, il nous semblerait utile de préciser que la procédure dérogatoire s'appliquerait dès l'ouverture des droits auxquels la personne atteinte de SLA peut prétendre en fonction de ses besoins de compensation, sans être limitée aux seules adaptations du plan de compensation du handicap.
Mme Corinne Féret, rapporteure. - L'article 2 tend à introduire une exception à la barrière d'âge de 60 ans pour le bénéfice de la PCH. Les personnes d'un âge supérieur à cette limite, mais dont les besoins de compensation résultent des conséquences d'une maladie évolutive grave telle que la SLA, pourraient ainsi bénéficier de la PCH.
La différence de traitement entre les personnes dont la maladie est diagnostiquée avant 60 ans et celles dont la maladie se déclare après cet âge a des répercussions directes sur les conditions de vie des patients et sur leurs choix thérapeutiques. La suppression de cette iniquité nous paraît donc légitime.
En conséquence, les personnes atteintes d'une telle pathologie pourraient, pour la prise en charge de leurs besoins de compensation, être accompagnées par leur MDPH et bénéficier également du dispositif dérogatoire de l'article 1er.
En cohérence avec les modifications apportées à l'article 1er, nous vous proposerons de qualifier plus précisément le champ des maladies concernées par cette suppression de la barrière d'âge.
J'estime qu'on pourrait, plus généralement, s'interroger sur le bien-fondé de cette dernière pour le bénéfice du droit à la compensation. Je rappelle que l'article 13 de la loi du 11 février 2005 prévoit que « dans un délai maximum de cinq ans, les dispositions de la présente loi opérant une distinction entre les personnes handicapées en fonction de critères d'âge en matière de compensation du handicap (...) seront supprimées ». Cette disposition est restée un voeu pieu !
D'autres enjeux relatifs à l'accès aux aides techniques ne relèvent pas de la loi, mais mériteraient aussi d'être pris en considération. En particulier, il serait pertinent de favoriser le remboursement de la location - de préférence à l'achat - pour certaines aides techniques, compte tenu de la brièveté de leur utilisation. L'importance de la formation des intervenants à domicile au maniement des aides techniques nous a également été signalée lors de nos auditions.
Enfin, l'article 3 prévoit un concours financier de la CNSA aux départements afin de compenser le surcroît de dépenses de PCH occasionné par le dispositif. Faute de statistiques sur les montants versés au titre de la PCH et de l'APA à la population concernée, nous estimons que ce surcoût devrait avoisiner 30 millions d'euros par an au total.
Mes chers collègues, ce texte suscite une forte attente de la part des familles concernées par la SLA et des associations qui les accompagnent. Nous vous invitons à répondre à cette attente en le soutenant très largement.
Mme Laurence Muller-Bronn, rapporteure. - Avant d'aller plus loin dans la discussion, il nous revient de vous proposer un périmètre pour l'application des irrecevabilités au titre de l'article 45 de la Constitution.
Nous considérons que ce périmètre comprend des dispositions relatives au traitement par les MDPH des demandes de compensation des handicaps résultant de maladies évolutives graves, aux conditions d'attribution de la PCH en cas de maladie évolutive grave et à la compensation financière des dépenses afférentes à cette prestation par la CNSA.
En revanche, nous estimons que ne présenteraient pas de lien, même indirect, avec le texte déposé, des amendements relatifs à la recherche sur les maladies rares, ainsi qu'à l'accompagnement de la fin de vie des personnes atteintes de SLA ou d'autres maladies évolutives graves.
Mme Christine Bonfanti-Dossat. - Si je comprends bien, deux équipes pluridisciplinaires interviennent dans l'accompagnement de ces malades. Pourrait-on mutualiser et n'en avoir qu'une ?
Mme Laurence Muller-Bronn, rapporteure. - Merci pour cette question, que nous nous sommes également posée au cours des auditions. Il y a bien deux équipes pluridisciplinaires : celle qui, au sein du centre de référence, va diagnostiquer la maladie et suivre le patient tous les trois mois, et celle qui intervient dans le cadre de la MDPH. Il se trouve qu'en rencontrant les malades et les familles, nous nous sommes rendu compte que la première avait une position très médicale, sans véritable intervention en matière de conseil, d'orientation et de prise en charge des aides techniques ou humaines. D'où notre préconisation de garder ces deux équipes, qui, en définitive, n'ont pas la même fonction, tout en travaillant à l'intensification de leurs échanges. Il faudrait par exemple qu'au moment où un malade est identifié en centre de référence, l'assistante sociale du centre hospitalier envoie immédiatement les demandes d'aides, ce qui n'est pas le cas aujourd'hui.
Mme Corinne Féret, rapporteure. - Par ailleurs, nous n'avons pas la certitude que 100 % des malades aient un contact régulier avec un centre de référence. En l'état actuel des choses, il nous a donc semblé préférable de maintenir les deux équipes pluridisciplinaires.
Mme Émilienne Poumirol. - Merci à nos deux rapporteures pour ce rapport évoquant une pathologie extrêmement grave, dont l'Organisation mondiale de la santé dit qu'elle est la plus cruelle qui soit. Quand on connaît la rapidité de l'évolution de cette maladie, on ne peut effectivement que souhaiter la réduction des délais au niveau des MDPH.
Il faudrait à ce titre un modèle de formulaire spécifique, car les services de MDPH indiquent traiter les dossiers au fur et à mesure et ne prennent connaissance de la nature de la pathologie qu'à ce moment-là.
Je partage la position sur la barrière d'âge, qui est très injuste, et je suis particulièrement surprise du montant des restes à charge pour des patients qui ne devraient pas en avoir. Il faut aller plus loin sur ce point.
Il faut également travailler sur la location de matériel, ainsi que sur les aides humaines et la formation. Toutes les associations d'aide à domicile ne souhaitent pas prendre en charge ces patients, du fait de la complexité des gestes techniques à opérer, et quand, faute d'association, les patients prennent le statut d'employeur, ils sont confrontés à d'autres problèmes, comme, par exemple, les démarches et coûts liés aux fins de contrat.
M. Daniel Chasseing. - Je voudrais aussi remercier les rapporteures pour leur travail. Effectivement, il est essentiel qu'une communication soit très rapidement faite à la MDPH, dès l'établissement du diagnostic. La suppression de la notion d'âge est par ailleurs une bonne chose. Je rejoins ce qui vient d'être dit sur la formation : du fait de la lourdeur des handicaps, il faudrait avoir des personnes formées. Enfin, outre l'amélioration de l'accès aux aides, il serait important, aussi, que la décision de la MDPH enclenche un suivi dans la durée, avec, par exemple, des visites tous les trois mois du patient par une équipe pluridisciplinaire, visites susceptibles d'entraîner une réévaluation des aides.
Mme Cathy Apourceau-Poly. - Je remercie à mon tour nos collègues rapporteures pour le travail effectué sur cette proposition de loi qui a tout son sens, tant les familles confrontées à la maladie de Charcot vivent une situation extrêmement difficile et douloureuse.
Je pense, moi aussi, qu'il faut travailler pour supprimer tout reste à charge. Celui-ci est encore trop important. Il faut aussi continuer à travailler sur les MDPH, qui souffrent d'un manque criant de moyens humains et financiers. Je rappelle que les délais de traitement sont de 4,6 mois approximativement.
M. Xavier Iacovelli. - Dans le meilleur des cas !
Mme Cathy Apourceau-Poly. - Or les personnes atteintes de SLA devraient pouvoir être prises en charge le plus rapidement possible, une fois le diagnostic posé. Au sein de mon groupe, nous voterons bien évidemment cette proposition de loi, qui est un premier pas important dans la bonne direction.
Mme Corinne Féret, rapporteure. - S'agissant de la façon d'identifier très rapidement le dossier pour un traitement en urgence par la MDPH, la notion d'urgence existe déjà : elle est matérialisée par une petite case à cocher en page 4 ou 5 du formulaire. Mais, comme cela a été rappelé, l'urgence absolue dans le cas de la SLA justifie une présentation ou un visuel particulier. On ne peut pas l'inscrire dans la loi. Toutefois, le fait de prévoir une identification immédiate, ce que nous faisons par amendement, permettra que cette proposition puisse être ultérieurement concrétisée, et ce de manière homogène, au sein des MDPH.
Mme Laurence Muller-Bronn, rapporteure. - La prise en charge suivant l'identification doit se faire en « tunnel », pour reprendre l'expression des professionnels. Cela signifie qu'il faut ouvrir tous les droits très rapidement afin d'éviter que les familles aient à monter des dossiers à chaque adaptation à l'évolution de la maladie. On en arrive ainsi à des situations où les patients reçoivent les matériels demandés après leur décès !
Précisons également que cette maladie n'entraîne pas d'affaiblissement des facultés cognitives ou certaines pathologies comme l'incontinence, ce qui limite le niveau du GIR pris en compte pour le versement de l'APA. Ce pourquoi les plans d'aide alloués dans le cadre de cette allocation ne sont pas suffisants.
Bien sûr, tout le monde souhaite que les MDPH travaillent mieux, mais les équipes sont submergées par les demandes. Pour prendre l'exemple de la MDPH de la Collectivité européenne d'Alsace, le nombre de dossiers reçus mensuellement est passé, entre la fin de l'année 2023 et aujourd'hui, de 4 000 à 5 000 dossiers, soit plus de 50 000 demandes par an. Les MDPH méritent donc toute notre attention : les demandes auxquelles elles font face touchent à l'humain et il est évidemment très difficile de ne pas pouvoir y répondre correctement.
Mme Corinne Féret, rapporteure. - Le montant du reste à charge est très élevé, même dans le cadre de la PCH. Notons néanmoins qu'il est aussi possible de solliciter l'aide du département au travers du fonds départemental de compensation du handicap et que certaines complémentaires santé proposent un accompagnement financier en matière d'équipement.
Mme Élisabeth Doineau, rapporteure générale. - Je m'associe aux remerciements exprimés, que j'adresse tant aux auteurs qu'aux rapporteures du texte. Je vois, dans cette proposition de loi vertueuse, deux opportunités : d'abord, elle permet de parler d'une maladie qui est certes rare, mais qui est également brutale ; elle permet par ailleurs d'améliorer l'accompagnement des personnes qui en sont atteintes.
Ma première question porte sur la recherche. C'est un point important pour les familles qui, même après le décès de leur proche, s'intéressent à ce sujet. N'existe-t-il pas des centres de recherche ? Pouvez-vous donc nous dire si des recherches actuellement menées, y compris au niveau international, permettent un espoir ?
Le rapport mentionne certaines bonnes pratiques des maisons départementales des personnes handicapées ou des maisons départementales de l'autonomie. Quelles sont-elles ?
J'ai un ami qui est décédé dernièrement de la maladie de Charcot et sa femme, qui l'a accompagné pendant sept ans au domicile, est totalement épuisée. Nous enregistrons des avancées à l'heure actuelle sur le sujet des aidants, mais cette maladie est très particulière et justifierait des accompagnements très spécifiques pour les aidants.
Mme Patricia Demas. - Je salue la qualité du travail de nos rapporteures sur ce sujet, très émouvant, qui concerne tout le monde. Je rejoins Élisabeth Doineau sur la question des aidants. Ce sont eux, souvent, qui compensent les conséquences de la désertification médicale et l'absence d'offre de soins de longue durée dans certains secteurs, par exemple en kinésithérapie. Pouvez-vous nous apporter des précisions sur l'accompagnement des aidants et les formations qui leur sont proposées afin qu'ils acquièrent les bons gestes et les bonnes pratiques ?
Mme Anne-Sophie Romagny. - Je souhaitais, moi aussi, aborder les questions de la recherche et des aidants, et remercie mes collègues qui les ont posées. Merci, également, aux auteurs et rapporteures du texte pour ces travaux éclairants. En complément, il me semble nécessaire de réfléchir à la manière d'assurer un accès équitable aux soins et aux traitements, indépendamment de la zone géographique : comment garantir l'application de vos propositions uniformément sur le territoire ?
Mme Frédérique Puissat. - Tout en remerciant les rapporteures, je voudrais souligner les efforts réalisés par certains départements, en période de restriction financière, pour tenter d'améliorer des délais de gestion de dossiers MDPH globalement longs pour toutes les situations. Avez-vous rencontré l'Assemblée des départements de France (ADF) ? Comment ses représentants envisageaient-ils cette proposition de loi et la façon dont vous appréhendez la gestion des dossiers MDPH ?
Je souhaite enfin, au moment où nous abordons ce sujet, avoir une pensée pour notre collègue Gilbert Bouchet, qui a porté ce texte. N'étant pas membre de la commission, il n'est pas présent ce matin parmi nous, mais je ne doute pas qu'il sera à nos côtés lors des débats en séance.
Mme Corinne Féret, rapporteure. - Les centres de référence et les centres de recherche constituent bien une même structure. Il existe aujourd'hui 22 centres sur le territoire et leur nombre pourrait augmenter dans les mois à venir. Comme nous l'avons indiqué, il n'est pas certain que tous les patients soient en relation avec ces centres, mais un effort maximal est fait pour que le lien avec l'équipe médicale soit effectif.
Par ailleurs, les travaux de recherche sont importants, en particulier en matière de recherche sur les gènes et antécédents familiaux, puisque l'on a constaté des causes génétiques pour une partie des patients. Un professeur nous expliquait que la détection de certains gènes avant que la maladie ne se déclare pourrait permettre une prise en charge beaucoup plus efficace. Ces travaux sont donc porteurs d'espoir.
Mme Laurence Muller-Bronn, rapporteure. - En auditionnant les associations et les familles, nous avons constaté que ces dernières sont très isolées et, faisant face à une maladie qu'elles ne connaissent pas, elles ignorent les bons gestes et les apprennent souvent au hasard. Rien n'est automatique en matière de formation ; or nous estimons que cela devrait l'être, d'où certains amendements que nous avons déposés. Mais tout dépend, aussi, des personnels à disposition et, nous le savons tous, il y a une réelle carence en matière de soins et de services à domicile.
Sur le traitement des dossiers MDPH, il existe effectivement des disparités entre départements : entre celui du Bas-Rhin et celui du Haut-Rhin, le délai de numérisation varie de 1 à 10 jours. Mais le problème tient bien au fait que les dossiers numérisés sont ensuite traités au fil de l'eau. J'ai l'exemple d'une famille qui, pour un diagnostic posé le 14 mars, a un rendez-vous en MDPH le 28 août. L'idée globale est donc d'identifier, de traiter en « tunnel » et de procéder par dérogation.
L'ADF est tout à fait favorable aux propositions que nous avançons. C'est l'État qui doit nous suivre maintenant... Le Gouvernement préférerait traiter le cas de cette maladie sans dérogation susceptible de créer un précédent. Telle est la nature des discussions en cours avec le ministère.
Mme Corinne Féret, rapporteure. - Puisque nous évoquons le ministère, je précise que nous avons eu une réunion de travail avec le cabinet de la ministre. Même s'ils comprennent bien la situation et la difficulté des familles, ils ne se sont pas montrés très favorables au contenu de la proposition de loi. Or nous parlons d'un texte que nous portons, au Sénat, de manière totalement transpartisane. Ayant eu la volonté politique de parler d'une seule voix sur ce sujet, nous aurions souhaité que le Gouvernement entende cette volonté commune.
Mme Laurence Muller-Bronn, rapporteure. - En réalité, à part le Gouvernement, tout le monde va dans le même sens : médecins, associations de malades et confédérations nationales d'associations, qui ont rendu un avis favorable dans le cadre du Conseil national consultatif des personnes handicapées (CNCPH).
Mme Jocelyne Guidez. - Je voudrais revenir sur le sujet des aidants. Aujourd'hui, le problème le plus aigu, c'est que les gens ne connaissent pas leurs droits ni les dispositifs auxquels ils peuvent avoir accès. Je vous invite, en particulier, à regarder ce qui figure dans le petit livret de l'Agirc-Arrco.
Mme Laurence Muller-Bronn, rapporteure. - Nous avons aussi constaté le dynamisme des associations, beaucoup plus réactives que l'État ou les départements. Elles possèdent, par exemple, des parcs de matériel et apportent beaucoup plus rapidement tout ce qu'il faut pour aider le malade que nos organismes et institutions nationales ou départementales.
EXAMEN DES ARTICLES
Mme Laurence Muller-Bronn, rapporteure. - L'amendement COM-1 vise à rendre systématique l'identification par la MDPH, dès leur dépôt, des dossiers relatifs à une sclérose latérale amyotrophique pour permettre leur traitement en priorité.
En outre, il prévoit que ces dossiers doivent être traités en partenariat avec les centres de référence maladies rares chargés du suivi et de la coordination du parcours des personnes atteintes de SLA.
Enfin, il a pour objet de préciser le champ des maladies concernées par ce traitement prioritaire, en les qualifiant de « pathologies d'évolution rapide et causant des handicaps sévères et irréversibles ».
L'amendement COM-1 est adopté.
Mme Laurence Muller-Bronn, rapporteure. - L'amendement COM-2 tend à permettre l'application de la procédure dérogatoire prévue à l'article 1er, non seulement aux adaptations du plan de compensation du handicap, mais aussi à l'ouverture des droits auxquels la personne atteinte de SLA peut prétendre au fil de l'évolution de sa maladie.
L'amendement COM-2 est adopté.
Mme Laurence Muller-Bronn, rapporteure. - Avec l'amendement COM-3, nous proposons l'application de la procédure dérogatoire proposée à l'article 1er sur le fondement de l'évaluation de l'équipe spécialisée du centre de référence SLA. Ces centres disposent effectivement de leur propre équipe pluridisciplinaire, qui procède tous les trois mois à une évaluation des besoins des patients. Nous entendons ainsi renforcer la coordination entre les centres SLA et les MDPH afin d'optimiser le temps de réponse aux besoins des malades.
L'amendement COM-3 est adopté.
L'article 1er est adopté dans la rédaction issue des travaux de la commission.
Mme Corinne Féret, rapporteure. - L'amendement COM-4 tend à préciser, en cohérence avec les modifications proposées à l'article 1er, le champ des pathologies concernées par la suppression de la barrière d'âge pour bénéficier de la PCH. Il s'agit, suivant l'esprit de la loi du 11 février 2005, de caractériser cette situation en fonction du retentissement de la pathologie sur la vie des personnes.
L'amendement COM-4 est adopté, de même que l'amendement rédactionnel COM-5.
L'article 2 est adopté dans la rédaction issue des travaux de la commission.
Articles 3 et 4
Les articles 3 et 4 sont successivement adoptés sans modification.
La proposition de loi est adoptée dans la rédaction issue des travaux de la commission.
TABLEAU DES SORTS
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Article 1er |
|||
|
Mme MULLER-BRONN, rapporteure |
1 |
Identification par la MDPH des dossiers de SLA et traitement en partenariat avec les centres de référence SLA |
Adopté |
|
Mme MULLER-BRONN, rapporteure |
2 |
Application de la procédure dérogatoire dès la demande d'ouverture des droits |
Adopté |
|
Mme MULLER-BRONN, rapporteure |
3 |
Accès à la procédure dérogatoire sur la base de l'évaluation du centre de référence SLA |
Adopté |
|
Article 2 |
|||
|
Mme FÉRET, rapporteure |
4 |
Définition du champ des pathologies concernées par la suppression de la barrière d'âge |
Adopté |
|
Mme FÉRET, rapporteure |
5 |
Amendement rédactionnel |
Adopté |
RÈGLES RELATIVES À L'APPLICATION DE L'ARTICLE
45
DE LA CONSTITUTION ET DE L'ARTICLE 44 BIS, ALINÉA 3,
DU
RÈGLEMENT DU SÉNAT (« CAVALIERS »)
Si le premier alinéa de l'article 45 de la Constitution, depuis la révision du 23 juillet 2008, dispose que « tout amendement est recevable en première lecture dès lors qu'il présente un lien, même indirect, avec le texte déposé ou transmis », le Conseil constitutionnel estime que cette mention a eu pour effet de consolider, dans la Constitution, sa jurisprudence antérieure, reposant en particulier sur « la nécessité pour un amendement de ne pas être dépourvu de tout lien avec l'objet du texte déposé sur le bureau de la première assemblée saisie »31(*).
De jurisprudence constante et en dépit de la mention du texte « transmis » dans la Constitution, le Conseil constitutionnel apprécie ainsi l'existence du lien par rapport au contenu précis des dispositions du texte initial, déposé sur le bureau de la première assemblée saisie32(*).
Pour les lois ordinaires, le seul critère d'analyse est le lien matériel entre le texte initial et l'amendement, la modification de l'intitulé au cours de la navette restant sans effet sur la présence de « cavaliers » dans le texte33(*). Pour les lois organiques, le Conseil constitutionnel ajoute un second critère : il considère comme un « cavalier » toute disposition organique prise sur un fondement constitutionnel différent de celui sur lequel a été pris le texte initial34(*).
En application des articles 17 bis et 44 bis du Règlement du Sénat, il revient à la commission saisie au fond de se prononcer sur les irrecevabilités résultant de l'article 45 de la Constitution, étant précisé que le Conseil constitutionnel les soulève d'office lorsqu'il est saisi d'un texte de loi avant sa promulgation.
En application du vademecum sur l'application des irrecevabilités au titre de l'article 45 de la Constitution, adopté par la Conférence des Présidents, la commission des affaires sociales a arrêté, lors de sa réunion du mercredi 5 juin 2024, le périmètre indicatif de la proposition de loi n° 542 (2023-2024) pour améliorer la prise en charge de la sclérose latérale amyotrophique et d'autres maladies évolutives graves.
Elle a considéré que ce périmètre incluait des dispositions relatives :
- au traitement par les maisons départementales des personnes handicapées des demandes de compensation des handicaps résultant de maladies évolutives graves ;
- aux conditions d'attribution de la prestation de compensation du handicap en cas de maladie évolutive grave et à la compensation financière des dépenses afférentes à cette prestation par la Caisse nationale de solidarité pour l'autonomie.
En revanche, la commission a estimé que ne présentaient pas de lien, même indirect, avec le texte déposé, des amendements relatifs :
- à la recherche sur les maladies rares ;
- à l'accompagnement de la fin de vie des personnes atteintes de sclérose latérale amyotrophique ou d'autres maladies évolutives graves.
LISTE DES PERSONNES ENTENDUES
Auditions
· Association Alliance maladies rares
Hélène Berrué-Gaillard, présidente
Cécile Foujols, vice-présidente et animatrice de la commission parcours de vie
· Association Une vie un combat contre la SLA
Fabienne Demeure, présidente
· Association pour la recherche sur la sclérose latérale amyotrophique (ARSLA)
Pr Claude Desnuelle, vice-président
Sabine Turgeman, directrice générale
Loïc et Caroline Résibois, famille concernée par la SLA
· Pr Philippe Corcia, professeur de neurologie, responsable du centre de référence SLA du CHU de Tours
· Direction générale de la cohésion sociale (DGCS)
Arnaud Flanquart, sous-directeur chargé de l'autonomie des personnes âgées et des personnes handicapées
Frédéric Conte, chef du bureau des droits et des aides à la compensation
Rémi Duflos, chargé de mission « compensation » au bureau des droits et des aides à la compensation
· Direction générale de l'offre de soins (DGOS)
Julie Lagrave, cheffe du pôle de la recherche et de l'accès à l'innovation
Anne-Sophie Lapointe, cheffe de la mission maladies rares au sein du pôle de la recherche et de l'accès à l'innovation
Julien Carricaburu, conseiller médical à la sous-direction de la prise en charge hospitalière et des parcours ville-hôpital
· Caisse nationale de solidarité pour l'autonomie (CNSA)
Aude Muscatelli, directrice générale adjointe
Bénédicte Autier, directrice de l'accès au droit et des parcours
Contributions écrites
· Pr Philippe Couratier, professeur de neurologie au CHU de Limoges, animateur nationale de la filière nationale de santé maladies rares FilSLAN
· Départements de France
· Association des directeurs de maison départementale des personnes handicapées (MDPH)
· MDPH de la Charente-Maritime
· MDPH de la Corse
· MDPH de la Haute-Vienne
· MDPH de la Meuse
· MDPH de Paris
· MDPH des Ardennes
· MDPH du Val-d'Oise
· MDPH du Vaucluse
LA LOI EN CONSTRUCTION
Pour naviguer dans les rédactions successives du texte, visualiser les apports de chaque assemblée, comprendre les impacts sur le droit en vigueur, le tableau synoptique de la loi en construction est disponible sur le site du Sénat à l'adresse suivante :
https://www.senat.fr/dossier-legislatif/ppl23-542.html
ANNEXE
Proposition de loi « pour améliorer la prise en charge de la sclérose latérale amyotrophique et d'autres maladies évolutives graves »
Communication du 4 juin 2024 de la commission permanente du Conseil national consultatif des personnes handicapées (CNCPH) à l'attention de la commission des affaires sociales du Sénat
La commission des affaires sociales du Sénat examine le 5 juin 2024 la proposition de loi pour améliorer la prise en charge de la sclérose latérale amyotrophique et d'autres maladies évolutives graves » et sollicite l'avis du CNCPH.
Cette proposition de loi se veut une réponse à des situations vécues par des personnes atteintes de la maladie de Charcot, ou de pathologies équivalentes entraînant une ou plusieurs déficiences. Elles ont fait connaître leurs difficultés, avérées, à faire évaluer les conséquences des handicaps auxquelles elles sont confrontées pour envisager la mise en place d'un plan personnalisé de compensation et la mobilisation d`aides humaines et techniques dans des délais décents. Certaines personnes sont décédées avant de connaître la décision de la commission des droits et de l'autonomie des MDPH sollicitées.
Ce projet de texte d'initiative parlementaire prévoit d'inscrire dans la loi la garantie aux personnes ayant une « maladie évolutive grave » que leur demande de compensation des conséquences du handicap soit prise en considération dès réception et que la commission des droits et de l'autonomie statue sur une proposition de plan personnalisé de compensation dès sa première réunion suivant la demande.
La proposition de loi prévoit par ailleurs que cette garantie soit apportée aux personnes concernées quel que soit leur âge.
Observations du CNCPH :
Le CNCPH salue l'intention de cette proposition de loi et confirme l'urgence de prendre en considération les besoins de compensation des personnes handicapées suite à une maladie évolutive grave. Les délais de traitement des demandes habituellement observés dans les maisons départementales des personnes handicapées ne permettent pas aujourd'hui de garantir une réponse aux personnes concernées dans des délais décents, alors que leur pronostic vital est souvent engagé ou susceptible de l'être.
Contrairement à ce que laissent supposer le titre et l'exposé des motifs, le projet de texte ne retient pas une approche par type de pathologie ni de handicap et ne s'adresse pas spécifiquement aux personnes souffrant d'une sclérose latérale amyotrophique. Il ne développe pas non plus de « procédure dérogatoire » mais pose le principe d'une garantie de traitement de la demande comme cela se fait déjà dans le cadre d'autres procédures d'urgence qui ne semblent pas adaptées à ces configurations.
Pour éviter que ce projet entraîne un dispositif à deux vitesses, avec une catégorie de dossiers qui devrait être traitée plus rapidement qu'une autre, et une dégradation des délais de traitement, le CNCPH préconise de circonscrire le périmètre de cette garantie aux personnes devenues handicapées du fait d'une maladie évolutive grave engageant leur pronostic vital ou susceptible de l'engager.
Le CNCPH préconise également de ne pas limiter la garantie aux personnes bénéficiant déjà d'un plan personnalisé de compensation (le projet de texte n'envisageant que « l'adaptation du plan personnalisé de compensation ») et de l'élargir également aux personnes dont il s'agirait d'une première demande.
Le CNCPH confirme par ailleurs l'évidente nécessité de lever toute barrière d'âge pour accéder à cette garantie et à un plan personnalisé de compensation.
À ce stade de sa réflexion, le CNCPH indique à la commission des affaires sociales du Sénat son avis favorable sous réserve que le titre de la future loi et son exposé des motifs replacent bien le dispositif envisagé dans le périmètre du plan personnalisé de compensation sans introduire une approche par pathologie, et que la portée du dispositif soit davantage précisée. Le CNCPH confirme par ailleurs l'urgence de définir un plan de rattrapage et une stratégie permettant aux maisons départementales des personnes handicapées d'assurer leurs missions et de garantir aux usagers concernés le traitement de leurs demandes dans des délais conformes à la loi ainsi qu'à la réalité de leurs besoins.
* 1 Source : filière FilSLAN
* 2 Source : réponses de la filière FilSLAN au questionnaire des rapporteures.
* 3 Décret n° 2022-821 du 16 mai 2022 relatif à la labellisation des centres de référence maladies rares et des filières de santé maladies rares.
* 4 Cf. arrêté du 26 décembre 2023 portant labellisation des réseaux des centres de référence prenant en charge les maladies rares.
* 5 Pour plus de précisions sur la PCH, voir le commentaire de l'article 2.
* 6 Art. L. 241-6 du code de l'action sociale et des familles.
* 7 Art. L. 146-9 du code de l'action sociale et des familles.
* 8 Art. L. 146-8 du code de l'action sociale et des familles.
* 9 Art. R. 146-27 du code de l'action sociale et des familles.
* 10 Art. L. 241-5 du code de l'action sociale et des familles.
* 11 Une formation restreinte peut également statuer sur la prolongation ou l'interruption de la période d'essai d'un travailleur handicapé dans un établissement ou service d'accompagnement par le travail (ESAT) ainsi que sur le maintien ou non, à l'issue d'une mesure conservatoire, d'un travailleur handicapé dans un ESAT.
* 12 Art. R. 241-28 du code de l'action sociale et des familles.
* 13 Arrêté du 27 juin 2006 portant application des dispositions de l'article R. 245-36 du code de l'action sociale et définissant les conditions particulières dans lesquelles l'urgence est attestée.
* 14 Haute Autorité de santé, Guide affection de longue durée - Protocole national de diagnostic et de soins pour la sclérose latérale amyotrophique, novembre 2015.
* 15 L'article R. 241-33 du code de l'action sociale et des familles dispose que « le silence gardé pendant plus de quatre mois par la commission des droits et de l'autonomie des personnes handicapées à partir de la date à laquelle la demande présentée auprès de la maison départementale des personnes handicapées doit être regardée comme recevable (...) vaut décision de rejet. »
* 16 Loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées.
* 17 Art. D. 245-4 du code de l'action sociale et des familles.
* 18 Voir le commentaire de l'article 1er pour plus de précisions.
* 19 Art. L. 245-3 du code de l'action sociale et des familles.
* 20 Art. D. 245-10 du code de l'action sociale et des familles.
* 21 Cf. annexe 2-5 du code de l'action sociale et des familles.
* 22 Elles peuvent être prises en charge à taux partiel (80 %) au-delà d'un seuil de ressources de 30 398,54 euros apprécié sur les seuls revenus du patrimoine.
* 23 À compter du 1er janvier 2025, les conférences des financeurs seront refondues dans le service public départemental de l'autonomie en application de l'article 2 de la loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien vieillir et de l'autonomie.
* 24 Art. R. 232-8 du code de l'action sociale et des familles.
* 25 Cf. commentaire de l'article 1er.
* 26 Cf. commentaire de l'article 1er.
* 27 Note d'information sur les concours de la CNSA aux départements pour l'année 2024, CNSA, 9 février 2024.
* 28 En application du II de l'article L. 223-9 du code de la sécurité sociale, le montant du concours PCH est limité à 1,87 % des recettes de la contribution solidarité autonomie (CSA), de la contribution additionnelle solidarité autonomie (CASA) et d'une fraction du produit de la contribution sociale généralisée (CSG).
* 29 Source : Rapport d'évaluation des politiques de sécurité sociale (REPSS) - Autonomie, édition 2023.
* 30 Pour plus de précisions, le lecteur est invité à se reporter au commentaire de l'article 2.
* 31 Cf. commentaire de la décision n° 2010-617 DC du 9 novembre 2010 - Loi portant réforme des retraites.
* 32 Cf. par exemple les décisions n° 2015-719 DC du 13 août 2015 - Loi portant adaptation de la procédure pénale au droit de l'Union européenne et n° 2016-738 DC du 10 novembre 2016 - Loi visant à renforcer la liberté, l'indépendance et le pluralisme des médias.
* 33 Décision n° 2007-546 DC du 25 janvier 2007 - Loi ratifiant l'ordonnance n° 2005-1040 du 26 août 2005 relative à l'organisation de certaines professions de santé et à la répression de l'usurpation de titres et de l'exercice illégal de ces professions et modifiant le code de la santé publique.
* 34 Décision n° 2020-802 DC du 30 juillet 2020 - Loi organique portant report de l'élection de six sénateurs représentant les Français établis hors de France et des élections partielles pour les députés et les sénateurs représentant les Français établis hors de France.