Rapport n° 157 (2022-2023) de Mme Annie LE HOUEROU , fait au nom de la commission des affaires sociales, déposé le 30 novembre 2022
Disponible au format PDF (1,1 Moctet)
-
L'ESSENTIEL
-
I. UNE PÉNURIE
GÉNÉRALISÉE DE MÉDECINS, EXACERBÉE DANS
CERTAINS TERRITOIRES
-
II. LA PROPOSITION DE LOI : DES MESURES POUR
RÉÉQUILIBRER L'OFFRE DE SOINS GRÂCE À UN EFFORT
COLLECTIF
-
A. COMPLÉTER LES ÉTUDES DE
MÉDECINE GÉNÉRALE PAR UNE ANNÉE
DE PROFESSIONNALISATION
-
B. DÉVELOPPER L'EXERCICE COORDONNÉ
PAR LA CONSTITUTION D'ÉQUIPES DE SOINS PRIMAIRES
-
C. INSTAURER UNE PERMANENCE DES SOINS OBLIGATOIRE
SI LA CONTINUITÉ DU SERVICE PUBLIC L'EXIGE
-
D. LE CONVENTIONNEMENT CONDITIONNEL DANS LES ZONES
SUR-DOTÉES : UNE MESURE D'ÉQUITÉ TERRITORIALE ET
D'ANTICIPATION
-
E. ASSURER UNE ÉGALITÉ DE TRAITEMENT
DANS LES AIDES INCITATIVES ENTRE L'EXERCICE LIBÉRAL ET
SALARIÉ
-
A. COMPLÉTER LES ÉTUDES DE
MÉDECINE GÉNÉRALE PAR UNE ANNÉE
DE PROFESSIONNALISATION
-
I. UNE PÉNURIE
GÉNÉRALISÉE DE MÉDECINS, EXACERBÉE DANS
CERTAINS TERRITOIRES
-
EXAMEN DES ARTICLES
-
Article premier
Instauration d'une année de professionnalisation à l'issue du troisième cycle de médecine générale
-
Article 2
Obligation d'exercice libéral de la médecine générale de premier recours sous la forme d'équipes de soins primaires
-
Article 3
Instauration d'une permanence des soins obligatoire si la continuité du service public l'exige
-
Article 4
Conventionnement conditionnel des médecins en zones sur-denses médicalement
-
Article 5
Égalité de traitement dans les aides conventionnelles incitatives entre les exercices salarié et libéral
-
Article 6
Gage financier de la proposition de loi
-
Article premier
-
EXAMEN EN COMMISSION
-
RÈGLES RELATIVES À L'APPLICATION DE
L'ARTICLE 45
DE LA CONSTITUTION ET DE L'ARTICLE 44 BIS, ALINÉA 3,
DU RÈGLEMENT DU SÉNAT (« CAVALIERS »)
-
LISTE DES PERSONNES ENTENDUES
-
LA LOI EN CONSTRUCTION
N° 157
SÉNAT
SESSION ORDINAIRE DE 2022-2023
Enregistré à la Présidence du Sénat le 30 novembre 2022
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur la
proposition de loi
visant à
rétablir
l'
équité territoriale
face aux
déserts médicaux
et à
garantir
l'
accès
à la
santé
pour
tous
,
Par Mme Annie LE HOUEROU,
Sénatrice
(1) Cette commission est composée de : Mme Catherine Deroche , présidente ; Mme Élisabeth Doineau , rapporteure générale ; M. Philippe Mouiller, Mme Chantal Deseyne, MM. Alain Milon, Bernard Jomier, Mme Monique Lubin, MM. Olivier Henno, Martin Lévrier, Mmes Laurence Cohen, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge , vice-présidents ; Mmes Florence Lassarade, Frédérique Puissat, M. Jean Sol, Mmes Corinne Féret, Jocelyne Guidez , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mme Christine Bonfanti-Dossat, MM. Bernard Bonne, Laurent Burgoa, Jean-Noël Cardoux, Mmes Catherine Conconne, Annie Delmont-Koropoulis, Brigitte Devésa, MM. Alain Duffourg, Jean-Luc Fichet, Mmes Frédérique Gerbaud, Pascale Gruny, MM. Abdallah Hassani, Xavier Iacovelli, Mmes Corinne Imbert, Annick Jacquemet, M. Jean-Marie Janssens, Mmes Victoire Jasmin, Annie Le Houerou, Viviane Malet, Colette Mélot, Michelle Meunier, Brigitte Micouleau, Annick Petrus, Émilienne Poumirol, Catherine Procaccia, Marie-Pierre Richer, Laurence Rossignol, M. René-Paul Savary, Mme Nadia Sollogoub, M. Jean-Marie Vanlerenberghe, Mme Mélanie Vogel .
Voir les numéros :
|
Sénat : |
68 et 158 (2022-2023) |
L'ESSENTIEL
La France connaît des difficultés majeures de démographie médicale appelées à durer encore dix ans et aggravées par l'inégale répartition des médecins : 72,2 % de la population vit dans une zone déficitaire en médecins généralistes .
La présente proposition de loi, rejetée par la commission, prévoit cinq mesures visant à rééquilibrer l'accès aux soins sur le territoire.
*
* *
I. UNE PÉNURIE GÉNÉRALISÉE DE MÉDECINS, EXACERBÉE DANS CERTAINS TERRITOIRES
A. UN DÉFICIT EN MÉDECINS GÉNÉRALISTES DIFFICILE À COMBLER AVANT 2030
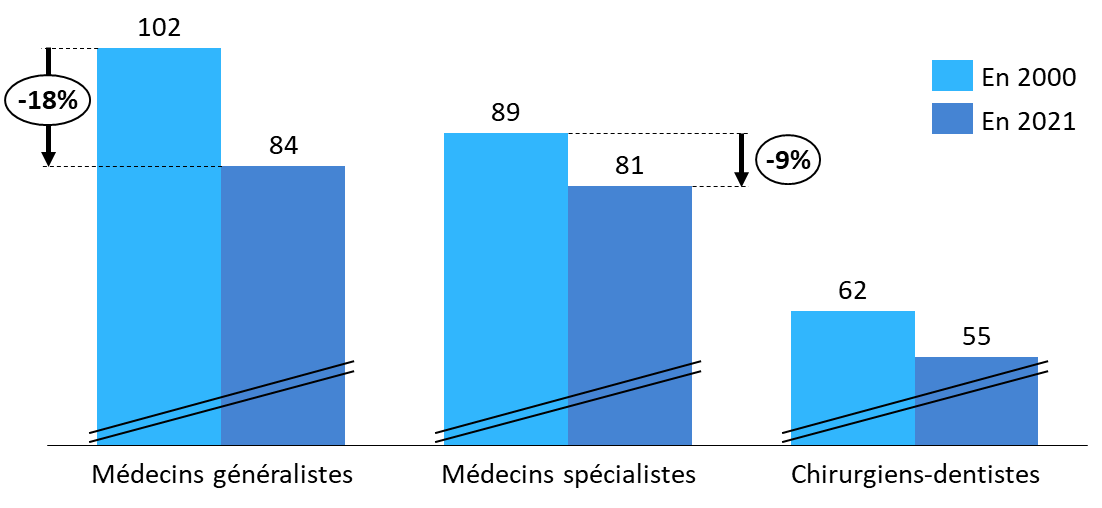
La France connaît d'importantes difficultés de démographie médicale, qui touchent particulièrement les soins de premier recours. La densité médicale des généralistes a diminué, sur vingt ans, de 18 % pour les généralistes et de 9 % pour les spécialistes. Après une stagnation dans les années 2000, la France a perdu 5 000 médecins généralistes entre 2010 et 2021 quand elle gagnait presque 2,5 millions d'habitants .
Cette difficulté est d'autant plus prégnante que les besoins de santé de la population ont tendance à augmenter : sur la même période, l'âge moyen de la population française augmentait de deux ans et la prévalence des maladies chroniques s'accroissait de plus de deux points. En 2021, près de 6 millions de Français n'avaient pas de médecin traitant dont environ 600 000 personnes souffrant d'une affectation de longue durée.
Si la suppression du numerus clausus produit ses effets (+ 15 % d'étudiants recrutés dans les filières médicales en 2021 et 2022 en comparaison avec 2020), cette augmentation ne permettra pas d'améliorer la densité médicale avant 2030. Dans cette attente, la France est contrainte de gérer la pénurie .
Nombre de professionnels libéraux pour 100 000 habitants, en 2000 et 2021
Source : Commission des affaires sociales du Sénat, d'après des données Cnam 2022
B. UNE INÉGALE RÉPARTITION TERRITORIALE DES MÉDECINS PROVOQUANT DE GRAVES DIFFICULTÉS DANS L'ACCÈS AUX SOINS DE PREMIER RECOURS
Les conséquences de ces difficultés sont encore aggravées par l'inégale répartition des professionnels de santé sur le territoire . À l'échelle du département, le rapport entre la densité médicale des 10 % des départements les mieux dotés et celle des 10 % les moins bien dotés s'élève à 1,7 pour les médecins généralistes et à 2,8 pour les médecins spécialistes.
La Drees estime qu'en 2018, 6 % environ de la population n'avait pas accès en moyenne à plus de 2,5 consultations de médecin généraliste par an et par habitant. Elle fait état d'une aggravation des inégalités entre les communes les moins bien dotées et celles qui le sont le mieux 1 ( * ) . Les zones déficitaires en médecins généralistes, établies localement par les ARS, rassemblent 72,2 % de la population et couvrent plus de 85 % du territoire.
II. LA PROPOSITION DE LOI : DES MESURES POUR RÉÉQUILIBRER L'OFFRE DE SOINS GRÂCE À UN EFFORT COLLECTIF
A. COMPLÉTER LES ÉTUDES DE MÉDECINE GÉNÉRALE PAR UNE ANNÉE DE PROFESSIONNALISATION
L' article 1 er vise à mettre en place, à l'issue du troisième cycle de médecine générale, d'une année de professionnalisation réalisée auprès d'un maître de stage universitaire, en ambulatoire et en zone sous-dense . Le troisième cycle de médecine générale apparaît aujourd'hui plus court que les autres et ne compte que deux stages d'un semestre réalisés obligatoirement en ambulatoire. Il ne favorise ni l'installation rapide des étudiants, ni l'adéquation entre leur affectation en stage et les besoins de santé des territoires.
Si des dispositifs proches sont portés par une proposition de loi récemment adoptée par le Sénat et le projet de loi de financement de la sécurité sociale déposé par le Gouvernement, le présent texte assortit cette année supplémentaire de conditions spécifiques susceptibles d'améliorer l'efficacité de la réforme .
Pour assurer l'effectivité du dispositif, le texte prévoit, contrairement aux dispositifs concurrents, que l'affectation des étudiants concernés sera obligatoirement, et non « en priorité », réalisée dans les zones sous-denses . En contrepartie, il permet aux étudiants de bénéficier de modalités de rémunération spécifiques, établies par décret après négociation avec les organisations syndicales.
Enfin, le texte implique davantage les élus locaux dans la définition et la répartition des lieux de stage . Les collectivités jouent un rôle primordial pour faciliter l'accueil des étudiants et favoriser leur installation durable. Elles se trouvent ainsi responsabilisées.
B. DÉVELOPPER L'EXERCICE COORDONNÉ PAR LA CONSTITUTION D'ÉQUIPES DE SOINS PRIMAIRES
Pour favoriser la coordination entre les professionnels de santé de premier recours et l'élaboration de projets de santé répondant aux besoins d'un territoire, l' article 2 impose, à compter de 2026, la constitution d'équipes de soins primaires (ESP) avec d'autres professionnels de santé pour l'exercice de la médecine générale .
Les médecins se sont peu emparés de ce dispositif depuis sa création en 2016 : seuls 220 ESP, existantes ou en projet, réunissent un nombre variable de professionnels médicaux et paramédicaux. Plus généralement et malgré l'augmentation sensible du nombre de structures d'exercice en groupe, le système de santé ambulatoire français demeure caractérisé par une insuffisante coordination entre les professionnels de santé .
Pourtant, la rapporteure estime que l'exercice coordonné constitue un outil indispensable pour structurer le parcours de soin, améliorer la prise en charge des patients comme l'offre de soins : il contribue à l'attractivité de l'exercice ambulatoire dans les territoires, particulièrement vis-à-vis des jeunes médecins qui ne souhaitent plus exercer de manière isolée. C'est pourquoi le texte conforte les ESP dans leur vocation de dispositif souple , complémentaire des maisons de santé, centres de santé ou communautés professionnelles territoriales de santé (CPTS), en prévoyant que celles-ci pourront consister en une simple convention conclue entre professionnels. Il favorise ainsi une coordination adaptable à l'ensemble des dynamiques territoriales.
C. INSTAURER UNE PERMANENCE DES SOINS OBLIGATOIRE SI LA CONTINUITÉ DU SERVICE PUBLIC L'EXIGE
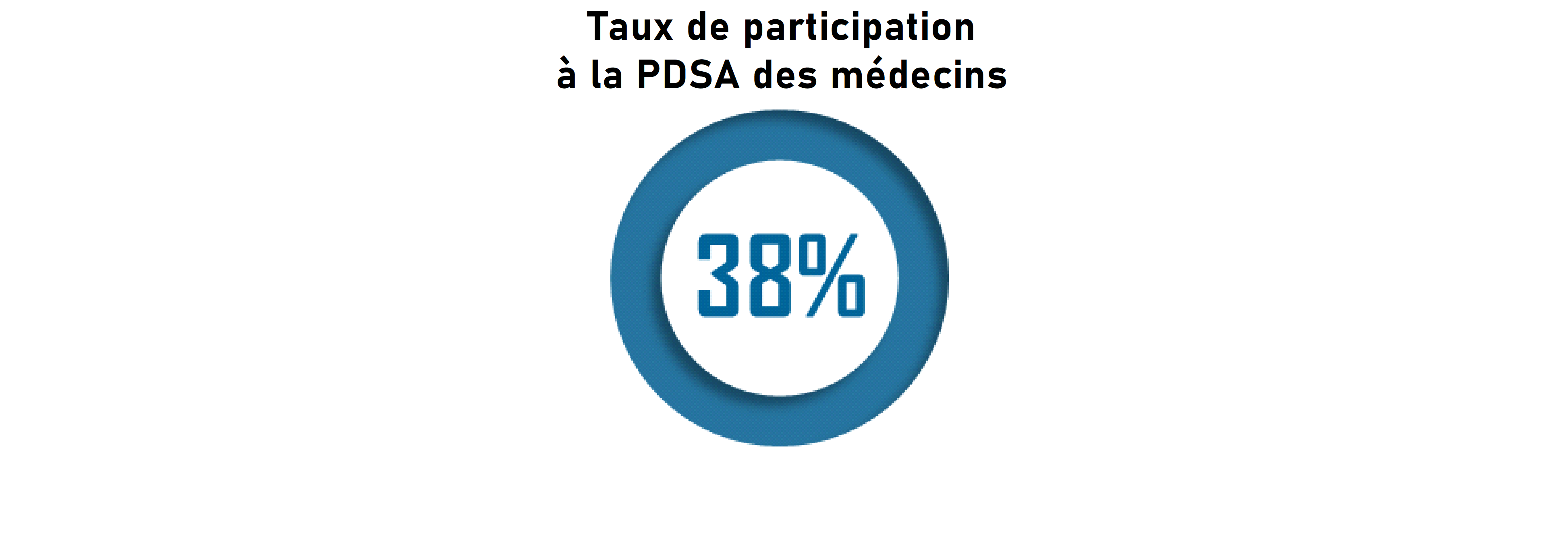
L' article 3 rétablit une obligation, pour les médecins, de participer à la permanence des soins ambulatoires (PDSA) lorsque la continuité de ce service public l'exige. Fondée sur le principe du volontariat individuel depuis 2003 et la suppression de l'obligation de garde, la PDSA est aujourd'hui affaiblie dans certains territoires par la démographie médicale déclinante et le désengagement de certains médecins. D'après le ministère, 38 % des médecins en moyenne participaient, en 2021, à la PDSA . Le Conseil national de l'ordre des médecins souligne, chaque année, que des « zones blanches » existent et ont tendance à s'étendre.
L'absence de PDSA nuit à la prise en charge des patients et contribue à saturer les services d'urgence hospitaliers. Le texte ne rétablit pas une obligation individuelle de garde indifférente aux besoins de santé des territoires. Il vise, au contraire, à renforcer la responsabilité collective des médecins à assurer la continuité de la PDSA chaque fois que, sur un territoire, elle apparaît nécessaire à la prise en charge des soins non programmés. Il reviendra aux agences régionales de santé, en lien avec l'ordre des médecins, d'évaluer les besoins, d'organiser cette permanence et, le cas échéant, d'appliquer cette obligation dans chaque territoire.
D. LE CONVENTIONNEMENT CONDITIONNEL DANS LES ZONES SUR-DOTÉES : UNE MESURE D'ÉQUITÉ TERRITORIALE ET D'ANTICIPATION
L' article 4 propose de conditionner le conventionnement d'un médecin libéral en zones sur-dotées médicalement à la cessation d'activité par un praticien libéral exerçant dans la même zone. Si ce dispositif n'a pas la prétention de répondre à l'urgence des territoires les plus déficitaires en médecins, il permettra de renforcer l'équité territoriale dans l'offre de soins . Le même principe de conventionnement conditionnel s'applique d'ailleurs pour les infirmiers, les sages-femmes et les masseurs-kinésithérapeutes.
La rapporteure ne partage pas les inquiétudes sur la trop grande coercition qu'exercerait un tel mécanisme sur les jeunes générations de médecins dans un contexte de pénurie. La pyramide des âges de la profession rend inévitables de nombreux départs en retraite dans les prochaines années : le dispositif sera donc rarement limitatif dans un premier temps. En revanche, la mise en place aujourd'hui d'un conventionnement conditionnel permet d'anticiper la montée en nombre des promotions de jeunes médecins généralistes à venir . Il guidera l'installation des médecins lorsque la démographie de la profession redeviendra favorable afin de permettre une bonne répartition sur le territoire des nouveaux médecins.
E. ASSURER UNE ÉGALITÉ DE TRAITEMENT DANS LES AIDES INCITATIVES ENTRE L'EXERCICE LIBÉRAL ET SALARIÉ
Enfin, l' article 5 propose que la distinction entre l'exercice libéral, d'une part, et l'exercice salarié en centre de santé, d'autre part, ne puisse suffire à fonder des différences dans l'octroi des aides conventionnelles visant à inciter à l'installation des professionnels, le maintien de leur activité et leur remplacement dans des zones sous-dotées.
La rapporteure constate, en premier lieu, qu'il est difficile de se repérer dans un paysage confus d'aides incitatives dont les paramètres, définies par chaque convention, varient selon le professionnel de santé, le mode d'exercice et les modulations locales. Il est regrettable que les jeunes professionnels ignorent donc largement les dispositifs dont ils pourraient bénéficier.
Si toutes les aides ne sont pas défavorables aux centres de santé, s'agissant par exemple des chirurgiens-dentistes, les contrats d'aide à l'installation des médecins sont plus avantageux pour les praticiens libéraux que pour un poste salarié en centre de santé . Pour un professionnel travaillant à temps plein en zone sous-dotée, l'aide est ainsi de 50 000 euros pour un exercice en libéral contre 30 000 euros pour le premier ETP au sein d'un centre de santé puis 20 000 euros pour les deuxième et troisième. Cette situation ne paraît pas justifiée à la rapporteure alors que les centres de santé concourent, aux côtés de la médecine libérale, à l'accès aux soins de premier recours dans les zones sous-denses .
Réunie le mercredi 30 novembre 2022 sous la présidence de Chantal Deseyne, vice-président, la commission des affaires sociales a examiné le rapport d'Annie Le Houerou sur la proposition de loi visant à rétablir l'équité territoriale face aux déserts médicaux et à garantir l'accès à la santé pour tous. Elle n'a pas adopté la proposition de loi.
EXAMEN DES ARTICLES
Article
premier
Instauration d'une année de professionnalisation à
l'issue du troisième cycle de médecine générale
Cet article vise à instaurer une année de professionnalisation à l'issue du troisième cycle de médecine générale, en ambulatoire et en zone sous-dense. Il prévoit la fixation d'un régime de rémunération spécifique par décret et fixe les modalités d'affectation des étudiants concernés.
La commission n'a pas adopté cet article.
I - Le dispositif proposé : la création d'une année de professionnalisation en zone sous-dense pour les jeunes diplômés de médecine générale
A. Les stages en ambulatoire du troisième cycle de médecine générale sont peu nombreux et ne répondent pas toujours aux besoins de santé des territoires
1. Le troisième cycle de médecine générale apparaît plus court que les autres et ne comporte que peu de stages obligatoires en ambulatoire
a) L'organisation du troisième cycle résultant de la réforme de 2017
Depuis la réforme intervenue en 2017, les étudiants de troisième cycle des études de médecine sont répartis en quarante-quatre diplômes d'études spécialisées (DES) qui remplacent les anciens DES et DES complémentaires (DESC). L'étudiant obtient, après soutenance avec succès d'une thèse d'exercice, le diplôme d'État de docteur en médecine 2 ( * ) et, après validation de l'ensemble de la formation, un DES 3 ( * ) lui permettant d'être qualifié et d'exercer directement dans chacune des spécialités : le post-internat ne sert plus comme complément de formation initiale.
La durée des DES est comprise entre trois et six ans et fixée, pour chaque spécialité, par les maquettes de formation définies par arrêté 4 ( * ) . Le troisième cycle est organisé en trois phases :
- une phase « socle » visant l'acquisition des connaissances de base de la spécialité et des compétences transversales nécessaires à l'exercice de la profession ;
- une phase « d'approfondissement » visant l'acquisition approfondie des connaissances et compétences nécessaires à l'exercice de la spécialité ;
- pour les seules spécialités dont la durée est supérieure ou égale à quatre ans, une phase « de consolidation » visant la consolidation de l'ensemble des connaissances et compétences acquises 5 ( * ) .
À cette troisième phase est associé le nouveau statut de docteur junior 6 ( * ) , créé par la réforme, sous lequel l'étudiant exerce avec davantage d'autonomie : si le docteur junior demeure supervisé par des praticiens auxquels il restitue régulièrement son activité, le code de la santé publique prévoit toutefois qu'il exerce « avec pour objectif de parvenir progressivement à une pratique professionnelle autonome » et que « les actes réalisés sous ce régime le sont par le docteur junior seul » 7 ( * ) . En contrepartie, le docteur junior bénéficie d'une rémunération légèrement revalorisée 8 ( * ) .
b) D'une durée de trois ans, le troisième cycle de médecine générale ne comprend que peu de stages obligatoires en ambulatoire
De l'ensemble des DES, le troisième cycle de
médecine générale est
le seul dont la durée
a été fixée, par arrêté, au minimum de trois
ans
. La durée des DES de la plupart des autres
spécialités de la discipline
médicale
- allergologie, dermatologie, gériatrie,
médecine d'urgence, neurologie,
etc
. - est fixée
à quatre ans. Les spécialités de la discipline
chirurgicale, elles, ont le plus souvent un troisième cycle de six
ans.
Cette durée correspond également au minimum fixé par la directive européenne relative à la reconnaissance des qualifications 9 ( * ) . Une étude du Conseil national de l'ordre des médecins de 2015 révélait d'ailleurs que la durée du troisième cycle de médecine générale était plus longue dans de nombreux pays européens : elle s'élevait, par exemple, à quatre ans en Irlande ou en Pologne, à cinq ans au Danemark, en Suède ou en Norvège 10 ( * ) .
En conséquence, le troisième cycle de médecine générale est également le seul à ne pas comprendre de phase de consolidation et ne compte que deux stages obligatoirement réalisés en ambulatoire :
- un stage en médecine générale, réalisé durant la première année d'internat ;
- un stage en soins primaires en autonomie supervisée (Saspas), davantage professionnalisant mais d'une durée d'un semestre, réalisé en phase de consolidation en fin d'internat 11 ( * ) .
Parmi les quatre autres stages du troisième cycle, deux sont obligatoirement réalisés dans un lieu hospitalier 12 ( * ) et deux peuvent être réalisés, au choix de l'étudiant et en fonction des places disponibles, en ambulatoire ou en établissement de santé 13 ( * ) .
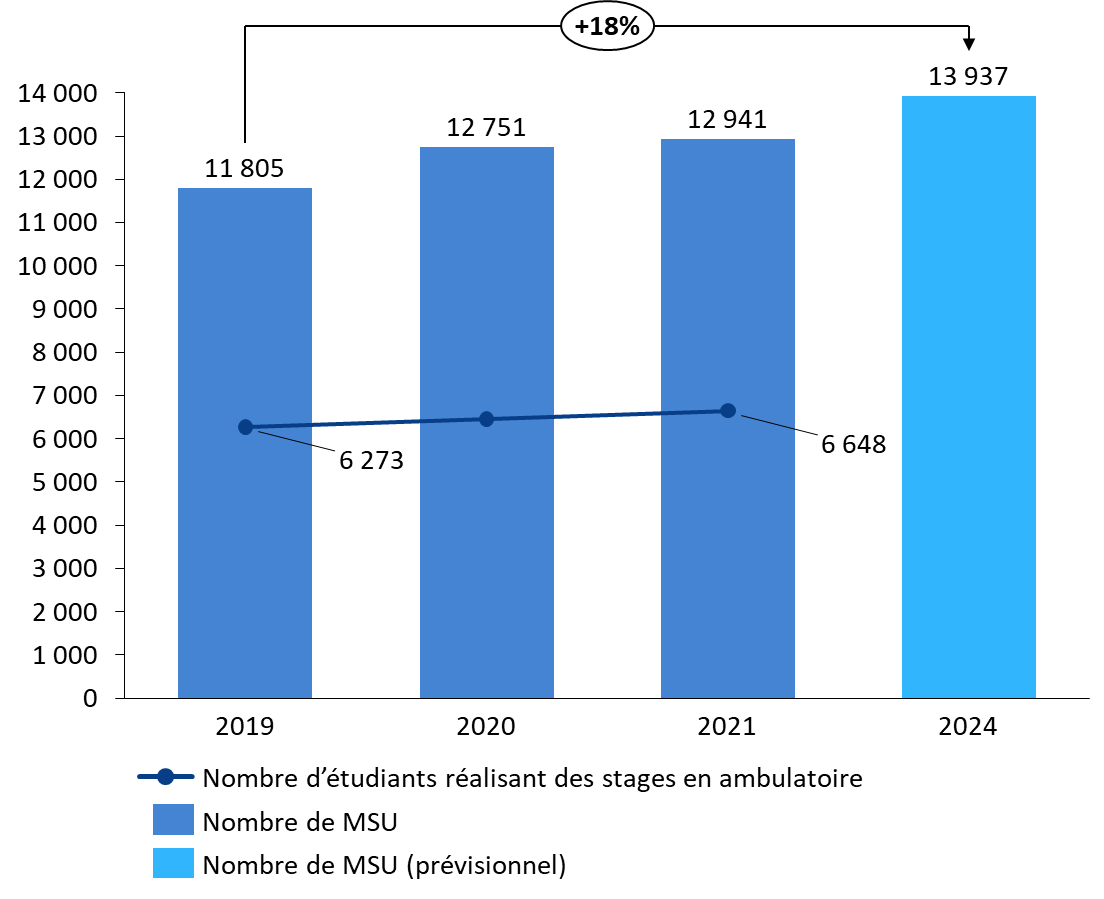
Les stages en ambulatoire sont réalisés auprès de praticiens agréés maîtres de stage des universités (MSU) , dont les effectifs ont considérablement augmenté ces dernières années . Le nombre et la répartition des MSU sur le territoire constituent un enjeu important pour permettre le développement des stages et l'adéquation des affectations aux besoins de santé. Dans une instruction récente 14 ( * ) , le ministère de la santé et de la prévention indique souhaiter, dans les trois prochaines années, porter leur nombre de 12 941 à 13 937.
Augmentation, réalisée et provisionnelle, du nombre de MSU et nombre d'étudiants réalisant des stages en ambulatoire
Source : Commission des affaires sociales du Sénat, d'après des données du ministère de la santé et de la prévention
2. Les modalités d'affectation des étudiants en stage ne permettent pas de favoriser l'adéquation avec les besoins de santé d'un territoire
Les modalités d'affectation des étudiants en stage reposent sur des circonscriptions spécifiques dans lesquelles les troisièmes cycles d'études médicales sont organisés et dépendent de la phase de DES concernée.
Le troisième cycle des études de médecine est organisé dans des circonscriptions appelées « régions », chacune comprenant une ou plusieurs « subdivisions » 15 ( * ) , qui constituent elles-mêmes un espace géographique comportant un ou plusieurs CHU. La liste des régions et subdivisions est fixée par arrêté 16 ( * ) . Ces circonscriptions couvrent l'ensemble du territoire national.
Le choix des stages de troisième cycle, au sein de lieux hospitaliers ou auprès de MSU, est organisé par le directeur général de l'agence régionale de santé (ARS), pour les deux premières phases, au sein de la subdivision territoriale de l'étudiant et, pour la phase de consolidation, au sein de la région . Par dérogation, les étudiants des phases d'approfondissement et de consolidation peuvent être autorisés à réaliser un stage dans une région différente de celle dont relève leur CHU 17 ( * ) . La répartition des postes offerts au choix semestriel des étudiants de chaque spécialité est arrêtée par le directeur général de l'ARS au sein des lieux de stage et MSU agréés, sur proposition d'une commission de subdivision comprenant notamment les directeurs des CHU de la subdivision, les présidents de commissions médicales d'établissement, un représentant de l'Union régionale des professionnels de santé (URPS), des représentants des enseignants et des étudiants 18 ( * ) .
Pour mieux tenir compte, dans l'affectation des étudiants, des besoins du territoire en matière d'offre de soins, le législateur a prévu en 2019, à l'initiative du Sénat, que les étudiants réalisent lors de la troisième année du DES de médecine générale un stage en ambulatoire et en autonomie supervisée en priorité dans les zones sous-denses . Le décret nécessaire à l'application de ces dispositions n'a toutefois jamais été pris par le Gouvernement 19 ( * ) .
En l'absence de dispositions garantissant suffisamment l'appariement des lieux de stage et des besoins de santé des territoires, certaines collectivités ont cherché à favoriser l'affectation des étudiants dans les zones à faible densité médicale, en facilitant l'agrément des praticiens qui y exercent par l'organisation de formations délocalisées, ou en incitant les étudiants à retenir ces lieux de stage.
Le dispositif «
Présence
médicale 64
» des
Pyrénées-Atlantiques :
un exemple probant de politique
favorable à l'affectation des étudiants en stage
Le département des Pyrénées-Atlantiques a mis en place, en 2019, un dispositif innovant visant à améliorer l'attractivité de son territoire et à favoriser l'installation des jeunes médecins comme l'affectation d'étudiants stagiaires .
Pour ce faire, et sur la base d'une gouvernance partagée avec l'ARS, l'Ordre, les syndicats de médecins et les établissements publics de coopération intercommunale (EPCI) du département, il a mis en place une équipe pluridisciplinaire de huit agents chargés de coordonner un ensemble d'actions visant à faire connaître le département et à faciliter l'arrivée des médecins comme des internes. Celles-ci peuvent consister en une aide à l'accomplissement des démarches administratives et un appui dans la recherche d'un logement ou d'un emploi pour le conjoint. Pour faire connaître le département au sein des promotions d'internes et identifier les candidats à l'affectation en stage ou à l'installation, Présence médicale 64 participe aux salons d'internes et organise chaque semestre des événements (soirées, séjours...).
En trois années d'existence, le dispositif a obtenu des résultats probants : le département a retrouvé en 2022 le nombre de médecins généralistes libéraux qu'il comptait en 2018, réduit leur âge moyen de quatre années et augmenté de 14 % le nombre de maîtres de stage universitaires dans le territoire.
Évolution du nombre de médecins libéraux et MSU dans le département des Pyrénées-Atlantiques
Source : Commission des affaires sociales du Sénat, d'après des données de Présence médicale 64
B. L'article 1 er vise à créer une année de professionnalisation à l'issue du DES de médecine générale, en ambulatoire et en zone sous-dense
Afin de compléter un troisième cycle insuffisamment professionnalisant et de répondre aux besoins de santé des territoires, l' article 1 er de la présente proposition de loi vise à créer, à l'issue du DES de médecine générale, une année de professionnalisation en ambulatoire et dans des territoires présentant une faible densité médicale.
À cet effet, il modifie l'article L. 632-2 du code de l'éducation pour substituer aux dispositions introduites par le législateur en 2019 dix alinéas prévoyant que le troisième cycle de médecine générale est suivi d'une année de professionnalisation , réalisée en ambulatoire auprès d'un MSU dans une zone caractérisée par une offre de soins insuffisante ou des difficultés dans l'accès aux soins au sens de l'article L. 1434-4 du code de la santé publique.
Cette année étant située hors du troisième cycle, l'article 1 er prévoit que les conditions matérielles d'exercice sont fixées par décret, après négociation avec les organisations syndicales des étudiants de troisième cycle de la spécialité.
Enfin, il est précisé que les étudiants choisissent leur lieu d'exercice sur une liste départementale fixée, dans chaque département, par une commission composée notamment d'un représentant de l'unité de formation et de recherche (UFR) universitaire, du directeur de délégation départementale de l'ARS, d'un représentant de l'URPS et d'élus départementaux et communaux.
II - La position de la rapporteure et de la commission
La rapporteure souscrit pleinement aux deux objectifs poursuivis par ces dispositions :
- d'une part, compléter la formation de médecine générale aujourd'hui caractérisée par un nombre insuffisant de stages en ambulatoire et, partant, une préparation insuffisante à l'installation ;
- d'autre part, favoriser l'amélioration de l'offre de soins dans les territoires les plus en difficulté par l'apport immédiat de jeunes médecins susceptibles d'exercer en autonomie progressive et supervisée.
S'agissant du second objectif, la rapporteure souligne que la réalisation, par de jeunes professionnels, d'une année de professionnalisation en zone sous-dense est également susceptible de favoriser leur installation dans ces mêmes territoires .
Plusieurs études, citées par une méta-analyse récemment publiée par la Drees et coordonnée par Dominique Polton 20 ( * ) , entendue par la rapporteure, font état d'effets bénéfiques de l'affectation en zone sous-dense sur le choix de s'y installer lorsque plusieurs conditions se trouvent réunies :
- la sélection d'étudiants prédisposés à exercer dans des zones sous-dotées ;
- un contenu orienté vers les spécificités de l'exercice en ambulatoire dans ces zones, laissant une large place au tutorat ;
- des conditions financières favorables.
Si un dispositif proche a récemment été adopté par le Sénat, qui vise à porter à quatre ans la durée du troisième cycle de médecine générale et affecter la dernière année à la réalisation de stages en zone sous-dense 21 ( * ) , et si le projet de loi de financement de la sécurité sociale pour 2023 déposé par le Gouvernement porte des dispositions similaires 22 ( * ) , la rapporteure croit toutefois que le présent dispositif est le plus susceptible de remplir les objectifs assignés à ces réformes .
D'abord, parce que celui-ci prévoit que l'affectation des étudiants concernés sera obligatoirement réalisée en zone sous-dense , et non « en priorité » comme dans les deux dispositifs concurrents. Seule une obligation législative est susceptible d'assurer l'effectivité de ce dispositif, comme l'a rappelé l'inapplication des dispositions adoptées par le législateur en 2019.
Ensuite, parce que celui-ci prévoit la fixation de modalités spécifiques de rémunération des internes de médecine générale concernés par cette obligation à la sortie de leurs études. Les sujétions appliquées à ces étudiants doivent, en effet, être compensées et cette année de stage être réalisée dans des conditions matérielles satisfaisantes.
Enfin, parce que le dispositif permet mieux que les autres aux élus du territoire , départementaux et communaux, de participer à l'établissement de la liste des lieux de stage et, partant, à la politique d'affectation des étudiants . Le dispositif Présence médicale 64 précité constitue un exemple probant de politique locale volontariste favorisant l'affectation d'étudiants stagiaires, leur accompagnement durant leur stage comme leur installation future. Il fait la preuve du rôle primordial que peuvent jouer les acteurs locaux pour faciliter l'accueil des étudiants ou jeunes professionnels et favoriser leur installation durable.
La commission n'a pas adopté cet article.
Article 2
Obligation
d'exercice libéral de la médecine générale de
premier recours sous la forme d'équipes de soins primaires
Cet article vise à conforter les équipes de soins primaires en dispositif souple de coordination entre professionnels de santé et à rendre obligatoire, à compter du 1 er janvier 2026, l'exercice libéral de la médecine générale de premier recours sous la forme d'équipes de soins primaires.
La commission n'a pas adopté cet article.
I - Le dispositif proposé : le renforcement de la coordination des soins par les équipes de soins primaires
A. Si l'exercice coordonné s'est fortement développé ces dernières années, cette dynamique s'avère encore décevante
1. L'exercice coordonné a été favorisé par les pouvoirs publics par la création de nombreux dispositifs
Si la France se caractérise traditionnellement par un système de soins ambulatoires largement libéral et peu organisé 23 ( * ) , les pouvoirs publics ont toutefois cherché ces dernières années à promouvoir le développement de l'exercice coordonné entre professionnels de santé volontaires par la création de structures et dispositifs destinés à faciliter leur coordination.
Les maisons de santé pluriprofessionnelles et centres de santé constituent, à cet égard, la forme de coordination la plus intégrée.
Créées par la loi de financement de la sécurité sociale pour 2008, les maisons de santé pluriprofessionnelles (MSP) sont des personnes morales constituées entre des professionnels médicaux, des auxiliaires médicaux ou des pharmaciens libéraux 24 ( * ) . Les professionnels qui exercent en leur sein doivent élaborer un projet de santé fixant, notamment, les modalités de leur coordination. Un accord conventionnel interprofessionnel est venu préciser, en 2017, les modalités de rémunération des MSP 25 ( * ) : pour en bénéficier, celles-ci doivent se constituer en société interprofessionnelle de soins ambulatoires (SISA) et compter, parmi leurs associés, au moins deux médecins et un auxiliaire médical 26 ( * ) .
Les centres de santé se distinguent des MSP par plusieurs critères : ils réunissent des professionnels salariés 27 ( * ) et ne sont pas nécessairement pluriprofessionnels 28 ( * ) . Comme les MSP, ils sont fondés sur un projet de santé définissant notamment les conditions de continuité des soins et de coordination des professionnels de santé les composant 29 ( * ) . Les centres de santé peuvent notamment être créés par des organismes à but lucratif, des collectivités territoriales, des établissements publics de coopération intercommunale (EPCI), des établissements publics de santé, des personnes morales gestionnaires d'établissements privés de santé, à but non lucratif ou lucratif 30 ( * ) . Les bénéfices éventuellement générés ne peuvent pas être distribués 31 ( * ) .
Les équipes de soins primaires (ESP) , créées par la loi de modernisation de notre système de santé de 2016, constituent au contraire un dispositif de coordination voulu souple par le législateur. Constituées autour de médecins généralistes de premier recours, elles rassemblent des professionnels de santé sur la base d'un projet de santé qu'ils élaborent 32 ( * ) . Elles permettent de structurer le parcours de santé des patients, notamment atteints de maladies chroniques. Elles peuvent notamment prendre la forme d'un centre de santé ou d'une maison de santé 33 ( * ) .
En miroir, la loi relative à l'organisation et à la transformation du système de santé (OTSS) de 2019 a créé des équipes de soins spécialisés (ESS) , réunissant des professionnels de santé autour de spécialistes d'une ou plusieurs spécialités hors médecine générale choisissant d'exercer leur activité de façon coordonnée avec les acteurs d'un territoire, dont les ESP 34 ( * ) .
Enfin, le législateur a créé en 2016 les communautés professionnelles territoriales de santé (CPTS) visant à associer sur la base d'un projet de santé partagé des professionnels de premier comme de second recours, le cas échéant réunis sous forme d'ESP, qu'ils soient libéraux, salariés ou hospitaliers, ainsi que des acteurs sociaux et médico-sociaux, afin « d'assurer une meilleure coordination de leur action et ainsi concourir à la structuration des parcours de santé » 35 ( * ) .
Constituées sous la forme d'associations 36 ( * ) , les CPTS peuvent être appelées, par convention avec l'agence régionale de santé (ARS) et la caisse primaire d'assurance maladie (CPAM), à assurer une ou plusieurs de six missions de service public : l'amélioration de l'accès aux soins, l'organisation de parcours de soins, le développement d'actions territoriales de prévention, le développement de la qualité et de la pertinence des soins, l'accompagnement des professionnels de santé sur leur territoire, la participation à la réponse aux crises sanitaires 37 ( * ) .
2. Si l'exercice coordonné a connu un développement rapide, il n'atteint toutefois pas encore les objectifs assignés
L'exercice coordonné tend à se développer rapidement parmi les médecins . Une étude de la Drees révèle ainsi qu'en 2022, 69 % des médecins généralistes exercent en groupe, dont 40 % au sein d'un cabinet pluriprofessionnel (avec des paramédicaux et, le cas échéant, d'autres professions médicales) et 29 % dans un cabinet monoprofessionnel (fréquemment avec d'autres médecins généralistes, plus rarement avec des médecins d'autres spécialités) 38 ( * ) . Le Haut Conseil pour l'avenir de l'assurance maladie (HCAAM) estime de son côté, dans un rapport récent consacré à l'organisation des soins de proximité, que les centres de santé et MSP couvrent aujourd'hui environ 20 % de la population, les MSP étant réparties sur l'ensemble du territoire quand les centres de santé sont concentrés en zone urbaine, notamment francilienne 39 ( * ) .
L'augmentation du nombre de structures d'exercice coordonné figurait ainsi parmi les priorités du plan « Ma santé 2022 », qui visait un doublement du nombre de MSP et centres de santé pluriprofessionnels et, plus largement, à ce que l'exercice isolé fasse figure d'exception. Si l'objectif quantitatif apparaît partiellement atteint - 2 127 MSP et 522 centres de santé pluriprofessionnels en juin 2022, contre respectivement 981 et 341 en juin 2017 -, l'exercice isolé représente encore un tiers des médecins généralistes.
Augmentation du nombre de structures d'exercice coordonné (MSP et centres de santé) entre 2017 et 2022
Source : Commission des affaires sociales du Sénat, d'après des données du ministère de la santé et de la prévention
S'agissant des dispositifs souples de coordination entre professionnels, les résultats s'avèrent plus décevants encore . Alors que le plan « Ma santé 2022 » fixait pour objectif d'atteindre 1 000 CPTS d'ici 2022, la Cour des comptes soulignait dans un rapport récent que l'on ne dénombrait, mi-octobre 2021, que 159 CPTS 40 ( * ) . À la fin de l'année 2022, le ministère ne recensait par ailleurs qu'environ 220 équipes de soins primaires installées ou en projet 41 ( * ) .
B. L'article 2 vise à favoriser le développement de la coordination en rendant obligatoire l'exercice libéral de la médecine générale sous la forme d'équipes de soins primaires
L' article 2 de la proposition de loi vise à favoriser le développement de la coordination entre professionnels de santé par la constitution d'équipes de soins primaires autour des médecins généralistes de premier recours.
À cette fin, il modifie l'article L. 1411-11-1 du code de la santé publique pour :
- préciser, d'une part, que les ESP peuvent non seulement prendre la forme d'un centre de santé ou d'une maison de santé, mais également d'une convention entre professionnels de santé de premier recours dont au moins un médecin généraliste ;
- prévoir, d'autre part, qu'à compter du 1 er janvier 2026, l'exercice libéral de la médecine générale de premier recours est obligatoirement organisé sous la forme d'ESP.
II - La position de la rapporteure et de la commission
La rapporteure juge le développement de l'exercice coordonné en ambulatoire indispensable à l' amélioration de la prise en charge des patients comme au renforcement de l'offre de soins sur le territoire .
L'exercice coordonné permet de promouvoir une prise en charge globale des patients, et amène les professionnels de santé à s'organiser pour répondre aux enjeux de santé d'un territoire ou d'une patientèle.
Par ailleurs, les structures d'exercice coordonné ou, a minima , les cabinets de groupe favorisent la libération de temps médical, en contribuant à la coopération entre professionnels de santé et en facilitant le recours à un secrétariat ou à des assistants médicaux. Une étude de la Drees révèle ainsi que si 92 % des généralistes exerçant en groupe disposent d'un secrétariat, ils ne sont que 64 % parmi ceux exerçant seuls 42 ( * ) . Cette situation apparaît particulièrement problématique dans un contexte de démographie médicale durablement sinistrée où la libération de temps de soins doit être recherchée pour améliorer l'offre sur le territoire. À cet égard, l'Assurance maladie souligne, dans son dernier rapport annuel « Charges et produits », que « le renforcement de la coopération et de la délégation ou du partage de certaines activités (cliniques, administratives, organisationnelles) entre les médecins généralistes et d'autres professionnels (infirmières et infirmiers en pratique avancée, assistants médicaux...) est une des voies qui se développe actuellement et certainement un levier à mobiliser dans les années à venir » 43 ( * ) .
Enfin, l'exercice coordonné correspond aux attentes d'une majorité de jeunes médecins et améliore, ce faisant, l'attractivité d'un territoire auprès des candidats à l'installation. La répartition des modes d'exercice par tranche d'âge est, à cet égard, éclairante.
Part des médecins exerçant en groupe, en 2022
(en %)
Source : Commission des affaires sociales du Sénat, d'après des données Drees 2022
• C'est pourquoi la rapporteure regrette que les nombreuses réformes intervenues ces dernières années n'aient pas encore permis un renouvellement pourtant indispensable de l'organisation des soins ambulatoires . Elle souscrit au constat du HCAAM, qui affirmait récemment que « ces évolutions, pour certaines très récentes, sont d'une ampleur insuffisante pour que leur effet de transformation se fasse sentir à l'échelle du système » 44 ( * ) .
Aussi la rapporteure accueille-t-elle favorablement les dispositions du présent article. Celles-ci permettront à la fois de conforter les ESP en dispositif souple de coopération pluriprofessionnelle, complémentaire des structures d'exercice coordonné, et de généraliser leur constitution autour du médecin généraliste, confirmé dans son rôle de pivot du parcours de soins. En rendant obligatoire, a minima , une forme souple de coordination pour l'ensemble des médecins généralistes, elles pourront insuffler une dynamique nécessaire de renouvellement de l'organisation des soins de premier recours.
La commission n'a pas adopté cet article.
Article 3
Instauration
d'une permanence des soins obligatoire si la continuité du service
public l'exige
Cet article propose d'instaurer une permanence des soins ambulatoires (PDSA) obligatoire lorsque la continuité du service public l'exige et renvoie à un décret en Conseil d'État les modalités d'application de ces dispositions.
La commission n'a pas adopté cet article.
I - Le dispositif proposé : l'instauration d'une permanence des soins obligatoire lorsque la continuité du service public l'exige
A. Fondée depuis presque vingt ans sur le volontariat individuel, la PDSA apparaît inégale sur le territoire
1. Fondée sur le volontariat depuis 2003, la PDSA constitue un dispositif important dans la prise en charge des soins non programmés
Longtemps fondé sur un tour de garde des médecins libéraux , résultant pour eux d'une obligation déontologique individuelle, le service public de permanence des soins ambulatoires repose depuis 2003 sur un système hybride de responsabilité collective et de volontariat individuel 45 ( * ) . La réforme, portée notamment par la loi de financement de la sécurité sociale pour 2003 et un décret du 15 septembre 2003 46 ( * ) , a supprimé le tour de garde obligatoire contre lequel les médecins s'étaient élevés au début des années 2000. Le dispositif a depuis connu de multiples réformes successives visant à améliorer son organisation 47 ( * ) .
La PDSA est assurée, en collaboration avec les hôpitaux, par les médecins libéraux, conventionnés ou non, et les médecins salariés en centre de santé 48 ( * ) . Elle est organisée par l'agence régionale de santé (ARS), qui définit ses modalités en association avec les représentants des médecins et des centres de santé et fixe la rémunération forfaitaire des astreintes 49 ( * ) . Elle a pour objet de répondre aux besoins de soins non programmés durant les heures de fermeture des cabinets, soit :
- tous les jours de 20 heures à 8 heures ;
- les dimanches et jours fériés de 8 heures à 20 heures ;
- en fonction des besoins de la population évalués à partir de l'activité médicale constatée et de l'offre de soins existante, le samedi à partir de midi, les lundis précédant un jour férié, les vendredis et samedis suivant un jour férié 50 ( * ) .
À cette fin, la région est divisée en territoires de permanence des soins délimités par le directeur général de l'ARS, au sein desquels les médecins établissent un tableau de garde pour trois mois au moins 51 ( * ) . Lorsque le tableau de garde est incomplet et sur rapport du conseil départemental de l'ordre des médecins, le directeur général de l'ARS peut demander au préfet de procéder à des réquisitions 52 ( * ) .
Depuis la réforme de 2003, le médecin de permanence n'est plus accessible qu'après régulation téléphonique préalable, principalement par le numéro national de permanence des soins (116 117) ou par le numéro du service d'aide médicale urgente 53 ( * ) (15).
La PDSA constitue un dispositif clé dans la prise en charge des soins non programmés sur un territoire. Le directeur général de l'ARS définit d'ailleurs, pour sa mise en place, un cahier des charges décrivant l'organisation générale de l'offre de soins permettant la prise en charge de soins non programmés sur le territoire 54 ( * ) . Elle contribue à réduire l'engorgement des services d'urgences hospitaliers en permettant la prise en charge des patients n'ayant pas à y être soignés.
Des points fixes de garde ont d'ailleurs été créés à proximité des services d'urgence : les maisons médicales de garde (MMG) . Le Pacte de refondation des urgences de 2019 prévoyait le financement de cinquante MMG supplémentaires et invitait les ARS à s'assurer « de la présence d'une MMG à proximité directe de tous les services d'urgence les plus importants - c'est-à-dire ceux totalisant plus de 50 000 passages par an ». La proximité avec les services d'urgence permet le transfert des patients lorsque cela est nécessaire et l'accès à un plateau technique.
2. Malgré une incitation renforcée, la couverture par la PDSA apparaît insuffisante dans certains territoires
Le principe du volontariat individuel est, depuis longtemps, accusé d' autoriser le désengagement des médecins et de favoriser les inégalités de couverture par la PDSA en fonction des territoires. Un rapport de la Cour des comptes de 2013 observait déjà qu'à la « diminution tendancielle du nombre de médecins généralistes » s'ajoutait « un lent déclin du volontariat » 55 ( * ) .
Pour inciter les médecins à participer à la PDSA, les modalités de rémunération associées ont plusieurs fois été revalorisées ces dernières années . La PDSA fait l'objet de deux types de rémunérations distinctes :
- la rémunération forfaitaire des astreintes, fixée dans chaque région par le directeur général de l'ARS, dans des limites fixées par arrêté ;
- la rémunération des actes accomplis par les médecins régulateurs ou effecteurs dans le cadre de leurs missions.
S'agissant des rémunérations forfaitaires, un arrêté du 24 décembre 2021 est venu revaloriser la rémunération de l'astreinte des médecins effecteurs inscrits sur le tableau de garde, qui ne peut désormais être inférieure à 180 euros pour une durée de référence de douze heures 56 ( * ) . Le montant minimal de rémunération forfaitaire des astreintes de régulation est demeuré, de son côté, fixé à 70 euros, mais d'importantes disparités existent entre régions : la région Auvergne-Rhône-Alpes a, par exemple, augmenté son forfait de 100 euros à 150 euros par heure en 2021 57 ( * ) .
Malgré ces mesures incitatives, les enquêtes annuelles du Conseil national de l'ordre des médecins (Cnom) font régulièrement état d'une couverture des territoires inégale, voire en diminution, par la PDSA . L'indicateur des « zones blanches » peut utilement être mobilisé pour le mesurer : il dénombre les territoires dans lesquels aucun médecin de la PDSA n'est disponible pour l'effection, celle-ci étant dans ce cas assurée par les services de l'aide médicale urgente. En 2021, la part des « zones blanches » atteint 4 % des territoires les week-ends et jours fériés, 5 % des territoires en soirée (20 heures-24 heures), 77 % des territoires en nuits profondes. Ces proportions ont tendance à augmenter ces dernières années.
Part des territoires en « zone blanche » PDSA en fonction du créneau horaire
|
2017 |
2018 |
2019 |
2020 |
2021 |
|
|
Week-ends, jours fériés |
2 % |
3 % |
1 % |
3 % |
4 % |
|
Soirées
|
7 % |
9 % |
10 % |
11 % |
5 % |
|
Nuits profondes |
71 % |
74 % |
73 % |
73 % |
77 % |
Source : Enquêtes annuelles du conseil national de l'ordre des médecins sur la PDSA
La baisse récente de la proportion de zones blanches en soirées est attribuée par le Cnom à la réduction du nombre de territoires et ne reflèterait donc pas une amélioration de la couverture. Au contraire, les médecins seraient de plus en plus nombreux à craindre un désengagement à venir en soirées 58 ( * ) . L'épuisement professionnel, l'extension progressive des secteurs de PDSA et l'éloignement consécutif du domicile, l'activité trop faible dans certains secteurs, l'insuffisante valorisation des actes et l'attention croissante portée à l'équilibre entre vie professionnelle et vie privée constituent les principaux facteurs de désengagement mis en avant par les conseils départementaux de l'ordre 59 ( * ) .
Enfin, l'effort de participation à la PDSA apparaît concentré sur une minorité de professionnels . D'après les données de l'Assurance maladie, le taux de participation à la PDSA s'élève à 38 % parmi les médecins susceptibles de participer 60 ( * ) . Plus du tiers des secteurs de PDSA seraient couverts par dix médecins volontaires ou moins et 20 % seraient couverts par cinq médecins volontaires ou moins 61 ( * ) .
B. L'article 3 précise que la mission de service public de permanence des soins est assurée de manière obligatoire lorsque la continuité du service public l'exige
L'article 3 vise à renforcer la responsabilité collective des médecins à assurer la continuité du service public de permanence des soins.
À cette fin, il modifie l'article L. 6314-1 du code de la santé publique pour prévoir que la mission de service public de permanence des soins est assurée, en collaboration avec les établissements de santé, par les médecins libéraux, conventionnés ou non, et les médecins salariés des centres de santé, de manière obligatoire si la continuité du service public l'exige.
Il renvoie à un décret en Conseil d'État la fixation des modalités d'application de ces dispositions.
II - La position de la rapporteure et de la commission
La rapporteure juge le renforcement de la PDSA indispensable , tant pour désengorger les services d'urgences hospitaliers, dont l'embolie a encore été crainte lors de l'été 2022, que pour améliorer la prise en charge en ville des soins non programmés. Le système aujourd'hui retenu, fondé sur le volontariat individuel tout en reconnaissant au préfet une faculté de réquisition en cas de défaillance, favorise les inégalités territoriales dans la couverture de la PDSA, la concentration de la charge sur quelques médecins volontaires et laisse craindre le désengagement des professionnels.
La rapporteure observe, à cet égard, que le renforcement de la responsabilité collective des professionnels de santé dans la mise en oeuvre de la PDSA est de plus en plus soutenu par la population comme certains médecins. La remise en cause du volontariat est la deuxième piste la plus citée par les conseils départementaux de l'Ordre des médecins pour résoudre les difficultés rencontrées : 44 % d'entre eux l'envisagent en solution au désengagement 62 ( * ) .
Plusieurs organisations auditionnées ont indiqué craindre une obligation de garde s'étendant à la nuit profonde. Sur ce point, la rapporteure tient à préciser que les dispositions du présent article n'ont ni pour objet, ni pour effet de rétablir une obligation individuelle de garde indifférente aux besoins de santé des territoires . Elles visent, au contraire, à renforcer la responsabilité collective des médecins à assurer la permanence des soins lorsque celle-ci est nécessaire à la prise en charge des patients et à sortir d'un système hybride difficilement lisible.
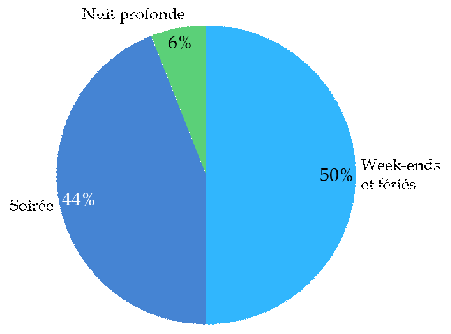
Il appartiendra au pouvoir réglementaire et, dans chaque territoire, aux ARS en lien avec les médecins de définir les moyens d'assurer la continuité de ce service public , en tenant compte des besoins de prise en charge associés. La rapporteure souligne, à cet égard, que les permanences de nuit profonde, entre 0 heure et 8 heures, sont aujourd'hui rares et ne concentrent que 6 % des actes de PDSA 63 ( * ) : elles ne représentent qu'un enjeu secondaire dans la prise en charge des patients comme dans le désengorgement de l'hôpital.
Répartition des actes de PDSA en 2020
Source : Commission des affaires sociales du Sénat, sur la base de données Cnom
La rapporteure souhaite toutefois que ces dispositions permettent de mieux répartir l'effort entre les médecins susceptibles de contribuer à la permanence des soins ambulatoires, et d'améliorer la prise en charge des soins non programmés. Elles devront être accompagnées d'un effort de communication pour mieux faire connaître la PDSA aux patients qui pourraient en bénéficier.
La commission n'a pas adopté cet article.
Article
4
Conventionnement conditionnel des médecins en zones sur-denses
médicalement
Cet article propose de soumettre le conventionnement d'un médecin dans les zones sur-dotées médicalement à la condition qu'un médecin déjà installé cesse son activité.
La commission n'a pas adopté cet article.
I - Le dispositif proposé : un mécanisme de conventionnement conditionnel pour les médecins dans les zones sur-denses médicalement
A. Le zonage par l'agence régionale de santé selon l'offre de soins présente
L'article L. 1434-4 du code de la santé publique prévoit que l'agence régionale de santé (ARS) détermine par arrêté, après concertation avec les représentants des professionnels de santé concernés :
- les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins, pour les professions de santé ;
- les zones dans lesquelles le niveau de l'offre de soins est particulièrement élevé .
Dans l'optique de favoriser une meilleure répartition géographique des professionnels de santé, des maisons de santé, des pôles de santé et des centres de santé, des mécanismes incitatifs peuvent être mis en oeuvre dans les zones sous-denses. Inversement, dans les zones caractérisées par une offre de soins particulièrement élevée , des conditions de conventionnement peuvent être décidées dans le cadre des négociations conventionnelles avec la profession concernée en application de l'article L. 162-14-1 du code de la sécurité sociale 64 ( * ) .
Pour l'application de ces dispositions, les ARS s'appuient sur l'indicateur APL conçu par la direction de la recherche, des études, de l'évaluation et des statistiques (Drees).
La qualification du territoire selon l'indicateur d'accessibilité potentielle localisée (APL)
Entendus en audition par la rapporteure, Fabrice Lenglart, directeur de la Drees et Noémie Vergier, adjointe à la cheffe du bureau des professions de santé, ont exposé les choix retenus pour définir les zones sous-denses ou sur-denses au moyen de l'indicateur d'accessibilité potentielle localisée (APL) que la Drees a développé en 2012 conjointement avec l'Institut de recherche et documentation en économie de la santé (Irdes). Cet indicateur exprime, par commune, le nombre standardisé de consultations ou visites accessibles par habitant et par année. À cette fin, il prend en compte :
- la proximité du professionnel de santé, selon le temps d'accès pour la population ;
- une estimation de l'activité des professionnels, mesurée par le nombre de consultations ou visites effectuées dans l'année ;
- les besoins de soins en fonction de l'âge de la population locale.
La Drees peut affiner l'expression de l'APL en calculant l'indicateur pour des territoires de vie-santé, consistant en des bassins de vie cohérents, ou en calculant l'APL fondé sur les seuls médecins de moins de 62 ou 65 ans.
Carte de l'APL moyen aux médecins généralistes à l'échelle du territoire en 2018
Source : Drees, « En 2018, les territoires sous-dotés en médecins généralistes concernent près de 6 % de la population », Études et résultats , n° 1144, 14 février 2020
La Drees retient un niveau de 2,5 consultations par an et par habitant comme seuil en deçà duquel la zone est considérée sous-dotée en médecins et un seuil de 4 pour qualifier une zone de sur-dotée ; la moyenne nationale s'établissait à 3,93 consultations par an et par habitant en 2018 . La cartographie du territoire par les ARS n'est pas liée par ces définitions. L'arrêté du 1 er octobre 2021 modifiant l'arrêté du 13 novembre 2017 65 ( * ) définit la méthodologie appliquée par les ARS, lesquelles arrêtent le zonage, pour leur région, au niveau des territoires de vie-santé.
Le territoire est ainsi réparti en zones d'intervention prioritaire (ZIP) , les plus en difficulté dans l'accès aux soins, et en zones d'action complémentaire (ZAC) . Seule la qualification en ZIP ouvre droit aux aides incitatives de nature conventionnelle tandis que les aides légales prévues par les codes de l'éducation, de la santé publique et des collectivités territoriales sont applicables aussi bien en ZIP qu'en ZAC 66 ( * ) .
Pour la qualification des zones, les territoires de vie-santé sont classés par ordre croissant selon leur APL aux médecins généralistes. Les premiers territoires de santé couvrant une part de population, laquelle est variable selon chaque région et fixée par l'arrêté mentionné, sont classés en ZIP. Selon le même principe, les ZAC correspondent aux territoires suivants dans la distribution pour une couverture de la population déterminée. La méthodologie de qualification d'un territoire de vie-santé en zone sur-dotée pour les professions soumises à un conventionnement sélectif relève de la convention avec l'Assurance maladie 67 ( * ) (voir ci-dessous s'agissant des masseurs-kinésithérapeutes).
B. La conditionnalité du conventionnement sur le principe déjà appliqué pour d'autres professions
Le présent article modifie l'article L. 162-5 du code de la sécurité sociale prévoyant les éléments que doit comporter la convention nationale organisant les rapports entre les organismes d'assurance maladie et les médecins. Le dispositif proposé vise à ce qu'un conventionnement de médecin libéral ne puisse intervenir, dans une zone sur-dotée au sens du 2° de l'article L. 1434-4 du code de la sécurité sociale, qu'à la condition qu'un praticien libéral exerçant dans la zone cesse son activité.
Ce conventionnement sélectif ou conditionnel est déjà en vigueur pour les infirmiers, sages-femmes et masseurs-kinésithérapeutes en application respectivement des articles L. 162-12-2, L. 162-9 et L. 162-12-9 du code de la sécurité sociale.
Conventionnement en zones sur-dotées pour les professions médicales et paramédicales
Pour les infirmiers libéraux , l'avenant n° 3 à la convention nationale signé en septembre 2011 a introduit un conventionnement conditionnel dans les zones « sur-dotées ». L'accès au conventionnement d'une infirmière ou d'un infirmier ne peut intervenir que si une ou un autre professionnel cesse son activité définitivement dans la zone considérée.
Pour les sages-femmes libérales , un dispositif similaire a été introduit par l'avenant n° 1 à la convention nationale du 9 janvier 2012.
S'agissant des masseurs-kinésithérapeutes libéraux , l'avenant n° 5 à la convention nationale de 2007, signé le 6 novembre 2017, a prévu un mécanisme de conventionnement sélectif dans certaines zones. La délimitation des zones se fonde sur l'indicateur APL. Les zones sur-dotées correspondent aux territoires recouvrant les 12,5 % de la population pour laquelle l'indicateur APL est le plus élevé. Les zones très dotées sont les zones couvrant les 9,8 % suivants. Toutefois, l'ARS garde une certaine liberté de moduler le classement d'une zone si les caractéristiques locales le justifient.
II - La position de la rapporteure et de la commission
Il ressort des auditions que tant le Conseil de l'ordre des médecins, les syndicats de médecins, ainsi que ceux représentant les internes sont opposés au dispositif proposé au présent article. En outre, le mécanisme de conventionnement conditionnel a été rejeté à plusieurs reprises par le Sénat, notamment au cours de l'examen du projet de loi de financement de la sécurité sociale pour 2023. La rapporteure estime que les arguments avancés pour refuser ce mécanisme, déjà à l'oeuvre pour d'autres professions de santé, ne sont pas fondés .
Il est reproché à cette modalité de conventionnement d'être une mesure trop coercitive pour les jeunes générations de médecins. La rapporteure note que la pyramide des âges de la profession rend, au contraire, très peu limitatif le conventionnement conditionnel dans les prochaines années, compte tenu du nombre important de départs en retraite à venir . Il est donc très peu probable qu'il soit la cause d'un déconventionnement massif de médecins. La rapporteure note, par ailleurs, qu'à l'heure actuelle, ce mécanisme, ne s'appliquera que sur un nombre restreint de territoires ; les personnes entendues en audition ont unanimement rappelé que les zones encore sur-dotées en médecins sont très rares.
Le mécanisme est également récusé au motif qu'il ne serait pas efficace pour pallier la pénurie de médecins dans les zones les plus dépourvues de professionnels. La rapporteure estime que le conventionnement conditionnel dans les zones sur-dotées n'a pas la prétention de répondre à l'urgence et de réorienter les praticiens directement vers les territoires les plus déficitaires.
Il s'agit davantage d'un mécanisme d'équité territoriale dans la mesure où il serait préférable que, dans un contexte de pénurie, les quelques zones sur-denses n'accroissent pas leur concentration en médecins libéraux. Au demeurant, l'article 4 ne trouve son intérêt qu'au sein d'un ensemble de mesures de politiques publiques concourant au même objectif d'améliorer l'accès aux soins sur tout le territoire.
Surtout, le dispositif permettrait de préparer l'avenir en accompagnant la montée en nombre des promotions futures de médecins . La pénurie actuelle de médecins résulte d'une politique court-termiste des pouvoirs publics n'ayant pas su prévoir et gérer les effets sur le temps long des variations à la baisse du numerus clausus . Il serait regrettable que le même défaut d'anticipation soit reproduit. Le mécanisme de conventionnement conditionnel dans les zones sur-denses permettra de guider l'installation des médecins lorsque la démographie de la profession redeviendra favorable. Adopté en amont, ce principe de conventionnement évitera que seul un faible nombre de zones ne bénéficie de l'abandon du numerus clausus .
Pour toutes ces raisons, la rapporteure estime que le présent article est une mesure souhaitable qui contribue à équilibrer la répartition des médecins généralistes libéraux.
La commission n'a pas adopté cet article.
Article
5
Égalité de traitement dans les aides conventionnelles
incitatives entre les exercices salarié et libéral
Cet article propose que l'exercice salarié au sein d'un centre de santé, par opposition à l'exercice libéral, ne puisse fonder une différence dans l'octroi des aides conventionnelles en faveur des professionnels de santé installés dans des zones sous-dotées.
La commission n'a pas adopté cet article.
I - Le présent article vise à aligner les aides incitatives accordées aux centres de santé sur celles destinées aux professionnels libéraux.
A. Le dispositif proposé
Le 4° de l' article L. 162-14-1 du code de la sécurité sociale, applicable à l'ensemble des conventions et accords entre l'Assurance maladie et les professionnels de santé, confère une base légale pour que ces conventions définissent les aides incitant les professionnels libéraux ou les centres de santé à s'implanter ou demeurer dans une zone sous-dotée en offre de soins.
Le présent article propose de modifier ces dispositions afin de prévoir que la distinction entre l'exercice libéral, d'une part, et l'exercice salarié en centre de santé, d'autre part, ne puisse suffire à fonder des différences dans l'octroi des aides visant à faciliter l'installation des professionnels, le maintien de leur activité et leur remplacement ou à favoriser l'exercice en zone sous-dense.
L'exercice en centre de santé
Aux termes de l'article L. 6323-1 du code de la santé publique, les centres de santé sont des structures sanitaires de proximité, dispensant des soins de premier recours, dans lesquelles exercent des équipes pouvant être multi-professionnelles . L'article L. 6323-1-5 prévoit que les professionnels sont salariés ou exercent à titre bénévole.
Les centres de santé peuvent être portés par des gestionnaires publics, notamment des collectivités territoriales, ou privés à but non lucratif ou lucratif. Il ressort des auditions que le modèle de financement des centres de santé varie grandement à la fois selon le type de professionnels présents dans le centre ainsi que les objectifs assignés par le gestionnaire. En principe, hors action locale de prévention, l'activité des professionnels, rémunérée à l'acte selon la nomenclature de droit commun, assure le financement des centres auquel s'ajoutent différentes aides forfaitaires conventionnelles ou locales. Certaines dérives déjà dénoncées par la commission des affaires sociales sont parfois constatées et ont provoqué des tentatives de régulation 68 ( * ) .
Les centres de santé se concentrent plutôt dans les villes à l'exception des centres infirmiers qui, ainsi que le souligne l'Adédom, se trouvent aussi bien installés en zones urbaines, notamment en difficulté, qu'en zones rurales.
B. Une multitude d'aides incitatives conventionnelles distinguant exercice salarié et exercice libéral
Depuis les années 2000, des dispositifs incitatifs ont été mis en place par l'Assurance maladie afin de corriger les déséquilibres territoriaux dans l'offre de soins. S'agissant de la répartition des médecins, l'avenant n° 20 de juillet 2007 à la convention médicale de 2005 prévoyait une majoration de 20 % des honoraires liés à l'activité dans des zones sous-denses. La convention de 2011 mettait en place une aide à l'activité dans une zone sous-densément dotée en médecins ainsi qu'une rémunération complémentaire pour une activité de vacations dans une telle zone.
La convention médicale du 25 août 2016 a prévu quatre dispositifs (voir infra ) visant à favoriser l'installation des médecins en zone sous-dense, leur exercice coordonné ou enfin leur remplacement. Ces différentes aides peuvent être majorées par l'ARS dans des zones identifiées comme étant particulièrement déficitaires en médecins. Les conventions conclues avec les autres professionnels de santé prévoient également des mécanismes incitatifs.
Les relations entre l'Assurance maladie et les centres de santé sont définies dans un accord national signé le 8 juillet 2015 et modifié par plusieurs avenants. Cet accord 69 ( * ) prévoit un arsenal d'incitations dans le cadre de trois contrats ouverts aux centres de santé médicaux ou polyvalents ainsi que quatre contrats destinés aux centres de santé dentaires ou infirmiers. Certaines aides sont identiques, dans leurs principes, à celles ouvertes aux professionnels libéraux mais sont fixées à des montants différents. Les dispositions proposées par le présent article visent à rééquilibrer le niveau des aides versées.
Des aides et dispositifs incitatifs en dehors de la convention médicale
En sus des contrats et aides mis en place par l'Assurance maladie, des dispositifs portés par l'État ou les collectivités locales ont pour objectif d'accroître les incitations faites aux médecins de s'installer et de maintenir leur activité dans des territoires caractérisés par une insuffisance de l'offre de soins. Il s'agit ainsi :
- du contrat d'engagement de service public (CESP) , permettant aux étudiants de médecine et d'odontologie de bénéficier d'une bourse d'études de 1 200 euros brut par mois en contrepartie d'un engagement à exercer en secteur 1 et en zone sous-dotée pendant une période égale à la durée du versement et supérieure à deux ans ;
- des bourses, aides financières à l'installation ou à la réalisation de stages proposées par les collectivités territoriales en vertu de l'article L. 1511-8 du code général des collectivités territoriales ;
- des dispositifs des zones de revitalisation rurale (ZRR) ou des zones franches urbaines (ZFU) qui prévoient des exonérations fiscales et sociales, lesquelles s'appliquent aussi aux professionnels de santé.
Ces différents dispositifs maillent le territoire sans véritable cohérence d'ensemble et participent à des concurrences entre zones et collectivités, ainsi qu'il a été exposé à la rapporteure lors des auditions. Les zonages des différents dispositifs ne se recoupent pas nécessairement ce qui participent à des incitations contradictoires. À la différence des zones identifiées par l'ARS comme sous-dotées, au sens de l'article L. 1434-4 du code de la santé publique, les délimitations des ZRR et des ZFU ne prennent pas en considération l'offre de soins locale mais sont établies sur des critères tenant à la densité de population et au revenu fiscal médian.
1. Les aides conventionnelles à l'installation et au maintien en zone sous-dotée : des dispositifs plus avantageux pour les médecins exerçant en libéral
En libéral, le contrat d'aide à l'installation des médecins (CAIM) prévoit une aide forfaitaire évolutive au praticien s'installant, ou installé depuis moins d'un an, dans une zone sous-dense. Le médecin doit également exercer en groupe, appartenir à une communauté professionnelle territoriale de santé (CPTS) ou à une équipe de soins primaires (ESP). Le contrat d'aide à l'installation des chirurgiens-dentistes (CAICD) permet le versement d'un aide forfaitaire de 25 000 euros en contrepartie de l'engagement du professionnel d'exercer, à titre principal, dans la zone sous-dotée pendant une durée de cinq ans consécutifs.
|
Conditions d'activité
|
Montant de l'aide forfaitaire attribuée |
|
|
Médecins |
Chirurgiens-dentistes |
|
|
Au moins 4 jours par semaine |
50 000 € |
25 000 € |
|
3 jours et demi |
43 750 € |
|
|
3 jours |
37 500 € |
|
|
2 jours |
31 250 € |
|
Source : Cnam, d'après la convention médicale
Pour les centres de santé en zone sous-dotée, des aides sont également prévues afin de compenser les charges liées à cette installation. Les contrats d'aide à l'installation permettent le versement d'une aide forfaitaire, pour les cinq années de validité du contrat, dont le montant varie selon le nombre de professionnels salariés - médecins généralistes, chirurgiens-dentistes ou infirmiers - sous un plafond total de trois équivalents temps plein (ETP) ainsi qu'il est présenté dans le tableau ci-après. L'aide est versée par moitié à la signature du contrat puis à la date du premier anniversaire de la contractualisation. Au-delà de trois ETP, un montant de 5 000 euros par année est accordé pour chaque professionnel supplémentaire. Le contrat d'aide à l'installation ne peut être renouvelé.
|
Nombre en ETP
|
Montant de l'aide forfaitaire attribuée
|
||
|
médicaux ou polyvalents |
dentaires |
infirmiers |
|
|
1 |
30 000 € |
45 000 € |
30 000 € |
|
2 |
+ 20 000 € |
+ 30 000 € |
+ 15 000 € |
|
3 |
+ 20 000 € |
+ 30 000 € |
+ 15 000 € |
|
+ 1 |
+ 5 000 €/an |
||
Source : Accord national précité
S'agissant des infirmiers et des chirurgiens-dentistes, les aides au maintien en zone sous-dense s'avèrent équivalentes pour un cabinet libéral et un centre de santé. Les contrats d'aide au maintien des centres de santé dentaires en zone sous-dotée ou des centres de santé infirmiers en zone très sous-dotée , prend la suite des contrats à l'installation et permet, pour trois ans, un versement de 3 000 euros par an et par ETP salarié au titre de l'équipement du centre ou des investissements professionnels. L'avenant n° 3 70 ( * ) de la convention nationale des infirmières et infirmiers libéraux de 2007 et la convention nationale des chirurgiens-dentistes de 2018 prévoient respectivement le contrat incitatif infirmier et le contrat d'aide au maintien des chirurgiens-dentistes (CAMCD) permettant une aide de 3 000 euros par an au titre de la participation aux dépenses d'équipement et aux investissements des cabinets.
2. Les aides incitant à la coordination en zone sous-dense
Pour l'exercice libéral, le contrat de stabilisation et de coordination des médecins (Coscom) prévoit le versement d'une aide de 5 000 euros par an pour le médecin libéral qui exerce en groupe (médical ou pluriprofessionnel), appartient à une CPTS ou exerce au sein d'une ESP.
Pour les centres de santé, le contrat de stabilisation et de coordination , par lequel le centre de santé s'engage à appartenir à une CPTS ou à une ESP, permet d'octroyer 5 000 euros par an et par ETP de médecin salarié, ainsi que 5 000 euros par an et par ETP pour la création d'un nouveau poste toute catégorie de professionnel de santé dès lors que le centre de santé est implanté dans une zone sous-dense pour la profession de santé concernée. Enfin, un montant de 3 000 euros est versé par an et par ETP de masseur-kinésithérapeute, de sage-femme ou d'orthophoniste recrutés par le centre de santé en remplacement d'un professionnel déjà salarié.
3. Les autres aides conventionnelles spécifiques à chaque exercice
Le contrat de transition (Cotram) accorde une majoration de 10 % des honoraires issus de l'activité du médecin libéral conventionné 71 ( * ) , installé en zone sous-dense et âgé de plus de 60 ans, qui accueille au sein de son cabinet un médecin âgé de moins de 50 ans installé dans la zone depuis moins d'un an.
Le contrat de solidarité territoriale permet le versement d'une aide à l'activité au centre de santé n'étant pas en zone sous-dotée, dont au moins un de ses médecins salariés exerce au minimum dix jours par an dans un centre localisé dans une telle zone. Le montant de l'aide s'élève à 25 % des honoraires tirés de l'activité conventionnée clinique et technique réalisée par le médecin dans la zone sous-dotée, auxquels s'ajoute la prise en charge des frais de déplacement du médecin.
II - La position de la rapporteure et de la commission
La rapporteure constate, en premier lieu, qu'il est difficile de se repérer au sein de la myriade d'aides dont les paramètres varient selon le professionnel de santé, le mode d'exercice et les adaptations locales à la main de chaque agence régionale de santé (ARS). Ainsi que l'a confirmé à la rapporteure l'InterSyndicale nationale des internes, dans ce paysage confus, les jeunes professionnels n'ont pas nécessairement une bonne connaissance des dispositifs dont ils pourraient bénéficier ; ce qui ne peut qu'être regretté.
En second lieu, l'accord national du 8 juillet 2015 a, selon la Fédération des mutuelles de France, transposé des aides des conventions libérales conduisant à un « empilement de dispositifs ciblé sur les métiers et sur l'exercice libéral ». Certaines aides, s'agissant notamment des infirmiers et des chirurgiens-dentistes, sont d'un montant identique ou même supérieur pour les centres de santé. D'autres, en revanche, sont moins incitatives.
Il ne paraît pas justifié à la rapporteure que les centres de santé bénéficient d'aides à l'installation d'un montant sensiblement inférieur à celles octroyées aux médecins libéraux alors qu'ils permettent un accès aux soins de premier recours dans les zones déficitaires en médecins. Pour les médecins travaillant à temps plein en zone sous-dotée, l'aide est ainsi de 50 000 euros pour un médecin libéral contre 30 000 euros pour le premier ETP au sein d'un centre de santé puis 20 000 euros pour les deuxième et troisième. Mettre fin aux différences dans les incitations à destination des médecins selon leur mode d'exercice participerait notamment, selon la Fédération des mutuelles de France (FMF) à « réduire la discrimination actuelle faite aux centres de santé par rapport aux maisons de santé pluridisciplinaires ».
Les fédérations et associations de gestionnaires de centres de santé, entendues en audition par la rapporteure, ont fait valoir que les charges supportées par les centres de santé sont globalement plus élevées en raison des cotisations sociales et de certaines obligations légales ou réglementaires s'imposant à eux comme l'obligation de pratiquer le tiers-payant 72 ( * ) . La fédération nationale de la mutualité française (FNMF) souligne que les structures coordonnées, comme les centres de santé, installées dans des quartiers prioritaires de la ville ou assimilés font face à des « surcoûts et/ou des manques à gagner pour une prise en charge de personnes éloignées du soin (temps de consultation majorée, dépenses de sécurité supplémentaires, turn-over des professionnels ». L'Adédom, dont les adhérents sont en majorité des centres de santé infirmiers, regrette également qu'une réflexion plus large sur le financement des centres ne soient pas menée. Les centres de santé infirmiers, financés en grande partie sur la base de la nomenclature générale des actes professionnels, « subissent, parfois, les effets de négociations auxquelles ils n'ont pu prendre part mais auxquelles les représentants de professionnels de santé libéraux ont été associés ».
La rapporteure juge donc opportun que l'exercice libéral ou salarié ne justifie pas en soi des différences dans les aides incitatives. Un objectif d'égalité de traitement entre les différentes structures du premier recours, quel que soit leur statut, est souhaitable dans la mesure où les centres de santé, aux côtés de l'exercice libéral, constituent une solution complémentaire à la pénurie de professionnels de santé dans de nombreux territoires.
Plus généralement, il semble à la rapporteure que l'Assurance maladie, l'État et les collectivités locales ne pourront faire l'économie d'une réforme plus globale des aides incitatives. Entendue par la rapporteure, l'économiste Dominique Polton a rappelé que les incitations financières, comme intervention isolée, ne sauraient suffire à attirer ou retenir les médecins dans des zones sous-médicalisées . Leur incidence sur l'installation des médecins n'est pas aussi forte que celle des conditions d'exercice sur lesquelles il convient d'agir en complément.
La commission n'a pas adopté cet article.
Article 6
Gage financier de la proposition de loi
Cet article gage les conséquences financières de l'adoption de la présente proposition de loi sur une augmentation de la fiscalité sur les produits du tabac.
La commission n'a pas adopté cet article.
L' article 6 gage au I et au II l'incidence de la proposition de loi, respectivement, sur les finances de l'État et des organismes de sécurité sociale par une augmentation de la fiscalité sur les produits du tabac.
La commission n'a pas adopté cet article.
EXAMEN EN COMMISSION
Réunie le mercredi 30 novembre 2022, sous la présidence de Mme Chantal Deseyne, vice-président, la commission examine le rapport de Mme Annie Le Houerou, rapporteure, sur la proposition de loi n° 68 (2022-2023) visant à rétablir l'équité territoriale face aux déserts médicaux et à garantir l'accès à la santé pour tous.
Mme Chantal Deseyne , président . - Nous examinons la proposition de loi (PPL) visant à rétablir l'équité territoriale face aux déserts médicaux et à garantir l'accès à la santé pour tous, présentée par Mme Émilienne Poumirol, Mme Annie Le Houerou et plusieurs de leurs collègues.
Mme Annie Le Houerou , rapporteure . - La proposition de loi qui sera examinée le 8 décembre prochain dans le cadre de l'espace réservé du groupe Socialiste, Écologiste et Républicain vise à lutter contre la désertification médicale de certains de nos territoires au cours des dix prochaines années. Le constat est connu et documenté, je n'y reviendrai donc que brièvement.
Notre pays connaît de graves difficultés de démographie médicale qui sont appelées à perdurer et à s'intensifier pour encore une décennie. Celles-ci sont particulièrement prononcées s'agissant des soins de premier recours. Après une stagnation dans les années 2000, la France a perdu 5 000 médecins généralistes entre 2010 et 2021 quand elle gagnait presque 2,5 millions d'habitants. Ce constat dramatique ne suffit pas à décrire l'ampleur de la difficulté ; il faut ajouter que, dans le même temps, l'âge moyen de la population française augmentait de deux ans et la prévalence des maladies chroniques grandissait de plus de deux points. Les conséquences de ces difficultés sont encore aggravées par l'inégale répartition des professionnels de santé ; dans de nombreux territoires, la densité médicale est deux fois inférieure à la moyenne nationale.
La suppression du numerus clausus produit ses effets. En 2021 et 2022, plus de 15 % d'étudiants supplémentaires dans les filières médicales ont été recrutés en comparaison à 2020 ; mais cette augmentation ne permettra pas d'améliorer la densité médicale avant 2030. Nul besoin d'épiloguer sur les raisons d'un tel défaut d'anticipation par les pouvoirs publics et par les médecins eux-mêmes. Désormais, il convient de trouver des solutions pour que les 72 % de la population vivant en zone sous-dense aient accès à des soins satisfaisants et, à moyen terme, de faire en sorte que cette situation ne se reproduise plus. Dans l'attente de jours meilleurs, cette proposition de loi vient apporter cinq pierres à cet indispensable édifice collectif.
L'article 1 er reprend l'idée d'une année supplémentaire pour les étudiants de médecine générale, mesure adoptée récemment par le Sénat, et l'assortit de conditions spécifiques visant à garantir son efficacité. Pour assurer l'effectivité du dispositif, cette année d'exercice en autonomie progressive sera réalisée, non pas « en priorité », mais obligatoirement en zone sous-dense. Nous assumons de demander aux étudiants en fin de cursus cette contribution à l'effort collectif pour améliorer l'accès aux soins dans nos territoires, et nous pensons que ce discours de franchise est indispensable.
En contrepartie, nous souhaitons que cette année de professionnalisation enrichisse véritablement le parcours des étudiants, favorise l'installation dans nos territoires et valorise justement l'effort demandé. Pour ce faire, les étudiants pourront choisir leur affectation sur des listes départementales établies en coordination avec les élus. Il assortit cette quatrième année de conditions de rémunération et d'exercice spécifiques, définies par décret après négociation avec les organisations syndicales des étudiants de troisième cycle. Nous souhaitons que celles-ci se distinguent nettement des statuts d'interne ou de docteur junior et donnent accès à une rémunération attractive.
Pour favoriser la coordination entre les professionnels de santé de premier recours et l'élaboration de projets de santé répondant aux besoins d'un territoire, l'article 2 rend par ailleurs obligatoire pour l'exercice de la médecine générale, à compter du 1 er janvier 2026, la constitution d'équipes de soins primaires (ESP) avec d'autres professionnels. Les médecins se sont peu emparés de ce dispositif depuis sa création en 2016 ; on dénombre seulement 220 ESP, réunissant un nombre variable de professionnels médicaux et paramédicaux. Pourtant, l'exercice coordonné constitue un outil indispensable pour structurer le parcours de soin et améliorer l'offre ; il contribue à l'attractivité de l'exercice ambulatoire dans les territoires, particulièrement vis-à-vis des jeunes médecins qui ne souhaitent plus exercer de manière isolée.
Le texte conforte les ESP dans leur vocation de dispositif souple, complémentaire des maisons de santé pluriprofessionnelles (MSP), centres de santé ou communautés professionnelles territoriales de santé (CPTS), en prévoyant que celles-ci pourront consister en une simple convention conclue entre professionnels. Il favorise ainsi une coordination adaptable à l'ensemble des dynamiques territoriales.
L'article 3 rétablit une obligation, pour les médecins, de participer à la permanence des soins ambulatoires (PDSA) lorsque la continuité de ce service public l'exige.
Fondée sur le principe du volontariat individuel depuis le début des années 2000 et la suppression de l'obligation de garde par le Gouvernement, la PDSA est aujourd'hui affaiblie dans certains de nos territoires par la démographie médicale déclinante et le désengagement de certains médecins. D'après le ministère, 38 % des médecins en moyenne participaient, en 2021, à la PDSA. Le Conseil national de l'ordre des médecins (Cnom) souligne que certains territoires ne sont plus couverts en soirée.
Le texte ne rétablit pas une obligation individuelle de garde en nuit profonde et indépendamment des besoins évalués. Il vise, au contraire, à renforcer la responsabilité collective des médecins à assurer la continuité de la PDSA chaque fois que, sur un territoire, elle apparaît indispensable à la prise en charge des soins non programmés pendant les horaires de fermeture des cabinets. Il reviendra aux agences régionales de santé (ARS), en lien avec l'ordre des médecins et les représentants des professionnels, d'évaluer les besoins, d'organiser cette permanence et, le cas échéant, d'appliquer cette obligation dans chaque territoire. L'absence de PDSA nuit à la prise en charge des patients et contribue à saturer les services d'urgence hospitaliers. Veiller à sa continuité, chaque fois que les besoins le justifient, apparaît ainsi indispensable.
L'article 4 paraîtra sûrement familier ; ce n'est pas la première fois que des dispositions visant à un conventionnement sélectif sont soumises à l'examen du Sénat, mais il n'est jamais trop tard pour trouver son chemin de Damas. Le principe d'une arrivée de médecin conventionné pour un départ dans les zones sur-dotées ne viendra pas répondre à l'urgence des territoires sur lesquels le manque de médecins est le plus criant. Il ne s'appliquera, d'ailleurs, que sur un nombre restreint de territoires, puisqu'il est établi que la France est globalement une zone sous-dense, à l'exception de quelques quartiers ou villages chanceux. De même, les nombreux départs en retraite à venir le rendront rarement limitatif dans un premier temps.
Dans l'immédiat, cette conditionnalité sera donc très peu contraignante et ne poussera pas les médecins, comme certains le prédisent, dans les bras du déconventionnement. En revanche, ce principe de conventionnement prépare d'ores et déjà l'avenir, dans la mesure où il guidera l'installation des médecins lorsque la démographie de la profession redeviendra favorable. Il évitera qu'un faible nombre de zones ne récoltent les fruits des promotions plus importantes d'internes en médecine générale ; je vous propose donc d'adopter l'article 4.
Enfin, l'article 5 prévoit que la distinction entre l'exercice libéral, d'une part, et l'exercice salarié en centre de santé, d'autre part, ne puisse suffire à fonder des différences dans l'octroi des aides conventionnelles visant à inciter à l'installation des professionnels, le maintien de leur activité et leur remplacement dans des zones sous-dotées.
Les conventions entre l'assurance maladie et les professionnels de santé prévoient toutes sortes de contrats incitatifs à destination des professionnels libéraux ou des centres de santé. Les conditions d'octroi, les montants et les modalités de versement varient selon le professionnel de santé, le mode d'exercice et les majorations décidées par les ARS. Il n'est pas aisé de se retrouver dans ce maquis et les jeunes professionnels ignorent généralement ces dispositifs ; un vrai chantier de clarification serait à mener.
Si toutes les aides ne sont pas défavorables aux centres de santé, concernant par exemple des chirurgiens-dentistes, les contrats d'aide à l'installation des médecins (CAIM) sont clairement plus avantageux pour les médecins libéraux que pour un poste salarié en centre de santé. Pour un praticien travaillant à temps plein en zone sous-dotée, l'aide est ainsi de 50 000 euros pour un exercice en libéral, contre 30 000 euros pour le premier équivalent temps plein (ETP) au sein d'un centre de santé, puis 20 000 euros pour les deuxième et troisième. L'article 5 prévoit donc de mettre fin à cette inégalité de traitement alors que les centres de santé concourent, aux côtés de la médecine libérale, à l'accès aux soins de premier recours dans les zones sous-denses.
Cette proposition de loi n'a pas la prétention de mettre miraculeusement fin à la pénurie de médecins. Les années qui viennent ne seront pas faciles, nous le savons. Cependant, les nombreuses auditions m'ont confortée dans l'idée qu'il était possible, par un effort collectif, d'atténuer les effets de la pénurie. Ce texte vise à garantir partout un accès aux soins de proximité, en évitant les concurrences entre territoires, entre professionnels de santé et entre modes d'exercice. Il demande, pour cela, des efforts proportionnés aux étudiants comme aux médecins. Il vise à favoriser l'indispensable coopération avec les autres professionnels de santé. Pour l'ensemble de ces raisons, je vous invite donc à l'adopter.
Les efforts conjugués, dans chaque territoire, des pouvoirs publics et des professionnels viendront compléter ces mécanismes d'équilibrage de l'offre de soins. De nombreuses initiatives locales émergent et sont à soutenir, comme le dispositif « Présence médicale 64 » du département des Pyrénées-Atlantiques, qui réunit l'ensemble des parties prenantes du territoire pour favoriser l'accueil des internes et des jeunes médecins. Le dispositif a ainsi déjà permis d'effacer la chute du nombre de généralistes dans le département.
D'autres territoires ruraux s'organisent pour favoriser l'accès de leurs lycéens aux études médicales, en créant des bourses ou en favorisant leur formation. Ils fournissent ainsi aux universités des étudiants qui, bientôt, reviendront peut-être s'installer dans leur département. Ces initiatives sont autant de pierres à l'édifice, qui permettront demain de construire un système de santé garantissant, partout sur le territoire, un accès satisfaisant aux soins de premier recours.
Enfin, en tant que rapporteure, il me revient de vous proposer un périmètre pour l'application des irrecevabilités au titre de l'article 45 de la Constitution.
Je considère qu'il comprend des dispositions relatives à la formation, aux conditions de conventionnement et d'exercice des médecins et aux aides incitatives conventionnelles destinées aux professionnels de santé. En revanche, j'estime que ne présenteraient pas de lien, même indirect, avec le texte dont nous avons à débattre, des amendements relatifs à la formation des autres professions médicales et paramédicales ; au régime fiscal ou social des professionnels de santé ; et aux compétences des professionnels de santé. De tels amendements seraient donc déclarés irrecevables par notre commission en application de l'article 45 de la Constitution.
Mme Élisabeth Doineau , rapporteure générale . - La situation est difficile, elle ne date pas d'hier et risque de ne pas s'améliorer d'ici à 2030. Les prévisions de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) n'incitent pas à l'optimisme, notamment concernant le nombre de médecins nécessaires sur le territoire.
Nous sommes confrontés, comme beaucoup d'autres pays de l'Union européenne (UE), à un problème démographique. Le nombre de médecins étrangers embauchés dans les hôpitaux ou les MSP est un bon indice de la situation critique. Nous avons mal appréhendé le vieillissement de la population, avec ses effets sur le nombre de maladies chroniques et le niveau de prise en charge.
Nous avons également pris des décisions qui n'étaient pas appropriées à la gestion de ces difficultés ; je pense notamment au numerus clausus , resté longtemps trop faible, et aux incitations, faites aux médecins, à prendre leur retraite dès cinquante-sept ans.
Vos propositions sont-elles pertinentes ? Elles ne résoudront pas le problème de l'accès aux soins. Nous n'allons pas inventer ce que nous n'avons pas. Il s'agit de former des médecins en nombre et, surtout, de rendre attractive la médecine générale. Nous multiplions tellement les injonctions à travailler dans les territoires sous-dotés que les jeunes engagés dans ces métiers de la santé se sentent sous pression ; certains m'ont parlé de « harcèlement ». Cette pression continuelle, ajoutée à l'année supplémentaire, ne les encourage pas dans cette voie.
Il conviendrait d'élaborer un vrai projet de loi sur la santé, incluant tous les autres professionnels de santé. Selon la Drees, plus on a de médecins généralistes pour 100 000 habitants, moins on a d'infirmiers ; et plus on a d'infirmiers, moins on a de médecins généralistes. Il s'agit d'avoir une vision globale du système, et ne pas se focaliser seulement sur les médecins.
L'article 1 er prévoit l'instauration d'une année de professionnalisation obligatoire dans les déserts médicaux. Cette obligation aura un effet répulsif, certains vont préférer s'orienter vers l'hôpital. Dans les hôpitaux, on a également un besoin important d'internes. Il s'agit de ne pas déshabiller Pierre pour habiller Paul.
L'exercice coordonné, tel qu'il est prévu dans l'article 2, existe déjà. Des territoires se sont engagés via les contrats locaux de santé (CLS), dans le cadre des MSP ou des CPTS. Nous sommes en train de changer de modèle, avec une nouvelle génération qui n'entend pas exercer son métier de la même manière que l'ancienne. Certains territoires ont réussi à s'engager, d'autres moins ; peut-être faut-il des brigades, avec des ARS qui puissent donner l'impulsion.
La permanence des soins, évoquée dans l'article 3, doit être favorisée. Mais les médecins généralistes font déjà beaucoup d'heures ; si on leur impose des astreintes supplémentaires, cela risque de provoquer un désengagement. Et comment feront-ils pour accepter une nouvelle patientèle ?
Je suis opposée au conventionnement sélectif prévu dans l'article 4. À mes yeux, ce n'est pas la solution. On observe tellement de manques aujourd'hui dans les services de protection maternelle et infantile (PMI) ou dans certaines institutions que les jeunes médecins préfèreront s'engager dans ces lieux plutôt que d'être contraints de s'installer à tel ou tel endroit. Le coût des transmissions de patientèle est également assez effrayant.
Nous n'apportons pas les bonnes réponses à ces questions. Afin de prendre en charge les 10 % ou 12 % de personnes qui, actuellement, ne disposent pas d'un médecin traitant, on peut augmenter la part de télémédecine, ou encore aider à l'embauche d'un assistant médical susceptible de délester le médecin des tâches administratives ; on peut également travailler sur les consultations avancées, avec des outils qui existent déjà. Les ARS ou les services dans les départements pourraient notamment aider les territoires en difficulté afin de lancer la dynamique.
Mme Raymonde Poncet Monge . - Toutes les zones ne sont pas uniformément sous-denses, et ce n'est pas non plus à nous de les désigner ; la Drees est tout à fait en capacité de le faire, à partir d'indicateurs précis. Elle définit ainsi 10 % du territoire comme étant sous-dense, avec un accès aux soins problématique. Il y a donc bien une inégale répartition de l'offre de soins et des zones plus en difficulté que d'autres. Il s'agit de ne pas tenir compte seulement des médecins généralistes, mais aussi des personnels paramédicaux, des orthophonistes, ou encore de la présence d'hôpitaux et de maternités.
Les incitations financières concernant les médecins ont été peu efficaces. En lieu et place, il serait plus utile de faire porter l'effort sur les internes, en faisant en sorte qu'ils aient des possibilités de logement pour effectuer leur stage, en favorisant leur mobilité, voire en apportant un soutien financier.
La concurrence territoriale est néfaste, elle entraîne des effets d'aubaine et une sorte de nomadisme d'installation. Certains départements signent des chartes de non-concurrence ; ce serait bien que l'initiative soit reprise, on arrêterait ainsi de gaspiller l'argent public.
Il y a également des expérimentations intéressantes, comme celle qui a été évoquée dans les Pyrénées-Atlantiques. Les départements doivent assumer une responsabilité collective, qui engage les médecins. Les organisations de médecins, de leur côté, savent très bien se défendre collectivement contre le conventionnement différencié ou sur le sujet de la permanence des soins jusqu'à minuit.
Les associations des maires ruraux de France ont accueilli cette proposition de loi de façon favorable. Les syndicats de médecins, en revanche, ont montré leur incapacité à assumer une responsabilité collective. En audition, nous avons entendu des propos parfois choquants, relevant du chantage.
Nous condamnons une vision politique à court terme qui a produit la situation dans laquelle nous sommes. Il est problématique que le Gouvernement s'avère incapable de planifier.
Mme Laurence Cohen . - Nous sortons d'une discussion très frustrante concernant le projet de loi de financement de la sécurité sociale (PLFSS) pour 2023. Nous souhaiterions tous - avec naturellement des divergences sur le contenu - une grande loi Santé. Nous l'appelons de nos voeux et, à chaque nouveau PLFSS, il en résulte une fin de non-recevoir. La seule solution, au bout d'un moment, est de soumettre une proposition de loi qui, par définition, sera imparfaite et incomplète. Il s'agit de ne pas faire dire à cette proposition de loi plus qu'elle ne dit.
La situation est dramatique. Encore ce matin, j'ai lu dans Le Monde une tribune de pédiatres qui alertent sur leurs grandes difficultés. J'avais repris, devant le ministre de la santé qui en a été choqué, l'expression de « non-assistance à enfants en danger ». Dans cette tribune, on apprend aujourd'hui que les transferts des enfants deviennent désormais impossibles.
Je salue l'initiative de cette proposition de loi. Bien sûr, on peut toujours formuler des critiques, mais il s'agit d'une bonne entrée en matière pour lutter contre les déserts médicaux.
Il y a, comme cela a été dit, un problème de démographie médicale. C'est vrai dans tous les pays de l'Union européenne, car tous privilégient la même politique de l'offre qui ne répond pas aux besoins. On marche sur la tête en voulant éviter une consommation de soins excessive. Il convient de partir des besoins des populations. Et plus la population est vieillissante, plus les polypathologies sont nombreuses, avec des besoins importants.
L'article 3 rétablit l'obligation de garde. Je ne comprends pas que l'on dise des médecins libéraux qu'ils sont débordés. Que faudrait-il dire des médecins hospitaliers ? Ils sont épuisés et on ne leur demande pas leur avis. Dans mon département, les médecins libéraux ont organisé un système de garde avec l'aide des collectivités, et cela fonctionne très bien.
Je ne suis pas favorable aux mesures de coercition, sauf que l'incitation ne marche pas. À un moment, il faut dresser un bilan et essayer autre chose. Les mesures proposées dans l'article 4 sont, à ce titre, intéressantes.
Enfin, nous devons prendre en compte la différence de traitement entre les médecins qui souhaitent travailler en salariat dans des centres de santé et les médecins libéraux. Quand l'aide s'élève à 50 000 euros pour un médecin libéral, elle n'est que de 30 000 euros pour un médecin salarié ; ce n'est pas équitable.
Nous soutenons donc cette proposition de loi.
Mme Florence Lassarade . - Pourquoi faut-il enfermer le médecin généraliste dans le rôle de premier recours ? Le médecin généraliste n'est, souvent, pas celui qui va suivre le patient d'un bout à l'autre de sa vie. Cela m'agace que l'on parle de soins primaires ou de soins de premiers recours, alors qu'il s'agit d'une spécialité médicale.
Se penche-t-on suffisamment sur l'exercice mixte, susceptible d'intéresser nos jeunes internes ? À une époque certes révolue, le médecin traitant participait aux interventions chirurgicales de ses patients ; cela pourrait attirer et fidéliser l'interne qui s'installe.
Cela va paraître provocateur, mais ne faut-il pas se débarrasser, une fois pour toutes, de cette histoire de médecin traitant, véritable frein à l'accès à la consultation ? Le médecin traitant se permet désormais de refuser des patients s'il a atteint un certain niveau de patientèle.
Par ailleurs, n'est-ce pas la vraie honte du système de santé de notre pays que le médecin généraliste, avec une consultation fixée à 25 euros, soit moins bien payé que le coiffeur ?
M. Daniel Chasseing . - Si nous en sommes là, c'est parce que, il y a de nombreuses années, certaines personnes en charge de la santé ont diminué le numerus clausus . Désormais, il faut attendre 2030.
L'année supplémentaire en dehors de l'internat, en zone sous-dense, me paraît une bonne idée. Il est vrai que cela risque d'être compliqué de dire à des personnes qui vont avoir le titre de docteur en médecine qu'il leur faudra retourner en internat pour une quatrième année. Le département, collectivité de proximité qui a une parfaite connaissance des besoins du territoire, me semble être le bon niveau de décision.
J'avais indiqué ma préférence pour une
rémunération attractive, à savoir dix consultations
par jour, pour un salaire de 5 000 euros par mois
- environ
3 500 euros net.
Dans les maisons de santé, l'exercice coordonné existe depuis longtemps. Dans les nouvelles maisons de santé, tous les professionnels sont réunis dans des sociétés interprofessionnelles de soins ambulatoires (Sisa).
Je suis favorable à l'obligation de permanence des soins. Les médecins ont toujours eu beaucoup de travail et ont toujours fait des gardes. Dans certains départements, la présence obligatoire est organisée. Il s'agit de continuer ainsi, peut-être en sollicitant le concours des CPTS.
Le conventionnement sélectif n'est pas très contraignant. J'avais déposé un amendement en ce sens, afin que l'installation en zone hyperdense soit liée uniquement à un départ en retraite.
Si je suis favorable à la proposition de loi, l'article 5 me gêne. Dans nos territoires, nous avons intérêt à favoriser l'installation de médecins libéraux. Si des médecins salariés s'installent dans les maisons de santé, il sera difficile de réaliser le même nombre d'actes.
Mme Corinne Imbert . - Sur un certain nombre de points, il s'agit de faire confiance aux négociations conventionnelles en cours entre l'assurance maladie et les syndicats de médecins. Les médecins ne sont pas sourds, notamment concernant la permanence des soins. Beaucoup de choses ont été dites lors de l'examen de l'article 22 du PLFSS relatif aux négociations conventionnelles.
Concernant l'article 1 er , nous avons voté, il y a un mois et demi, la proposition de loi du président de notre groupe, Bruno Retailleau, qui créait une quatrième année. Si nous en sommes à proposer un allongement du troisième cycle de médecine générale, c'est parce que le Gouvernement n'a jamais fait paraître le décret de la loi de 2019. À l'époque, l'idée était aussi de rééquilibrer la formation des internes. On observe, en effet, un déséquilibre dans la majorité des régions.
Alors que nous manquons de médecins, proposer des mesures coercitives ne va rien régler ; cela va simplement permettre de répartir la pénurie. Cela produit des effets positifs concernant la profession d'infirmier, régulée depuis plusieurs années, qui bénéficie d'un grand nombre de diplômés chaque année, mais nous manquons de médecins, notamment généralistes.
Autre exemple : quand le directeur du service pédiatrie d'un grand hôpital parisien m'indique que la moitié des internes passant dans son service usent de leur droit au remords, cela interroge ; ces internes en pédiatrie sont en fin de formation et, voyant les difficultés sur le terrain, se disent que le métier n'est pas fait pour eux. La coercition apparaît comme étant la solution pour un certain nombre de nos collègues, mais ne permettra pas de gérer la pénurie.
Au-delà du nombre de médecins généralistes, le problème de la démographie et des départs en retraite se pose. À ce titre, notre groupe a été à l'origine de la proposition du cumul emploi-retraite. Par ailleurs, la question du temps médical reste un enjeu majeur, sur lequel nous savons tous que nous ne légifèrerons pas.
En ce qui concerne l'article portant sur les centres de santé, nous pensons que les médecins libéraux et médecins salariés font des choix d'exercices différents, ne connaissent pas les mêmes contraintes et ne doivent donc pas être aidés de la même façon. De plus, il faut malheureusement faire ce constat : quand un centre de santé se crée, les premières années sont souvent déficitaires, ce qui coûte cher aux collectivités.
Par ailleurs, si certaines CPTS fonctionnent bien, elles sont peu nombreuses et ne doivent leur succès que grâce aux hommes et aux femmes qui y travaillent. Il ne suffit pas de décréter qu'il faut des CPTS pour régler les problèmes. Ainsi, dans mon département, des CPTS ont été créées à La Rochelle, à Royan et dans la communauté d'agglomération de La Rochelle, à l'intérieur des terres, en pleine zone rurale. Mais ces structures rajoutent des tâches administratives à l'exercice libéral, peuvent devenir contre-productives et nuire au temps médical. Elles ne devraient se créer qu'à l'initiative des professionnels de santé exerçant sur le territoire.
Enfin, nous plaidons pour une loi Santé, mais nous ne pourrons pas la faire sans les médecins, et il s'agira donc d'un travail de longue haleine, alors qu'il faut répondre à des attentes immédiates. Je rappelle qu'une disposition de la loi de 2019 relative à l'organisation et à la transformation du système de santé prévoyait que, lors de la dernière année des études de troisième cycle de médecine, une pratique ambulatoire ait lieu en priorité dans les zones caractérisées par une offre de soins insuffisante. Celle-ci aurait pu être applicable au 1 er novembre 2021, mais le Gouvernement ne l'a pas mise en oeuvre. Néanmoins, nous avons voté la proposition de loi de M. Retailleau et le ministre s'est engagé à déployer plus d'assistants médicaux.
Pour conclure, vous l'aurez compris, nous ne voterons pas ce texte.
M. Bernard Jomier . - Je voudrais commencer par élargir la focale. Nous sommes nombreux à éprouver du désarroi ou de la colère en regardant nos services de santé s'écrouler dans nos territoires. Hier, les psychiatres étaient en grève, demain ce seront les médecins généralistes et bientôt les infirmières. Comment en sommes-nous arrivés là ?
La dépense publique représente 55 % du PIB et ce pourcentage a connu une augmentation de neuf points en vingt ans. Il faut donc plonger dans la structure de cette dépense pour comprendre notre situation actuelle. En effet, nous ne finançons pas plus nos services publics aujourd'hui qu'à la fin du septennat de Valéry Giscard d'Estaing alors que, depuis, la population française a augmenté de 15 millions d'habitants. En fait, la dépense publique a connu une telle hausse parce qu'elle est fléchée vers des transferts aux entreprises et aux ménages. Ainsi, notre pays sous-finance désormais ses services publics et la part des dépenses publiques que nous consacrons réellement à leur bon fonctionnement n'est que de 38 %. Si le financement de l'hôpital public représentait la même part qu'au début des années 1980, l'objectif national de dépenses d'assurance maladie (Ondam) hospitalier ne s'élèverait pas à 98 milliards d'euros par an, mais plutôt à 120 ou 125 milliards d'euros.
Nous avons tenté de lancer ce débat au moment de l'examen du PLFSS et de reconsidérer les exonérations de cotisations inutiles, qui coûtent aux finances publiques sans avoir d'impact sur l'activité économique et représentent 72 milliards d'euros. Pourquoi les maintenir ?
Nous attendons tous une grande loi Santé. Cependant, je doute que, dans les circonstances politiques actuelles, le Gouvernement ait la capacité de faire passer une telle loi au Parlement. Je partage presque tous les propos de François Braun, mais n'en retrouve rien dans les actes. Que reste-t-il par exemple du « virage préventif » dans les textes présentés ? Le ministre est confronté aux dogmes de Bercy, aux mêmes contraintes et à la même matrice politique que ses prédécesseurs. Dans ce contexte, les propositions de loi témoignent de ce que nous tentons de faire en tant qu'élus.
Par ailleurs, ne reprochons pas à cette proposition de loi de ne s'adresser qu'à une catégorie de soignants. En effet, c'était aussi le cas de celle de Bruno Retailleau que les groupes majoritaires ont pourtant votée. Chacun cherche des solutions et tente d'apporter sa pierre.
J'en viens aux spécificités de cette proposition de loi et commencerai par la question de l'année supplémentaire. Lors des discussions que nous avons menées avec de jeunes médecins, ces derniers ne se disaient pas opposés à cette année, mais ils y mettaient des conditions. Ainsi, s'ils étaient rémunérés correctement et non sous-payés et exploités pour une dixième année, s'ils étaient accompagnés par un maître de stage et si l'on s'occupait de leur logement, ils étaient plutôt partants.
Cependant, vous avez précipité le mouvement et joué un jeu de vitesse avec le Gouvernement, qui a dégainé l'article 23 du PLFSS pour être le premier à porter cette mesure. Cette précipitation a entraîné le rejet des jeunes médecins que rien n'empêche, dans ce texte, de passer un an de plus dans les hôpitaux pour gagner 2 200 euros par mois. Cette précipitation a entraîné la création d'une quatrième année, mais pas d'une année de professionnalisation.
La rapporteure et l'auteure de cette proposition de loi ont donc essayé de faire davantage ressembler cette année à un temps de professionnalisation pour tenir compte de la volonté des jeunes médecins et pour contrer la rédaction retenue par le PLFSS.
Par ailleurs, je vous invite à ne pas fermer la porte au sujet de la PDSA pour tous les médecins. En effet, nous convenons tous du fait que l'abrogation de cette obligation a représenté une erreur. De plus, la plupart des dispositifs actuellement proposés ciblent les jeunes médecins, ce que je ne partage pas. En effet, ils connaissent déjà des situations difficiles et, comme l'a bien expliqué Élisabeth Doineau, une partie d'entre eux est même en train de lâcher. À ce titre, j'attire votre attention sur le fait que le taux d'abandon pendant les études de médecine est en train de grimper et d'atteindre pour la première fois un niveau à deux chiffres. On peut toujours augmenter le numerus apertus , si un plus grand nombre abandonne en cours, cela ne nous avancera pas.
Cette mesure du retour de l'obligation pour tous les médecins est juste, parce qu'ils sont tous collectivement responsables de la PDSA. N'êtes-vous pas intervenus dans des cas de médecins faisant face à des réquisitions localement alors qu'ils travaillent déjà énormément ? Toutefois, le dispositif ne doit pas nécessairement être brutal. La question ne porte pas sur le principe de l'obligation, mais sur la façon dont il doit s'appliquer.
Ensuite, la pénurie ne doit pas entraîner un détricotage du parcours de soins, qui garantit un accès juste et équitable au soin. À l'inverse, la désorganisation de ce parcours et la suppression du médecin traitant se feraient au bénéfice des professionnels concernés, mais aussi de ceux qui ont les outils culturels, relationnels et financiers pour accéder aux soignants. Ces parcours peuvent être aménagés en fonction des pénuries mais doivent être respectés.
J'en viens aux collectivités territoriales. Il faut éviter les effets de concurrence dans le financement, et une remise à plat des aides est en cours de discussion. Mais surtout, il faut inscrire dans la loi et ainsi reconnaître le rôle que ces collectivités jouent en termes d'offre de soins. Aucun texte n'a produit d'avancée sur cette question et le Gouvernement n'envoie aucun signal positif.
Je finirai en évoquant le statut des soignants. Nous avons toujours défendu l'idée qu'ils doivent avoir le choix, et nous observons aujourd'hui une appétence des jeunes médecins pour le salariat. Il faut qu'on prenne en compte le fait, y compris dans les aides, qu'un médecin exerçant en salariat « produit » moins de soins qu'un médecin libéral. Il ne s'agit pas de prendre parti, car je reconnais l'importance de privilégier sa qualité de vie et partage cette idée à titre personnel. Cependant, en tant que législateurs et responsables politiques, il nous faut reconnaître que si tous les médecins libéraux devenaient aujourd'hui salariés, l'offre de soins serait réduite d'un tiers dans le pays.
Mme Émilienne Poumirol . - Je rejoins Bernard Jomier sur de nombreux éléments, notamment sur le constat qu'il dresse quant à la diminution progressive du financement de nos services publics, qui est avérée autant pour la santé que pour la justice ou l'école.
Ensuite, je suis attentive au parcours de soins - pour lequel nous nous sommes battus pendant des années - dont le médecin généraliste doit rester le pivot.
Je ne reviendrai pas sur l'équation impossible qui consiste à dire qu'on a en même temps un numerus apertus et une liberté d'installation partout. Ce qui est certain, c'est qu'il nous faut retrouver du temps médical. Cela nécessite un exercice partagé et coordonné, ainsi que des équipes de soin. Même le Cnom en convient, ce qui représente une nouveauté. À ce titre, sept ordres professionnels ont signé un accord, dans le cadre du Comité de liaison des institutions ordinales (Clio), en faveur d'un exercice coordonné.
Cette proposition de loi n'a pas pour objectif de régler la pénurie, mais d'améliorer la situation, de mettre en oeuvre des réponses concrètes et rapides, qui nous permettront d'avoir une action visible sur le territoire. En effet, la désespérance de nos concitoyens est telle qu'ils se sentent abandonnés et, dans certaines zones rurales qui ne rencontrent pas d'autre problème que celui des accès aux services publics, ce sentiment d'abandon précipite les Français vers le Rassemblement national.
Mme Annie Le Houerou , rapporteure . - Certains d'entre vous ont affirmé que ce texte présentait de bonnes propositions, mais qu'elles ne résoudraient pas le problème de la pénurie. Mais il faut essayer ! Nous souhaitons faire des propositions concrètes pour améliorer la prise en charge et l'accès aux soins. Une proposition de loi ne vise pas à embrasser tous les sujets, mais à apporter des pierres à l'édifice. Nous en apportons cinq, ce qui est peu, mais représente déjà un progrès.
Les mesures portées par le texte tendent d'abord à une meilleure répartition sur le territoire et il faut pour cela agir sur la formation, comme sur l'installation des médecins. Ensuite, nous souhaitons assurer une meilleure permanence des soins qui doit être mieux partagée : aujourd'hui seuls 38 % des médecins assurent cette permanence. Enfin, nous aspirons à une meilleure coordination des professionnels entre eux, y compris les paramédicaux, sous la responsabilité du médecin traitant, qui doit rester le pivot de cet exercice coordonné.
Le texte concerne principalement la médecine générale parce qu'il a fallu restreindre le champ. Pour autant, un meilleur accès aux soins et une meilleure prise en charge permettront aussi de désengorger les hôpitaux et de soulager les médecins hospitaliers.
J'ai également entendu que la médecine générale n'attirait plus quand en fait, toutes les places proposées en troisième cycle dans cette spécialité sont prises. En revanche, nous constatons un problème d'accès à ces formations qui attirent quasiment exclusivement des étudiants des catégories socioprofessionnelles très privilégiées issus des métropoles, qui n'ont pas la connaissance des territoires ruraux. Certains territoires se sont déjà engagés pour diversifier cet accès.
J'en viens à l'épuisement professionnel, qui ne permet pas d'assurer la permanence des soins et que l'on retrouve chez les internes. L'exercice coordonné doit permettre d'améliorer l'organisation de la prise en charge et l'année de professionnalisation proposée dans les zones sous-denses permettra aux étudiants de mieux se préparer à l'installation.
En ce qui concerne le conventionnement sélectif, à ce stade et compte tenu du fait que plus de 70 % de la population habite dans des zones sous-denses, il ne s'agira pas d'une mesure très contraignante. Pour autant, elle donne une impulsion pour que les jeunes généralistes puissent s'installer dans ces zones où nous manquons de médecins.
Mme Poncet Monge l'a souligné : la situation n'est pas la même partout. C'est pourquoi nous proposons que l'accueil et la prise en charge des étudiants en année de professionnalisation s'organisent au niveau du département. Il s'agira notamment d'apporter des réponses en termes de logement, d'emploi pour le conjoint ou de prise en charge des enfants dans les crèches. Je vous encourage à étudier l'exemple du dispositif « Présence médicale 64 ». Cette approche globale et coordonnée fonctionne, surtout dans les zones sous-denses.
L'un d'entre vous a évoqué le manque d'efficacité supposé des mesures de régulation des installations dont fait partie le conventionnement sélectif. Cependant, ce dispositif a été expérimenté ailleurs, notamment en Allemagne et au Québec. Nous avons entendu Mme Dominique Polton, qui a étudié ces expériences et si, dans les zones les plus reculées du Canada, il reste difficile de faire venir des médecins, la situation s'est très nettement améliorée dans les pays l'ayant essayé.
De plus, l'objectif du conventionnement sélectif n'est pas de répondre à la pénurie, mais de permettre de ne pas aggraver la situation et d'inciter à une bonne répartition, notamment lorsque la démographie redeviendra plus dynamique en raison des promotions de jeunes médecins plus nombreuses.
Il convient, en effet, d'être attentif aux phénomènes de concurrence entre territoires. L'exercice coordonné doit permettre d'améliorer l'attractivité de certains territoires et l'année de professionnalisation générera un apport rapide en médecins. Ce sont les territoires les plus ruraux et les périphéries des grandes villes qui rencontrent le plus souvent des difficultés.
Au sujet du statut des médecins, il me semble que la situation nous encourage à rester ouverts et à faciliter l'ensemble des exercices, à n'inciter à aucun et à ne contraindre aucun.
Je rappelle aussi que les médecins généralistes doivent rester les pivots de l'exercice coordonné. J'ai entendu qu'ils étaient mal payés, mais la somme de 25 euros correspond à la consultation de base, que les aides complémentaires et versements forfaitaires viennent compléter. Ces derniers représentent désormais plus de 15 % de la rémunération des médecins généralistes.
En ce qui concerne le temps médical, notre proposition de loi devrait en libérer grâce à l'exercice coordonné, au travail avec d'autres professionnels de santé et aux permanences partagées.
Enfin, je partage avec Bernard Jomier l'idée que les services publics n'ont plus les moyens de leur action. Je retiens aussi de son intervention l'importance du rôle joué par les collectivités territoriales en termes d'accueil, de prise en charge de l'environnement de l'installation du médecin, quel que soit son statut ; ce rôle devrait être reconnu dans la loi.
M. Daniel Chasseing . - Les collectivités doivent financer et assurer la mise en place des MSP, en s'appuyant sur différentes aides. De plus, l'exercice libéral doit être privilégié au salariat des médecins pour que les heures de soin soient plus nombreuses. C'est pourquoi je suis opposé à l'article 5. Enfin, il faut tenir compte du fait que les professionnels libéraux doivent prendre en charge les frais du cabinet médical. Il faut les encourager en leur offrant davantage d'aides à l'installation.
EXAMEN DES ARTICLES
Articles 1 er , 2, 3, 4 et 5
Les articles 1 er , 2, 3, 4 et 5 ne sont pas adoptés.
Mme Annie Le Houerou , rapporteure . - L'amendement COM-1 de M. Paccaud vise à imposer aux médecins diplômés hors de l'Union européenne de réaliser leur parcours de consolidation des compétences en priorité dans les zones sous-dotées. Pour la réalisation de ce parcours, les praticiens choisissent une affectation sur une liste de postes arrêtée par les ARS, qui doivent déjà présenter en priorité des postes au sein des zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins, en application d'un arrêté. Cet amendement étant satisfait en droit, j'émets un avis défavorable.
L'amendement COM-1 n'est pas adopté.
Article 6
L'article 6 n'est pas adopté.
La proposition de loi n'est pas adoptée.
Conformément au premier alinéa de l'article 42 de la Constitution, la discussion en séance portera en conséquence sur le texte initial de la proposition de loi déposée sur le Bureau du Sénat.
Mme Chantal Deseyne , président . - La discussion en séance aura lieu le 8 décembre.
RÈGLES RELATIVES À L'APPLICATION DE L'ARTICLE 45
DE LA
CONSTITUTION ET DE L'ARTICLE 44 BIS, ALINÉA 3,
DU RÈGLEMENT DU
SÉNAT (« CAVALIERS »)
Si le premier alinéa de l'article 45 de la Constitution, depuis la révision du 23 juillet 2008, dispose que « tout amendement est recevable en première lecture dès lors qu'il présente un lien, même indirect, avec le texte déposé ou transmis », le Conseil constitutionnel estime que cette mention a eu pour effet de consolider, dans la Constitution, sa jurisprudence antérieure, reposant en particulier sur « la nécessité pour un amendement de ne pas être dépourvu de tout lien avec l'objet du texte déposé sur le bureau de la première assemblée saisie » 73 ( * ) .
De jurisprudence constante et en dépit de la mention du texte « transmis » dans la Constitution, le Conseil constitutionnel apprécie ainsi l'existence du lien par rapport au contenu précis des dispositions du texte initial, déposé sur le bureau de la première assemblée saisie 74 ( * ) . Pour les lois ordinaires, le seul critère d'analyse est le lien matériel entre le texte initial et l'amendement, la modification de l'intitulé au cours de la navette restant sans effet sur la présence de « cavaliers » dans le texte 75 ( * ) . Pour les lois organiques, le Conseil constitutionnel ajoute un second critère : il considère comme un « cavalier » toute disposition organique prise sur un fondement constitutionnel différent de celui sur lequel a été pris le texte initial 76 ( * ) .
En application des articles 17 bis et 44 bis du Règlement du Sénat, il revient à la commission saisie au fond de se prononcer sur les irrecevabilités résultant de l'article 45 de la Constitution, étant précisé que le Conseil constitutionnel les soulève d'office lorsqu'il est saisi d'un texte de loi avant sa promulgation.
En application du vademecum sur l'application des irrecevabilités au titre de l'article 45 de la Constitution, adopté par la Conférence des Présidents, la commission des affaires sociales a arrêté, lors de sa réunion du mercredi 30 novembre 2022, le périmètre indicatif de la proposition de loi n° 68 (2022-2023) visant à rétablir l'équité territoriale face aux déserts médicaux et à garantir l'accès à la santé pour tous.
Elle a considéré que ce périmètre incluait des dispositions relatives :
- à la formation, ainsi qu'aux conditions de conventionnement et d'exercice des médecins ;
- aux aides incitatives conventionnelles destinées aux professionnels de santé.
En revanche, la commission a estimé que ne présentaient pas de lien, même indirect, avec le texte déposé , des amendements relatifs :
- à la formation des autres professions médicales et paramédicales ;
- au régime fiscal ou social des professionnels de santé ;
- aux compétences des professionnels de santé.
LISTE DES PERSONNES ENTENDUES
• Conseil national de l'Ordre des médecins (CNOM)
Dr François Arnault , président
Francisco Jornet , directeur des services juridiques
• Direction de la recherche, des études, de l'évaluation et des statistiques (Drees)
Fabrice Lenglart , directeur
Noémie Vergier , adjointe à la cheffe du bureau des professions de santé
• Association des maires ruraux de France (AMRF)
Isabelle Dugelet , maire de la commune de La Gresle (Loire), membre du conseil d'administration
• Conférence des doyens de facultés de médecine
Pr Loïc Josseran , doyen de l'UFR Santé Simone Veil de l'Université de Versailles-Saint-Quentin-en-Yvelines
• Collège national des généralistes enseignants
Pr. Olivier Saint-Lary , président
• InterSyndicale nationale des internes (ISNI)
Léo Delbos , secrétaire général
Angélique Le Douarin , juriste
• InterSyndicale nationale autonome représentative des internes des médecine générale (Isnar-IMG)
Raphaël Presneau , président
• Conférence nationale des unions régionales des professionnels de santé (URPS) de médecins libéraux
Dr Antoine Leveneur , président
• Le syndicat des médecins libéraux (SML)
Dr Sylvie Bauer , secrétaire générale spécialistes
• Fédération des médecins de France (FMF)
Dr Corinne Le Sauder , présidente
• Direction générale de l'offre de soins (DGOS)
Cécile Lambert , cheffe de service, adjointe à la directrice générale
Marc Reynier , adjoint au sous-directeur des ressources humaines du système de santé
Nathalie Schneider , cheffe de projet, équipe projet accès territorial aux soins
Pierre Savary , chef du bureau premier recours
• Direction générale de l'enseignement supérieur et de l'insertion professionnelle (DGESIP)
Muriel Pochard , sous-directrice à la stratégie et à la qualité des formations
Katia Siri , cheffe du département des formations de santé
• Dominique Polton , économiste de la santé, vice-présidente de la commission d'évaluation économique et de santé publique (CEESP) de la Haute Autorité de santé (HAS)
• Fédération nationale des communautés professionnelles territoriales de santé (CPTS)
David Guillet , président
Jean-Philippe Brégère , trésorier
• Adédom
Patrick Malphettes , président
Isabelle Herry , responsable du service activité au domicile en charge de la santé
• Fédération des mutuelles de France (FMF)
Nicolas Souveton , vice-président
Denis Quinqueton , attaché de direction à la direction générale
• Fédération nationale de la mutualité française (FNMF)
Yannick Lucas , directeur des affaires publiques
Camille Daures , chargée de mission santé à la Direction santé
• Fédération nationale des centres de santé (FNCS)
Sabrina Tanqueray , directrice
Dr Dominique Dupont , conseiller technique
• Dispositif Présence médicale 64
Thierry Carrère , vice-président du conseil départemental des Pyrénées-Atlantiques en charge de l'attractivité et du développement des territoires, délégué à l'agriculture et à la Présence médicale 64
Nadine Hialé , directrice du dispositif Présence médicale 64
LA LOI EN CONSTRUCTION
Pour naviguer dans les rédactions successives du texte, visualiser les apports de chaque assemblée, comprendre les impacts sur le droit en vigueur, le tableau synoptique de la loi en construction est disponible sur le site du Sénat à l'adresse suivante :
http://www.senat.fr/dossier-legislatif/ppl22-068.html
* 1 Drees, En 2018, les territoires sous-dotés en médecins généralistes concernent près de 6 % de la population , 14 février 2020.
* 2 Article R. 632-24 du code de l'éducation.
* 3 Article R. 632-25 du code de l'éducation.
* 4 Article R. 632-20 du code de l'éducation.
* 5 Ibid .
* 6 Articles R. 6153-2 à R. 6153-40 du code de la santé publique.
* 7 Article R. 6153-1-2 du code de la santé publique.
* 8 Au 1 er juillet 2022, les émoluments forfaitaires s'élèvent à 28 074,34 euros brut annuels pour un docteur junior et à 27 988,47 euros brut annuels pour les internes de 3 e année en application de l'arrêté du 8 juillet 2022 relatif aux émoluments, rémunérations ou indemnités des personnels médicaux, pharmaceutiques et odontologiques.
* 9 Article 28 de la directive 2005/36/CE du Parlement européen et du Conseil du 7 septembre 2005 relative à la reconnaissance des qualifications professionnelles.
* 10 Etude citée par Igas, Répondre aux besoins de santé en formant mieux les médecins. Propositions pour évaluer et réviser le troisième cycle des études médicales , décembre 2017.
* 11 Maquette du DES de médecine générale annexée à l'arrêté du 21 avril 2017 relatif aux connaissances, aux compétences et aux maquettes de formation des diplômes d'études spécialisées.
* 12 Un stage de médecine d'urgence en phase socle et un stage de médecine polyvalente en phase d'approfondissement.
* 13 Un stage en santé de l'enfant et un stage en santé de la femme.
* 14 Instruction interministérielle n° DGOS/RH1/DGESIP/2022/51 du 24 février 2022 relative au développement des stages en ambulatoire pour les étudiants en deuxième et troisième cycles.
* 15 Article R. 632-12 du code de l'éducation.
* 16 Arrêté du 18 septembre 2017 portant détermination des régions et subdivisions du troisième cycle des études de médecine et du diplôme d'études spécialisées de biologie médicale.
* 17 Articles 44 et 47 de l'arrêté du 21 avril 2017 relatif aux connaissances, aux compétences et aux maquettes de formation des diplômes d'études spécialisées.
* 18 Article 21 de l'arrêté du 21 avril 2017 relatif aux connaissances, aux compétences et aux maquettes de formation des diplômes d'études spécialisées.
* 19 Rapport d'information de Mme Pascale Gruny sur le bilan annuel de l'application des lois au 31 mars 2022.
* 20 Drees, Remédier aux pénuries de médecins dans certaines zones géographiques. Les leçons de la littérature internationale, décembre 2021.
* 21 Proposition de loi n° 419 de la session ordinaire 2021-2022 visant à la consolidation et à la professionnalisation de la formation des internes en médecine générale, déposée par M. Bruno Retailleau le 31 janvier 2022.
* 22 Article 23 du projet de loi de financement de la sécurité sociale pour 2023 déposé par le Gouvernement sur le bureau de l'Assemblée nationale le 26 septembre 2022.
* 23 Voir, par exemple, Igas, Déploiement des communautés professionnelles territoriales de santé , août 2018.
* 24 Article L. 6323-3 du code de la santé publique.
* 25 Arrêté du 24 juillet 2017 portant approbation de l'accord conventionnel interprofessionnel relatif aux structures de santé pluriprofessionnelles.
* 26 Article L. 4041-4 du code de la santé publique.
* 27 Article L. 6323-1-5 du code de la santé publique.
* 28 Article L. 6323-1 du code de la santé publique.
* 29 Article L. 6323-1-10 du code de la santé publique.
* 30 Article L. 6323-1-3 du code de la santé publique.
* 31 Article L. 6323-1-4 du code de la santé publique.
* 32 Article L. 1411-11-1 du code de la santé publique.
* 33 Article L. 1411-11-1 du code de la santé publique.
* 34 Ibid .
* 35 Article L. 1434-12 du code de la santé publique.
* 36 Article L. 1434-12-1 du code de la santé publique.
* 37 Article L. 1434-12-2 du code de la santé publique.
* 38 Drees, Quatre médecins généralistes sur dix exercent dans un cabinet pluriprofessionnel en 2022 , octobre 2022.
* 39 HCAAM, Organisation des soins de proximité : garantir l'accès de tous à des soins de qualité , septembre 2022.
* 40 Cour des comptes, « Santé : garantir l'accès à des soins de qualité et résorber le déficit de l'Assurance maladie », Les enjeux structurels pour la France, décembre 2021.
* 41 Réponses de la direction générale de l'offre de soins au questionnaire transmis par la rapporteure.
* 42 Drees, Un médecin généraliste sur six assure lui-même son secrétariat en 2022 , octobre 2022.
* 43 Cnam, Améliorer la qualité du système de santé et maîtriser les dépenses. Propositions de l'Assurance maladie pour 2023 , juillet 2022.
* 44 HCAAM, Organisation des soins de proximité : garantir l'accès de tous à des soins de qualité , op.cit .
* 45 L'article R. 6315-4 du code de la santé publique dispose que « les médecins participent à la permanence des soins et à l'activité de régulation sur la base du volontariat ».
* 46 Décret n° 2003-880 du 15 septembre 2003 relatif aux modalités d'organisation de la permanence des soins et aux conditions de participation des médecins à cette permanence et modifiant le code de la santé publique.
* 47 Notamment portées par la loi n° 2009-879 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires (HPST) de 2009 et par la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 48 Article L. 6314-1 du code de la santé publique.
* 49 Article L. 1435-5 du code de la santé publique.
* 50 Article R. 6315-1 du code de la santé publique.
* 51 Article R. 6315-2 du code de la santé publique.
* 52 Article R. 6315-4 du code de la santé publique.
* 53 Article R. 6315-3 du code de la santé publique.
* 54 Article R. 6315-6 du code de la santé publique.
* 55 Cour des comptes, Rapport sur l'application des lois de financement de la sécurité sociale, « La permanence des soins », septembre 2013.
* 56 Arrêté du 24 décembre 2021 modifiant l'arrêté du 20 avril 2011 relatif à la rémunération des médecins participant à la permanence des soins en médecine ambulatoire.
* 57 Cahier des charges de la PDSA en région Auvergne-Rhône-Alpes de décembre 2021.
* 58 Cnom, Enquête sur l'état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2021, 2022 .
* 59 Ibid .
* 60 Réponses de la direction générale de l'offre de soins au questionnaire adressé par la rapporteure.
* 61 Cnom, Enquête sur l'état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2021, op. cit .
* 62 Cnom, Enquête sur l'état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2021, op. cit .
* 63 Ibid .
* 64 Par une décision n° 357594 du 17 mars 2014, le Conseil d'État a annulé le conventionnement sélectif des masseurs-kinésithérapeute en zone sur-dotée prévu dans le cadre de l'avenant n° 3 à la convention conclu le 30 novembre 2011 sans habilitation législative.
* 65 Relatif à la méthodologie applicable à la profession de médecin pour la détermination des zones prévues au 1° de l'article L. 1434-4 du code de la santé publique.
* 66 De même que la prise en charge entre 8h et 20h de l'examen pour l'établissement d'un certificat de décès prévu par l'article D. 162-30 du code de la sécurité sociale.
* 67 Article R. 1434-41 du code de la santé publique.
* 68 L'article 70 du PLFSS pour 2022, qui avait été supprimé par la commission en raison de son caractère irrecevable au regard du domaine des lois de financement de la sécurité sociale, prévoyait un encadrement des activités des centres de santé ayant une activité dentaire ou ophtalmologique. Il a finalement été censuré par le Conseil constitutionnel (décision n° 2021-832 DC du 16 décembre 2021).
* 69 À son article 19.
* 70 Arrêté du 25 novembre 2011 portant approbation de l'avenant n° 3 à la convention nationale des infirmières et des infirmiers libéraux.
* 71 Sous un plafond de 20 000 euros par an.
* 72 En application de l'article L. 6323-1-7 du code de la santé publique.
* 73 Cf. commentaire de la décision n° 2010-617 DC du 9 novembre 2010 - Loi portant réforme des retraites.
* 74 Cf. par exemple les décisions n° 2015-719 DC du 13 août 2015 - Loi portant adaptation de la procédure pénale au droit de l'Union européenne et n° 2016-738 DC du 10 novembre 2016 - Loi visant à renforcer la liberté, l'indépendance et le pluralisme des médias.
* 75 Décision n° 2007-546 DC du 25 janvier 2007 - Loi ratifiant l'ordonnance n° 2005-1040 du 26 août 2005 relative à l'organisation de certaines professions de santé et à la répression de l'usurpation de titres et de l'exercice illégal de ces professions et modifiant le code de la santé publique.
* 76 Décision n° 2020-802 DC du 30 juillet 2020 - Loi organique portant report de l'élection de six sénateurs représentant les Français établis hors de France et des élections partielles pour les députés et les sénateurs représentant les Français établis hors de France.