CHAPITRE
II
AMÉLIORER L'ACCÈS AUX SOINS
Article 32
Lissage de la fin de droit à la protection
complémentaire
en matière de santé
Objet : Cet article comprend des mesures d'achèvement de la fusion entre la couverture maladie universelle complémentaire (CMU-c) et l'aide au paiement d'une complémentaire santé (ACS) : la refonte des dispositifs dits « contrats de sortie » visant à lisser la fin de droit des assurés, ainsi que le changement de mode de calcul des remises de gestion octroyées aux organismes complémentaires gestionnaires et la possibilité d'ouvrir des droits en cours de mois pour les personnes en situation d'urgence médico-sociale.
I - Le dispositif proposé
La loi de financement de la sécurité sociale (LFSS) pour 2019 129 ( * ) a fusionné, à compter du 1 er novembre 2019, deux dispositifs visant à améliorer l'accès aux soins des personnes aux revenus les plus modestes :
- la couverture maladie universelle complémentaire (CMU-c) , créée en 1999 130 ( * ) , qui offrait aux personnes aux revenus inférieurs à un plafond - fixé pour une personne seule à 8 951 euros annuels (ou 746 euros par mois) au 1 er avril 2019 -, et résidant de manière stable et régulière en France depuis plus de trois mois, une complémentaire santé gratuite , gérée au choix par son organisme d'assurance maladie d'affiliation 131 ( * ) ou par un organisme complémentaire (mutuelle, entreprise régie par le code des assurances ou institution de prévoyance) inscrit sur une liste nationale des organismes volontaires ;
- l'aide au paiement d'une complémentaire santé (ACS) , créée en 2004 132 ( * ) , qui permettait aux personnes au revenu compris entre le plafond de ressources de la CMU-c et 135 % de ce plafond (soit 12 803 euros par an ou 1 006 euros par mois pour une personne seule) de financer tout ou partie d'un contrat de complémentaire santé privé au moyen d'un « chèque santé ». Cette aide prenait la forme d'un crédit d'impôt que l'organisme complémentaire déduisait du montant dû au titre de la taxe de solidarité additionnelle aux cotisations d'assurance maladie complémentaire (TSA) et dont le montant variait selon le nombre et l'âge des personnes composant le foyer.
La fusion étend les garanties attachées à la CMU-c aux personnes dont le revenu est compris entre le plafond fixé par décret et 135 % de ce plafond, sous réserve d'acquitter une participation financière mensuelle calculée en fonction de leur âge. La mise en oeuvre de cette nouvelle CMU-c contributive, désormais dénommée « Complémentaire santé solidaire » (CSS), est organisée par deux décrets 133 ( * ) et un arrêté 134 ( * ) en date du 21 juin 2019.
La participation mensuelle des personnes anciennement éligibles à l'ACS s'élève ainsi de 8 euros par mois, pour les assurés âgés de moins de 30 ans, à 30 euros pour ceux âgés de 70 ans et plus 135 ( * ) . En outre, lorsque le contrat est souscrit auprès d'un organisme complémentaire, une majoration au titre des frais de gestion est appliquée à ces personnes. Cette majoration forfaitaire sera de 8 euros pour les dépenses engagées en 2019 et en 2020, de 7,50 euros pour celles engagées en 2021, puis de 7 euros pour celles engagées à compter du 1 er janvier 2022.
Les contrats ACS en cours à la date du 1 er novembre 2019 restent cependant éligibles au bénéfice du crédit d'impôt jusqu'à l'expiration du droit du bénéficiaire.
A. La refonte des « contrats de sortie » de la Complémentaire santé solidaire
1. Des dispositifs peu usités
• L'article 6-1 de la loi « Évin » du 31 décembre 1989 136 ( * ) prévoit qu'à l'expiration de son droit à la CMU-c, toute personne ayant bénéficié dans ce cadre de la prise en charge d'un organisme complémentaire (option retenue par 9 % des bénéficiaires fin 2018) reçoit obligatoirement de cet organisme la proposition de prolonger son adhésion pour une période d'un an, à un tarif n'excédant pas un montant fixé par arrêté. Cette personne bénéficie alors de prestations identiques à celles de la CMU-c, « à l'exception de celles qui ne sont pas conformes aux règles définies à l'article L. 871-1 » du code de la sécurité sociale, qui définit les critères du « contrat responsable ». Ainsi, ne sont pas pris en charge les majorations dues au non-respect du parcours de soins coordonnés, les franchises médicales et la participation forfaitaire de 1 euro aux consultations médicales, ni les dépassements d'honoraires au-delà d'un plafond.
Ce dispositif, dit « contrat de sortie », permet donc aux personnes qui voient leurs revenus s'améliorer et ne remplissent plus les conditions pour bénéficier de la CMU-c d'opter, pendant une période limitée, pour une couverture intermédiaire avec un tarif encadré . Pour une personne seule, le tarif annuel maximum hors taxes est fixé à 370 euros. Les tarifs, dégressifs en fonction de la taille du foyer, sont majorés de 90 % par adulte supplémentaire et de 50 % par mineur.
Selon une étude du Fonds CMU-c, ce contrat de sortie est peu usité . Outre que les personnes concernées basculent souvent vers l'ACS, ce dispositif s'avère méconnu et peu avantageux, notamment pour les jeunes adultes puisque son tarif n'est pas différencié en fonction de l'âge 137 ( * ) . Enfin, il ne concerne pas les assurés ayant opté pour une prise en charge par leur organisme d'assurance maladie.
• Par ailleurs, les bénéficiaires de la CMU-c conservent le bénéfice du tiers payant pour une durée d'un an à compter de l'expiration de leur droit, pour la part de leurs dépenses prise en charge par les régimes obligatoires d'assurance maladie et maternité 138 ( * ) ainsi que pour la part prise en charge par les organismes complémentaires 139 ( * ) . Lorsque ces personnes acquièrent une protection complémentaire souscrite à titre individuel, aucune période probatoire ne peut leur être opposée.
• Jusqu'au 31 octobre 2019, un dispositif équivalent 140 ( * ) était prévu à l'ancien article L. 863-7 du code de la sécurité sociale pour les bénéficiaires de l'ACS et reste applicable jusqu'à l'extinction des derniers contrats ACS : à l'expiration de ses droits, toute personne ayant bénéficié d'un tel contrat reçoit de son organisme complémentaire gestionnaire la proposition de le prolonger pour une période d'un an ou d'en souscrire un nouveau parmi les trois contrats ACS offerts par cet organisme et sélectionnés par l'État. Ce contrat est proposé au même tarif que celui applicable aux bénéficiaires de l'attestation ACS. Toutefois, le bénéficiaire ne dispose plus du « chèque ACS » et doit donc acquitter intégralement ce tarif.
Le Fonds CMU-c évalue à 170 000 le nombre de personnes couvertes par un contrat de sortie ACS à fin décembre 2018, soit l'équivalent de 15 % du nombre de personnes couvertes par un contrat ACS (hors contrat de sortie). Le fonds estime que « la possibilité de souscrire un contrat collectif obligatoire pour les personnes retrouvant un emploi et le renchérissement du coût des contrats (primes et restes à charge) peut limiter le recours aux contrats de sortie » 141 ( * ) . Cependant, le taux de recours varierait fortement entre les groupements gestionnaires. Par ailleurs, certains organismes utiliseraient ce dispositif de manière transitoire pour gérer l'attente d'une nouvelle attestation ACS dans le cadre d'un renouvellement de contrat.
2. Les évolutions proposées
a) La refonte des contrats de sortie dans un dispositif unifié
Le 7° du I prévoit, dans un nouvel article L. 861-12 du code de la sécurité sociale, un dispositif de contrat de sortie unifié destiné aux bénéficiaires de la Complémentaire santé solidaire . Ce contrat au tarif réglementé s'adressera aux personnes ayant bénéficié dans ce cadre de la prise en charge d'un organisme complémentaire (mutuelle, entreprise régie par le code des assurances ou institution de prévoyance). Comme pour la CSS, il devra être conforme aux critères du contrat responsable et proposera notamment, en application de la réforme du « 100 % santé », un accès à des soins dentaires prothétiques, à des équipements d'optique, à des aides auditives et à certains autres dispositifs médicaux sans reste à charge.
Le texte renvoie à un arrêté la fixation du tarif, qui sera variable en fonction de l'âge du bénéficiaire. Cet arrêté doit être publié d'ici fin 2019 pour une application aux contrats souscrits à compter du 1 er janvier 2020. Il est notamment attendu des nouvelles modalités de tarification un recours accru des jeunes à ce dispositif.
Le 5° du I complète en outre l'article L. 861-8 du code de la sécurité sociale pour préciser que les organismes complémentaires inscrits sur la liste des organismes volontaires pour assurer la CSS seront tenus de proposer ce contrat de sortie . Selon l'évaluation préalable, les assurés seront informés, dès le remplissage du formulaire de demande de CSS, de leur droit à bénéficier d'un tel contrat s'ils choisissent comme gestionnaire de leur prise en charge un organisme complémentaire.
Le c) du 2° du I précise au sein de l'article L. 861-3 du même code qu'aucune période probatoire ne peut être opposée aux bénéficiaires de la CSS qui souscrivent une protection complémentaire à titre individuel lorsque leurs droits arrivent à expiration.
Par ailleurs, sont intégrées au sein du code de la sécurité sociale, dans un nouvel article L. 861-4-1, les dispositions de l'article 6-2 de la loi « Évin » du 31 décembre 1989 selon lesquelles les nouveaux bénéficiaires de la CMU-c (et, désormais, de la CSS) voient le cas échéant leur contrat de complémentaire santé souscrit auprès d'une mutuelle, d'une société d'assurance ou d'un institut de prévoyance transformé en contrat de CSS auprès du même organisme, si celui-ci appartient à la liste des gestionnaires de ce dispositif ( 3° du I ).
b) Les coordinations et dispositions transitoires
Par coordination, les articles 6-1, 6-2 et 6-3 de la loi « Évin » précitée sont abrogés ( II ).
Le nouveau contrat de sortie s'appliquera aux personnes dont le droit à la CMU-c ou à l'ACS arrivent à expiration à compter du 1 er janvier 2020 ( III-A ). Quant aux assurés dont le droit à la CMU-c ou à l'ACS arrive à expiration entre le 1 er novembre 2019, date d'entrée en vigueur de la CSS, et le 1 er janvier 2020, ils pourront se voir proposer, respectivement, l'actuel contrat de sortie de la CMU-c ou de l'ACS ( III-B ). Ces contrats s'éteindront donc au plus tard le 31 décembre 2020.
B. La modification du mode de calcul des remises de gestion attribuées aux organismes complémentaires gestionnaires
1. La LFSS pour 2019 a prévu des remises de gestion proportionnelles aux dépenses
L'article L. 862-2 du code de la sécurité sociale prévoit que les sommes correspondant au remboursement aux organismes complémentaires des dépenses afférentes à la CSS, à la charge du Fonds de financement de la couverture maladie universelle complémentaire (Fonds CMU-c), sont affectées, pour les bénéficiaires redevables d'une participation financière, d'un coefficient de majoration au titre des frais de gestion 142 ( * ) . Ce remboursement est effectué trimestriellement par imputation, lors de chaque échéance, sur les montants de la TSA due par ces organismes 143 ( * ) .
À titre de comparaison, il est rappelé qu'aucune contribution au titre des frais de gestion n'était précédemment versée aux organismes complémentaires qui avaient fait le choix de gérer la CMU-c.
2. Le dispositif proposé : une remise forfaitaire per capita
Le 9° du I modifie, à l'article L. 862-2 du code de la sécurité sociale, le mode de calcul de la majoration du remboursement au titre des frais de gestion en prévoyant non plus un pourcentage des dépenses mais un montant forfaitaire versé au titre de chaque bénéficiaire dont l'organisme gère la protection complémentaire. En effet, les coûts de gestion assumés par les organismes complémentaires sont davantage corrélés au nombre d'assurés pris en charge qu'au volume de prestations servies. En outre, un montant forfaitaire offrira à ces organismes une meilleure visibilité sur les remises qu'ils percevront.
Ce montant sera fixé par arrêté du ministre chargé de la sécurité sociale après avis de l'Union nationale des organismes d'assurance maladie complémentaire (Unocam).
À titre indicatif, les montants négociés en juin 2019 entre le Gouvernement et les organismes complémentaires s'élèvent à 32 euros par contrat en 2020, 30 euros en 2021 et 28 euros en 2022 afin de tenir compte des « coûts de bascule » entre l'ACS et la CSS 144 ( * ) . Le surcoût de cette mesure pour la Caisse nationale d'assurance maladie par rapport à une majoration du remboursement de 5 % est évalué à 4 millions d'euros en 2020 145 ( * ) .
C. La possibilité d'ouvrir des droits en cours de mois lorsque la situation du demandeur l'exige
1. Le droit existant permet une ouverture de droits au premier jour du mois de la demande en cas d'urgence médico-sociale
En principe, la prise en charge des frais de santé assurée dans le cadre de la CSS prend effet au premier jour du mois qui suit la date de la décision d'ouverture des droits du directeur de l'organisme gestionnaire, comme le prévoit l'article L. 861-5 du code de la sécurité sociale. Toutefois, « lorsque la situation du demandeur l'exige », le bénéfice de cette prise en charge est attribué de manière immédiate au premier jour du mois de dépôt de la demande - c'est-à-dire avec effet rétroactif - aux personnes présumées éligibles à la CSS.
Les situations pouvant exiger une admission dès le dépôt de la demande sont les suivantes :
- lorsque des soins immédiats ou programmés sont nécessaires ;
- lorsqu'il apparaît indispensable, compte tenu de leur situation sociale, que les personnes bénéficient sans délai de la possibilité de recourir au système de santé (par exemple, pour les familles avec de jeunes enfants, pour des personnes vivant dans des situations d'exclusion) 146 ( * ) .
Sont notamment présumés remplir les conditions pour bénéficier de la CSS les bénéficiaires du revenu de solidarité active (RSA). Dans ce cas, les droits à la CSS sont généralement attribués pour une période provisoire de trois mois, une nouvelle attestation étant délivrée pour les neuf mois restants dès lors que le droit à la CSS de l'intéressé est confirmé.
En cas d'hospitalisation au moment de la demande, la date d'hospitalisation peut être assimilée à la date de dépôt de la demande de Complémentaire santé solidaire. La CSS peut alors prendre effet avec rétroactivité dans la limite de deux mois.
2. Le dispositif proposé : un alignement sur la date d'ouverture des droits de base
Le 4° du I apporte une souplesse à la fixation de la date d'effet de la prise en charge en prévoyant que celle-ci peut avoir lieu « à la date du bénéfice de la prise en charge des frais de santé », soit en cours de mois , si cette date est postérieure au premier jour du mois de la demande.
Selon l'évaluation préalable, cette modification concerne les personnes qui déposent simultanément une demande d'ouverture de droits de base et de CMU-c. En effet, pour ces assurés, la rétroactivité de la prise en charge complémentaire au 1 er janvier du mois ne peut avoir lieu en l'absence à cette date de droits de base qui, eux, sont ouverts à la date de réception de la demande par la caisse.
D. Les autres précisions ou coordinations
En cohérence avec la suppression au 1 er novembre 2019 de l'ACS, l'intitulé du titre 6 du livre VIII du code de la sécurité sociale cesse d'y faire référence pour devenir : « Protection complémentaire en matière de santé » ( 1° du I ).
Le Fonds CMU-c, chargé de financer cette protection complémentaire, est par ailleurs rebaptisé « Fonds de la Complémentaire santé solidaire », en cohérence avec la nouvelle dénomination de ce dispositif ( 8° du I ). Il convient cependant de rappeler que l'article 52 de la LFSS pour 2019 a déjà modifié cette dénomination de « Fonds de financement de la protection complémentaire de la couverture universelle du risque maladie » en « Fonds de financement de la couverture maladie universelle complémentaire » à compter du 1 er novembre 2019.
En outre, à l'article L. 861-3 du code de la sécurité sociale, les mentions de la procédure de dispense de l'avance de frais sont remplacées par l'expression : « tiers-payant » ( 2° du I, a) et b) ).
Enfin, le 6° du I procède à la correction d'une coquille à l'article L. 861-11 du code de la sécurité sociale.
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
Un amendement du rapporteur général a réécrit le 4° du I pour introduire, à l'article L. 861-5 du code de la sécurité sociale, la mise en place d'une démarche active d'information auprès des bénéficiaires de l'allocation aux adultes handicapés (AAH) sur leur éligibilité potentielle au dispositif de Complémentaire santé solidaire et d'un accompagnement de ces publics par les caisses d'assurance maladie pour leurs démarches d'ouverture ou de renouvellement de droit.
En effet, le rapport du Gouvernement au Parlement sur l'accès aux soins des personnes en situation de handicap et des personnes en situation de précarité, prévu par la LFSS pour 2018 147 ( * ) et remis en juillet 2018, a mis en évidence des situations de non-recours ou de rupture de droit à la protection complémentaire en matière de santé.
L'amendement s'inscrit dans la lignée des mesures de simplification qui ont déjà été prises pour tenter de résoudre ces situations, permettant par exemple le renouvellement automatique de la protection complémentaire en matière de santé pour les allocataires du revenu de solidarité active (RSA).
Deux amendements rédactionnels du rapporteur général ont par ailleurs été adoptés.
L'Assemblée nationale a adopté cet article ainsi modifié.
B. En nouvelle lecture
Un amendement du rapporteur général a étendu le dispositif d'information et d'accompagnement introduit en première lecture aux bénéficiaires de l'allocation supplémentaires d'invalidité (ASI) .
À l'initiative du Gouvernement, l'Assemblée nationale a par ailleurs modifié le niveau de norme retenu pour l'adaptation des tarifs des contrats de sortie pour les assurés affiliés au régime local d'Alsace Moselle en prévoyant que ces tarifs puissent être fixés par arrêté du ministre chargé de la sécurité sociale plutôt que par décret.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Sous réserve des observations formulées lors de l'examen en première lecture, la commission vous demande d'adopter cet article sans modification.
Article 33
Prise en charge intégrale des frais liés
à la contraception
pour l'ensemble des mineures
Objet : Cet article propose l'extension à toutes les mineures, sans distinction d'âge, de la prise en charge intégrale des frais liés à la contraception.
I - Le dispositif proposé
• À l'heure actuelle, aux termes du 21° de l'article L. 160-14 du code de la sécurité sociale, seules les mineures âgées d'au moins quinze ans bénéficient d'une prise en charge intégrale et d'une dispense d'avance de frais pour obtenir une contraception ou réaliser des examens de biologie médicale en vue d'une prescription contraceptive. Cette contraception ou ces examens peuvent être prescrits soit par un médecin, en application de l'article L. 162-4-5 du code de la sécurité sociale, soit par une sage-femme, en application de l'article L. 162-8-1 du même code.
Ainsi, en application du 5° de l'article R. 160-17 du code de la sécurité sociale, la participation de l'assuré aux tarifs servant de base au calcul de la prise en charge des frais de santé est supprimée pour les mineures âgées d'au moins quinze ans, pour les frais d'acquisition des spécialités pharmaceutiques à visée contraceptive.
• Selon l'étude d'impact annexée au PLFSS pour 2020, plusieurs études ont identifié la prise irrégulière de la contraception, notamment en raison de difficultés financières d'accès, comme l'une des causes des grossesses non désirées. En outre, l'enquête relative à la sexualité des jeunes scolariés ( Health Behaviour in School-Aged Children ) de l'Organisation mondiale de la santé (OMS), coordonnée en France par Santé publique France, fait apparaître que les mineures dont le premier rapport sexuel a lieu à l'âge de treize ans utilisent moins la contraception que ceux dont le premier rapport sexuel a lieu à l'âge de quinze ans.
Un rapport 148 ( * ) de l'inspection générale des affaires sociales (IGAS) d'avril 2015 avait ainsi préconisé l'extension de la gratuité et de l'anonymat dans l'accès à la contraception pour l'ensemble des mineures, sans distinction d'âge.
• Afin de faire bénéficier l'ensemble des mineures de la gratuité de l'accès à la contraception, quel que soit leur âge, le I de l'article 33 du PLFSS pour 2020 supprime la condition d'âge « au moins quinze ans » figurant au 21° de l'article L. 160-14 du code de la sécurité sociale pour bénéficier d'une prise en charge intégrale et d'une dispense d'avance de frais.
Les II et III de l'article 33 du PLFSS pour 2020 procèdent aux coordinations nécessaires afin de tenir compte de cette nouvelle disposition dans la législation sanitaire applicable au département de Mayotte 149 ( * ) et à la collectivité de Saint-Pierre-et-Miquelon 150 ( * ) .
• Le coût annuel de cette mesure est évalué par l'étude d'impact annexée au PLFSS pour 2020 à 200 000 euros pour l'assurance maladie, sur la base de l'évaluation produite par le rapport de l'IGAS de 2015 précité, qui se décomposait ainsi :
- 50 000 euros au titre de la délivrance de contraceptifs en pharmacie ;
- 50 000 euros au titre des examens biologiques ;
- 100 000 euros au titre de la prise en charge des consultations.
La généralisation de la gratuité dans l'accès à la contraception devrait, en parallèle, permettre de prévenir le recours à l'interruption volontaire de grossesse (IVG) pour les mineures concernées. L'étude d'impact rappelle ainsi qu'un nombre significatif de grossesses est enregistré chez les mineures de moins de quinze ans, avec près de 1 000 jeunes filles enceintes entre douze et quatorze ans en France chaque année, et que, parmi ces grossesses, 770 se concluent par une IVG, selon des données de 2013.
II - Les modifications adoptées par l'Assemblée nationale
En première et nouvelle lectures, l'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 34
Renforcement du dispositif en matière de
prévention et de lutte
contre les ruptures de stock de
médicaments
Objet : Cet article propose plusieurs mesures destinées à mieux prévenir et gérer les ruptures de stock de médicaments essentiels.
I - Le dispositif proposé
A. Les pénuries de médicaments : un problème de santé publique majeur en pleine expansion
1. Une explosion du nombre de ruptures de stock au cours des dix dernières années
En 2018, l'ANSM a recensé 871 signalements de ruptures de stock et de risques de rupture de stock de médicaments 151 ( * ) . Ce nombre est en augmentation de plus de 64 % par rapport aux 530 signalements enregistrés en 2017, qui constituaient déjà un record et correspondaient à une multiplication par dix du nombre de ruptures ou risques de rupture relevé il y a dix ans.
Ces pénuries ont fortement perturbé l'approvisionnement de médicaments d'utilisation courante, bien souvent essentiels et difficilement substituables dans l'arsenal thérapeutique disponible pour le traitement de pathologies graves. Les ruptures de stock ont ainsi porté majoritairement sur des produits injectables et anciens, les classes thérapeutiques les plus touchées étant :
- les anticancéreux, comme l'Erwinase® en 2016 ;
- les antiinfectieux, tant les antibiotiques comme l'amoxicilline en 2014 et 2018, que les vaccins comme celui contre l'hépatite B en 2017 ;
- les anesthésiants, comme le Forene® en 2019 ;
- les médicaments du système nerveux central, comme le Sinemet® en 2018, prescrit dans le traitement de la maladie de Parkinson ;
- les médicaments dérivés du plasma.
2. Des causes multifactorielles
Une mission d'information du Sénat, présidée par Yves Daudigny et dont le rapporteur était Jean-Pierre Decool, a été constituée en juin 2018 afin d'analyser les causes de ces pénuries et de proposer des solutions pour y remédier. Parmi les causes des ruptures de stock de médicaments, le rapport 152 ( * ) de cette mission distingue :
- les causes industrielles, liées à la soutenabilité et à l'intégrité du processus de fabrication des médicaments : elles comprennent notamment les défauts de qualité sur les matières premières à usage pharmaceutique et sur les produits finis, les incidents survenus dans la chaîne de production ou encore l'insuffisance des substances pharmaceutiques actives ;
- les causes économiques, liées à l'environnement économique du médicament et aux stratégies commerciales des entreprises pharmaceutiques : elles comprennent ainsi l'inadéquation des capacités de production du laboratoire aux accroissements inattendus de la demande, les décisions de suspension ou d'arrêt de la commercialisation de certains produits dont la rentabilité est jugée insuffisante ou encore les décisions d'allocations des stocks prises par les laboratoires en fonction non seulement des besoins estimés de chaque marché national mais également de l'attractivité dudit marché, dont le prix du médicament et le dynamisme de la demande ;
- les dysfonctionnements du circuit de distribution du médicament, qui peuvent résulter de défauts dans la circulation de l'information entre laboratoires, dispensateurs (hôpitaux et pharmaciens) et grossistes-répartiteurs, ou de pratiques commerciales des distributeurs occasionnant des tensions d'approvisionnement, notamment au travers des exportations parallèles au sein du marché européen.
B. La nécessité d'une réponse globale qui dépasse le seul champ juridique
1. Le dispositif français de prévention et de gestion des pénuries
La réglementation française en matière de prévention et de gestion des ruptures de stock de médicaments s'inscrit dans le cadre juridique européen défini par la directive 2001/83/CE 153 ( * ) dont :
- l'article 81 pose le principe de la responsabilité des industriels et des distributeurs dans l'approvisionnement approprié et continu du marché ;
- l'article 23 bis prévoit une notification obligatoire de l'autorité compétente nationale par l'industriel exploitant de toute indisponibilité provisoire ou définitive du médicament, au plus tard deux mois avant l'interruption de la mise sur le marché du médicament.
Comme le rappelle le rapport précité de la mission d'information sénatoriale, l'arsenal juridique français dans la lutte contre les pénuries de médicaments a été renforcé par la loi « Santé » du 26 janvier 2016 154 ( * ) . Celle-ci a placé les médicaments d'intérêt thérapeutique majeur (MITM), dont l'indisponibilité représente un danger pour la survie des patients, au coeur du dispositif de prévention et de gestion des ruptures de stock.
Elle garantit en outre la publication sur le site Internet de l'ANSM de la liste des MITM concernés par une rupture de stock ou une tension d'approvisionnement, et impose aux laboratoires exploitant des MITM l'élaboration et la mise en place de plans de gestion des pénuries (PGP). Enfin, elle interdit aux grossistes-répartiteurs d'exporter des médicaments figurant sur la liste publiée par l'ANSM des MITM signalés en rupture ou risque de rupture.
2. Les propositions de la mission d'information du Sénat
Entrées en vigueur en janvier 2017, ces dispositions n'ont pas permis d'enrayer le phénomène des pénuries de médicaments qui s'est aggravé au cours de l'année 2018. La mission d'information du Sénat sur les pénuries de médicaments avait formulé 30 propositions afin d'apporter une réponse globale à cette problématique lourde de conséquences pour la prise en charge des patients. Plusieurs de ces préconisations ont été reprises dans une proposition de loi 155 ( * ) déposée par notre collègue Jean-Pierre Decool en avril 2019. Ce texte vise en particulier à :
- renforcer la stratégie nationale de lutte contre les ruptures de stock, en instituant un conseil stratégique de lutte contre les difficultés d'approvisionnement placé sous l'autorité du Premier ministre ;
- renforcer l'information disponible sur le phénomène des pénuries, en rendant obligatoire la publication des plans de gestion des pénuries et en proposant la mise en place d'une plateforme d'information partagée sur les situations de ruptures ou risques de rupture, susceptible d'être renseignée par l'ensemble des acteurs concernés (ANSM, laboratoires, pharmaciens d'officine et hospitaliers, grossistes-répartiteurs) ;
- renforcer les sanctions à l'encontre des comportements des acteurs de la chaîne du médicament entravant l'approvisionnement du marché national, notamment en permettant à l'ANSM de sanctionner financièrement les laboratoires qui ne respecteraient pas leur obligation d'approvisionnement approprié et continu du marché national ;
- mieux prendre en compte les impératifs d'approvisionnement dans les conditions encadrant la commercialisation, notamment en ouvrant la possibilité de prendre en considération des critères liés au bon approvisionnement du marché français parmi les critères de fixation du prix des médicaments ;
- recréer les conditions d'une production pharmaceutique de proximité en France, en permettant la constitution d'un pôle public de production et de distribution de certains médicaments essentiels et en accordant des exonérations fiscales limitées dans le temps aux entreprises s'engageant dans des investissements consacrés au développement en France de nouvelles capacités de production de médicaments et de substances actives pharmaceutiques stratégiques.
C. Les mesures de prévention et de gestion des pénuries de médicaments envisagées dans le PLFSS pour 2020
L' article 34 du PLFSS pour 2020 envisage plusieurs mesures destinées à renforcer la régulation du phénomène des ruptures de stock de médicaments essentiels, principalement articulées autour de la responsabilité des entreprises pharmaceutiques exploitantes.
• L'instauration d'une obligation de constitution par les laboratoires d'un stock de sécurité d'une durée maximale de quatre mois pour tous les médicaments :
Le a) du 1° du I modifie l'article L. 5121-29 du code de la santé publique, relatif à l'obligation des laboratoires d'assurer un approvisionnement approprié et continu du marché national, afin d'imposer à ces derniers la constitution d'un stock de sécurité destiné au marché national, quel que soit le médicament, qu'il s'agisse d'un MITM ou pas. Le volume de ce stock de sécurité tiendra compte de la classe thérapeutique du médicament et sera constitué dans une limite fixée dans des conditions définies par décret en Conseil d'État. Il ne pourra excéder quatre mois de couverture des besoins du marché national, calculés sur la base du volume des ventes de la spécialité au cours des douze derniers mois glissants.
Il est prévu que cette obligation n'entre en vigueur qu'à compter du 30 juin 2020 ( V de l'article 34 du PLFSS pour 2020).
• Le renforcement de l'obligation des laboratoires d'informer l'ANSM en cas de rupture ou de risque de rupture :
Le 2° du I modifie l'article L. 5121-32 du code de la santé publique, relatif à l'obligation des laboratoires d'informer l'ANSM en cas de rupture ou de risque de rupture d'un MITM, afin :
- d'étendre le champ des laboratoires concernés par cette obligation aux titulaires d'autorisation de mise sur le marché d'un MITM commercialisé sur le marché national. Cette précision permet de tenir compte du fait que certains laboratoires titulaires d'une AMM n'exploitent pas la spécialité correspondante sur le marché national, l'exploitation pouvant être déléguée à d'autres sociétés. Le champ des entreprises auxquelles il incombe d'informer l'ANSM d'une rupture ou d'un risque de rupture ne sera donc plus limité aux seules entreprises pharmaceutiques exploitant un MITM sur le marché national. Un certain nombre d'informations susceptibles d'avoir un impact sur l'approvisionnement du marché national ne sont en effet bien souvent détenues que par les entreprises titulaires d'une AMM délivrée par l'agence européenne du médicament (« European Medicines Agency »), notamment des données de pharmacovigilance relatives à un défaut de qualité du médicament commercialisé ;
- de préciser que l'information de l'ANSM sur la rupture ou le risque de rupture par les industriels doit intervenir « dès que [les titulaires de l'AMM ou les entreprises exploitantes] en ont connaissance » et selon un « modèle-type » défini par voie réglementaire ;
- d'étendre, par coordination, aux titulaires d'une AMM concernant un MITM, les obligations de mise en oeuvre de solutions alternatives en cas de rupture de stock, de déploiement d'un plan de gestion des pénuries et de mise en place de mesures d'accompagnement et d'information des professionnels de santé et des patients.
• L'instauration d'une obligation d'importation à la charge de l'entreprise défaillante :
Le 3° du I procède à une réécriture de l'article L. 5121-33 du code de la santé publique. Celui-ci autorise, dans sa rédaction en vigueur, les officines pharmaceutiques à dispenser au détail des MITM disposant d'une autorisation d'importation délivrée par l'ANSM en cas de rupture de stock affectant ces médicaments.
Il est ainsi ajouté à cet article un paragraphe permettant au directeur général de l'ANSM, hors cas de force majeure et après mise en oeuvre d'une procédure contradictoire, de faire procéder par l'entreprise exploitante, qui aura échoué à couvrir les besoins nationaux d'un médicament dont la difficulté d'approvisionnement peut présenter un risque grave et immédiat pour les patients en l'absence d'alternatives disponibles sur le territoire national, à l'importation de toute alternative médicamenteuse.
Le volume de la spécialité importée sera déterminé à proportion de la part du médicament exploité par l'entreprise défaillante dans la couverture des besoins nationaux au cours des six mois précédant la rupture de stock.
Le paragraphe nouvellement inséré à l'article L. 5121-33 du code de la santé publique prévoit également le remboursement par l'entreprise pharmaceutique défaillante au profit de l'assurance maladie du différentiel entre le coût de la prise en charge de l'alternative thérapeutique et celui qui aurait résulté de la prise en charge du médicament initial pendant la durée de la pénurie, dans la limite de la part de l'entreprise dans la couverture des besoins au cours des six derniers mois précédant la rupture de stock.
Les dispositions du 3° du I de l'article 34 du PLFSS pour 2020 constituent ainsi le pendant, pour l'approvisionnement des distributeurs et dispensateurs (grossistes-répartiteurs et officines) en médicaments, de la clause d'achat pour compte pratiquée aujourd'hui par les centrales d'achat hospitalières pour l'approvisionnement en médicaments des établissements hospitaliers.
|
La clause d'achat pour compte dans les marchés hospitaliers 156 ( * ) Afin de faire face aux risques de rupture, plusieurs groupements d'achats utilisent une « clause d'achat pour compte » : si le médicament est en rupture, c'est au fournisseur de fournir les quantités demandées, même s'il les paye plus cher, en s'approvisionnant auprès d'un autre fournisseur. L'AP-HP intègre ainsi de manière systématique une clause prévoyant, en cas de défaillance du titulaire, la mise en oeuvre d'une procédure d'exécution aux frais et risque (EFR) de celui-ci. Cette procédure est prévue par l'article 36 du cahier des clauses administratives générales des marchés publics ; dans le cas présent, cela signifie que lorsqu'un laboratoire pharmaceutique titulaire d'un marché en France est dans l'incapacité d'approvisionner en une spécialité, l'acheteur hospitalier public peut recourir à une prestation par un tiers, aux frais et risques du titulaire. Source : Rapport d'information n° 737 (2017-2018) de M. Jean-Pierre Decool, fait au nom de la mission d'information sur la pénurie de médicaments et de vaccins, déposé le 27 septembre 2018. |
• Le renforcement des sanctions susceptibles d'être prises à l'encontre des industriels ne respectant pas leurs obligations en matière d'approvisionnement approprié et continu du marché national :
Le III détaille l'ensemble des sanctions financières qui pourront être prononcées par l'ANSM à l'encontre des laboratoires ne respectant pas leurs obligations légales en matière d'approvisionnement approprié et continu du marché national.
Est ainsi créé au sein du code de la santé publique un nouvel article L. 5423-9 entièrement consacré aux manquements soumis à sanction financière concernant les obligations des industriels en matière de prévention et de gestion des ruptures de stock. Les 1° et 2° de l'article L. 5423-8 du même code, prévoyant aujourd'hui des sanctions en cas de manquement des laboratoires à leurs obligations d'information de l'ANSM en cas de décision de suspension ou d'arrêt de commercialisation d'un médicament essentiel ou en cas de risque de rupture de stock ou de rupture de stock, sont ainsi abrogés et repris aux 2° à 4° du nouvel article L. 5423-9.
Des sanctions pourront en outre être prononcées en application de l'article L. 5423-9 lorsque :
- l'industriel n'aura pas constitué de stock de sécurité ;
- le titulaire de l'AMM ou l'entreprise pharmaceutique exploitante n'aura pas respecté, pour les MITM dont l'indisponibilité présente un risque grave et immédiat pour les patients, et pour les vaccins les obligations suivantes :
Ø l'élaboration et la mise en oeuvre d'un plan de gestion des pénuries ;
Ø la déclaration à l'ANSM de la liste des médicaments pour lesquels l'industriel élabore un plan de gestion des pénuries ;
Ø l'inscription dans le plan de gestion des pénuries de mesures suffisantes de nature à permettre de faire face à une situation de rupture de stock ;
Ø l'importation d'une alternative à la demande de l'ANSM ;
- l'industriel méconnaît ses obligations concernant la gestion des difficultés d'approvisionnement de MITM, dont :
Ø l'information de l'ANSM sur les risques de rupture ou les ruptures devant être déclarés à l'ANSM ;
Ø la mise en oeuvre des mesures prévues dans le plan de gestion des pénuries ;
Ø l'accompagnement et l'information des professionnels de santé et des patients.
Par ailleurs, le IV précise les limites dans lesquelles doivent s'inscrire les sanctions prononcées par l'ANSM à l'encontre d'une entreprise qui méconnaîtrait ses obligations en matière d'approvisionnement. Il procède ainsi à une coordination au sein de l'article L. 5471-1 du code de la santé publique afin de prévoir que les sanctions prononcées en application du nouvel article L. 5423-9 du code de la santé publique ne pourront être supérieures à 150 000 euros pour une personne physique et à 30 % du chiffre d'affaires réalisé lors du dernier exercice clos pour le produit ou le groupe de produits concernés, dans la limite d'un million d'euros, pour une personne morale.
Le IV prévoit également la possibilité pour l'ANSM, audit article L. 5471-1, d'assortir ses sanctions financières à l'encontre des entreprises pharmaceutiques d'une astreinte journalière pour chaque jour de rupture d'approvisionnement constaté. Le montant de cette astreinte ne pourra dépasser 30 % du chiffre d'affaires journalier moyen réalisé en France au titre du dernier exercice clos pour le produit considéré.
• Enfin, le II procède à une coordination à l'article L. 5124-6 du code de la santé publique. Cet article impose à toute entreprise pharmaceutique qui prend une décision de suspension ou d'arrêt de la commercialisation d'un médicament, ou qui a connaissance de faits susceptibles de motiver une telle décision, d'informer au moins un an avant la date envisagée ou prévisible l'ANSM lorsque le médicament concerné « est utilisé dans une ou des pathologies graves dans lesquelles elle ne disposerait pas d'alternatives disponibles sur le marché français. » Il est préféré à cette rédaction la référence aux MITM pour lesquels il n'existerait pas d'alternatives disponibles sur le marché français.
• L'étude d'impact annexée au PLFSS pour 2020 évalue à six millions d'euros les économies pour l'assurance maladie susceptibles de découler de la mise en oeuvre des mesures de l'article 34 du PLFSS pour 2020, liées essentiellement à l'éventuel reversement au bénéfice de l'assurance maladie par l'entreprise pharmaceutique exploitant un médicament en rupture du différentiel de prix entre la spécialité importée et la spécialité initiale.
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
Outre plusieurs amendements rédactionnels, l'Assemblée nationale a adopté un amendement du rapporteur général Olivier Véran visant à préciser que les stocks de sécurité que les industriels seront tenus de constituer pour leurs médicaments devront être situés sur le territoire de français, d'un autre État membre de l'Union européenne ou d'un État partie à l'accord sur l'Espace économique européen. Un certain nombre d'entreprises pharmaceutiques ne disposent en effet pas de capacités de stockage en France, notamment les médicaments exigeant un strict respect de la chaîne du froid comme les vaccins. Dans le même temps, cette disposition permettra de garantir la proximité géographique et donc une meilleure disponibilité des stocks, en évitant la constitution de stocks dans des pays éloignés où sont généralement produites les substances pharmaceutiques actives comme l'Inde ou la Chine.
Dans ses réponses au questionnaire de votre commission, le Gouvernement précise que chaque laboratoire devra tenir à la disposition de l'ANSM les informations relatives à la localisation précise de ce stock de sécurité. L'ANSM sera chargée du contrôle de la constitution du stock par les laboratoires et pourra, le cas échéant, se voir transmettre toute information relative à leur localisation. En cas de stock localisé hors du territoire français, l'ANSM pourra ainsi déléguer le contrôle à ses homologues européens pour s'assurer de la constitution des stocks, en application des accords de reconnaissance mutuelle.
L'Assemblée nationale a également adopté un amendement de notre collègue députée Stéphanie Rist (LREM) visant à ne pas rendre applicables à la pharmacie centrale des armées les dispositions du I du nouvel article L. 5121-33 du code de la santé publique proposé par l'article 34 du PLFSS pour 2020, relatives à la possibilité pour le directeur général de l'ANSM de faire procéder une entreprise pharmaceutique défaillante à l'importation d'une alternative médicamenteuse. La pharmacie centrale des armées étant un établissement pharmaceutique de l'État chargé de fabriquer, de stocker, d'exploiter ou de distribuer des spécialités pharmaceutiques, notamment dans le cadre de crises sanitaires au profit de certains services publics, il convient de ne pas la soumettre aux obligations de droit commun concernant les entreprises privées exploitant des médicaments.
B. En nouvelle lecture
Outre un amendement de coordination, l'Assemblée nationale a adopté trois amendements à l'article 34 du PLFSS pour 2020 :
- un amendement du rapporteur général Olivier Véran et du député Paul Christophe (UDI) a supprimé la précision selon laquelle la durée limite de couverture des besoins par le stock de sécurité devra être définie en fonction de la classe thérapeutique, afin que les délais de stockage soient proportionnés à chaque type de produits ;
- un amendement du député Joël Aviragnet (SOC) étend l'obligation pour les laboratoires d'élaborer et de mettre en oeuvre un plan de gestion des pénuries à l'ensemble des MITM, et pas seulement aux MITM pour lesquels une rupture ou un risque de rupture présenterait pour les patients un risque grave et immédiat ;
- un amendement du rapporteur général Oliver Véran a repris un amendement adopté par votre commission en première lecture, tendant à étendre l'obligation d'information de l'ANSM en cas de décision de suspension ou d'arrêt de commercialisation à tous les MITM, qu'il existe ou pas d'alternatives disponibles sur le marché français.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Votre commission a adopté un amendement à l'article 34 du PLFSS pour 2020 tendant à étendre aux titulaires d'une autorisation d'importation parallèle les dispositions relatives à l'obligation de constitution d'un stock de sécurité. Il semble logique de s'assurer que les grossistes et distributeurs en gros qui souhaitent distribuer sur le marché français des spécialités importées s'astreignent à la constitution de stocks de sécurité proportionnés à leurs parts de marché. Même si les quantités concernées restent limitées, elles peuvent répondre à un vrai besoin thérapeutique (amendement n° 26).
La commission vous demande d'adopter cet article ainsi modifié.
Article 35
Bilan de santé obligatoire
pour les entrées
dans l'aide sociale à l'enfance
Objet : Cet article vise à renforcer le bilan de santé réalisé à l'entrée du mineur dans un dispositif de protection de l'enfance et assurer sa prise en charge par l'assurance maladie.
I - Le dispositif proposé
A. Une évaluation médicale et psychologique du mineur protégé qui apparait insuffisante et mal appliquée
1. L'évaluation médicale et psychologique, composante obligatoire du projet pour l'enfant
Aux termes de l'article L. 223-1-1 du code de l'action sociale et des familles, tout mineur bénéficiant d'une prestation d'aide sociale à l'enfance, hors aides financières, ou d'une protection judiciaire doit faire l'objet d'un « projet pour l'enfant ». Refondé et renforcé par loi du 14 mars 2016 relative à la protection de l'enfant 157 ( * ) , le projet pour l'enfant est un document destiné à recenser, selon une approche pluridisciplinaire, les besoins de l'enfant protégé, afin de garantir « son développement physique, psychique, affectif, intellectuel et social ».
Construit en cohérence avec les objectifs fixés dans la décision de placement, sous la responsabilité du président du conseil départemental, il comprend la nature et les objectifs des interventions menées pour le mineur protégé, ses parents et son environnement . Il est élaboré en association avec le mineur concerné, dans des conditions qui varient selon son âge et sa maturité, et est remis à ses représentants légaux.
L'évaluation médicale du mineur est une composante obligatoire du projet pour l'enfant , l'article L. 223-1-1 du code de l'action sociale et des familles disposant que « l'élaboration du projet pour l'enfant comprend une évaluation médicale et psychologique du mineur afin de détecter les besoins de soins qui doivent être intégrés au document. »
Ce projet est régulièrement mis à jour pour tenir compte de l'évolution des besoins fondamentaux du mineur protégé, sur la base d'un rapport effectué tous les ans 158 ( * ) par les services de la protection de l'enfance relatif à la situation de l'enfant. Ce rapport est établi après une évaluation pluridisciplinaire du mineur et porte sur sa santé physique et psychique , sur son développement, sa scolarité, sa vie sociale et ses relations avec sa famille et les tiers intervenant dans sa vie. Il permet enfin de s'assurer que le projet pour l'enfant est effectivement mis en oeuvre 159 ( * ) .
2. Les insuffisances du dispositif actuel au regard des besoins de soins des mineurs protégés
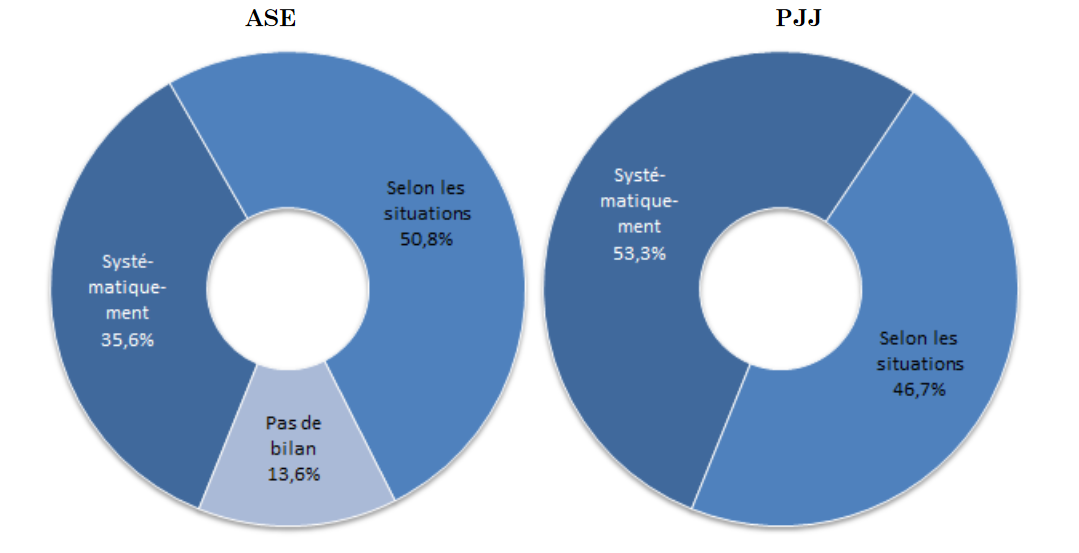
Alors que le code de l'action sociale et des familles impose l'évaluation médicale et psychologique du mineur protégé dans le cadre de l'élaboration du projet pour l'enfant, cette mesure est inégalement appliquée sur le territoire . Des travaux de recherche financés par le Défenseur des droits et le Fonds CMU-C, intitulés L'accès à la santé des enfants pris en charge au titre de la protection de l'enfance : accès aux soins et sens du soin (mars 2016) ont fait état de cette application disparate :
- la réalisation du bilan de santé à l'arrivée du mineur dans le dispositif de protection n'est systématique que dans 35 % des services départementaux de l'ASE et 53 % des directions territoriales de la PJJ ;
- 44 % des services de l'ASE ne font aucun bilan de santé en cours de placement et seuls 28 % en réalisent un systématiquement.
Réalisation d'un bilan de santé des
enfants
lors de leur entrée dans le dispositif
Source : Défenseur des droits et Fonds CMU-C, L'accès à la santé des enfants pris en charge au titre de la protection de l'enfance : accès aux soins et sens du soin (mars 2016), page 74
Nos collègues députés Alain Ramadier et Perrine Goulet indiquent dans leur rapport d'information de juillet 2019 consacré à L'aide sociale à l'enfance 160 ( * ) que cette application partielle de l'obligation d'une évaluation médicale et psychologique s'explique essentiellement par des dysfonctionnements dans la prise en charge des mineurs et un manque de moyens pour assurer leur accompagnement. En effet, le rapport fait état d'un manque de temps des éducateurs pour accompagner les enfants chez le médecin, en raison du taux d'encadrement limité des mineurs en particulier dans les foyers. En outre, des dysfonctionnements de l'offre médicale ont été constatés, en particulier des services de la protection maternelle et infantile et de pédopsychiatrie. Enfin, les députés ajoutent que les services de la protection maternelle et infantile (PMI) manquent de moyens et sont accaparés par certaines tâches au détriment des activités de suivi médial. Le rapport émet ainsi une recommandation destinée à renforcer l'accès aux soins des mineurs protégés : « Proposition n° 10 : améliorer la prise en charge médicale des enfants confiés en : généralisant à court terme la prise en charge au forfait des enfants placés auprès des services de l'ASE ; inscrivant le droit à un bilan de santé dès le premier mois de placement au niveau législatif ou réglementaire [...] 161 ( * ) ».
En outre, les modalités de l'évaluation médicale et psychologique et sa prise en charge financière ne sont pas unifiées , ce qui complexifie la procédure et contribue à limiter sa réalisation. Cette évaluation est parfois réalisée sous la forme d'une consultation chez un médecin généraliste ou un pédiatre, ou dans le cadre d'un examen de prévention en santé au sein d'un centre d'examen en santé (CES). Dans ces cas, l'évaluation médicale et psychologique est prise en charge par l'assurance maladie. Elle peut aussi être réalisée par les services du conseil départemental, à leur charge, en ayant recours à un médecin de la PMI ou en mobilisant les ressources internes aux établissements de l'ASE, lorsque ceux-ci disposent d'équipes médicales 162 ( * ) .
L'accès à la santé des mineurs protégés est pourtant essentiel, compte tenu des besoins de ce public particulièrement vulnérable . La Haute Autorité de santé (HAS) a eu l'occasion de le préciser lors de la publication, en 2019, des résultats d'une enquête menée entre 2016 et 2018 sur la bientraitance des enfants et adolescents accueillis dans les établissements de la protection de l'enfance et de la protection de la jeunesse 163 ( * ) . Selon ces résultats, la moitié des mineurs accueillis ont dans leur dossier des faits ou des risques de maltraitances. L'impact des situations de violences, de maltraitances et d'isolement relationnel qu'ont subies nombre de mineurs protégés conduit à une surreprésentation des troubles psychologiques et du handicap. En outre, quatre mineurs sur dix ont des troubles de la compréhension et 10 % à 20 % d'entre eux sont sujets à une possible altération physique, sensorielle ou cognitive. La HAS souligne donc « la nécessité d'un bilan de santé et d'un bilan psychologique » ainsi que « la nécessité pour les établissements et les professionnels de santé de renforcer la prise en compte de la santé des enfants et des adolescents faisant l'objet d'une mesure de protection ».
Afin de préparer une nouvelle stratégie pour la protection de l'enfance, le Gouvernement a engagé une concertation au premier semestre 2019, organisée en groupes de travail. À l'occasion de la restitution de cette concertation nationale sur l'aide sociale à l'enfance, qui s'est tenue en juin 2019, le rapport du groupe de travail n° 1 « sécuriser les parcours en protection de l'enfance » a émis des recommandations visant à renforcer le suivi médical des mineurs protégés . Il préconise ainsi de « garantir l'accès des enfants et adolescents protégés à la santé et notamment la réalisation systématique de l'évaluation médicale et psychologique obligatoire au moment de l'entrée dans le dispositif de protection, et son actualisation annuelle. »
B. Le dispositif proposé vise à renforcer l'évaluation médicale et à prévoir sa prise en charge par l'assurance maladie
Le présent article propose de remplacer l'évaluation médicale et psychologique du mineur, par « un bilan de santé obligatoirement réalisé à l'entrée du mineur dans le dispositif de protection de l'enfance » en modifiant l'article L. 223-1-1 du code de l'action sociale et des familles. Il est ajouté que ce bilan devra permettre « d'engager un suivi médical régulier et coordonné » et d'identifier « les besoins de soins permettant d'améliorer l'état de santé physique et psychique de l'enfant ». La rédaction proposée précise expressément que ce bilan sera pris en charge par l'assurance maladie .
Le dispositif proposé s'inscrit dans le cadre de la stratégie nationale de prévention et de protection de l'enfance 2020-2022 , présentée par le ministre Adrien Taquet le 14 octobre dernier.
Le deuxième engagement de cette stratégie, qui vise à « sécuriser les parcours des enfants protégés et prévenir les ruptures » fixe notamment comme objectif de « systématiser le bilan complet de santé des enfants et des adolescents à leur entrée dans les dispositifs de protection et leur accès à un parcours de soins coordonnés. »
Pour atteindre cet objectif, deux mesures sont prévues :
- la première consiste en la « mise en place en 2020 d'une tarification en consultation complexe pour les médecins réalisant le bilan de santé . Ce bilan a vocation à engager un suivi médical régulier des enfants et adolescents protégés, dans le cadre d'un parcours de soins somatiques et psychiques coordonné ». Cette mesure prend ainsi appui sur les dispositions proposées par le présent article ;
- la seconde prévoit « une extension dès 2020 à 10 nouveaux territoires de l'expérimentation au titre de l'article 51 de la LFSS pour 2018 du parcours de soins coordonné ».
|
L'expérimentation pour un parcours de soins
coordonné
Le ministère des solidarités et de la santé a lancé à l'été 2019 une expérimentation instituant un parcours de soins coordonné pour les mineurs protégés, dans les départements de Loire-Atlantique, de la Haute-Vienne et des Pyrénées-Atlantiques, pour une durée de quatre ans (2019-2022), prolongeable à cinq ans en fonction des premiers résultats de l'expérimentation. Cette expérimentation est prise sur le fondement de l'article 51 de la LFSS pour 2018 qui permet de conduire des expérimentations visant notamment à « optimiser par une meilleure coordination le parcours de santé ainsi que la pertinence et la qualité de la prise en charge sanitaire, sociale ou médico-sociale ». L'expérimentation institue ainsi un forfait annuel de prise en charge par enfant protégé, d'un montant de 430 euros, qui permet de financer les mesures suivantes. 1/ Un suivi médical régulier incluant une évaluation médicale et psychologique systématique, annuellement actualisée. Des compléments de rémunération des médecins particulièrement formés à la réalisation de ces évaluations sont prévus pour s'aligner sur la facturation des consultations complexes. 2/ L'accès à une prise en charge somatique et en santé mentale précoce, en prévoyant que le mineur protégé puisse être orienté à la demande de son médecin vers une structure dédiée ou un professionnel libéral formé à la protection de l'enfance. 3/ La mobilisation et la formation de professionnels, en particulier des professionnels de santé pour renforcer le soutien dans la prise en charge des mineurs. L'objectif est de toucher 100 % des enfants placés et 30 % des enfants protégés sans placement, ce qui représente une population cible de 7 047 mineurs dans les trois départements désignés. Source : Arrêté du 3 juin 2019 relatif à l'expérimentation pour un parcours de soins coordonné des enfants et adolescents protégés |
La modification proposée entend renforcer et clarifier les modalités de recours au bilan de santé . D'une part, selon l'annexe 9 du PLFSS, la rédaction proposée permettra de clarifier la nécessité de conduire un examen de santé complet pour les mineurs protégés, en indiquant explicitement que celui-ci doit être réalisé à l'entrée dans le dispositif de protection de l'enfance. La précision indiquant que ce bilan « permet d'engager un suivi médical et régulier » doit en outre permettre de renforcer l'accompagnement médical du mineur protégé, déjà prévu par la loi.
La modification proposée clarifie également la modalité de prise en charge du bilan de santé, en prévoyant explicitement son financement par l'assurance maladie . Le bilan de santé sera ainsi pris en charge par l'assurance maladie quel que soit le praticien qui la réalise, médecin de ville ou médecin des services de la PMI. Cette consultation sera facturable par le médecin en une seule fois pour chaque enfant protégé adressé par le conseil départemental.
En outre, la terminologie retenue de « bilan de santé » et la mention explicite de la prise en charge par l'assurance maladie reflètent le souhait du Gouvernement, comme l'indique l'annexe 9 du PLFSS, de mettre en place une nouvelle tarification du bilan de santé en tant que consultation complexe , au regard de la vulnérabilité des enfants protégés et des pathologies qu'ils sont susceptibles de présenter. La ministre des solidarités et de la santé demanderait ainsi à l'UNCAM 164 ( * ) l'ouverture de négociations pour créer, au plus tard le 1 er janvier 2021, une nouvelle consultation complexe à 46 euros pour ce bilan de santé 165 ( * ) .
À titre d'exemple, les trois consultations obligatoires du nourrisson donnant lieu à certificat ou la consultation annuelle de suivi de l'enfant autiste sont considérées comme des consultations complexes et facturées à hauteur de 46 euros 166 ( * ) .
L'évaluation préalable annexée au PLFSS estime que 110 000 consultations complexes devraient être réalisées chaque année à compter de 2021. L'impact sur les finances de la sécurité sociale serait donc nul pour 2020 et représenterait une dépense sur l'ONDAM « soins de ville » à hauteur de 5 millions d'euros par an pour les années 2021, 2022 et 2023 .
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
L'Assemblée nationale a adopté cinq amendements.
D'une part, elle a adopté deux amendements identiques du rapporteur général et de M. Isaac-Sibille visant à préciser que le bilan de santé comporte un volet de prévention.
D'autre part, elle a adopté trois amendements identiques de Mme Anthoine, Mme Firmin Le Bodo et M. Quatennens indiquant que le bilan de santé « est réalisé, dès le début de la mesure, pour tous les enfants accompagnés par l'aide sociale à l'enfance ou par la protection judiciaire de la jeunesse ».
Il s'agit d'un amendement de précision, les enfants entrant dans un dispositif de protection de l'enfance, ASE ou protection judiciaire de la jeunesse, étant déjà suivis par un « projet pour l'enfant » dans le cadre duquel se déroulera le bilan de santé.
L'Assemblée nationale a adopté cet article ainsi modifié.
B. En nouvelle lecture
L'Assemblée nationale a adopté un amendement de précision rédactionnelle à l'initiative du rapporteur général.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article
35 bis
Protocole de coopération nationale pour améliorer
la protection maternelle et infantile
Objet : Cet article, introduit par l'Assemblée nationale à l'initiative du Gouvernement, permet de mettre en place un protocole de coopération nationale entre médecins et infirmiers puériculteurs de la protection maternelle et infantile pour renforcer les bilans de santé des enfants de 3 et 4 ans.
I - Le dispositif proposé
1. Les protocoles de coopération entre professionnels de santé
Aux termes de l'article L. 4011-1 du code de la santé publique, les professionnels de santé travaillant en équipe peuvent s'engager, à leur initiative, dans une démarche de coopération pour mieux répondre aux besoins des patients. Par des protocoles de coopération, ils opèrent entre eux des transferts d'activités ou d'actes de soins ou de prévention ou réorganisent leurs modes d'intervention auprès du patient .
Institués par la loi « HPST » du 21 juillet 2009 167 ( * ) , ces protocoles font l'objet d'un nouveau cadre juridique depuis la loi du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé 168 ( * ) . Ils sont rédigés par les professionnels de santé et encadrés par des exigences de qualité et de sécurité définies par décret pris après avis de la Haute autorité de santé (HAS). 169 ( * ) Les procédures applicables à ces protocoles varient selon qu'ils sont conclus à l'échelle nationale ou, de manière expérimentale, à l'échelle locale.
Concernant les protocoles nationaux , qui font l'objet de la mesure proposée par le présent article, leur liste est proposée par un comité national des coopérations interprofessionnelles. Ce comité, composé de représentants de l'assurance maladie, de la HAS, des ministères concernés et des ARS, apporte un appui aux professionnels dans l'élaboration du protocole, émet un avis sur son financement et en assure le suivi et l'évaluation afin de se prononcer sur son éventuelle pérennisation.
Des dérogations au droit commun sont autorisées pour le financement de ces protocoles lorsque leur mise en oeuvre le nécessite. Dans ce cas, un collège des financeurs émet un avis sur l'opportunité d'un tel financement dérogatoire.
Un arrêté ministériel pris après avis de la HAS est nécessaire pour autoriser la mise en oeuvre du protocole au niveau national. Les professionnels peuvent ensuite adhérer au protocole par le biais d'une déclaration à l'ARS dont ils relèvent.
2. Permettre la conclusion d'un protocole entre professionnels de la PMI pour améliorer les bilans de santé des jeunes enfants
À l'occasion de l'examen des dispositions relatives aux protocoles de coopération figurant dans la loi « santé », les services du ministère des solidarités et de la santé avaient indiqué au rapporteur Alain Milon que de nouveaux protocoles nationaux étaient envisagés, notamment pour la réalisation des bilans de santé des enfants de 3 à 4 ans par les services départementaux de la PMI par un infirmier puériculteur en coopération avec un médecin 170 ( * ) .
Le présent article modifie l'article L. 4011-3 du code de la santé publique relatif aux protocoles nationaux .
• Le 2° complète les dérogations prévues pour le financement de ces protocoles, afin d'y ajouter les règles de remboursement par l'assurance maladie des examens médicaux obligatoires de la femme enceinte, du futur père et des enfants de moins de dix-huit ans lorsqu'ils sont pratiqués dans une consultation du service de la PMI . Le financement dérogatoire pourra concerner les tarifs, honoraires, rémunérations et frais accessoires dus aux professionnels de santé par les assurés sociaux et par l'assurance maladie.
Selon l'exposé des motifs et les informations communiquées à votre rapporteure par le ministère des solidarités et de la santé, le protocole envisagé par le Gouvernement portera sur la coopération entre infirmiers puériculteurs et médecins employés par les services de PMI, pour la réalisation d'examens dans le cadre des bilans de santé des enfants de 3 à 4 ans. Les financements dérogatoires permis par la conclusion du protocole concerneront les actes que les infirmiers puériculteurs réaliseront par délégation. Ils pourront ainsi être pris en charge par l'assurance maladie dans les mêmes conditions que s'ils avaient été réalisés par un médecin, alors que l'intervention des infirmiers puériculteurs de la PMI dans le cadre de ces examens reste aujourd'hui à la charge des conseils départementaux.
La visite médicale des enfants âgés de 3 à 4 ans fait partie des vingt examens obligatoires chez l'enfant de moins de dix-huit ans 171 ( * ) . Ces vingt examens portent sur la surveillance de la croissance staturo-pondérale de l'enfant, de son développement physique, psychoaffectif et neuro-développemental, le dépistage des troubles sensoriels, la pratique ou la vérification des vaccinations et la promotion des comportements et environnements favorables à la santé. Parmi ces examens, ceux réalisés avant les six ans de l'enfant peuvent être faits par un médecin d'une consultation de protection maternelle et infantile . Dans ce cas, ils sont remboursés par l'assurance maladie au conseil départemental.
L'article 13 de la loi du 26 juillet 2019 pour une école de la confiance 172 ( * ) a précisé que cette visite médicale devrait être effectuée à l'école maternelle et réalisée de préférence par les services de la PMI . Elle s'inscrit dans le cadre de l'abaissement de l'âge de la scolarisation obligatoire à 3 ans institué par cette loi. Aux termes de l'article L. 541-1 du code de l'éducation, dans sa version à venir au 1 er septembre 2020, « une visite est organisée à l'école pour tous les enfants âgés de trois ans à quatre ans. Cette visite permet notamment un dépistage des troubles de santé, qu'ils soient sensoriels, psycho-affectifs, staturo-pondéraux ou neuro-développementaux, en particulier du langage oral. Elle est effectuée par les professionnels de santé du service départemental de protection maternelle et infantile [...]. Lorsque le service départemental de protection maternelle et infantile n'est pas en mesure de la réaliser, la visite est effectuée par les professionnels de santé de l'éducation nationale. » Les parents pourront toujours faire réaliser cette visite chez le médecin traitant de l'enfant et fournir un certificat pour dispenser leur enfant de la visite réalisée à l'école maternelle.
• Les 1° , 3° , 4° et 5° du présent article procèdent à des coordinations pour tirer les conséquences de la modification proposée.
II - Les modifications adoptées par l'Assemblée nationale en nouvelle lecture
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 36
Mesures en faveur de l'installation des jeunes
médecins
Objet : Cet article complète ou ajuste les mesures incitatives à l'installation des jeunes médecins dans les zones sous-dotées, notamment en introduisant, à titre provisoire, une exonération de cotisations sociales pour les praticiens s'installant dans les trois ans suivant l'obtention de leur diplôme et en réunissant en un seul contrat les quatre dispositifs actuels d'aide à l'installation des jeunes praticiens (contrats PTMG, PTMA, PTMR et PIAS).
I - Le dispositif proposé
A. La création, à titre expérimental, d'une incitation financière à l'installation rapide des jeunes médecins dans les zones sous-denses
• Le 1° du I insère au sein du code de la sécurité sociale un nouvel article L. 162-5-19 qui crée une nouvelle aide en faveur de l'installation des jeunes médecins dans des zones sous-dotées, dans les trois ans suivant l'obtention de leur diplôme .
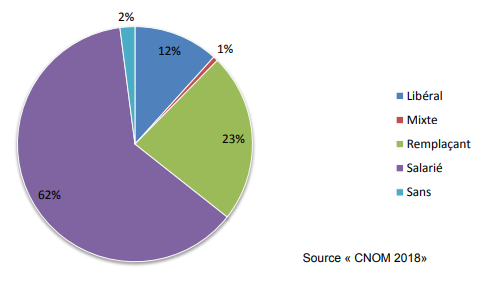
Cette mesure incitative vise à remédier au décalage constaté entre les aspirations à l'installation en libéral et la réalité des choix des jeunes praticiens, mis en évidence par une récente enquête du conseil national de l'ordre des médecins sur l'installation des jeunes médecins : si 75 % des internes envisagent ce mode d'exercice, dans les faits seuls 12 % des nouveaux inscrits à l'Ordre des médecins en 2018 exercent en libéral quand 62 % sont salariés ( cf. graphe ci-après) ; le nombre de primo-inscrits installés à cinq ans atteint 35 %.
Mode d'exercice des nouveaux inscrits à l'Ordre des médecins
Source : Atlas de la démographie médicale 2018, Cnom, 17 avril 2019
• L'aide instaurée équivaut à la prise en charge de l'ensemble des cotisations sociales (maladie, vieillesse, famille, invalidité-décès) au titre des revenus tirés des honoraires conventionnels (dans la limite de 80 000 euros 173 ( * ) ) pendant les 24 premiers mois d'activité , au-delà de la participation de l'assurance maladie déjà prévue par la convention médicale .
Elle est réservée aux médecins exerçant en secteur 1 ou dans un dispositif conventionnel de maîtrise des dépassements d'honoraires (Optam 174 ( * ) ), dans des territoires qui seront définis par arrêté.
L'aide sera attribuée automatiquement sans démarche particulière et sera déduite des cotisations dues lors de la déclaration de revenus. En effet, d'après le III de l'article L. 162-5-19 ainsi créé, l'aide sera versée par les caisses d'assurance maladie aux Urssaf 175 ( * ) et caisses générales de sécurité sociale et viendra en déduction du montant des cotisations appelées . Pour les médecins en contrat Optam, l'aide sera plafonnée au niveau de celle versée aux praticiens en secteur 1 pour ne pas les favoriser dès lors que la prise en charge de droit commun est aujourd'hui plus faible.
La prise en charge des cotisations sociales des professionnels de santé par l'assurance maladie représente en 2018, pour les médecins en secteur 1, une aide moyenne de 16 119 euros par praticien, et une dépense totale de 1,33 milliard d'euros pour près de 83 000 médecins concernés.
D'après l'étude d'impact, le montant de l'aide complémentaire instaurée par cet article représenterait environ 42 000 euros sur deux ans, soit 15 000 euros supplémentaires par rapport aux prises en charge de cotisations actuelles par l'assurance maladie.
Elle pourra se cumuler avec le dispositif prévu par la convention médicale de 2016 en faveur de l'installation des jeunes médecins dans les zones sous-denses, en l'occurrence le contrat d'aide à l'installation des médecins (CAIM) qui offre une aide forfaitaire (jusqu'à 50 000 euros) pour les médecins s'installant dans une zone sous-dotée, à condition d'y exercer pendant cinq ans. 963 CAIM ont été signés au 10 septembre 2019.
• L'étude d'impact évalue le coût de la mesure à 4 millions d'euros par an en 2020 et 8 millions d'euros par an à compter de 2021 , en prenant l'hypothèse de 500 bénéficiaires, soit une cible de 50 % des médecins s'installant en zone d'intervention prioritaire dans un délai de trois ans suivant leur diplôme (contre un tiers aujourd'hui).
• Le III rend ces dispositions applicables aux médecins s'installant jusqu'au 31 décembre 2022 , tout en prévoyant leur pérennisation possible après une évaluation de leur impact pour les zones sous-dotées présentée au Parlement, au plus tard six mois avant cette date.
B. Des adaptations du régime des cotisations sociales des praticiens destinées à lisser des effets de seuils
1. Concernant le régime simplifié ouvert par la LFSS pour 2019 aux médecins effectuant des remplacements en libéral à titre accessoire
• L'article 47 de la loi de financement de la sécurité sociale pour 2019 a créé un régime simplifié de déclaration et de paiement des cotisations sociales pour les médecins salariés ou les étudiants « non thésés » effectuant, à titre accessoire, une activité de remplacement en libéral , sous réserve que la rémunération issue de cette activité soit inférieure à un certain seuil fixé par décret, qui sera de 19 000 euros.
Cette mesure doit entrer en vigueur au 1 er janvier 2020. Elle vise à remédier au caractère dissuasif du régime actuel pour des praticiens aujourd'hui tenus de s'affilier au régime des praticiens et auxiliaires médicaux conventionnés (PAMC) dont relèvent les professionnels libéraux.
• Le 2° du I complète l'article L. 642-4-2 du code de la sécurité sociale, issu de la LFSS pour 2019, afin de prévoir la possibilité de continuer à bénéficier du régime simplifié en cas de dépassement du seuil de revenus, en acquittant des cotisations et contributions complémentaires.
Alors que le régime simplifié prévoit l'application d'un taux global pour les revenus inférieur au seuil, le taux des cotisations complémentaires serait égal à celui qui aurait été acquitté dans le régime de droit commun, afin d'assurer une égalité de traitement entre praticiens.
2. Concernant la cotisation forfaitaire de retraite complémentaire
• En application de l'article L. 645-2 du code de la sécurité sociale, le financement des régimes de prestations complémentaires de vieillesse (PCV) propres aux médecins, aux chirurgiens-dentistes, aux sages-femmes et auxiliaires médicaux ainsi qu'aux directeurs de laboratoires privés d'analyses médicales non médecins, est assuré par une cotisation forfaitaire annuelle obligatoire , distincte selon les régimes, dont le montant est fixé par décret. Pour les médecins, cette cotisation est de 5 073 euros , prise en charge aux deux tiers par l'assurance maladie pour ceux en secteur 1.
• Le 3° du I insère au sein du code de la sécurité sociale un nouvel article L. 645-2-1 qui ouvre des dérogations au versement de cette cotisation forfaitaire, dont le montant peut s'avérer lourd pour des médecins percevant de faibles revenus :
- d'une part, une cotisation proportionnelle aux revenus issus de l'activité de remplacement s'appliquerait par défaut aux praticiens relevant du régime simplifié ouvert par la LFSS pour 2019 et ajusté par cet article pour lisser les effets de seuil ( cf. ci-dessus) ;
- d'autre part, les médecins conventionnés ne relevant pas de ce régime simplifié pourront opter pour une cotisation proportionnelle à leurs revenus . D'après l'étude d'impact, son taux pourrait être de 9 %, plafonné à 5 073 euros, ou de 3 %, plafonné à 1 691 euros après prise en charge par l'assurance maladie pour ceux en secteur 1.
C. La fusion des contrats d'aide à l'installation des jeunes praticiens
1. Une superposition de dispositifs souffrant d'un déficit de lisibilité et d'attractivité
• Depuis sept ans, trois lois de financement de la sécurité sociale ont institué des dispositifs contractuels entre les agences régionales de santé (ARS) et les praticiens visant à favoriser l'installation des médecins libéraux dans les zones sous-dotées, principalement en leur offrant une garantie de revenu sécurisant leur début d'activité.
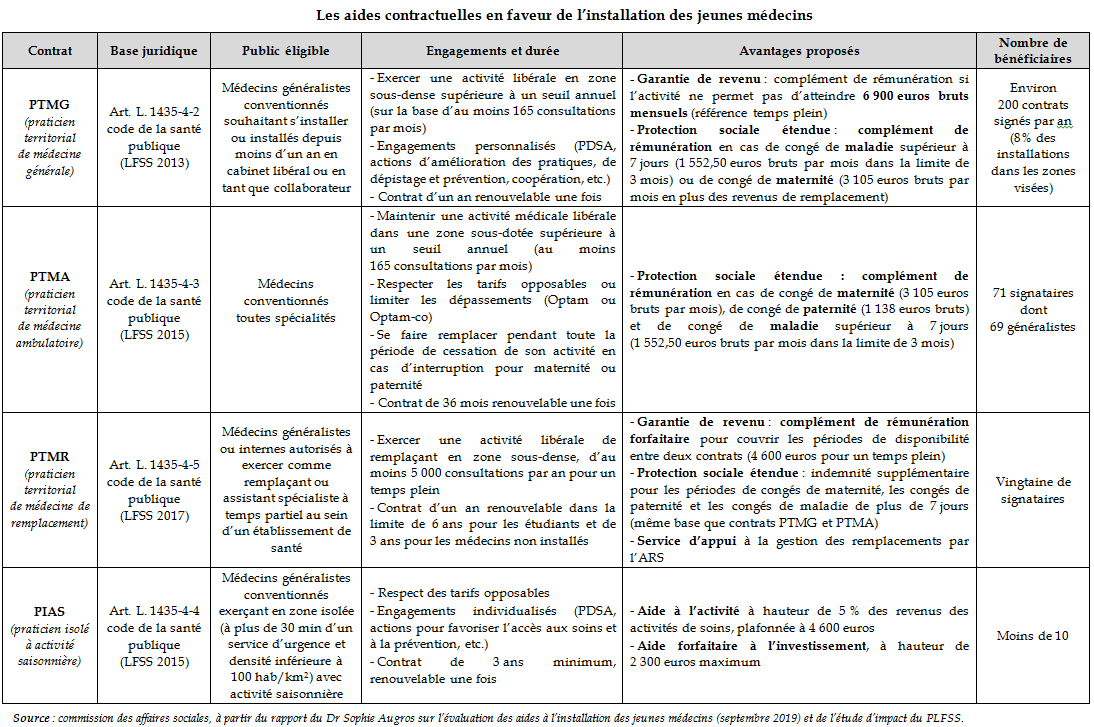
Quatre types de contrat se superposent aujourd'hui, dont les modalités sont retracées dans le tableau ci-après.
Dans un rapport d'évaluation des aides à l'installation des jeunes médecins remis en septembre 2019, le Docteur Sophie Augros, déléguée nationale à l'accès aux soins, a relevé la faible attractivité de ces contrats.
• S'agissant du PTMG, 1 208 contrats ont été signés entre septembre 2013 et mai 2019, soit un rythme d'environ 200 par an .
L'entrée dans le droit commun conventionnel, depuis le 29 octobre 2017, de l' avantage supplémentaire maternité (ASM) 176 ( * ) a réduit l'attractivité des aides proposées à ce titre puisqu'aucun cumul de ces avantages n'est possible.
L'avantage principal réside dans la garantie de revenu : d'après une étude auprès des ARS conduite par le Dr Augros, celle-ci est mobilisée au moins une fois dans 85 % des cas , sur l'ensemble de la durée du contrat PTMG (soit deux ans), tandis que la garantie maternité a été mobilisée pour 20 % des contrats et la garantie maladie pour 7 %.
L'effet est d'abord rassurant surtout la première année, alors que l'enquête du Cnom précitée révèle que pour 59 % des internes et 43 % des remplaçants le risque économique est perçu comme un frein à l'installation. La garantie permet en outre de limiter la perte de revenus pendant les périodes de congés : comme le note le Dr Augros, si ce constat peut apparaître comme un effet d'aubaine, « il peut également s'avérer vertueux, en accompagnant la transition des jeunes médecins entre le modèle salarié qu'ils ont connu pendant leur internat - associé à des congés payés - et un modèle libéral au sein duquel toute interruption de travail est synonyme de perte de chiffre d'affaires ».
Tout en partageant ce constat, nos collègues Jean-Noël Cardoux et Yves Daudigny, dans un bilan présenté au nom de la Mecss sur les mesures incitatives en faveur de l'accès aux soins dans les zones sous-dotées, notaient que dans les zones en tension ciblées par ces contrats, « ce n'est pas tant le manque d'activité qui pose question que parfois son trop-plein » . 177 ( * )
• Les autres contrats n'ont pas trouvé leur public .
Depuis fin 2015, seuls 71 contrats PTMA ont été signés, dont seulement deux par des spécialistes alors qu'il leur était adressé en priorité ; les trois quarts des signataires (57) n'ont bénéficié d'aucun avantage.
Quant au PTMR, il n'a rencontré que 19 signataires entre mai 2017 et mai 2019, principalement des internes n'ayant pas soutenu leur thèse : alors qu'il « répond à un besoin réel pour favoriser le remplacement en zone fragile » 178 ( * ) , ce contrat s'est révélé « mal calibré et complexe d'utilisation » selon le Dr Augros : la rémunération complémentaire n'a quasiment jamais été mobilisée en pratique, le seuil d'activité étant jugé très difficile à atteindre ; le principe d'un versement annuel est mal adapté en outre aux contraintes de trésorerie des signataires. Seul l'avantage maternité perdure, les médecins remplaçants ne bénéficiant pas de l'ASM.
Le rapport du Dr Augros relève enfin 9 bénéficiaires du contrat PIAS, en pratique ciblé sur les zones de montagne avec une activité saisonnière, avec des critères « trop restrictifs et peu adaptés » .
D'après les données transmises à votre rapporteur par la DGOS, le montant cumulé des aides versées au titre de ces trois derniers contrats est d'environ 175 000 euros (données de mai 2019) :
- 124 885 euros au titre du PTMA, dont 87% de garantie maternité ;
- 20 930 euros au titre du PTMR ;
- 28 235 euros au titre du PIAS dont 52% d'aide à l'investissement.
2. Le contrat unique proposé
• Suivant une recommandation du rapport du Dr Augros précité, constatant que l' « éparpillement constitue probablement une source importante de non recours » , le II propose une nouvelle rédaction de l'article L. 1435-4-2 du code de la santé publique afin de substituer aux quatre contrats existants conclus avec les agences régionales de santé un contrat unique, le « contrat de début d'exercice » .
Ce contrat présente les caractéristiques suivantes :
|
Publics éligibles |
- Interne ou non thésé autorisé à exercer comme remplaçant - Médecin exerçant une activité libérale (toutes spécialités) installés depuis moins d'un an dans une zone sous-dense |
|
Engagements |
- Exercer ou assurer une activité de remplacement dans un ou plusieurs cabinets médicaux dans les territoires définis par l'ARS et caractérisés par une offre médicale insuffisante ou des difficultés dans l'accès aux soins pour la spécialité concernée ou dans une zone limitrophe de ceux-ci (les modalités de définition de ces zones limitrophes seront fixées par décret) - Respecter les tarifs opposables ou adhérer à un dispositif de maitrise des dépassements d'honoraires (Optam) - S'inscrire dans les deux ans suivant la signature du contrat dans un exercice coordonné (équipe de soins primaires ou spécialisés, CPTS, maison ou centre de santé) |
|
Avantages proposés |
- Rémunération complémentaire - Accompagnement à l'installation (formation accompagnement à la création et à la gestion d'un cabinet médical) |
Le dispositif est recentré sur le soutien aux primo-installations et aux remplacements, plutôt qu'au maintien dans les territoires fragiles à l'instar du PTMA.
La définition des territoires éligibles est confiée aux ARS mais ne renvoie pas aux zonages établis par ces agences en application de l'article L. 1434-4 du code de la santé publique. En effet, la DGOS a indiqué à votre rapporteur que les seuls zonages établis à ce jour concernent la spécialité de médecine générale. Si la loi « santé » de juillet 2019 a prévu l'établissement d'un zonage pour d'autres spécialités, ce travail est en cours mais n'aboutira qu'à moyen terme. La rédaction proposée vise donc à permettre aux ARS de déroger ponctuellement au zonage généraliste 179 ( * ) pour des médecins d'autres spécialités souhaitant s'installer hors de ces zones prioritaires, sur la base d'indicateurs tels que la densité médicale dans la spécialité concernée.
D'après l'étude d'impact, la garantie de revenu serait ciblée sur le complément de rémunération et l'avantage maladie , sauf pour les remplaçants non éligibles à l'avantage conventionnel maternité et paternité. Elle prendrait la même forme que le mécanisme de garantie de revenu prévu aujourd'hui par le contrat PTMG.
La DGOS a indiqué à votre rapporteur que la garantie de revenu pourrait être versée la première année du contrat seulement, mais que d'autres compléments (l'avantage maladie par exemple) pourraient l'être sur l'ensemble de la durée du contrat, qui n'est pas encore arrêtée, de manière à assurer une sortie progressive.
En outre, la garantie de revenu pourrait être différentielle afin de tenir compte de certains profils de signataires . Suivant les préconisations formulées par le Dr Augros, le plafond pourrait être ainsi plus élevé pour des spécialités comportant une part importante d'actes techniques, ou bien pour compenser les charges structurellement plus élevées des médecins exerçant dans des zones à fort afflux saisonnier. La garantie pourrait être appréciée de manière annualisée pour les remplaçants, afin de tenir compte du caractère irrégulier de leur activité, comme pour les médecins exerçant dans les zones à fort afflux saisonnier. Des paramètres seraient en outre assouplis pour mieux s'adapter à l'exercice mixte ou à temps partiel.
Des adaptations pourraient en outre concerner les outre-mer, selon des modalités renvoyées à un décret. Selon les indications transmises par la DGOS, il s'agit notamment d'adapter le mode de calcul de la garantie de revenu à la majoration des tarifs conventionnels dans les outre-mer.
En outre, pour l'accompagnement à l'installation (aide à la création et à la gestion du cabinet médical), les ARS pourraient recruter des prestataires spécialisés ou confier cette responsabilité à leurs partenaires avec un financement dédié.
• Le IV fixe l' entrée en vigueur de ce nouveau contrat de début d'exercice à celle d'entrée en vigueur du décret en Conseil d'État en fixant les modalités d'application et au plus tard le 1 er avril 2020 . Les contrats en cours à cette date se poursuivront selon les modalités qui leur sont applicables.
• L'étude d'impact évalue la montée en charge de ce nouveau contrat à 300 nouveaux signataires la première année 2020 et 350 nouveaux signataires par an à compter de 2021 , correspondant à 9 % des praticiens éligibles. Ce flux serait légèrement supérieur à celui constaté pour le recours au contrat PTMG (environ 200 par an). Le coût pourrait être sur la base de ces hypothèses de 1,5 million d'euros en 2020 et 1,75 million d'euros en 2021, soit 5 000 euros par bénéficiaire .
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
L'Assemblée nationale a adopté, outre des modifications rédactionnelles ou coordinations, des amendements visant à :
- clarifier les zones d'installation où s'appliquera l'aide complémentaire à la prise en charge des cotisations sociales créée en faveur des jeunes médecins : plutôt que de renvoyer à un arrêté ministériel la définition des territoires concernés, un amendement du Gouvernement a visé plus spécifiquement les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins mentionnées au 1° de l'article L. 1434-4 du code de la santé publique, c'est-à-dire les zonages établis par les ARS. Comme l'indique l'exposé sommaire, « cette aide, au même titre que les aides conventionnelles, a bien vocation à s'appliquer dans les zones d'intervention prioritaire 180 ( * ) telles que définies par chaque ARS » ;
- préciser que les caisses d'assurance vieillesse des médecins, au même titre que les Urssaf, peuvent également percevoir, de la part des caisses d'assurance maladie, les aides dues au titre de la prise en charge des cotisations vieillesse (amendement du rapporteur général adopté avec l'avis favorable du Gouvernement) ;
- prévoir la suspension du bénéfice de l'aide à la prise en charge des cotisations sociales pour les médecins cessant d'exercer dans les territoires visés , sauf modification de leur périmètre, afin de « limiter les éventuels effets d'aubaine » (amendement du rapporteur général adopté avec l'avis favorable du Gouvernement) ;
- ne pas autoriser le renouvellement du contrat de début d'exercice instauré par cet article. Cet amendement présenté par Joël Aviragnet et des membres du groupe socialistes et apparentés a reçu un avis favorable de la commission et du Gouvernement, lequel a précisé en séance publique, par la voix de Christelle Dubos, secrétaire d'État, que si la sécurisation apportée par ce type de contrat « est précieuse pour des jeunes professionnels qui viennent sauter le pas de l'installation libérale [...] elle est moins déterminante pour un médecin installé depuis plusieurs années sur un territoire, même fragile, et peut dans ce cas présenter le caractère d'un effet d'aubaine. » 181 ( * )
L'Assemblée nationale a adopté cet article ainsi modifié.
B. En nouvelle lecture
L'Assemblée nationale a adopté un amendement rédactionnel de son rapporteur général reprenant un amendement adopté par la commission lors de l'examen en première lecture au Sénat.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Sous réserve des observations relevées lors de l'examen en première lecture, la commission vous demande d'adopter cet article sans modification.
Article 37
Faciliter l'accès aux soins pour les femmes enceintes
les plus éloignées des maternités
Objet : Cet article prévoit la création d'une prestation d'hébergement temporaire non médicalisé et la prise en charge de frais de transports pour les femmes enceintes résidant loin d'une maternité.
I - Le dispositif proposé
• Création d'une prestation d'hébergement non médicalisé pour les femmes enceintes éloignées d'une maternité
Le I du présent article propose de créer un nouvel article L. 6111-1-4 du code de la santé publique instituant pour les femmes enceintes « une prestation d'hébergement temporaire non médicalisé lorsque la situation de leur domicile implique une durée d'accès à une unité adaptée de gynécologie obstétrique supérieure à un seuil. »
Ce dispositif s'inscrit dans un contexte de réduction du nombre de maternités sur le territoire, qui étaient au nombre de 517 en 2016 : entre 1996 et 2016, le nombre de maternités a diminué de 39 %, avec une réduction du nombre de maternités de taille intermédiaire (1 000 à 1 500 accouchements par an), une augmentation des grandes maternités (plus de 3 500 accouchements) et une stabilisation des petites maternités (moins de 500 accouchements) 182 ( * ) . Si le développement des grandes maternités permet de renforcer la sécurité des accouchements, en raison d'équipes médicales plus étoffées et de la présence de services spécialisés notamment en néonatalogie, il contribue à la concentration de l'offre sur le territoire . Le temps d'accès moyen à une maternité est toutefois resté stable entre 2001 et 2010, s'élèvant à 17 minutes. D'importantes disparités territoriales sont néanmoins constatées : dans huit départements, plus de la moitié des femmes accouchent à une demi-heure ou plus de leur domicile, ce qui ne représente que 1,5 % des accouchements 183 ( * ) .
Ces situations génèrent des inquiétudes pour les femmes enceintes à mesure que l'offre de maternités sur le territoire évolue et parce qu'un délai d'accès à une maternité supérieur à 45 minutes peut présenter des risques. Par conséquent, le Gouvernement a souhaité développer de nouveaux services d'accompagnement des femmes enceintes dans le cadre d'un « engagement maternité ».
La prestation créée par le présent article sera assurée par les établissements de santé publics et privés autorisés à faire fonctionner une unité de gynécologie obstétrique.
Les modalités d'attribution de cette prestation seront précisées par décret en Conseil d'État . Celui-ci fixera également les conditions d'accès à la prestation et la période au cours de laquelle elle pourra être proposée aux femmes enceintes. Il définira en outre les conditions dans lesquelles les établissements de santé pourront déléguer la prestation d'hébergement à un tiers par voie de convention.
Les femmes enceintes concernées seraient celles qui résident à plus de 45 minutes d'une maternité. Il est envisagé une durée d'hébergement d'environ 5 jours avant le terme prévu de la grossesse, dans la mesure où 75 % des femmes accouchent après le 275 ème jour de grossesse 184 ( * ) .
En outre, ce dispositif contribue au développement d'une offre hospitalière centrée sur les soins, en dissociant la prestation d'hébergement des actes médicaux . Il répond à une logique identique à celle qui a conduit aux recours aux « hôtels hospitaliers ». L'article 53 de la LFSS pour 2015 185 ( * ) a ouvert une expérimentation nationale visant à développer les hôtels hospitaliers, en permettant aux patients dont l'hospitalisation n'est pas nécessaire d'être hébergés une ou plusieurs nuits dans un hôtel à proximité ou dans l'enceinte de l'hôpital. Il renforce ainsi l'accessibilité des actes en ambulatoire. Dans ce cadre, une enquête menée par l'ARS Ile-de-France auprès de différents services hospitaliers, a établi que 25 % à 30 % des patients pourraient être orientés vers un hôtel hospitalier 186 ( * ) , montrant ainsi l'intérêt du développement de tels services. Le dispositif proposé va en outre plus loin que celui des hôtels hospitaliers car la prestation d'hébergement sera prise en charge par l'assurance maladie, contrairement à celle prévue dans l'expérimentation.
• Prise en charge des frais de transports entre le domicile et l'établissement par l'assurance maladie
Le II du présent article modifie l'article L. 160-9 du code de la sécurité sociale, qui fixe la liste des frais couverts par l'assurance maladie au titre des risques et des conséquences de la maternité afin d'y ajouter la prise en charge des frais de transports de la femme enceinte entre son domicile et l'établissement , pour des motifs de sécurité et de qualité des soins. Les conditions de cette prise en charge seront également précisées par un décret en Conseil d'État.
Le III modifie l'article 20-1 de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique à Mayotte afin de rendre applicable à Mayotte la prise en charge des frais de transports de la femme enceinte dans les mêmes conditions que dans les autres départements.
• Le chiffrage de la mesure figurant à l'annexe 9 du PLFSS a été effectué sur la base de 60 000 femmes ayant déclaré avoir mis plus de 45 minutes pour se rendre à la maternité en 2017. La mesure devrait pouvoir s'appliquer à compter du second semestre 2020, ce qui représentera une dépense estimée entre 7 et 17 millions d'euros pour l'assurance maladie . Elle serait comprise entre 20 et 40 millions d'euros en 2021.
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
L'Assemblée nationale a adopté deux amendements rédactionnels à l'initiative du rapporteur général.
L'Assemblée nationale a adopté cet article ainsi modifié.
B. En nouvelle lecture
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article
37 bis
Aménagements de l'expérimentation nationale sur la
prise en charge
du congé maternité des travailleuses
indépendantes
Objet : Cet article, inséré par l'Assemblée nationale à l'initiative de plusieurs députés du groupe La République en marche, prévoit plusieurs assouplissements relatifs à l'indemnisation des travailleuses indépendantes en cas de reprise partielle d'activité au cours de leur congé de maternité.
I - Le dispositif proposé par l'Assemblée nationale
Le présent article 37 bis précise les conditions d'éligibilité des travailleuses indépendantes à une indemnisation à la suite de leur congé de maternité en cas de reprise partielle d'activité.
L'article L. 623-1 du code de la sécurité sociale (CSS) prévoit que ces dernières peuvent bénéficier d'une allocation forfaitaire de repos maternel et d' indemnités journalières (IJ) forfaitaires , pendant la période de leur congé de maternité où elles cessent toute activité, à condition que cette période soit au minimum de 8 semaines (dite période d'arrêt obligatoire).
Le congé de maternité débute 6 semaines avant la date présumée de l'accouchement et se termine 10 semaines après celui-ci. Cette période de 16 semaines passe à 26 semaines (8 semaines avant l'accouchement et 18 semaines après) à partir du troisième enfant, et connaît un allongement en cas de naissance multiple.
Le versement de l'indemnité journalière cesse donc en cas de reprise, y compris partielle, de l'activité, même lorsque cette dernière succède à une période d'arrêt obligatoire de 8 semaines.
L'article 75 de loi de financement de la sécurité sociale (LFSS) pour 2019 187 ( * ) a introduit une expérimentation visant à assouplir ces conditions d'indemnisation et à permettre le versement au-delà de la période d'arrêt obligatoire en cas de reprise partielle de l'activité . Il prévoit qu'à partir du 1 er janvier 2020, pour une durée de trois ans, le versement des IJ serait ouvert aux travailleuses indépendantes en cas de reprise partielle d'activité subséquente à la période d'arrêt obligatoire et dans les conditions suivantes :
- un jour indemnisé par semaine durant les quatre semaines suivant la période d'arrêt obligatoire ;
- deux jours au maximum indemnisés par semaine durant les quatre semaines suivantes.
Cette reprise partielle d'activité ne peut donc excéder une journée hebdomadaire entre la 9 e et la 12 e semaine du congé de maternité, et deux journées hebdomadaires de la 13 e à la 16 e semaine.
Il est par ailleurs précisé que les journées travaillées dans ce cadre ne donneront pas lieu au versement d'IJ. Leur versement pourra être reporté, dans la limite de dix jours au maximum, « à l'issue de la durée d'attribution fixée en application de l'article L. 623-1 ». Cette formulation, relativement peu claire, semble renvoyer à la limite maximale de 16 semaines.
Le 1° de l'article 37 bis prévoit un report du début de l'expérimentation au 1 er juillet 2020.
Le 2° dispose que les deux périodes donnant lieu à l'indemnisation partielle doivent être de quatre semaines au maximum .
Le 3° précise que la reprise partielle d'activité peut débuter entre le jour suivant la fin de la période d'arrêt obligatoire et le terme de la durée du congé de maternité.
Le 4° mentionne enfin que le report du versement des IJ, maintenu dans une limite de dix jours, pourra être réalisé dans un délai maximal de 10 semaines à compter de la fin du congé de maternité. Il s'agit de revenir, de façon plus claire, sur la rédaction initiale du texte, qui semblait limiter ce report à la fin du congé de maternité.
II - La position de la commission
Votre commission, qui s'était montrée favorable sur le fond au principe introduit par l'article 75 de la LFSS pour 2019, note avec satisfaction que les assouplissements apportés par le présent article 37 bis apportent une réponse aux inquiétudes qu'elle avait exprimées alors .
Le dispositif de la LFSS pour 2019 n'organisait nullement l'impossibilité pour la bénéficiaire de mobiliser les deux périodes subséquentes de quatre semaines, ces huit semaines succédant aux huit semaines d'arrêt obligatoire et formant ainsi les 16 semaines d'éligibilité à l'indemnisation.
Le problème soulevé par l'article 75 de la LFSS pour 2019 résultait d'une assimilation abusive des conditions d'activité des travailleuses salariées et des travailleuses non salariées. Ces dernières « doivent assurer une activité dans les semaines qui précèdent leur accouchement pour garantir la viabilité de leur entreprise. Leur situation n'est donc pas comparable à celle des salariées, qui retrouvent leur poste à l'issue de leur congé » 188 ( * ) . La mesure proposée menaçait donc d'être désincitative et pouvait conduire certaines femmes à privilégier la poursuite de leur activité plutôt que le bénéfice des prestations de maternité afin de sauvegarder leur outil de travail pour l'avenir. Elle allait de ce fait à l'encontre de leur intérêt en les obligeant « à s'arrêter une durée plus longue, en leur disant que si elles ne le [faisaient] pas, elles n' [auraient] pas droit à une indemnisation » 189 ( * ) .
Le présent article 37 bis ouvre désormais à la travailleuse indépendante la possibilité de limiter la première période de quatre semaines (durant laquelle elle ne peut effectuer qu'une seule journée hebdomadaire de reprise d'activité) pour bénéficier plus rapidement de la seconde (durant laquelle elle peut réaliser deux journées hebdomadaires de reprise d'activité), laquelle peut être également raccourcie en deçà de son plafond.
Votre commission ne peut que saluer ces modifications qui vont dans le sens qu'elle avait préconisé l'an dernier.
Votre commission vous propose d'adopter cet article sans modification.
Article 38
Financement
par la CNSA des établissements à l'étranger
accueillant
des adultes handicapés français
Objet : Cet article étend le bénéfice des dotations gérées par la CNSA aux établissements accueillant des adultes handicapés situés à l'étranger.
I - Le dispositif proposé
A. La situation
Près de 8 000 Français en situation de handicap sont accueillis en Belgique, dont environ 1 500 enfants et plus de 6 000 adultes. Si le nombre d'enfants s'est stabilisé depuis au moins trois ans, les adultes sont près de 350 plus nombreux chaque année. Ces personnes viennent majoritairement d'Ile-de-France (à 42 %) des Hauts-de-France (32 %) et du Grand-Est.
Cet état de fait s'explique essentiellement par le manque de solutions de prise en charge sur le territoire français, notamment pour le handicap psychique, mais aussi par le caractère plus inclusif du système éducatif wallon et la politique de démarchage de sociétés commerciales belges.
Les frais de prise en charge des personnes accueillies en Belgique sont supportés par le Centre national des soins à l'étranger (CNSE), pour un montant atteignant, d'après l'étude d'impact, 178 millions d'euros en 2018, contre 104 millions en 2015.
Un accord-cadre, signé le 22 décembre 2011 entre la France et la Wallonie, approuvé par le Parlement le 13 novembre 2013 et entré en vigueur le 1 er mars 2014, vise à améliorer l'accueil des personnes handicapées françaises accueillies dans les établissements sociaux et médico-sociaux wallons. Pour ce faire, il fixe un cadre qui :
• Permet de disposer d'éléments de recensement des personnes françaises accueillies en Belgique. L'ARS Hauts-de-France assure la centralisation des données contenues dans le relevé d'informations communiqué par l'Agence wallonne pour l'intégration des personnes handicapées (l'AWIPH) ;
• Renforce les possibilités de contrôles conjoints entre la France et la Wallonie, dans le cadre d'une convention signée entre l'ARS Hauts-de-France et l'AWIPH ;
• Prévoit une convention type permettant de définir des conditions d'accueil dans les établissements wallons similaires à celles existant en France, notamment ceux qui étaient conventionnés préalablement à l'entrée en vigueur de l'accord cadre. Conformément à l'article L. 314-3-1 du code de l'action sociale et des familles modifié par la loi du 24 décembre 2009 de financement de la sécurité sociale pour 2010, le dispositif est financé par l'objectif global de dépenses géré par la CNSA. Ce dispositif a permis de stabiliser les départs d'enfants handicapés.
Pour enrayer les départs d'adultes, un nouveau dispositif a été lancé en 2016, traduit notamment dans l'instruction ministérielle DGCS/3B/DSS/1A/CNSA/2016/22 du 22 janvier 2016, qui vise à améliorer la recherche de solution de prise en charge sur le territoire, dans le cadre de la politique de « réponse accompagnée pour tous ».
Le plan de prévention des départs non souhaités vers la Belgique a bénéficié, depuis 2016, de crédits d'amorçage à hauteur de 10 millions d'euros en 2016, 5 millions en 2017, doublés en 2018 pour atteindre un montant total de 30 millions d'euros. En 2019, 15 millions d'euros y ont été consacrés.
B. Le dispositif proposé
L'article 38 modifie le 4° de l'article L. 314-3-1 du CASF pour disposer que relèvent de l'objectif géré par la CNSA non plus seulement les établissements servant des prestations aux enfants et adolescents ou aux jeunes adultes handicapés, mais plus largement les établissements servant des prestations aux enfants, adolescents et « à des personnes adultes handicapées ».
L'étude d'impact avance en outre un ambitieux chantier : des programmes de conventions pour les trois prochaines années seraient établis d'ici décembre 2019, une première série serait signée avant juin 2020, le calibrage du transfert des crédits du CNSE vers l'Ondam médico-social serait réalisé avant septembre 2020, et les premières conventions entreraient en vigueur d'ici le 1 er janvier 2021.
Pendant trois ans, les ARS bénéficieraient en outre d'un financement spécifique de 90 millions d'euros destiné à soutenir la prise en charge des personnes handicapées dans les régions d'où les départs vers la Belgique sont les plus nombreux. La Direction générale de la cohésion sociale a confirmé à votre rapporteur que 20 millions d'euros y serait consacrés, au titre des mesures nouvelles de l'Ondam médico-social, en 2020.
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
Les députés ont adopté un amendement ajoutant à cet article un II disposant que le Gouvernement remettra au Parlement à la fin de l'année 2020 « un rapport d'évaluation sur les conséquences de cet article à compter de la promulgation de la loi concernant la prise en charge des adultes handicapés français par des établissements à l'étranger et les financements qui sont alloués par la caisse nationale de solidarité pour l'autonomie à cet effet ».
L'Assemblée nationale a adopté cet article ainsi modifié.
B. En nouvelle lecture
Les députés ont adopté un amendement du rapporteur général disposant que « le Gouvernement remet au Parlement, avant le 31 décembre 2021, un rapport portant sur l'état de la prise en charge des enfants et des adultes handicapés français placés dans des établissements à l'étranger et les financements qui sont alloués à cet effet par la Caisse nationale de solidarité pour l'autonomie », reprenant une proposition faite par notre collègue sénateur Philippe Mouiller.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Sous réserve des observations faites lors de l'examen en première lecture, la commission vous demande d'adopter cet article sans modification.
Article
38 bis
Critères d'appréciation de l'activité
d'un
établissement social ou médico-social
Objet : Cet article, inséré par l'Assemblée nationale, prévoit que les contrats pluriannuels d'objectifs et de moyens liant les établissements sociaux et médico-sociaux ne sauraient évaluer leur activité au regard de leur seul taux d'occupation.
I - Le dispositif proposé
A. Le droit existant
La loi n° 2002-2 du 2 janvier 2002 rénovant l'action sociale et médico-sociale a introduit les contrats pluriannuels d'objectifs et de moyens (CPOM) dans le code de l'action sociale et des familles, aux articles L. 312-11 et suivants.
La loi n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement (ASV) a rendu obligatoire la conclusion d'un CPOM pour les EHPAD et les petites unités de vie. Ces contrats, tripartites, lient l'autorité gestionnaire d'une part, aux autorités de tarification que sont l'ARS et au conseil départemental d'autre part, et couvrent tous les établissements relevant du même gestionnaire. Le refus de signature ou de renouvellement d'un CPOM peut entraîner une minoration de 10 % du forfait soins.
La loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016 a rendu les CPOM obligatoires aussi dans le champ du handicap, pour les établissements sous compétence exclusive ou conjointe des ARS. La loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017 a complété la liste des établissements concernés par cette obligation.
L'article L. 313-12 du CASF, relatif aux établissements accueillant des personnes âgées, dispose ainsi que le contrat « fixe les obligations respectives des parties signataires et prévoit leurs modalités de suivi, notamment sous forme d'indicateurs. Il définit des objectifs en matière d'activité, de qualité de prise en charge, d'accompagnement et d'intervention d'établissements de santé exerçant sous la forme d'hospitalisation à domicile, y compris en matière de soins palliatifs ».
L'avant-dernière phrase de l'article L. 313-12-2 du même code, relatif aux établissements accueillant des personnes handicapées, dispose que « la conclusion d'un contrat pluriannuel d'objectifs et de moyens entraîne l'application d'une tarification selon des modalités définies par décret en Conseil d'État. Il peut prévoir une modulation du tarif en fonction d'objectifs d'activité définis dans le contrat, selon des modalités fixées par décret en Conseil d'État ».
Le décret n° 2018-519 du 27 juin 2018, pris en application des lois de financement de la sécurité sociale pour 2017 et 2018, prévoit la possibilité d'une modulation à la baisse de la dotation en cas de non atteinte des objectifs d'activité. Les règles fixées par le décret permettent aux parties signataires du CPOM de définir les modalités de mesure de l'activité, mais orientent vers trois types d'indicateurs :
• Le taux d'occupation, calculé en divisant le nombre de journées réalisées dans l'année par l'établissement ou le service par le nombre de journées théoriques correspondant à la capacité autorisée et financée multiplié par le nombre de journées d'ouverture de l'établissement ou du service.
• Le nombre de personnes accompagnées au cours de l'année.
• Le nombre de prestations réalisées.
La mention « sauf clause contraire justifiée par la spécificité des missions ou des modes de fonctionnement » ouvre en principe vers d'autres modalités de mesure de l'activité que celles listées par le décret.
B. Le dispositif proposé par l'Assemblée nationale en première lecture
Cet article est issu de quatre amendements identiques défendus par le rapporteur général et les groupes LR, LREM et socialiste, et soutenus par la plupart des associations du secteur - Fehap, FHF, Nexem, UNA, Uniopss, Fnadepa, AD-PA, Adapt, APF France Handicap et l'Adaj.
Il précise les articles L. 313-12 ( 1°) et L. 313-12-2 ( 2°) pour y ajouter que l'activité de l'établissement ne peut en aucun cas être appréciée « exclusivement au regard du taux d'occupation ».
Le Gouvernement a émis un avis de sagesse, arguant de ce que les ARS « appliquent déjà cette modulation avec toute la souplesse requise pour tenir compte des spécificités de chaque territoire ».
II - Les modifications apportées par l'Assemblée nationale en nouvelle lecture
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Sous réserve des observations faites lors de l'examen en première lecture, la commission vous demande d'adopter cet article sans modification.
Article 38
ter
Expérimentation d'un forfait santé
pour les personnes
en situation de handicap
Objet : Cet article, inséré par l'Assemblée nationale à l'initiative du Gouvernement, expérimente un forfait santé pour les personnes en situation de handicap.
I - Le dispositif proposé
A. Un point d'attention majeur : l'état de santé des personnes handicapées
Aux termes du chapitre IV du titre 1 er de la partie réglementaire du code de l'action sociale et des familles tel que modifié par le décret n° 2016-1815 du 21 décembre 2016, les soins de ville (consultations, radiologie, laboratoire...) et la pharmacie, y compris les molécules onéreuses, sont compris dans la dotation des établissements et services médico-sociaux pour les personnes handicapées, financée par l'assurance maladie.
Ce mode de financement sous enveloppe conduit souvent les établissements médico-sociaux à privilégier le recours à l'hôpital pour des soins d'ordinaire effectués en ville. D'après la direction générale de la cohésion sociale, il peut même conduire dans certains cas des établissements à refuser des prises en charge de personnes handicapées malades.
Il en résulte des retards de prise en charge qui aggravent l'état de santé des personnes, et donc des surcoûts pour l'assurance maladie. Cette pression accrue sur l'hôpital ne favorise par ailleurs pas les réseaux ni les organisations de soins de proximité.
Le rapport rendu en juillet 2018 par Philippe Denormandie et Marianne Cornu-Pauchet rappelle que la situation sanitaire des personnes handicapées commence à être bien documentée : « le rapport de l'IRDES paru en juin 2015 sur l'accès aux soins courants curatifs et préventifs des personnes en situation de handicap en France confirme les diagnostics déjà établis par la Haute Autorité de santé (HAS) en 2008, par Pascal Jacob dans son rapport de 2013 et Denis Piveteau dans son rapport « Zéro sans solutions » de 2014 ainsi que par le guide d'amélioration des pratiques professionnelles de la HAS de juillet 2017 » .
« Ces travaux mettent en avant les difficultés d'accès et de continuité des soins courants pour les personnes en situation de handicap ou de précarité pour des raisons financières, pour des raisons tenant à la complexité d'accès à une couverture santé, à l'offre de soins, aux pratiques professionnelles, à l'appréhension des soins par les personnes ou leur entourage, etc. Ces raisons peuvent induire un renoncement aux soins, des retards et des besoins de soins alourdis du fait d'un état de santé altéré, qui constituent une réelle dégradation de la qualité du parcours de soins et de vie ».
Le rapport « Charges et produits » de la Cnam pour 2020 aboutit à des conclusions analogues : les bénéficiaires de l'AAH sans activité professionnelle sont plus souvent en affection de longue durée que l'ensemble de la population et ont des taux de recours aux soins inférieurs à ceux des bénéficiaires de pension d'invalidité mais aussi à ceux de la population du régime général.
Fréquence des pathologies selon le statut
par rapport au handicap (2016)
Source : Rapport Charges et produits, Cnam, 2020
La Cnam a certes lancé des actions pour y remédier, telles que :
• Le dispositif de guidance vers le soin, en cours d'amélioration avec neuf CPAM, une Carsat et des associations telles que APF France handicap, l'Union française pour la santé bucco-dentaire et Handidactique.
• Le forfait conclu avec les orthoptistes libéraux dans le cadre de la dernière convention pour l'évaluation par l'orthoptiste de l'environnement du domicile et de la stratégie de prise en charge du patient en situation de handicap sévère.
• Le forfait pour la prise en charge des patients en situation de handicap présentant des troubles spécifiques du langage, conclu avec les orthophonistes lors de la dernière convention nationale.
• Le forfait de 100 euros par séance introduit dans la dernière convention nationale des chirurgiens-dentistes, applicable depuis le 1 er avril 2019. Dans un premier temps, sont concernés les patients bénéficiaires de l'allocation d'éducation de l'enfant handicapé ou de la prestation de compensation du handicap atteints de handicap physique, sensoriel, mental, cognitif ou psychique sévère, d'un polyhandicap ou d'un trouble de santé invalidant.
B. Le dispositif proposé : l'expérimentation d'un forfait santé
L'amendement du Gouvernement dispose qu'à compter du 1 er juillet 2020 et pour une durée de deux ans, l'État peut autoriser, à titre expérimental, dans les régions déterminées par les ministres chargés de la santé, de la sécurité sociale et des personnes handicapées, la mise en place d'un forfait santé au sein de la dotation financée par l'assurance maladie concernant :
• Les établissements ou services d'enseignement qui assurent, à titre principal, une éducation adaptée et un accompagnement social ou médico-social aux mineurs ou jeunes adultes handicapés ou présentant des difficultés d'adaptation.
• Les établissements et les services, y compris les foyers d'accueil médicalisé, qui accueillent des personnes handicapées ou des personnes atteintes de pathologies chroniques, qui leur apportent à domicile une assistance dans les actes quotidiens de la vie, des prestations de soins ou une aide à l'insertion sociale ou bien qui leur assurent un accompagnement médico-social en milieu ouvert.
Ce forfait santé couvrirait les dépenses afférentes :
- à la coordination de la prévention et des soins ;
- aux soins liés aux fonctions d'entretien et de continuité de la vie et visant à compenser une diminution d'autonomie ;
- aux soins et actes de réadaptation et d'accompagnement à l'autonomie prévus par les conditions de fonctionnement et les projets des établissements concernés.
Les dépenses afférentes aux autres soins que ceux compris dans le forfait santé ainsi qu'aux actes réalisés dans le cadre des programmes mentionnés aux articles L. 1411?6 et L. 1411?7 du code de la santé publique seraient prises en charge par l'assurance maladie mais non comptabilisées dans l'objectif géré par la Caisse nationale de solidarité pour l'autonomie.
Les ministres chargés de la santé, de la sécurité sociale et des personnes handicapées arrêteraient la liste des régions et des établissements retenus pour participer à l'expérimentation, après avis des agences régionales de santé concernées.
Un décret en Conseil d'État préciserait le champ, les modalités de mise en oeuvre et les conditions d'accès à l'expérimentation, ainsi que les indicateurs de suivi et les modalités de remontées d'information, et un rapport d'évaluation est réalisé par le Gouvernement serait remis au Parlement au terme de l'expérimentation.
II - Les modifications apportées par l'Assemblée nationale en nouvelle lecture
L'Assemblée nationale a adopté deux amendements rédactionnels du rapporteur général qui satisfont la proposition faite par notre rapporteur pour le volet médico-social en première lecture.
III - La position de la commission
Sous réserve des observations faites lors de l'examen en première lecture, la commission vous demande d'adopter cet article sans modification.
Article 39
Recentralisation de la lutte contre la tuberculose
Objet : Cet article propose de centraliser au niveau des agences régionales de santé le pilotage de l'ensemble des structures de lutte contre la tuberculose.
I - Le dispositif proposé
• La loi n° 2004-809 du 13 août 2004 relative aux responsabilités locales du 13 juillet 2004 a opéré une recentralisation de la politique de lutte contre la tuberculose, auparavant dévolue aux départements. Elle a ainsi prévu, à l'article L. 3112-2 du code de la santé publique, que :
- la lutte contre la tuberculose et la lèpre relèvent de l'État ;
- les collectivités territoriales conservent la possibilité d'exercer des activités dans ces domaines dans le cadre d'une convention conclue avec l'État, précisant notamment le montant de la subvention accordée par l'État.
À l'heure actuelle, le financement de la lutte contre la tuberculose emprunte ainsi deux voies :
- la dotation globale de financement couvre les subventions versées par l'État aux départements qui ont souhaité conserver la gestion des centres de lutte contre la tuberculose (CLAT) par convention avec l'État. 32 départements sont aujourd'hui concernés, pour 52 CLAT départementaux sur un total de 148 CLAT au niveau national ;
- le fonds d'intervention régional (FIR) finance les structures habilitées par les agences régionales de santé (ARS). Il s'agit le plus souvent de CLAT au sein d'établissements hospitaliers.
• L'étude d'impact annexée au PLFSS pour 2020 indique que, bien que la tuberculose soit relativement maîtrisée en France, avec une incidence inférieure à dix cas pour 100 000 habitants, des disparités régionales significatives demeurent. La feuille de route présentée par la ministre des solidarités et de la santé en mars 2019 a, par conséquent, fixé l'objectif d'une incidence inférieure à dix cas pour 100 000 habitants pour toutes les régions de France.
Dans cette logique, l'article 39 du PLFSS pour 2020 tend à parachever le mouvement de recentralisation de la politique de lutte contre la tuberculose en unifiant le régime d'habilitation des CLAT et en simplifiant leur mode de financement.
• Le 2° supprime, à l'article L. 3112-2 du code de la santé publique, le régime de conventionnement des CLAT départementaux avec l'État et pose le principe d'une habilitation par le directeur général de l'ARS d'un ou plusieurs CLAT et, si besoin, d'un centre de lutte contre la lèpre, en fonction des besoins identifiés. Il est ainsi précisé que les départements pourront être « habilités, au titre de leur activité de lutte contre la tuberculose ou de lutte contre la lèpre, comme centre de lutte contre la tuberculose et centre de lutte contre la lèpre. » Les ARS assureront ainsi, par leurs décisions d'agrément, le pilotage de l'ensemble des CLAT.
Le 2° complète, en outre, l'article L. 3112-2 par deux paragraphes tendant à préciser :
- les missions des centres de lutte contre la tuberculose et des centres de lutte contre la lèpre : ceux-ci devront contribuer « à la prévention, au dépistage et à la prise en charge, respectivement, de la tuberculose et de la lèpre, en exerçant des activités d'information, de prévention, de dépistage, de diagnostic et de traitement. Ils contribuent à la coordination du parcours de soins, au suivi et à l'orientation des personnes prises en charge » ;
- le financement de ces centres : leurs dépenses ont vocation à être intégralement prises en charge par le FIR, l'ensemble des prestations assuré par ces centres faisant l'objet d'une prise en charge intégrale et d'une dispense d'avance de frais pour tous les patients.
Le 3° procède, par coordination, à l'abrogation de l'article L. 3112-3 du code de la santé publique relatif aux modalités de financement des CLAT.
Le II modifie, en conséquence, l'article L. 174-16 du code de la sécurité sociale afin de prévoir que les dépenses des CLAT sont imputées sur le FIR sous la forme d'une dotation forfaitaire annuelle, au même titre que les dépenses des centres gratuits d'information, de dépistage et de diagnostic (CeGIDD).
Le III prévoit, dans le cas de Mayotte, le versement de cette dotation par la caisse de sécurité sociale du département, par l'introduction d'un nouvel article 20-5-8 au sein de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique à Mayotte.
Enfin, le IV prévoit une entrée en vigueur de ces nouvelles dispositions le 1 er janvier 2020. À titre transitoire, il préserve la validité des conventions conclues par les départements avec l'État dont le terme est antérieur au 1 er janvier 2021. Pour les conventions s'achevant après cette date, les départements ne pourront poursuivre ces activités qu'après avoir obtenu de l'ARS une habilitation en ce sens.
• Selon l'étude d'impact annexée au PLFSS pour 2020, le financement de la mesure se porte à 37,6 millions d'euros à transférer du programme 119 « Concours financiers aux collectivités territoriales » de la mission « Relations avec les collectivités territoriales » vers le sous-objectif de l'Ondam relatif au FIR. À titre de comparaison, elle rappelle que, dans le domaine de la lutte contre la tuberculose, le montant cumulé au 31 décembre 2017 des crédits transférés de la DGF vers le programme 204 « Prévention, sécurité sanitaire et offre de soins » puis vers le FIR depuis l'entrée en vigueur de la loi du 13 août 2004 relative aux libertés et responsabilités locales s'est élevé à 39,2 millions d'euros.
Évolution de la répartition entre la DGF
et le FIR
du financement des CLAT
(en euros)
|
Année |
DGF |
FIR |
Total |
|
2010 |
44 194 959 |
32 725 448 |
76 920 407 |
|
2011 |
43 146 278 |
33 774 129 |
76 920 407 |
|
2012 |
41 236 915 |
35 683 492 |
76 920 407 |
|
2013 |
40 613 131 |
36 307 276 |
76 920 407 |
|
2014 |
39 897 348 |
37 023 059 |
76 920 407 |
|
2015 |
39 177 372 |
37 743 035 |
76 920 407 |
|
2016 |
38 278 661 |
38 641 746 |
76 920 407 |
|
2017 |
37 673 634 |
39 246 773 |
76 920 407 |
|
2018 |
37 673 634 |
39 246 773 |
76 920 407 |
|
2019 |
37 673 634 |
39 246 773 |
76 920 407 |
Source : Direction générale de la santé du ministère des solidarités et de la santé
II - Les modifications adoptées par l'Assemblée nationale
A. En première lecture
L'Assemblée nationale a adopté, en première lecture, deux amendements rédactionnels à l'article 39 du PLFSS pour 2020.
L'Assemblée nationale a adopté cet article ainsi modifié.
B. En nouvelle lecture
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 39 bis
Modalités de prise en charge des
vaccins
administrés par les centres de vaccination antiamarile
Objet : Cet article, introduit en première lecture par l'Assemblée nationale par l'adoption d'un amendement du Gouvernement, vise à permettre la prise en charge par l'assurance maladie obligatoire, pour la part obligatoire, les vaccins administrés au sein des centres de vaccinations internationales.
I - Le dispositif proposé
Inséré en première lecture par l'Assemblée nationale par la voie d'un amendement du Gouvernement, l'article 39 bis du PLFSS pour 2020 précise les modalités de prise en charge des vaccins administrés par les centres de vaccination antiamarile, c'est-à-dire la vaccination contre la fièvre jaune.
• Le I introduit, au sein du code de la sécurité sociale, une nouvelle section intitulée « Dépenses relatives aux vaccins administrés par les centres de vaccination antiamarile », composée d'un article unique L. 174-21. Le premier alinéa de cet article prévoit que les vaccins administrés par ces centres sont pris en charge par l'assurance maladie ou l'aide médicale de l'État lorsqu'ils sont administrés à l'occasion d'une vaccination imposée ou conseillée pour certains voyages et à la condition que ces vaccins figurent sur la liste des spécialités remboursables de ville mentionnée à l'article L. 162-17 du code de la sécurité sociale et qu'ils soient recommandés dans le calendrier des vaccinations établi par le ministère chargé de la santé en application de l'article L. 3111-1 du code de la santé publique.
Les centres de vaccination antiamarile sont aujourd'hui habilités à délivrer des certificats internationaux de vaccination contre la fièvre jaune par une décision du directeur général de l'agence régionale de santé territorialement compétente, en application des articles R. 3115-55 et suivants du code de la santé publique.
Le deuxième alinéa du nouvel article L. 174-21 du code de la sécurité sociale dispose que le montant de la prise en charge sera calculé sur la base du prix d'achat constaté de ces vaccins par les centres, dans la limite de leur prix fabricant hors taxes (PFHT) fixé par convention entre l'entreprise exploitante et le comité économique des produits de santé (CEPS) 190 ( * ) .
En application du troisième alinéa du nouvel article L. 174-21 précité, seront applicables à la prise en charge des vaccins antiamariles les dispositions relatives à la participation de l'assuré et à la franchise forfaitaire annuelle laissée à la charge de l'assuré (I et III de l'article L. 160-13 du code de la sécurité sociale), la première étant calculée sur la base du prix d'achat du vaccin par le centre. De même, les bénéficiaires de l'assurance maternité et de l'assurance maladie au titre d'une affection de longue durée pourront bénéficier du tiers payant pour la part prise en charge par l'assurance maladie obligatoire (article L. 162-1-21 du code de la sécurité sociale).
Le quatrième alinéa du nouvel article L. 174-21 précité prévoit, par ailleurs, que la prise en charge des vaccins est conditionnée à la transmission électronique à l'assurance maladie des documents nécessaires.
• Le II précise que les dispositions du nouvel article L. 174-21 du code de la sécurité sociale s'appliqueront à compter du 1 er juin 2020, à l'exception de l'obligation pour le centre de vaccination antiamarile de transmettre à l'assurance maladie les documents nécessaires à la prise en charge par voie électronique. Cette obligation sera applicable à une date fixée par arrêté des ministres chargés de la santé et de la sécurité sociale et au plus tard le 1 er janvier 2022.
Le II prévoit ainsi que jusqu'à la date de l'entrée en vigueur de l'obligation de transmission électronique, les centres de vaccination antiamarile devront conclure avec la caisse d'assurance maladie de leur département une convention établissant les modalités de facturation des vaccins, selon un modèle type défini par le collège des directeurs de l'union nationale des caisses d'assurance maladie. Pour les centres de vaccination antiamarile relevant du service de santé des armées, le modèle de cette convention pourra être aménagé par arrêté du ministre de la défense.
II - Les modifications adoptées par l'Assemblée nationale en nouvelle lecture
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
* 129 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019 - Article 52.
* 130 Loi n° 99-641 du 27 juillet 1999 portant création d `une couverture maladie universelle.
* 131 Par exemple : CPAM, MSA, régimes spéciaux.
* 132 Loi n° 2004-810 du 13 août 2004 relative à l `assurance maladie.
* 133 Décret n° 2019-621 du 21 juin 2019 relatif à la protection complémentaire en matière de santé prévue à l `article L. 861-1 du code de la sécurité sociale et décret n° 2019-623 du 21 juin 2019 relatif aux modalités de remboursement des dépenses engagées par les organismes gestionnaires pour la mise en oeuvre de la protection complémentaire en matière de santé mentionnée à l `article L. 861-1 du code de la sécurité sociale.
* 134 Arrêté du 21 juin 2019 fixant les montants de la participation financière à la protection complémentaire en matière de santé et la majoration applicable aux organismes complémentaires au titre des frais de gestion.
* 135 Ces montants sont inférieurs pour les assurés relevant du régime local d `Alsace-Moselle, avec une participation mensuelle allant de 2,80 à 10,50 euros.
* 136 Loi n° 89-1009 du 31 décembre 1989 renforçant les garanties offertes aux personnes assurées contre certains risques. Ces dispositions ont été introduites au sein de cette loi par la loi n° 99-641 du 27 juillet 1999 portant création d `une couverture maladie universelle, et modifiées par la loi n° 2005-1579 du 19 décembre 2005 de financement de la sécurité sociale pour 2006.
* 137 Cf. évaluation préalable.
* 138 Art. L. 861-3 du code de la sécurité sociale.
* 139 Art. 6-3 de la loi n° 89-1009 du 31 décembre 1989.
* 140 Introduit par l `article 56 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014.
* 141 Rapport d `activité 2018 du Fonds de financement de la protection complémentaire de la couverture universelle du risque maladie.
* 142 Article 52 de la loi de financement de la sécurité sociale pour 2019.
* 143 Article D. 862-2 du code de la santé publique.
* 144 Communiqué de presse de la ministre des solidarités et de la santé du 13 juin 2019.
* 145 Cf. évaluation préalable.
* 146 Circulaire n° DSS/2A/99/701 du 17 décembre 1999 relative à la mise en oeuvre de la couverture maladie universelle.
* 147 Loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018 - Article 64.
* 148 S. DUPAYS, C. HESSE et B. VINCENT, L `accès gratuit et confidentiel à la contraception pour les mineures , rapport IGAS n° 2014-167, avril 2015.
* 149 À l `article 20-4 de l `ordonnance n° 96-1122 du 20 décembre 1996 relative à l `amélioration de la santé publique, à l `assurance maladie, maternité, invalidité et décès, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte.
* 150 À l `article 9 de l `ordonnance n° 77-1102 du 26 septembre 1977 portant extension et adaptation au département de Saint-Pierre-et-Miquelon de diverses dispositions relatives aux affaires sociales.
* 151 ANSM, Rapport annuel d `activité de 2018.
* 152 Rapport d `information n° 737 (2017-2018) de M. Jean-Pierre Decool, fait au nom de la mission d `information sur la pénurie de médicaments et de vaccins, déposé le 27 septembre 2018.
* 153 Directive 2001/83/CE du Parlement européen et du Conseil du 6 novembre 2001 instituant un code communautaire relatif aux médicaments à usage humain.
* 154 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 155 Proposition de loi visant à lutter contre les pénuries de médicaments et de vaccins, texte n° 463 (2018-2019) de M. Jean-Pierre Decool et plusieurs de ses collègues, déposé au Sénat le 16 avril 2019.
* 156 Cette définition figure dans le rapport de la Cour des comptes de juin 2017 consacré aux achats hospitaliers.
* 157 Art. 21 de la loi n° 2016 297 du 14 mars 2016 relative à la protection de l `enfant.
* 158 Ou tous les six mois pour les enfants âgés de moins de deux ans.
* 159 Article L. 223-5 du code de l `action sociale et des familles.
* 160 Assemblée nationale, rapport d `information n° 2110 déposé par la mission d `information sur l `aide sociale à l `enfance et présenté par M. Alain RAMADIER, président et Mme Perrine GOULET, rapporteure (3 juillet 2019).
* 161 Rapport précité, page 64.
* 162 Ces précisions ont été apportées à votre rapporteure par les services de la direction générale de la cohésion sociale.
* 163 Haute autorité de santé, Résultats de l `enquête sur les pratiques professionnelles contribuant à la bientraitance des enfants et des adolescents accueillis dans les établissements d `accueil de la protection de l `enfance et de la protection judiciaire de la jeunesse , décembre 2018.
* 164 Union nationale des caisses d `assurance maladie.
* 165 PLFSS 2020, annexe 9, page 312.
* 166 https://www.ameli.fr/sites/default/files/Documents/516099/document/consultations_complexes_et_tres_complexes_des_medecins_generalistes_et_specialistes_en_medecine_generale-_changement_au_10_fevrier_2019.pdf
* 167 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l `hôpital et relative aux patients, à la santé et aux territoires.
* 168 Loi n° 2019-774 du 24 juillet 2019 relative à l `organisation et à la transformation du système de santé.
* 169 Art. L. 4011-2 du code de la santé publique.
* 170 Sénat, Rapport n° 524 (2018-2019) de M. Alain MILON, fait au nom de la commission des affaires sociales, déposé le 22 mai 2019, sur le projet de loi relatif à l `organisation et à la transformation du système de santé, p. 271.
* 171 Art. L. 2132-2 et R. 2132-1 du code de la santé publique.
* 172 Loi n° 2019-791 du 26 juillet 2019 pour une école de la confiance.
* 173 D `après les indications de la direction de la sécurité sociale, le revenu moyen d `un médecin libéral est de 85 000 euros en secteur 1 dont 78 000 euros pour les généralistes en moyenne. Le plafond de l `aide a été fixé sur la base d `un revenu un peu plus bas, en ce qu `elle concerne les débuts de carrière.
* 174 Contrat « option de pratique tarifaire maîtrisée ».
* 175 Unions de recouvrement des cotisations de sécurité sociale et d `allocations familiales.
* 176 L `ASM, prévu par l `avenant 3 à la convention médicale, permet aux médecins exerçant une activité en libéral de bénéficier d `un revenu, complémentaire au forfait et indemnités journalières, pour payer les charges du cabinet lors d `un congé maternité ou paternité. Son montant (pour le congé de maternité) est de 3 100 euros bruts mensuels pour un médecin en secteur 1 à temps plein.
* 177 « Accès aux soins : promouvoir l `innovation en santé dans les territoires », rapport d `information n° 686 (2016-2017) de Jean-Noël CARDOUX et Yves DAUDIGNY, au nom de la mission d `évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 26 juillet 2017.
* 178 Si 23 % des médecins nouvellement inscrits à l `Ordre exercent comme remplaçant, ils sont très concentrés dans les départements urbains.
* 179 Or, le dernier alinéa de l `article L. 1434-4 du code de la santé publique précise que « Lorsque le directeur général de l `agence régionale de santé n `a pas déterminé les zones prévues au 1° du présent article pour une spécialité médicale, celles arrêtées pour la profession de médecin s `appliquent. »
* 180 Deux catégories de zones sous-dotées sont distinguées par l `arrêté du 13 novembre 2017 relatif à la méthodologie applicable à la profession de médecin pour la détermination des zones prévues au 1° de l `article L. 1434-4 du code de la santé publique : les zones d `intervention prioritaire (ZIP) représentent les territoires les plus durement confrontés au manque de médecins, éligibles à l `ensemble des aides de l `ARS ou de l `assurance maladie ; les zones d `action complémentaire sont des territoires où des moyens peuvent être mis en oeuvre pour éviter que la situation ne se détériore.
* 181 Compte rendu intégral de la séance du 25 octobre 2019.
* 182 Drees, Les maternités en 2016 , octobre 2017.
* 183 Drees, Les maternités : un temps d `accès stable malgré les fermetures , octobre 2012.
* 184 PLFSS, annexe 9, p. 331-332.
* 185 Loi n° 2014-1554 du 22 décembre 2014 de financement de la sécurité sociale pour 2015.
* 186 https://www.iledefrance.ars.sante.fr/hotels-hospitaliers-lars-accompagne-les-experimentations-franciliennes
* 187 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 188 Compte rendu intégral des débats du Sénat, 16 novembre 2018.
* 189 Ibid.
* 190 En application de l `article L. 162-16-4 du code de la sécurité sociale.