3. La persistance des inégalités hospitalières (article 32)
Les inégalités hospitalières, d'ordres statutaire et géographique, persistent malgré les velléités du gouvernement d'y remédier.
Ces inégalités sont très fortes s'agissant notamment de l'offre de soins dont la localisation est subordonnée à l'autorisation de l'Etat. Ainsi, le nombre de lits de chirurgie autorisés pour 10.000 habitants est deux fois plus élevé en Ile-de-France et en Corse qu'en Picardie par exemple. De même la densité de médecins des hôpitaux publics est trois plus élevée en Ile-de-France qu'en Bourgogne. En outre, les inégalités de densité médicale totale (tous médecins confondus) et de densité médicale hospitalière publique s'additionnent au lieu de se compenser : l'Ile-de-France et l'Alsace se trouvent toujours en tête d'un classement peu modifié qui maintient en queue de peloton le Centre, le Poitou-Charentes et la Bourgogne. L'Etat aura donc été incapable de corriger des inégalités globales d'offre de soins : les médecins hospitaliers se sont installés dans les mêmes lieux que leurs confrères libéraux. Aujourd'hui encore les procédures de rééquilibrage entre les régions riches et les régions pauvres ne sont pas suffisamment fortes. La méthode de péréquation a certes été perfectionnée mais elle demeure insuffisante, principalement parce qu'elle érige la moyenne en norme et parce qu'elle prend mal en compte l'état de santé des populations.
Le programme de médicalisation des systèmes d'information (PMSI), mis en place dès 1983, est un outil interne d'allocation des ressources aux différents services aussi bien qu'externe, ce qui permet d'allouer une enveloppe globale médicalisée. Il a été étendu au secteur privé. Les ordonnances de 1996 remettent l'accent sur le PMSI dont l'utilisation est généralisée dans les cliniques privées comme dans les hôpitaux publics. Cet outil est censé aider les agences régionales d'hospitalisation (ARH) à réaliser une allocation des ressources plus efficaces. En outre, dans le souci de poursuivre une politique de réduction des inégalités d'allocation des ressources entre régions, le gouvernement a procédé en 1998 à une modification du mécanisme de péréquation entre régions sur la base d'un critère fondé sur les coûts d'activité des établissements (point ISA, indice synthétique d'activité) et d'un critère démographique permettant d'approcher les besoins de la population. La comparaison du coût de production de l'unité ISA doit permettre d'analyser précisément les disparités de ressources entre régions et le niveau de dotation de chaque établissement. Ces informations jouent un rôle central dans la détermination du taux d'évolution des dépenses par région.
Si l'utilisation de cet outil indispensable qu'est le PMSI est aujourd'hui une bonne chose, il doit aussi servir de base à l'instauration tant attendue et toujours retardée d'une tarification à la pathologie c'est-à-dire d'un système d'allocation des ressources en fonction du service rendu. La capacité du PMSI à introduire une certaine efficience dans le système de soins dépendra aussi des modalités choisies pour son utilisation. En particulier c'est de son articulation avec les mécanismes de régulation macro-économique que dépend son efficacité : le PMSI n'a de sens comme outil d'allocation des ressources que si l'on en fait un levier de la régulation du système de santé. Ainsi, serait introduite une forme de concurrence organisée entre les établissements sur la base de la mesure de leurs performances. En effet, si le point ISA donne bien aujourd'hui une indication sur le rapport prix / service rendu, il ne fournit aucune indication quant à la qualité de ce service. Il existe pourtant une légitimité à créer un lien entre la performance d'un établissement et sa rémunération.
L'article 32 du projet de loi de financement de la sécurité sociale pour 2001 contient des dispositions relatives à l'Agence technique de l'information sur l'hospitalisation, établissement public administratif, dont la création est prévue par un décret en cours de publication et qui a pour principal objet de permettre de réunir l'ensemble des équipes (médecins, statisticiens, informaticiens) qui interviennent actuellement dans la mise en oeuvre du PMSI.
Le financement de cet établissement public viendra de l'Etat, d'une part, 9,5 millions de francs étant déjà inscrits à cet effet au chapitre 36-81 du budget de la santé et de la solidarité pour 2001, de l'assurance maladie, d'autre part, au travers d'une dotation globale de l'ordre de 20 millions de francs, incluse dans le compte prévisionnel de la branche pour 2001.
Par ailleurs, le projet de loi de financement précise dans son article 32 que l'agence, compte tenu de ses besoins spécifiques et des personnels auxquels elle recourt déjà, pourra conclure des contrats à durée indéterminée avec les agents contractuels de droit public qu'elle emploie.
Votre rapporteur pour avis désapprouve ce genre de dépenses inutiles qui privent l'assurance maladie de ressources dont elle pourrait faire un usage plus bénéfique. Quelle est en effet l'utilité de créer un établissement public administratif permettant de réunir l'ensemble des équipes qui interviennent dans la mise en oeuvre du PMSI ? N'est-ce pas déjà le rôle de la direction des hôpitaux du ministère ? Est-ce aux ressources de la CNAMTS de servir de " deuxième tour budgétaire " au ministère ?
Dotations régionales de dépenses hospitalières
(en millions de francs*)
|
Région administrative |
1999 |
2000** |
Evolution 2000/1999 |
|
Alsace |
8.961 |
9.305 |
3,8 % |
|
Aquitaine |
11.763 |
12.143 |
3,2 % |
|
Auvergne |
5.882 |
6.081 |
3,4 % |
|
Bourgogne |
6.330 |
6.633 |
4,8 % |
|
Bretagne |
13.067 |
13.481 |
3,2 % |
|
Centre |
8.652 |
8.957 |
3,5 % |
|
Champagne-Ardenne |
5.555 |
5.744 |
3,4 % |
|
Corse |
1.007 |
1.051 |
4,4 % |
|
Franche-Comté |
4.934 |
5.106 |
3,5 % |
|
Ile-de-France |
58.679 |
59.832 |
2,0 % |
|
Languedoc-Roussillon |
8.917 |
9.171 |
2,8 % |
|
Limousin |
3.652 |
3.765 |
3,1 % |
|
Lorraine |
11.682 |
12.024 |
2,9 % |
|
Midi-Pyrénées |
10.461 |
10.702 |
2,3 % |
|
Nord-Pas-de-Calais |
15.750 |
16.547 |
5,1 % |
|
Basse-Normandie |
6.652 |
6.834 |
2,7 % |
|
Haute-Normandie |
6.613 |
6.872 |
3,9 % |
|
Pays de la Loire |
11.909 |
12.304 |
3,3 % |
|
Picardie |
7.715 |
8.072 |
4,6 % |
|
Poitou-Charentes |
6.275 |
6.564 |
4,6 % |
|
Provence-Alpes-Côte d'Azur |
19.601 |
20.564 |
4,9 % |
|
Rhône-Alpes |
24.827 |
25.580 |
3,0 % |
|
France métropolitaine |
258.886 |
3,3 % |
* Les dotations régionales correspondent au montant des dépenses hospitalières encadrées, c'est-à-dire opposables à l'assurance maladie, couvertes par les produits des tarifications et la dotation globale (versement de l'assurance maladie).
** Les dotations 2000 sont celles fixées par la circulaire DHOS-1A /DSS-F2 du 8 août 2000 relative à la campagne 2000 des établissements de santé financés par dotation globale. Elles intègrent notamment les conséquences financières des protocoles signés en mars 2000.
Répartition des capacités
autorisées en 2000
par statut juridique en
métropole
Ensemble MCO
Ets privés non PSPH sous DG
0,82 %
Ets privés PSPH
7,53 %
Ets privés sous OQN (ex PJP)
1,84 %
EPS
63,70 %
Ets privés sous OQN
26,11 %
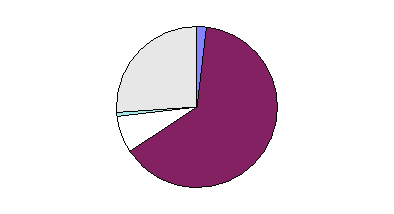
|
QUELQUES EXEMPLES DE REFORMES HOSPITALIERES A L'ETRANGER I - Les réformes du système hospitalier en Nouvelle-Zélande Dotée d'un des systèmes de protection sociale les plus avancés du monde, la Nouvelle Zélande, petit pays de 3,8 millions d'habitants, a bénéficié pendant 50 ans de la gratuité des prestations de santé, toutes financées par l'Etat. Les réformes de 1993 et 1996 ont vu le désengagement des pouvoirs publics en matière de financement des dépenses de santé afin de responsabiliser prescripteurs et utilisateurs, et d'améliorer la gestion des fonds. Le gouvernement ne finance plus que 76,9 % des dépenses de santé et a mis à contribution le secteur privé et les organismes bénévoles. Bien que l'impact des réformes soit difficile à quantifier, l'architecture du système de santé néo-zélandais et notamment du système hospitalier, en mettant l'accent sur la distinction entre l'achat et la propriété, et en intégrant la demande, est relativement innovante. En outre, les hôpitaux néo-zélandais, publics et privés, se partagent les domaines d'intervention médicale et collaborent afin d'éviter le gaspillage. Le secteur hospitalier est donc très bien équipé, et le niveau de soins prodigués semble satisfaisant même si des difficultés apparaissent dues au surnombre des patients. 1) Financement La Nouvelle-Zélande bénéficie depuis longtemps d'un système médical public efficace et à un prix abordable. L'Etat, par l'intermédiaire du Health Funding Authority (HFA), consacre annuellement près de 6 milliards de NZD à ce secteur (soit un peu plus de 17 % du Budget et 6,7 % du PIB), 70 % de ces dépenses étant utilisées dans les services hospitaliers. Le bénévolat et le secteur privé ne sont toutefois pas absents du système. Alors que 37 % de la population souscrit à une police d'assurance complémentaire, les assureurs supportent 8 % de la facture santé. 2) Réformes de 1993 et 1996 L'organisation du secteur de la santé a été profondément modifiée en 1993 et 1996. Le financement et la fourniture des prestations sont désormais dissociés afin de réduire l'incitation à s'approvisionner auprès d'organismes sous contrôle public. Auparavant, le gouvernement finançait quatre Regional Health Board (RHA, autorités régionales de la santé) qui recevaient leurs fonds en fonction de l'importance de la population. Ces organismes étaient propriétaires d'hôpitaux et employaient directement leur personnel hospitalier. Aujourd'hui la HFA a remplacé les RHA et est chargée d'acheter les services de santé dont la fourniture est assurée par toute une série de prestataires privés et 23 entités gouvernementales indépendantes, les Hospital and Health Services ( HHS) qui résultent d'une restructuration des hôpitaux publics. Ces réformes ont été menées dans le but d'alléger la structure administrative et d'harmoniser les opérations d'achat sur tout le territoire. Un objectif de saine gestion commerciale a remplacé les multiples objectifs de rentabilité, les HHS devant prendre en charge tous les coûts y compris le coût du capital. En 1996 , on recensait 368 hôpitaux et 22 488 lits, soit 6,2 lits pour 1000 habitants. Les hôpitaux publics, certes moins nombreux (119 comparés à 249 pour le secteur privé) sont en revanche mieux équipés et ont une capacité d'accueil supérieure (15 270 lits dans les hôpitaux publics soit 68 % du total). La durée moyenne de séjour dans les hôpitaux publics, indicateur couramment utilisé pour apprécier les performances des systèmes de santé, était de 6,5 jours en 1997, résultat remarquable au vu du chiffre japonais (43 ,7 jours). En février 1997 , John Ayling, responsable hospitalier, affirmait : " Ce secteur a beaucoup changé pour mieux répondre au climat politique. Le concept d'un hôpital public offrant tous les services nécessaires à la communauté ne correspond plus à la réalité ". Ces réformes reflètent l'ampleur limitée de la concurrence au niveau des services hospitaliers. Toutefois rien n'est prévu pour remédier à ce problème. En effet, étant donné les économies d'échelle et la dispersion de la population, nombre d'hôpitaux installés en province présentent des caractéristiques monopolistiques. En cherchant à introduire plus de concurrence dans ce qui est essentiellement un monopole bilatéral entre la HFA et les HHS, les mécanismes d'incitations et de sanction liés au fonctionnement du marché n'ont guère été renforcées. Ces réformes ont surtout simplifié et renforcé le contrôle de l'administration centrale sur le niveau et la répartition des dépenses publiques de santé. 3) Architecture et organisation du système hospitalier Sollicitant parfois les conseils du National Advisory Committee on Health and Disability Support Services (notamment sur les services susceptibles d'être subventionnés par l'Etat et sur l'évaluation de l'efficacité de certains équipements et produits médicaux), le Ministère de la Santé néo-zélandais détermine les priorités et les besoins financiers, surveille la HFA qui agit en son nom et réglemente la santé publique. - un acheteur national unique, la HFA Crée en 1998, la HFA conclue des contrats avec les HHS et le secteur privé pour obtenir des services de soins primaires, secondaires et tertiaires ainsi que des prestations destinées aux handicapés. En règle générale, ces contrats précisent, pour un service donné quel sera le volume qui sera acquis pour un certain prix. La HFA est entièrement responsable devant l'administration centrale, mais il lui appartient d'utiliser ses ressources comme elle le juge bon. On lui reproche assez souvent de ne pas spécifier avec assez de précision les services souhaités afin de permettre des appels d'offre. La HFA dispose d'un budget déterminé par le Parlement. Elle finance ainsi les services de santé, les prestations en faveur des handicapés et la santé publique. - les prestataires de service de santé La fourniture des soins est assurée par toute une série de prestataires publics, privés ou bénévoles. Les HHS qui évoluent dans le cadre du droit commercial sont en charge des soins secondaires et tertiaires de santé. Bien qu'ils disposent d'une grande liberté vis-à-vis de l'administration centrale, ils sont tenus de rentabiliser le capital investi par le gouvernement . Depuis l'entrée en vigueur du nouveau système de santé, les hôpitaux publics peuvent procéder de façon autonome à leurs achats. Les directeurs des 23 HHS se comportent désormais comme ceux des hôpitaux privés, dans la limite des fonds que l'Etat leur alloué. Ils sont les principaux acheteurs de matériel médical. Près de 75 % des équipements médicaux sont aujourd'hui achetés en NZ par les HHS. Le secteur privé est cependant demandeur d'appareils plus sophistiqués. Ainsi, en 1996, les trois scanners IRM d'Auckland étaient propriété privée. Par ailleurs la HFA peut choisir de financer certains équipements lorsqu'ils ont généré un besoin matériel pour l'hôpital et que celui-ci ne peut faire face au coût impliqué. Les hôpitaux privés mais subventionnés s'occupent eux plutôt des soins primaires. Un grand nombre d'entre eux sont ainsi spécialisés sur la chirurgie facultative et les services de gériatrie. Malgré cette stricte séparation des soins, le système néo-zélandais semble cependant se diriger à long terme vers l'intégration de l'offre autour de compagnies d'assurance qui sont déjà propriétaires de la plupart des hôpitaux privés. Enfin l'éventail des services qui ne sont plus gratuits pour les patients à revenu moyen ou élevé a été élargi depuis 1993, notamment aux soins ambulatoires dispensés par les hôpitaux. II - Les multiples expériences de privatisation en Amérique du Nord A - Diverses expériences de privatisation d'hôpitaux publics ont été menées ces dernières années aux Etats-Unis . 1) Les raisons de ces privatisations sont multiples : - déclin de la demande de lits dans les hôpitaux publics et des taux d'occupation généralement inférieur à 50 % - plus grande compétitivité des hôpitaux privés et captation d'une grande partie des patients par les hôpitaux privés - série de dysfonctionnements internes aux hôpitaux publics, notamment un système bureaucratique pesant et des subventions fiscales croissantes de l'Etat à destination des hôpitaux publics - inadaptation des hôpitaux publics aux changements rapides du système de santé et aux innovations techniques qui restent l'apanage du secteur hospitalier privé. 2) Les avantages attendus de ces privatisations sont les suivants : - réduction des coûts pour les contribuables - amélioration des soins, sur un plan qualitatif comme quantitatif, notamment à destination des " indigents " - innovation médicale : avancées technologiques, informatisation des systèmes de management hospitalier, avantages compétitifs 3) Les options envisagées en matière de privatisation sont nombreuses : - la vente : permet le désendettement de certains hôpitaux et l'établissement d'un fond pour les soins médicaux des plus défavorisés (ex : vente de l'hôpital public de Conroe, Texas pour une valeur de 70 millions de dollars). - le bail : une alternative à la vente à prix forfaitaire est de louer à bail les hôpitaux, cliniques et l'équipement médical à une firme spécialisée en management (ex : la ville d'Austin au Texas a contracté un bail de 30 ans avec la firme Seton Health Care Network pour gérer son hôpital public). - la gestion déléguée : le gouvernement s'en remet au secteur privé pour ce qui est du fonctionnement de l'hôpital mais continue à exercer une certaine influence en nommant une partie des membres au conseil d'administration de l'hôpital. - la procédure de " joint venture " : le gouvernement vend une partie des actifs de l'hôpital public mais garde le pouvoir de nommer une partie des membres du CA (ex : hôpital public de Sequoia en Californie). - disparition de certains services hospitaliers : dans certains cas le gouvernement peut décider de se séparer de certains hôpitaux lorsque leur présence est devenue inutile ( compte tenu des conditions du marché local, de la localisation de l'hôpital, de l'image de l'hôpital auprès du public...). - partenariat entre le secteur public et le secteur privé : après s'être séparé de son hôpital public, le gouvernement achète aux hôpitaux et cliniques locaux les lits dont il a besoin (ex : Orange County, Californie , ne possède ni ne dirige aucun hôpital mais a souscrit des contrats avec 28 hôpitaux locaux pour l'offre de soins aux plus démunis sur une base de coût-effectif). - délocalisation et sous-traitance ( ex : le Nassau County Medical Center à NY s'est dégagé de ses services orthopédiques auprès d'un groupe local de praticiens). Ces différentes pratiques doivent cependant permettre de préserver la mission de service public des hôpitaux, de garantir l'emploi du personnel de transition ainsi que les conditions législatives du transfert de la propriété d'Etat à la propriété privée. B - Des expériences similaires au Canada La santé occupe une place majeure dans l'économie canadienne, par ses dépenses de plus de 80 milliards de dollars en 1998. La part de ces 80 milliards assumée par le secteur public est de 55,7 milliards (70 %), les 30 % restant (24,3 milliards) sont assumés par le secteur privé. A mesure que les dépenses publiques diminuent, à cause des réductions de financement et de services, les dépenses privées augmentent pour remplir le vide, + 127 % depuis 1975. A Calgary une société appelée Health Resources Group veut convertir une clinique privée en hôpital complètement privé. Les compressions dans le financement public ont facilité la naissance de la clinique privée de HRG, qui est située dans l'aile d'un hôpital fermé à cause des compressions imposées par le gouvernement. Le retrait du gouvernement fédéral du financement de la santé s'étend au-delà des compressions, jusque dans le domaine de la réglementation. Le rétrécissement du rôle de la Direction générale de la santé du Canada soulève des inquiétudes quant à la qualité de la nourriture et à la rigueur des essais effectués sur les médicaments. Le 29 octobre 1997 paraissaient des appels d'offre pour l'entretien sanitaire, les services alimentaires et de buanderie. Né de la fusion de cinq établissements, le CLSC, le CHSLD et le Centre hospitalier du Pontiac sollicite auprès du secteur privé des contrats de services pour une durée de cinq années chacun. IV - Une expérience de gestion déléguée en Suède : la maintenance des hôpitaux de Stockholm par la firme Dalkia La gestion déléguée ne constitue pas une privatisation car tous les équipements nécessaires à l'exécution du service deviennent la propriété de la collectivité déléguante, même s'ils sont financés par les opérateurs. Elle n'est pas non plus une sous-traitance, la mission du délégataire intégrant l'ensemble des fonctions : conception, réalisation, exploitation et maintenance des infrastructures. Cette expérience de gestion déléguée découle de la volonté de la Région de Stockholm de réduire le coût d'utilisation de ses hôpitaux. La région décide en 1994 de transformer en société le service de maintenance technique des hôpitaux (création de Locum Drift, filiale à 100 % de la région) et d'attribuer les contrats de maintenance par appels d'offre ouverts à la concurrence. Ceci a pour conséquence une forte réduction des coûts de maintenance / m2 d'hôpital et une réduction d'effectifs de Locum Drift qui passent de 615 en 1994 à 323 en 1997. Mais la région comprend que cette évolution est insuffisante et inachevée. La concurrence qui s'exprime dans les appels d'offre est très dure, Locum Drift n'est pas abritée et perd des contrats, et surtout la société est isolée (pas d'accès au savoir-faire ni aux courbes d'expérience des grands groupes spécialisés). D'où une décision de la région de trouver un partenaire stratégique . Dalkia est retenu en 1998 par le Conseil régional de Stockholm, après appel d'offres international. Dalkia prend 50 % de Locum Drift. Le management est placé sous la responsabilité de Dalkia, qui fait d'autre part l'acquisition à terme des actions conservées par la Région. La durée moyenne des contrats est de 3 ans, la nature des prestations recouvre la maintenance du bâti, la maintenance des systèmes techniques, celle des systèmes médicaux et la prise en charge des travaux correspondants. Les avantages de cette architecture sont multiples pour les hôpitaux : réduction des coûts, amélioration de la qualité des prestations, accès à l'expérience européenne d'un grand groupe gérant un parc important d'établissements semblables. Bilan fin 1999 : - un transfert important de savoir-faire Dalkia vers la filiale suédoise, - aucun contrat d'hôpital n'a été perdu à ce jour, - une forte croissance de la profitabilité sans réduction d'effectif. Il existe par ailleurs aujourd'hui de fortes perspectives de croissance pour Dalkia dans le métier de base avec l'externalisation prévue de la maintenance hospitalière dans les principales villes suédoises. |







