B. LES LEÇONS DES COMPARAISONS INTERNATIONALES : UNE FISCALISATION CROISSANTE ET LA RESPONSABILISATION DES ACTEURS
|
Les différents systèmes historiques de protection sociale et leur évolution Bismarck : des cotisations d'assurance Les assurances sociales sont nées en Allemagne, dans les années 1880, sous l'autorité du chancelier Bismarck. Le financement de l'assurance maladie et de l'assurance vieillesse provenait de cotisations assises sur les salaires. Ces cotisations étaient d'une part patronales, d'autre part salariales . Les travailleurs les plus aisés avaient légalement la possibilité de s'assurer indépendamment . Le système bismarckien était ainsi clairement assurantiel et contributif : des garanties étaient achetées au moyen de cotisations . Durant la première moitié du XX ème siècle, divers pays (dont la France, en 1930) imitèrent l'Allemagne, en ajoutant des subsides publics au produit des cotisations. Beveridge : un filet de sécurité non contributif à financement fiscal Le rapport Beveridge (1942) promeut une conception différente : il s'agit d'éviter à tout citoyen (ou résident autorisé) de tomber dans la misère ou de ne pas avoir accès à des soins indispensables. La protection sociale n'est alors qu'un filet de sécurité minimal : celui-ci est garanti par l'Etat et financé par le contribuable . Il peut prendre pour partie la forme d'un service public de santé (National Health Service - NHS au Royaume-Uni) financé par le budget de l'Etat et, dans une moindre mesure, des collectivités territoriales. Evolution vers un mélange des genres Les systèmes actuels mixent les deux formules. Ils pourraient juxtaposer des couvertures minimales à financement fiscal, comme les revenus minima garantis, et des formules assurantielles, comme l'assurance chômage ou l'assurance vieillesse ; mais ils ont plutôt évolué vers un mélange des genres. Par exemple, les « retraites ouvrières et paysannes » françaises de 1910 eurent un financement pour partie budgétaire : les cotisations purent être fixées en dessous du niveau requis pour l'équilibre financier. Une idée de solidarité synonyme de redistribution se développa : il en résulta un recours croissant au budget de l'Etat ou des collectivités territoriales pour subventionner les services de protection sociale ; ainsi il est désormais habituel de compter sur l'impôt pour financer des services de standing élevé et non plus seulement des filets de sécurité. La réforme du NHS par le gouvernement britannique de Tony Blair est caractéristique de cette évolution. Financé par l'impôt, le NHS était initialement conçu pour fournir les soins vitaux et non la médecine de « confort » ; de ce fait il était réputé pour laisser se constituer de longues files d'attente pour les soins autres que vitaux ; mais depuis la réforme, le NHS, a pour mission aussi bien d'implanter rapidement les prothèses de la hanche que se soigner les cancers. Ainsi des services « bismarckiens » continuent à faire au Royaume-Uni l'objet de financements beveridgiens. De même, en France, des services traditionnellement bismarckiens sont financés de façon de plus en plus beveridgienne : la confusion des genres est devenue le point de convergence . Source : Institut Montaigne, note du mois de mai 2006 - « TVA, CSG, IR, cotisations... Comment financer la protection sociale ? », par Jacques Bichot |
1. Une réelle convergence des systèmes de protection sociale
a) Des axes de réforme convergents
Dans la majorité des pays de l'OCDE, on observe une convergence de l'évolution des systèmes de protection sociale, caractérisée par :
- une croissance des dépenses de santé plus rapide que celle du PIB ;
- une augmentation de la part des financements publics , qui couvraient, en moyenne, en 2004, 73 % des dépenses de santé des pays de l'OCDE, et un recours croissant à la fiscalité comme source de financement ;
- l'accent mis sur la responsabilisation des acteurs du système de santé.
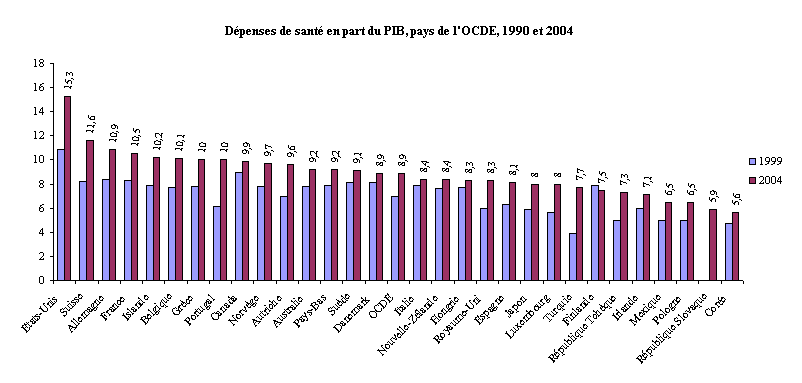 Source : Eco-Santé OCDE 2006, juin 2006
Source : Eco-Santé OCDE 2006, juin 2006
Entre 1990 et 2004, les dépenses de santé ont augmenté plus vite que le PIB dans tous les pays de l'OCDE , à l'exception de la Finlande. Elles représentaient 7 % du PIB, en moyenne, dans les pays de l'OCDE, en 1990, mais atteignaient 8,9 % en 2004, en hausse par rapport à 2003 (8,8 %).
Pourcentage des dépenses de santé par source de financement, pays de l'OCDE, 2004
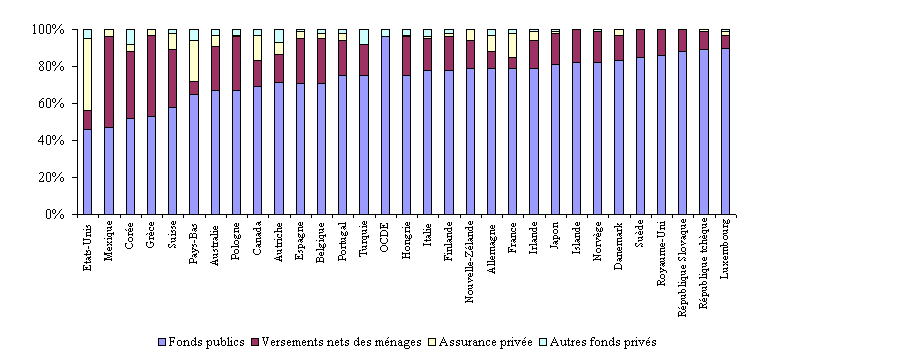 Source : Eco-Santé OCDE 2006, juin 2006
Source : Eco-Santé OCDE 2006, juin 2006
Si la part des financements publics dans le financement des dépenses de santé a diminué dans des pays comme la Pologne, la Hongrie et la République tchèque, où elle était relativement importante en 1990, elle a augmenté dans des pays comme la Corée, le Mexique, la Suisse et les Etats-Unis, où elle était faible . Aux Etat-Unis , par exemple, elle est passée de 40 % à 45 % entre 1990 et 2004. Quoique le secteur privé continue de jouer un rôle prépondérant dans le financement de la santé, les dépenses publiques de santé par habitant, dans ce pays, restent plus élevées que dans la plupart des autres pays de l'OCDE car la dépenses globale de santé y est beaucoup plus importante.
La modification de la structure de financement des systèmes de protection sociale induit une modification de la philosophie même de ces systèmes qui s'universalisent de plus en plus, c'est-à-dire, sont de moins en moins liés à l'emploi salarié et de plus en plus financés par l'impôt.
Cette fiscalisation croissante du financement de la protection sociale amène à s'interroger sur la pérennité des mécanismes traditionnels de protection sociale, notamment ceux construits sur le modèle bismarckien 19 ( * ) présentant les quatre caractéristiques principales suivantes : un accès aux prestations lié à l'emploi, des prestations majoritairement en espèces et contributives, des dépenses sociales essentiellement financées par des cotisations assises sur les revenus d'activité, enfin une gestion des régimes selon un modèle « corporatiste », c'est-à-dire faisant une large place aux représentants des assurés. En effet , les régimes construits sur ce modèle ont longtemps été considérés comme plus difficiles à réformer en raison de la conjonction de différents facteurs que sont notamment l'acceptabilité plus grande des cotisations sociales (par rapport aux impôts) permettant de différer les réformes structurelles, la difficulté à réduire des prestations conçues comme des salaires différés, enfin la gestion paritaire des régimes et le rôle prépondérant des partenaires sociaux.
Aujourd'hui, la convergence des structures de financement de la protection sociale, au niveau européen notamment , avec la baisse, entre 1990 et 2003, de 5,9 points de la part des cotisations sociales et la hausse concomitante de 6,9 points de celle des contributions publiques et impôts et taxes affectés, hausse particulièrement sensible dans des pays comme l'Allemagne, l'Italie ou la France 20 ( * ) , traditionnellement considérés comme des modèles bismarckiens, plaide pour une « universalisation » des systèmes bismarckiens et une plus grande responsabilisation des acteurs par le biais d'une « reprise en main » par l'Etat de la définition des grands axes de la politique de sécurité sociale .
b) Des systèmes de protection sociale qui s'universalisent, un Etat qui responsabilise
(1) Une structure de financement traduisant l'implication croissante de l'Etat dans la gestion du système de protection sociale de nombreux pays
Comme il a été souligné précédemment, dans la grande majorité des partenaires européens de la France, on constate que les modes de financement de la protection sociale mis en place font appel, de manière croissante, aux recettes de l'Etat pour compléter les cotisations sociales et que cette contribution de l'Etat peut prendre plusieurs formes.
Le rapport du groupe de travail sur l'élargissement de l'assiette des cotisations employeurs de sécurité sociale, du 30 mai 2006, dans son annexe X consacrée aux éléments de comparaison internationale sur le financement de la protection sociale, met en évidence les principaux éléments suivants.
•
Certains pays continuent de financer leur
régime de protection sociale quasi-exclusivement à partir de
cotisations sociales mais encouragent l'implication de l'État
auprès des organismes de sécurité sociale
.
Ainsi, la Hongrie, la Slovaquie et la République tchèque financent leur système de protection sociale par prélèvements sur les revenus du travail ; les cotisations patronales et salariales sont perçues sur la base constituée par le montant des rémunérations. Toutefois, dans ces trois pays, ce principe de financement exclusif par les cotisations est atténué par l'implication de l'Etat auprès des organismes de sécurité sociale :
- en Hongrie, la solvabilité du fonds de protection sociale est garantie par le budget de l'Etat ;
- en Slovaquie, une faible part des recettes de privatisations sera affectée au fonds de protection sociale ;
- en République tchèque, si le principe de solidarité des contribuables suppose que le système soit financièrement équilibré, il reste que les fonds de protection sont intégrés au budget de l'Etat qui compense les éventuels déficits et se voit reverser les possibles excédents.
•
D'autres pays réservent le recours
à l'impôt au financement des prestations de
solidarité
.
Le Royaume-Uni et l'Irlande ont choisi de distinguer le financement de certains régimes de protection sociale (chômage et santé), assuré intégralement par les cotisations sociales (logique assurancielle), et celui des prestations au bénéfice de tous (allocations familiales), assuré sur le budget de l'Etat (logique de solidarité).
•
Enfin, l'Etat contribue à
l'équilibre du financement des régimes de protection sociale dans
la majorité des pays
.
Les pays ayant choisi de faire appel aux recettes fiscales pour financer les régimes de protection sociale constituent la catégorie la plus importante en Europe. Même des pays ayant tenté la mise en place d'un financement par le recours exclusif aux cotisations sociales ont adossé leur régime au budget de l'Etat. C'est le cas en particulier du Royaume-Uni et de l'Irlande, s'agissant du financement des allocations familiales.
Ces systèmes de financement conduisent à faire reposer la protection sociale à la fois sur les cotisations sociales (patronales et salariales) et sur la contribution du budget de l'Etat. L'Autriche, l'Espagne, la Grèce, les Pays-Bas, le Luxembourg et la Pologne ont retenu ce modèle. La part de l'Etat est variable selon les pays et oscille entre 12 % aux Pays-Bas et 51 % au Luxembourg. Les nouveaux Etats membres de l'Union européenne ont également choisi ce modèle et financent leur régime général de protection sociale en partie par une contribution du budget de l'Etat.
•
Certains pays ont prévu une
pré-affectation de certains impôts d'Etat (dont la TVA) à
la protection sociale
.
Trois pays notamment - la Belgique, le Portugal et la Suisse - affectent a priori une partie des recettes de certains impôts au financement de la protection sociale. Ce type de financement vient en complément des modes de financement plus classiques.
Ainsi, dans la majorité des pays européens, on observe, d'une part, un ralentissement de la croissance des cotisations sociales par rapport au PIB entre 1994 et 2003, d'autre part, une diminution sensible de la part des cotisations sociales dans le financement de la protection sociale sur la même période .
Part des cotisations sociales (employeurs et salariés) dans le financement de la protection sociale en Europe (UE à 15) en 1990 et en 2003
(en %)
|
Pays |
Part des cotisations sociales dans le financement de la protection sociale en 1990 |
Part des cotisations sociales dans le financement de la protection sociale en 2003 |
|
Danemark |
13,1 |
30,3 |
|
Irlande |
40 |
36,7 |
|
Suède |
Nd |
49,4 |
|
Luxembourg |
50,5 |
51,6 |
|
Finlande |
52,1 |
49,9 |
|
Royaume-Uni |
55 |
48,9 |
|
Grèce |
59 |
61 |
|
Pays-Bas |
59 |
67,5 |
|
Portugal |
61,7 |
50,3 |
|
Autriche |
63,7 |
63,7 |
|
Belgique |
67 |
72,0 |
|
Italie |
70,3 |
58,6 |
|
Espagne |
71,3 |
68,7 |
|
Allemagne |
72,1 |
63,7 |
|
France |
79,5 |
67,1 |
|
Union européenne (15 pays) |
65,9 |
60 |
Source : Eurostat, Sespros
Cotisations de sécurité sociale (en % du PIB, 2003) chez les principaux partenaires internationaux de la France
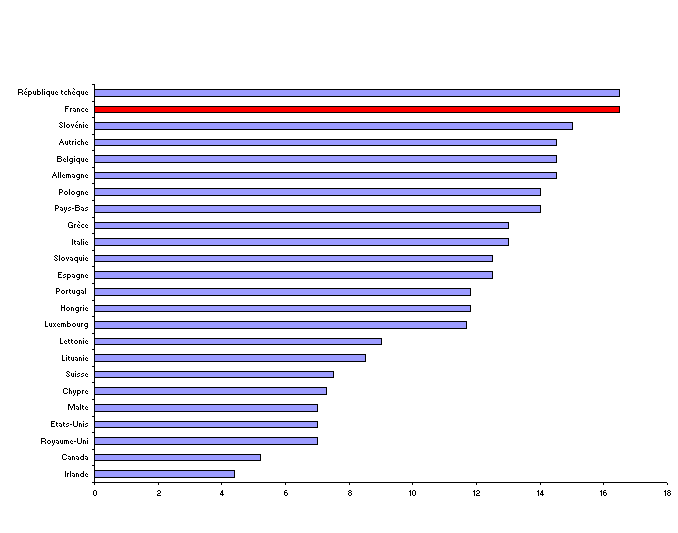 Source : DRESS (2006)
Source : DRESS (2006)
Ainsi que votre rapporteur général l'a souligné précédemment, entre 1990 et 2003, on a pu noter une diminution significative de la part des cotisations sociales dans le financement de la protection sociale d'une part, dans le PIB d'autre part . En 2003, chez la majorité de nos partenaires internationaux, le montant des cotisations sociales dépassent 10 % du PIB national, la République tchèque et la France se plaçant en tête du classement international avec un taux supérieur à 15 %, tandis que les pays à forte tradition beveridgienne (Royaume-Uni, Canada, Irlande, Etats-Unis) présentent une part réduite du montant des cotisations sociales au sein de leur PIB.
Structure du financement de la protection sociale dans
l'Union européenne
en 2003
 Source : DREES (2006)
Source : DREES (2006)
Votre rapporteur général regrette que les statistiques fournies par la direction de la recherche, des études, de l'évaluation et des statistiques (DREES) du ministère de la santé et des solidarités ne distinguent pas, au sein des contributions publiques, celles qui relèvent des impôts et taxes affectées d'une part, et celles qui correspondent à des subventions budgétaires d'autre part. Il faut souligner que, s'agissant de la France, la contribution sociale généralisée (CSG) est intégrée dans la catégorie « contributions publiques ».
(2) Une universalisation des systèmes tendant, dans certains cas, vers une « étatisation »
Aujourd'hui, on observe une double tendance des systèmes de protection sociale à l'échelle internationale, notamment chez nos principaux partenaires de l'OCDE :
- d'abord un mouvement très net d'universalisation des systèmes bismarckiens qui pose la question de leur étatisation à terme ;
- ensuite une évolution des systèmes dits universalistes ou beveridgiens vers une plus grande décentralisation, conservant l'Etat comme point d'ancrage responsabilisant .
S'agissant de la procédure d'adoption et d'examen de l'ensemble des ressources et charges du système de protection sociale :
- dans les pays à tradition beveridgienne (Royaume-Uni, Irlande, Pays scandinaves), la notion de budget social n'existe pas en tant que telle puisque les charges et ressources de la protection sociale sont intégrées au budget de l'Etat ;
- même dans les pays à tradition bismarckienne (Allemagne, Autriche, Belgique, Espagne, France, Italie, etc.), rares sont les pays à avoir suivi le modèle français consistant dans l'adoption par le Parlement d'une loi de financement de la sécurité sociale spécifique regroupant les ressources et charges de la sécurité sociale sous forme d'un projet de loi de financement de la sécurité sociale.
Au regard des procédures d'adoption des ressources et charges de la protection sociale chez nos principaux partenaires européens, la France fait figure d'exception en adoptant une loi de financement de la sécurité sociale spécifique
|
Pays |
Procédure parlementaire d'adoption des ressources et charges de la sécurité sociale |
|
Danemark |
Les ressources et charges de la protection sociale sont intégrées au budget annuel global voté par le Parlement chaque année . Toutefois, il faut souligner que le financement des services médicaux et sociaux est assuré au niveau régional et est intégré au budget des régions. |
|
Espagne |
Le budget de la sécurité sociale en Espagne fait partie intégrante du budget général de l'Etat et est donc voté au moment de la loi de finances annuelle par le Parlement. En outre, conformément à la loi organique 9/1992, du 23 décembre 1992, les Communautés Autonomes ont reçu le transfert des compétences en matière de gestion des prestations et services sociaux du système de sécurité sociale . Elles reçoivent un financement provenant du gouvernement central mais disposent également d'un budget local. |
|
Finlande |
Il n'existe pas de budget social à part entière, les ressources et charges de la sécurité sociale sont, pour l'essentiel, intégrées à la loi de finances générale votée annuellement par le Parlement . Il faut noter que, dans une large mesure, les municipalités sont responsables de la mise en oeuvre de la politique de sécurité sociale. |
|
Hongrie |
Les dispositions financières à caractère social relèvent du domaine du budget de l'Etat . Toutefois, il faut relever que des lois spécifiques relatives au système de protection sociale, à la gouvernance sociale et aux prestations sociales déterminent indirectement le montant des ressources et charges de la sécurité sociale qui figurera chaque année dans la loi de finances puisque ces lois contiennent les dispositions relatives aux obligations de l'Etat en matière de protection sociale et aux modalités de calcul des prestations sociales . |
|
Irlande |
Un budget unique est voté annuellement par le Parlement regroupant l'ensemble des recettes et dépenses publiques, incluant donc les ressources et charges de la protection sociale. |
|
Italie |
L'adoption du « budget social » ne fait pas l'objet d'une procédure parlementaire spécifique : les ressources et charges de la protection sociale sont intégrées à la loi de finances générale votée par le Parlement chaque année . |
|
Lituanie |
Il existe un budget spécifique relatif à l'assurance sociale voté par le Parlement et couvrant les prestations maladie, maternité, vieillesse, accidents du travail et chômage. |
|
Pays-Bas |
Il n'existe pas de budget social spécifique, le Parlement vote un budget unique global , intégrant les ressources et charges de la protection sociale. |
|
Pologne |
Le Parlement n'est amené à voter que sur le budget de l'Etat et ne vote pas sur les équilibres prévisionnels des organismes de protection sociale . Il n'existe donc pas de cadrage pluriannuel ni de discussion approfondie sur les objectifs et l'exécution des dépenses de ces organismes. En revanche, les documents budgétaires à disposition du Parlement donnent des informations précises sur les budgets des organismes de sécurité sociale . |
|
Royaume-Uni |
Il n'existe pas d'autorisation parlementaire spécifique pour les finances sociales (ressources et charges) : l'autorisation donnée par le Parlement pour la dépense publique globale fait l'objet d'une loi unique appelée « Appropriation act » votée annuellement. |
|
Suède |
Le budget de l'Etat intègre les ressources et charges de la sécurité sociale qui relève en grande partie de la responsabilité des régions et communes |
|
Source : commission des finances du Sénat |
|
En annexe du présent rapport d'information figure un tableau comparatif synthétisant les éléments de convergence entre les systèmes de protection sociale de nos principaux partenaires internationaux, du point de vue de leur mode de financement, de leurs modalités de gestion ainsi que des réformes mises en oeuvre récemment pour faire face aux défis démographiques et technologiques affectant l'équilibre de ces systèmes.
(3) Une volonté de responsabilisation des acteurs du système de santé
(a) Les mesures de responsabilisation des assurés sociaux
La responsabilisation des assurés sociaux dans l'utilisation du système de santé constitue un outil de maîtrise des dépenses de santé.
Cette responsabilisation peut revêtir diverses formes : une responsabilisation financière avec l'introduction de mécanismes plus contraignants de pénalisation financière ; une incitation au développement de comportements vertueux par le biais notamment de la promotion de la prévention ou du recours systématique aux médicaments génériques ; une action volontariste sur les taux de prise en charge via une réflexion sur les champs respectifs de l'assurance obligatoire et de l'assurance complémentaire.
Cette responsabilisation des assurés sociaux impose notamment de faire des choix structurels en termes d'organisation du système de soins, de périmètre du remboursement ou encore de définition du champ de l'assurance maladie obligatoire.
•
La question de la redéfinition du
champ de l'assurance maladie obligatoire
Ainsi que le rappelait le Haut conseil pour l'avenir de l'assurance maladie dans un document de travail daté du 20 novembre 2003, « à partir de systèmes de paiement qui, pour beaucoup, ne diffèrent pas radicalement du nôtre en niveau global de prise en charge, les pays étrangers sont tous engagés dans une politique d'ajustements qui resserrent les conditions de remboursement et soulagent les régimes obligatoires ». Ainsi, pour diminuer la prise en charge publique, sans solliciter trop les ménages qui exposent les plus fortes dépenses, a fortiori lorsque leur revenu est faible, ils mettent souvent en oeuvre des mécanismes de franchise ou de plafonnement du reste à charge (fixé, le cas échéant, en fonction du revenu).
La question de la répartition des interventions entre l'assurance maladie obligatoire et les assurances complémentaires en matière de dépenses de santé doit pouvoir nourrir la réflexion sur la réintroduction de mécanismes régulateurs.
•
La régulation de la demande de
soins
La volonté de régulation de la demande de soins impose de se poser la question de la modulation de la prise en charge selon le mode de recours aux soins .
Une telle modulation paraît souhaitable et légitime si et seulement si elle s'effectue au profit d'un processus de soins ou de prévention qui offre un supplément objectif de qualité ou d'efficience, dans des conditions de choix réel et informé de la part de l'assuré, enfin, à chaque fois que possible, en accompagnement d'une mobilisation parallèle, sur les mêmes objectifs, du personnel soignant. L'exemple le plus emblématique est celui de la promotion des comportements de prévention .
Un mécanisme de comptes d'épargne médicale consistant à attribuer à chaque individu un budget santé capitalisable au-delà duquel il doit supporter l'intégralité de la dépense à ses frais a été mis en place dans des pays comme Singapour ou l'Afrique du sud et suscite l'intérêt tant aux Etats-Unis qu'au Canada. Toutefois, le rapport de l'inspection générale des finances de mars 2003 relatif aux expériences étrangères en matière de régulation et d'organisation de la médecine 21 ( * ) a souligné que la capacité de cet instrument à limiter effectivement la dépense de santé n'est pas avérée, à la différence de son impact négatif du point de vue de l'équité : par définition, tout dispositif qui supprime la mutualisation du risque rompt la solidarité entre malades et bien-portants.
(b) Les mesures de responsabilisation des prescripteurs
Les modes actuels de rémunération des prescripteurs ne s'inscrivent qu'à la marge dans des politiques explicites de responsabilisation financière des prescripteurs et de promotion de l'efficience des prescriptions de soins.
A cet égard, le rapport précité de l'inspection générale des finances de mars 2003 relatif aux expériences étrangères en matière de régulation et d'organisation de la médecine fait apparaître plusieurs pistes intéressantes dont l'étude mériterait d'être approfondie.
S'agissant tout d'abord de l'efficience des prescriptions, le rapport précité relève que les incitations financières peuvent avoir un impact significatif sur les pratiques individuelles des professionnels et l'amélioration du rapport qualité/prix de celles-ci. Il indique notamment que les incitations financières peuvent porter sur les performances sanitaires comme sur les performances financières, en intéressant les praticiens au résultat financier du processus de production de soins. Cette hypothèse devrait être examinée en lien avec l'action de la CNAMTS, qui s'oriente de plus en plus vers un suivi individualisé des médecins, et pourrait être envisagée sous la forme d'un bonus/malus. L'efficacité des incitations financières se constate aujourd'hui, de manière concrète, dans les pratiques des pharmaciens, dont les marges sont accrues en cas de substitution d'un médicament générique à un princeps.
En tout état de cause, il conviendrait que ce type d'incitations financières soit apprécié au cas par cas, et non sous la forme d'un accord global aux effets souvent limités ou contrastés , comme l'a rappelé le rapport de la Cour des comptes sur la sécurité sociale de septembre 2005 s'agissant de la revalorisation des honoraires des médecins généralistes à 20 euros en contrepartie d'un engagement de la profession de diminuer le nombre de visites à domicile d'au moins 5 % la première année et de rédiger au moins 25 % des lignes de prescriptions de médicaments en dénomination commune internationale (DCI) ou en génériques. La mise en place d'indicateurs de performance des prescripteurs pourrait également être mise à l'étude, même si l'on convient de la difficulté de cet exercice.
Le rapport d'inspection précité relève également l'expérience mise en oeuvre au Québec de plafonnement du revenu individuel des généralistes selon lequel, quand au cours du trimestre, le revenu du praticien dépasse le plafond (défini avec les fédérations de médecins), le médecin ne perçoit, pour les actes effectués au-delà de ce seuil, que 25 % de la rémunération normale des actes. Toutefois, le rapport souligne que ce type de dispositif ne paraît pas adapté car il pénalise les médecins à forte productivité.
Une autre solution, qui impliquerait un changement de nature plus radical, consisterait à attribuer à un médecin des « droits de tirage » de paiement, système mis en place en Allemagne sous la dénomination de praxisbudget , qui diffère dans ses effets d'un système de rémunération par capitation - qui ne serait pas acceptable - et constitue une incitation importante pour améliorer le rapport qualité/prix des pratiques. Le rapport de l'inspection générale des finances précité recommandait d'ailleurs la mise en oeuvre en France d'un système de type praxisbudget , tout en soulignant que l'adoption d'une nomenclature neutre et détaillée était un préalable à l'accomplissement d'une telle réforme et que l'instauration d'un système de tiers-payant en faciliterait la gestion.
Le dispositif du praxisbudget
Le praxisbudget consiste à attribuer à un médecin un « droit de tirage », exprimé en points de nomenclature, pour tout patient vu au moins une fois au cours d'un trimestre. Toute personne qui consulte pour la première fois un médecin au cours d'un trimestre est considérée comme un « cas » pour ce médecin. Il est indifférent que la personne ait ou non déjà consulté le médecin au cours de trimestres précédents. Par ailleurs, si la même personne consulte plusieurs fois son médecin au cours du trimestre, elle ne représente qu'un seul cas.
Le droit de tirage attribué au médecin correspond au coût moyen de traitement d'un patient sur une période de trois mois. Les droits de tirage acquis par le médecin pour chaque patient sont fongibles : un médecin qui aurait 100 patients ouvrant droit chacun à 800 points de nomenclature disposerait ainsi d'un droit de tirage global de 80.000 points sur le trimestre considéré.
Concrètement, le tiers-payeur - en Allemagne il s'agit de l'union régionale de médecins, gestionnaire d'une enveloppe d'honoraires déléguée par les caisses d'assurance-maladie - paye les factures présentées par le médecin jusqu'au point où le montant remboursé, exprimé en points de nomenclature, atteint le total des droits de tirage correspondant à la clientèle du médecin. Dans l'exemple choisi, le médecin sera donc remboursé pour toutes les factures émises au cours du trimestre jusqu'à un plafond de 80.000 points. Le point est affecté d'une valeur monétaire. La multiplication du nombre de points par le facteur de conversion monétaire permet d'obtenir la rémunération du médecin exprimée en euros.
Pour les actes réalisés au-delà de ce plafond, le médecin n'est pas rémunéré . Inversement, si le total de facturation du médecin est inférieur 80.000 points, le praticien ne percevra que le montant correspondant à son volume d'activité effectif.
Un exemple numérique présenté dans le tableau ci-après permet de saisir l'impact d'un dispositif de type praxisbudget, par rapport à celui d'un plafonnement de l'activité globale.
Les formules de praxisbudget et de plafonnement de l'activité globale ont des effets très différents.
Effets comparés du praxisbudget et d'un plafonnement en valeur absolue
de l'activité des médecins 22 ( * )
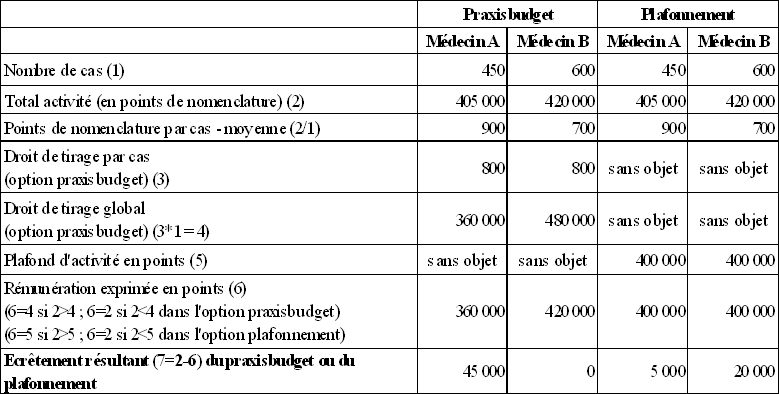
Dans une configuration de praxisbudget , le médecin B, qui a une activité plus importante que le médecin A, n'est soumis à aucun écrêtement de sa rémunération car le coût des soins qu'il administre à ses patients est en moyenne limité. En revanche, le médecin A, à l'activité plus réduite, est fortement pénalisé car il prodigue en moyenne des soins coûteux à ses patients. Si, comme cela semble être le cas, le risque moral du producteur de soins se matérialise par un coût par patient plus élevé, le praxisbudget atteint son objectif de pénalisation des praticiens dispensant des soins inutiles ou présentant un rapport qualité/prix défavorable.
A l'inverse, un mécanisme de plafonnement global de l'activité pénalise le médecin B en raison de son volume d'actes élevé et n'a qu'un impact réduit sur le médecin A, dont la clientèle est plus réduite. Il existe dans ce cas un risque non négligeable que le médecin le plus soucieux du rapport qualité/prix des soins dispensés soit également le plus pénalisé, ce qui va à l'encontre de l'objectif d'efficience de la dépense de santé que le plafonnement de l'activité se propose d'atteindre.
Outre la minimisation du risque de rationnement, un dispositif de « droit de tirage par cas » présente plusieurs avantages :
- à la différence de la capitation, le médecin ne perçoit pas de montant forfaitaire par patient. La rémunération est donc liée à une prestation effective de soins, ce qui constitue une incitation à la productivité ;
- inversement, cette incitation à la productivité pénalise la dispensation de soins inutiles dès lors que le droit de tirage attribué par patient est fondé sur un coût moyen de traitement d'un patient. Dans cette logique, un ajustement des droits de tirage aux caractéristiques particulières de la clientèle des médecins apparaît souhaitable ;
- l'attribution d'un droit de tirage pour une période relativement brève (trois mois) est de nature à limiter l'incitation à rationner ou à diminuer la qualité de l'offre de soins de la part de médecins ayant atteint leur volume d'activité cible. En effet, un renvoi des patients vers d'autres praticiens est susceptible de faire perdre durablement au médecin touché par le plafonnement une partie de sa clientèle. Un correct calibrage des droits de tirage doit toutefois permettre d'éviter qu'une fraction significative de soins médicalement justifiés ne soit dispensée au-delà du plafond. (...)
Pour être pleinement efficace et accepté, un dispositif de droit de tirage par cas doit :
- être adapté aux différentes spécialités médicales ;
- prendre en compte le profil de risque de la clientèle des médecins ;
- décourager la « course aux cas ».
Source : inspection générale des finances, rapport d'enquête n° 2002-M-023-02 sur la régulation et l'organisation de la médecine de ville : les enseignements des expériences étrangères, mars 2003
Enfin, le rapport d'inspection précité relève des expériences de rémunération des médecins à la capitation , au Royaume-Uni, aux Pays-Bas ou aux Etats-Unis. Ce mode de paiement incite les praticiens à minimiser les coûts de production des soins, le risque étant que cette incitation débouche sur un rationnement ou une dégradation de la qualité des prestations. Afin de conserver les avantages de la capitation en termes de modération des coûts tout en atténuant les inconvénients, se développent des formules de rémunération mixte associant capitation et paiement à l'acte ou à la performance (capitation appliquée à un groupe organisé de médecins).
De son côté, la Cour des comptes, dans son rapport sur la sécurité sociale de septembre 2005, s'est interrogée sur les modes de rémunération des médecins. Elle relevait que « les mesures touchant la valeur monétaire des actes ont mis en avant des contreparties attendues en matière de pratiques médicales mais ont éludé la question d'une réforme structurelle de la rémunération des professions de santé. Des éléments partiels de forfaitisation ont certes été introduits dans la rémunération de certains professionnels de santé (option référent, patients en ALD et contrats de bonne pratique) mais, combinés au maintien du paiement à l'acte, ils se sont traduits par un surcoût, souvent injustifié et sans conséquence sur l'évolution de l'activité rémunérée à l'acte. Ce cumul de rémunérations à l'acte et forfaitaire se reproduit aujourd'hui avec la mise en place de la consultation forfaitaire d'ALD. La mise en place d'un système mixte cohérent alliant forfaitisation (ou capitation) et rémunération à l'acte implique d'opérer de manière rationnelle le partage du revenu médical entre ce qui doit relever de la rémunération à l'acte et ce qui doit relever du forfait ».
En parallèle du renforcement des mesures de responsabilisation des assurés, les modalités de rémunération des professionnels de santé pourront être revues de manière structurelle à l'avenir, afin d'accroître les rapports qualité/prix et la performance des pratiques.
* 19 Si l'Allemagne est considérée comme la référence, l'Autriche, les Pays-Bas, le Luxembourg, l'Italie, la Hongrie, la République tchèque et la France présentaient historiquement les caractéristiques les plus proches de ce modèle bismarckien.
* 20 Dans ces trois pays, la part des cotisations assises sur les salaires était traditionnellement importante, surtout au début des années 90. En France, la baisse de la part de ces cotisations (salariés et employeurs) entre 1990 et 2003 atteint 10,6 points, sous le double effet de la politique d'allègement des cotisations sociales employeurs engagée à compter de 1993 et de la montée en régime de la CSG en substitution d'une partie des cotisations salariales.
* 21 Inspection générale des finances, rapport d'enquête n° 2002-M-023-02 sur la régulation et l'organisation de la médecine : les enseignements des expériences étrangères, établi par MM. Bertrand Cozzarolo, Eric Jalon et Guillaume Sarlat sous la supervision de M. Bruno Durieux, mars 2003.
* 22 On considère par hypothèse que dans l'option praxisbudget, le droit de tirage par cas est fixé à 800 points de nomenclature. Dans l'option plafonnement, le plafond d'activité exprimé en points de nomenclature est fixé à 400.000 points. Au-delà de ce plafond, la rémunération du praticien est nulle. Enfin, le comportement des deux médecins considérés (médecins A et B) est identique dans les deux options étudiées. La réalité serait sans doute différente, les praticiens modifiant généralement leur comportement en fonction des incitations financières qui leur sont adressées.







