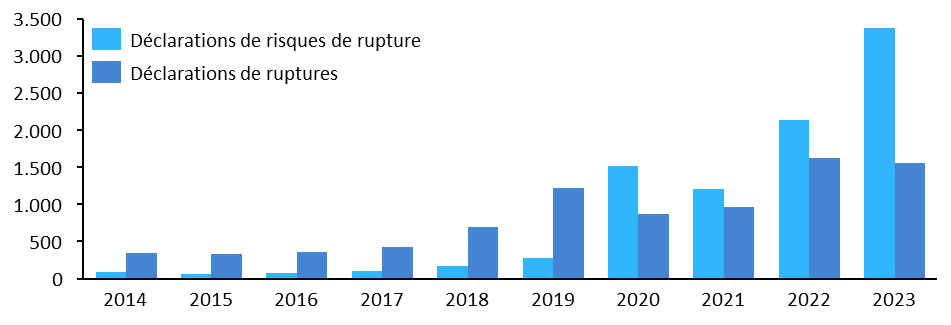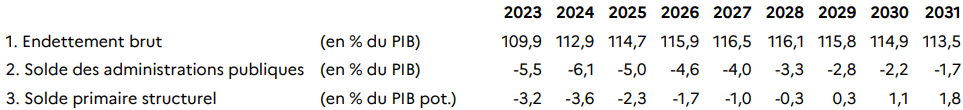- L'ESSENTIEL
- I. UN PLFSS À FORTS ENJEUX
- II. DES MESURES DE REDRESSEMENT
CONSIDÉRABLES QUI, SELON LE GOUVERNEMENT, PERMETTRAIENT SEULEMENT
D'ÉVITER UNE DÉGRADATION PAR RAPPORT AUX PRÉVISIONS DE
L'AUTOMNE 2023
- III. ADAPTER LES MESURES DE REDRESSEMENT
PRÉVUES POUR 2025 POUR EN RENFORCER L'ACCEPTABILITÉ
- IV. RETROUVER LA MAÎTRISE DES FINANCES
SOCIALES
- I. UN PLFSS À FORTS ENJEUX
- BRANCHE MALADIE & ONDAM
- BRANCHE ACCIDENTS DU TRAVAIL
ET MALADIES PROFESSIONNELLES
- BRANCHE VIEILLESSE
- I. LA FORTE DÉGRADATION DU DÉFICIT
DE LA BRANCHE VIEILLESSE EN 2024 SERAIT CONTENUE DANS LES ANNÉES
À VENIR
- II. PRÉSERVER LE POUVOIR D'ACHAT DES
RETRAITÉS
- I. LA FORTE DÉGRADATION DU DÉFICIT
DE LA BRANCHE VIEILLESSE EN 2024 SERAIT CONTENUE DANS LES ANNÉES
À VENIR
- BRANCHE FAMILLE
- BRANCHE AUTONOMIE
- EXPOSÉ GÉNÉRAL
- I. UN PLFSS À FORTS ENJEUX
- A. UNE SITUATION DES FINANCES PUBLIQUES
TRÈS DÉGRADÉE
- 1. En 2024, un déficit public de
6,1 points de PIB (pour une prévision de 4,4 points de
PIB)
- 2. En 2024, un déficit de la
sécurité sociale de 18 milliards d'euros (pour une
prévision de 10,5 milliards d'euros)
- a) En 2023, un déficit des Robss et du FSV
ramené à 10,8 milliards d'euros du fait de mécanismes
purement automatiques
- b) En 2024, un déficit de la
sécurité sociale qui repart fortement à la hausse, du fait
d'une forte croissance des dépenses
- c) Au niveau de l'ensemble des administrations de
sécurité sociale, un léger déficit en 2024 (pour
une prévision d'excédent de 17,3 milliards d'euros)
- a) En 2023, un déficit des Robss et du FSV
ramené à 10,8 milliards d'euros du fait de mécanismes
purement automatiques
- 1. En 2024, un déficit public de
6,1 points de PIB (pour une prévision de 4,4 points de
PIB)
- B. UNE DISCUSSION DES PLF ET PLFSS SOUS LA
SURVEILLANCE DE L'UNION EUROPÉENNE ET DES MARCHÉS
FINANCIERS
- 1. La France est à nouveau sous
procédure de déficit excessif depuis juillet 2024
- 2. La Commission et le Conseil doivent
prochainement se prononcer sur le PSMT de la France
- a) Depuis la réforme du pacte de
stabilité d'avril 2024, un nouveau document se substitue aux programmes
de stabilité : le PSMT
- b) Selon le PSMT, un retour du déficit
public sous 3 points de PIB en 2029
- c) Le PSMT n'indique pas de trajectoire de solde
à moyen terme pour les administrations de sécurité
sociale
- a) Depuis la réforme du pacte de
stabilité d'avril 2024, un nouveau document se substitue aux programmes
de stabilité : le PSMT
- 3. La France sous la surveillance des
marchés financiers
- 1. La France est à nouveau sous
procédure de déficit excessif depuis juillet 2024
- C. EN CAS DE REJET DU PLFSS, DES INCERTITUDES SUR
LA POSSIBILITÉ JURIDIQUE DE LA SÉCURITÉ SOCIALE DE
CONTINUER À S'ENDETTER
- 1. Pour la deuxième fois, un rejet du
Placss par les deux chambres du Parlement
- a) Les Placss, ancienne première partie des
PLFSS
- b) Le récent rejet du Placss 2023 par
chacune des deux chambres du Parlement
- c) L'absence de conséquence juridique d'un
rejet du Placss
- (1) Le rejet du Placss n'empêche pas
l'examen du PLFSS
- (2) Les montants figurant dans une Lacss n'ont pas
de conséquence pratique et peuvent être modifiés par une
LFSS ultérieure
- a) Les Placss, ancienne première partie des
PLFSS
- 2. Les conséquences d'un éventuel
rejet du PLFSS ne sont pas connues
- 1. Pour la deuxième fois, un rejet du
Placss par les deux chambres du Parlement
- D. LE NON-RESPECT DE LA LPFP DE DÉCEMBRE
2023
- 1. En 2024, l'objectif de solde structurel de
l'ensemble des administrations publiques fixé par la LPFP ne sera pas
respecté
- 2. Un PLFSS 2025 non conforme à la
LPFP
- a) Un PLFSS 2025 apparemment conforme à la
LPFP pour les dépenses globales mais pas pour l'Ondam
- (1) Le dérapage des dépenses
globales en 2024 serait plus que compensé par la suite, essentiellement
grâce au décalage de la revalorisation des pensions
- (2) Le dérapage de l'Ondam en 2024 ne
serait en revanche pas compensé par la suite
- b) Des dépenses de la
sécurité sociale en réalité supérieures de 2
milliards d'euros à ce qui aurait dû résulter de la
LPFP
- a) Un PLFSS 2025 apparemment conforme à la
LPFP pour les dépenses globales mais pas pour l'Ondam
- 1. En 2024, l'objectif de solde structurel de
l'ensemble des administrations publiques fixé par la LPFP ne sera pas
respecté
- A. UNE SITUATION DES FINANCES PUBLIQUES
TRÈS DÉGRADÉE
- II. EN 2025, DES MESURES DE REDRESSEMENT
CORRESPONDANT À UNE LOGIQUE DE « RABOTAGE »
PLUS QUE DE RECHERCHE D'EFFICIENCE
- A. LE TEXTE INITIAL : DES MESURES IMPORTANTES
NE PERMETTANT PAS DE COMPENSER TOTALEMENT LA DÉGRADATION DES
PRÉVISIONS PAR RAPPORT À LA LFSS 2024
- 1. Un effort de redressement d'une quinzaine ou
d'une dizaine de milliards d'euros, selon l'approche retenue
- a) Selon l'approche
« budgétaire » du Gouvernement, un impact sur le
solde public de 14,8 milliards d'euros pour les mesures relatives aux
administrations de sécurité sociale, dont 7,8 milliards d'euros
d'économies
- b) Selon une approche « économique
», un effort structurel d'une dizaine de milliards d'euros, reposant
presque exclusivement sur les recettes
- (1) Au niveau des administrations de
sécurité sociale : un effort structurel de 11 milliards
d'euros en 2025
- (2) Au niveau de la sécurité
sociale : un effort structurel de 8,4 milliards d'euros
- c) Au niveau de l'ensemble des administrations
publiques, un effort d'ajustement reposant aux deux tiers sur l'Etat
- a) Selon l'approche
« budgétaire » du Gouvernement, un impact sur le
solde public de 14,8 milliards d'euros pour les mesures relatives aux
administrations de sécurité sociale, dont 7,8 milliards d'euros
d'économies
- 2. En 2025, des mesures de redressement qui ne
compenseraient pas totalement les révisions défavorables de 2024
et 2025
- 1. Un effort de redressement d'une quinzaine ou
d'une dizaine de milliards d'euros, selon l'approche retenue
- B. LE TEXTE TRANSMIS AU SÉNAT NE MODIFIE
QUE MARGINALEMENT CES ÉQUILIBRES
- A. LE TEXTE INITIAL : DES MESURES IMPORTANTES
NE PERMETTANT PAS DE COMPENSER TOTALEMENT LA DÉGRADATION DES
PRÉVISIONS PAR RAPPORT À LA LFSS 2024
- III. DES PRÉVISIONS 2025-2028 À
RELATIVISER
- A. COMME IL Y A UN AN, DES PRÉVISIONS
PLURIANNUELLES ANNEXÉES AU PLFSS À LA FOIS INQIÉTANTES ET
OPTIMISTES
- B. DES PRÉVISIONS DONT LA SIGNIFICATION NE
DOIT PAS ÊTRE SURESTIMÉE
- 1. Les prévisions à moyen terme des
LFSS : contrairement à ce que prévoit la lettre de la loi
organique, un scénario ne prenant en compte que les mesures
déjà connues (sauf pour l'Ondam)
- 2. La véritable programmation du
Gouvernement : le PSMT, qui implique de fait des mesures
supplémentaires pour la sécurité sociale
- 3. La nécessité de se doter
rapidement d'une véritable programmation à moyen terme pour la
sécurité sociale
- a) Se doter rapidement d'une véritable
programmation à moyen terme prévoyant une réduction du
déficit de la sécurité sociale
- b) Prévoir simultanément de nouveaux
transferts de dette à la Cades
- (1) À droit inchangé, la dette
sociale s'accumulerait à l'Acoss
- (2) Sécuriser le financement d'une dette
sociale qui va continuer à croître
- a) Se doter rapidement d'une véritable
programmation à moyen terme prévoyant une réduction du
déficit de la sécurité sociale
- 1. Les prévisions à moyen terme des
LFSS : contrairement à ce que prévoit la lettre de la loi
organique, un scénario ne prenant en compte que les mesures
déjà connues (sauf pour l'Ondam)
- C. LES PROPOSITIONS DE LA COMMISSION DES AFFAIRES
SOCIALES POUR RÉDUIRE LE DÉFICIT
- A. COMME IL Y A UN AN, DES PRÉVISIONS
PLURIANNUELLES ANNEXÉES AU PLFSS À LA FOIS INQIÉTANTES ET
OPTIMISTES
- I. UN PLFSS À FORTS ENJEUX
- LEXIQUE DES PRINCIPAUX SIGLES
- TRAVAUX DE LA COMMISSION - AUDITIONS
- M. Laurent Saint-Martin,
ministre auprès du Premier ministre,
chargé du budget et des comptes publics
- M. Paul Christophe,
ministre des solidarités, de l'autonomie
et de l'égalité entre les femmes et les hommes
-
Mme Geneviève Darrieussecq,
ministre de la santé et de l'accès aux soins
- Audition commune des ordres des professions de
santé
- Mme Anne Thiebeauld,
directrice des risques professionnels
de la Caisse nationale de l'assurance maladie
- MM. Jean-René Lecerf,
président, et Maëlig Le Bayon, directeur,
de la Caisse nationale de solidarité pour l'autonomie (CNSA)
- M. Thomas Fatôme,
directeur général
de la Caisse nationale de l'assurance maladie (Cnam)
- Mme Astrid Panosyan-Bouvet,
ministre du travail et de l'emploi
- M. Pierre Moscovici,
Premier président de la Cour des comptes
- M. Renaud Villard, directeur
général, et Mme Valérie Albouy,
directrice statistiques, prospective et recherche,
de la Caisse nationale d'assurance vieillesse (Cnav)
- Mme Isabelle Sancerni, présidente, et M.
Nicolas Grivel, directeur général,
de la Caisse nationale des allocations familiales (Cnaf)
- M. Damien Ientile,
directeur de l'Urssaf - Caisse nationale
- M. Laurent Saint-Martin,
- LISTE DES PERSONNES ENTENDUES
PAR LES RAPPORTEURS
- LA LOI EN CONSTRUCTION
N° 138
SÉNAT
SESSION ORDINAIRE DE 2024-2025
Enregistré à la Présidence du Sénat le 13 novembre 2024
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi de financement de la sécurité sociale, dont le Sénat est saisi en application de l'article 47-1, alinéa 2, de la Constitution, pour 2025,
Par Mme Élisabeth DOINEAU,
Rapporteure générale,
Mmes Corinne IMBERT, Pascale GRUNY, M. Olivier
HENNO,
Mmes Marie-Pierre RICHER et Chantal DESEYNE,
Rapporteures et
Rapporteurs
Sénatrices et Sénateurs
Tome I
Exposé
général
(1) Cette commission est composée de : M. Philippe Mouiller, président ; Mme Élisabeth Doineau, rapporteure générale ; Mme Pascale Gruny, M. Jean Sol, Mme Annie Le Houerou, MM. Bernard Jomier, Olivier Henno, Xavier Iacovelli, Mmes Cathy Apourceau-Poly, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge, vice-présidents ; Mmes Viviane Malet, Annick Petrus, Corinne Imbert, Corinne Féret, Jocelyne Guidez, secrétaires ; Mmes Marie-Do Aeschlimann, Christine Bonfanti-Dossat, Corinne Bourcier, Céline Brulin, M. Laurent Burgoa, Mmes Marion Canalès, Maryse Carrère, Catherine Conconne, Patricia Demas, Chantal Deseyne, Brigitte Devésa, M. Jean-Luc Fichet, Mme Frédérique Gerbaud, M. Khalifé Khalifé, Mmes Florence Lassarade, Marie-Claude Lermytte, Monique Lubin, Brigitte Micouleau, M. Alain Milon, Mmes Laurence Muller-Bronn, Solanges Nadille, Anne-Marie Nédélec, Guylène Pantel, M. François Patriat, Mmes Émilienne Poumirol, Frédérique Puissat, Marie-Pierre Richer, Anne-Sophie Romagny, Laurence Rossignol, Silvana Silvani, Nadia Sollogoub, Anne Souyris, MM. Dominique Théophile, Jean-Marie Vanlerenberghe.
Voir les numéros :
|
Assemblée nationale (17ème législ.) : |
325, 480 et 487 |
|
|
Sénat : |
129 et 130 (2024-2025) |
|
L'ESSENTIEL
Réunie le mercredi 13 novembre 2024, sous la présidence de Philippe Mouiller, la commission des affaires sociales a examiné le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025.
Elle a adopté 77 amendements, tendant notamment, sans modifier le montant global des mesures d'amélioration du solde, à préserver les petites retraites par une revalorisation différenciée des pensions, à supprimer la réduction des charges patronales au niveau du Smic, à lisser davantage l'augmentation des cotisations à la CNRACL, au bénéfice des hôpitaux et des collectivités territoriales, et à instaurer une contribution de solidarité par le travail de 7 heures pour assurer le financement de la branche autonomie.
I. UN PLFSS À FORTS ENJEUX
A. UNE SITUATION DES FINANCES PUBLIQUES TRÈS DÉGRADÉE
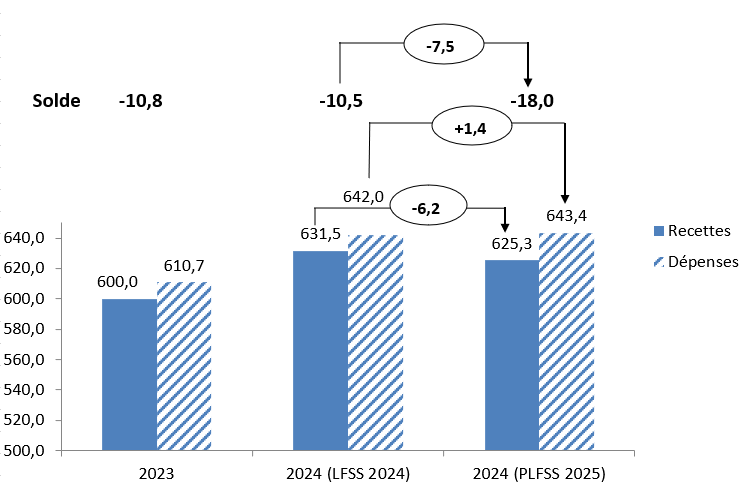
Selon le Gouvernement, en 2024, le déficit public serait de 6,1 points de PIB, alors que la prévision associée au projet de loi de finances (PLF) pour 2024 était de 4,4 points de PIB.
Les finances sociales n'échappent pas à ce fort dérapage du déficit, avec en 2024 un déficit anticipé à 18 milliards d'euros, soit 7,5 milliards d'euros de plus que la prévision de 10,5 milliards d'euros de la loi de financement de la sécurité sociale (LFSS) pour 2024. Ce dérapage provient très majoritairement de recettes inférieures aux prévisions, en particulier dans le cas de la TVA.
Au niveau de l'ensemble des administrations de sécurité sociale (qui intègrent aussi, notamment la Caisse d'amortissement de la dette sociale - Cades -, l'Unédic et les régimes complémentaires de retraite), on enregistrerait en 2024 un déficit de 0,6 milliard d'euros, à comparer avec une prévision d'excédent de 17,3 milliards d'euros.
B. UNE DISCUSSION DES PLF ET PLFSS SOUS LA SURVEILLANCE DE L'UNION EUROPÉENNE ET DES MARCHÉS FINANCIERS
La France est à nouveau sous procédure de déficit excessif depuis juillet 2024.
La Commission européenne et le Conseil doivent prochainement se prononcer sur le plan budgétaire et stratégique à moyen terme (PSMT) de la France, qui depuis la réforme du pacte de stabilité d'avril 2024 remplace les programmes de stabilité. La France souhaite obtenir que la durée de son ajustement, normalement de quatre ans, soit portée à sept ans, ce qui implique une certaine crédibilité.
Elle a désormais des taux d'intérêt supérieurs à ceux du Portugal, analogues à ceux de l'Espagne et s'approchant de ceux de l'Italie.
II. DES MESURES DE REDRESSEMENT CONSIDÉRABLES QUI, SELON LE GOUVERNEMENT, PERMETTRAIENT SEULEMENT D'ÉVITER UNE DÉGRADATION PAR RAPPORT AUX PRÉVISIONS DE L'AUTOMNE 2023
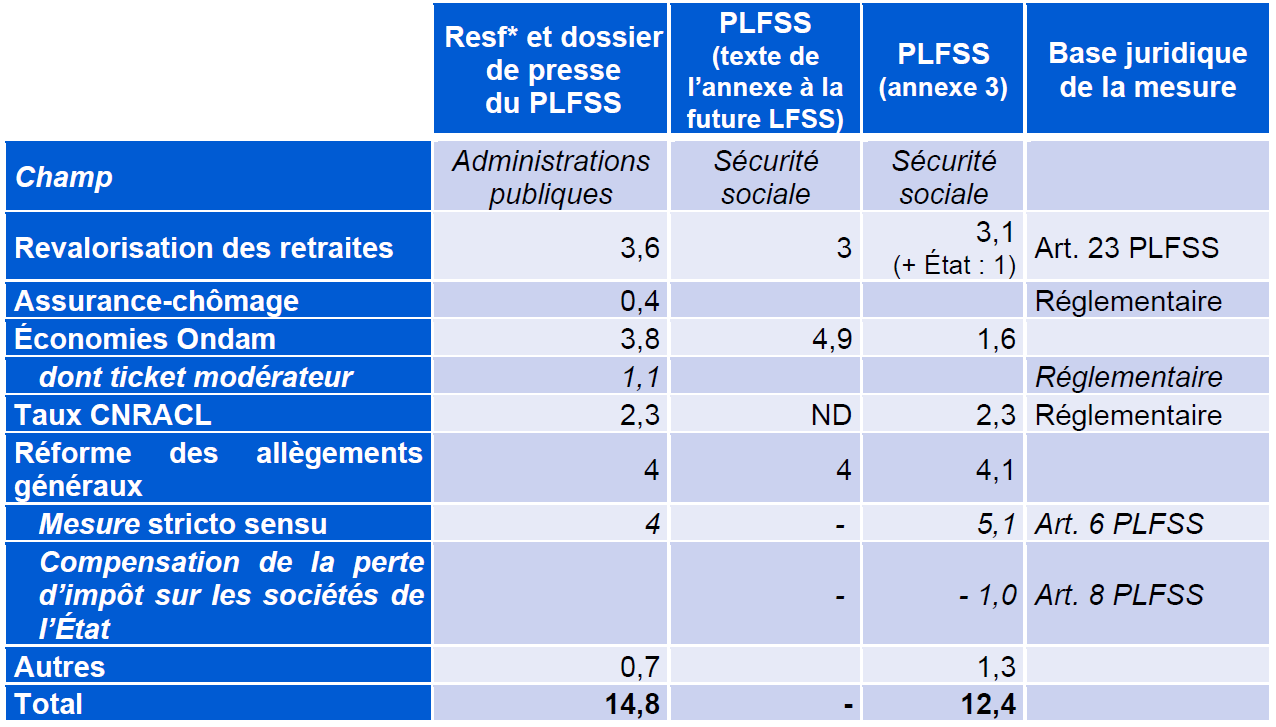
A. DES MESURES DE RENDEMENT DE 10 À 15 MILLIARDS D'EUROS SUR LA SPHÈRE SOCIALE
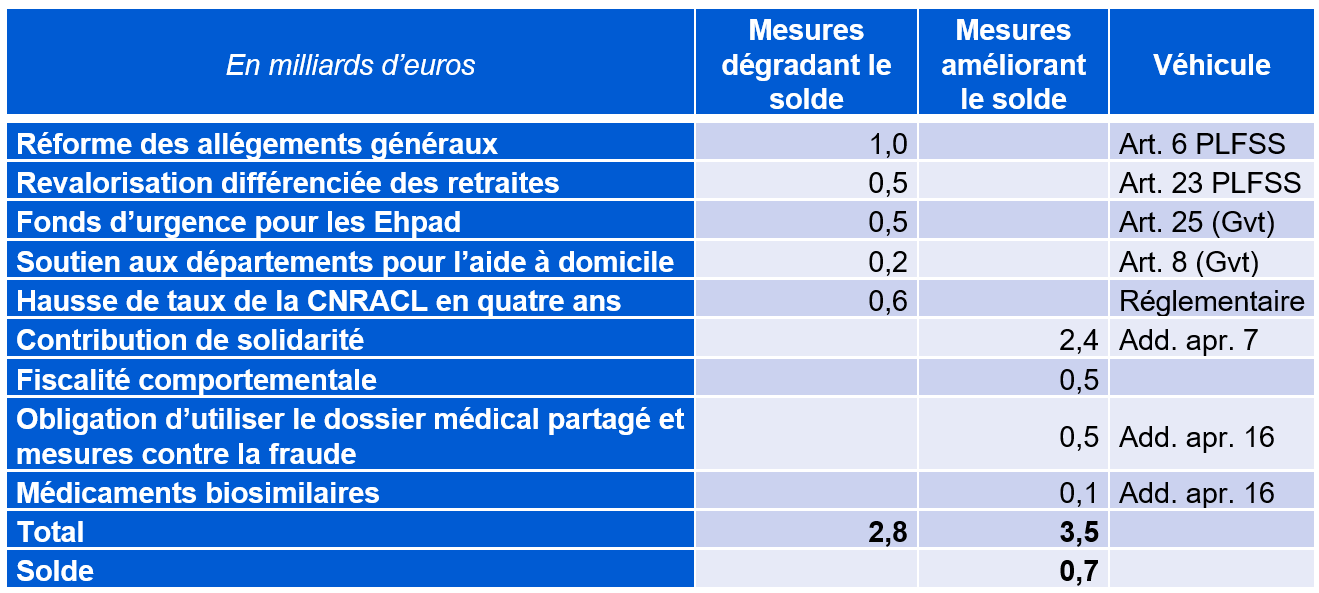
Pour éviter un nouveau dérapage du déficit en 2025, le Gouvernement propose des mesures de redressement comprises entre 10 et 15 milliards d'euros, dont le montant exact varie selon le champ et les conventions retenus (cf. tableau).
Les mesures de réduction du déficit proposées par le Gouvernement
(en milliards d'euros)
* Rapport économique, social et financier annexé au PLF.
Source : Commission des affaires sociales
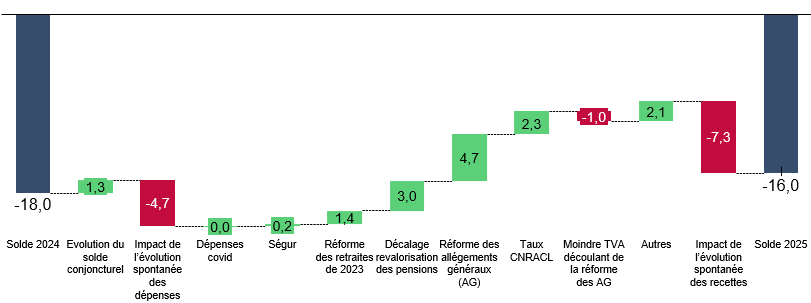
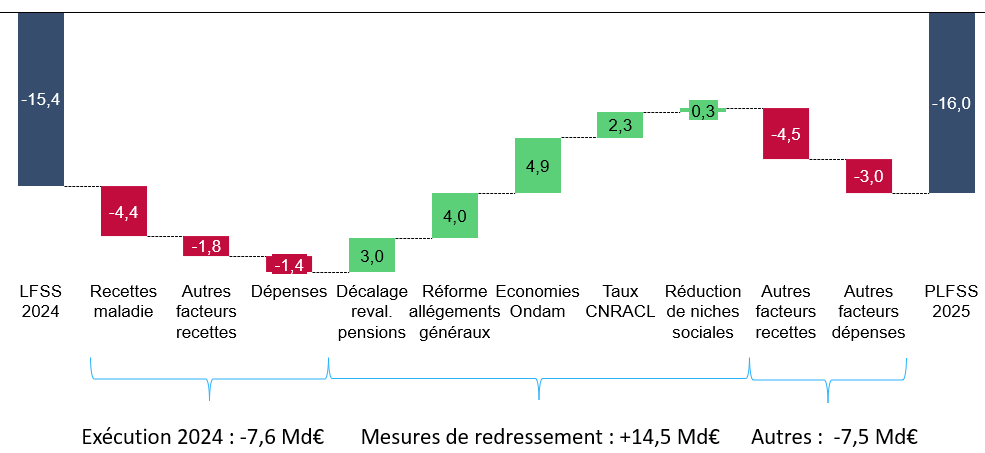
B. UN DÉFICIT DE LA SÉCURITÉ SOCIALE QUI NE BAISSERAIT QUE DE 2 MILLIARDS D'EUROS
Malgré l'importance des mesures, le déficit de la sécurité sociale ne baisserait que de 2 milliards d'euros par rapport à 2024.
Passage du solde 2024 au solde 2025
(en milliards d'euros)
Source : Commission des affaires sociales, d'après les prévisions du Gouvernement
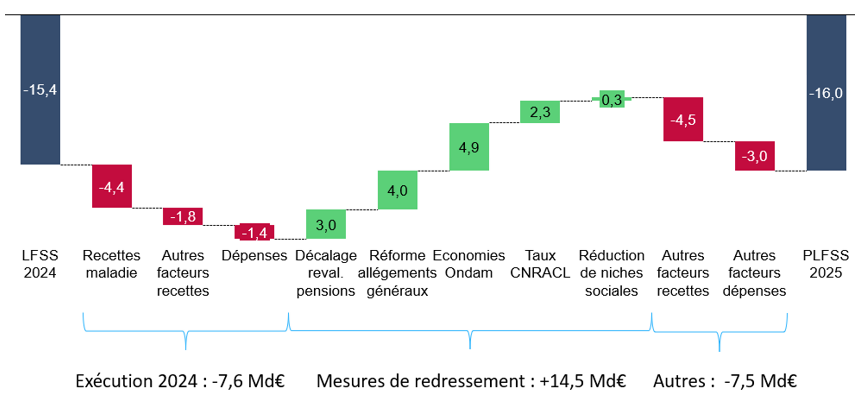
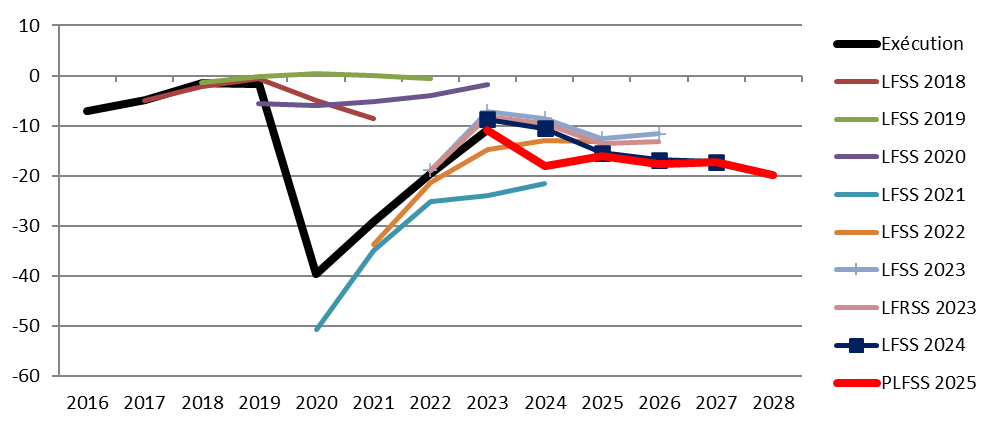
C. UN DÉFICIT 2025 UN PEU PLUS DÉGRADÉ QUE PRÉVU IL Y A UN AN
De même, les mesures de redressement n'empêcheraient pas le déficit 2025 d'être un peu plus dégradé que prévu il y a un an.
Le solde 2025 prévu par la LFSS 2024 et le PLFSS 2025
(en milliards d'euros)
Source : Commission des affaires sociales, d'après les prévisions du Gouvernement
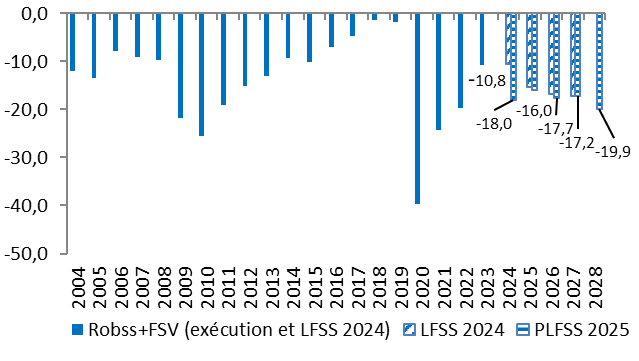
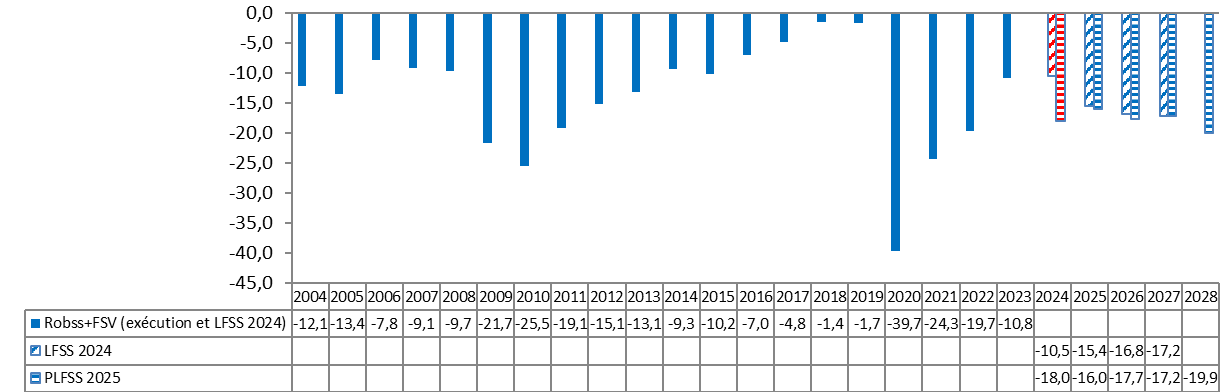
D. DES PERSPECTIVES À MOYEN TERME UN PEU PLUS DÉGRADÉES QU'IL Y A UN AN
Les perspectives à moyen terme sont elles aussi un peu plus dégradées qu'il y a un an.
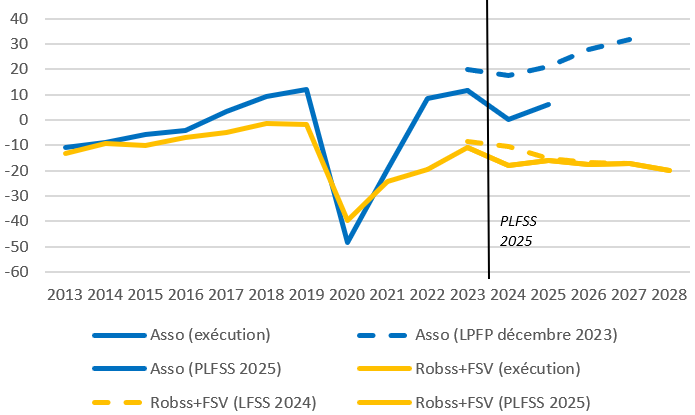
Les prévisions de déficit pour 2025 et 2026 sont un peu moins favorables. La prévision pour 2027, de 17,2 milliards d'euros, est rigoureusement inchangée. Le déficit en 2028 atteindrait près de 20 milliards d'euros.
Le solde de la sécurité sociale : exécution et prévision
(en milliards d'euros)
Robss : régimes obligatoires de base de la sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales, d'après les LFSS et les prévisions de l'annexe à la future LFSS
III. ADAPTER LES MESURES DE REDRESSEMENT PRÉVUES POUR 2025 POUR EN RENFORCER L'ACCEPTABILITÉ
La commission des affaires sociales partage l'ambition de ce PLFSS d'organiser le redressement des comptes de la sécurité sociale par des mesures fortes. Elle propose toutefois de mieux répartir cet effort et de protéger, en particulier, l'emploi et les retraites modestes.
A. RENDRE LA RÉFORME DES ALLÉGEMENTS GÉNÉRAUX PLUS FAVORABLE À L'EMPLOI
La principale mesure de la partie « recettes » du PLFSS est la réforme des allégements généraux, prévue par l'article 6 et devant être réalisée en deux temps, conformément au graphique ci-dessous.
La réforme des allégements généraux prévus par l'article 6 du PLFSS
(Allégements de cotisations patronales, en % du salaire brut)
Source : Commission des affaires sociales
Selon les estimations du Gouvernement, cette mesure doit en 2025 augmenter les cotisations de 5 milliards d'euros, réduire l'impôt sur les sociétés d'un milliard d'euros et, après prise en compte de la réduction d'un milliard d'euros de la TVA affectée à la sécurité sociale pour compenser cette perte de recette (par l'article 38 du PLF), augmenter les recettes de la sécurité sociale de 4 milliards d'euros. Le rendement de la mesure serait analogue en 2026 et les années suivantes.
L'emploi peu qualifié étant très dépendant à son coût, la réduction des allégements au niveau du Smic (de 2 points en 2025 puis 2 points supplémentaires en 2026) pourrait susciter la destruction nette de plusieurs dizaines de milliers d'emplois. Ainsi, selon les prévisions économiques de l'OFCE du 16 octobre 2024, la mesure détruirait 50 000 emplois au bout de trois ans (dont 15 000 dès 2025). Le rendement de la mesure pourrait s'en trouver réduit d'un milliard d'euros par an.
Aussi, la commission a adopté des amendements tendant à préserver l'emploi, en protégeant les allégements des salaires proches du Smic, sans remettre en cause l'équilibre général de la mesure.
B. L'INSTAURATION D'UNE CONTRIBUTION DE SOLIDARITÉ
La commission propose, également dans la partie « recettes » du PLFSS, de remplacer l'actuelle journée de solidarité par une contribution de solidarité par le travail.
Il s'agit concrètement d'augmenter de sept heures la durée annuelle de travail. Les modalités d'accomplissement de cette contribution de solidarité par le travail seront définies par un accord d'entreprise ou d'établissement ou, à défaut, par une convention ou un accord de branche.
Une totale souplesse sera laissée aux acteurs de terrain pour les définir en fonction de leurs besoins et de leur organisation. La contribution de solidarité par le travail ne pourra simplement pas prendre la forme d'heures de travail effectuées le 1er mai.
En échange du bénéfice de ces heures de travail non rémunérées, le taux de l'actuelle contribution de solidarité pour l'autonomie, acquittée par les employeurs, sera porté de 0,3 % à 0,6 %.
Ainsi, la branche autonomie bénéficiera d'une recette pérenne d'environ 2,5 milliards d'euros afin de l'aider à faire face à ses dépenses croissantes en matière d'aide aux personnes âgées dépendantes ou aux personnes en situation de handicap, dans un contexte de vieillissement inéluctable de la population française.
C. SYNTHÈSE DES MODIFICATIONS PROPOSÉES PAR LA COMMISSION
Au total, les modifications proposées par la commission sont synthétisées par le tableau ci-après.
Certaines sont de nature réglementaire. Ainsi, la commission propose de réaliser en quatre ans (au lieu de trois) l'augmentation de 12 points du taux de cotisation à la Caisse nationale de retraite des agents des collectivités locales (CNRACL), alors que de nombreux hôpitaux et collectivités locales sont dans une situation financière difficile.
Ces mesures, qui ne changent pas le montant global des mesures de redressement proposées par le Gouvernement, ont pour objet de rendre celles-ci plus acceptables, en particulier en réduisant l'impact de la réforme des allégements généraux sur l'emploi et en préservant la revalorisation des petites retraites.
Principales modifications proposées par la commission
Source : Commission des affaires sociales
IV. RETROUVER LA MAÎTRISE DES FINANCES SOCIALES
A. FIXER UNE TRAJECTOIRE CRÉDIBLE DE RETOUR À L'ÉQUILIBRE À PARTIR DE RÉFORMES STRUCTURELLES
Les prévisions à moyen terme des LFSS ne prennent en compte que les mesures déjà connues. Elles ne constituent donc pas une programmation.
Afin de mettre un terme à ce malentendu récurrent sur le statut des prévisions annexées à la LFSS, la commission propose d'ailleurs de modifier le rapport annexé pour en préciser le statut.
Il importe néanmoins que les pouvoirs publics fixent rapidement une trajectoire crédible de retour à l'équilibre des comptes de la sécurité sociale. Cela suppose d'engager plusieurs réformes de fond, en particulier dans le domaine de la santé et dans celui de la dépendance.
B. RÉALISER SIMULTANÉMENT DE NOUVEAUX TRANSFERTS DE DETTE À LA CADES POUR SÉCURISER LE VERSEMENT DES PRESTATIONS
C'est à partir de cette trajectoire crédible de retour à l'équilibre que pourront se faire de nouveaux transferts de dette à la Caisse d'amortissement de la dette sociale (Cades).
Or ceux-ci sont indispensables. En effet, les déficits de la sécurité sociale s'accumulent pour l'heure à l'Agence centrale des organismes de sécurité sociale (Acoss), qui ne peut s'endetter qu'à court terme et est donc vulnérable à une possible crise de liquidité, comme on a pu s'en rendre compte en 2020 au début de la crise sanitaire, quand il a fallu mettre en place en urgence un dispositif de financement pour pouvoir continuer de payer les prestations. Aussi, comme le souligne la Cour des comptes, le financement des déficits par l'Acoss se fait « dans des conditions qui pourraient mettre en risque le versement des prestations »1(*).
Il convient donc de réaliser à brève échéance de nouveaux transferts de dette à la Cades. Cela impliquera de repousser l'échéance d'extinction de la dette sociale, actuellement fixée à 2033, ce qui ne peut être fait que par une loi organique.
Les principaux amendements adoptés par la
commission
à l'initiative de la rapporteure
générale
• Dans le cas de l'Objectif national de dépenses d'assurance maladie (Ondam) pour 2024, majoration du sous-objectif relatif aux établissements de santé à hauteur de 200 millions d'euros (article 2) ;
• dans le cas de la réforme des allégements généraux de cotisations sociales patronales (article 6) :
- en 2025, neutralisation de la baisse des allégements au niveau du Smic et limitation des bandeaux maladie et famille à respectivement 2,1 Smic et 3,1 Smic ; à partir de 2026, neutralisation de la baisse des allégements au niveau du Smic et sortie du dispositif à 2,05 Smic ;
- neutralisation totale de la mesure pour les dispositifs particuliers (« TO-DE », « Lodéom »...) ;
• instauration d'une contribution de solidarité par le travail : augmentation de sept heures de la durée annuelle du travail et passage de 0,3 % à 0,6 % de la contribution de solidarité pour l'autonomie pour apporter 2,5 milliards d'euros de ressources pérennes en faveur de l'autonomie des personnes âgées et en situation de handicap (article additionnel après l'article 7) ;
• report d'un an de la réforme de l'assiette de la clause de sauvegarde, et plafonnement de la contribution sur les médicaments génériques, les spécialités de référence soumises à un tarif forfaitaire de responsabilité et les spécialités de référence peu onéreuses (article 9) ;
• revalorisation du tarif de la dernière tranche fiscale de la taxe sur les boissons à sucres ajoutés réformée et augmentation du barème de la taxe sur les boissons édulcorées (article 9 bis) ;
• augmentation du barème de l'accise sur les tabacs, afin de s'approcher en 2025 de l'objectif de prix moyen de 13 euros du paquet de cigarettes, et renforcement de la fiscalité des jeux (articles additionnels après l'article 9 bis) ;
• étalement de la hausse des cotisations à la Caisse nationale de retraite des agents des collectivités locales (CNRACL) afin de soulager les hôpitaux et les collectivités territoriales (article 14).
BRANCHE MALADIE & ONDAM
Dans un contexte budgétaire durablement dégradé, le PLFSS pour 2025 contient des mesures d'économies nécessaires, mais insuffisantes pour faire face tant aux déficits importants de la branche qu'aux attentes des Français en matière d'accès aux soins.
Attentive aux inquiétudes des patients et des professionnels de santé, la commission a souhaité supprimer du texte les dispositions affectant négativement les conditions d'exercice en ville, et donner davantage de marges de manoeuvre financières aux établissements de santé. Elle a également adopté plusieurs mesures destinées à améliorer la pertinence des soins et à mieux lutter contre la fraude.
I. UNE TRAJECTOIRE DURABLEMENT DÉFICITAIRE MALGRÉ UN NET RALENTISSEMENT DE LA PROGRESSION DE L'ONDAM
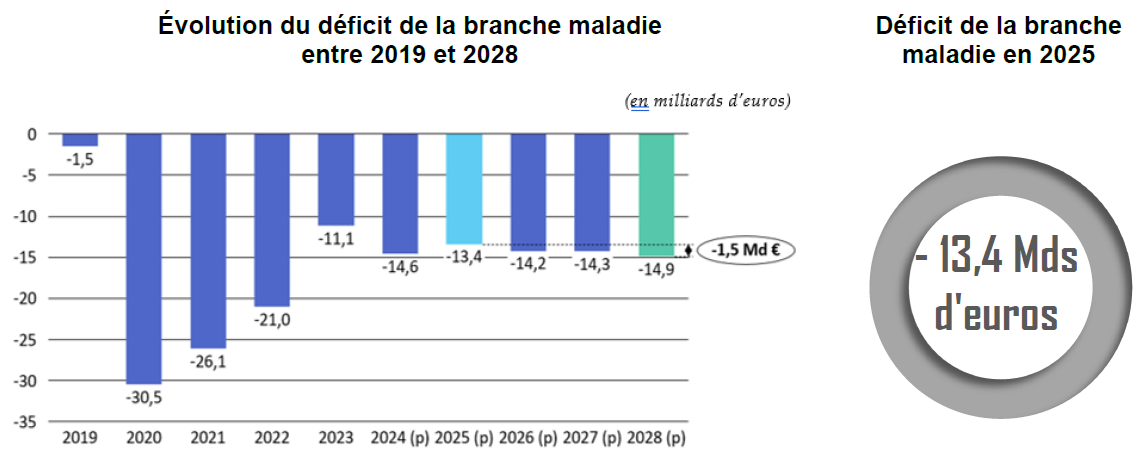
A. UNE DÉGRADATION DU SOLDE DE LA BRANCHE MALADIE AU MOINS JUSQU'EN 2028
La situation financière de la branche maladie présentée dans le PLFSS pour 2025 est particulièrement préoccupante. Après une détérioration de son solde en 2024, qui devrait s'établir à - 14,6 milliards d'euros, soit un écart de 6,1 milliards d'euros à la prévision, le déficit refluera légèrement pour atteindre 13,4 milliards d'euros en 2025, avant de se dégrader à nouveau, jusqu'en 2028 au moins.
L'horizon d'un potentiel retour à l'équilibre de la branche s'éloigne donc durablement, conduisant la Cour des comptes à estimer que la trajectoire déficitaire présentée par le PLFSS 2025 ne peut être soutenable. Face à un déficit devenu structurel, la définition d'une stratégie de financement crédible est désormais impérative.
L'objectif de dépenses de la branche maladie, maternité, invalidité et décès est fixé à 260,8 milliards d'euros pour 2025, soit une hausse de 2,8 % par rapport à l'exécution 2024.
Pour améliorer le solde de la branche en 2025, le Gouvernement entend, d'une part, dégager de nouvelles recettes (2,5 milliards d'euros) grâce à la refonte des allègements généraux de cotisations sociales et, d'autre part, réduire les dépenses (2,6 milliards d'euros), principalement via une hausse du ticket modérateur sur les consultations de médecins et de sages-femmes, mais aussi par la baisse du plafond des indemnités journalières et des mesures de régulation tarifaire sur les produits de santé.
S'agissant de la hausse du ticket modérateur, qui relève du domaine réglementaire, la commission a réaffirmé son attachement à l'existence d'un système de sécurité sociale protecteur pour les malades et sa réticence face à cette mesure, qui conduirait à une privatisation accrue du financement sur des actes pivots.
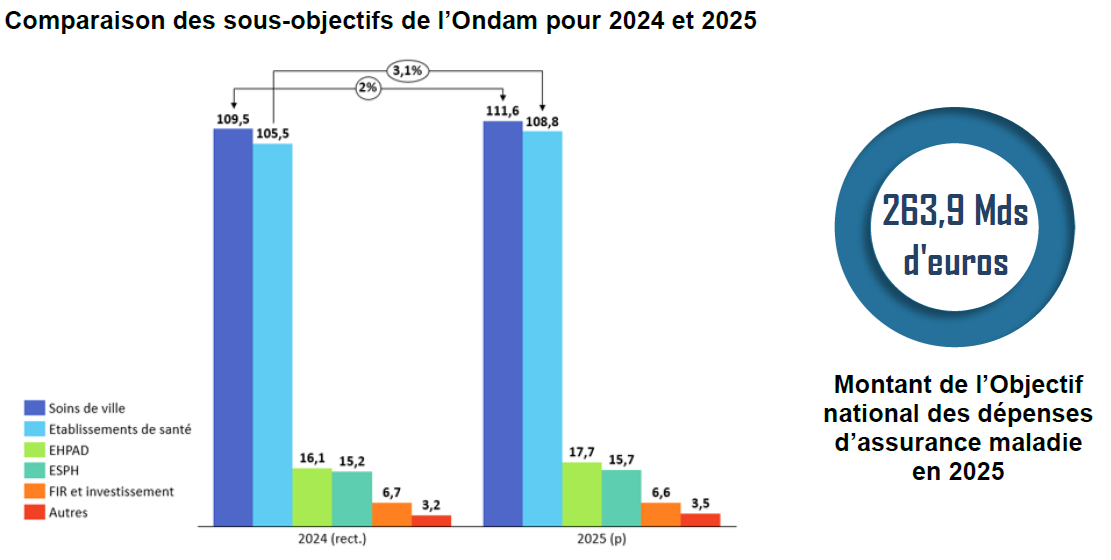
B. UN ONDAM 2025 CONTENU GRÂCE À DES PROJECTIONS D'ÉCONOMIES JUGÉES INCERTAINES
L'Objectif national de dépenses d'assurance maladie (Ondam) proposé pour 2025 s'élève à 263,9 milliards d'euros. Ce montant est en hausse de 2,8 % par rapport à l'Ondam 2024 révisé, y compris dépenses de crise, et représente 7,8 milliards d'euros de dépenses supplémentaires.
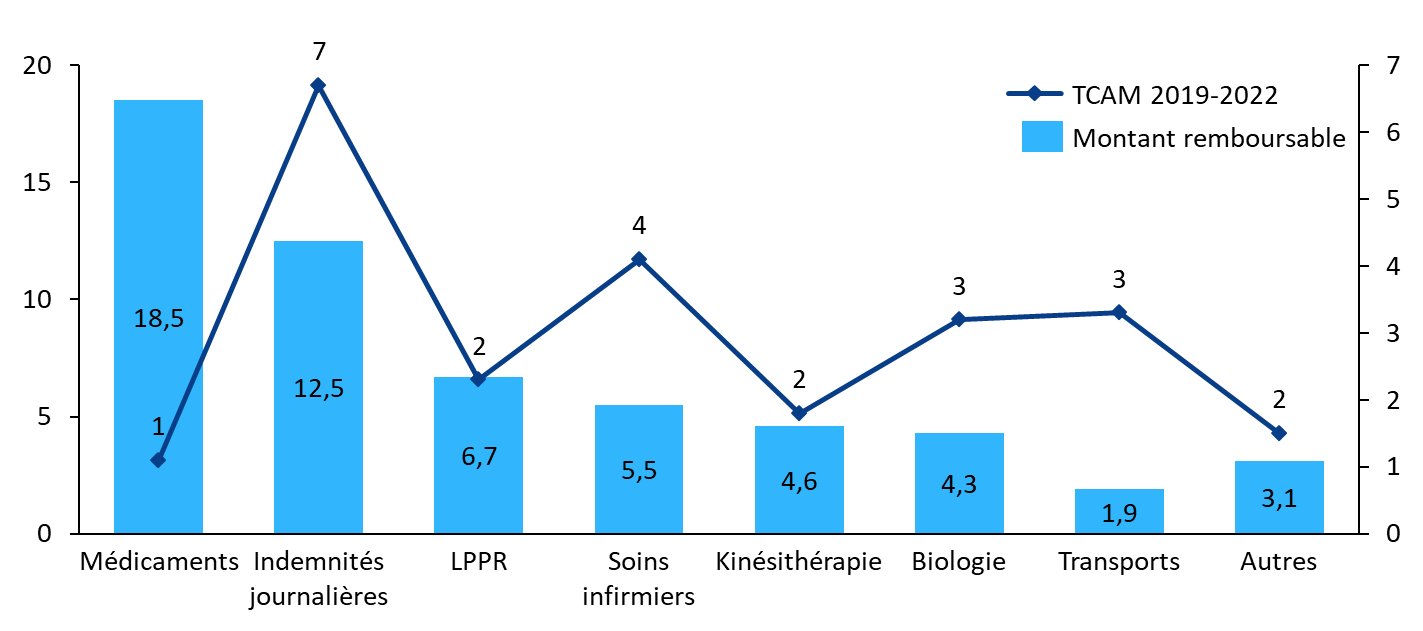
Cette prévision d'Ondam constitue un net ralentissement de la dynamique de la dépense. En effet, entre 2019 et 2025, l'Ondam a progressé de 4,5 % par an en moyenne. Le respect de la trajectoire fixée pour 2025 exige donc un effort significatif de maîtrise des dépenses.
Source : Commission des affaires sociales du Sénat, d'après PLFSS 2025
Cette projection repose toutefois sur des hypothèses jugées optimistes par le comité d'alerte de l'Ondam : 4,9 milliards d'euros d'économies devraient ainsi être réalisées, dont 2,9 milliards grâce à des mesures de régulation et d'efficience, par nature incertaines. Deux milliards d'euros de moindres dépenses devraient, par ailleurs, résulter de transferts de charges aux entreprises, aux organismes complémentaires et aux assurés sociaux.
La progression du sous-objectif relatif aux soins de ville, fixée à 2 %, prend en compte le financement de la nouvelle convention médicale signée le 4 juin 2024 avec les médecins libéraux (incluant la hausse de la consultation de médecine générale à 30 euros).
La progression du sous-objectif relatif aux établissements de santé, fixée à 3,1 %, apparaît particulièrement contrainte après déduction de l'impact de la hausse des cotisations à la CNRACL, qui ferait peser 1,1 milliard d'euros sur les hôpitaux.
Alors que la situation financière des établissements de santé connaît une nette dégradation depuis 2020, la commission juge indispensable de définir une trajectoire d'augmentation de ces cotisations sur une durée plus longue, compatible avec les besoins de financement des établissements.
II. LES PRINCIPALES MESURES DU VOLET SANTÉ
A. LES MESURES DE MAÎTRISE DES DÉPENSES
1. La régulation conventionnelle des dépenses de ville
Pour réguler les dépenses de radiologie et de biologie médicale, particulièrement dynamiques, l'article 15 crée de nouveaux « accords de maîtrise des dépenses », destinés à permettre aux partenaires conventionnels de s'entendre sur une trajectoire et d'établir des mesures correctrices permettant d'assurer son respect. Dans le cas où la conclusion de tels accords s'est révélée impossible, ou lorsque ceux-ci sont insuffisants pour respecter la trajectoire, le texte autorise le Gouvernement et l'assurance maladie à baisser unilatéralement les tarifs applicables. Enfin, l'article porte un objectif de 300 millions d'euros d'économies sur trois ans pour l'imagerie médicale, permises par un accord négocié ou, à défaut, des baisses unilatérales de tarifs. Attachée à l'exercice conventionnel et au caractère négocié des tarifs, la commission propose de supprimer les mesures autorisant, de manière pérenne, le Gouvernement et l'assurance maladie à les réduire unilatéralement. Elle a également adopté un amendement visant à mieux protéger l'indépendance des professionnels concernés et le maillage territorial de l'offre.
Face à la dynamique des dépenses de transport, l'article 17 renforcera, par ailleurs, les prérogatives de la convention nationale applicable aux taxis, notamment en matière de régulation tarifaire et de contrôle du conventionnement. Outre l'encadrement tarifaire des courses, celle-ci pourra définir, en vertu d'un amendement de la commission, des mécanismes d'intéressement destinés à valoriser la participation des taxis aux efforts de maîtrise des dépenses.
2. La pertinence des dépenses et la lutte contre la fraude
L'article 16 vise à étendre aux actes et transports prescrits la procédure, jusque-là réservée aux produits de santé, d'accompagnement à la pertinence des prescriptions, conduisant à demander au prescripteur de confirmer, sur un document, que sa prescription respecte les indications thérapeutiques remboursables (ITR) et les recommandations de la HAS. Si ce document n'est pas présenté, ou lorsqu'il révèle que les ITR et recommandations ne sont pas suivies, le professionnel chargé d'exécuter la prescription doit avertir le patient que la prestation ne sera pas prise en charge. La commission a souhaité recentrer cette procédure sur les produits les plus coûteux ou présentant un risque avéré de mésusage, et supprimer les références aux recommandations de la HAS. Celles-ci étant dépourvues de caractère obligatoire, il n'est pas souhaitable d'en faire un critère suffisant pour refuser la prise en charge. La rapporteure a, en revanche, souhaité lutter contre les actes redondants, en permettant d'utiliser cette procédure pour demander au prescripteur de confirmer qu'il a préalablement consulté le dossier médical partagé (DMP) du patient.
L'article 18 vise à réguler les dépenses d'intérim des personnels paramédicaux dans les établissements publics de santé et médico-sociaux, en instaurant un principe de plafonnement de ces dépenses. Cette mesure, qui peut contribuer à limiter l'iniquité des situations professionnelles entre personnels intérimaires et personnels titulaires, ne saurait toutefois répondre au problème de fond qui tient à une démographie professionnelle trop fragile et à une évolution des attentes des professionnels concernant leurs conditions de travail. C'est pourquoi la commission appelle à poursuivre l'augmentation des quotas de formation des élèves infirmiers. Elle souligne également l'opportunité d'une application homogène de la mesure dans les secteurs public et privé.
L'article 20 invite le prescripteur à réévaluer à intervalles réguliers, à l'aune de leurs données d'utilisation, la pertinence de ses prescriptions de dispositifs médicaux numériques (DMN). Cet article, qui vise principalement les dispositifs de pression positive continue pour l'apnée du sommeil, ouvre également la possibilité à l'assurance maladie de suspendre la prise en charge d'un DMN en cas de sous-observance : celle-ci peut en effet conduire à réduire voire annihiler le service rendu. La commission a amendé cet article pour prévoir une information sans délai du prescripteur en cas de suspension de la prise en charge, afin de basculer au plus vite, dans l'intérêt du patient, vers un traitement de deuxième intention plus adapté. La commission souhaite également conditionner toute suspension de prise en charge à une durée de sous-observance minimale.
La commission a, enfin, adopté plusieurs amendements portant articles additionnels pour mieux maîtriser les dépenses en responsabilisant les acteurs et lutter contre la fraude en :
- incitant les professionnels, en ville et à l'hôpital, à consulter et alimenter davantage le DMP pour réduire le nombre d'actes redondants ;
- accélérant la généralisation de l'application sécurisée « Carte vitale », en complément de la carte physique existante, et en incitant les professionnels à l'accepter ;
- renforçant la coordination et la coopération entre assurance maladie et complémentaires santé en matière de lutte contre la fraude ;
- responsabilisant les patients, par la création d'une « taxe lapin », c'est-à-dire d'une somme forfaitaire mise à leur charge en cas de rendez-vous non honorés.
Montant remboursable et taux de croissance annuel
moyen
par poste de prescription
Source : Commission des affaires sociales du Sénat, d'après des données Cnam (2024)
B. LES MESURES VISANT À AMÉLIORER L'ACCÈS AUX SOINS
Deux mesures visent à améliorer l'accès aux soins dans le champ de la santé sexuelle. D'une part, l'article 17 bis fait ainsi entrer dans le droit commun l'expérimentation « Handigynéco », qui permet d'assurer des consultations longues de suivi gynécologique auprès des personnes en situation de handicap accueillies dans des maisons d'accueil spécialisées (MAS) et des foyers d'accueil médicalisés (FAM). D'autre part, face à la recrudescence des infections par le VIH et les IST bactériennes, l'article 17 quater vise à créer des centres de santé et de médiation en santé sexuelle (CSMSS). Ces centres visent à toucher des publics éloignés du soin, grâce à la médiation en santé et à un accompagnement communautaire. La commission soutient l'économie générale de ces mesures. Elle souligne toutefois l'intérêt d'une réflexion plus générale sur la structuration de l'offre en santé sexuelle, pour limiter les redondances et viser une meilleure efficience.
Par ailleurs, l'article 19 porte diverses mesures destinées à lutter contre les pénuries de médicament, en aggravation constante. Si la commission a soutenu la plupart de ces mesures, elle a toutefois souhaité supprimer l'extension du recours à la délivrance à l'unité qui ne constitue pas, à ses yeux, une solution opérationnelle face aux pénuries.
Nombre de déclarations de ruptures
d'approvisionnement
et de risques de rupture (2014-2023)
Source : commission des affaires sociales du Sénat, d'après des données publiées par l'ANSM
Enfin, plusieurs articles additionnels intégrés au texte transmis visent à faciliter l'accès des Français à un professionnel susceptible de les prendre en charge. L'article 17 sexies supprime ainsi la condition d'adressage dans le cadre du dispositif MonSoutienPsy, afin de faciliter l'accès des assurés à des séances d'accompagnement psychologique prises en charge. L'article 16 bis pérennise la faculté, pour les infirmiers, de signer des certificats de décès, jusque-là prévue dans le cadre d'une expérimentation que la commission a soutenue pour limiter le temps d'attente des familles. La commission a supprimé, en revanche, les dispositions du texte visant à élargir l'expérimentation de l'accès direct aux masseurs-kinésithérapeutes en CPTS, considérant que celles-ci revenaient sur l'équilibre trouvé lors de l'examen de la loi « accès aux soins » de 2023.
C. L'ABSENCE DE MESURES FORTES SUR L'ORGANISATION DE L'OFFRE DE SOINS ET LA PRÉVENTION
À l'article 15 bis, la commission a soutenu et précisé les dispositions visant à mieux encadrer l'activité des centres de soins non programmés. Si ces derniers peuvent améliorer sensiblement l'accès aux soins de premier recours, certains d'entre eux ont toutefois des pratiques tarifaires opportunistes ou déstabilisent localement l'offre de soins existante.
Pour parvenir à une « Génération sans carie » et conformément à la convention dentaire, l'article 17 ter prévoit d'annualiser les examens de prévention bucco-dentaire « M'T Dents », aujourd'hui prévus tous les trois ans pour les jeunes de 3 à 24 ans, avec le concours financier des complémentaires santé. La commission salue cette mesure, mais rappelle son attachement à ce qu'aucun reste à charge ne soit facturé pour ces examens.
Conformément aux nouvelles recommandations de la HAS pour pallier la recrudescence des cas méningites, notamment chez les plus jeunes, l'article 17 quinquies crée une campagne de vaccination généralisée contre ces bactéries, en milieu scolaire et sans reste à charge. Cette campagne sera couplée à celle contre le papillomavirus, lancée en 2023 pour les élèves de cinquième volontaires, avec une co-administration des deux vaccins qui donnera davantage de visibilité au dispositif tout en générant des gains d'efficience bienvenus.
L'article 17 octies vise, enfin, à expérimenter la prise en charge par l'assurance maladie des frais liés aux tests et, en vertu d'un amendement de la commission, analyses de détection de la soumission chimique. La prise en charge des frais associés, qui peuvent atteindre 1 000 euros, est aujourd'hui conditionnée à un dépôt de plainte. Ce régime doit être modifié pour s'adapter à la réalité de la situation des victimes potentielles, souvent en proie à une amnésie totale ou partielle qui peut entraver le dépôt de plainte en cas de doute sur la matérialité de la soumission chimique.
BRANCHE ACCIDENTS
DU TRAVAIL
ET MALADIES PROFESSIONNELLES
Après onze exercices excédentaires sur les douze derniers, la branche AT-MP devrait retrouver l'équilibre en 2025 avec un résultat positif de 0,2 milliard d'euros, avant de s'inscrire dans une trajectoire légèrement mais durablement déficitaire, principalement du fait de la hausse des transferts, au premier rang desquels celui à la branche maladie, qui devrait s'alourdir de 800 millions d'euros et atteindre 2 milliards d'euros en 2027.
La commission propose d'adopter l'article 24, qui retranscrit fidèlement la volonté des partenaires sociaux et constitue une revalorisation ambitieuse des prestations d'incapacité permanente de la branche. Elle a néanmoins adopté différents amendements afin de rendre la réforme plus juste pour les victimes de faute inexcusable de l'employeur et de mieux associer les associations de victimes à l'application du texte.
I. LE PASSAGE, EN UN AN, D'UN EXCÉDENT STRUCTUREL À DES PRÉVISIONS DE DÉFICIT DURABLE
A. LA DÉGRADATION DES PERSPECTIVES FINANCIÈRES DE LA BRANCHE
Après un excédent historique de 1,4 milliard d'euros en 2023, la branche AT-MP verra son excédent se réduire de moitié en 2024, année qui l'aura vu amputée de 800 millions d'euros de cotisations, attribués de manière pérenne par la LFRSS pour 2023 à la branche vieillesse dans l'optique de participer au redressement des comptes de cette dernière.
Pour 2025, les recettes prévisionnelles de 17,1 milliards d'euros devraient encore suffire à couvrir l'objectif de dépenses fixé à 17,0 milliards d'euros par l'article 28 du PLFSS.
Ce PLFSS marque la fin d'une ère puisqu'il prévoit une dégradation soudaine et non anticipée du solde prévisionnel de la branche, qui devrait la conduire à s'inscrire dans une trajectoire légèrement mais durablement déficitaire avec des soldes annuels négatifs pluriannuels d'environ 500 millions. Dans un effet ciseaux, les recettes peu dynamiques du fait d'un nouveau « swap » de taux avec la branche vieillesse se cumulent à des dépenses portées par une hausse inédite des transferts, mais aussi par un effort financier en matière de réparation et un investissement accru dans la prévention.
Excédent de la branche AT-MP selon les
estimations de la LFSS pour 2024
et du PLFSS pour 2025
Source : Commission des affaires sociales du Sénat
Il convient de saluer l'ébauche du virage préventif tant attendu par les partenaires sociaux et la commission, porté par la montée en charge du fonds d'investissement pour la prévention de l'usure professionnelle et la hausse des moyens attribués, dans le cadre de la nouvelle convention d'objectifs et de gestion, au fonds national pour la prévention des accidents du travail. L'effort consenti reste toutefois bien insuffisant par rapport à l'objectif de 7 % des dépenses, fixé par la récente mission d'information de la Mecss. Pour progresser sur cette voie, changer de paradigme et mettre en oeuvre un accompagnement ciblé des entreprises semble indispensable.
Considérant en outre que des garanties suffisantes ont été données sur la sincérité des nouvelles estimations du coût réel de la sous-déclaration, notamment la bonne prise en compte de la sur-déclaration, la commission ne portera cette année pas d'amendement visant à réduire le montant du transfert à la branche maladie. Celui-ci progressera de 400 millions d'euros pour s'élever à 1,6 milliard d'euros en 2025. À l'avenir, la commission se réserve le droit de réévaluer sa position. Estimant que la branche AT-MP n'a pas à servir de variable d'ajustement pour combler le déficit des autres branches, elle s'opposerait notamment sans ambiguïté à toute augmentation des cotisations AT-MP induite par la hausse du transfert au titre de la sous-déclaration.
L'article 25 du PLFSS pour 2025 prévoit une nouvelle hausse du transfert au Fonds d'indemnisation des victimes de l'amiante (Fiva), qui aura doublé en deux ans. Si son bien-fondé est incontestable compte tenu de la situation financière du fonds, il est regrettable que l'État n'y prenne pas sa part et maintienne sa dotation à un niveau anecdotique dans les ressources du fonds, plus de dix fois inférieur à celui qu'il devrait assumer pour les victimes environnementales et de l'État employeur.
II. L'AFFIRMATION DANS LA LOI DE LA DUALITÉ DES PRESTATIONS D'INCAPACITÉ PERMANENTE S'ACCOMPAGNE, CETTE FOIS, DE GARANTIES SUR LA REVALORISATION DE L'INDEMNISATION
Face au risque de judiciarisation des AT-MP induit par le revirement de jurisprudence de la Cour de cassation, l'article 24 garantit que les prestations d'incapacité permanente AT-MP présentent un caractère dual, c'est-à-dire qu'elles couvrent à la fois le déficit professionnel et le déficit fonctionnel permanent - défini comme la perte de potentiel physique et intellectuel résultant de l'accident. Il transpose, en cela, une partie de l'accord national interprofessionnel (ANI) unanime du 15 mai 2023.
Pour ce faire, il réforme les modalités de calcul de l'indemnité en capital et de la rente viagère versées par la branche afin d'ajouter au montant versé actuellement, qui devient la part professionnelle, une part fonctionnelle nouvellement créée. La commission propose de faire dépendre cette dernière de l'âge de la victime, aussi bien pour la rente que pour l'indemnité en capital. Une revalorisation conséquente des prestations, à hauteur de 500 millions d'euros à terme, est à attendre pour tous les nouveaux bénéficiaires : cet effort, deux fois supérieur à celui projeté par l'article 39 du PLFSS pour 2024, doit être salué. Les victimes d'incapacité lourde pourront, en outre, convertir une partie de leur rente en capital afin de réaliser les investissements nécessaires à l'adaptation de leur environnement de vie, une évolution bienvenue.
Cet article, fruit de plus d'un an de travaux avec l'ingénierie des pouvoirs publics, transcrit fidèlement la volonté des partenaires sociaux et rejoint de nombreuses préconisations du récent rapport de la Mecss. Il importe toutefois de répondre aux enjeux spécifiques auxquels sont confrontées les victimes de faute inexcusable de l'employeur (FIE), ignorés par le texte transmis. Le déficit fonctionnel permanent étant désormais intégré à la rente, il ne peut en effet, par un jeu de vases communicants, plus faire l'objet d'une indemnisation intégrale en capital sur décision du juge dans le cadre d'une procédure en FIE. Cela se traduit par une revalorisation de l'indemnisation de long terme de ces victimes au prix d'une limitation de leur réparation de court terme. Afin de tempérer cet effet, la commission propose, en accord avec les partenaires sociaux et conformément aux préconisations du rapport précité, de prévoir que toutes les victimes de FIE puissent percevoir, si elles le souhaitent, une partie de leur indemnisation en capital. La commission a également adopté un amendement permettant de mieux associer les représentants des victimes à la construction des textes d'application de la présente réforme.
Attachée à la gestion paritaire de la branche AT-MP, la commission exhorte enfin le Gouvernement à retranscrire sans délai le reste du contenu de l'ANI. Plus de dix-huit mois après sa signature, les mesures ambitieuses préconisées par les partenaires sociaux en matière d'aide humaine et de prévention ne sauraient être mises de côté plus longtemps.
BRANCHE VIEILLESSE
La tendance au vieillissement de la population et à l'augmentation du nombre de retraités dégrade la trajectoire de la branche vieillesse, dont le déficit s'est creusé à la suite de la forte revalorisation des pensions sur l'inflation au 1er janvier 2024.
Dans le cadre du PLFSS pour 2025, la commission entérine plusieurs mesures visant à limiter ce déficit, mesures qu'elle ajuste néanmoins dans un objectif d'équité et de justice sociale. Elle adopte également la réforme attendue du mode de calcul de la retraite de base des non-salariés agricoles en fonction des 25 meilleures années d'assurance.
I. LA FORTE DÉGRADATION DU DÉFICIT DE LA BRANCHE VIEILLESSE EN 2024 SERAIT CONTENUE DANS LES ANNÉES À VENIR
Le déficit de la branche vieillesse hors FSV s'est fortement dégradé entre 2023 et 2024, passant de 2,6 milliards d'euros à 6,2 milliards d'euros.
Cette évolution s'explique principalement par la forte revalorisation (5,3 %) des pensions de retraite qui est intervenue au 1er janvier 2024, et qui était indexée sur l'inflation de l'année précédente. Les dépenses des pensions versées par les régimes de retraite de base ont ainsi augmenté de 6,8 %.
La trajectoire financière de la branche devrait toutefois s'inverser dès 2025 en raison de trois mesures de redressement que sont le décalage de la revalorisation des pensions de retraite sur l'inflation au 1er juillet au lieu du 1er janvier, portée à l'article 23, qui améliorerait le solde de la branche vieillesse de 3 milliards d'euros, la refonte des allègements généraux de cotisations patronales, portée à l'article 6, qui améliorerait le solde de la branche vieillesse de 2,7 milliards d'euros, ainsi que le relèvement du taux de cotisations des employeurs à la Caisse nationale de retraite des agents des collectivités locales et de la fonction publique hospitalière (CNRACL).
Ces mesures améliorent à moyen terme les projections du solde de la branche vieillesse, en comparaison avec celles de la LFSS pour 2024.
Elles permettraient de contenir les dépenses dans un contexte de vieillissement démographique, de ralentissement de la croissance de la masse salariale du secteur privé et des difficultés financières du régime des fonctionnaires territoriaux et hospitaliers, dont la dette constitue le deuxième poste de dépenses.
Ces déficits auraient été encore bien plus lourds sans la réforme des retraites, qui permettrait d'améliorer le solde de la branche vieillesse de 8 milliards d'euros en 2028.
Prévisions du solde de la branche vieillesse (hors FSV)
(en milliards d'euros)
Source : Commission des affaires sociales
II. PRÉSERVER LE POUVOIR D'ACHAT DES RETRAITÉS
A. PROTÉGER LES PETITES RETRAITES DE L'INFLATION
Soucieuse de préserver le pouvoir d'achat des pensions de retraites les plus faibles, la commission a adopté un amendement à l'article 23 afin que l'ensemble des retraités puissent être revalorisées au 1er janvier 2025, à un montant équivalent à la moitié de l'inflation. Les pensions de retraite dont le montant est inférieur au Smic (soit 1 490 euros brut) seront ensuite revalorisées de manière au 1er juillet sur totalité de l'inflation, et le manque à gagner issu de la moindre revalorisation entre janvier et juillet sera compensé par un versement unique qui interviendra en juillet.
B. RÉFORMER LE MODE DE CALCUL DE LA PENSION DE RETRAITE DE BASE DES NON-SALARIÉS AGRICOLES EN PRENANT EN COMPTE LES 25 MEILLEURES ANNÉES DE REVENUS
1. Simplifier l'architecture des pensions de retraite des non-salariés agricoles, dans un objectif de convergence entre les régimes
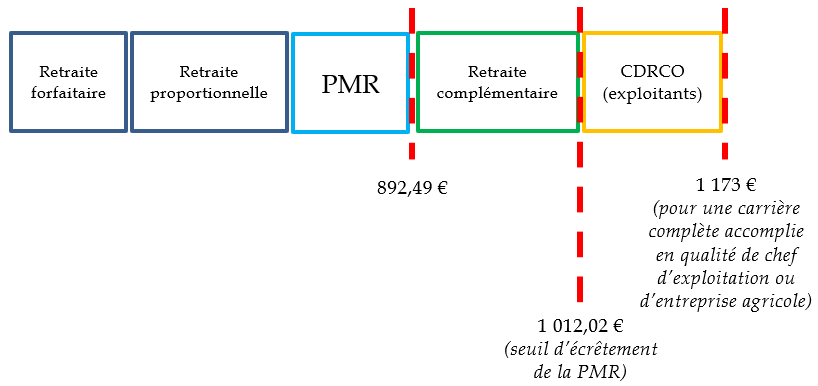
La pension de retraite de base d'un non-salarié agricole se décompose en deux parts. La pension forfaitaire est identique, pour une carrière de même durée, quel que soit le montant des cotisations acquittées. Son montant maximal s'élevait à 328,07 euros par mois pour une carrière à taux plein. Elle n'est ouverte qu'aux non-salariés agricoles exerçant cette activité à titre exclusif. La pension proportionnelle, dont le montant dépend à la fois des cotisations versées et de la durée d'assurance validée, est calculée par points selon un barème qui n'est pas purement proportionnel à l'assiette de cotisations, et assure une redistribution aux pensions les plus modestes.
Le régime dispose de son propre minimum de pension, dont le bénéfice est conditionné à la justification d'une pension à taux plein, la pension majorée de référence (PMR), qui permet de porter la pension de base des non-salariés agricoles au montant du minimum contributif majoré du régime général (MiCo), soit 892,48 euros par mois. Le complément différentiel de points de retraite complémentaire (CDRCO) garantit en outre aux chefs d'exploitation exerçant cette activité à titre principal, une pension globale égale à 85 % du Smic pour une carrière complète accomplie en cette qualité, soit 1 173 euros par mois.
La pension de retraite globale des travailleurs non salariés agricoles
Source : Commission des affaires sociales du Sénat
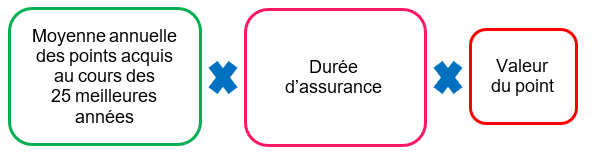
La réforme portée aux articles 3 et 22 du projet de loi de financement de la sécurité sociale pour 2025 fusionne les parts forfaitaire et proportionnelle en une pension de retraite de base unique, qui sera calculée en prenant en compte les 25 meilleures années de revenus pour les non-salariés dont la carrière a commencé après 2016, sur le modèle du régime général et des régimes alignés.
Mode de calcul de la pension de retraite de base des non-salariés agricoles pour les salariés ayant démarré leur carrière après 2016, et pour la partie de carrière postérieure à 2015 accomplie au sein du régime des non-salariés agricoles
Source : Commission des affaires sociales du Sénat
La Caisse centrale de Mutualité sociale agricole (CCMSA) ne conservant pas l'historique des revenus antérieurs à 2016 et convertis en points, les 25 meilleures années de points seront prises en compte à titre transitoire pour la partie de carrière accomplie au sein du régime des non-salariés agricoles antérieure à 2016. Pour la partie de carrière postérieure à 2015 au sein du régime des non-salariés agricoles d'une part, et pour la partie de carrière accomplie dans d'autres régimes alignés (général, salariés agricoles et travailleurs indépendants), d'autre part, la retraite sera calculée en prenant en compte les 25 meilleures années de revenus.
Mode de calcul de la pension de retraite de base
des non-salariés agricoles pour les salariés pour la partie
de carrière antérieure à 2016
accomplie au
régime des non-salariés agricoles
Source : Commission des affaires sociales du Sénat
2. Cette réforme répond à l'objectif d'augmentation du niveau des pensions de l'ensemble des non-salariés agricoles
Fidèle à l'esprit de la loi « Dive » de 2023 et de la proposition de loi du président Mouiller, adoptée par le Sénat le 19 mars dernier, la commission des affaires sociales du Sénat a soutenu la réforme portée à l'article 22 après s'être assurée de l'absence de perdants. La perte de revenus des salariés monopensionnés qui bénéficiaient de l'effet de redistribution du barème de points sera en effet compensée par un effet de rattrapage des minima de pension. Elle remarque par ailleurs que les salariés polypensionnés, qui représentent 85 % des non-salariés agricoles, sortiront gagnants dans la mesure où les 25 meilleures années de revenus cotisées auprès d'autres régimes seront désormais prises en compte.
La commission des affaires sociales partage l'objectif de convergence entre les régimes, source de lisibilité et d'ouverture de nouveaux droits. Ainsi, la refonte des cotisations d'assurance vieillesse des non-salariés agricoles et l'alignement de leur taux et de leur assiette minimale sur ceux des travailleurs indépendants, ouvriront l'accès des non-salariés agricoles à titre secondaire aux minima de pension que sont la pension majorée de référence (PMR) et le complément différentiel de points de retraite complémentaire (CD de RCO).
La commission a exprimé son souhait de tenir le calendrier annoncé d'une entrée en vigueur au 1er janvier 2026.
BRANCHE FAMILLE
En 2025, le solde de la branche famille devrait être marqué par l'absence d'excédent pour la première fois depuis 2018 (hors 2020 et crise covid). La branche devrait même être déficitaire de 500 millions d'euros en 2026. La branche famille a ainsi vu ses excédents consommés sans que les réformes nécessaires à une politique soutenant toutes les familles ne soient mises en oeuvre.
Si la commission accueille favorablement, dans un contexte budgétaire très contraint, le maintien des financements des précédentes réformes ainsi que de la montée en puissance du service public de la petite enfance, elle regrette que ce PLFSS ne comporte aucune mesure de politique familiale.
I. DES DÉPENSES EN HAUSSE MALGRÉ UN CONTEXTE BUDGÉTAIRE TRÈS CONTRAINT
Les dépenses de la branche devraient atteindre 59,7 milliards d'euros en 2025 (+ 3,1 % par rapport à 2024). Cette hausse des dépenses n'est cependant pas l'illustration d'une politique familiale ambitieuse mais répond au besoin de financement des dispositions prises lors des précédentes lois de financement de la sécurité sociale ainsi que des prévisions de revalorisation de la base mensuelle de calcul des allocations familiales qui traduit les effets de l'inflation.
Évolution du solde de la branche famille 2020-2028
La commission salue toutefois la hausse des prestations extralégales à hauteur de 700 millions d'euros (+ 9,9 %) toujours liées aux investissements en faveur du service public de la petite enfance portés par le fonds national d'action sociale (Fnas).
Si les prévisions pluriannuelles laissent entrevoir un retour à un excédent budgétaire dans les prochaines années, la commission s'interroge sur la capacité de la branche à répondre aux nombreux défis auxquels elle devra faire face à l'avenir.
Par ailleurs, la commission a adopté deux amendements du rapporteur relatifs à la branche famille. Le premier vise à suspendre sans délai le versement du complément de libre choix du mode de garde (CMG) en cas de défaut de versement du salaire par les familles. Les assistantes maternelles ou les personnes gardant l'enfant à domicile pourront signaler elles-mêmes cette situation. Par ailleurs, il prévoit que la désactivation de « Pajemploi + » ne puisse se faire qu'après accord de l'employeur et de l'employé.
Le second amendement oblige le Gouvernement à revoir annuellement le plafond tarifaire des micro-crèches pour le bénéfice du CMG. Ainsi sans remettre en cause le mécanisme de régulation tarifaire mis en place par ce plafond, cette révision annuelle permettra de mieux prendre en compte l'évolution des coûts supportés par ces structures d'accueil du jeune enfant.
II. UN PLFSS BLANC POUR LA BRANCHE FAMILLE QUI DOIT PRÉFIGURER DES RÉFORMES AMBITIEUSES
L'absence de mesures nouvelles concernant la branche famille dans le texte initial du PLFSS pour 2025 doit être mis à profit pour entamer ou reprendre les travaux sur les réformes structurelles nécessaires à la relance de la natalité dans notre pays : mise en place du service public de la petite enfance, création d'un véritable congé de naissance, réforme du financement des établissements d'accueil du jeune enfant, universalisation des allocations familiales... Les chantiers d'ampleur et les réformes attendues par l'ensemble des acteurs et les familles ne manquent pas.
Dans ce cadre, la commission appelle une nouvelle fois à ne pas faire de la politique familiale une simple variable d'ajustement des politiques sociales de notre pays et à mettre en place un véritable plan d'action en faveur de toutes les familles.
BRANCHE AUTONOMIE
Les dépenses de la branche autonomie devraient s'élever à 42,4 milliards d'euros en 2025, représentant 41 % de l'ensemble des financements publics dédiés à la prise en charge de l'autonomie des personnes âgées et des personnes en situation de handicap.
Ce PLFSS, s'il ne présente que peu de mesures dans le champ de l'autonomie, traduit un effort budgétaire en faveur de la cinquième branche dans un contexte budgétaire très contraint.
Pour autant, les besoins de financement demeurent loin d'être couverts et la situation du secteur médico-social reste préoccupante.
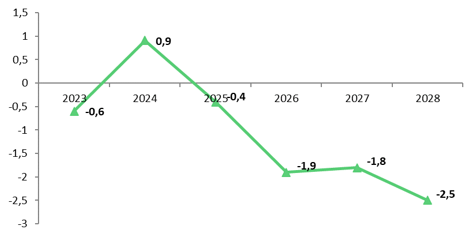
I. DES PERSPECTIVES FINANCIÈRES DÉGRADÉES
Les prévisions fournies par le PLFSS font état d'une dégradation des perspectives financières de la branche autonomie. Alors que la loi de financement de la sécurité sociale pour 2024 prévoyait un solde positif jusqu'en 2026, le Gouvernement anticipe désormais un déficit dès l'année 2025 de l'ordre de 400 millions d'euros.
Perspectives pluriannuelles de solde de la branche autonomie
(en milliards d'euros)
Sous l'effet du dynamisme tendanciel des dépenses et de la montée en charge des réformes récemment adoptées dans le champ de l'autonomie, la dégradation du solde devrait se poursuivre les années suivantes pour atteindre - 2,5 milliards d'euros en 2028.
II. UNE HAUSSE DES DÉPENSES QUI CONCERNE LE CHAMP DU GRAND ÂGE COMME CELUI DU HANDICAP
A. LA HAUSSE DES DÉPENSES, CONTINUE DEPUIS LA CRÉATION DE LA BRANCHE AUTONOMIE, SE POURSUIVRA EN 2025
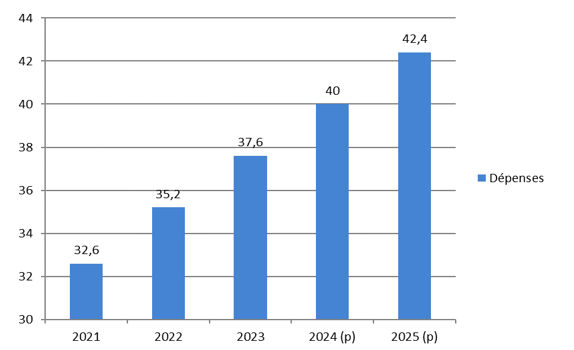
Depuis sa création, les dépenses de la branche autonomie ont connu une forte augmentation, passant de 32,6 milliards d'euros en 2021 à près de 42,4 milliards d'euros en 2025 selon les prévisions, soit une hausse de 30 %.
Progression des dépenses de la branche autonomie
(en milliards d'euros
De fait, depuis 2021, un certain nombre de mesures nouvelles ont été appliquées en faveur de l'attractivité des métiers (revalorisations salariales, renfort des ressources humaines en Ehpad, application d'un tarif plancher aux services d'aide à domicile) et de l'adaptation de l'offre médico-sociale aux besoins démographiques (réforme de la tarification des services de soins infirmiers à domicile, création d'une dotation qualité pour les services à domicile, mise en place des centres de ressources territoriaux, création d'une assurance vieillesse pour les aidants, etc.)
Pour 2025, l'objectif de dépenses de la branche autonomie est fixé à 42,4 milliards d'euros (article 31), soit une hausse de 2,4 milliards d'euros par rapport à 2024 (+ 6 %). Cette trajectoire intègre une augmentation de 1,9 milliard d'euros de l'objectif global de dépenses (OGD) des établissements et services sociaux et médico-sociaux (ESMS), soit une hausse de 6 % (4,7 % à champ constant) dont 6,2 % pour l'OGD personnes âgées et 3 % pour l'OGD handicap.
B. LES MESURES FINANCÉES PAR L'AUGMENTATION DES DÉPENSES EN 2025
1. Les mesures relevant du périmètre de l'objectif global de dépenses (OGD)
Dans le périmètre de l'OGD, la hausse des dépenses devrait permettre de financer des mesures nouvelles à hauteur de 1,2 milliard d'euros d'après les informations fournies par le Gouvernement (annexe 7).
Ces mesures visent à renforcer la qualité et la quantité de l'offre des établissements et services médico-sociaux. Il s'agit principalement de mesures salariales (montée en charge de mesures de revalorisation), du recrutement de 6 500 professionnels en Ehpad, du déploiement de mesures récentes pour le domicile (réforme de la tarification des services de soins infirmiers à domicile, création des services autonomie à domicile, solutions de répit pour les aidants) et de la création de 15 000 nouvelles solutions médicosociales à destination des personnes en situation de handicap, dans le cadre du plan de création de 50 000 solutions à horizon 2027.
En outre, 140 millions d'euros sont provisionnés pour compenser la hausse des cotisations versées à la CNRACL par les employeurs territoriaux et hospitaliers.
La hausse de l'OGD intègre, enfin, le coût de l'expérimentation du système de financement des Ehpad et des unités de soins de longue durée (USLD) dans une vingtaine de départements, qui doit démarrer au 1er janvier 2025 (160 millions d'euros).
À l'article 21, le Gouvernement prévoit de porter à vingt-trois le nombre de départements autorisés à prendre part à l'expérimentation (contre vingt actuellement). Cette expérimentation, prévue par la LFSS pour 2024, consiste à fusionner, pour une période de quatre ans, les sections de financement soins et dépendance sous l'égide des ARS dans un double souci de simplification et de réduction des inégalités territoriales.
La commission salue la hausse du nombre de départements appelés à participer à l'expérimentation mais souhaite en raccourcir la durée, compte tenu des fortes attentes exprimées par le secteur médico-social.
La commission propose de réduire la durée de l'expérimentation sur le financement des Ehpad et des USLD de quatre à deux ans.
Si l'évaluation du dispositif par la CNSA était concluante, sa généralisation et sa pérennisation pourraient être envisagées dès le terme de l'expérimentation.
1. Les autres mesures financées par la branche autonomie
En dehors du périmètre de l'OGD, d'autres mesures participeront à la hausse des dépenses de la branche autonomie. Le Gouvernement a notamment annoncé la création d'un fonds de 140 millions d'euros pour accompagner la transformation des Ehpad. La reconduction du fonds d'urgence de 100 millions d'euros à destination des ESMS en difficulté n'est en revanche pas évoquée. Si la commission conçoit que ce soutien doit demeurer exceptionnel, elle s'inquiète au regard la situation très critique que connaissent bon nombre d'établissements et services médico-sociaux en cette fin d'année 2024.
Par ailleurs, conformément à la loi « Bien Vieillir » du 8 avril 2024, la branche autonomie déploiera, dès 2025, une aide financière de 100 millions d'euros pour permettre aux départements de soutenir la mobilité et le travail partenarial des aides à domicile sur leurs territoires.
Enfin, la hausse des dépenses accompagnera la montée en charge d'autres mesures dédiées au renforcement de l'aide à domicile (tarif plancher applicable aux services à domicile, dotation qualité, mise en place d'un temps dédié au lien social).
III. DES BESOINS DE FINANCEMENT QUI DEMEURENT MASSIFS ET INCOMPRESSIBLES
Au regard du contexte budgétaire très contraint et de l'évolution globale de l'Ondam fixée à 2,8 %, le hausse des moyens alloués à la branche autonomie représente un effort important. Néanmoins, les financements demeurent en-deçà des besoins.
Le secteur médico-social fait d'ores-et-déjà face à d'importantes difficultés : de nombreux établissements et services médico-sociaux souffrent d'une situation financière dégradée, et l'attractivité des métiers peine à s'améliorer malgré le déploiement de premières mesures.
Or, les besoins ne cesseront de s'accentuer, notamment en raison du vieillissement de la population. Dès 2030, la génération issue du baby-boom passera la barre des 85 ans : il est impératif, dans les prochaines années, de structurer l'offre médico-sociale de sorte à ce qu'elle puisse garantir un accompagnement de qualité aux personnes âgées en perte d'autonomie. Dans le champ du handicap également, les besoins exprimés sont importants. Le secteur est notamment de l'attente de la réforme de la prise en charge intégrale des fauteuils roulants, annoncée par le précédent Gouvernement.
Face à ce constat, la commission est pragmatique : sans nouvelles ressources, il ne sera pas possible de répondre aux besoins. Dans la droite ligne des conclusions de son récent rapport sur la situation des Ehpad, elle estime nécessaire d'adopter rapidement des mesures de financement pour abonder le budget de la branche autonomie, notamment via la création, dans le présent PLFSS, d'une contribution de solidarité par le travail. Cette mesure, qui rapporterait près de 2,5 milliards d'euros en faveur de l'autonomie, constituerait une première réponse sans toutefois épuiser la question du financement.
EXPOSÉ GÉNÉRAL
I. UN PLFSS À FORTS ENJEUX
A. UNE SITUATION DES FINANCES PUBLIQUES TRÈS DÉGRADÉE
1. En 2024, un déficit public de 6,1 points de PIB (pour une prévision de 4,4 points de PIB)
Selon le Gouvernement, en 2024 le déficit et la dette publics seraient de respectivement 6,1 et 112,9 points de PIB.
Après celui de l'automne 2023 pour l'année 2023, il s'agit d'un nouvel échec grave de prévision. En effet, les prévisions pour 2024 associées au PLF et au PLFSS pour 2024 étaient de respectivement 4,4 points de PIB et 107,6 points de PIB.
2. En 2024, un déficit de la sécurité sociale de 18 milliards d'euros (pour une prévision de 10,5 milliards d'euros)
Cet échec de prévision concerne également la sécurité sociale.
Comme la Cour des comptes le souligne dans sa communication2(*) d'octobre 2024 aux deux commissions des affaires sociales, « la dégradation de la prévision du déficit attendu en 2024 (18 Md€ selon le PLFSS 2025), autant par rapport à 2023 (10,8 Md€) que par rapport à la prévision initiale en loi de financement de la sécurité sociale pour 2024 (10,5 Md€), est d'une ampleur inédite hors contexte de crise. [...] Dans la dernière décennie, hors les deux années de crise sanitaire, un dépassement de la prévision initiale d'une telle ampleur est sans précédent ».
En mai 2024, le rapport à la commission des comptes de la sécurité sociale (CCSS) évaluait déjà le déficit à 16,6 milliards d'euros. Le rapport du comité d'alerte sur les dépenses d'assurance maladie de juillet 2024 identifiait quant à lui un dérapage des dépenses de soins de ville d'un milliard d'euros.
Comme on le verra ci-après, cette erreur de prévision provient de l'effet cumulé de la surévaluation des recettes de 2023, de facteurs propres aux recettes de 2024 (en particulier en ce qui concerne les recettes de TVA) et d'un nouveau dérapage des dépenses dans le champ de l'objectif national de dépenses d'assurance maladie (Ondam).
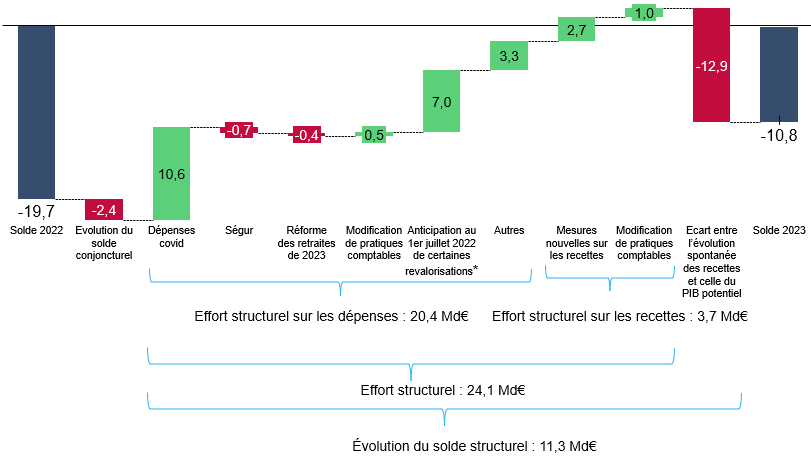
a) En 2023, un déficit des Robss et du FSV ramené à 10,8 milliards d'euros du fait de mécanismes purement automatiques
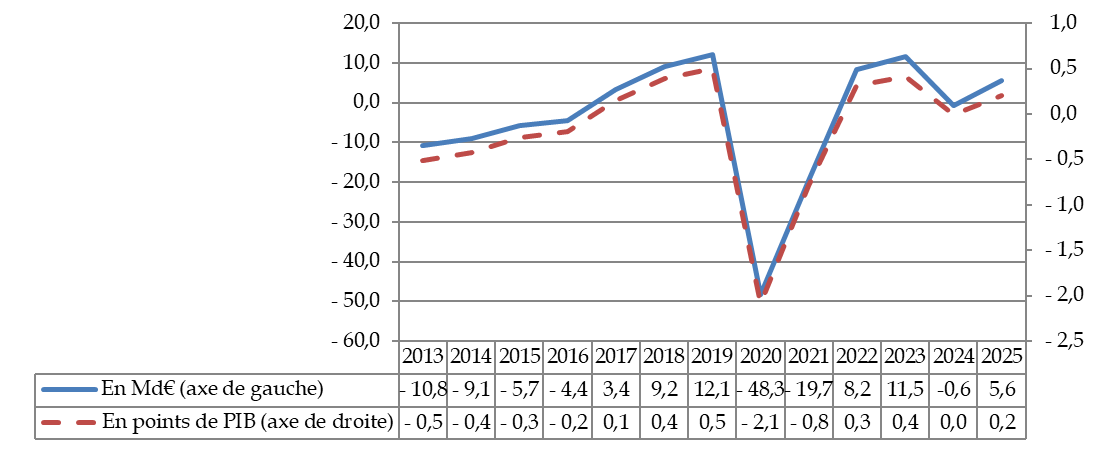
Le déficit des Robss et du FSV a été ramené 10,8 milliards d'euros en 2023. Ce montant, rigoureusement égal à celui du Placss 20233(*), correspond quasiment à une division par deux du déficit de 2022.
Toutefois cette amélioration a été purement automatique, comme le montre le graphique ci-après. Les deux principaux facteurs d'amélioration du solde (en partie compensés par un moindre dynamisme spontané des recettes) ont en effet été la quasi-disparition des dépenses liées à la crise sanitaire (qui a contribué à l'amélioration du solde pour 10,5 milliards d'euros) et l'anticipation au 1er juillet 2022 de certaines revalorisations (qui n'a bien entendu pas eu d'impact sur le solde de 2023, mais qui a majoré de 7 milliards d'euros les dépenses de 2022, et donc l'évolution du solde entre 2022 et 2023).
Décomposition indicative de
l'évolution du solde de la sécurité sociale
entre 2022
et 2023 (Robss + FSV)
(en milliards d'euros)
* Dont 5 milliards d'euros pour la revalorisation anticipée des pensions de retraite.
Un montant positif (bâtons verts) correspond à une amélioration du solde, un montant négatif (bâtons rouges) à une dégradation du solde.
Lecture : En 2023, la diminution des dépenses covid a amélioré le solde de 10,6 milliards d'euros.
Solde effectif : PLFSS 2025. Soldes conjoncturel et structurel calculés par la commission des affaires sociales d'après les estimations du PIB potentiel de la Commission européenne (15 mai 2024). Dépenses covid et Ségur : annexe 3 au PLFSS 2025. Impact de la réforme des retraites : rapport à la commission des comptes de la sécurité sociale d'octobre 2024. Mesures nouvelles sur les recettes : rapport à la commission des comptes de la sécurité sociale d'octobre 2024 (mesures hors PLFSS) et annexe 3 au PLFSS 2024 (mesures PLFSS).
Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
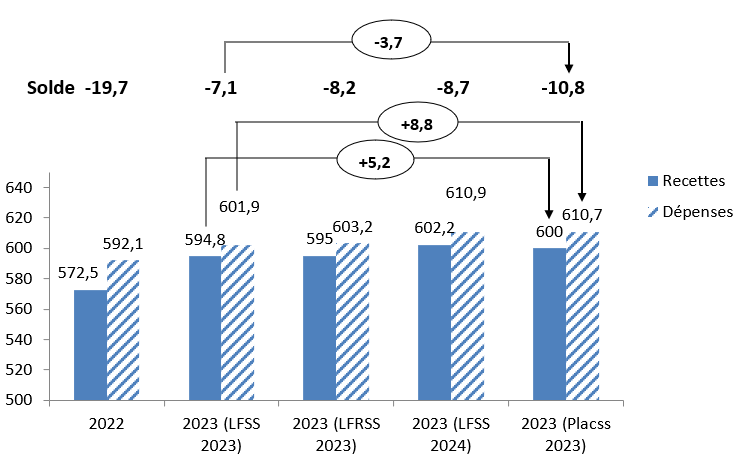
Le déficit a été supérieur de 3,7 milliards d'euros par rapport à la LFSS 2024, le supplément de recettes (5,2 milliards d'euros) n'ayant pas compensé le dérapage des dépenses (8,8 milliards d'euros, dont 3,7 milliards d'euros de dépassement de l'Ondam).
Recettes et dépenses de la sécurité sociale en 2023 (Robss + FSV)
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat
Par rapport aux prévisions de la LFSS 2024, à l'automne 2023, le supplément de déficit, de 2,1 milliards d'euros, provient en quasi-totalité de recettes inférieures de 2,2 milliards d'euros aux prévisions. Cette erreur, particulièrement élevée s'agissant de prévisions de fin d'année pour l'année en cours, s'explique par une surestimation de la masse salariale et une sous-estimation de l'effet de la forte inflation de 2022, et donc de la revalorisation du Smic, sur les allégements de cotisations patronales.
L'exécution 2023 a fait l'objet de développements détaillés dans le rapport4(*) de la rapporteure générale sur le Placss 2023.
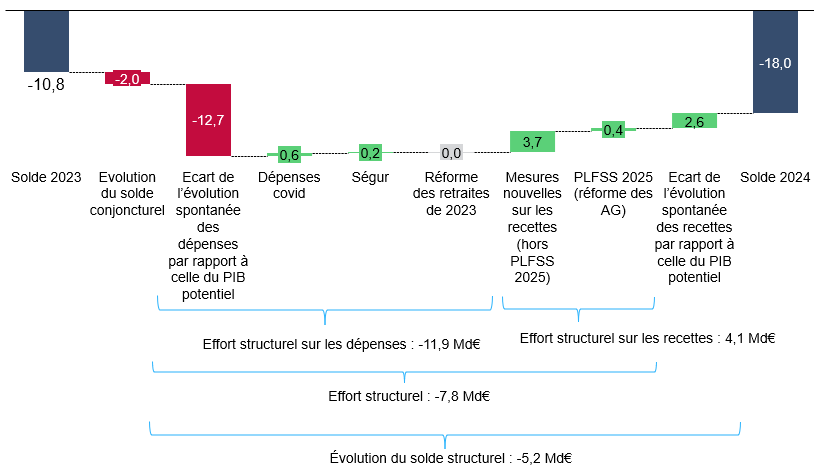
b) En 2024, un déficit de la sécurité sociale qui repart fortement à la hausse, du fait d'une forte croissance des dépenses
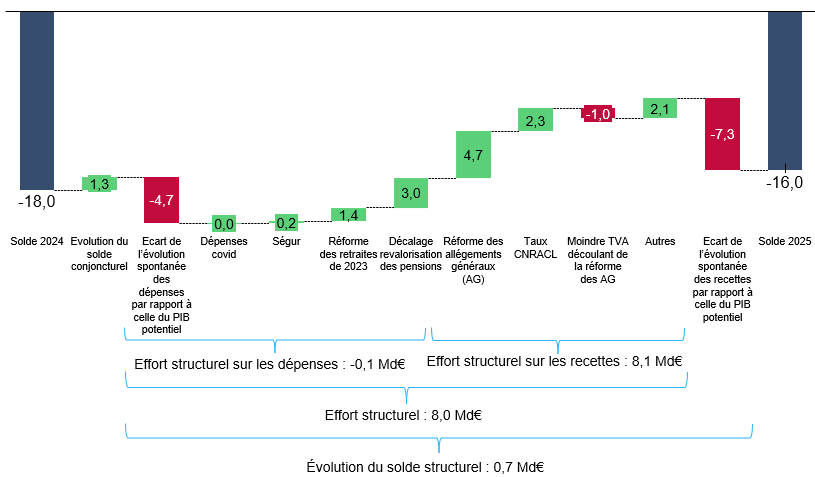
Selon le PLFSS 2025, le déficit, de 10,8 milliards d'euros en 2023, augmenterait fortement en 2024, pour atteindre 18 milliards d'euros.
Cette forte augmentation du déficit par rapport à 2023 proviendrait essentiellement d'une augmentation des dépenses supérieures de près de 12 milliards d'euros à ce qui découlerait d'une croissance au même taux que le PIB potentiel5(*), qui ne serait que partiellement compensée par l'augmentation des recettes.
Décomposition indicative de
l'évolution du solde de la sécurité sociale
entre 2023
et 2024 (Robss+FSV)
(en milliards d'euros)
Un montant positif (bâtons verts) correspond à une amélioration du solde, un montant négatif (bâtons rouges) à une dégradation du solde.
Lecture : En 2024, l'écart de l'évolution spontanée des dépenses par rapport à celle du PIB potentiel a dégradé le solde de 12,7 milliards d'euros.
Solde effectif : PLFSS 2025. Soldes conjoncturel et structurel calculés par la commission des affaires sociales d'après les estimations du PIB potentiel de la Commission européenne (15 mai 2024). Dépenses covid et Ségur : annexe 3 au PLFSS 2025. Impact de la réforme des retraites : rapport à la commission des comptes de la sécurité sociale d'octobre 2024. Mesures nouvelles sur les recettes : rapport à la commission des comptes de la sécurité sociale d'octobre 2024 (mesures hors PLFSS) et annexe 3 au PLFSS 2024 (mesures PLFSS).
Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
Toutefois cette forte croissance des dépenses était pour l'essentiel anticipée par la LFSS 2024. Par rapport à la prévision de cette loi, le supplément de déficit, de 7,5 milliards d'euros, viendrait très majoritairement du fait que les recettes seraient inférieures de 6,2 milliards d'euros aux prévisions.
Recettes et dépenses de la sécurité sociale en 2024 (Robss + FSV)
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat
Ces moindres recettes s'expliquent notamment par la surestimation de l'hypothèse de croissance, de 1,4 % (alors que le consensus des conjoncturistes était de 1 %). Toutefois cela n'aurait réduit les recettes que de 0,4 point, soit environ 2,5 milliards d'euros. Comme dans le cas des prévisions de l'automne 2023 pour l'exercice 2023, la croissance de la masse salariale a été surestimée, suscitant des moins-values pour les cotisations sociales, la CSG et la taxe sur les salaires. À cela s'ajouterait un manque à gagner de 2,2 milliards d'euros dans le cas de la TVA, en raison de la surestimation non seulement de la croissance économique, mais aussi de l'élasticité des recettes de TVA au PIB6(*).
Cet échec de prévision illustre une nouvelle fois la difficulté, dans le contexte économique actuel, à prévoir correctement le montant des recettes.
La révision des prévisions de recettes pour 2024
(en milliards d'euros)
|
2023 |
2024 |
|||
|
Réalisé |
PLFSS 2024* |
PLFSS 2025 |
Ecart |
|
|
Cotisations sociales |
291,0 |
304,2 |
303,2 |
- 1,0 |
|
Cotisations prises en charge par l'État |
6,9 |
6,8 |
6,8 |
0,0 |
|
CSG brute |
120,7 |
128,7 |
127,8 |
- 0,9 |
|
Dont : |
||||
|
CSG sur revenus d'activité |
80,7 |
85,8 |
85,0 |
- 0,8 |
|
CSG sur revenus de remplacement |
23,9 |
25,4 |
25,8 |
0,3 |
|
CSG sur revenus du capital |
15,5 |
16,8 |
16,4 |
- 0,4 |
|
CSG sur les jeux |
0,6 |
0,6 |
0,6 |
0,0 |
|
Contribution employeur |
46,3 |
49,4 |
49,7 |
0,3 |
|
Impôts, taxes et autres contributions sociales |
108,1 |
113,7 |
109,9 |
- 3,8 |
|
Dont : |
||||
|
TVA nette |
48,4 |
51,6 |
49,4 |
- 2,2 |
|
Taxe sur les salaires |
16,8 |
18,0 |
17,5 |
- 0,5 |
|
Tabac |
13,6 |
14,0 |
13,2 |
- 0,8 |
|
Charges de non-recouvrement |
- 1,9 |
- 1,6 |
- 1,7 |
- 0,1 |
|
Transferts nets reçus |
12,7 |
12,1 |
12,2 |
0,2 |
|
Autres produits nets |
16,2 |
17,5 |
17,5 |
0,0 |
|
Total Robss + FSV |
600,0 |
630,7* |
625,3 |
- 5,3 |
* La ventilation des prévisions de recettes de la LFSS 2024 n'est pas disponible. Pour mémoire, les recettes totales prévues par le LFSS 2024 étaient de 631,5 milliards d'euros.
Source : Commission des affaires sociales du Sénat, d'après les PLFSS 2024 et 2025 (annexe 3)
Dans le cas des dépenses, le dérapage, estimé à 1,4 milliard d'euros par le Gouvernement, correspondrait en quasi-totalité au dépassement de 1,2 milliard d'euros des dépenses entrant dans le champ de l'Ondam (de 254,9 milliards d'euros selon la LFSS 2024 et 256,1 milliards d'euros selon le PLFSS 2025).
Dans le tome I du rapport de la commission sur le PLFSS 2024, la rapporteure générale avait bien identifié la sous-estimation des dépenses, anticipant un dépassement de 1,5 milliard d'euros (du fait d'une croissance de l'Ondam de 3,5 % au lieu de 2,9 %). En revanche, les prévisions de recettes du Gouvernement lui avaient paru vraisemblables, malgré l'optimisme de la prévision de croissance (de 1,4 %, contre 1 % selon le consensus des conjoncturistes et l'hypothèse retenue par la commission pour sa propre projection), du fait d'une hypothèse de croissance spontanée des recettes inférieure à celle du PIB. En particulier, ne disposant pas de données d'exécution récentes, elle n'avait pas remis en cause les prévisions de recettes pour 2023 du PLFSS 2024 (qui se sont révélées surévaluées de 2,2 milliards d'euros), servant de base aux prévisions pour 2024.
c) Au niveau de l'ensemble des administrations de sécurité sociale, un léger déficit en 2024 (pour une prévision d'excédent de 17,3 milliards d'euros)
Le Gouvernement prévoit désormais un déficit des Asso de 0,6 milliard d'euros en 2024.
Capacité de financement des administrations
de sécurité sociale
(exécution et présent
PLFSS)
NB : Les montants en milliards d'euros, figurant habituellement dans le rapport économique, social et financier (Resf) annexé au projet de loi de finances, figurent cette année dans le plan budgétaire et structurel à moyen terme (PSMT).
Source : Insee (2013 à 2023), présent PLFSS (prévisions 2024 et 2025 en points de PIB), PSMT (prévisions 2024 et 2025 en milliards d'euros)
À titre de comparaison, la LPFP de décembre 2023 prévoyait un excédent de 17,3 milliards d'euros.
L'écart, de près de 18 milliards d'euros, se répartirait entre environ un tiers pour la sécurité sociale et un tiers pour les régimes complémentaires de retraites, l'excédent de l'Unédic étant en outre inférieur de près de 3 milliards d'euros à la prévision.
Dans le tome I de son rapport sur le PLFSS 2024, la commission avait déploré, outre l'optimisme des prévisions de solde pour la sécurité sociale, « des prévisions elles aussi optimistes dans le cas de l'Unédic et des régimes complémentaires de retraite ».
Déficit des administrations de sécurité sociale en 2024 : prévision et exécution
(en milliards d'euros)
|
2024 |
2024 |
Écart |
2025 |
|
|
Resf annexé au PLF 2024 |
PSMT |
PSMT de |
||
|
Asso |
17,3 |
- 0,6 |
- 17,9 |
5,6 |
|
Recettes |
778,6 |
775,7 |
-2,9 |
800,6 |
|
Dépenses |
761,3 |
776,4 |
15,1 |
795 |
|
Régime général + Fonds de solidarité vieillesse |
- 8,7 |
- 15,2 |
- 6,5 |
- 13,4 |
|
Recettes |
530,7 |
530 |
-0,7 |
552,5 |
|
Dépenses |
539,4 |
545,2 |
5,8 |
565,9 |
|
Unédic |
3,7 |
0,9 |
- 2,8 |
3,9 |
|
Recettes |
44,9 |
44,8 |
- 0,1 |
45,5 |
|
Dépenses |
41,2 |
43,9 |
2,7 |
41,6 |
|
Régimes complémentaires |
7,4 |
1,6 |
- 5,8 |
1,2 |
|
Recettes |
113,3 |
108,5 |
- 4,8 |
111,6 |
|
Dépenses |
105,9 |
106,9 |
1 |
110,4 |
|
Cades |
16,3 |
16 |
- 0,3 |
16 |
|
Recettes |
19,6 |
19,3 |
- 0,3 |
19,1 |
|
Dépenses |
3,3 |
3,3 |
0 |
3,1 |
|
FRR - Fonds de réserve des retraites |
- 1,6 |
- 1,5 |
0,1 |
- 0,8 |
|
Recettes |
0,7 |
0,8 |
0,1 |
0,8 |
|
Dépenses |
2,3 |
2,3 |
0 |
1,7 |
|
Organismes divers de sécurité sociale |
0,9 |
- 1 |
- 1,9 |
- 0,9 |
|
Recettes |
126,4 |
131 |
4,6 |
135,3 |
|
Dépenses |
125,5 |
132 |
6,5 |
136,3 |
Asso : administrations de sécurité sociale. Cades : Caisse d'amortissement de la dette sociale. PSMT : plan budgétaire et structurel à moyen terme. Resf : rapport économique, social et financier.
Source : Commission des affaires sociales, d'après les sources indiquées
B. UNE DISCUSSION DES PLF ET PLFSS SOUS LA SURVEILLANCE DE L'UNION EUROPÉENNE ET DES MARCHÉS FINANCIERS
1. La France est à nouveau sous procédure de déficit excessif depuis juillet 2024
La clause dérogatoire générale du pacte de stabilité, déclenchée lors du déclenchement de la crise sanitaire, ne s'applique plus depuis juin 2024.
Par ailleurs, en 2023, le déficit et la dette publics de la France ont atteint respectivement 5,5 points de PIB et 110,6 points de PIB.
En conséquence, le 26 juillet 2024, le Conseil de l'Union européenne a adopté une décision établissant l'existence d'un déficit excessif7(*).
2. La Commission et le Conseil doivent prochainement se prononcer sur le PSMT de la France
La réforme du pacte de stabilité d'avril 2024 remplace les programmes de stabilité et les programmes nationaux de réforme (PNR) par un document unique : les plans budgétaires et structurels nationaux à moyen terme (désignés par le sigle PSMT ou PMT)8(*).
La France a transmis son PSMT 2025-2031 à la Commission et au Conseil fin octobre 2024. Ceux-ci doivent prochainement se prononcer, et en particulier accepter l'extension de la période d'ajustement à sept ans.
a) Depuis la réforme du pacte de stabilité d'avril 2024, un nouveau document se substitue aux programmes de stabilité : le PSMT
Le PSMT doit être transmis tous les quatre ans (normalement avant le 30 avril, mais en 2024 avant le 20 septembre - ce délai ayant été repoussé à fin octobre dans le cas de la France).
Bien qu'un nouveau PSMT doive nécessairement être présenté tous les quatre ans, la trajectoire d'ajustement, normalement de quatre ans, peut être étendue jusqu'à sept ans en contrepartie de divers engagements. Ainsi, dans le cas de la France, la période d'ajustement de quatre ans (soit 2025-2028) peut être prolongée jusqu'à sept ans (2025-2031), sous réserve de l'accord du Conseil.
Un rapport d'avancement annuel devra être transmis à la Commission européenne chaque année en avril, comme l'actuel programme de stabilité.
L'indicateur opérationnel unique utilisé pour piloter l'ajustement est celui dit de « dépenses nettes »9(*), qui correspond schématiquement, selon la terminologie française, à un effort structurel10(*) primaire.
La réforme d'avril 2024 du pacte de stabilité
Le pacte de stabilité et de croissance (PSC), ou « pacte de stabilité », prévoit, dans le protocole n° 12 au traité sur l'Union européenne (TUE) relatif aux déficits excessifs, que les États de l'Union européenne ne doivent pas avoir de déficit public supérieur à 3 points de PIB et une dette publique supérieure à 60 points de PIB.
Il comprend deux volets :
- un volet dit « préventif »11(*), concernant l'ensemble des États. C'est dans ce cadre que chaque État membre devait transmettre chaque année en avril à la Commission un programme de stabilité et un programme. Ces deux documents sont remplacés depuis la réforme d'avril 2024 par un plan budgétaire et structurel national à moyen terme (PSMT), devant être transmis tous les quatre ans (cf. infra) ;
- un volet dit « correctif »12(*), concernant les États en situation de déficit excessif. Le volet « correctif » prévoit diverses procédures. Il prévoit quatre étapes : décision, par le Conseil, que l'État est en déficit excessif ; recommandation, par le Conseil, de prendre une « action suivie d'effets » ; décision, par le Conseil, que l'État n'a pas pris d' « action suivie d'effets » (et mise en demeure de prendre une telle action) ; décision, par le Conseil, que l'État ne s'est pas conformé à une mise en demeure, ce qui peut le cas échéant donner lieu à des sanctions.
Les textes d'application de ces dispositions ont connu diverses modifications, en particulier en novembre 2011 après la crise des dettes souveraines (réforme dite « six-pack », en référence aux six textes les mettant en oeuvre) et en avril 202413(*).
Dans le cas du volet « préventif » :
- la réforme de 2024 instaure les plans budgétaires et structurels nationaux à moyen terme (PSMT), que chaque État membre doit présenter tous les quatre ans, au Conseil et à la Commission « au plus tard le 30 avril de la dernière année du plan en vigueur ». À compter du 1er mai 2032, le Haut Conseil des finances publiques (HCFP) devra obligatoirement émettre un avis (que le Gouvernement a choisi de solliciter s'agissant du PSMT transmis à la Commission européenne fin octobre 2024). Ces documents de substituent aux programmes de stabilité et aux programmes nationaux de réforme (PNR) ;
- dans le cas des États en déficit excessif, lors de la phase d'élaboration du PSMT, la Commission transmet une « trajectoire de référence ». La durée de la période d'ajustement, et donc du PSMT, est normalement de quatre ans mais peut être étendue jusqu'à sept ans sous certaines conditions14(*) ;
- chaque État membre soumet à la Commission, au plus tard le 30 avril de chaque année, un rapport d'avancement annuel ;
- l'indicateur opérationnel unique utilisé pour piloter l'ajustement est celui dit de « dépenses nettes »15(*), qui correspond schématiquement, selon la terminologie française, à un effort structurel16(*) primaire.
Dans l'hypothèse où un PSMT ne serait pas soumis dans les délais impartis ou serait rejeté à deux reprises par le Conseil, la Commission peut proposer au Conseil d'endosser sa trajectoire de référence comme la trajectoire du plan et d'imposer un ajustement sur quatre ans et non sur sept ans.
Dans le cas du volet « correctif », la recommandation du Conseil demandant à l'État membre de prendre une « action suivie d'effets » fixe non seulement, comme auparavant, un délai pour la correction du déficit excessif, mais également « une trajectoire de correction des dépenses nettes qui garantisse que le déficit public reste ou soit ramené et maintenu sous la valeur de référence dans le délai fixé dans la recommandation ».
Lorsque la procédure de déficits excessifs a été ouverte sur la base du critère du déficit, « la trajectoire de correction des dépenses nettes est compatible avec un ajustement structurel annuel minimal d'au moins 0,5 % du PIB à titre de référence ». Sur la période 2025-2027, la Commission a la possibilité de soustraire de ce seuil de 0,5 point de PIB la charge d'intérêt, à condition que l'État membre concerné donne certaines garanties de réforme17(*).
b) Selon le PSMT, un retour du déficit public sous 3 points de PIB en 2029
La Commission européenne a communiqué le 21 juin 2024 aux États membres ses « trajectoires de référence ».
La date limite fixée aux États membres pour la présentation des PSMT était fixée au 20 septembre 2024. Dans le cas de la France, elle a été repoussée à la fin octobre 2024.
Le projet de PSMT, qui devait être transmis au Parlement au plus tard le 15 octobre, ne l'a été que le 20 octobre18(*). Bien qu'intitulé « PSMT 2025-2028 » (du fait de la nécessité de présenter tous les quatre ans un nouveau PSMT), il porte sur une période de sept ans (soit jusqu'en 2031).
Le tableau ci-après indique la trajectoire d'ajustement prévue par le PSMT pour l'ensemble des administrations publiques. Le déficit repasserait sous le seuil de 3 points de PIB en 2029.
Trajectoire d'ajustement prévue par le PSMT
PSMT : plan budgétaire et structurel national à moyen terme.
Source : PSMT
Selon le PSMT, « la trajectoire proposée dans le PSMT de la France retient ainsi un ASP moyen de 0,78 point de PIB potentiel par an sur la période d'ajustement 2025-2031. Cet ASP moyen est supérieur à la fois aux exigences minimales communiquées par la Commission le 21 juin 2024 et celles établies avec les hypothèses sous-jacentes au PLF 2025 et à ce PSMT ».
La Commission et le Conseil devront se prononcer dans les prochains mois sur le PSMT. En outre, d'ici la fin 2024, la Commission européenne doit recommander au Conseil d'adopter des recommandations aux États membres afin qu'ils engagent une « action suivie d'effets » pour corriger leur déficit dans un délai donné.
c) Le PSMT n'indique pas de trajectoire de solde à moyen terme pour les administrations de sécurité sociale
Contrairement aux programmes de stabilité, le PSMT n'indique pas la ventilation sur la période de programmation de l'objectif de solde entre catégories d'administrations publiques.
Par ailleurs, ces informations, habituellement présentes dans le rapport économique, social et financier (Resf) annexé au PLF, ne figurent pas dans le Resf 2025.
Il n'est donc pas possible de savoir sur quelle hypothèse de trajectoire du solde des administrations de sécurité sociale repose la programmation à moyen terme du Gouvernement.
La commission des affaires sociales souligne la nécessité que l'instauration des PSMT ne se traduise pas, par rapport aux programmes de stabilité, par une perte d'information en ce qui concerne les sous-jacents de la programmation relatifs aux administrations de sécurité sociale.
3. La France sous la surveillance des marchés financiers
La France continue à se financer à de faibles taux, d'environ 3 % pour les obligations à dix ans.
Toutefois sa situation par rapport à ses partenaires s'est dégradée depuis la dissolution de l'Assemblée nationale. Ainsi, à la même échéance l'Allemagne se finance à environ 2,25 %, ce qui représente un écart de taux (ou « spread ») d'environ 0,75 point (75 points de base), contre 50 points de base avant la dissolution de l'Assemblée nationale. Par ailleurs, alors que la France empruntait habituellement à un taux inférieur à ceux des États d'Europe du Sud, celui-ci est depuis juin 2024 supérieur à celui du Portugal (environ 2,75 %) et depuis septembre 2024 analogue à celui de l'Espagne, et se rapproche désormais de celui de l'Italie (3,5 %).
Le 11 octobre 2024, l'agence Fitch Ratings a maintenu la note de la France à AA-, mais avec une perspective négative. Le 25 octobre, l'agence Moody's a également maintenu la note de la France en l'assortissant d'une perspective négative.
Cette situation vient de la dégradation de la situation des finances publiques de la France, de manière non seulement absolue, mais aussi relative, par rapport aux autres États membres de la zone euro. En 2023, le déficit et la dette publics de la France ont été de respectivement 5,5 et 110,6 points de PIB. Seul un État membre a eu un déficit public plus élevé (l'Italie à 7,4 points de PIB) ; et seuls deux États membres ont eu une dette publique plus élevée (l'Italie à 137,3 points de PIB, et la Grèce à 161,9 points de PIB).
La crise des dettes souveraines de 2010-2012 illustre le fait qu'un État disposant d'un taux d'endettement élevé et perdant la confiance des investisseurs sur sa capacité à réduire son déficit, peut, en l'absence d'une banque centrale jouant le rôle de prêteur en dernier ressort19(*), connaître une hausse autoréalisatrice de ses taux d'intérêt rendant sa dette insoutenable, et le contraignant à un ajustement budgétaire rapide et douloureux.
Il convient donc de faire preuve de vigilance. Le refus par le Parlement d'un effort d'ajustement significatif, a fortiori l'adoption de mesures de nature à creuser encore les déficits, pourrait susciter une perte de confiance des marchés, qui pourrait être aggravée si elle se doublait d'une crise politique entre États membres de la zone euro.
C. EN CAS DE REJET DU PLFSS, DES INCERTITUDES SUR LA POSSIBILITÉ JURIDIQUE DE LA SÉCURITÉ SOCIALE DE CONTINUER À S'ENDETTER
1. Pour la deuxième fois, un rejet du Placss par les deux chambres du Parlement
a) Les Placss, ancienne première partie des PLFSS
Troisième projet de loi de financement de la sécurité sociale (PLFSS) examiné dans le cadre organique issu de la loi organique relative aux lois de financement de la sécurité sociale (Lolfss) du 14 mars 202220(*), le présent PLFSS est le deuxième à compter seulement trois parties (et non quatre).
En effet, pour la deuxième fois cette année, l'ancienne première partie, relative aux comptes de l'exercice clos, a fait l'objet d'un texte séparé, débattu par le Parlement à la fin du printemps : le projet de loi d'approbation des comptes de la sécurité sociale (Placss).
b) Le récent rejet du Placss 2023 par chacune des deux chambres du Parlement
Comme le Placss 2022, le Placss 2023 a été rejeté par chacune des deux chambres du Parlement. Du fait de la dissolution de l'Assemblée nationale, ce rejet a eu lieu seulement les 15 et 22 octobre 2024 (cf. encadré ci-après).
Dans le cas du Sénat, ces rejets s'expliquent, malgré une incontestable amélioration dans le cas du Placss 2023, par une qualité des comptes et une conformité des annexes à la loi organique toujours insuffisantes, ainsi que par l'absence d'effort de redressement des comptes sociaux du précédent Gouvernement.
Conformité du Placss aux exigences organiques
|
Placss 2022 |
Placss 2023 |
|
|
Exactitude des comptes |
Refus de certification des comptes 2022 de la Cnaf et de la branche famille |
Impossibilité de certifier les comptes 2023 de la Cnaf et de la branche famille |
|
Absence de prise en compte dans le tableau patrimonial de la correction de 5 Md€ apportée par la LFSS 2023 sur les recettes 2021 à l'initiative du Sénat |
||
|
Dernier indicateur renseigné des Repss (moyenne) |
Année n-2 (2020) |
Année n-1 (2022) |
|
Évaluation des niches |
Aucune |
Lors du dépôt : 13 % des niches correspondant à 20 % du montant |
Source : Commission des affaires sociales du Sénat
Le rejet par le Parlement des projets de loi
d'approbation
des comptes de la sécurité sociale pour les
années 2022 et 2023
Le rejet du Placss 2022
Le Placss a été déposé à l'Assemblée nationale le 24 mai 2023.
Le 6 juin 2023, l'Assemblée nationale, après avoir adopté l'article liminaire et l'article premier, rejeté l'article 2 (non adopté) et supprimé par amendements l'article 3, a rejeté l'ensemble du texte.
Le 3 juillet 2023, le Sénat a adopté une motion de sa commission des affaires sociales tendant à opposer la question préalable.
Le rejet du Placss 2023
Le Gouvernement a déposé une première fois le Placss 2023 le 31 mai 202421(*), conformément à l'article L.O. 111-6 du code de la sécurité sociale, qui prévoit que le Placss est déposé « avant le 1er juin ».
Le 5 juin 2024, la commission des affaires sociales de l'Assemblée nationale a supprimé ou rejeté l'ensemble des articles, rejetant de ce fait l'ensemble du projet de loi22(*).
En application du principe dit de « table rase », les textes en cours d'examen à l'Assemblée nationale lors de la dissolution sont caducs. Ainsi, le Gouvernement a déposé une seconde fois le Placss 2023, le 19 juillet 202423(*).
La commission des affaires sociales de l'Assemblée nationale a une seconde fois rejeté le texte, le 25 septembre 2024. Le 15 octobre 2024, l'Assemblée nationale a rejeté le texte, par une motion de rejet préalable du groupe La France insoumise-Nouveau front populaire.
Le 16 octobre 2024, la commission des affaires sociales du Sénat a adopté une motion tendant à opposer la question préalable. Le 22 octobre 2024, le Sénat a adopté cette motion, et donc rejeté le projet de loi.
c) L'absence de conséquence juridique d'un rejet du Placss
(1) Le rejet du Placss n'empêche pas l'examen du PLFSS
Pour favoriser le « chaînage vertueux » entre Placss et PLFSS, l'article L.O. 111-7-1 du code de la sécurité sociale prévoit que « le projet de loi de financement de l'année ne peut être mis en discussion devant une assemblée avant l'adoption de la loi d'approbation des comptes de la sécurité sociale afférente à l'année qui précède celle de la discussion dudit projet de loi de financement ».
Le Conseil constitutionnel, dans sa décision n° 2022-836 DC du 10 mars 2022 sur la loi organique relative aux lois de financement de la sécurité sociale, a précisé qu'il suffisait, pour que cette disposition soit satisfaite, que le Placss ait été examiné par l'assemblée concernée24(*).
Le rejet du Placss relatif à un exercice n n'empêche donc pas l'examen du PLFSS relatif à l'exercice n+2.
(2) Les montants figurant dans une Lacss n'ont pas de conséquence pratique et peuvent être modifiés par une LFSS ultérieure
Par ailleurs, dans l'hypothèse où un Placss serait adopté, les montants y figurant n'auraient pas de conséquence pratique et pourraient être modifiés par une LFSS ultérieure.
En effet, les Lacss ne se distinguent pas en cela des anciennes premières parties des LFSS. Ainsi, après que le Parlement, à l'initiative de la commission des affaires sociales du Sénat, avait minoré le solde 2021 de 5 milliards d'euros dans la première partie du PLFSS 2023, afin de prendre en compte un refus de certification de la Cour des comptes25(*), les LFSS ultérieures ont systématiquement retenu les montants figurant dans le texte initial.
Les caisses n'ont d'ailleurs tiré aucune conséquence, dans leurs comptes, de la modification apportée par le Parlement au PLFSS 2023.
2. Les conséquences d'un éventuel rejet du PLFSS ne sont pas connues
Les conséquences, juridiques et autres, d'un éventuel rejet du PLFSS par le Parlement, ne sont en revanche pas connues.
a) L'absence de procédure prévue par la Constitution ou la loi organique
Le tableau ci-après synthétise les règles constitutionnelles et organiques applicables au PLF et au PLFSS si le Parlement ne se prononce pas dans le délai constitutionnel et si le Parlement rejette le texte.
Conséquences d'un éventuel rejet du PLFSS
|
PLF |
PLFSS |
|
|
Si le Parlement ne se prononce pas dans le délai constitutionnel |
|
|
|
Délai |
Art. 47 C et 40 Lolf : 70 jours |
Art. 47-1 C : 50 jours |
|
Procédure |
Art. 47 C et 40 Lolf : mise en oeuvre par ordonnance |
Art. 47-1 C : mise en oeuvre par ordonnance |
|
Si le Parlement rejette le texte |
Art. 47 C et 45 Lolf : autorisation de percevoir les impôts (1re partie PLF ou loi spéciale) et ouverture par décret des services votés |
? |
C : Constitution. Lolf : loi organique relative aux lois de finances. PLF : projet de loi de finances. PLFSS : projet de loi de financement de la sécurité sociale.
Source : Commission des affaires sociales du Sénat
Si le Parlement ne se prononce pas dans le délai constitutionnel (de 70 jours pour le PLF et 40 jours pour le PLFSS), le Gouvernement peut mettre en oeuvre le projet de loi par ordonnance.
Si le Parlement rejette le texte, une mise en oeuvre par ordonnance n'est bien entendu pas possible.
Il convient toutefois d'assurer la continuité de la vie nationale. Ainsi, dans le cas du PLF, la Constitution et la loi organique prévoient que le Gouvernement doit obtenir du Parlement l'autorisation de percevoir les impôts (dans la première partie du PLF ou dans une loi spéciale) et ouvrir par crédit les services votés.
Aucune disposition constitutionnelle ou organique ne prévoit en revanche ce qui se passe en cas de rejet du PLFSS par le Parlement.
b) Une disposition ne pouvant normalement figurer que dans une LFSS : l'autorisation de la sécurité sociale à recourir à l'emprunt
On pourrait a priori supposer que, les LFSS étant d'instauration récente (elles résultent d'une révision constitutionnelle de 1996), le rejet d'un PLFSS par le Parlement n'entraînerait pas d'autre difficulté que l'absence de mise en oeuvre des changements législatifs qu'il contient.
Certes, la situation est différente de celle du budget de l'État. La sécurité sociale n'a pas besoin d'une autorisation de percevoir les cotisations sociales ou de réaliser les dépenses. Par ailleurs, l'autorisation de percevoir les impôts affectés résulte de la loi de finances, leur affectation aux différentes branches étant prévue par l'article L. 131-8 du code de la sécurité sociale, régulièrement modifiée par les LFSS26(*).
Toutefois l'article L.O. 111-3-4 du code de la sécurité sociale prévoit que la LFSS de l'année « arrête la liste des régimes obligatoires de base et des organismes concourant à leur financement habilités à recourir à des ressources non permanentes, ainsi que les limites dans lesquelles leurs besoins de trésorerie peuvent être couverts par de telles ressources ». L'article L.O. 111-3-4 précité fait partie de la subdivision du code de la sécurité sociale relative aux « dispositions obligatoires » des LFSS, qui sont aussi, par nature, des dispositions exclusives (c'est-à-dire ne pouvant figurer dans un autre texte).
Ainsi, l'article 13 du présent PLFSS autorise en particulier l'Agence centrale des organismes de sécurité sociale (Acoss) et la Caisse nationale de retraite des agents des collectivités locales (CNRACL) à recourir à l'emprunt afin de couvrir leurs besoins de trésorerie, pour un montant de respectivement 65 milliards d'euros et 13,2 milliards d'euros.
En l'absence de telles dispositions, la sécurité sociale ne pourrait pas s'endetter, et certaines prestations ne pourraient donc être versées.
On pourrait envisager qu'en cas de rejet du PLFSS par le Parlement, le Gouvernement dépose un projet de loi ad hoc fixant ces plafonds d'emprunt, en espérant que le Conseil constitutionnel ne le censure pas27(*).
D. LE NON-RESPECT DE LA LPFP DE DÉCEMBRE 2023
1. En 2024, l'objectif de solde structurel de l'ensemble des administrations publiques fixé par la LPFP ne sera pas respecté
a) Le principal engagement du Gouvernement au titre de la LPFP : le solde structurel de l'ensemble des administrations publiques
Le principal engagement du Gouvernement au titre de la LPFP - car le seul faisant l'objet d'un contrôle du Haut Conseil des finances publiques (HCFP) - porte sur le solde structurel28(*) de l'ensemble des administrations publiques, et non sur leur solde effectif (ou a fortiori sur le solde effectif des administrations de sécurité sociale, ou de l'ensemble Robss + FSV).
En effet, les LPFP sont une obligation du traité sur la stabilité, la coopération et la gouvernance au sein de l'Union économique et monétaire (TSCG) du 2 mars 2012, mis en oeuvre par l'article 62 de la Lolf29(*) et reposant sur la notion de solde structurel.
b) En avril 2025, un avis du HCFP qui devrait constater un « écart important » dans le cas du solde structurel de 2024
Les dispositions organiques prévoient en particulier que le Haut Conseil des finances publiques (HCFP) rend un avis relatif au solde structurel des administrations publiques (APU) présenté dans le projet de loi de règlement du budget de l'État (PLR). Selon l'article 62 de la Lolf, si ce solde public structurel est supérieur de plus de 0,5 point de PIB potentiel30(*) à celui prévu par la LPFP (on parle alors d'« écart important »), le Gouvernement en « tient compte » (mais n'est pas tenu de corriger l'écart) au plus tard dans le prochain PLF ou PLFSS. Ces dispositions ne s'appliquent pas en cas de « circonstances exceptionnelles ».
À moins de l'adoption d'ici là d'une prochaine LPFP, il paraît certain que le HCFP constatera en avril 2025 un « écart important » dans le cas de l'exécution 202431(*). Le Gouvernement pourra le cas échéant s'appuyer sur cet avis pour décider de mesures supplémentaires, ou au contraire considérer que les mesures des lois de finances et LFSS pour 2025 suffisent.
2. Un PLFSS 2025 non conforme à la LPFP
L'annexe à la future LFSS comprend un IV indiquant les écarts par rapport à la LPFP de décembre 2023. Toutefois, le seul écart indiqué est celui relatif aux dépenses globales de la sécurité sociale ; l'annexe ne rappelle pas que l'Ondam a systématiquement été dépassé. Par ailleurs, la LPFP prévoyait de réaliser en 2025 six milliards d'euros d'économies sur l'ensemble des administrations de sécurité sociale, qui auraient dû pour tout ou partie réduire les dépenses de la sécurité sociale prévues par la LPFP.
a) Un PLFSS 2025 apparemment conforme à la LPFP pour les dépenses globales mais pas pour l'Ondam
Les objectifs de solde du présent PLFSS ne peuvent être appréciés que dans le cadre de la loi n° 2023-1195 du 18 décembre 2023 de programmation des finances publiques (LPFP) pour les années 2023 à 2027.
Conformément à l'article 1B de la Lolf32(*), l'article 18 de la LPFP fixe, pour chaque année jusqu'en 2027 :
- le montant annuel en milliards d'euros des dépenses des Robss et du FSV ;
- le montant annuel en milliards d'euros de l'objectif national de dépenses d'assurance maladie (Ondam).
Comme le montre le tableau ci-après, en 2024 les dépenses des Robss et du FSV d'une part, et l'Ondam d'autre part, seraient supérieurs aux montants de la LPFP (avec des dérapages de respectivement 1,6 milliard d'euros et 2,1 milliards d'euros).
Comparaison du présent PLFSS avec la LPFP 2023-2027
(en milliards d'euros)
|
|
2023 |
2024 |
2025 |
2026 |
2027 |
2028 |
|
Montant maximal de l'objectif de dépenses des Robss et du FSV |
||||||
|
LPFP |
610,9 |
641,8 |
665,2 |
685,8 |
705,4 |
- |
|
PLFSS 2025 |
610,7 |
643,4 |
661,5 |
681,4 |
701,6 |
722,4 |
|
Écart |
- 0,2 |
1,6 |
- 3,7 |
- 4,4 |
- 3,8 |
- |
|
Montant maximal de l'Ondam |
||||||
|
LPFP |
247,6 |
254,0 |
262,5 |
270,1 |
278,0 |
- |
|
PLFSS 2025 |
247,8 |
256,1 |
263,9 |
271,6* |
279,4* |
287,5* |
|
Écart |
0,2 |
2,1 |
1,4 |
1,5 |
1,4 |
- |
FSV : Fonds de solidarité vieillesse. LPFP : loi de programmation des finances publiques. Ondam : objectif national de dépenses d'assurance maladie. PLFSS : projet de loi de financement de la sécurité sociale. Robss : régimes obligatoires de base de sécurité sociale.
* Application du taux de croissance de 2,9 % prévu par le PLFSS.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
(1) Le dérapage des dépenses globales en 2024 serait plus que compensé par la suite, essentiellement grâce au décalage de la revalorisation des pensions
À partir de 2025, le dérapage des dépenses des Robss et du FSV serait plus que compensés, ces dépenses devenant inférieures d'environ 4 milliards d'euros chaque année au montant prévu par la LPFP.
Pour mémoire, l'impact sur les dépenses des Robss et du FSV du décalage au 1er juillet de la revalorisation des pensions est évalué par le Gouvernement à 4 milliards d'euros33(*).
(2) Le dérapage de l'Ondam en 2024 ne serait en revanche pas compensé par la suite
Le nouveau dérapage de l'Ondam constaté en 2025 ne serait en revanche pas compensé.
La diminution en 2025 du dérapage par rapport à la LPFP (qui passerait de 2,1 milliards d'euros à 1,4 milliard d'euros) proviendrait d'un changement de périmètre de 0,6 milliard d'euros (correspondant essentiellement à l'expérimentation de réforme du financement des Ehpad).
Elle se maintiendrait par la suite, du fait d'une hypothèse de croissance de l'Ondam inchangée (2,9 % par an de 2026 à 2028).
b) Des dépenses de la sécurité sociale en réalité supérieures de 2 milliards d'euros à ce qui aurait dû résulter de la LPFP
Toutefois l'article 18 de la LPFP de décembre 202334(*) indiquait de fait que la trajectoire de dépenses des Robss et du FSV devrait être revue à la baisse, du fait de mesures d'économie de 6 milliards d'euros en 2025, restant à documenter.
Certes, ces mesures devaient porter sur les administrations de sécurité sociale considérées dans leur ensemble. Toutefois tout ou partie aurait nécessairement concerné les Robss et le FSV.
Le rapport économique, social et financier (Resf) annexé au PLF 2025 mentionne, dans le cas des administrations de sécurité sociale, une seule mesure d'économie hors sécurité sociale : le 0,4 milliard d'euros d'économies devant résulter des négociations en cours sur l'assurance chômage.
Par rapport à la trajectoire prévue par la LPFP pour la sécurité sociale, ce sont donc 5,6 milliards d'euros d'économies qu'il faudrait réaliser. Or, comme indiqué supra, les dépenses ne seraient inférieures que de 3,7 milliards d'euros à celles prévues par la LPFP. Il manque donc près de 2 milliards d'euros de mesure d'économies.
II. EN 2025, DES MESURES DE REDRESSEMENT CORRESPONDANT À UNE LOGIQUE DE « RABOTAGE » PLUS QUE DE RECHERCHE D'EFFICIENCE
A. LE TEXTE INITIAL : DES MESURES IMPORTANTES NE PERMETTANT PAS DE COMPENSER TOTALEMENT LA DÉGRADATION DES PRÉVISIONS PAR RAPPORT À LA LFSS 2024
1. Un effort de redressement d'une quinzaine ou d'une dizaine de milliards d'euros, selon l'approche retenue
a) Selon l'approche « budgétaire » du Gouvernement, un impact sur le solde public de 14,8 milliards d'euros pour les mesures relatives aux administrations de sécurité sociale, dont 7,8 milliards d'euros d'économies
Selon le rapport économique, social et financier (Resf) annexé au projet de loi de finances (PLF), la trajectoire de finances publiques prévoit, par rapport au tendanciel, des mesures correctrices de 14,8 milliards d'euros, dont 8,3 milliards d'euros résultant du présent PLFSS et 6,5 milliards d'euros devant résulter de mesures réglementaires.
Ces chiffres sont également ceux du dossier de presse, et sont donc les plus couramment cités.
D'autres documents annexés au PLF et au PLFSS indiquent des montants différents (cf. tableau ci-après). Ces montants sont cohérents, les différences s'expliquant en quasi-totalité par des différences de champ (prise en compte d'administrations différentes, prise en compte ou non de l'impact sur les recettes d'impôt sur le revenu ou d'impôt sur les sociétés).
Par ailleurs, l'article 38 du PLF prévoit de réduire d'un milliard d'euros le montant de TVA affecté à la sécurité sociale (branche maladie), en compensation de la perte d'impôt sur les sociétés résultant pour l'État de la réforme des allégements généraux.
Il faut en particulier souligner que si le montant de 14,8 milliards d'euros du Resf et du dossier de presse concerne les mesures portant sur les administrations de sécurité sociale, leur impact est pris en compte pour l'ensemble des administrations publiques. Cela conduit notamment à minorer les recettes supplémentaires (du fait de la réduction de certaines recettes de l'État35(*)).
L'annexe 3 au présent PLFSS ne prend en compte que l'effet des mesures sur la sécurité sociale36(*). Elle considère en outre, conformément aux rapports à la commission des comptes de la sécurité sociale, que certaines économies sur l'Ondam sont « habituelles » et ne doivent donc pas être prises en compte. Il en résulte des mesures de « seulement » 12,4 milliards d'euros, dont moins de la moitié (4,7 milliards d'euros) portant sur la dépense.
Mesures d'amélioration du solde : synthèse des chiffrages disponibles (2025)
(en milliards d'euros)
|
|
Resf et dossier de presse |
PLFSS |
PLFSS (annexe 3) |
PLFSS (évaluations préalables) |
Base juridique de la mesure |
|||
|
Champ |
Ensemble des Apu |
Robss+FSV |
Robss+FSV |
Robss+FSV |
Autres Asso |
État |
Total |
|
|
Report au 1er juillet de l'indexation des retraites |
3,61 |
3 |
3,1 |
2,87 |
|
1,03 |
3,9 |
Art. 23 PLFSS |
|
Assurance-chômage |
0,4 |
|
|
|
|
|
Réglementaire |
|
|
Freinage de la trajectoire Ondam |
3,82 |
4,9 |
1,63 |
|
|
|
|
|
|
dont maîtrise des prix des produits |
1,4 |
|
|
|
|
|
Réglementaire |
|
|
dont ticket modérateur |
1,1 |
|
|
|
|
|
Réglementaire |
|
|
dont optimisations des achats à l'hôpital |
0,7 |
|
|
|
|
|
Réglementaire |
|
|
dont indemnités journalières |
0,6 |
|
|
|
|
|
Réglementaire |
|
|
Réduction du déficit de la CNRACL (hausse de 4 points du taux de cotisation retraites, pour les collectivités et les hôpitaux) |
2,3 |
ND |
2,3 |
|
|
|
|
Réglementaire |
|
Réduction de dépenses socio-fiscales profitant aux entreprises : |
|
|
|
|
|
|
||
|
Reprofilage des allègements généraux |
4,04 |
4 |
4,1 |
4,1 |
1,0 |
5,1 |
||
|
Art. 6 PLFSS |
5,1 |
5,1 |
|
|
5,1 |
Art. 6 PLFSS |
||
|
Art. 38 PLF |
- 1,0 |
- 1,0 |
+ 1,0 |
0,0 |
Art. 38 PLF |
|||
|
Réduction de niches sociales* |
0,7 |
|
0,3 |
0,28 |
0,08 |
0,64 |
1,0 |
Art. 7 PLFSS* |
|
Autres** |
0,9 |
|||||||
|
Total |
14,8 |
- |
12,4 |
|
|
|
|
|
|
Dont : |
|
|
|
|
|
|
|
|
|
PLFSS |
8,3 |
- |
7,5 |
7,3 |
0,1 |
2,7 |
10,0 |
|
|
Réglementaire |
6,5 |
- |
4,9 |
|
|
|
|
|
|
Dont : |
||||||||
|
Dépenses |
7,8 |
4,7 |
||||||
|
Recettes |
7,0 |
7,7 |
||||||
Apu : administrations publiques. Asso : administrations de sécurité sociale. CCSS : commission des comptes de la sécurité sociale. CNRACL : Caisse nationale de retraite des agents des collectivités locales. FSV : Fonds de solidarité vieillesse. Ondam : objectif national de dépenses d'assurance maladie. PLFSS : projet de loi de financement de la sécurité sociale. Resf : rapport économique, social et financier (annexé au projet de loi de finances). Robss : régimes obligatoires de base de sécurité sociale.
* Contrats d'apprentissage, entreprises d'armement maritime, jeunes entreprises innovantes, jeunes entreprises de croissance.
** « Hausse des taux de l'évaluation forfaitaire de l'avantage en nature relative aux véhicules de fonction » ; « accord sur les cotisations de retraite des travailleurs transfrontaliers » ; « fusion des sections hors Ondam - recettes fiscales indéterminées ».
Écarts entre montants :
1 Selon la DSS, l'écart par rapport à la colonne « total » de l'évaluation préalable provient de la prise en compte de moindres recettes d'impôt sur le revenu.
2 La DSS a transmis l'explication suivante : « S'agissant de l'Ondam, la différence entre la ligne à 3,8 Md€ du tableau du dossier de presse et la totalité des 4,9 Md€ d'économies du PLFSS tient à une question de présentation, 1,1 Md€ d'économies sur l'Ondam ayant vocation à gager la hausse de taux CNRACL de 2025 pour les employeurs de la FPT. Ce montant de 1,1 Md€, cumulé au montant de hausse de taux 2025 pour les employeurs FPT figure dans les 2,3 Md€ de la ligne “ Réduction du déficit de la CNRACL (hausse de 4 points du taux de cotisation retraites, pour les collectivités et les hôpitaux)” ».
3 L'écart par rapport au montant de la colonne précédente provient du fait que l'annexe 3 est exprimée par rapport au tendanciel tel qu'estimé par la CCSS, qui inclut déjà certaines mesures d'économie.
4 Comme indiqué dans le Resf, l'écart par rapport à la colonne « total » de l'évaluation préalable vient du fait que l'on prend ici en compte une réduction d'un milliard d'euros des recettes d'impôt sur les sociétés.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
b) Selon une approche « économique », un effort structurel d'une dizaine de milliards d'euros, reposant presque exclusivement sur les recettes
Cette approche « budgétaire », consistant à raisonner à partir d'un tendanciel afin de parvenir à un objectif de solde, est parfaitement légitime, et incontournable lors de l'élaboration d'un budget.
Toutefois elle est en partie conventionnelle, plusieurs estimations du tendanciel étant possibles. Par exemple, comme indiqué supra, le freinage de la trajectoire de l'Ondam est estimé à 1,6 milliard d'euros ou 4,9 milliards d'euros, selon le tendanciel retenu. On calcule que celui-ci correspond à une croissance de l'Ondam hors mesures d'économie de respectivement 3,7 % et 5,0 %.
Comme le souligne la Cour des comptes37(*), les mesures d'économies annoncées ne sont d'ailleurs pas les seules prévues, les mesures « coûteuses » s'élevant à environ 3 milliards d'euros38(*). Ce montant doit être accru si l'on considère que « l'estimation d'économie [de la réforme des allégements généraux] ne prend pas en compte le surcoût, non chiffré pour la sécurité sociale, lié aux potentielles suppressions d'emplois qui résulteraient de cette hausse ». Selon les estimations de la commission, le surcoût pour l'Unédic d'environ 50 000 chômeurs supplémentaires pourrait être d'environ un milliard d'euros (cf. infra le commentaire de l'article 6).
Par ailleurs, dans le cas des dépenses, ce qui importe pour la situation des finances publiques (et l'impact sur la croissance du PIB), ce n'est pas le montant des mesures prises, mais bien le montant effectif des dépenses (le fait qu'il résulte d'une évolution spontanée ou ait impliqué des mesures d'économie n'ayant de ce point de vue pas d'importance). Par exemple, la croissance de l'Ondam prévue par le PLFSS en 2025 est de 2,8 %, ce qui correspond à la croissance en valeur du PIB potentiel et ne contribue donc pas à réduire les dépenses publiques, et donc le déficit, rapportés au PIB.
Plus précisément, la notion pertinente pour apprécier la part discrétionnaire de l'évolution du déficit est celle d'effort structurel.
L'effort structurel
L'effort structurel est une notion introduite par le ministère du budget au sujet du projet de loi de finances pour 2004. Il s'agit de l'évolution du solde structurel39(*), corrigée de l'évolution spontanée du ratio recettes/PIB (découlant des fluctuations spontanées de l'élasticité des recettes au PIB).
Concrètement, il se définit comme la somme :
- de la diminution du ratio dépenses/PIB potentiel (ce qui implique donc de s'appuyer sur une estimation de la croissance potentielle, par nature en partie conventionnelle) ;
- et des mesures nouvelles sur les recettes.
(1) Au niveau des administrations de sécurité sociale : un effort structurel de 11 milliards d'euros en 2025
La commission s'est efforcée, à titre illustratif, de décomposer l'évolution du solde des administrations de sécurité sociale prévue par le Gouvernement entre 2024 et 2025, en recourant aux notions de solde structurel et d'effort structurel.
Selon cette approche, l'effort structurel de l'ensemble des administrations de sécurité sociale serait en 2025 de seulement 11 milliards d'euros (et non 14,8 milliards d'euros), dont 8 milliards pour les dépenses et 3 milliards pour les recettes (cf. infra).
(2) Au niveau de la sécurité sociale : un effort structurel de 8,4 milliards d'euros
La commission a réalisé des calculs analogues dans le cas de la seule sécurité sociale (régimes obligatoires de base et Fonds de solidarité vieillesse).
Les résultats sont synthétisés par le graphique ci-après.
Décomposition indicative de
l'évolution du solde de la sécurité sociale
entre 2024
et 2025 (Robss + FSV)
(en milliards d'euros)
Un montant positif (bâtons verts) correspond à une amélioration du solde, un montant négatif (bâtons rouges) à une dégradation du solde.
Lecture : En 2025, l'écart de l'évolution spontanée des dépenses par rapport à celle du PIB potentiel dégradait le solde de 4,7 milliards d'euros.
Solde effectif : PLFSS 2025. Soldes conjoncturel et structurel calculés par la commission des affaires sociales d'après les estimations du PIB potentiel de la Commission européenne (15 mai 2024). Dépenses covid et Ségur : annexe 3 au PLFSS 2025. Impact de la réforme des retraites : rapport à la commission des comptes de la sécurité sociale d'octobre 2024. Mesures nouvelles sur les recettes : rapport à la commission des comptes de la sécurité sociale d'octobre 2024 (mesures hors PLFSS) et annexe 3 au PLFSS 2024 (mesures PLFSS).
CNRACL : Caisse nationale de retraites des agents des collectivités locales. FSV : Fonds de solidarité vieillesse. Robss : régimes obligatoires de base de sécurité sociale.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
Selon cette approche, l'effort structurel serait de seulement 8 milliards d'euros, correspondant exclusivement aux mesures sur les recettes.
En effet, la croissance en valeur des dépenses de la sécurité sociale serait très légèrement supérieure à celle du PIB potentiel, soit 2,8 % (1 % en volume, conformément à l'estimation de la croissance potentielle de la Commission européenne). Le rapport entre les dépenses et le PIB potentiel serait donc quasiment stable, d'où un effort structurel sur la dépense à peu près nul.
Il ne s'agit pas évidemment de nier l'effort du Gouvernement, et l'ampleur des mesures proposées. Ce qu'illustrent ces chiffres, c'est que l'effort considérable sur la dépense proposé par le PLFSS aurait pour seul effet d'éviter que les dépenses de sécurité sociale rapportées au PIB poursuivent leur augmentation.
La comparaison de cet effort structurel avec celui des années récentes est compliquée par l'impact de la crise sanitaire. L'effort structurel a été trois fois plus élevé en 2023 (24,1 milliards d'euros), mais cela s'explique essentiellement par la quasi-disparition des dépenses liées à la crise sanitaire et le fait que les dépenses de 2022 avaient été majorées par l'anticipation au 1er juillet de certaines revalorisations.
Décomposition indicative de
l'évolution du solde de la sécurité sociale
de 2021
à 2025 (Robss + FSV)
(en milliards d'euros)
|
|
2021 |
2022 |
2023 |
2024 |
2025 |
|
Solde conjoncturel (niveau) |
- 5,7 |
1,8 |
- 0,6 |
- 2,6 |
- 1,3 |
|
Solde structurel (niveau) |
- 23,6 |
- 21,5 |
- 10,2 |
- 15,4 |
- 14,7 |
|
Solde effectif (niveau) |
- 29,3 |
- 19,7 |
- 10,8 |
- 18,0 |
- 16,0 |
|
|
|||||
|
Evolution du solde effectif |
10,4 |
9,6 |
8,9 |
- 7,2 |
2,0 |
|
A. Évolution du solde conjoncturel |
28,4 |
7,5 |
- 2,4 |
- 2,0 |
1,3 |
|
B. Évolution du solde structurel |
- 18,0 |
2,1 |
11,3 |
- 5,2 |
0,7 |
|
dont : |
|
|
|
|
|
|
B1. Effort structurel |
- 12,2 |
- 2,9 |
24,1 |
- 7,8 |
8,0 |
|
Effort structurel sur les dépenses |
- 18,5 |
0,0 |
20,4 |
- 11,9 |
- 0,1 |
|
dont : |
|
|
|
|
|
|
Écart de l'évolution spontanée des dépenses par rapport à celle du PIB potentiel |
- 4,0 |
3,1 |
3,3 |
- 12,7 |
- 4,7 |
|
Dépenses covid |
- 6,1 |
6,6 |
10,6 |
0,6 |
0,0 |
|
Ségur |
- 8,4 |
- 2,7 |
- 0,6 |
0,2 |
0,2 |
|
Réforme des retraites de 2023 |
|
|
- 0,4 |
0,0 |
1,4 |
|
Modification de pratiques comptables |
|
|
0,5 |
|
|
|
Anticipation à juillet 2022 de revalorisations prévues en janvier 2023 |
|
- 7,0 |
7,0 |
|
|
|
Décalage de janvier à juillet de la revalorisation des pensions |
|
|
|
|
3,0 |
|
Effort structurel sur les recettes |
6,3 |
- 2,9 |
3,7 |
4,1 |
8,1 |
|
dont : |
|
|
|
|
|
|
Mesures nouvelles sur les recettes |
6,3 |
- 2,9 |
2,7 |
4,1 |
8,1 |
|
dont : |
|
|
|
|
|
|
Réforme des allégements généraux par l'article 6 du PLFSS |
|
|
|
0,4 |
4,7 |
|
Augmentation du taux de cotisation CNRACL (réglementaire) |
|
|
|
|
2,3 |
|
Moindre TVA compensant le moindre IS résultant de l'article 6 (art. 8 PLFSS) |
|
|
|
|
- 1,0 |
|
Autres |
|
|
|
|
2,1 |
|
Modification de pratiques comptables |
|
|
1,0 |
|
|
|
B. Différence entre l'évolution spontanée des recettes et celle du PIB potentiel |
- 5,9 |
5,0 |
- 12,9 |
2,6 |
- 7,3 |
|
Pour mémoire : |
|
|
|
|
|
|
Dépenses covid (niveau) |
18,3 |
11,7 |
1,1 |
0,5 |
0,5 |
|
Ségur (niveau) |
9,9 |
12,6 |
13,2 |
13,0 |
12,8 |
|
Réforme des retraites de 2023 (niveau) |
|
|
- 0,4 |
- 0,4 |
1,0 |
Solde effectif : PLFSS 2025. Soldes conjoncturel et structurel calculés par la commission des affaires sociales d'après les estimations du PIB potentiel de la Commission européenne (15 mai 2024). Dépenses covid et Ségur : annexe 3 au PLFSS 2025. Impact de la réforme des retraites : rapport à la commission des comptes de la sécurité sociale d'octobre 2024. Mesures nouvelles sur les recettes : rapport à la commission des comptes de la sécurité sociale d'octobre 2024 (mesures hors PLFSS) et annexe 3 au PLFSS 2024 (mesures PLFSS).
Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
c) Au niveau de l'ensemble des administrations publiques, un effort d'ajustement reposant aux deux tiers sur l'Etat
Qu'on adopte l'approche « budgétaire » ou l'approche « économique », l'effort sur les dépenses et les recettes reposerait pour environ les deux tiers sur l'État et un quart sur les administrations de sécurité sociale.
La principale différence des deux approches concerne le montant de l'effort sur la dépense (pour l'ensemble des administrations publiques, respectivement 35 ou 10 milliards d'euros environ). En conséquence, la part relative des économies et des augmentations de recettes diffère (les premières représentant, pour l'ensemble des administrations publiques, respectivement environ 60 % et 25 % de l'effort total selon que l'on retient l'une ou l'autre approche).
Répartition de l'effort entre
catégories d'administrations publiques,
selon les approches
« budgétaire » et
« économique »
(en milliards d'euros)
|
Dépenses |
Recettes |
Total |
En points de PIB |
En % du total |
|
|
Approche « budgétaire »* |
|||||
|
État et autres administrations publiques centrales |
21,5 |
19,3 |
40,8 |
1,4 |
67,3 % |
|
Administrations publiques locales |
5,0 |
0,0 |
5,0 |
0,2 |
8,3 % |
|
Administrations de sécurité sociale |
10,1 |
4,7 |
14,8 |
0,5 |
24,4 % |
|
Total |
36,6 |
24,0 |
60,6 |
2,0 |
100,0 % |
|
En % |
60,4 % |
39,6 % |
100,0 % |
|
|
|
Approche « économique » (effort structurel)** |
|||||
|
État et autres administrations publiques centrales |
4,7 |
21,4 |
26,1 |
0,9 |
65,1 % |
|
Administrations publiques locales |
2,7 |
0,3 |
3,0 |
0,1 |
7,4 % |
|
Administrations de sécurité sociale |
3,1 |
7,9 |
11,0 |
0,4 |
27,5 % |
|
Total |
10,6 |
29,6 |
40,2 |
1,3*** |
100,0 % |
|
En % |
26,3 % |
73,7 % |
100,0 % |
|
|
* D'après le tableau du Resf p. 56. Le reprofilage des allégements généraux et les réductions d'autres niches sociales, considérés par le tableau du Resf p. 56 comme de moindres dépenses, sont classés ici parmi les augmentations de recettes.
** D'après le PSMT (croissance des dépenses en volume), les prévisions économiques de printemps de la Commission européenne (croissance potentielle) et les mesures nouvelles sur les recettes indiquées dans le Resf p. 61.
*** À titre de comparaison, le PSMT évalue l'effort structurel primaire en 2025 à 1,6 point de PIB.
PSMT : plan budgétaire et stratégique national à moyen terme. Resf : rapport économique, social et financier (annexé au projet de loi de finances).
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
2. En 2025, des mesures de redressement qui ne compenseraient pas totalement les révisions défavorables de 2024 et 2025
Comme le montre le graphique ci-après les mesures de redressement de 2025 ne permettraient pas de tout à fait compenser l'effet cumulé des révisions de 2024 et 2025.
Solde 2025 (Robss + FSV) :
décomposition de l'écart entre la LFSS 2024
et le PLFSS
2025
(en milliards d'euros)
La couleur rouge indique une dégradation du solde, la couleur verte son amélioration.
LFSS : loi de financement de la sécurité sociale. Ondam : objectif national de dépenses d'assurance maladie. PLFSS : projet de LFSS. Resf : rapport économique, social et financier (annexé au projet de loi de finances).
Remarque : on retient ici par convention l'estimation des économies sur l'Ondam figurant dans le texte de l'annexe à la future LFSS, soit 4,9 milliards d'euros, et non celui figurant dans l'annexe 3 au PLFSS, de seulement 1,6 milliard d'euros.
Source : D'après la LFSS 2024 et le PLFSS 2025
B. LE TEXTE TRANSMIS AU SÉNAT NE MODIFIE QUE MARGINALEMENT CES ÉQUILIBRES
L'Assemblée nationale n'a pas achevé, le 5 novembre 2024, l'examen en première lecture du PLFSS dans le délai de vingt jours fixé par l'article 47-1 de la Constitution. Aussi, le Gouvernement, en application de l'article L.O. 111-7 du code de la sécurité sociale, a saisi le 8 novembre 2024 le Sénat du texte initial, modifié par des amendements votés par l'Assemblée nationale et acceptés par lui.
La principale modification est l'insertion de l'article 9 bis, qui réforme la taxe sur les boissons sucrées, pour un gain estimé à 150 millions d'euros.
III. DES PRÉVISIONS 2025-2028 À RELATIVISER
A. COMME IL Y A UN AN, DES PRÉVISIONS PLURIANNUELLES ANNEXÉES AU PLFSS À LA FOIS INQIÉTANTES ET OPTIMISTES
1. Un déficit qui poursuivrait son augmentation, pour atteindre 20 milliards d'euros en 2028
Comme la LFSS 2024, le présent PLFSS prévoit de laisser le déficit des Robss se dégrader jusqu'à la fin de la période de programmation.
Contrairement à ce qu'on aurait pu espérer, malgré ses importantes mesures de redressement, le PLFSS 2025 prévoit pour 2025 et 2026 un déficit légèrement supérieur à celui prévu par la LFSS 2024.
Le déficit affiché pour 2027, de 17,2 milliards d'euros, est rigoureusement identique à celui prévu par la LFSS 2024.
En 2028, le déficit serait de quasiment 20 milliards d'euros.
Sans effort supplémentaire, la situation serait donc très différente de celle des années 2010, qui après la crise financière avait vu la sécurité sociale quasiment revenir à l'équilibre. Ce résultat avait été atteint grâce à la modération des dépenses, mais aussi à l'affectation de plus de 12 milliards d'euros en 2011 et 201240(*).
Solde de la sécurité sociale (Robss+FSV) de 2004 à 2028
(en milliards d'euros)
Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
La LFSS 2024 et le PLFSS 2025 marquent une rupture par rapport aux LFSS précédentes, qui prévoyaient toutes une réduction du déficit, comme le montre le graphique ci-après.
Solde des Robss et du FSV : exécution et programmation
(en milliards d'euros)
Robss : régimes obligatoires de base de sécurité sociale. FSV : fonds de solidarité vieillesse.
Source : LFSS 2018 à 2024 et PLFSS 2025
2. Une programmation pourtant optimiste
a) Les projections pour les différentes branches sont vraisemblables sous réserve que les hypothèses de croissance du PIB et de l'Ondam soient vérifiées
Les rapports à la commission des comptes de la sécurité sociale (CCSS), rédigés par la direction de la sécurité sociale (DSS) sous la supervision d'un magistrat de la Cour des comptes, contribuent à la qualité des prévisions de la LFSS41(*).
Toutefois, le rapport à la CCSS ne comprend pas de prévisions à moyen terme. Ne pouvant, contrairement au Gouvernement, s'appuyer sur les caisses et la DSS, la commission, afin d'apprécier le réalisme des prévisions à moyen terme de l'annexe à la future LFSS, a réalisé des projections, sur la base d'hypothèses simples (cf. encadré).
Dans un premier scénario, elle a retenu les hypothèses de croissance du PIB et de l'Ondam du PLFSS. Les résultats sont proches de ceux du PLFSS. Cela confirme la cohérence de la prévision du PLFSS.
Comparaison de la programmation à moyen
terme du PLFSS et des projections
de la commission, en retenant les
hypothèses de croissance
du PIB et de l'Ondam du
Gouvernement
(solde des Robss et du FSV, en milliards d'euros)
|
|
2023 |
2024 |
2025 |
2026 |
2027 |
2028 |
|
PLFSS 2025 |
- 10,8 |
- 18,0 |
- 16,0 |
- 17,7 |
- 17,2 |
- 19,9 |
|
Projections de la commission des affaires sociales |
- 10,8 |
- 18,0 |
- 14,4 |
- 16,4 |
- 16,6 |
- 19,0 |
|
Écart |
|
|
1,6 |
1,3 |
0,6 |
0,9 |
Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales du Sénat
Principales hypothèses retenues pour les projections de la commission
Dépenses de retraite : pour 2025, prévision du rapport de la CCSS d'octobre 2024, modifiée pour prendre en compte le PLFSS 2025 ; pour les années suivantes, croissance de 1,7 % (correspondant à la prévision du COR de juin 2025 pour le système de retraites).
Élasticité des recettes au PIB en valeur : 0,8 en 2025, 0,9 en 2026, 1 ensuite (pour la branche vieillesse, 0,8 en 2025, puis 0,9 chaque année).
Mesures nouvelles sur les recettes : rapport de la CCSS d'octobre 2024 et annexe 3 du PLFSS 2025.
Mesures nouvelles sur les dépenses : annexe 3 du PLFSS 2025.
Croissance du PIB en volume : dans le scénario ci-avant, hypothèses du PLFSS (1,1 % en 2025, 1,4 % en 2026, 1,5 % en 2027, 1,5 % en 2028) ; dans le scénario de la commission, 0,75 % en 2025 et 1,25 % ensuite.
Croissance de l'Ondam en valeur : dans le scénario ci-avant, hypothèses du PLFSS (2,8 % en 2025 et 2,9 % ensuite) ; dans le scénario de la commission, 3,5 % par an.
CCSS : commission des comptes de la sécurité sociale. COR : Conseil d'orientation des retraites. Ondam : objectif national de dépenses d'assurance maladie. PLFSS : projet de loi de financement de la sécurité sociale.
b) Des hypothèses de croissance du PIB et de l'Ondam moins favorables pourraient conduire à un déficit de 30 milliards d'euros en 2028
Toutefois, les hypothèses de croissance du PIB et de l'Ondam du Gouvernement peuvent sembler optimistes.
En ce qui concerne la croissance du PIB :
- s'agissant de 2025, le HCFP, dans son avis du 8 octobre 2024 sur le PLF et le PLFSS, estime que « la prévision de croissance pour 2025 (1,1 %) apparaît en premier lieu un peu élevée compte tenu de l'orientation restrictive du scénario de finances publiques associé ». Il souligne que la prévision de croissance du Gouvernement implique une croissance de 1,7 % hors mesures de réduction du déficit42(*). De fait, les prévisions publiées depuis le dépôt du PLF et du PLFSS tendent à être comprises entre 0,5 % et 1 %43(*). Par convention, la commission retient une hypothèse de 0,75 % ;
- s'agissant des années suivantes, le HCFP, dans son avis du 9 octobre 2024 sur le projet de PSMT, juge le scénario du Gouvernement (1,4 % en 2026, 1,5 % en 2027, 1,5 % en 2028) « optimiste », tout en indiquant que les informations transmises par le Gouvernement « ne lui permettent pas d'évaluer avec plus de précision le scénario de croissance effective au-delà de 2025 ». Par convention, la commission retient une hypothèse de croissance de 1,25 %, pas spécialement prudente si l'on considère qu'elle est supérieure à la croissance potentielle.
En ce qui concerne la croissance de l'Ondam, les mesures d'économie devant permettre de la ramener la croissance à 2,8 % en 2025 restent à confirmer, et celles devant permettre de la ramener à 2,9 % ensuite ne sont pas documentées. Le HCFP, dans son avis précité du 8 octobre 2024 sur le PLF et le PLFSS, considère que « la trajectoire d'Ondam pour 2025 apparaît très optimiste ». Comme lors de l'examen du PLFSS 2024, la commission retient une hypothèse de croissance de l'Ondam de 3,5 % par an.
Ces hypothèses moins optimistes pour la croissance du PIB (0,75 % en 2025 et 1,25 % ensuite) et de l'Ondam (3,5 % par an) conduisent à des résultats très différents de ceux du PLFSS, avec un déficit d'environ 30 milliards d'euros en 2028 (contre 19,9 milliards d'euros selon le PLFSS). Pour mémoire, le scénario de la commission présenté dans le tome I du rapport sur le PLFSS 2024 conduisait, pour 2027, à un déficit de 25 milliards d'euros (à comparer à un déficit de 25,5 milliards d'euros dans le scénario ci-après).
Comparaison de la programmation à moyen terme du PLFSS et des projections de la commission, en retenant des hypothèses de croissance du PIB et de l'Ondam moins favorables*
(solde des Robss et du FSV, en milliards d'euros)
|
|
2023 |
2024 |
2025 |
2026 |
2027 |
2028 |
|
PLFSS 2025 |
- 10,8 |
- 18,0 |
- 16,0 |
- 17,7 |
- 17,2 |
- 19,9 |
|
Projections de la commission des affaires sociales |
- 10,8 |
- 18,0 |
- 17,7 |
- 22,2 |
- 25,5 |
- 31,5 |
|
Écart |
|
|
- 1,7 |
- 4,5 |
- 8,3 |
- 11,6 |
* Hypothèse de croissance du PIB : 0,75 % en 2025, 1,25 % ensuite ; hypothèse de croissance de l'Ondam : 3,5 % par an.
Ondam : objectif national de dépenses d'assurance maladie. PIB : produit intérieur brut. Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Source : Commission des affaires sociales du Sénat
Certes, les finances de la sécurité sociale sont très sensibles à divers aléas (cf. tableau ci-après). Ce scénario montre toutefois que sans mesure supplémentaire par rapport à celles déjà prévues, la situation pourrait être beaucoup plus dégradée que ce que suggère le PLFSS.
Sensibilité des prévisions à divers aléas
(en milliards d'euros)
|
Montant |
|
|
Masse salariale du secteur privé : impact d'une hausse de 1 % du taux de croissance |
2,43 |
|
Dépenses maladie : impact d'une hausse de 1 % dans le champ de l'Ondam |
2,53 |
|
Inflation : impact (en année pleine) d'une hausse de 1 point du taux d'inflation sur la revalorisation légale des prestations |
1,98 |
|
Consommation : impact d'une hausse de 1 % de la TVA |
0,51 |
Source : Rapport à la commission des comptes de la sécurité sociale, octobre 2024
B. DES PRÉVISIONS DONT LA SIGNIFICATION NE DOIT PAS ÊTRE SURESTIMÉE
1. Les prévisions à moyen terme des LFSS : contrairement à ce que prévoit la lettre de la loi organique, un scénario ne prenant en compte que les mesures déjà connues (sauf pour l'Ondam)
Il ressort des considérations ci-avant que la portée des prévisions annexées au PLFSS ne doit pas être exagérée.
Certes, l'hypothèse retenue en matière de croissance de l'Ondam est depuis la crise sanitaire systématiquement optimiste. Toutefois sous cette réserve, et abstraction faite de l'optimisme systématique du Gouvernement pour l'hypothèse de croissance, cette annexe est bien une prévision à politiques inchangées, ne prenant en compte que les mesures déjà connues ou prévues.
Pourtant, l'article L.O. 111-4 précité du code de la sécurité sociale indique que le rapport décrit, « pour les quatre années à venir, les prévisions de recettes et les objectifs de dépenses des régimes obligatoires de base ». Ce rapport n'a donc pas une vocation purement prévisionnelle, sur la base des mesures existantes ou prévues, mais doit bien correspondre à une programmation, indiquant clairement « où on va ».
2. La véritable programmation du Gouvernement : le PSMT, qui implique de fait des mesures supplémentaires pour la sécurité sociale
a) Le PSMT implique de facto des mesures de redressement de la sécurité sociale, qui pourraient être d'environ 5 milliards d'euros par an à compter de 2026
Comme indiqué supra, la réforme du pacte de stabilité d'avril 2024 remplace les programmes de stabilité et les programmes nationaux de réforme (PNR) par un document unique : les plans budgétaires et structurels nationaux à moyen terme (PSMT), devant être transmis tous les quatre ans.
La France a transmis le 31 octobre 2024 son premier PSMT à la Commission européenne.
L'indicateur opérationnel unique utilisé pour piloter l'ajustement est celui dit de « dépenses nettes »44(*), qui correspond schématiquement, selon la terminologie française, à un effort structurel45(*) primaire.
Le tableau ci-après indique la trajectoire d'effort structurel primaire prévue par le PSMT pour l'ensemble des administrations publiques. Après 1,6 point de PIB (soit environ 50 milliards d'euros) en 2025, cet effort serait de 0,7 ou 0,8 point de PIB (soit environ 25 milliards d'euros) chaque année jusqu'en 2029.
Effort structurel primaire prévu par le PSMT
PSMT : plan budgétaire et structurel national à moyen terme.
Source : PSMT
Le PSMT n'indique pas comment l'effort se répartirait entre les différentes catégories d'administrations publiques. Toutefois il est peu vraisemblable que les administrations de sécurité sociale ne soient pas mises à contribution.
L'effort structurel primaire de 50 milliards d'euros en 2025 correspond, pour les administrations de sécurité sociale, à des mesures de redressement d'environ 10 milliards d'euros, reposant en quasi-totalité sur la sécurité sociale (cf. supra). On peut donc supposer qu'un effort annuel deux fois moindre impliquera de prendre chaque année, sur le champ de la sécurité sociale, des mesures de redressement d'environ 5 milliards d'euros.
Ces mesures ne sont pas prises en compte dans les prévisions de l'annexe à la future LFSS.
De telles mesures conduiraient, toutes choses égales par ailleurs, à un déficit égal en 2028 à environ 5 milliards d'euros (15 milliards d'euros selon le scénario moins optimiste de la commission).
b) Le PLFSS 2025 marque une rupture avec la fiction d'un fort excédent des Asso hors sécurité sociale
La LPFP de décembre 2023 prévoyait un excédent des Asso supérieur au solde de la sécurité sociale d'environ 30 milliards d'euros en 2023, cet écart augmentant pour atteindre environ 50 milliards d'euros en 2027.
En effet, à l'excédent de la Cades devait s'ajouter un excédent croissant de l'assurance chômage et des régimes complémentaires de retraite. Par ailleurs, à partir de 2025 devaient s'appliquer 6 milliards d'euros de mesures d'économie supplémentaires, non documentées et devant être réparties entre l'ensemble des administrations de sécurité sociale.
Comme la commission des affaires sociales l'avait souligné, en particulier lors de l'examen du PLFSS 2024, cette hypothèse de fort excédent des administrations de sécurité sociale n'était pas réaliste.
Ainsi les Asso, loin de l'excédent prévu de 17,3 milliards d'euros, seraient déficitaires de 0,6 milliard d'euros.
Aussi, le rapport économique, social et financier (Resf) annexé au PLF 2025 rompt-il de manière bienvenue avec cette fiction. Il prévoit en effet pour les Asso un excédent de seulement 5,6 milliards d'euros en 2025.
Cela confirme que la réduction du déficit des administrations de sécurité sociale passera vraisemblablement très majoritairement par des mesures sur le champ de la sécurité sociale stricto sensu.
Capacité de financement des administrations
de sécurité sociale (Asso)
et de la sécurité
sociale (Robss + FSV)
Le solde des Robss et du FSV est exprimé en comptabilité générale, celui des Asso en comptabilité nationale. Les montants ne sont donc pas strictement comparables.
Le Resf 2025 et le PSMT de décembre 2024 ne comprennent pas de programmation à moyen terme du solde des Asso.
Remarque : Comme indiqué dans le rapport de la rapporteure générale sur le Placss 2022, les soldes des Robss et du FSV pour 2020 et 2021 doivent être respectivement majoré et minoré de 5 milliards d'euros, conformément au montant figurant dans la LFSS 2023 (correction apportée par le Sénat pour prendre en compte le refus de la Cour des comptes de certifier les comptes 2021 de la branche recouvrement, en raison d'une erreur sur l'exercice d'imputation de cotisations des indépendants). Le Gouvernement refusant de prendre en compte cette modification dans les textes ultérieurs, on retient dans le présent rapport les montants erronés figurant dans les documents annexés au PLFSS 2024 pour ne pas compliquer la comparaison des tableaux et graphiques.
Asso : administrations de sécurité sociale. Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse. PSMT : plan budgétaire et stratégique à moyen terme. Resf : rapport économique, social et financier.
Source : Insee, LFSS 2015 à 2024, présent PLFSS, calculs de la commission des affaires sociales
3. La nécessité de se doter rapidement d'une véritable programmation à moyen terme pour la sécurité sociale
a) Se doter rapidement d'une véritable programmation à moyen terme prévoyant une réduction du déficit de la sécurité sociale
La situation actuelle, où coexistent des prévisions pluriannuelles annexées aux LFSS, ne prenant en compte que les mesures connues ou prévues, et des textes programmatiques relatifs à l'ensemble des administrations publiques (lois de programmation des finances publiques, programmes de stabilité, maintenant PSMT), plus volontaristes, fait perdre toute lisibilité à la programmation des finances sociales.
Il importe donc de se doter rapidement d'une nouvelle loi de programmation des finances publiques, qui, contrairement à celle de décembre 2023, devra indiquer clairement l'effort à accomplir sur le champ de la sécurité sociale.
Les prévisions annexées aux LFSS doivent devenir une véritable programmation, tenant compte de cet effort à accomplir. La part de cet effort qu'il ne serait pas encore possible d'associer à des mesures précises pourrait prendre la forme d'un quantum de mesures, le cas échéant réparti entre les différentes branches.
Dans l'attente d'une telle progammation, la commission propose de modifier le rapport annexé à la future LFSS 2025, afin de préciser que ses prévisions de cette annexe s'entendent à politiques inchangées, et ne préjugent pas de la nécessité de réaliser des économies supplémentaires par rapport à la trajectoire.
Il s'agit ici de lever toute ambiguïté sur le fait que l'objectif du Gouvernement n'est pas que le déficit de la sécurité sociale atteigne près de 20 milliards d'euros en 2028.
b) Prévoir simultanément de nouveaux transferts de dette à la Cades
L'élaboration d'une véritable programmation pluriannuelle des finances de la sécurité sociale (et non une projection sur la base des seules mesures prévues, comme actuellement), prévoyant un retour à l'équilibre, est un préalable à la réalisation de nouveaux transferts de dette à la Caisse d'amortissement de la dette sociale (Cades).
Les modalités d'amortissement de la dette sociale par la Cades sont fixées par l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale.
En conséquence de la forte dégradation de la situation des finances sociales résultant de la crise sanitaire, la loi organique n° 2020-991 du 7 août 2020 relative à la dette sociale et à l'autonomie a modifié l'article 4 bis46(*) de l'ordonnance précitée afin de prévoir un amortissement de la dette sociale d'ici le 31 décembre 203347(*). Pour mémoire, cette échéance, fixée en 1998 à 2014, avait progressivement été repoussée jusqu'en 2024.
La loi (ordinaire) n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie a modifié l'article 4 de l'ordonnance précitée pour prévoir de nouveaux transferts de dette à la Cades, d'un montant total de 136 milliards d'euros.
Ce plafond a été atteint en 2024. Par ailleurs, aucun transfert de dette à la Cades n'est prévu pour les déficits postérieurs à 2023.
(1) À droit inchangé, la dette sociale s'accumulerait à l'Acoss
À droit inchangé, selon l'annexe 2 au PLFSS, la dette portée par la Cades atteindrait 137,9 milliards d'euros en 2024, puis diminuerait jusqu'à son amortissement, actuellement prévu pour 2032 selon le scénario figurant à l'annexe 3 du PLFSS.
En revanche, les déficits de la sécurité sociale s'accumuleraient à l'Acoss.
Une telle perspective n'est pas acceptable.
En particulier, selon l'article L. 139-3 du code de la sécurité sociale, l'Acoss ne peut s'endetter qu'à court terme (un an au maximum), ce qui lui impose de se financer quotidiennement sur les marchés, avec un nombre limité d'investisseurs potentiels. L'article 13 du présent PLFSS, bien qu'étendant cette maturité maximale à deux ans, ne change pas fondamentalement cette situation.
Lors de son audition par la commission le 25 octobre 2023, Yann-Gaël Amghar, alors directeur général de l'Acoss, a souligné la vulnérabilité qui en découlait. Il a en particulier rappelé comment en 2020, au début de la crise sanitaire, du fait du blocage des marchés financiers, l'Acoss n'est plus parvenue à se financer sur les marchés, ce qui avait amené à mettre en place un financement d'urgence impliquant la Caisse des dépôts et consignations, pour pouvoir payer les pensions.
Aussi, comme le souligne la Cour des comptes, le financement des déficits par l'Acoss se fait « dans des conditions qui pourraient mettre en risque le versement des prestations »48(*).
Laisser la dette s'accumuler à l'Acoss pourrait susciter un risque de liquidité, et mettre en péril, par exemple, le paiement des pensions. La situation tendue du mois de mars 2020 montre qu'il ne s'agit pas d'un risque théorique.
Tel serait d'autant plus le cas si la France devait connaître une nouvelle crise majeure, économique ou sanitaire par exemple.
(2) Sécuriser le financement d'une dette sociale qui va continuer à croître
Il importe donc de sécuriser le financement de la dette sociale.
L'article 4 bis de l'ordonnance n° 96-50 précitée, qui a valeur organique49(*), prévoit que « tout nouveau transfert de dette à la Caisse d'amortissement de la dette sociale est accompagné d'une augmentation de ses recettes permettant de ne pas accroître la durée d'amortissement de la dette sociale au-delà du 31 décembre 2033 ». Par ailleurs, si l'annexe 3 au présent PLFSS prévoit que l'amortissement de la dette transférée à la Cades s'achèverait dès 2032, il s'agit d'un simple scénario médian, qui doit être appréhendé avec prudence, compte tenu de sa dépendance à la croissance du PIB et au niveau des taux d'intérêt.
Jusqu'à récemment, la position du Sénat était qu'il convenait de respecter la date limite d'amortissement de la dette sociale actuellement fixée par l'article 4 bis précité, c'est-à-dire le 31 décembre 2033.
Selon les indications fournies par la Cades, la fin de l'amortissement aurait vraisemblablement lieu vers le milieu du second semestre 2032. Toutefois le scénario des 5 % des cas les plus défavorables affiche une date de fin au premier trimestre 2033 (en cas d'évolution défavorable des taux, de la croissance...). Il pourrait donc sembler hasardeux de transférer à la Cades plus d'une quinzaine de milliards d'euros.
Cette somme sera largement dépassée d'ici 2028. Si les dettes correspondant aux déficits étaient transférées au fur et à mesure à la Cades, il est évident qu'aucun transfert de recettes ne permettrait l'amortissement d'ici 2033 d'une dette qui ne ferait de toute façon que croître.
Il faudrait alors nécessairement repousser à nouveau l'échéance d'amortissement de la dette confiée à la Cades, ce qui impliquerait l'adoption d'une disposition organique.
C. LES PROPOSITIONS DE LA COMMISSION DES AFFAIRES SOCIALES POUR RÉDUIRE LE DÉFICIT
Comme les années précédentes, la commission des affaires sociales a abordé chacun des articles de ce texte de façon constructive.
1. Améliorer l'acceptabilité des mesures prévues pour 2025, pour un montant global inchangé
S'agissant de l'exercice 2025, elle propose d'ajuster les mesures prévues (qu'elles figurent ou non dans le PLFSS) conformément au tableau ci-après.
Principales mesures proposées par le Sénat
(en milliards d'euros)
|
Mesures dégradant le solde |
Mesures améliorant le solde |
Véhicule |
|
|
Réforme des allégements généraux |
1,0 |
|
Art. 6 PLFSS |
|
Revalorisation différenciée des retraites |
0,5 |
Art. 23 PLFSS |
|
|
Fonds d'urgence pour les Ehpad |
0,5 |
Art. 25 (Gvt*) |
|
|
Soutien aux départements pour l'aide à domicile |
0,2 |
Art. 8 (Gvt*) |
|
|
Hausse de taux de la CNRACL en quatre ans |
0,6 |
Réglementaire |
|
|
Contribution de solidarité |
2,4 |
Add. apr. 7 |
|
|
Fiscalité comportementale |
0,5 |
||
|
Réforme de la taxe sur les boissons sucrées |
0,2 |
Art. 9 bis PLFSS** |
|
|
Anticipation à 2025 du paquet de cigarettes à 13 euros |
0,2 |
Add. apr. 9 bis PLFSS |
|
|
Augmentation de la taxation des jeux |
0,2 |
Add. Apr. 9 bis PLFSS |
|
|
Obligation d'utiliser le dossier médical partagé et mesures contre la fraude |
0,5 |
Add. apr. 16 |
|
|
Médicaments biosimilaires |
0,1 |
Add. apr. 16 |
|
|
Total |
2,8 |
3,5 |
|
|
Solde |
0,7 |
CNRACL : Caisse nationale de retraites des agents des collectivités locales. DMP : dossier médical partagé.
* Mesures ne pouvant faire l'objet d'amendements de la commission, en raison des contraintes de recevabilité financière (article 40 de la Constitution).
** Cette disposition, correspondant à une préconisation du Sénat, a été insérée par l'Assemblée nationale et conservée dans le texte transmis au Sénat. Son rendement est accru par les amendements n° 131 et 132 de la commission.
Source : Commission des affaires sociales
2. Les années suivantes, remplacer la logique de « rabot » par une logique d'amélioration de l'efficience
Un récent rapport d'information50(*) de la mission d'évaluation et de contrôle (Mecss) de la commission des affaires sociales de l'Assemblée nationale décrit deux scénarios transmis par Dominique Libault, président du Haut Conseil sur le financement de la protection sociale (HCFiPS), prévoyant un retour à l'équilibre de la sécurité sociale d'ici 2028, respectivement par une hausse des recettes ou des économies sur les dépenses, le second portant sur les dépenses d'assurance maladie.
Selon ce rapport d'information, « redresser les comptes sociaux dès 2025 par une hausse des recettes nécessiterait d'augmenter tous les taux de CSG de plus de 1 point ou de relever de plusieurs points les cotisations vieillesse et d'assurance maladie. Pour y parvenir par la seule maîtrise des dépenses, le Haut Conseil du financement de la protection sociale (HCFiPS) estime qu'il faudrait plusieurs années, en maintenant à 1 % l'augmentation annuelle de l'objectif national de dépenses d'assurance maladie (Ondam) de 2025 à 2028 ».
Le très faible taux de croissance de l'Ondam retenu (1 %, alors que la croissance spontanée est déjà d'environ 3 %) suggère qu'une combinaison de plus grande efficience des dépenses - essentiellement de santé - et d'augmentation des recettes sera nécessaire.
a) Une recherche d'efficience devant porter essentiellement sur la branche maladie
Comme le souligne la Cour des comptes51(*), si dans le cas des retraites des mesures importantes ont été prises récemment ou sont prévues par le présent PLFSS, tel n'est pas le cas pour ce qui concerne les dépenses de santé.
La Cour considère donc que l'effort à réaliser d'ici 2028 doit « porter en priorité sur la branche maladie ».
Dans son rapport sur l'application des lois de financement de la sécurité sociale (Ralfss) de mai 2024, la Cour des comptes faisait en particulier les recommandations suivantes.
Rapport de la Cour des comptes sur l'application
des lois de financement
de la sécurité sociale - principales
recommandations relatives à la maîtrise
des dépenses de
santé
« 5. Renforcer la contribution des soins de ville à l'effort de régulation des dépenses d'assurance maladie, en mettant en place des dispositifs permettant de compenser un dépassement des objectifs adoptés en loi de financement de la sécurité sociale (recommandation réitérée) (ministère du travail, de la santé et des solidarités, ministère de l'économie, des finances et de la souveraineté industrielle et numérique, caisse nationale d'assurance maladie).
6. Afin de clarifier le pilotage des dépenses de produits de santé, créer un sous-objectif spécifique au sein de l'Ondam (ministère du travail, de la santé et des solidarités).
7. Réexaminer l'activité des établissements de santé en difficulté financière pour la faire évoluer dans le cadre d'une réorganisation de l'offre de soins territoriale, en tenant compte de la qualité et de la sécurité des soins (ministère du travail, de la santé et des solidarités et agence nationale de la performance sanitaire et médico-sociale). »
Source : Cour des comptes, rapport sur l'application des lois de financement de la sécurité sociale, mai 2024
Si les dépenses de santé ne sauraient bien entendu constituer le seul gisement d'économies - qui devront également concerner, notamment, les aides sociales et la lutte contre la fraude -, elles constitueront le sujet majeur.
Les réformes pourraient notamment porter sur une meilleure utilisation du dossier médical partagé (comme la commission propose de l'initier en 2025), le pilotage des dépenses de ville, le transport médical, l'organisation territoriale de l'offre de soins, le développement de la prévention.
Par ailleurs, une réflexion sur l'organisation de l'offre de soins permettrait de dessiner les contours de réformes structurelles ambitieuses, afin d'améliorer l'accès aux soins dans les territoires tout en tenant compte de la rareté des ressources et de la contrainte budgétaire. La gradation des soins entre la ville et l'hôpital, la coordination des professionnels de santé et des parcours de santé, la pertinence des soins et la simplification de la gouvernance du système de santé doivent ainsi contribuer à renforcer l'efficience du système dans son ensemble, c'est-à-dire dégager des marges de manoeuvre financières sans dégrader la qualité de l'offre. L'approfondissement de la dynamique des groupements hospitaliers de territoire (GHT) constitue un chantier à poursuivre, de même que la transformation des modèles de prise en charge des patients, en ville comme à l'hôpital.
Enfin, la France doit résolument investir le champ de la prévention et de la promotion de la santé. La stratégie nationale de santé (SNS) pour 2018-2022 en faisait un axe d'action prioritaire, mais le bilan, très en deçà des ambitions affichées, est pour le moins limité. Les « résultats médiocres » de la France dans le champ de la prévention en santé, « malgré un effort budgétaire comparable » à celui de ses voisins européens52(*), doivent conduire à un changement de paradigme plus profond. C'est dans le cadre d'une stratégie d'action globale et coordonnée, soutenue par un pilotage politique fort et unifié, que devraient s'inscrire la promotion des comportements favorables à la santé et du bien-vieillir, l'amélioration des taux d'adhésion aux dépistages des cancers ainsi qu'à la vaccination.
b) La nécessité de nouveaux transferts de recettes à la sécurité sociale
Des mesures sur les dépenses ne suffiront manifestement pas à ramener la sécurité sociale à l'équilibre à moyen terme.
Si on considère que l'augmentation de prélèvements obligatoires de 2025 doit demeurer exceptionnelle, il convient donc de transférer de nouvelles recettes à la sécurité sociale.
Certes, cela augmenterait d'autant le déficit de l'État. On pourrait donc considérer qu'il s'agit d'un « jeu à somme nulle ». Toutefois l'État peut se financer sans difficulté sur les marchés financiers, contrairement à la sécurité sociale, qui pour se financer à long terme doit passer par la Cades. Or, un transfert à la Cades n'est possible qu'en cas de perspective crédible de retour à l'équilibre.
Comme indiqué supra, le quasi-retour à l'équilibre dans les années 2010 avait été atteint non seulement par la maîtrise des dépenses mais aussi par l'affectation de plus de 12 milliards d'euros en 2011 et 201253(*).
C'est donc par un effort résolu portant à la fois sur les recettes et sur les dépenses qu'il sera possible de ramener la sécurité sociale à l'équilibre, et de préserver notre modèle social.
LEXIQUE DES PRINCIPAUX SIGLES
|
Acoss |
Agence centrale des organismes de sécurité sociale (également Urssaf Caisse nationale) |
|
Agirc |
Association générale des institutions de retraite des cadres |
|
Apu |
Administrations publiques |
|
Apuc |
Administrations publiques centrales |
|
Apul |
Administrations publiques locales |
|
Arrco |
Association des régimes de retraite complémentaire |
|
Asso |
Administrations de sécurité sociale |
|
Cades |
Caisse d'amortissement de la dette sociale |
|
CCSS |
Commission des comptes de la sécurité sociale |
|
Cnaf |
Caisse nationale des allocations familiales |
|
Cnam |
Caisse nationale d'assurance maladie |
|
Cnav |
Caisse nationale d'assurance vieillesse |
|
COR |
Conseil d'orientation des retraites |
|
DSS |
Direction de la sécurité sociale |
|
FRR |
Fonds de réserve des retraites |
|
FSV |
Fonds de solidarité vieillesse |
|
HCFP |
Haut Conseil des finances publiques |
|
Insee |
Institut national de la statistique et des études économiques |
|
Lacss |
Loi d'approbation des comptes de la sécurité sociale |
|
LFRSS |
Loi de financement rectificative de la sécurité sociale |
|
LFSS |
Loi de financement de la sécurité sociale |
|
LO |
Loi organique |
|
Lolf |
Loi organique relative aux lois de finances |
|
LPFP |
Loi de programmation des finances publiques |
|
M€ |
Million d'euros |
|
Md€ |
Milliard d'euros |
|
Mecss |
Mission d'évaluation et de contrôle de la
sécurité sociale |
|
Odac |
Organismes divers d'administration centrale |
|
Odass |
Organismes dépendant des assurances de sécurité sociale |
|
Ondam |
Objectif national de dépenses d'assurance maladie |
|
PIB |
Produit intérieur brut |
|
Placss |
Projet de loi d'approbation des comptes de la sécurité sociale |
|
PLF |
Projet de loi de finances |
|
PLFRSS |
Projet de loi de financement rectificative de la sécurité sociale |
|
PLFSS |
Projet de loi de financement de la sécurité sociale |
|
PLPFP |
Projet de loi de programmation des finances publiques |
|
PSMT |
Plan budgétaire et structurel à moyen terme |
|
Ralfss |
Rapport sur l'application des lois de financement de la sécurité sociale (rapport annuel de la Cour des comptes) |
|
Resf |
Rapport économique, social et financier (annexé au PLF) |
|
Robss |
Régimes obligatoires de base de sécurité sociale |
|
Unédic |
Union nationale interprofessionnelle pour l'emploi dans l'industrie et le commerce |
|
Urssaf |
Union de recouvrement des cotisations de sécurité sociale et d'allocations familiales |
TRAVAUX DE LA COMMISSION - AUDITIONS
M. Laurent
Saint-Martin,
ministre auprès du Premier ministre,
chargé
du budget et des comptes publics
Réunie le jeudi 17 octobre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Laurent Saint-Martin, ministre auprès du Premier ministre, chargé du budget et des comptes publics.
M. Philippe Mouiller, président. - Mes chers collègues, nous débutons nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025 en accueillant M. Laurent Saint-Martin, ministre auprès du Premier ministre, chargé du budget et des comptes publics. Cette audition est diffusée en direct sur le site internet du Sénat.
Monsieur le ministre, vous avez présenté ce PLFSS le 10 octobre dernier, avec neuf jours de retard sur le calendrier prévu par la loi organique du fait des suites de la dissolution de l'Assemblée nationale, dans un contexte financier délicat.
Ainsi, alors que la sécurité sociale semblait engagée sur la voie du rétablissement de ses comptes, la crise du covid-19 a entraîné l'accumulation de déficits très lourds et surtout durables.
De fait, malgré les mesures parfois difficiles qui figurent dans le présent PLFSS, la trajectoire financière jusqu'en 2028, annexée à ce texte, reste préoccupante. Pour tout dire, elle ne semble pas compatible avec le maintien de l'objectif d'une extinction de la dette sociale en 2033.
Monsieur le ministre, je vous laisse détailler le contenu de ce PLFSS ainsi que, plus largement, votre vision des comptes de la sécurité sociale. Les membres de la commission pourront ensuite vous interroger, en commençant par notre rapporteure générale Élisabeth Doineau.
M. Laurent Saint-Martin, ministre auprès du Premier ministre, chargé du budget et des comptes publics. - Mesdames, messieurs les sénateurs, je me réjouis d'être devant vous ce matin. Je commencerai, si vous le voulez bien, par un point de calendrier et de méthode.
Vous l'avez rappelé, monsieur le président, ce texte a été déposé tardivement. Par définition, tout projet de loi est perfectible, puisqu'il est amendable, mais, au regard de ses conditions de préparation, celui-ci l'est sans doute un peu plus qu'à l'accoutumée - je le dis en toute humilité. Il sera bien évidemment soumis à la discussion parlementaire, mais nous sommes aussi en lien avec les partenaires sociaux, organisations patronales comme syndicales. D'ailleurs, dès lundi dernier, devant la Commission des comptes de la sécurité sociale (CCSS), j'ai répété que nous entendions être à l'écoute de toutes les propositions dès lors qu'elles concourent au redressement des finances sociales.
Les textes financiers présentés cet automne ont en effet pour cap le redressement de nos comptes publics, préalable indispensable à l'avenir de nos politiques publiques, en particulier de nos politiques sociales.
C'est autant à la lumière de la situation globale de nos finances publiques, toutes administrations publiques confondues, que de la situation spécifique des comptes sociaux que le présent PLFSS prend sens. Le Premier ministre l'a affirmé dès sa prise de fonction, la situation de nos finances publiques est grave. Il ne s'agit pas de céder à l'anxiété, mais de faire preuve de gravité ; le redressement de nos comptes publics est une nécessité.
Nous devons dès 2025 fournir un effort exceptionnellement ambitieux de deux points de PIB si nous voulons ramener le déficit public à 5 % en 2025, condition elle-même nécessaire à un retour sous les 3 % à l'horizon 2029 - vous aurez noté, évidemment, le report de l'échéance. Cela représente un effort inédit, mais nécessaire, de l'ordre de 60 milliards d'euros. La dette, qui dépasse 3 220 milliards d'euros cette année, et le déficit, estimé à 6 % pour 2024, sont bien l'affaire de toutes les administrations publiques - j'insiste sur ce point.
C'est pourquoi nous proposons, dans les différents textes financiers que nous présentons, un effort partagé : l'État et ses opérateurs contribueraient à hauteur de 52 % à l'effort de maîtrise de la dépense publique, la protection sociale à hauteur de 36 % et les collectivités locales à hauteur de 12 %. Autrement dit, la dépense primaire de l'État diminuerait de 1 %, celle des collectivités locales serait stable et celle des administrations sociales progresserait de 0,6 %.
S'agissant des comptes sociaux, le rapport présenté par le secrétaire général de la CCSS lundi dernier illustre très clairement la gravité de la situation. Le déficit de la sécurité sociale dépassera en 2024 de près de 8 milliards d'euros le niveau des crédits votés en loi de financement initiale. En 2025, sans mesures nouvelles, le déficit de la sécurité sociale s'élèverait à 28 milliards d'euros. Tout le monde comprendra qu'un tel niveau n'est pas soutenable et qu'il y a urgence à renverser la vapeur.
Le PLFSS pour 2025 marque donc une étape importante dans le retour à l'équilibre de nos comptes sociaux, mais une étape seulement, car l'effort de rééquilibrage devra se poursuivre sur plusieurs exercices.
La responsabilité impose d'abord de renouer avec une trajectoire soutenable de finances sociales, première condition de la pérennité de notre modèle de protection sociale fondé sur la solidarité intergénérationnelle et cher à tous les Français.
Vous connaissez les raisons du déséquilibre actuel. Nous avons fait le choix, nécessaire et juste - j'en suis profondément convaincu - de dépenser ces dernières années pour protéger nos concitoyens contre les crises sanitaire et économique, mais aussi pour renforcer un certain nombre de services publics liés à nos dépenses sociales, notamment au travers du Ségur de la santé.
Ces crises étant à présent derrière nous, la croissance attendue l'an prochain à 1,1 %, le chômage au plus bas depuis quarante ans, tutoyant la barre des 7 %, l'inflation revenant sous les 2 %, nous proposons donc pour 2025 un effort de freinage proportionné de la dépense sociale.
Les dépenses des régimes obligatoires de base de la sécurité sociale et du Fonds de solidarité vieillesse (FSV) afficheraient ainsi une progression maîtrisée de 2,8 %, contre 5,3 % en 2024, soit 18 milliards d'euros. Le PLFSS prévoit des premières mesures visant à redresser le solde dès 2024 et, pour 2025, quatre piliers équilibrés permettront de ramener le déficit de la sécurité sociale à 16 milliards d'euros, tout en finançant des mesures nouvelles.
Premier pilier, le report de l'indexation des pensions de retraite - les minima seront quant à eux revalorisés selon le calendrier habituel - permettra de dégager plus de 3 milliards d'euros. S'y ajouteront plus de 2 milliards d'euros au titre du relèvement de quatre points du taux de cotisation des employeurs publics à la Caisse nationale de retraites des agents des collectivités locales (CNRACL).
Deuxième pilier, il importe de se préoccuper de la maîtrise de l'objectif national de dépenses d'assurance maladie (Ondam), dont la progression sera ramenée à son niveau spontané de 2,8 %. Les engagements pris par le Gouvernement, qui avoisineront 5 milliards d'euros, seront donc financés à due concurrence par des efforts de maîtrise de la dépense d'un montant équivalent, lesquels devront reposer de façon équilibrée sur les différents acteurs du système de santé.
Concrètement, cet effort passera par le relèvement du ticket modérateur à hauteur de 1,1 milliard d'euros. Cette mesure, qui devrait être invisible pour les assurés, permettra en revanche un juste rééquilibrage des dépenses de santé entre l'assurance maladie et les organismes complémentaires, dont il faut rappeler que la part dans la consommation de soins et de biens médicaux baisse tendanciellement. Je rappelle par ailleurs que le reste à charge des Français, qui a baissé de deux points au cours des dix dernières années, est le plus faible de tous les pays de l'OCDE.
La baisse du plafond de prise en charge des indemnités journalières, qui sera sans effet sur les salariés rémunérés en deçà de 1,4 Smic, permettra de dégager 600 millions d'euros d'économies dès 2025. Enfin, le relèvement des franchises et des participations forfaitaires, acté dès 2024, montera en charge pour atteindre 300 millions d'euros en 2025.
Des mesures d'efficience sont également prises. Les plans de maîtrise du prix des produits de santé, pour 1,2 milliard d'euros, et de sobriété des usages, à hauteur de 400 millions d'euros, permettront de contenir à 2,3 % la progression des dépenses de produits de santé. Des économies de 700 millions d'euros sont attendues de la rationalisation des achats à l'hôpital et dans les établissements médico-sociaux ; 300 millions d'euros des mesures de maîtrise des dépenses de radiologie et d'imagerie médicale ; 300 millions d'euros enfin de la régulation des soins de ville et des dépenses liées au covid-19.
Au-delà de ces 4,9 milliards d'euros d'économies que je viens de résumer brièvement, les efforts de lutte contre la fraude doivent s'intensifier. Nous ne pouvons, d'un côté, nous satisfaire du niveau de fraude dans certaines branches, en particulier la branche famille, et expliquer de l'autre qu'il faut freiner les dépenses. Nous poursuivrons donc les actions engagées avec les caisses du régime général pour renforcer de manière significative les moyens consacrés à cette politique, suivant le programme engagé pour la période 2023-2027. La lutte contre la fraude nécessite des investissements, mais ce sont des dépenses nécessaires. À l'horizon 2027, les effectifs auront augmenté de 20 % par rapport à 2022, nous aurons formé 450 cyberenquêteurs et modernisé les systèmes d'information. Nous nous donnons également les moyens de lutter contre la fraude aux cotisations sociales en lien avec l'Urssaf et la Mutualité sociale agricole (MSA).
Troisième pilier, les réformes d'efficience comme la refonte des allégements généraux doivent nous permettre de lutter plus efficacement contre les trappes à bas salaire tout en dépensant moins. Mme la ministre du travail et de l'emploi aura l'occasion de vous en parler plus longuement, mais nous pourrons évidemment évoquer ce sujet.
Quatrième et dernier pilier, il convient de réviser les niches socio-fiscales dans le cadre des réformes portées notamment au travers des dispositifs sectoriels prévus à l'article 7 de ce texte. Il s'agit, par exemple, de mieux prendre en compte les avantages en nature tels que les véhicules de fonction et, plus globalement, de lutter contre l'optimisation socio-fiscale.
Le présent PLFSS assume donc un coup de frein réel, mais un coup de frein que nous estimons raisonnable et qui nous laisse suffisamment de marges de manoeuvre pour préserver, d'une part, le système de protection sociale lui-même, et, d'autre part, le financement de mesures nouvelles. Parmi celles-ci, les revalorisations accordées aux professionnels de santé libéraux représenteront 1,6 milliard d'euros de dépenses nouvelles en 2025. Nous continuerons aussi à agir pour l'hôpital, dont le budget progressera de plus de 3 milliards d'euros, et pour les établissements sociaux et médico-sociaux, dont le budget sera rehaussé de plus de 2 milliards d'euros pour honorer les engagements pris dans le champ du handicap et du grand âge.
En conclusion, notre texte prévoit, je le crois, un effort juste de maîtrise de la dépense, partagé entre les branches, et surtout cohérent avec les besoins identifiés et les priorités du Gouvernement.
Mme Élisabeth Doineau, rapporteure générale. - J'aurai trois questions.
Première question : le PLFSS pour 2025 prévoit, pour l'exercice 2024, un déficit de 18 milliards d'euros, c'est-à-dire de 8 milliards de plus, dites-vous, par rapport à ce qui figurait dans la loi de financement de la sécurité sociale de 2024 ; les chiffres sont de plus en plus vertigineux. Selon le rapport de la CCSS, cela s'expliquerait en quasi-totalité par des recettes, essentiellement fiscales - notamment de TVA -, inférieures aux prévisions. En outre, les emplois créés au cours des dernières années étant souvent des emplois bas salaires, la politique d'allégements généraux a entraîné de moindres recettes de cotisations. Pouvez-vous expliquer cette erreur de prévision ? De nouvelles mauvaises surprises sur les recettes sont-elles à craindre sur la période de programmation ? Ou vous semble-t-il au contraire que ces moindres recettes en 2024 peuvent se traduire par un rebond spontané des recettes, au moins fiscales ?
Ma deuxième question concerne les allégements de cotisations patronales, sans préjudice des explications que nous donnera la ministre du travail et de l'emploi. Le rapport d'Antoine Bozio et Étienne Wasmer est très intéressant, mais les solutions dont il fait état sont à moyens constants, alors que le Gouvernement envisage de réduire ces allégements. Dans une récente interview au journal Les Échos, le président du Mouvement des entreprises de France (Medef) s'est dit « totalement opposé à cette mesure », considérant qu'elle détruirait « plusieurs centaines de milliers de postes, dans les secteurs très pourvoyeurs d'emploi sur les territoires, en proximité : la propreté, la restauration collective, l'aide à la personne... » Les prévisions de l'Observatoire français des conjonctures économiques (OFCE), publiées hier, avancent le chiffre de 50 000 emplois détruits en trois ans, ordre de grandeur qui me paraît plus réaliste. Le Gouvernement a-t-il chiffré, de son côté, l'impact de la mesure sur l'emploi ? Des ajustements vous semblent-ils envisageables pour minorer cet impact ?
Enfin, dernière question, si la sécurité sociale est amenée à connaître un déficit durable d'environ 20 milliards d'euros, la dette sociale va continuer d'augmenter. J'ai bien noté que le PLFSS prévoit de permettre à l'Agence centrale des organismes de sécurité sociale (Acoss) de s'endetter à deux ans, et non plus seulement à un an, mais il s'agit tout de même d'endettement de court terme. Si l'on veut éviter de se retrouver dans la même situation qu'en 2020, quand l'Acoss s'était trouvée dans l'incapacité d'emprunter sur les marchés, il faudra réaliser de nouveaux transferts de dette sociale à la Caisse d'amortissement de la dette sociale (Cades), qui emprunte à long terme. Ces nouveaux transferts impliqueront de repousser l'échéance d'amortissement de la dette sociale au-delà de 2033, ce qui nécessitera une loi organique. Où en sont les réflexions du Gouvernement sur cette question ?
M. Laurent Saint-Martin, ministre. - Je commencerai par répondre à votre question sur les prévisions de recettes, car, c'est vrai, les moindres recettes fiscales ont un impact non seulement sur les comptes de l'État, mais également sur les comptes sociaux, notamment, en effet, au travers de la TVA. La composition de la croissance a été différente de celle qui avait été estimée l'année dernière : il y a eu plus d'exportations - c'est une bonne nouvelle pour notre solde commercial -, mais il y a eu moins de consommation, ce qui a un effet immédiat sur la TVA, dont les recettes ont été plus faibles que prévu. À cela s'ajoute le ralentissement économique que l'on a connu à l'échelle européenne. Tout cela a des conséquences sur nos comptes sociaux, vous avez raison.
Toutefois, je le rappelle, les recettes de la sécurité sociale sont bien en hausse ; simplement, nos dépenses sociales sont en forte hausse. Il nous faut considérer cette situation avec lucidité, mais le travail continue néanmoins à financer grandement notre système de protection sociale, ainsi que celui-ci a été conçu. Les allégements généraux ont permis de créer de l'emploi dans notre pays : si le chômage a baissé de plus de 2 points, c'est notamment parce que nous avons amélioré notre compétitivité-coût, donc diminué le coût du travail. Il faut prendre la mesure des volumes d'économies et de dépenses que cela représente pour l'État : les allégements généraux représentent quelque 80 milliards d'euros, dont 20 milliards d'euros sur les quatre dernières années. Si vous me demandez personnellement si je pense que cette politique a été bonne pour l'emploi, je vous répondrai oui. Mais si vous me demandez si le fait de freiner cette dépense à hauteur de 4 milliards d'euros, ainsi que nous le proposons dans ce PLFSS, est une mesure raisonnable, je vous répondrai oui également. Nous pouvons donc demander aux entreprises, tout en luttant contre la « démiscardisation » - c'est le sujet du rapport Bozio-Wasmer -, d'absorber un freinage des aides publiques en matière d'allégements généraux à hauteur de 4 milliards d'euros ; rapporté aux 80 milliards d'euros, cela ne me paraît pas excessif. Cette contribution des entreprises ne devrait pas avoir un impact trop important sur l'emploi. Telle est ma conviction.
La réflexion initiale des économistes Bozio et Wasmer n'en perd pas pour autant sa pertinence, à savoir comment lutter contre la trappe à bas salaire que représente le nombre trop important d'emplois au Smic. En effet, les allégements généraux totaux, combinés à la prime d'activité, ont probablement contribué à maintenir l'emploi à ce niveau de salaire. L'enjeu est donc d'augmenter les salaires, car la différence entre le salaire médian et le Smic demeure trop faible.
Nous pensons qu'il faut inciter les employeurs à augmenter les salaires, notamment en rendant plus incitatifs, par la baisse des cotisations patronales, les salaires compris entre 1,3 et 1,8 Smic. C'est ce qui sera proposé, en deux temps - en 2025 et 2026 -, afin d'inciter à embaucher ou à augmenter les salaires jusqu'à cette tranche. Je le reconnais, il y a eu sans nul doute des effets pervers liés à l'absence totale de charges au niveau du Smic, à laquelle s'est ajouté, je le répète, l'effet de la prime d'activité. Cette réforme est donc nécessaire.
Je comprends donc les inquiétudes du président du Medef ; même si ses termes me semblent excessifs, il faut prendre ses propos avec sérieux, pour éviter de faire un zigzag complet et devenir un pays dont le coût du travail serait confiscatoire et contraire à la politique d'attractivité que nous avons menée au cours des dernières années. En revanche, on peut considérer qu'une économie à hauteur de 4 milliards d'euros, rapportée au montant des aides octroyées au cours des dernières années et à la réalité de nos finances publiques, serait équilibrée, raisonnable, et ne remettrait en question ni la politique pour l'emploi, qui a été une réussite, ni la lutte contre la désmicardisation selon le schéma « Bozio-Wasmer ».
J'en viens à la question de la dette sociale. La loi organique de 2020 permettait de prolonger l'amortissement de notre dette sociale jusqu'en 2033. Aujourd'hui, nous amortissons la dette à hauteur d'environ 16 milliards d'euros par an et, si tout se passe bien, nous devrions l'avoir amortie d'ici à 2032. Il n'y a donc pas de raison d'examiner un nouveau projet de loi organique pour prolonger la durée de vie de la Cades et l'amortissement de notre dette sociale. Néanmoins, il faut rester vigilant, car la spécificité des finances sociales réside dans le fait qu'il s'agit de dépenses de guichet et de dépenses de nécessité, qui nécessitent parfois une adaptation de l'amortissement de notre dette.
Mme Corinne Imbert, rapporteure pour la branche assurance maladie. - Le PLFSS pour 2025 actualise la prévision de déficit de la branche maladie en 2024 à hauteur de 14,6 milliards d'euros, contre 8,5 milliards prévus dans la loi de financement de la sécurité sociale de 2024. Il laisse espérer un léger redressement en 2025, avec un déficit qui atteindrait 13,4 milliards d'euros, puis prévoit une nouvelle dégradation dans les années suivantes, jusqu'à un déficit de près de 15 milliards d'euros en 2028. En parallèle, le PLFSS fixe une progression de l'Ondam à hauteur de 2,8 %, que le Haut Conseil des finances publiques (HCFP) considère comme très optimiste en raison de prévisions d'économie jugées incertaines.
J'aurai donc trois questions.
La première porte sur la situation préoccupante de la branche maladie. Les trajectoires pluriannuelles conduisent à s'interroger depuis plusieurs années sur la soutenabilité financière de cette branche. Prenons l'exemple des dépenses du Ségur de la santé. Vous avez indiqué, monsieur le ministre, que les mesures devaient être financées. Or les dépenses liées au Ségur, supportées par la branche assurance maladie à hauteur de 11 milliards d'euros par an pour les revalorisations salariales, ne sont toujours pas financées ; je ne dis pas qu'il ne fallait pas procéder à cette revalorisation, je dis juste qu'elles ne sont pas financées. Ces dépenses ne seront pas les seules à peser dans le déficit de la branche, mais elles constituent des dépenses structurelles, et il s'agit tout de même d'un montant de 11 milliards d'euros. Quelles marges de manoeuvre le Gouvernement envisage-t-il pour financer les dépenses structurelles de la branche assurance maladie dans un horizon pluriannuel ?
Ma deuxième question porte, comme la troisième, sur l'Ondam. Les précédents gouvernements nous ont habitués à un dépassement systématique de cet objectif ; comment convaincre les parlementaires que la trajectoire fixée par ce PLFSS peut être, cette fois-ci, respectée ?
Enfin, l'Ondam est un objectif prévisionnel, qui ne constitue pas un plafond de dépenses ; est-il toujours un outil de régulation et de pilotage efficace ?
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - J'aurai deux questions concernant la branche autonomie, dont les perspectives financières sont très dégradées.
L'exercice 2024 devrait s'achever sur un excédent de 900 millions d'euros, mais, ensuite, la situation va se dégrader, avec un déficit de 400 millions en 2025 et qui se poursuivra pour atteindre 1,5 milliard en 2028. C'est particulièrement inquiétant au regard du défi que nous avons à relever concernant l'autonomie. Pouvez-vous nous expliquer les raisons de cette dégradation des prévisions et les pistes que vous envisagez pour préserver l'équilibre budgétaire de la branche ?
Ma deuxième question concerne les relations entre la branche autonomie et les départements. La branche ne verse rien de moins que douze concours différents à ces derniers ; le système est donc assez illisible. Ainsi, tant les départements que la Caisse nationale de solidarité pour l'autonomie (CNSA) demandent une réforme de ces concours pour en améliorer l'efficience. Envisagez-vous d'étudier une telle réforme ?
M. Olivier Henno, rapporteur pour la branche famille. - Ma première question concerne les indemnités journalières (IJ) du congé de maternité postnatal. Ces indemnités ont été transférées l'année dernière à la branche famille, alors qu'elles relevaient précédemment de la branche assurance maladie. Cela me semble illogique, car figure, sur les feuilles de paie, la mention « Assurance maladie, maternité, décès ». Ce transfert, représentant une somme de 2 milliards d'euros, ne devait concerner qu'une année. Quel est votre point de vue sur ce sujet ? La branche famille, privée de ces 2 milliards d'euros par an, ne peut plus tenir ses engagements précédents, notamment la réforme du mode de garde et le service public de la petite enfance.
Ma deuxième question est de portée plus générale. Avec de tels déficits, nous sommes en train de faire payer nos dépenses sociales à nos enfants. Un chiffre me préoccupe particulièrement : nous allons rembourser 16 milliards d'euros à la Cades l'année prochaine, mais nous risquons d'emprunter d'un autre côté 20 milliards. Cela n'est pas durable ! Quelle est votre vision à moyen terme concernant la Cades et notre niveau d'endettement ?
M. Laurent Saint-Martin, ministre. - Je commencerai par la branche maladie.
L'Ondam est-il trop optimiste ? Objectivement, au cours des dernières années, le dépassement de l'Ondam a été réduit ; il faut continuer dans cette voie et faire en sorte que les dépenses exécutées s'approchent le plus possible de l'Ondam, qui reste un objectif.
Est-ce un bon outil de pilotage ? C'est en tout cas celui qu'a défini le législateur organique. En tout état de cause, nous avons besoin d'un pilotage fin et nous devons garder une ambition politique ferme pour respecter cet objectif. Faut-il aller jusqu'à en faire un plafond de dépenses ? Je vous renvoie la question ! Selon moi, on peut aujourd'hui travailler avec l'Ondam de façon responsable, tout en ayant des politiques publiques claires en matière de dépenses sociales. Cela ne me semble pas être la priorité du moment, bien que ce débat existe et ait refait surface au moment de la révision de la loi organique relative aux lois de financement de la sécurité sociale (Lolfss) ; je relève qu'à l'occasion de cette révision a été instauré l'équivalent d'une loi de règlement, qui permet d'instaurer un enchaînement, vertueux à mes yeux, entre l'autorisation et la certification des comptes.
Il y a en effet une prévision d'augmentation du déficit de l'assurance maladie à partir de 2026. Il faudra donc poursuivre les efforts, vous avez raison, et c'est un processus pluriannuel. C'est d'ailleurs vrai pour l'ensemble des branches ; il conviendra de remettre les dépenses en perspective en fonction de la réalité des recettes, c'est la spécificité des finances sociales, je le disais précédemment. J'y insiste, nous tenons tous à ce modèle et, pour le préserver, il faut le rendre soutenable, en ayant la capacité de freiner la dépense par rapport à la réalité des recettes.
J'en viens aux questions portant sur la branche autonomie.
Tout le monde le sait, cette cinquième branche, nouvellement créée, va connaître une augmentation des dépenses. La question est donc de savoir quelles recettes mettre en face. Je ne veux pas parler à la place de Paul Christophe, mais je pense qu'il ne faut s'interdire aucun débat à ce sujet. Le Gouvernement veut tenir un discours de vérité ; donc il faut dire que, face aux besoins de l'autonomie, nous avons besoin de réfléchir au financement de la branche. Ce financement passe-t-il nécessairement par une nouvelle cotisation ? Pas forcément, mais il faudra trouver des sources de financement, c'est une réalité objective, implacable, et le déficit ne saurait constituer une réponse acceptable. Je ne doute pas que Paul Christophe propose des réformes à ce sujet.
Vous évoquez, madame Deseyne, la situation des relations de cette branche avec les départements. Je suis également favorable à la simplification, notamment à la fusion des secteurs de soins et d'autonomie, étape nécessaire, mais non suffisante.
J'en viens à la branche famille. Vous me posez la question, monsieur Henno, du transfert des IJ de la branche assurance maladie à cette branche et qui, me dites-vous, ne devait porter que sur une année. Avant de vous répondre, je vais me renseigner sur ce point. Cela dit, le fait que ces indemnités relèvent de la branche famille ne me paraît pas totalement contre-intuitif, cela a du sens. Ensuite, sur le fond, pourquoi a-t-on fait cette réforme ? Pour que ces dépenses ne grèvent pas la branche assurance maladie, qui est en déficit. Aussi, il me paraît nécessaire que la part employeur pour les salaires supérieurs à 1,4 Smic soit plus importante.
D'ailleurs, pour revenir à une question de Mme Imbert, qui me demandait pourquoi, cette fois-ci, on croirait à cet Ondam, je précise qu'il faut, évidemment, que les mesures réglementaires suivent et soient à la hauteur des enjeux.
Vous soulevez ensuite, monsieur le sénateur, la question de la Cades et de la dette sociale. Précisément, la maîtrise nécessaire de nos comptes sociaux vise aussi à ne pas prolonger l'amortissement de notre dette. Prévoir une trajectoire de remboursement de notre dette sociale est sain, c'était une sage décision, et je ne crois pas que l'on se prive de recettes pour notre sécurité sociale en remboursant la dette sociale ; cela relève de l'esprit de responsabilité. Si l'on se traînait indéfiniment une dette publique collective - dette sociale et dette de l'État -, cela coûterait probablement plus cher et cela nous empêcherait de continuer à financer nos priorités sociales. Le meilleur moyen d'éviter une prolongation de la Cades est de rétablir l'équilibre de nos comptes sociaux ; pardon pour cette lapalissade, mais la priorité doit être celle-là et c'est celle du Gouvernement. Nous n'élaborons pas un projet de budget comportant une augmentation des dépenses et une prévision de recettes incertaines en nous disant qu'il suffira de reprolonger la Cades. Nous souhaitons respecter le calendrier prévu, même si, Mme Imbert l'a dit, il n'y a pas beaucoup de marges de manoeuvre : notre objectif politique est d'abord de réduire le déficit, il ne s'agit en aucun cas de prolonger la Cades.
Mme Raymonde Poncet Monge. - Je me félicite que le PLFSS amorce une remise à plat, quoique timide, de la politique d'exonérations massives et croissantes de cotisations sociales, d'autant que celle-ci n'était associée à aucune conditionnalité et qu'elle n'a jamais fait l'objet de la moindre évaluation. Cela dit, pour redresser nos finances publiques, nous avons plus d'ambition que vous du côté des recettes. Vous le savez, la révision des allégements généraux proposée dans ce PLFSS, suivant les préconisations de MM. Bozio et Wasmer, sera insuffisante, puisqu'elle ne rapportera que 4 milliards d'euros, sur une politique d'exonérations qui représente 80 milliards d'euros.
Surtout, pour ce qui concerne le budget de la sécurité sociale, qui nous intéresse ici, ce reprofilage ne s'attaque guère aux réels problèmes que constituent les exemptions d'assiettes et les exonérations non compensées des dispositifs de complément de salaire désocialisés. Or, selon la Cour des comptes, ces niches sociales, notamment les compléments de salaire désocialisés et l'exonération non compensée des heures supplémentaires, ont augmenté de 8 milliards d'euros entre 2018 et 2022 et de 9,4 milliards entre 2018 et 2023. Sans ces pertes de recettes, l'évolution des dépenses n'aurait pas conduit à des déficits : la dynamique des recettes a été délibérément entravée. Aussi, pensez-vous que la réduction de seulement 700 millions d'euros des niches sociales soit à la hauteur des enjeux ? D'ailleurs, comment avez-vous calculé cette économie ?
Deuxième question : le report, du 1er janvier au 1er juillet, de la revalorisation des retraites est-il pérenne ? Si cette revalorisation est toujours basée sur douze mois glissants, indépendamment des six mois non revalorisés, qui représenteront une perte sèche de 3 milliards d'euros puisque l'inflation suit une tendance baissière, la revalorisation sera-t-elle inférieure à celle qu'elle aurait été en se fondant sur l'indice des prix au 1er janvier ?
Par ailleurs, je souhaiterais que l'on remette à plat les forfaits sociaux censés compenser les exemptions d'assiettes. Cet objectif n'est pas atteint, puisque le rendement est passé de 43 % en 2017 à 35 % en 2023. Comptez-vous compenser ces 8 points perdus ?
Quand mettrons-nous réellement en application la loi du 25 juillet 1994 relative à la sécurité sociale, dite Veil, pour contrer toutes les exonérations non compensées et les exemptions d'assiette injustifiées ?
Par ailleurs, avez-vous pris en compte, dans votre prévision de croissance de 1,1 %, l'impact récessif estimé par l'OFCE de 0,8 point de croissance qu'entraînera votre plan de 40 milliards d'euros de réduction des dépenses ? Ou bien la croissance ne sera-t-elle que de 0,3 % ?
Enfin, il existe des fraudes sociales à la cotisation et à la prestation. Comment se répartissent les économies que vous escomptez de la lutte contre la fraude entre ces deux types de fraude ? Je le rappelle, ces fraudes sont majoritairement constituées de fraudes à la cotisation.
Mme Céline Brulin. - Vous avez indiqué que le redressement des comptes publics était l'affaire de toutes les administrations publiques ; je pense qu'il sera surtout l'affaire de nos concitoyens.
Je pense d'abord aux retraités, dont la revalorisation de la pension sera reportée du 1er janvier au 1er juillet, ce qui représente une contribution de leur part de près de 4 milliards d'euros, plus importante donc que celle des entreprises, via le réaménagement des exonérations de cotisations sociales, qui sera partiellement compensé - à hauteur de 1 milliard d'euros - par la diminution de l'impôt sur les sociétés.
Je pense ensuite aux patients, qui subiront la hausse du ticket modérateur, après le doublement des franchises médicales et l'augmentation du ticket modérateur pour les soins dentaires. Vous indiquez que cela sera invisible pour les assurés ; c'est faux. Les complémentaires ont déjà augmenté leurs tarifs - peut-être même au-delà de ce qu'elles auraient dû faire - et risquent de les augmenter encore, ce que les cotisants ressentiront, à moins de souscrire un contrat qui les couvrent moins bien.
Je pense enfin aux collectivités. L'augmentation de 4 points de la cotisation retraite des agents des collectivités, pour la CNRACL - c'est d'ailleurs également vrai pour les agents hospitaliers - entraînera une hausse considérable des dépenses de fonctionnement de nos collectivités, ce qui risque de nuire aux services qu'elles rendent au quotidien. C'est particulièrement injuste parce que le secteur privé ne sera pas mis à contribution de cette manière-là. En outre, le déséquilibre de la CNRACL est lié à des contributions de cette caisse en faveur d'autres caisses déficitaires et au fait qu'il y a de plus en plus d'agents contractuels, pour lesquels les employeurs ne cotisent pas à la même caisse.
Il faut absolument revenir sur ces éléments. Notre système de protection sociale est historiquement assis sur des cotisations liées au travail, mais, toute une partie de l'économie étant financiarisée, pourquoi ne pas mettre à contribution, pour notre système de protection sociale, les revenus considérables qui en sont tirés ?
M. Bernard Jomier. - Monsieur le ministre, je ne vous cache pas ma perplexité : en vous écoutant, j'ai l'impression de vivre une dystopie. Il y a trois jours, devant la CCSS, il y avait quatre ministres, tous issus de la mouvance présidentielle. Vous gérez donc les finances sociales depuis 2017, vous n'êtes pas issus d'une génération spontanée. L'an dernier, déjà, vous nous aviez présenté une évolution prévisionnelle des finances sociales qui ne comportait aucune perspective de retour à l'équilibre après la crise covid. Vous portez donc depuis bientôt huit ans cette politique, qui conduit les comptes sociaux droit dans le mur.
En effet, que proposez-vous ?
En ce qui concerne les recettes, nous demandons depuis des années, non la suppression de toutes les exonérations - certaines nous semblent justifiées -, mais l'évaluation de leur impact sur l'économie et l'emploi. Or, si ces évaluations commencent à poindre, elles sont loin d'être achevées et le lien entre les évaluations et la décision de maintenir ou de supprimer les exonérations n'est toujours pas établi. Vous faites un choix politique, le choix de ne pas reprendre trop de transferts aux entreprises, mais ce choix n'est pas fondé sur l'efficacité de la défense publique et sur l'équilibre de notre système social. Nous verrons donc ce qu'il ressort du débat parlementaire, nous entendons vos arguments et vos propositions. Sans doute, nous pouvons vous donner acte d'ouvrir enfin le débat sur le sujet, mais avec quel retard ! Et au prix de quel gaspillage d'argent public ! Car tout cet argent transféré sans garantie d'efficacité a manqué à nos services publics au cours des dernières années.
En ce qui concerne les dépenses, vous ne changez pas le cadre. Prenons l'exemple de l'hôpital. Les fédérations hospitalières nous indiquent qu'une hausse de 6 % de leurs ressources est nécessaire au regard de leurs missions actuelles, et un rapport sénatorial, rédigé par Catherine Deroche il y a deux ans, démontrait la nécessité de redéfinir le périmètre de l'hôpital public pour mettre ses moyens en adéquation avec ses missions. Or vous ne changez pas le cadre : vous proposez une augmentation des crédits affectés à l'hôpital de quelque 3 %, mais en y intégrant des transferts, de sorte que la hausse à périmètre constant ne dépassera pas 2 %, en gros le niveau de l'inflation. On sait donc d'ores et déjà que l'hôpital n'y arrivera pas. Chaque ministre des comptes publics affirme tous les ans qu'il n'y a pas de problème et que les hôpitaux ne sont pas soumis à l'inflation. Résultat : le déficit hospitalier ne cesse de croître et vient de dépasser 1 milliard d'euros.
M. Philippe Mouiller, président. - Deux milliards !
M. Bernard Jomier. - Vous voyez, je suis modéré, je suis même en dessous de la réalité !
Bref, le budget des hôpitaux ne tiendra pas avec cette augmentation de 1,8 % ou 1,9 %. En un mot, on n'avance pas plus sur le volet des dépenses.
En janvier 2018, j'avais applaudi au discours « Ma santé 2022 », parce qu'il s'agissait de penser le budget de santé autrement, de discuter des objectifs de santé, non seulement entre Bercy et le ministre de la santé, mais avec les territoires, les acteurs, les élus. Or, en huit ans, vous n'avez mené aucune réforme structurelle. Vous ne faites que transférer de l'argent vers les entreprises ou vers l'État, tout en transférant la dette de celui-ci vers la Cades. Comprenez donc que nous nous interrogions sur la direction que vous entendez donner à notre système de protection sociale.
Vous avez abordé la question du financement par le travail ou par la fiscalité, c'est un véritable sujet ; vous avez effleuré, sans aller plus loin, celle des organismes complémentaires. Un rapport, issu des rangs de votre majorité, indique que les mutuelles ne fonctionnent pas ; si le périmètre de la sécurité sociale est réduit et que les mutuelles ne fonctionnent pas, qui va financer la santé ? Voilà où nous en sommes. Nous n'en sommes plus à discuter de l'affectation du budget sur tel ou tel poste, car les prévisions pluriannuelles sont alarmantes. Et, ne nous racontons pas de fables, il faudra prolonger la Cades de vingt ans : vous financez la sécurité sociale par l'emprunt !
Bref, quel modèle de protection sociale voulez-vous ?
Mme Cathy Apourceau-Poly. - Mon intervention portera sur les retraites agricoles.
Le Sénat a adopté une proposition de loi de notre collègue Philippe Mouiller visant à garantir un mode de calcul juste et équitable des pensions de retraite de base des travailleurs non salariés des professions agricoles. Cette réforme devait s'appliquer à compter de 2026, mais le PLFSS pour 2025 repousse la mise en oeuvre de cette mesure à 2028. Pouvez-vous expliquer pourquoi et nous dire ce qui nous garantit qu'elle sera appliquée à cette date ?
Le groupe CRCE-K s'est toujours opposé aux allégements de cotisations sociales, car il sait que de telles mesures érodent le budget de la sécurité sociale. Elles ont coûté près de 80 milliards d'euros en 2023, sans avoir un impact réel sur les salaires et l'emploi. J'aimerais obtenir la liste des entreprises concernées par la suppression d'allégements de charges, si vous l'avez en votre possession.
Enfin, vous prévoyez d'abaisser le plafond d'indemnisation des arrêts de travail par la sécurité sociale, qui passerait de 1,8 à 1,4 Smic. Concrètement, un salarié touchant 1 900 euros net par mois percevrait donc 41 euros par jour. Or la plupart des salariés n'ont pas souscrit une mutuelle, car cela représente un coût supplémentaire. Ne pensez-vous pas nécessaire de revenir sur cette décision ? 41 euros par jour, c'est bien peu...
M. Laurent Saint-Martin, ministre. - Je répondrai aux questions en tant que ministre des comptes publics, car je ne suis ministre ni de la santé, ni du travail, ni des solidarités.
Sur la dynamique des recettes, vous me demandez si la politique économique et sociale de baisse d'impôts et de baisse de charges a permis à notre protection sociale d'avoir suffisamment de recettes. Le consensus des économistes est que, objectivement, la baisse du coût du travail - les allégements généraux - a un impact sur l'emploi ; le chômage a baissé de plus de 2 points dans notre pays, on a tendance à l'oublier assez facilement, alors que personne n'y parvenait jusque-là. On peut débattre de la nature de l'emploi créé, mais on ne peut pas nier le lien évident entre compétitivité des entreprises, baisse du coût du travail et emploi. Les recettes affectées à la protection sociale de notre pays ont augmenté - et largement - au cours des dernières années. Simplement, il se trouve que les dépenses aussi et que la crise covid a eu un impact que l'on ne peut négliger. Je le rappelle, juste avant cette crise, les comptes sociaux étaient à l'équilibre.
M. Bernard Jomier. - Non, cela a commencé en 2018 !
M. Laurent Saint-Martin, ministre. - Tout le monde reconnaît, je crois, que la crise covid a marqué le début des déficits massifs, même si les dépenses engagées étaient nécessaires.
M. Bernard Jomier. - Cela a commencé avec les « gilets jaunes ».
M. Laurent Saint-Martin, ministre. - Le surcroît de 30 % de dépenses supplémentaires liées à la crise covid, nous les avons souhaitées et assumées ; elles concernaient la revalorisation, le fonctionnement, l'investissement, la reprise de dette. Ces moyens étaient nécessaires pour répondre à la crise, mais, de fait, elles sont devenues structurelles. Il faut donc assumer ce déficit. Le travail continue de financer notre protection sociale et je considère que supprimer des allégements généraux de charges à hauteur de 4 milliards d'euros, c'est raisonnable, cela ne grèvera pas notre politique d'emploi ; après 80 milliards d'euros d'allégements, dont 20 milliards au cours des quatre dernières années, il est important de redresser nos comptes publics.
En revanche, cela ne me paraît pas pouvoir être mis en relation avec d'autres efforts, comme le report de l'indexation des pensions - lesquelles restent indexées, je le rappelle -, qui n'a pas grand-chose à voir, madame Brulin, mais j'y reviendrai.
Vous évoquez, madame Poncet Monge, la question des fraudes. Vous avez raison, toutes les fraudes sont visées, la prestation et la cotisation, et cela concerne également toutes les branches ; cela ne vise d'ailleurs pas que la fraude sociale, la fraude fiscale est aussi ciblée. Le député Thomas Cazenave, mon prédécesseur, a déposé une proposition de loi pour poursuivre les travaux qu'il avait entamés lorsqu'il était ministre, et cela me paraît très positif.
Par ailleurs, si nous demandons une augmentation de quatre points de la cotisation employeur à la CNRACL, c'est parce qu'elle ne contribuera plus aux autres caisses. Je ne nie pas sa contribution passée, mais nous ne pouvons ignorer la réalité du déficit et de la courbe démographique. Il serait déraisonnable de mettre ce sujet sous le tapis. Au reste, ni les collectivités ni les hôpitaux ne le demandent.
Ce texte vise à corriger la trajectoire de déficit, et les quatre points d'augmentation en 2025 n'y suffiront pas, dans la mesure ou une augmentation de dix points serait nécessaire à court terme. Ce PLFSS doit traduire un discours de responsabilité, ce qui implique d'écrire une trajectoire de rééquilibrage de la caisse, sans quoi le déficit de la CNRACL finira par représenter les trois quarts du déficit des caisses de retraite. Il est nécessaire de faire preuve de courage, quitte à prendre des mesures impopulaires. C'est la seule façon de redresser les comptes sociaux dans leur ensemble.
En ce qui concerne la hausse de la part remboursée par les mutuelles, je précise que les personnes bénéficiant d'une complémentaire santé solidaire (C2S) ou de l'affection de longue durée (ALD) seront toujours exonérées à 100 %. Je rappelle que la C2S protège les 7 millions de Français les plus modestes, hors transfert et hors augmentation du ticket modérateur.
Monsieur Jomier, vous nous dites que nous ne sommes pas une génération spontanée... Soit, mais que dois-je en conclure ? Que nous ne pouvons pas prendre nos responsabilités pour redresser les comptes publics ? Je revendique la ligne politique que les gouvernements successifs suivent depuis 2017, et j'estime qu'elle a abouti à des mesures efficaces. Certes, on peut considérer que la politique de l'offre n'a eu que des méfaits, en particulier sur les comptes sociaux. Mais on peut aussi reconnaître que nous avons créé des entreprises et de l'emploi, que nous avons rouvert des usines...
Mme Cathy Apourceau-Poly. - Ah bon ?...
M. Laurent Saint-Martin, ministre. - ... et que notre pays est devenu le plus attractif d'Europe depuis cinq ans.
Mme Cathy Apourceau-Poly. - On voit plutôt des usines fermer...
M. Laurent Saint-Martin, ministre. - On en ouvre plus qu'on en ferme, madame la sénatrice. Nous devons porter un regard objectif sur les progrès économiques et sociaux qu'a permis cette politique.
La hausse de la dépense publique consécutive aux récentes crises a-t-elle entraîné un défi en matière de finances publiques ? Oui, il serait idiot de le nier ! Et le fait d'appartenir à une famille politique qui soutient la politique menée depuis sept ans ne m'empêche pas de regarder avec lucidité et gravité la situation de nos comptes publics, qu'il est urgent de redresser pour ne pas mettre notre pays en difficulté.
Pour ce qui concerne les comptes sociaux, cela doit passer par un freinage de la dépense, car le déséquilibre provient en premier lieu de l'accélération de celle-ci. Or cela ne peut pas se faire de manière paramétrique. C'est pourquoi ce texte ne suffira pas, vous avez raison. Des réformes sont nécessaires : c'est vrai pour l'hôpital, pour le travail, pour la solidarité, pour l'autonomie. Que les textes budgétaires, qui sont examinés après un mois d'existence de ce gouvernement, manquent d'ambition réformatrice, je vous le concède. Nous devrons définir un agenda réformateur pour que des réformes de structure nous permettent de mieux dépenser.
Certains d'entre vous ont mis en cause l'efficacité de la dépense que représentent les allégements généraux ; je vous renvoie le même argument sur l'ensemble de la dépense sociale. Chacun sait qu'il y a beaucoup à faire à cet égard, à condition de faire preuve de courage, de lucidité et de collégialité.
Les allégements généraux relèvent certes d'un choix politique, mais vous ne pouvez pas nier qu'ils ont eu des effets. Fallait-il les porter à 80 milliards d'euros ? Sommes-nous allés trop loin ? Voilà un autre débat, qu'il est légitime d'avoir, à l'aune de l'évaluation de ces mesures.
Mme Raymonde Poncet Monge. - Nous parlons de la sécurité sociale, ce qui nous intéresse, ce sont les exonérations non compensées !
M. Laurent Saint-Martin, ministre. - Madame la sénatrice, la création d'emplois induit des recettes pour la sécurité sociale. Nous avons fait baisser le chômage de deux points.
Mme Raymonde Poncet Monge. - Ce n'est pas ma question !
M. Laurent Saint-Martin, ministre. - C'est pourtant lié...
Ensuite, il est quelque peu paradoxal de vouloir aller plus loin dans la baisse des allégements généraux, tout en craignant les effets récessifs de celle que nous proposons. Ce qui aurait un effet récessif, ce serait une hausse de la fiscalité mal ciblée et mal pensée. Les économies que nous réalisons sur le coût du travail sont raisonnables et permettent de soutenir l'emploi tout en maintenant la croissance.
Je ne remets pas en cause les travaux des économistes de l'OFCE, qui sont très sérieux, mais notre projection de croissance à 1,1 % tient bel et bien compte des effets récessifs. Je suis convaincu que, en répartissant l'effort entre deux tiers d'économies et un tiers d'impôts, nous poursuivons une politique de l'offre offensive, à même de maintenir une croissance supérieure à celle de nos voisins européens.
Madame Apourceau-Poly, la réforme des retraites des non-salariés agricoles n'entrera en vigueur qu'en 2028 à cause de contraintes opérationnelles, mais elle aura un effet rétroactif. Les assurés percevront un rattrapage du manque à gagner sur les deux années précédentes.
Enfin, je rappelle que 60 % des travailleurs ne seront pas concernés par la baisse des indemnités journalières - seuls ceux qui touchent plus de 1,4 Smic le seront - et que celle-ci sera prise en charge par les employeurs à hauteur de 90 %. Cela relève également de l'équilibre que nous avons trouvé entre coût du travail et compétitivité.
M. Daniel Chasseing. - Monsieur le ministre, nous partageons votre volonté de redresser les finances publiques pour conserver la sécurité sociale, qui est la colonne vertébrale de notre République.
Je suis favorable à la politique de l'offre, qui, comme vous l'avez dit, a créé des emplois, lesquels sont source de cotisations. Comme l'a dit Mme la rapporteure générale, certaines entreprises s'inquiètent de la faiblesse de leurs marges. J'espère que la baisse de 4 milliards d'euros des allégements généraux n'enrayera pas la baisse du chômage.
Le déficit est en effet dû aux crises et au Ségur de la santé. Je rappelle que ce dernier a permis d'augmenter les salaires des aides-soignants de 400 euros par mois, ce qui est positif.
Le report de l'âge légal de départ à la retraite à 64 ans, en faveur duquel vote le Sénat depuis quatre ou cinq ans, aura des effets dans les années à venir. Bien sûr, il conviendra de définir avec les partenaires sociaux des aides pour que des seniors puissent retrouver un emploi, comme cela se fait ailleurs en Europe.
Les pensions de retraite ont été indexées sur l'inflation en 2024, ce qui a coûté 14 milliards d'euros. Vous demandez désormais un effort de 4 milliards d'euros aux retraités. Vous avez déclaré que certains minima sociaux seront indexés ; à quel niveau le seront-ils ? Le ticket modérateur augmente, mais il convient de souligner que ce n'est pas le cas pour les personnes en ALD.
En ce qui concerne la branche autonomie, vous ne voulez pas parler à la place de Paul Christophe, mais ce dernier devra se contenter des crédits que vous lui accorderez pour financer le médico-social. Le nombre de personnes âgées de 85 ans et plus va doubler entre 2020 et 2040. Nous sommes donc confrontés à un défi en matière de dépendance. Il est prévu de créer 50 000 emplois à domicile et en établissements d'ici à 2030 pour y répondre. Si 35 000 de ces emplois sont créés dans les Ehpad, cela revient à plus de quatre postes par établissement. Cet effort est absolument nécessaire et doit se poursuivre progressivement pour mieux prendre en charge nos aînés.
Mme Annick Petrus. - Je vous invite à faire un tour dans les outre-mer. Alors que les entreprises y sont déjà confrontées à des surcoûts structurels importants, le Gouvernement propose, à l'article 6 du projet de loi de financement de la sécurité sociale pour 2025, une réforme profonde des allégements généraux de cotisations sociales patronales. Cela affectera de manière intense, directe et brutale les régimes spécifiques d'exonération applicables dans les départements et régions d'outre-mer (Drom), à Saint-Martin et à Saint-Barthélemy.
Les entreprises ultramarines soumises au régime général seront directement affectées, et celles qui bénéficient des exonérations prévues dans la loi du 27 mai 2009 pour le développement économique des outre-mer (Lodéom), les plus exposées à la concurrence nationale et internationale, seront encore plus durement frappées
En effet, l'application automatique de la baisse de deux points en 2025, puis de deux points supplémentaires en 2026 du montant maximal d'exonérations de la réduction générale affectera directement le coefficient d'exonération Lodéom, rendant encore plus difficile la survie de ces entreprises, dans un contexte déjà très fragile.
Je rappelle que, en 2023, le taux de chômage dans les Drom dépassait 14 %, contre 7,3 % à l'échelle nationale, et même 30 % pour les 15-24 ans, contre 17,2 % en métropole.
L'article 6 du PLFSS pour 2025 précise qu'une ordonnance permettra au Gouvernement, sans le moindre contrôle préalable du Parlement - c'est problématique d'un point de vue démocratique -, de revenir ou pas sur les effets qui s'annoncent désastreux de l'application immédiate de cette réforme.
Les entreprises ultramarines vont subir une double peine : non seulement cette réforme va écraser l'avantage comparatif du dispositif applicable outre-mer, mais elle intervient dans un contexte économique et social explosif, dans lequel les entreprises sont structurellement fragilisées par l'accumulation de crises - ouragans, crises sociales, sanitaires, migratoires, et même institutionnelles, comme le traduisent les récentes émeutes.
Laissez-moi vous dire ce qu'il va se passer à Saint-Martin : les entreprises les plus fragiles vont fermer et les plus courageuses iront s'installer sur la partie néerlandaise de l'île.
Dans ce contexte, n'est-il pas indispensable de suspendre cette réforme des allégements généraux le temps de mener une concertation approfondie avec les acteurs économiques des outre-mer, afin de mieux tenir compte des réalités locales ?
Mme Anne-Sophie Romagny. - Monsieur le ministre, vous avez mentionné un allégement de charges patronales pour les salariés percevant entre 1,3 et 1,8 Smic, mais vous ne vous êtes pas exprimés sur les salariés percevant entre 1 et 1,3 Smic. Est-il question de diminuer les exonérations de charges ? De revaloriser les cotisations patronales ?
Je rappelle que les bas salaires concernent plus de 7 millions de Français. Avez-vous mené des études d'impact pour mesurer l'effet de telles mesures sur le monde économique et la compétitivité des entreprises ?
J'ai bien noté que la lutte contre la fraude sociale constituait un axe fort de votre politique, et que vous comptez déployer des moyens à cet effet. Il est urgent d'agir. Des sites internet, et je pourrais vous citer des noms précis, vendent des arrêts de travail garantis authentiques pour neuf euros, et cela ne prend pas plus de trois minutes pour les acheter... C'est scandaleux !
Mme Annie Le Houérou. - Monsieur le ministre, vous nous dites que vous répondez avec votre casquette de ministre du budget et des comptes publics, mais j'imagine que vous êtes solidaire de vos collègues. Derrière les chiffres, il y a des actions. Vous prétendez que votre cap est de préserver le système de sécurité sociale, mais 50 % des dépenses de santé ne sont plus financées par notre système de sécurité sociale. Dès lors, vous comprendrez que nous doutions de la sincérité de ce cap et que nous nous interrogions sur le modèle que vous construisez depuis 2017. En effet, le covid-19 n'explique pas tout.
Ce budget est cohérent avec les priorités qui ont été définies, notamment la santé mentale, qui a été érigée en grande cause nationale pour 2025, la loi de programmation sur le grand âge et la question de la prévention. Je suis heureuse d'entendre que des réformes sont à venir, mais ce PLFSS ne traduit aucunement de telles évolutions, qui sont pourtant très attendues.
Hier, vous avez déclaré à l'Assemblée nationale que le Ségur de la santé n'était pas financé. Pourtant, il se traduit par des dépenses à hauteur de 11 milliards d'euros, notamment pour financer des revalorisations indiciaires dans les hôpitaux et les établissements médico-sociaux. Pouvez-vous nous éclairer sur cette affirmation ?
Par ailleurs, le PLF prévoit des coupes franches dans le budget des collectivités locales, en particulier pour ce qui concerne les départements, qui se répercuteront sur les dépenses sociales ou médico-sociales et sur l'application du Ségur, ce qui est source d'une grande inquiétude. Vous dites qu'il faudra évaluer l'effet récessif de ces baisses de dépenses, mais nous sentons déjà un ralentissement de la consommation et de l'activité économique. Aussi, je me demande si vos recettes ne sont pas surévaluées et je m'interroge sur la sincérité de votre budget.
Mme Anne Souyris. - Monsieur le ministre, je m'associe aux rapporteurs et à mes collègues, qui se sont légitimement inquiétés du dramatique manque de propositions budgétaires pour l'hôpital et de la faiblesse des propositions pour le grand âge, ainsi que sur la pérennité de la branche autonomie, par la voix de Chantal Deseyne. En outre, l'augmentation du taux de remboursement des consultations à la charge des mutuelles est un facteur d'inégalité budgétaire supplémentaire pour l'accès aux soins. Je déplore également l'absence totale des questions de prévention dans ce texte, en particulier en matière de santé environnementale. De même, l'absence, à ce stade, de trajectoire pour résorber le déficit est préoccupante.
À l'article 27, qui fixe le montant de l'Ondam pour 2025, il manque un point final à l'exposé des motifs, comme si le Gouvernement n'avait pas circonscrit les économies qu'il comptait faire peser sur notre système de santé. Pourtant, le texte qui a été envoyé au Haut Conseil des finances publiques (HCFP) mentionnait des économies supplémentaires, notamment « une mesure de transfert des dépenses de santé prises en charge par la Sécurité sociale vers les complémentaires ». Que le Gouvernement fasse évoluer les mesures d'économies du PLFSS entre deux versions s'entend, mais en ce cas, comment justifiez-vous que le montant de l'Ondam soit identique dans les deux versions, à savoir 263,9 milliards d'euros ?
M. Laurent Saint-Martin, ministre. - Permettez-moi de commencer par la fin. Madame Souyris, il me semble avoir détaillé tout au long de mon propos liminaire ce que recouvraient les 2,8 % d'augmentation de l'Ondam et décrit les mesures qui devront être prises par voie réglementaire pour y parvenir. Cela ne ferme bien sûr pas la porte au dialogue, notamment avec les mutuelles, mais j'ai été transparent sur nos objectifs.
Y aura-t-il une hausse du ticket modérateur et un transfert vers les complémentaires ? Oui, je n'en fais pas mystère. La question est de savoir comment ce transfert de 1,1 milliard se transcrira par voie réglementaire, en accord avec les mutuelles.
Monsieur Chasseing, le minimum vieillesse et l'allocation veuvage seront indexés au 1er janvier, ce qui devrait se traduire par une revalorisation de 2,3 %, et les autres minima, tels que le revenu de solidarité active (RSA) et l'allocation aux adultes handicapés (AAH) , seront indexés au 1er avril et devraient augmenter de 1,9 %, sous réserve d'un changement des prévisions de l'Insee. Les règles d'indexation ne changent pas par ailleurs.
Madame Petrus, je vous remercie de votre alerte : vous avez raison d'appeler notre vigilance sur ce sujet, dont j'ai parlé très récemment avec le ministre des outre-mer. Nous devons nous assurer que les régimes d'exonérations sociales continuent bien de progresser en 2025 - ils doivent s'élever à 1,6 milliard d'euros. Pour ce qui concerne l'impact sur l'emploi des allégements généraux, je suis prêt à discuter de la manière de traiter les territoires les plus fragiles au cours de la discussion budgétaire.
Madame Romagny, nous cherchons à désmicardiser l'emploi. Pour cela, nous suivons les recommandations du rapport d'Antoine Bozio et Étienne Wasmer sur les exonérations de charges : nous augmentons les charges patronales sur les salaires compris entre 1 et 1,3 Smic, tout en les baissant en 2026 sur les salaires compris entre 1,3 et 1,8 Smic, l'objectif étant d'inciter les employeurs à augmenter les petits salaires. En effet, il est démontré que la modification des paramètres a un effet sur les salaires.
Il est intéressant de relever qu'une partie d'entre vous trouve que la diminution de 4 milliards d'euros sur les allégements généraux est insuffisante, tandis que d'autres pointent - à raison, selon moi -, le risque qu'elle comporte pour l'emploi.
Mme Cathy Apourceau-Poly. - Lesquels ?
M. Laurent Saint-Martin, ministre. - Je n'ai pas l'immodestie de prétendre détenir la vérité absolue, mais nous proposons des mesures d'augmentation de salaire par l'incitation, préconisées dans le rapport Bozio-Wasmer, tout en réalisant des économies raisonnables - 4 milliards d'euros sur les 80 milliards d'euros d'allégement généraux. On ne peut pas à la fois pointer le problème des finances publiques et rejeter toutes les mesures envisageables pour y remédier. Nous défendons un budget courageux, dont certaines mesures ne sont pas faciles. Je ne serai pas un ministre des comptes publics qui fuira ses responsabilités. Peut-être ne suis-je pas un ministre spontané, mais je suis un ministre responsable.
Par ailleurs, c'est peut-être une lapalissade, mais il convient d'affirmer que les sites frauduleux sont illégaux. Il s'agit d'un fléau, car il s'en ouvre autant qu'il s'en ferme. C'est pourquoi nous embauchons des agents pour mieux les contrôler. De telles pratiques minent le consentement de nos concitoyens face aux cotisations. La branche famille accuse 5,5 milliards d'euros d'indus, ce qui a empêché la Cour des comptes de certifier les comptes de la Caisse nationale des allocations familiales (Cnaf) ; c'est énorme en comparaison des économies que nous proposons de réaliser, et les Français en sont conscients. Pour être crédibles lorsque nous demandons des efforts à nos concitoyens, il convient de lutter contre la fraude.
Madame Le Houérou, je veux simplement dire qu'aucun nouveau mode de financement n'a été adossé au Ségur de la santé pour compenser les dépenses supplémentaires.
Mme Émilienne Poumirol. - Il y a tout de même l'Ondam...
M. Laurent Saint-Martin, ministre. - Il s'agit d'une bonne réforme, que nous souhaitions tous voir s'appliquer, mais je regarde la situation objectivement : la branche maladie est en déficit en 2024. Pour la rendre soutenable, il nous faut donc prendre des mesures de freinage des dépenses de l'assurance maladie, qui dépendent en effet de l'Ondam, tout en finançant des mesures nouvelles. Voilà ce que nous faisons au travers de ce PLFSS.
M. Philippe Mouiller, président. - Je vous remercie, monsieur le ministre. Nous recevrons mardi prochain Antoine Bozio. Ce sera l'occasion de poursuivre le débat sur les allégements généraux. Sachez, monsieur le ministre, que le Sénat sera force de proposition sur ce texte.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Paul
Christophe,
ministre des solidarités, de l'autonomie
et de
l'égalité entre les femmes et les hommes
Réunie le mercredi 23 octobre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Paul Christophe, ministre des solidarités, de l'autonomie et de l'égalité entre les femmes et les hommes.
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons à présent M. Paul Christophe, ministre des solidarités, de l'autonomie et de l'égalité entre les femmes et les hommes. Nous serons également amenés à aborder quelques points du projet de loi de finances (PLF), en particulier en ce qui concerne les personnes handicapées.
Monsieur le ministre, dans sa version initiale, le PLFSS contient peu de mesures relatives aux branches famille et autonomie, qui relèvent plus spécifiquement de votre compétence.
Pourtant, les enjeux sont lourds. Sans prétendre à l'exhaustivité, les représentants des collectivités territoriales que nous sommes ont notamment à l'esprit la situation financière des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) - ainsi que celle des services d'aide à domicile. Les modalités et le financement de la prise en charge des fauteuils roulants manuels et électriques, annoncée par le Président de la République, suscitent également de nombreuses interrogations.
Monsieur le ministre, je vais vous céder la parole pour un propos liminaire pour que vous nous fassiez part de votre vision de ce PLFSS, de ses évolutions et des quelques points du PLF qui concernent votre ministère. Les membres de la commission pourront ensuite vous interroger, en commençant bien sûr par nos rapporteurs des branches famille, autonomie, et accidents du travail et maladies professionnelles (AT-MP) et par la rapporteure générale.
M. Paul Christophe, ministre. - Dans le contexte budgétaire contraint, nous savons que les plus vulnérables d'entre nous seraient les premiers à souffrir si nous n'arrivions pas à conforter dans la durée notre modèle de solidarité. Mon ministère prend toute sa part à l'effort collectif pour le préserver. Comme mes collègues, j'ai travaillé pour vous faire une proposition tournée vers l'avenir.
Permettez-moi, pour commencer, de vous dire un mot sur notre méthode. Il nous faut renforcer l'efficience de nos moyens publics pour la branche famille et la branche autonomie, à la création de laquelle j'ai eu l'honneur de participer. Pour ce faire, nous cherchons à améliorer les pratiques d'achat des établissements pour personnes âgées ou en situation de handicap. Nous prévoyons également de mettre en commun des ressources au sein des nouveaux groupements territoriaux sociaux et médico-sociaux, dont nous devons intensifier le déploiement.
En outre, je le dis ici pour mettre fin à des craintes infondées, les petits Ehpad ont toute leur place dans l'offre actuelle et future, à condition de mettre en commun leurs ressources et de diversifier leurs activités pour répondre à l'évolution des besoins locaux.
Par ailleurs, nous devons lutter contre les pratiques de surmédicalisation, qui n'améliorent ni la santé ni la qualité de vie de nos concitoyens.
Enfin, ce PLFSS prévoit de limiter les dépenses d'intérim, qui grèvent les budgets des établissements médico-sociaux, comme ceux des établissements de santé.
Concernant les établissements d'accueil du jeune enfant (EAJE), je n'ignore rien des révélations récentes de pratiques s'apparentant à un détournement des moyens publics de leur objet. L'article 18 de la loi du 18 décembre 2023 pour le plein emploi élargit la possibilité d'effectuer des contrôles financiers directement au siège des groupes, à laquelle nous recourrons davantage dans les mois à venir. Agnès Canayer et moi-même prendrons également un décret d'application d'ici à la fin de l'année pour lutter contre les pratiques commerciales douteuses, par exemple la facturation de frais annexes à la charge des familles, en précisant très clairement le périmètre des dépenses publiques éligibles au complément de libre choix du mode de garde (CMG).
En lien avec vous, mesdames, messieurs les sénateurs, et les fédérations, j'aurai à coeur d'aller encore plus loin sur les sujets qui le méritent, l'objectif étant non pas de faire des économies au détriment des publics concernés, mais de faire toujours mieux avec les moyens que nous avons. Au-delà de l'efficience de la dépense publique, nous devons veiller à la qualité de l'accompagnement et lutter contre toute forme de maltraitance ; je serai intraitable à ce sujet.
Après ces nécessaires efforts, j'en viens à présent à notre budget d'investissement dans l'avenir - et je dis bien investissement -, dont les moyens en hausse doivent permettre d'accompagner toutes les familles, de la petite enfance au grand âge et favoriser la pleine participation des personnes en situation de handicap à notre société. Comme vous le savez, notre avenir sera marqué par une transition démographique inédite, qu'il nous incombe d'accompagner dès maintenant. Nous aurons besoin de tous les talents et de toutes les énergies pour soutenir notre économie, notre vie associative et l'implication citoyenne, sur laquelle repose notre système de solidarité.
Je commencerai par la politique familiale, que le Premier ministre a décrite comme une priorité du Gouvernement et dont je sais qu'elle vous tient particulièrement à coeur, madame la rapporteure générale. Les moyens et les objectifs du service public de la petite enfance sont confortés et sécurisés, le Fonds national d'action sociale (Fnas) augmentant de près de 10 % en 2025. Vous connaissez l'usage de ces dépenses supplémentaires : soutenir les familles en mettant fin aux tensions sur l'offre d'accueil et offrir une diversité de solutions adaptées au quotidien et aux besoins de tous.
Concrètement, nous maintenons notre objectif de créer 35 000 places en EAJE d'ici à 2027 et nous poursuivons notre politique de revalorisation des professionnels de la petite enfance. L'entrée en vigueur dès cette année du bonus attractivité permettra une augmentation de l'ordre de 150 euros net en moyenne pour les professionnels en début de carrière. De plus, nous porterons une attention particulière à rapprocher les différentes conventions existantes pour faciliter la mobilité professionnelle.
À partir du 1er janvier 2025, les communes deviendront autorités organisatrices (AO) de l'accueil du jeune enfant, ce qui donnera un nouvel élan au service public de la petite enfance. Elles seront chargées de recenser l'ensemble des besoins et l'offre actuellement disponible dans leur territoire, avant de planifier le développement de nouveaux modes d'accueil. La vision d'ensemble dont elles disposeront alors les confortera dans leur rôle d'information des familles. Surtout, elles pourront compter sur de nouveaux outils pour assurer la qualité de l'accueil et la sécurité au quotidien du jeune enfant. Malgré la situation budgétaire, nous avons dégagé 86 millions d'euros pour aider les communes à atteindre ces objectifs.
J'en profite pour rappeler l'attention particulière que porte le Gouvernement aux familles monoparentales, dont la charge incombe le plus souvent à des femmes. Comme prévu, à partir de 2025, la branche famille financera à hauteur de 600 millions d'euros en année pleine une réforme du CMG, qui pourra être perçu jusqu'aux 12 ans de l'enfant, contre 6 actuellement. Ainsi, les parents qui élèvent seuls leurs enfants pourront plus facilement concilier leurs différents temps de vie, accéder à l'emploi et s'y maintenir - vous savez que l'absence de mode de garde constitue le premier frein pour trouver du travail -, mais également s'accorder des moments de répit bénéfiques à toute la famille. En outre, pour lutter contre la pauvreté des enfants, les prestations familiales seront revalorisées au 1er avril pour tenir compte de l'inflation, comme il est d'usage.
Toutes ces mesures entraîneront une hausse des dépenses de près de 2 milliards d'euros pour la branche famille en 2025. Je sais que vous formulerez des propositions complémentaires, notamment sur le projet de congé de naissance, qui répond à des enjeux de développement de l'enfant durant ses mille premiers jours de vie et d'égalité entre les femmes et les hommes. Nous continuerons de travailler sur ce sujet avec Salima Saa et Agnès Canayer pour le rendre le plus pertinent possible.
L'ambition de fraternité affichée par le Premier ministre s'appliquera également aux personnes en situation de handicap - je sais, monsieur le président, que cette question vous tient particulièrement à coeur. Charlotte Parmentier-Lecocq et moi-même souhaitons conforter la dynamique lancée par les jeux Paralympiques en faveur d'une société plus inclusive. Aussi prévoyons-nous dans ce PLFSS une accélération du déploiement des 50 000 nouvelles solutions d'accompagnement en portant l'enveloppe à 270 millions d'euros au lieu des 200 millions annuels initialement prévus - le budget total de l'opération devant atteindre 1,5 milliard d'euros à l'horizon 2030.
En effet, les concertations menées avec les agences régionales de santé (ARS), les départements et les associations avançant rapidement et chacun jouant le jeu, nous avons souhaité conforter cette dynamique. L'effort supplémentaire doit rendre possible dès 2025 le déploiement effectif de 15 000 solutions davantage adaptées aux besoins spécifiques des personnes handicapées.
Nous porterons une attention particulière à l'école pour tous, à laquelle je crois. Un camarade de classe en situation de handicap peut devenir un ami, un collaborateur ou même un futur conjoint. Il est important que la société inclusive que nous appelons de nos voeux démarre dès le début de la vie pour lutter contre tous les préjugés. Le développement de l'école inclusive nécessite des moyens en matière d'accompagnement médico-social, que nous avons déjà déployés dans quatre départements. Nous irons plus loin en 2025, avant une généralisation.
Le fonds de transformation de l'offre de 250 millions d'euros pour déployer des instituts médico-éducatifs (IME) à l'école est confirmé dans le PLFSS pour 2025. Nous mettons tout en oeuvre pour que les personnes concernées bénéficient de l'accompagnement dont elles ont besoin pour mener la vie qu'elles souhaitent et exercer pleinement leur autonomie. Il y va de l'égalité des droits et des chances promise par la loi du 11 février 2005, dont nous fêterons bientôt les vingt ans. Nous serons à votre écoute sur les sujets liés au handicap.
J'en viens au défi majeur que représente le vieillissement de notre population. Le nombre de personnes de plus de 85 ans nécessitant un soutien à leur autonomie va fortement augmenter dans les années à venir. Il convient de s'y préparer en nous assurant que l'offre globale d'Ehpad, de services à domicile et de solutions intermédiaires et innovantes comme les colocations intergénérationnelles ou les résidences autonomie soit adaptée aux besoins. Dans l'intérêt des résidents comme des professionnels, nous devons mettre fin aux difficultés financières des Ehpad.
Quelque 90 % des Ehpad de demain sont déjà en place, et nous avons besoin d'eux. Les difficultés financières étant structurelles, comme l'a montré le rapport d'information sénatorial de Mmes Deseyne, Nadille et Souyris intitulé Ehpad : un modèle à reconstruire, nous devons apporter des solutions pérennes. Les taux d'occupation n'ont jamais retrouvé leur niveau antérieur à la crise sanitaire, ce qui prouve qu'une transformation des Ehpad est nécessaire pour répondre aux besoins et aux envies des personnes âgées.
Au-delà du bien vieillir, il nous faut des lieux de bien vivre. Notre pays regorge d'exemples de diversification à cet effet : étudiants logés en Ehpad, crèches conjointes, services publics adossés, lieux de convivialité pour un quartier entier... Des investissements immobiliers supplémentaires sont prévus dans le PLFSS et nous avons donné la consigne que les crédits devaient être consommés rapidement en 2025. Ce travail sur le modèle des Ehpad se poursuivra dans les années à venir.
J'ajoute que les Ehpad ne sont pas uniquement financés par la sécurité sociale : la majorité des financements proviennent des usagers, qui payent un tarif hébergement, et une part est assumée par les départements. Alors que les dotations annuelles des ARS ont augmenté d'environ 50 % depuis 2019, les tarifs hébergement et les financements de l'autonomie ont suivi des évolutions très variables en fonction des territoires, mais ont globalement diminué, malgré l'inflation, l'intensification des besoins et les nécessaires revalorisations des professionnels.
En complément d'une mesure sur les tarifs hébergement prévue par la loi, nous finançons de manière volontariste l'expérimentation du rattachement de la section « soin et entretien de l'autonomie » à la branche de la sécurité sociale du même nom. Cette démarche était souhaitée par le secteur et nous l'élargissons dans le PLFSS à vingt-trois départements qui se sont portés candidats. Cette mesure simplifiera le travail de gestion, ce qui permettra aux professionnels de passer plus de temps auprès des résidents. De plus, elle harmonisera vers le haut le niveau de financement de l'entretien de l'autonomie, pour un surcoût total d'environ 200 millions d'euros pour la sécurité sociale.
Les moyens de tous les Ehpad augmenteront pour recruter environ 6 500 professionnels supplémentaires dès l'année prochaine, afin d'accélérer la création de 50 000 équivalents temps plein (ETP) qui a été annoncée à l'horizon 2030. Ces évolutions entraîneront une hausse d'environ 6 % du sous-objectif de l'objectif national de dépenses d'assurance maladie (Ondam) dédié aux personnes âgées par rapport à l'année dernière.
Accompagner le vieillissement implique également de soutenir nos aides à domicile. Grâce à elles, nous pourrons réaliser le souhait de nombreux Français de vieillir chez eux, que ce soit au sein du domicile historique ou d'une résidence autonomie. En accord avec la loi du 8 avril 2024 portant mesures pour bâtir la société du bien vieillir et de l'autonomie, dite loi Bien vieillir, nous proposons une nouvelle aide financière de 100 millions d'euros à destination des départements, qui la reverseront aux aides à domicile pour soutenir une partie de leurs dépenses de mobilité. En effet, la plupart de ces professionnels - souvent des femmes - sont parfois obligés de piocher dans leur salaire pour financer leurs déplacements professionnels, ce qui n'est évidemment pas acceptable.
J'en terminerai en abordant un des sujets sur lesquels je travaille depuis plusieurs années : les 11 millions d'aidants de personnes en situation de handicap ou de personnes âgées en perte d'autonomie. Le PLFSS prévoit une augmentation des moyens afin de créer de nouvelles places de répit. Je souhaite également donner un nouveau souffle à la stratégie aidants, qui a été quelque peu freinée par les récents soubresauts démocratiques. Ainsi, un comité de suivi aura bien lieu avant la fin de l'année.
Les différents ajouts à la trajectoire initiale de la branche autonomie aboutissant à une hausse de dépenses de l'ordre de 2,4 milliards d'euros en 2025, celle-ci accusera un déficit dès l'année prochaine, pour plusieurs années. J'assume ces investissements nécessaires, mais il est désormais acté que l'affectation à la branche de 0,15 point de contribution sociale généralisée (CSG) ne garantira pas le rythme de déploiement de l'offre sur le long terme.
Sur ce sujet, je serai très clair : le Gouvernement ne fait pas un tabou du principe d'une hausse de recettes en vue de poursuivre l'adaptation de notre société au grand âge. Toutefois, nous devons veiller à ne pas détériorer l'équilibre financier dont nous dépendons tous collectivement. Nous devons garder à l'esprit l'impératif d'efficience que nous devons à l'ensemble des contribuables, qui implique une juste répartition entre solidarité et responsabilité individuelle.
Nous avons élaboré ce texte dans des délais très contraints. Il s'agit donc d'une proposition initiale, que je considère comme perfectible, dans la limite de ce qu'exige la situation actuelle de nos finances publiques.
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - Je vous remercie de votre présentation, monsieur le ministre.
Tout d'abord, vous avez abordé l'expérimentation dans 23 départements d'une réforme très attendue. Est-il prévu, dans le cadre de cette expérimentation, que la tarification des établissements tienne davantage compte du volet prévention ?
Ensuite, la situation financière des Ehpad est préoccupante. Les Ehpad publics s'inquiètent particulièrement de la hausse de quatre points du taux de cotisation des employeurs territoriaux et hospitaliers à la Caisse nationale de retraites des agents des collectivités locales (CNRACL), alors que la reconduction du fonds d'urgence ne semble pas prévue. Comment répondez-vous à ces préoccupations ?
Enfin, le dossier de presse du PLFSS mentionne le déploiement du fonds de transformation de l'offre dans le champ du handicap, qui représente 250 millions d'euros sur la période 2024-2027. Quel sera le montant de l'enveloppe pour l'année 2025 et quelles seront les mesures financées ?
Mme Marie-Pierre Richer, présidente du groupe d'études Handicap. - J'interviens en tant que présidente du groupe d'études Handicap.
Monsieur le ministre, le dossier de presse du PLFSS indique que la hausse de l'objectif global de dépenses (OGD) doit notamment permettre de renforcer l'offre de répit, en accord avec la stratégie de mobilisation et de soutien pour les aidants 2023-2027. Pouvez-vous détailler les mesures qui seront financées à ce titre en 2025 ?
Ensuite, comme l'a rappelé le président de notre commission, les acteurs du handicap sont dans l'attente de la réforme sur le remboursement intégral des fauteuils roulants, qui devait intervenir avant la fin de l'année. Pouvez-vous nous confirmer que cet engagement sera tenu ? Si ce n'est pas le cas, quels sont à ce jour les points bloquants ?
Enfin, cela fait déjà dix ans que la réforme tarifaire des établissements et services pour personnes handicapées, dite Serafin-PH, est à l'étude. Cette réforme doit simplifier le système de financement en le connectant davantage aux besoins et en soutenant la transformation de l'offre des établissements et services. Quelles orientations ont-elles finalement été retenues pour cette réforme ? Pouvez-vous nous confirmer son déploiement en 2025 ?
Par ailleurs, permettez-moi d'effectuer un pas de côté pour aborder la situation des Ehpad. Le président du conseil départemental du Cher, Jacques Fleury, a fait voter une motion lors d'une assemblée départementale pour faire reconnaître les difficultés en matière d'accompagnement des personnes âgées dans les territoires. Les élus départementaux du Cher ont également lancé une pétition pour réclamer une loi sur le grand âge qu'il est possible de signer jusqu'au 8 novembre, date à laquelle des assises départementales du grand âge seront organisées par la collectivité. Travaillez-vous sur cette loi tant attendue sur le grand âge ?
Mme Anne-Sophie Romagny, en remplacement de M. Olivier Henno, rapporteur pour la branche famille. - Le PLFSS pour 2025 ne comporte aucune mesure nouvelle concernant la branche famille. Toujours fortement affectée par des transferts au profit des autres branches ou par la prise en charge des indemnités journalières du congé postnatal, la branche famille devrait être à l'équilibre en 2025 et déficitaire en 2026.
Le cadre budgétaire du PLFSS semble assurer le financement de la réforme du CMG « emploi direct », qui a été adoptée dans la loi de financement de la sécurité sociale (LFSS) de 2023 et a pour objectif de réduire le reste à charge pour les familles modestes choisissant une assistante maternelle ou une garde d'enfant à domicile. Toutefois, il est estimé dans l'étude d'impact de cette réforme que 43 % de familles seraient perdantes. Même si d'heureux ajustements ont été réalisés lors du PLFSS pour 2024, le chiffre définitif dépendra pour beaucoup des modalités d'application et de calcul qui doivent être définies par décrets. Or ces derniers ne sont pas encore publiés...
Quelles dispositions le Gouvernement prend-il pour limiter au maximum le nombre de familles perdantes ? Pouvez-vous nous préciser selon quel calendrier seront pris les décrets d'application ?
Comme nous avons souvent eu l'occasion de le dire, la précédente convention d'objectifs et de gestion (COG) n'a pas tenu toutes ses promesses quant au nombre de places créées en EAJE. D'après les premiers chiffres transmis au rapporteur, le premier bilan de la COG 2023-2027 est également en deçà de l'objectif affiché de créer 35 000 places d'ici à 2027. Quelles sont les voies envisagées par le Gouvernement pour - enfin ! - atteindre les objectifs annoncés ?
Enfin, si le service public de la petite enfance doit voir le jour au 1er janvier 2025, son application concrète suscite de nombreuses interrogations dans nos collectivités. Le projet de loi de finances (PLF) pour 2025 prévoit une compensation à hauteur de 86 millions d'euros pour les collectivités organisatrices de l'accueil du jeune enfant. Est-ce suffisant pour que les communes fassent face à l'accroissement des charges induit par leurs nouvelles compétences ? Par ailleurs, comment cet accompagnement financier s'inscrira-t-il dans le temps ?
Comme Chantal Deseyne, je me permets d'effectuer un petit pas de côté pour aborder la question de l'expérimentation sur l'entretien de l'autonomie. Si cette mesure de simplification semble bien accueillie, les décrets d'application n'étaient toujours pas pris au mois d'août. Qu'en est-il aujourd'hui ?
Mme Élisabeth Doineau, rapporteure générale. - Monsieur le ministre, votre présentation est enthousiasmante, puisque le budget augmente dans un contexte pourtant difficile. Je trouve prometteur que vous évoquiez un budget d'investissement pour l'avenir. Toutefois, je m'interroge sur la concrétisation de ce PLFSS dans la mesure où la baisse des allègements généraux prévue par ailleurs frappera une partie des métiers liés à l'accompagnement des familles, des seniors et des personnes handicapées.
Je me réjouis de votre déclaration sur les petits Ehpad, qui ont en effet toute leur place dans l'offre de soins, à condition de mutualiser leurs moyens, de les faire travailler ensemble et de diversifier leur offre. Je suis très heureuse qu'on se départisse de l'idée qu'un Ehpad devrait compter au moins 100 places. Non seulement cette idée mettait en danger les établissements situés dans des zones rurales, mais elle allait à l'encontre d'un accueil familial et humaniste de nos aînés.
Les investissements d'avenir que vous évoquez porteront-ils en partie sur des innovations ? Je pense par exemple aux maisons de vie, qui ont vocation à accueillir des personnes en fin de vie ailleurs qu'à l'hôpital, où l'accompagnement tend à déshumaniser les patients.
Je m'interroge également sur l'application du Ségur de la santé. Chacun d'entre nous est sensible au fait que les métiers de l'accompagnement ne sont pas assez rémunérés. Le Ségur a en partie répondu à ce problème, mais certains départements n'appliquent pas encore les hausses de rémunération prévues. Par ailleurs, certaines associations comme les centres d'information sur les droits des femmes et des familles (CIDFF) n'ont pas la capacité financière d'assumer la rétroactivité de la prime Ségur, et sont menacées de fermeture. Comment comptez-vous répondre à ces attentes budgétaires ?
M. Paul Christophe, ministre. - Je vais essayer de répondre à cette série de questions très pertinentes, d'entrer dans la danse, même s'il y aura quelques pas de côté...
Ministre depuis seulement quatre semaines, j'ai dû prendre la mesure de plusieurs sujets. Pour autant, j'avais déjà eu l'occasion de rencontrer bon nombre d'entre vous au titre de mon ancien mandat de député.
La réforme relative au remboursement des fauteuils roulants est complexe, si complexe qu'elle a occupé plusieurs de mes prédécesseurs.
Je suis accompagné par Charlotte Parmentier-Lecocq sur cette question, impliquant fabricants, distributeurs et bénéficiaires. Nous travaillons également avec le député Sébastien Peytavie, qui se déplace en fauteuil roulant. Celui-ci a déposé une proposition de loi susceptible, si les négociations en cours n'aboutissent pas, d'être discutée en décembre. Mais j'ai bon espoir : nous avons obtenu un accord des constructeurs et d'une partie du monde associatif ; il manque les distributeurs.
La question du conseil est venue percuter cette réflexion. Je pense, par exemple, à la question des assises et des coussins : s'ils ne sont pas de bonne qualité, les dommages corporels peuvent être importants. Pour des raisons évidentes de conflit d'intérêts, le conseil ne peut être délivré par le vendeur.
J'ai donc la volonté d'aboutir d'ici à la fin de l'année, l'idée étant de fixer une prise en charge « au juste prix », sans subir d'effets de bord. Nous nous sommes notamment rendu compte qu'un fauteuil vendu aujourd'hui 500 euros et pris en charge à ce niveau pourrait, demain, être vendu 2 500 euros. Garants du bon usage de l'argent public, nous cherchons aussi à garantir l'effectivité de la prise en charge, puisqu'il existe aujourd'hui des effets de seuil. Par exemple, l'ajout d'une peinture spécifique sur un fauteuil roulant peut accroître son prix de 100 euros seulement, mais faire perdre un remboursement de plusieurs milliers d'euros. C'est ubuesque !
S'agissant de l'expérimentation menée sur les Ehpad, partis d'un champ restreint de 10 départements, nous sommes rapidement passés à 20 et essayons désormais de stabiliser ce nombre à 23. L'idée est de garantir une équité sur les tarifs proposés à l'échelle nationale et de tirer les prises en charge vers le haut, avec une dépense supplémentaire pour la sécurité sociale de l'ordre de 200 millions d'euros. Cela donnera un peu d'air à certains Ehpad.
Le volet prévention est l'une de nos préoccupations : plus on est efficace dans ce domaine, moins on a de risques de survenue de pathologies. Je travaille également sur la question du fonds d'urgence - ce n'est pas forcément ainsi que je vais le nommer -, cherchant plutôt, dans le contexte actuel, à réorienter les crédits. Il se peut que je fasse des annonces, vendredi prochain, à destination des Ehpad en difficulté.
Peut-être est-ce utile que je m'arrête un instant sur la question des Ehpad. Je voudrais, comme je le disais précédemment, que l'on fasse dans les Ehpad une place au « bien vieillir », mais aussi au « bien vivre ». Comment ces établissements - quel que soit le nom qu'on leur donne au final - peuvent prendre leur place dans la société, dans la ville ou le village ? Comme en faire des lieux supports, en repartant de l'expression des besoins du territoire ? En travaillant sur des réponses à différents besoins - nous avons même l'exemple d'une crèche qui, demain, sera hébergée dans un Ehpad -, nous pourrions envisager de mixer les crédits et sortir de la jauge de rentabilité. À cet égard, je le répète, je tiens à nos petits Ehpad : ils ont leur place dans le maillage territorial, l'enjeu étant de leur redonner une nouvelle vie.
Cela renvoie aussi - permettez-moi un nouveau pas de côté - à l'attractivité des métiers. Aujourd'hui, il est difficile d'attirer les jeunes dans les services autonomie à domicile (SAD) en leur expliquant qu'ils vont y travailler pendant quarante, voire quarante-trois ans. L'idée d'une potentielle évolution des Ehpad vers des lieux supports de vie vise aussi à travailler sur une perspective métier, avec une approche plus horizontale, une même personne pouvant envisager un passage du Sad à un Ehpad, puis à une crèche ou à une association du secteur du handicap. Cela impliquerait de construire des parcours et reconnaître certaines qualifications.
Ce travail sur, à la fois, la transformation de l'offre autour des Ehpad et la transformation de l'offre autour des métiers est envisagé comme un travail collaboratif, auquel je vous invite à participer.
Cela nous permettra aussi de répondre aux besoins. Comme je l'indiquais, nous finançons le recrutement de 6 500 ETP en Ehpad à l'horizon de 2025. Encore faudra-t-il trouver les candidats... Certes, nous allons prochainement lancer une campagne sur l'approche métier, mais il faut encourager les vocations, ce qui implique aussi parfois, comme je l'ai dit en réponse à une question d'actualité au Gouvernement, de dire du bien de ceux qui travaillent. Souvent, on entend parler des établissements au travers des scandales, alors que beaucoup d'entre eux fonctionnent correctement et emploient des salariés investis.
S'agissant du fonds de transformation visant à accompagner l'ingénierie, nous serons très attentifs à la consommation des crédits et aux effets dans nos territoires. On nous incite effectivement parfois à inscrire des crédits sans prêter beaucoup d'attention à leur consommation.
Par ailleurs, nous entendons accélérer le développement de l'offre de répit pour les aidants, avec 20 millions d'euros inscrits en décaissement pour 2025 et un travail sur les villages répit. Le sujet est très important, car il faut apporter aux 11 millions d'aidants - on n'ose imaginer à combien s'élève la valorisation de leur action - toute l'attention qu'ils méritent.
Vous entendrez également parler d'une relance de la formation : personne n'est préparé à être aidant et le fait d'être en permanence en accompagnement de la maladie peut être psychologiquement difficile, on peut vite être maltraitant sans le vouloir. Il faut donc aussi veiller à cette thématique d'accompagnement des aidants et, comme je l'indiquais, le comité stratégique sera relancé dans ce domaine.
Enfin, je souhaiterais travailler sur le congé de proche aidant. Embarquant initialement les groupes iso-ressources (GIR) 1 à 2, il a été étendu aux GIR 3 à 4. Il est établi à hauteur du Smic, et je ne sais pas s'il sera possible de le revaloriser. Mais nous pouvons examiner la question de la temporalité, puisque ce congé - limité à 66 jours - est pour l'heure plutôt vu comme un one shot, alors que l'on peut être plusieurs fois aidant dans sa vie. C'est un sujet sur lequel je serai heureux d'entendre vos réflexions de parlementaires.
S'agissant de la loi sur le grand âge, elle me semble réunir - je suis en fonction depuis quatre semaines - beaucoup d'idées, peu de financement et un caractère d'urgence. Quand j'ai porté l'amendement visant à créer la cinquième branche de la sécurité sociale au moment de l'examen du projet de loi relatif à la dette sociale et à l'autonomie, j'avais dit au ministre de l'époque : « Ne nous laissez pas au milieu du gué ! » ; sans doute faut-il que je me le répète aujourd'hui... Il va effectivement falloir se retrousser les manches pour construire une trajectoire financière et l'accompagner. On ne va pas se mentir, la loi sur le grand âge est une question de finances. C'est aussi une question de gouvernance et de stratégie. Quand j'interroge mes administrés sur la question, ils veulent tous vieillir à domicile, mais ils sont beaucoup moins nombreux à penser qu'ils vont pouvoir vieillir dans leur maison. Il y aussi des choses à faire sur ces questions.
Par ailleurs, nous examinons la question du CMG linéarisé et du risque que certains y soient perdants. Les concertations ne sont pas achevées, mais les décrets sont prévus pour l'été 2025, afin de garantir une mise en oeuvre de la réforme au mois de septembre 2025 comme le prévoit la loi.
Sur les créations de places de crèche, la trajectoire n'a pas été bonne en 2023. Nous avons prévu 86 millions d'euros - c'est un montant a minima - pour accompagner les mesures nouvelles et la mise en place du service public de la petite enfance. J'y crois beaucoup, car ce dispositif donne la main aux communes ou, le cas échéant, aux intercommunalités si elles en ont la compétence. Nous allons mettre en place un référentiel national d'ici à la fin de l'année, dans un souci de meilleur accompagnement des besoins et de contrôle de la qualité. Certains scandales montrent effectivement que nous avons été défaillants en matière de contrôle, et ce, peut-être, parce que nous n'avions pas les bons outils à disposition. L'enjeu est donc, à la fois, d'établir une grille de lecture pour améliorer la pertinence du contrôle et de mettre en place une organisation associant les services de l'État, les départements, les CAF et l'ensemble des acteurs permettant au minimum un contrôle annuel. L'objectif est d'avoir des lieux d'accueil de la petite enfance bienveillants dans lesquels les professionnels de la petite enfance peuvent travailler sereinement.
S'agissant de l'effet des exonérations employeurs, nous serons évidemment très attentifs au secteur médico-social. Dans celui-ci, la fourchette se situe principalement entre 1,2 et 1,9 Smic ; il devrait donc être relativement préservé des effets de la réforme. Mais le sujet est en discussion, notamment au sein des deux chambres, et je vous invite à être vigilants pour préserver ce secteur, qui m'est cher.
Pour la CNRACL, nous allons compenser intégralement la section soins. La section hébergement relève plutôt des départements, mais l'on peut voir, à ce niveau, l'intérêt des tarifs différenciés - autre évolution permise par la loi Bien vieillir.
Mme Corinne Bourcier. - La prévention permet des économies non négligeables pour notre système de santé. Elle permet d'éviter des soins coûteux grâce à une détection précoce de la maladie. Comment interpréter l'absence dans ce texte de dispositifs de soutien à la prévention, notamment pour le cancer ? Soutiendrez-vous des amendements remédiant à cette absence ?
Mme Pascale Gruny. - J'ai déjà eu l'occasion de faire un focus sur le faible recours à l'allocation de solidarité aux personnes âgées (Aspa), malgré sa revalorisation et le relèvement du seuil de récupération sur succession des sommes versées à ce titre. Envisagez-vous des mesures à ce sujet ?
Par ailleurs, je vous ai bien entendu sur l'école inclusive. Celle-ci est possible avec un accompagnement très solide. Or il me semble que certains enfants seraient mieux accompagnés dans des établissements ; comme il n'y en a pas, on fait autrement, mais avec peu de moyens. En définitive, je vois sur le terrain des enfants, des parents et des enseignements qui ne sont pas heureux. C'est une vraie question. J'étais parlementaire voilà vingt ans, la loi de 2005 est la première que j'ai votée à mon arrivée... Mais je pense qu'il faut veiller à ne pas créer de la souffrance.
M. Laurent Burgoa. - Vous avez été rapporteur pour avis de la mission « Solidarité, insertion et égalité des chances » du PLF. À ce titre, je souhaiterais vous interroger sur la réforme tant de fois annoncée de la solidarité à la source, laquelle prend enfin forme. Le préremplissage des déclarations trimestrielles de ressources pour les bénéficiaires est expérimenté dans cinq départements ; il est de nature à simplifier les démarches administratives et réduire le risque d'indus. Pouvez-vous confirmer la généralisation de cette expérimentation dès mars 2025 ? Quelles sont les prochaines étapes ?
Mme Monique Lubin. - Je souhaite d'abord vous interroger sur la protection de l'enfance et les enfants concernés par les vulnérabilités multiples. Dans les Landes, 350 enfants sur les 1 250 protégés sont en situation de handicap - une proportion très importante. Le département prend sa part de responsabilité, il a investi 2 millions d'euros supplémentaires en budget de fonctionnement sur les années 2023 et 2024 pour améliorer l'accueil. Les sommes engagées par l'État dans le cadre du plan 50 000 solutions sont bien inscrites dans le PLFSS, mais, dans la réalité, nous n'en voyons pas la couleur ! Quelles sont réellement les priorités en matière de protection de l'enfance ?
Les dispositions du Ségur de la santé ont été étendues à tous les salariés du secteur non lucratif de la branche sanitaire, sociale et médico-sociale, sans aucune mesure de compensation. Pour mon département, cela représente 1,5 million d'euros. Il faut impérativement nous aider. Sans cela, le Ségur ne sera pas respecté.
S'agissant des Ehpad, nous constatons que l'État procrastine sur les mesures à engager pour la cinquième branche. Pardonnez-moi de citer encore mon département : nous avons consacré 8 millions d'euros en 2023 et 8 millions d'euros en 2024 au soutien des Ehpad et, dans le même temps, les crédits de l'État diminuent. Il est à craindre que nous ne puissions pas maintenir de tels efforts, compte tenu des coupes annoncées dans le budget des collectivités territoriales. Que nous proposez-vous ?
M. Daniel Chasseing. - En tant que député, vous avez travaillé sur le défi qui se présente à nous en matière de prise en charge de la dépendance. Dans le PLFSS, vous annoncez une augmentation du budget de la branche autonomie, pour rénover les Ehpad, mais aussi recruter 6 500 professionnels - environ un par établissement - et atteindre 50 000 salariés dans les années 2030. C'est effectivement ce que nous espérions avec la loi de 2021 et la création de la cinquième branche de l'assurance maladie.
Malgré les difficultés de la sécurité sociale, je vous remercie de veiller à cette trajectoire de 6 500 embauches par an pendant cinq ans, afin que nous puissions prendre en charge décemment nos aînés. Qu'en est-il de cette trajectoire ? Dans les 50 000 postes envisagés, pourra-t-on compter sur un certain nombre de postes en services de soins infirmiers à domicile (Ssiad) ?
Mme Corinne Féret. - Sans vous manquer de respect, monsieur le ministre, j'observerai qu'avant d'entrer au Gouvernement, vous avez été député et président de la commission des affaires sociales de l'Assemblée nationale. Je ne doute pas du temps qu'il faut pour s'approprier les dossiers, mais vous ne les découvrez pas, pas plus que nous après avoir auditionné à plusieurs reprises vos prédécesseurs et débattu chaque année des PLFSS et autres textes.
Le vieillissement de la population est inéluctable. Nous sommes donc face à un défi majeur pour la société. Quels moyens pour le relever ? Ce PLFSS fait apparaître une évolution de l'Ondam, notamment, et des créations d'emplois. Mais c'est insuffisant. Les Ehpad, vous l'avez rappelé à juste titre, sont en grande difficulté et ce n'est pas l'aide ponctuelle du Gouvernement qui a permis de les remettre à flot. Vous évoquez des créations de postes : elles sont aussi insuffisantes. L'objectif de 50 000 postes était initialement prévu pour 2027, on l'a repoussé à 2030 et la marche à franchir est encore très haute.
La création de la cinquième branche nous avait donné beaucoup d'espoir. Mais, PLFSS après PLFSS, nous voyons qu'il s'agit d'une coquille vide.
Nous avons voté, voilà quelques mois, une proposition de loi sur le bien vieillir. Nous attendons effectivement une grande loi sur le grand âge depuis six ans et, malgré tous les engagements pris, on ne voit toujours rien venir. Il était question de légiférer sur une programmation pluriannuelle... D'un côté, on nous a dit que la question ne pouvait être traitée dans le cadre d'un texte budgétaire comme le PLFSS ; de l'autre, on a refusé de le faire dans le cadre de la proposition de loi Bien vieillir. Permettez donc que nous ayons des interrogations sur les intentions affichées par le Gouvernement !
Ce PLFSS est malheureusement insuffisant, et ne pensez pas que, de ce côté de la salle, nous soyons irresponsables : nous sommes conscients de la situation financière du pays, mais nous n'avons pas manqué de vous alerter, vous, vos prédécesseurs et vos collègues de l'Assemblée nationale, sur une situation gravissime et dramatique.
M. Paul Christophe, ministre. - La prévention des maladies relève sans doute plus de ma collègue. Pour autant, nous sommes tous d'accord pour dire que faire preuve d'anticipation dans ce domaine nous permettra de limiter les pathologies lourdes dans les années à venir. Des programmes sont d'ores et déjà engagés pour différentes tranches d'âge - 20-25 ans, 40-45 ans - et des prises en charge gratuites sont très peu utilisées, ce qui souligne la nécessité de renforcer la communication à destination des potentiels bénéficiaires.
De manière générale, il faut renforcer la prévention à tous les âges, car un diagnostic précoce accroît les chances de guérison et limite la lourdeur des séquelles. Il s'agit d'un sujet transversal auquel j'accorde la plus grande attention, Mme Darrieussecq étant animée par la même volonté.
Par ailleurs, il faut accorder les moyens nécessaires à l'école inclusive. En matière de formation, j'observe que l'éducation nationale dispose d'un référentiel distinct pour les enseignants et pour les accompagnants d'élèves en situation de handicap (AESH), alors qu'il serait intéressant d'avoir le même support puisqu'ils interviennent en même temps, souvent auprès des mêmes élèves. En outre, certains cas relèvent plutôt du médico-social : à ce titre, je suis très sensible à l'expérimentation en cours dans quatre départements qui confie un rôle au secteur médico-social à l'école. Au moment où il faudra expertiser la belle loi de 2005, il sera intéressant de se pencher sur les résultats de ces expériences afin d'identifier des axes d'amélioration. Dans ce domaine, je pense que la mixité a du sens, mais sans porter préjudice à la qualité de l'enseignement prodigué, l'équilibre n'étant pas toujours aisé à trouver.
Concernant la réforme de la solidarité à la source, qui est expérimentée dans cinq départements et qui sera généralisée l'an prochain, nous avons pu mesurer son efficacité sur l'accès aux droits. De plus, elle facilite la tâche des agents qui accompagnent les demandeurs et limite fortement les indus, les déclarations requises pour certaines prestations n'étant pas toujours aisément lisibles. Un maquis organisationnel était à l'origine d'indus qu'il était excessivement compliqué de récupérer, sans oublier le fait qu'il s'agit d'un motif de non-certification de la branche. Je confirme donc que la généralisation à l'ensemble du territoire interviendra à l'horizon 2025.
J'en viens aux vulnérabilités multiples, en précisant que 50 millions d'euros sont prévus pour ce sujet. Je pense que nous devons à des enfants déjà victimes de la société au titre de la parentalité un meilleur accompagnement, et que nous avons de grands progrès à faire sur l'aide sociale à l'enfance (ASE), en privilégiant un accompagnement vers l'avenir et en intervenant plus tôt auprès des enfants pour les aider à se déterminer, soit par rapport à leur parcours scolaire, soit par rapport à un éventuel parcours professionnel. Je précise qu'il doit s'agir d'un accompagnement dans la durée, particulièrement nécessaire pour des enfants fragilisés par la vie. Je vérifierai les chiffres concernant votre département.
S'agissant du Ségur, on me dit que l'État n'a pas été au rendez-vous, mais je rappelle que concernant les Ehpad, son financement a progressé de 50 % sur la partie « soins » depuis 2019. Par ailleurs, concernant l'expérimentation du régime de financement des Ehpad, après une réticence initiale et une limitation à une dizaine de départements, je constate que les candidatures à l'expérimentation se sont multipliées. Puisque l'expérimentation est prévue pour durer quatre ans, je serai très sensible à l'initiative parlementaire qui viserait à réduire cette durée au regard des attentes des départements qui se montrent volontaires.
La situation financière des Ehpad, quant à elle, invite à repenser leur modèle économique, la diversification de l'offre étant sans doute une piste à explorer pour assurer d'autres équilibres financiers. Des mesures de mutualisation sur certains supports d'ingénierie pourraient également être examinées. Si je suis très ouvert sur cette question, je suis responsable du bon usage de l'argent public et souhaite m'assurer que nous fassions sortir ces établissements d'une spirale très négative sur le plan financier, mais également humain : pour les gestionnaires et les personnels, être sans arrêt à la recherche de petites économies a quelque chose de « traumatisant ».
Pour ce qui est des recrutements, 6 000 ETP ont été financés l'an passé et 6 500 ETP le sont cette année. Je le redis avec beaucoup d'humilité : ce n'est pas parce que j'inscris des crédits que je trouve des candidats. Il nous appartient collectivement de redonner leurs lettres de noblesse à ces beaux métiers et de susciter des vocations, une campagne de communication sera justement proposée pour la fin de l'année. Elle ne sera cependant pas suffisante et nous devrons agir dans les territoires pour faire en sorte que ces métiers soient pourvus. Là aussi, la diversification de l'offre des Ehpad doit permettre de rendre plus perceptibles l'intérêt de ces métiers et les évolutions proposées. Au reste, ces établissements doivent pouvoir évoluer pour proposer des solutions attractives et de proximité, d'où l'intérêt de disposer d'un maillage adéquat et de pouvoir s'appuyer sur de petits établissements.
Enfin, la problématique du grand âge ne se limite pas à la problématique du financement, mais englobe aussi la gouvernance et l'organisation. Je lancerai le plus vite possible une conférence nationale sur le sujet, avec l'idée de s'inspirer de ce qui a été fait en matière de handicap pour adapter l'offre et réfléchir à la place de l'usager, insuffisamment associé à ce stade.
Quant à la « coquille vide » que vous évoquez, cette dernière pèse déjà 42,4 milliards d'euros alors que nous prévoyions 40 milliards d'euros à l'horizon de 2027. Certes, ce n'est pas suffisant et nous devrons trouver d'autres financements, mais la formule me semble inappropriée.
Mme Laurence Rossignol. - Monsieur le ministre, comme vous pouvez vous en douter, je vais vous parler des droits des femmes et d'égalité. Je reste un peu sur ma faim, car je m'attendais à ce que vous décriviez, en évoquant le PLFSS, vos priorités et votre politique en matière d'égalité femmes-hommes, ce qui est tout à fait compris dans votre périmètre, y compris sur les questions de santé. Comment appréhendez-vous ce pan de votre portefeuille, même si vous êtes accompagné d'une secrétaire d'État déjà engagée sur le sujet ?
Que pensez-vous, d'ailleurs, de la défiscalisation des pensions alimentaires pour les femmes séparées ? Un amendement a été voté en ce sens à l'Assemblée nationale : pourrons-nous compter sur votre soutien pour maintenir cet amendement dans l'hypothèse funeste - que personne ne souhaite, bien entendu - d'un recours au 49.3 ?
Enfin, l'un de vos nombreux prédécesseurs, Jean-Christophe Combe, avait annoncé, en avril 2023, 200 000 places de crèches, des contrôles et un service public de la petite enfance. Vous avez eu l'honnêteté de reconnaître que l'année 2023 n'avait guère été bénéfique en termes de nombre de places de crèches, et je doute que 2024 soit meilleure. Plus globalement, je n'ai toujours pas compris ce qu'était le service public de la petite enfance : soit il s'agit d'une dépense obligatoire mise à la charge d'une collectivité d'un niveau quelconque, avec des moyens ; soit il s'agit d'un concept fourre-tout.
Dans une séquence où de lourdes menaces pèsent sur les finances des collectivités locales, comment envisager en même temps l'augmentation du nombre de places de crèches ? Depuis plusieurs années, le secteur privé à but lucratif est à l'origine de quasiment tous les nouveaux berceaux, mais il n'a pas sa place dans ce domaine : alors qu'une commune fixe un prix pour un berceau, un acteur privé agissant en délégation de service public (DSP) qui vous propose le même service pour moitié moins proposera forcément une prestation de moindre qualité pour les enfants, avec des personnels moins nombreux et moins bien payés. Pouvons-nous nous accorder sur le fait que le service public de la petite enfance vise à tourner le dos à la place prépondérante qu'a prise le secteur privé à but lucratif dans l'accueil des jeunes enfants ?
Mme Corinne Imbert. - Monsieur le ministre, j'apprécie votre position sur les petits Ehpad : au-delà du sujet de l'aménagement du territoire, la réponse de proximité est également une façon de protéger ces établissements d'une financiarisation excessive. Pour autant, la question de leur capacité à investir lorsque c'est nécessaire est posée, l'impact sur le tarif d'hébergement étant d'autant plus lourd quand le nombre de résidents est plus faible. Certes, il existe un fonds d'intervention régional, mais pensez-vous que nous réussirons à soutenir ces petits établissements tout en répondant à leurs besoins d'investissements ?
Vous avez également évoqué une transformation de l'offre des Ehpad. À cet égard, que pensez-vous de la perspective de voir des résidences autonomie - elles relèvent de la compétence des conseils départementaux - accueillir des personnes en situation de handicap vieillissantes ? La position des deux filières est-elle susceptible d'évoluer ? Comment comptez-vous l'encourager ?
S'agissant de la réforme des services autonomie, j'avais déposé un amendement à l'occasion de la loi pour bâtir la société du bien vieillir et de l'autonomie, afin d'assouplir cette disposition introduite par la loi de financement de la sécurité sociale pour 2022. En effet, si la réforme est simple à comprendre en théorie, la réalité sur le terrain est bien plus complexe, à la fois pour des raisons liées à la cohérence des périmètres et aux statuts des salariés. Peuvent coexister, par exemple, un Ssiad relevant d'une convention de 1951 et un service d'aide à domicile porté par une collectivité territoriale.
La réforme doit continuer à se déployer là où elle ne pose pas de problème. Néanmoins, seriez-vous prêt à assouplir cette disposition qui, dans certains cas, met à mal des structures et des liens conventionnels noués depuis de nombreuses années ? Reconnaissez-vous, à l'instar de votre prédécesseur, que ces problèmes existent ?
Mme Raymonde Poncet Monge. - À l'heure du virage domiciliaire, je m'étonne de la faible place des services d'aide et de soins dans nos débats et je pense, monsieur le président, qu'une mission d'information devrait leur être consacrée.
Vous avez évoqué, monsieur le ministre, l'expérimentation de la fusion entre les sections soins et dépendance des Ehpad. J'ai bien entendu que nous pourrions, par des initiatives, accélérer le calendrier, et je crois que c'est nécessaire.
Mon interrogation, cependant, porte sur l'expérimentation du changement urgent - et demandé - de la composante « aide » des SAD. L'appel à manifestations d'intérêt va être clôturé le 4 novembre : avons-nous, monsieur le ministre, dix départements engagés ? Si oui, combien de SAD se lancent-ils dans cette expérimentation qui vise, je le rappelle, à sortir de la tarification horaire et donc du seul critère d'activité, pour aller vers un financement au forfait global ou toute autre modalité compatible avec les Ssiad ? Avoir un forfait comparable paraît nécessaire quand une aide à domicile interviendra aux côtés d'une aide-soignante. Si nous ne disposons pas encore de dix départements volontaires, ne serait-il pas nécessaire de donner un délai supplémentaire comme vous venez de l'accorder pour les Ehpad ? Cette réforme est essentiellement pour lever l'un des obstacles aux services autonomie.
Où en sommes-nous, d'ailleurs, de la mise en place des SAD, au-delà des anciens services polyvalents d'aide et de soins à domicile (Spasad), et notamment des Spasad intégrés ? Prévoyez-vous de renforcer les moyens d'accompagnement des ARS afin d'aplanir les problèmes de statuts et de périmètres qui semblent enkystés ? Ne nous cachons pas le fait que certains services, notamment ceux qui sont liés à des hôpitaux, comptent sur ces obstacles pour espérer que la réforme ne se fasse pas.
Qu'en est-il de la trajectoire des Ssiad ? Je rappelle que vous devez créer 25 000 places à l'horizon 2030 ; une fois celles-ci créées, comment comptez-vous trouver le personnel requis ? Je rappelle que les personnels ne dépendent pas tous de la convention collective de 1951 : dans mon département, ils relèvent essentiellement de la convention collective de la branche de l'aide, de l'accompagnement, des soins et des services (BAD). Cette dernière avait, au bout de nombreuses années, rattrapé son retard sur la précédente, mais l'écart s'est rapidement creusé de nouveau en raison des primes accordées dans le cadre du Ségur aux personnels relevant du texte de 1951. Par conséquent, les services d'aide à domicile ne recrutent plus, les aides-soignants étant partis dans les Ehpad ou d'autres établissements concernés par les augmentations du Ségur.
En conclusion, je suppose que vous avez suivi la journée « Les Vieux méritent mieux », à l'occasion de laquelle la création de déserts médico-sociaux, dépourvus de services domiciliaires, a été dénoncée. Je suis donc dans l'attente d'éclairages sur les services domiciliaires, qui sont en train de mourir faute de personnel.
Mme Cathy Apourceau-Poly. - Monsieur le ministre, je rappelle, comme d'autres collègues l'ont fait avant moi, que vous n'êtes pas vraiment un novice dans la mesure où vous gouvernez le pays avec vos amis depuis sept ans.
Nous pourrions évoquer les problèmes du secteur médico-social pendant des heures tant ils sont nombreux. Dans mon département du Pas-de-Calais, 7 000 enfants sont placés et on ne trouve plus d'assistantes familiales. Vous avez dû entendre parler du récent scandale d'enfants placés dans des familles qui ne disposaient même pas d'un agrément.
J'estime cependant qu'il existe des points communs à tous ces problèmes, qu'il s'agisse de la protection de l'enfance, de l'aide à domicile ou des Ehpad. Vous l'avez fort bien dit : vous avez des places disponibles, mais il n'y a plus de vocations. Je partage ce constat, mais encore faut-il s'interroger sur les causes de cette désaffection. Ces métiers sont à la fois difficiles et peu reconnus, sans oublier le fait que les possibilités de mobilité vers un autre service sont rarement possibles. Il en résulte une fatigue physique, psychique et psychologique, qu'il faudrait compenser par une revalorisation des salaires ; il n'est pas possible que des métiers aussi pénibles soient aussi peu rémunérés.
Que comptez-vous faire dans ce domaine ? Entendez-vous prendre des mesures fortes pour recréer cette vocation, notamment dans les nouvelles générations ?
Quant à la possibilité pour les personnes de rester chez elles - ce qu'elles souhaitent souvent lorsqu'on les interroge -, encore faut-il en avoir les moyens : ce n'est pas une visite d'une heure par jour qui peut les faire se sentir bien chez elles, d'autant que des logements tels que ceux du bassin minier ne sont pas absolument adaptés au maintien à domicile.
Il nous faut trouver de nouveaux modes de fonctionnement pour nos Ehpad et je vous invite à venir à Barlin, dont le maire a décidé, à l'occasion de la fermeture d'une école maternelle, de placer deux classes dans l'Ehpad. C'est formidable, même si les personnes âgées ont pu avoir un peu peur au début ; désormais, elles mangent et vivent avec les enfants, qui redonnent de la confiance aux anciens tout en ayant un nouveau regard.
M. Khalifé Khalifé. - Je rejoins mes collègues au sujet des difficultés des départements à accueillir un nombre grandissant de mineurs non accompagnés (MNA), nombre d'entre eux souffrant d'un handicap.
Par ailleurs, le Sénat a voté l'an dernier, à l'unanimité, un amendement revenant sur l'amendement Creton afin d'expérimenter un dispositif de transition pour les jeunes adultes afin de les sortir des établissements pour enfants. En effet, l'amendement Creton a abouti au blocage de 10 000 places réservées aux jeunes adultes en institut médico-éducatif (IME), celles-ci n'étant pas attribuées à des plus jeunes. Malheureusement, le recours au 49.3 l'a fait disparaître. Envisagez-vous de le reprendre ?
Sur un autre sujet, le groupe Avec, qui compte 348 structures dans le champ de l'aide à domicile et du médico-social, a défrayé la chronique à Grenoble et ailleurs. J'ai transmis un travail à ce sujet à votre prédécesseur : accorderez-vous une attention particulière à ce dossier afin d'envisager des évolutions juridiques et financières ?
Enfin, je souhaitais savoir si vous seriez d'accord pour valider - à budget constant - des transferts d'autorisations de lits d'Ehpad des départements les mieux dotés vers ceux, qui, tels que le mien, souffrent d'un manque de lits.
Mme Annick Petrus. - Vous savez, monsieur le ministre, que l'accès aux Ehpad est encore plus difficile dans les territoires d'outre-mer. Saint-Martin ne compte par exemple qu'un seul établissement, qui, au-delà des personnes en grande perte d'autonomie, accueille des personnes en meilleure santé, mais qui ne peuvent pas rester chez elles pour diverses raisons.
Des solutions intermédiaires, telles que le placement en famille, existent : leur coût a-t-il été évalué ? Elles permettraient sans doute de libérer des places et d'alléger une liste d'attente de plus en plus longue.
Mme Marion Canalès. - Le taux d'accidents du travail a considérablement augmenté chez les femmes, enregistrant une hausse de 42 %, contre une diminution de 21 % chez les hommes. Je m'interroge, en outre, sur le siphonnage des ressources de la branche AT-MP, excédentaire. Les sous-déclarations de ces AT-MP et les sous-reconnaissances des problématiques de maladies ou de cancers féminins interpellent, le tableau des maladies professionnelles étant quelque peu ancien et ne les prenant pas nécessairement en considération, alors que le secteur médico-social est marqué par une forte sinistralité.
L'excédent de cette branche doit-il vraiment être affecté à d'autres branches plutôt qu'à la prévention ?
Pour faire moi aussi un pas de côté, la question du financement de l'Institut national de recherche et de sécurité pour la prévention des accidents du travail et des maladies professionnelles (INRS) est posée, puisque 80 postes sont menacés en dépit de la convention d'objectifs signée en juillet 2024. Cette situation inquiète alors que nous manquons de données statistiques sur les risques professionnels : on organise la cécité et l'inefficacité de nos politiques publiques dans ce domaine.
M. Paul Christophe, ministre. - Madame Rossignol, je n'ai certes pas évoqué l'enjeu de l'égalité femmes-hommes, qui relève du PLF et plus précisément du programme 137 « Égalité entre les femmes et les hommes », dont les crédits sont sanctuarisés.
Je crois dans le service public de la petite enfance, quatre compétences obligatoires devant être à la main des communes, à savoir le repérage de l'offre, la planification, le contrôle de la qualité et l'information des familles. Je rappelle que nous accordons une attention particulière aux familles monoparentales dans le cadre de la réforme du CMG, qui est un premier pas.
De nombreux sujets doivent être abordés au prisme de ces familles monoparentales, qui comptent souvent parmi les allocataires du revenu de solidarité active (RSA). Souvent, on ne donne pas les moyens à ces femmes - majoritaires dans ce type de famille - de trouver leur plein épanouissement. Il s'agit d'un axe de progrès fort sur lequel j'entends travailler avec Salima Saa. Je me pencherai, par ailleurs, sur la question de la défiscalisation des pensions alimentaires, mais il va falloir que je trouve un financement.
Mme Laurence Rossignol. - Il faut refiscaliser les pères !
M. Paul Christophe, ministre. - Je vous laisse la main sur ce point en tant que parlementaire : vous ne semblez pas manquer de solutions.
Sur un autre point, il s'agit non pas de 200 000 places de crèches, mais de 200 000 solutions d'accueil, chiffre qui intégrait donc les assistantes maternelles auxquelles je suis très attaché ; d'où ma volonté de porter la réforme du CMG, qui permettait de conserver le même reste à charge, quel que soit le choix des parents. Je pense que nous devons partir des besoins pour imaginer des solutions adaptées.
Pour ce qui est du grand âge, les résidences autonomie représentent selon moi une solution. Une fois encore, évitons une approche qui se limiterait aux Ehpad ou aux services domiciliaires : il nous faut construire un ensemble d'outils, avec une approche territoriale. Vous avez cité l'exemple de cet Ehpad dans le Pas-de-Calais et j'accepterai votre invitation avec plaisir, car j'adore ces initiatives. De la même manière, un établissement des Deux-Sèvres qui ne parvenait plus à remplir ses places a décidé d'accueillir des mineurs non accompagnés, avec un succès de même type puisqu'il en résulte un lien intergénérationnel très stimulant et un échange culturel remarquable. Ce type d'expérience et de lien permet de lutter contre les maladies cognitives et les dégénérescences, et doit être encouragé. J'espère rester en poste assez longtemps pour recenser toutes ces initiatives remarquables, qui ont un véritable sens et permettent d'apporter une réponse circonstanciée dans un territoire donné, grâce à une approche innovante.
À cet égard, je suis favorable à l'accueil des personnes en situation de handicap vieillissantes dans des résidences autonomie. Des parcours restent à créer et à construire, en s'appuyant sur des crédits déjà disponibles.
Concernant les métiers, madame Apourceau-Poly, il est bien question de développer une reconnaissance qui ne passe pas uniquement par les rémunérations - des revalorisations sont intervenues, accompagnées par l'État - et recouvre des enjeux d'évolution de carrière. L'un des problèmes majeurs tient au fait qu'il n'existe parfois pas de portabilité et d'ancienneté entre les structures, ce qui oblige des salariés expérimentés à repartir du salaire de départ. Ce sujet devra être abordé avec les fédérations, afin de développer la possibilité de changer de métier à partir d'un diplôme unique et de bénéficier de la portabilité des droits.
Madame Poncet Monge, je ne dispose pas du nombre exact de départements intéressés par l'expérimentation et vous le communiquerai. Pour ce qui concerne les moyens d'accompagnement, je rappelle que nous y avons consacré 8 millions d'euros à partir des ARS et 11 millions d'euros à partir des départements.
Quant à la fusion des services d'aide et d'accompagnement à domicile (Saad) et des Ssiad, nous devons impérativement accélérer le processus, sans quoi elle n'aura pas lieu. Peut-être faudra-t-il revoir l'approche pour rassurer et mieux accompagner.
Pour en revenir aux résidences autonomie, elles représentent une solution d'avenir aux côtés de l'habitat intermédiaire et des résidences intergénérationnelles.
Les assistantes familiales ont quant à elles bénéficié d'une revalorisation pendant le Ségur. Susciter des vocations passe aussi par une présentation positive de ces métiers, constat qui vaut aussi pour l'ASE. Ce secteur n'est évoqué qu'au travers des scandales et nous avons un important travail d'introspection à effectuer, en s'inspirant des réussites qui peuvent exister. Des outils vont être mis en oeuvre, même si j'ai pris rendez-vous avec la Commission nationale de l'informatique et des libertés (Cnil), qui s'oppose à la constitution d'un fichier recensant les personnes condamnées, peu recommandables ou qui se sont vues retirer leur habilitation.
Mme Laurence Rossignol. - Il faut harmoniser les critères des départements !
M. Paul Christophe, ministre. - Tout à fait. L'actualité nous a montré, même si le scandale porte sur les années 2010-2017, que les transferts d'enfants de département à départements sont délicats.
Monsieur Khalifé Khalifé, vous avez évoqué l'amendement Creton : un dispositif est envisagé dans le cadre des discussions budgétaires actuelles pour régulariser des situations insatisfaisantes. Je suis en outre preneur du travail que vous aviez transmis à mon prédécesseur.
Pour ce qui concerne les accidents du travail en Ehpad, les taux doivent en effet nous interpeller. Si la branche AT-MP n'est pas sous ma responsabilité, le phénomène de la sous-déclaration doit nous inquiéter, car elle peut masquer des accidents du travail non reconnus, avec les conséquences que l'on connaît pour les personnes concernées. Une mission d'information pourrait sans doute nous éclairer à ce sujet.
Enfin, faire évoluer le tableau des maladies est ardu, comme j'ai pu le constater en accompagnant les victimes du chlordécone dans les Antilles, mais des avancées restent possibles.
Mme Marie-Pierre Richer, rapporteure pour la branche accidents du travail et maladies professionnelles. - Annie Le Houérou et moi-même avons produit un travail sur les enjeux de la branche AT-MP. J'ai également travaillé avec Laurence Rossignol, Laurence Cohen et Annick Jacquemet sur le rapport d'information Santé des femmes au travail : des maux invisibles, dans lequel les troubles musculo-squelettiques ont été mis en avant.
M. Paul Christophe, ministre. - Je suis sensible à vos travaux en tant qu'ancien rapporteur de la branche AT-MP.
Je termine en répondant sur les placements en famille : deux départements - le Nord et La Réunion - sont plutôt allants sur le sujet et la démarche paraît bénéfique, mais la question du statut reste à trancher.
M. Philippe Mouiller, président. - Je vous remercie pour toutes ces précisions. Nous serons force de proposition sur les types de prise en charge et sur les financements, afin de faire en sorte que cette branche puisse répondre à court terme aux problématiques posées, mais aussi afin de participer à une réforme de fond qui permettrait de bâtir une véritable vision pluriannuelle.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Geneviève Darrieussecq,
ministre de la santé et
de l'accès aux soins
Réunie le jeudi 24 octobre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de Mme Geneviève Darrieussecq, ministre de la santé et de l'accès aux soins.
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons à présent Mme Geneviève Darrieussecq, ministre de la santé et de l'accès aux soins.
Madame la ministre, la situation financière de la branche maladie est préoccupante. Les forts déficits conjoncturels du début de la décennie liés à la gestion de la crise épidémique du covid-19 semblent être devenus des déficits structurels, de plus de 10 milliards d'euros par an, notamment du fait des revalorisations salariales décidées lors du Ségur de la santé. De plus, la nouvelle convention entre l'assurance maladie et les médecins se traduira par des revalorisations pour les professionnels libéraux, certes attendues, mais qui ne seront pas sans conséquences financières pour la branche.
Le Gouvernement a donc annoncé diverses mesures d'économies concernant les dépenses de la branche, dont certaines figurent dans ce PLFSS, tandis que d'autres revêtent un caractère réglementaire. Ces mesures suscitent naturellement des réactions et devraient donner lieu à de riches débats politiques au cours des prochaines semaines.
Sans plus attendre, je vous laisse la parole pour un propos liminaire, avant une séance de questions et réponses.
Mme Geneviève Darrieussecq, ministre de la santé et de l'accès aux soins. - Mesdames, messieurs les sénateurs, je suis ravie de pouvoir débattre avec vous du PLFSS pour 2025. Je vous le dis d'emblée, loin du triomphalisme, c'est un discours de vérité que je vais vous tenir, et j'espère que nous pourrons avancer ensemble dans cet exercice qui appelle à la responsabilité.
Le secrétariat général de la commission des comptes de la sécurité sociale présentait le 14 octobre dernier la situation pour 2025 : si rien n'était fait, sans mesure nouvelle, le déficit de la sécurité sociale s'élèverait à 28 milliards d'euros. Ce PLFSS est une étape importante dans le retour progressif à l'équilibre de nos comptes sociaux. Il y va de la soutenabilité et de la pérennité de notre système de protection sociale.
Le déficit de la sécurité sociale sera de 16 milliards d'euros en 2025. Nous mettrons en oeuvre des mesures telles que le report de l'indexation des pensions ou la refonte des allégements généraux. Cependant, ce niveau de déficit n'empêchera pas une augmentation de la dépense des régimes obligatoires de base de la sécurité sociale (Robss) et du Fonds de solidarité vieillesse (FSV), pour plus de 18 milliards d'euros cette année. Les besoins croissent et nous les finançons. Notre modèle social et l'héritage du Conseil national de la Résistance doivent être préservés. Ce budget ouvre de nouveaux droits, tout en veillant à l'amélioration de la trajectoire de nos comptes sociaux, vers un retour progressif à l'équilibre.
La santé des Français demeure une priorité. Ce budget le prouve. Il répond aux préoccupations de nos concitoyens pour la santé et l'accès aux soins.
Ce budget est un budget de progrès, comme en témoigne la trajectoire des dépenses. C'est un budget d'action, qui agit en faveur de l'hôpital et de l'accès aux médicaments et aux produits de santé. L'objectif national de dépenses d'assurance maladie (Ondam) progressera de 2,8 % en 2025, soit un point de plus que l'inflation, pour atteindre 264 milliards d'euros. Il représente une hausse de 9 milliards d'euros par rapport à 2024, et de 63 milliards d'euros par rapport à 2019. Cette progression régulière et permanente traduit la poursuite des investissements et le financement de mesures nouvelles, et vient répondre aux besoins de nos concitoyens.
Nous finançons de grandes priorités : améliorer l'organisation du système de santé ; en assurer le financement ; renforcer nos politiques en matière de psychiatrie et de santé mentale, un domaine dont le Premier ministre a fait une grande cause nationale pour 2025 ; rendre les métiers plus attractifs ; accompagner les innovations.
Concrètement, nous renforçons l'accès aux soins dans tous les territoires. Les maisons de santé pluriprofessionnelles continueront à se développer. Nous accompagnerons toutes les solutions innovantes dans les territoires ; les agences régionales de santé (ARS) financent déjà certaines d'entre elles. La convention nationale avec les médecins généralistes sera respectée, instaurant une consultation à 30 euros. Pour favoriser l'accès aux soins dans tous les territoires, y compris ruraux, nous mènerons un travail fin avec les élus locaux.
Nous agissons aussi résolument en faveur des soins palliatifs. La stratégie décennale décidée l'an dernier débute, avec un budget de 1 milliard d'euros prévu sur dix ans et 100 millions d'euros mis en oeuvre cette année.
La santé mentale a été déclarée grande cause nationale en 2025, et presque 100 millions d'euros supplémentaires sont mobilisés. Nous renforçons par exemple le dispositif « Mon soutien psy », accompagnons la prévention du suicide et renforçons l'offre de soins en pédopsychiatrie dans tous les territoires.
L'axe prévention est toujours aussi important. Le dispositif « Mon bilan prévention » sera généralisé cette année, et j'entends le promouvoir. Il permettra, à certains âges clés de la vie, d'avoir accès à un bilan de prévention réalisé par un médecin, une infirmière ou un pharmacien.
Nous garantirons l'accès aux médicaments, avec une attention particulière portée aux stocks à constituer et à notre action au niveau européen pour éviter toute rupture d'approvisionnement.
J'en viens à l'hôpital, qui présente un sous-objectif de l'Ondam en augmentation de 3,1 %. Le Ségur de la santé, représentant 14 milliards d'euros pour les rémunérations et 19 milliards d'euros pour les investissements, continue de se déployer. Ce PLFSS inclut aussi l'encadrement de la rémunération des intérimaires, qu'ils soient médecins ou paramédicaux, ainsi que l'amélioration des soins critiques.
Ce budget est aussi un budget de responsabilité. Nous travaillons à la pertinence des dépenses et à la responsabilisation de tous les acteurs, face à la croissance des dépenses de santé. J'appelle de mes voeux une coconstruction des grilles tarifaires entre l'assurance maladie et les représentants des professionnels de santé, notamment en matière d'imagerie et de biologie. Nous devons aussi améliorer l'efficience des transports ; les dépenses sont en augmentation vertigineuse. Nous allons élargir le dispositif d'accompagnement des prescripteurs créé dans le précédent PLFSS pour nous assurer de la pertinence des prescriptions. Je pense, enfin, à la simplification du mode de calcul de la clause de sauvegarde pour les médicaments.
Par ailleurs, un effort de 5 milliards d'euros d'économies supplémentaires est à envisager pour 2025. Il devra être partagé. Nous allons poursuivre le dialogue, notamment avec vous, les parlementaires. Sont envisagés des mesures de transfert vers les complémentaires santé, à hauteur d'un milliard d'euros, la baisse du plafond de prise en charge des indemnités journalières (IJ) financées par l'assurance maladie, un plan de baisse des prix sur les produits de santé, à hauteur d'un ou 1,2 milliard d'euros environ, et des mesures d'efficience à l'hôpital et dans la médecine de ville. Je souhaite laisser toute leur place à la concertation et au débat parlementaire pour identifier les meilleures solutions. Cela étant dit, nos objectifs d'économies devront être atteints : il y va de la crédibilité de nos comptes sociaux.
Notre impératif est d'assurer la soutenabilité de notre système de santé. Ce discours n'est pas nouveau. Il faut associer tous les acteurs et professionnels de santé pour devenir plus efficient. Nous avons une ligne de crête à trouver. Si le budget proposé cette année est un peu paramétrique, à nous d'en faire un enjeu d'avenir.
On parle beaucoup d'une loi d'orientation dans le domaine des dépenses sociales et de santé. Nous devons mener un important travail de restructuration de notre système de santé et de son financement, ce qui implique d'engager une réflexion de moyen et long termes, en tentant de dépasser le seul court terme de l'année budgétaire.
Mme Élisabeth Doineau, rapporteure générale. - J'appelle de mes voeux une forme de continuité des politiques de santé et une plus grande stabilité des ministres de la santé. Il nous faut en effet une réforme systémique. Je rêve d'un « Vauban de la santé », qui mette en perspective, sur le long terme, sa vision dans la santé. Sans cela, nous rencontrerons toujours des difficultés !
Le fait que l'accès aux soins ait été ajouté à la dénomination de votre poste est très important, mais il manque la prévention. La réduction des risques est la priorité essentielle pour réduire les frais de santé. J'espère que l'intitulé de votre ministère pourra être modifié en conséquence.
Que pensez-vous du rapport de la Cour des comptes sur les indemnités journalières ? Vous envisagez un abaissement du plafond, mais la Cour propose d'autres solutions. Les avez-vous étudiées ?
Encore un tiers des médecins n'utilisent pas le dossier médical partagé (DMP). Devons-nous les obliger à le faire ? Sinon, nous n'y arriverons jamais, et nous pâtirons de la redondance des soins et examens.
De la même manière, les hôpitaux ne disposent pas d'outils numériques harmonisés. Une personne auditionnée ce matin parmi les conférences de présidents de commissions médicales d'établissements (CME) nous demandait si nous pouvions envisager que toutes les gares de France n'aient pas le même logiciel... Malheureusement, pour l'hôpital, c'est le cas. Il s'agit pourtant d'une question essentielle ! C'est nécessaire pour la protection des données et l'information, et cela permettrait de construire un véritable observatoire sur les médicaments et les parcours de soin, avec, derrière, une amélioration de la pertinence des soins.
Mme Corinne Imbert, rapporteure pour la branche assurance maladie. - Nous partageons le souhait d'une réforme structurelle. Nous n'avons jamais mis autant d'argent sur la table, mais la population a le sentiment que rien ne va. Pour autant, certaines choses vont bien, comme l'accès aux médicaments innovants, le fait de pouvoir être pris en charge par l'hôpital public et des services performants.
Le PLFSS pour 2025 entérine un nouveau dépassement de 1,2 milliard d'euros pour l'année 2024. La progression de l'Ondam est très importante depuis 2019, alors que les prévisions ne sont plus respectées depuis cette même date.
Le Haut Conseil des finances publiques (HCFP) a jugé les prévisions pour l'Ondam 2025 très optimistes. Dans un contexte de déficit durable de la branche assurance maladie, quelles marges de manoeuvre peut-on trouver pour financer notre système de santé et améliorer l'accès aux soins pour tous ?
Vous parlez beaucoup de disponibilité des médicaments, mais, concrètement, le nombre de ruptures de médicaments ne cesse d'augmenter. Comment expliquer des ruptures d'antibiotiques en plein été ? Qu'en sera-t-il en hiver ? Au-delà des bonnes intentions, les constats sur le terrain sont unanimes, et la situation semble même s'aggraver.
Quelles réformes structurelles vous semblent pouvoir contribuer à dégager des marges de manoeuvre ?
La hausse du ticket modérateur sur les actes et consultations des médecins et sages-femmes permettrait d'aligner le taux de prise en charge des actes de toutes les professions de santé, mais ne serait-il pas plus opportun, quitte à effectuer un transfert de charges vers les complémentaires santé, d'étudier la possibilité de décroiser les périmètres d'intervention des assurances maladie obligatoire et complémentaire ? En laissant les complémentaires agir seules là où l'assurance maladie joue déjà un rôle limité, comme dans la prise en charge des audioprothèses ou de l'optique, ne pourrait-on pas améliorer l'efficience du système en évitant la superposition de frais de gestion ?
J'en viens aux baisses de tarifs unilatérales, notamment pour la radiologie et la biologie. Le texte donne la possibilité au ministre et au directeur général de l'Union nationale des caisses d'assurance maladie (Uncam) de décider unilatéralement de baisses de tarifs lorsqu'aucune mesure de maîtrise des dépenses n'aura pu être négociée avec les syndicats, ou lorsque les mesures s'avéreront insuffisantes. Vous avez pourtant dit qu'il fallait coconstruire avec les professionnels de santé.
Cette partie du texte permet de contourner l'exercice conventionnel, pour maîtriser les dépenses très dynamiques constatées dans ces deux secteurs. Ne risque-t-on par d'affaiblir durablement l'exercice conventionnel ? Si des décisions de baisses de tarifs peuvent être prises sans les professionnels de santé, pourra-t-on encore espérer la coopération des syndicats de professionnels afin de maîtriser les dépenses ?
Je ne reviendrai pas sur l'absence de mesures de prévention dans ce PLFSS. Cela doit rester une priorité. Il faudrait sans doute travailler avec votre homologue de l'éducation nationale, car la prévention commence aussi à l'école. Des actions existent déjà en lien avec le ministère de l'éducation nationale.
Mme Geneviève Darrieussecq, ministre. - La prévention doit effectivement être un axe majeur de développement. Or cet axe n'est pas bien identifié, alors que nous dépensons 2,5 milliards d'euros par an pour l'ensemble des actions de prévention. Cette dépense se fait de manière très interministérielle, et concerne de nombreux acteurs - santé, travail, éducation nationale, associations, complémentaires, collectivités, etc. Il faut une politique charpentée, pour que les personnes vieillissent en meilleure santé et que des maladies chroniques comme le diabète cessent de se développer. Jusqu'à présent, nous avons concentré nos politiques de santé sur le seul soin, non sur la prévention. Nous devons donc réaliser ce travail de structuration. La prévention doit irriguer notre société, et les consultations de prévention aux quatre âges clés de la vie sont un premier pas.
Les indemnités journalières sont payées par l'assurance maladie, à hauteur de 17 milliards d'euros en 2024, contre 8 milliards d'euros en 2017. L'augmentation est considérable. Si je ne remets pas en cause les arrêts maladie, nous devrions travailler sur la prévention et le bien-être au travail, nous devons maîtriser cette dépense. La ministre du travail envisage donc de baisser le plafond de 1,8 Smic à 1,4 Smic ; 45 % des salariés ne seraient pas affectés par cette mesure. Nous devons aussi simplifier l'indemnité journalière.
Le DMP, j'en entends parler depuis trente ans ! C'est une nécessité absolue pour éviter toute redondance des examens. Il y a eu de nombreux freins, comme la potentielle remise en cause du secret médical. Ne pas avancer me semble déraisonnable. « Mon espace santé » doit être développé et alimenté par les professionnels. Le déploiement est beaucoup trop long et sans doute, effectivement, faudrait-il contraindre...
En matière numérique, la fragilité des hôpitaux et des professionnels libéraux tient dans le fait que chacun a son propre logiciel, développé souvent de manière empirique, empêchant l'interopérabilité. Cela crée une grande vulnérabilité face aux cyberattaques. Nous devrions être bien mieux équipés.
Concernant les ruptures de médicaments, les problèmes perdurent. Nous avons pris des mesures : nous avons listé 450 médicaments essentiels depuis 2023 ; nous avons signé une charte d'engagement avec tous les acteurs de la chaîne du médicament, notamment pour constituer des stocks ; nous avons agi contre les tensions d'approvisionnement, avec des amendes en cas de non-respect de constitution de stocks par les industriels ; nous avons une feuille de route réaliste, élaborée en février 2024, pour les trois ans à venir.
Dans ce PLFSS, nous rendons possible le recours à la distribution à l'unité, et l'obligation d'ordonnance de dispensation conditionnelle pour certains médicaments soumis à une forte saisonnalité. Le pharmacien pourra aussi remplacer un médicament par un autre en cas de risque de rupture. Nous prévoyons la possibilité de recourir à un financement dérogatoire pour des dispositifs médicaux utilisés comme solution alternative à un dispositif en rupture d'approvisionnement. Nous facilitons aussi le recours aux procédures d'achat public à l'échelle française et européenne.
Je soutiens totalement l'exercice conventionnel dans le domaine de l'imagerie et de la radiologie, mais les partenaires doivent jouer le jeu de la négociation. L'an dernier, une négociation a eu lieu avec les biologistes. Des décisions ont ensuite été prises qui les ont mis quelque peu en colère. Pourtant, la Caisse nationale de l'assurance maladie (Cnam) n'avait fait qu'appliquer les mesures négociées. C'est en tout cas une direction qu'il faut encourager, notamment parce qu'elle offre des perspectives intéressantes.
L'évolution du ticket modérateur relève du domaine réglementaire. Le transfert d'un milliard d'euros de dépenses de l'assurance maladie vers les complémentaires santé représente effectivement une hausse de 10 points du ticket modérateur qui s'applique pour les consultations chez les médecins et sages-femmes, et une baisse équivalente du pourcentage de prise en charge par la sécurité sociale. Pour l'heure, rien n'est décidé. Je continue à travailler sur une réduction la plus faible possible de la prise en charge, même si appliquer pour tous un taux de 60 % serait facteur de cohérence. En outre, quoi qu'on en dise, la part du reste à charge est plus faible en France que chez nos voisins, avec un taux très élevé de prise en charge par l'assurance maladie obligatoire, et ce sans compter les près de 400 000 personnes supplémentaires atteintes, chaque année, par une affection de longue durée (ALD), qui, elles, ne seraient pas concernées par une évolution du ticket modérateur.
J'ai lu avec attention le rapport sénatorial Hausse des tarifs des complémentaires santé : l'impact sur le pouvoir d'achat des Français, qui montrait, d'une part, que le remboursement des médecines alternatives représentait près d'un milliard d'euros de dépenses pour les complémentaires santé et, d'autre part, que l'évolution des cotisations avait dépassé les besoins attendus.
Ma principale préoccupation est la garantie de l'accès aux soins pour tous. À ceux qui s'inquiéteraient de la situation de certains de nos concitoyens, je rappelle que 96 % des Français ont adhéré à une mutuelle, et que les plus fragiles bénéficient de la complémentaire santé solidaire (C2S). En revanche, nous devrions travailler sur le périmètre de cette dernière, car certains, notamment des retraités, n'y ont pas droit.
Mme Florence Lassarade. - Les centres régionaux de coordination des dépistages des cancers (CRCDC) de France, en particulier celui de la Nouvelle-Aquitaine, m'ont fait part de leurs inquiétudes vis-à-vis de la forte diminution de leur dotation. Il est vrai que la Cnam a pris en charge l'envoi des convocations au dépistage, tandis que ces centres ont développé une politique volontariste d'« aller vers », pour dépister au plus tôt les tumeurs. Mais une telle démarche sollicite fortement le personnel, et la contribution de la Cnam à cet égard apparaît marginale.
Par ailleurs, comment l'ARS arbitre-t-elle les dotations ? D'une région à l'autre, il semble y avoir des variations.
Le taux de vaccination contre le papillomavirus en France - environ 40 % chez les filles - est catastrophique. Nous devons redoubler d'efforts si nous voulons faire disparaître ce cancer, et les coûts qu'il induit.
Enfin, nous pourrions réaliser des économies, en particulier à l'hôpital, en évitant davantage les accidents médicamenteux, notamment grâce à certains logiciels ayant fait leurs preuves.
M. Daniel Chasseing. - Je partage vos propos sur la nécessité de conserver la sécurité sociale, d'assurer une complémentaire aux plus fragiles, ainsi que ce que vous avez dit sur le DMP et les ruptures de médicaments.
Pour autant, les principaux postes d'économies dans ce PLFSS sont le décalage de l'indexation des retraites et la diminution des allègements de cotisations. L'Ondam augmente de 2,8 %, soit 9 milliards d'euros par rapport à la LFSS pour 2024. Le ministre des solidarités, de l'autonomie et de l'égalité entre les femmes et les hommes a également évoqué, lors de son audition d'hier, la création de 6 500 places en Ehpad.
Vous souhaitez renforcer les soins palliatifs. Il me semble indispensable de développer une équipe mobile par département pour intervenir au domicile et en Ehpad. D'ailleurs, avant d'adopter une loi sur la fin de vie, commençons par améliorer la qualité des soins palliatifs !
Vous avez fait de la santé mentale une grande cause nationale, et vous souhaitez un accès direct aux psychologues. Il faudrait également travailler sur la psychiatrie, la pédiatrie et la pédopsychiatrie pour mieux prendre en charge des individus psychotiques insuffisamment accompagnés, qui peuvent devenir dangereux. Des adolescents admis en centre départemental de l'enfance (CDE) ou en maison d'enfants à caractère social (Mecs) souffrent parfois de troubles mentaux. Là encore, la création d'équipes mobiles et l'augmentation du nombre de pédopsychiatres seraient nécessaires.
M. Bernard Jomier. - Le projet de hausse du ticket modérateur sur les consultations médicales aurait pour conséquence que l'assurance maladie ne rembourserait finalement que 50 % du prix de l'acte médical - puisque 16 euros seulement seraient pris en charge, sur un total de 30 euros.
Vous semblez pourtant dire que vous souhaiteriez maintenir le système actuel. En réalité, avec une telle évolution financière, on peut se demander si ce sera bien l'assurance maladie qui mènera, par la suite, les négociations conventionnelles avec les professionnels de santé. Nous entrerions dans un système différent, où il faudrait accorder une place plus importante aux assureurs complémentaires.
Le PLFSS proposé par le Gouvernement ne comporte pas une seule ligne sur le tabac, pas plus que sur l'alcool, le sucre, l'activité physique ou la santé environnementale. Depuis que je suis parlementaire, c'est la première fois que je vois cela !
Concernant l'hôpital, l'Ondam proposé progresse de 3,1 %. Une fois que les transferts à la Caisse nationale de retraites des agents des collectivités locales (CNRACL) auront été déduits, il ne restera plus que 1,8 % d'augmentation, soit le niveau de l'inflation. Ce serait la première fois que nous arriverions à faire respecter un Ondam hospitalier dont le montant fixé correspondrait à celui de l'inflation ! Puisque vous pensez tenir ce budget, vous engagez-vous à ne pas activer le mécanisme de réserve prudentielle des hôpitaux au printemps prochain ?
Le Sénat a adopté une proposition de loi relative à l'instauration d'un nombre minimum de soignants par patient hospitalisé, qui a été inscrite à l'ordre du jour de l'Assemblée nationale pour le mois de décembre. Quelle sera votre position sur ce sujet ?
Vous parlez beaucoup d'efficience. Pourtant, dans le rapport sur la financiarisation de l'offre de soins que j'ai signé avec Corinne Imbert et Olivier Henno, nous faisions part de lourdes interrogations sur la capacité à garantir l'efficience des soins quand les investisseurs financiers prennent la main sur certains secteurs. Soutiendriez-vous l'adoption de certaines de nos recommandations pour enrayer ce phénomène lors de l'examen du PLFSS ?
Enfin, vous appelez à une discussion sur le DMP. Tous les logiciels utilisés par des professionnels de santé doivent être agréés par l'assurance maladie. Désormais, la transmission est automatique. Les données sont donc massivement aspirées dans le DMP. Le problème est l'organisation de ce dossier, qui n'est pas hiérarchisé. Il y a du conservatisme partout, chez les professionnels de santé comme dans les gouvernements. Mais ce n'est pas la question : le problème, c'est celui de l'utilisation et du contrôle des données.
Mme Anne-Sophie Romagny. - Je vous remercie pour votre préoccupation quant à l'intérim, qui, s'il répond dans un premier à un manque de personnels formés, désorganise tout de même fortement les hôpitaux et leur coûte cher. Ce système pervertit et épuise les titulaires, qui assurent de plus en plus de gardes, notamment le week-end.
Je salue également vos remarques sur les actes redondants et sur « Mon espace santé ».
Les services d'accès aux soins (SAS) ne sont pas l'alpha et l'oméga de l'accès aux soins, mais j'ai bien compris qu'il importait fortement au gouvernement précédent d'agiter la baguette magique. Le problème de recrutement persiste, car en raison des tarifs actuels, les médecins installés ne peuvent pas quitter leur cabinet pour travailler moins cher, tout en payant les charges qui leur incombent. Et c'est donc grâce à des médecins à la retraite que les plannings sont partiellement comblés ! Cela fait longtemps que j'alerte sur ce sujet, et la réponse se fait urgemment attendre.
Les infirmières libérales sont les oubliées du Ségur de la santé. Elles souffrent grandement de l'absence de revalorisation de leurs actes. Certaines perdent même de l'argent lorsqu'elles font des prises de sang. J'entends les contraintes pesant sur le budget, mais si la consultation des médecins généralistes est revalorisée, envisageons de faire de même pour les actes réalisés par les infirmières libérales, qui, dans les territoires ruraux en particulier, jouent un rôle crucial.
C'est à regret, enfin, que je vous invite à consulter le site stop-travail.com, qui propose à l'utilisateur de choisir une maladie pour bénéficier d'un arrêt maladie, en trois minutes chrono et pour neuf euros, depuis son canapé. Cerise sur le gâteau, pour quatre euros de plus, on peut demander un arrêt antidaté ! Ce site compterait 1 million d'utilisateurs. Alors que nous demandons à tout le monde des efforts, il faut apporter une réponse urgente à ces dérives frauduleuses.
Mme Raymonde Poncet Monge. - On nous avait annoncé un objectif « zéro patient sans médecin traitant » d'ici à fin 2023. Où en sommes-nous ? S'il en est de même que l'objectif de ne plus voir de sans-abri dans la rue, j'ai des raisons de m'inquiéter.
Si l'on tient compte de l'inflation, la progression de l'Ondam pour les établissements de santé passe de 3,1 % à 1,3 %, et si l'on y soustrait la revalorisation du taux de cotisation à la CNRACL, on ne serait plus qu'à 0,2 %. Autrement dit, il n'y a pas de croissance en volume. Selon vous, à combien s'élèverait l'augmentation mécanique de l'Ondam, si l'on ne prenait aucune mesure nouvelle ?
Le postulat, c'est donc que toute mesure nouvelle doit être compensée par des économies. Et cela va durer plusieurs années... Vous parlez de mesures d'efficience. Mais jusqu'à quand ?
La santé mentale, dites-vous, est la grande cause de l'année. Avez-vous chiffré l'effort budgétaire qui y sera consacré ?
De multiples facteurs sont avancés pour expliquer l'évolution des indemnités journalières (IJ). Ce que l'on entend moins, et que les médecins constatent pourtant, c'est que l'embolie du système et l'allongement considérable de l'accès aux soins contribuent largement à ce phénomène. Il faudrait mesurer précisément l'ampleur de ce facteur, car l'explosion des IJ est moins liée au site frauduleux mentionné par Mme Romagny qu'à des raisons structurelles !
Vous avez raison de vous inquiéter pour les petites retraites. Il sera difficile, pour les concernés, de faire face à l'augmentation du prix des mutuelles, qui pourrait atteindre 8 %. Quand on passe de la mutuelle d'un grand groupe dans lequel on était employé à une mutuelle de retraite, la différence s'élève parfois à 150 euros... Il aurait pourtant été possible d'épargner ces personnes, qui vont finalement subir la double peine.
Seulement 4 % des Français, d'après vous, n'auraient pas de mutuelle sans avoir droit à la C2S. Le pourcentage semble faible. En réalité, il s'agit de 2 millions de personnes !
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - L'accès précoce aux médicaments devait être une réforme importante et positive de l'ancienne autorisation temporaire d'utilisation (ATU) - une promesse de sauver des vies en accélérant l'accès à des traitements innovants pour des maladies graves, rares ou invalidantes.
C'est notamment, mais pas uniquement, le cas pour les cancers. Plusieurs accès précoces ont été autorisés à titre dérogatoire et exceptionnel pour répondre à l'absence de traitement approprié. Pourtant, c'est un échec partiel, voire un fiasco pour certains patients. Alors que des médicaments innovants sont rendus accessibles par ce dispositif, leur passage dans le droit commun n'est pas garanti, car ils ne peuvent pas systématiquement être inscrits sur la fameuse liste en sus qui permet leur prise en charge à l'hôpital.
C'est un grand paradoxe : pour être inscrits, ces traitements innovants devraient disposer par exemple de comparateurs selon le niveau d'évaluation défini par la Haute Autorité de santé (HAS). Or l'un des critères de l'accès précoce est bien l'absence de traitement approprié - c'est la définition même de l'innovation et du progrès thérapeutique ! Résultat : des traitements qui fonctionnent en accès précoce, pour lesquels nous disposons de données en vie réelle, sont parfois brutalement arrêtés. Des vies sont mises en péril pour des raisons purement administratives.
Comment justifiez-vous ces situations ? Des hôpitaux déjà en difficulté financière doivent parfois renoncer à soigner les patients, car ils ne peuvent pas supporter ce fardeau budgétaire. Allez-vous permettre l'inscription systématique sur la liste en sus des médicaments à usage hospitalier bénéficiant d'un accès précoce et d'un service médical rendu important ?
M. Philippe Mouiller, président. - Certaines de vos questions sont très techniques, et ne pourront obtenir qu'une réponse écrite ultérieure. Je vous invite plutôt à interroger Mme la ministre sur son approche politique globale.
Mme Céline Brulin. - Chaque année, l'Ondam est jugé insuffisant par l'ensemble des professionnels de santé. Si vous en avez décrit les aspects positifs, il fait toutefois l'objet d'un nouveau coup de frein important. D'un point de vue budgétaire, cela n'a aucun sens, car il risque d'être à la fois intenable et démobilisateur.
L'Ondam hospitalier devra être mis en parallèle avec le taux de cotisation à la CNRACL des hôpitaux, lesquels traversent déjà une crise profonde.
Concernant l'augmentation du ticket modérateur, sur la forme, vous semblez ne pas complètement adhérer à la mesure. Très bien : mais on nous a déjà fait le coup lors du PLFSS pour 2024 sur les franchises et les forfaits médicaux... Je trouve cela regrettable pour la clarté de nos débats. Même si certaines mesures sont d'ordre réglementaire, il est sain d'en discuter.
Sur le fond, vous dites qu'il s'agit d'un transfert vers les complémentaires santé. Comment éviter que celles-ci ne procèdent, pour compenser, à une augmentation tarifaire ? En réalité, le transfert sera assumé par les patients, qui devront adhérer à des contrats moins protecteurs ou renoncer à des soins.
Vous avez évoqué les solutions innovantes qui pouvaient être développées sur certains territoires. Je pense aux médicobus, qui sont organisés par la mobilisation de professionnels de santé, souvent retraités, pour aller au-devant de patients n'ayant plus de médecin traitant. Vous savez à quel régime seront soumises les collectivités territoriales. Or, ce sont elles qui financent l'ensemble de ces dispositifs, même si l'ARS y contribue minoritairement. Elles risquent de ne plus pouvoir soutenir de telles mesures innovantes.
Mme Geneviève Darrieussecq, ministre. - Je suis consciente du travail réalisé par le centre régional de coordination des dépistages des cancers de Nouvelle-Aquitaine, que je connais bien. Pour autant, certaines missions ont été reprises par l'assurance maladie et retirées, par conséquent, du budget des CRCDC. Nous allons étudier le sujet pour mieux comprendre les difficultés rencontrées par ces centres.
Le taux de vaccination contre le papillomavirus progresse depuis deux années consécutives, bien qu'il reste insuffisant. Nous devons continuer à l'encourager, et je vous invite à participer à cet effort sur le territoire.
Les accidents médicamenteux entraînent, au-delà des coûts, de graves problèmes de santé pour les patients. Nous devons y prêter une attention particulière. Cette question, je suppose, relève surtout de difficultés de fonctionnement et de structuration des alertes dans les établissements.
Une nouvelle stratégie décennale des soins d'accompagnement a été lancée pour amplifier la réponse. Dans les départements ne disposant pas d'une offre en soins palliatifs, nous voudrions au moins déployer des équipes mobiles afin d'intervenir à domicile ou en Ehpad. C'est un premier pas avant de disposer d'unités hospitalières spécialisées sur l'ensemble du territoire. La reconnaissance de leur importance est un véritable enjeu. Nous devons également veiller à améliorer la formation, car nous manquons d'enseignants dans ce domaine. Bien entendu, la volonté politique seule ne suffit pas - il faudra des soignants pour constituer ces équipes -, mais elle envoie un signal encourageant aux établissements.
Le Premier ministre a déclaré faire de la santé mentale une grande cause nationale pour 2025. Pour autant, nous ne partons pas de rien. Plusieurs stratégies ont été mises en oeuvre dans la continuité du travail du délégué ministériel à la santé mentale et à la psychiatrie. Nous devons néanmoins multiplier les efforts dans plusieurs domaines, comme la prévention, le repérage et la prise en charge précoces - en particulier, donc, chez les plus jeunes. Nous manquons de psychiatres et de pédopsychiatres ; sans personnel, la seule ouverture de lits ne suffira pas !
Le Premier ministre s'est rendu dans la Vienne pour s'inspirer de ce qui y a été mis en oeuvre. Je pense, notamment, aux maisons des adolescents, dont il souhaite doubler le nombre à l'échelle nationale, tout en développant des parcours de soins adaptés à chaque département pour tous les âges. Le PLFSS 2025 marque des avancées pour la psychiatrie, mais ce plan interministériel sera développé dans les semaines à venir.
Le tabac, l'alcool et la nutrition sont en effet des pistes essentielles de la prévention. Il faut les taxer. Cela fait partie du débat parlementaire. En commission, les députés se sont emparés de ce sujet. Je suis favorable à l'instauration d'une taxe sur le sucre, qui est un véritable poison, sous toutes ses formes. Je souhaite trouver l'équilibre entre le travail de prévention à réaliser auprès de la population et le niveau de taxation qui incitera les industriels agroalimentaires à faire évoluer leurs pratiques.
Concernant l'Ondam hospitalier, j'ai du mal à entendre que la progression serait nulle, quand nous proposons une hausse de 9 milliards d'euros. On augmente chaque année les montants, et on a l'impression qu'il en faut toujours plus ! C'est vrai, mais ne dites pas qu'il n'y a pas de moyens. Les soignants ont été soutenus, au travers des 14 milliards d'euros de revalorisations salariales du Ségur de la santé. En complément, l'Ondam prévoit 500 millions d'euros pour les établissements sanitaires et médico-sociaux. Et n'oubliez pas que ces revalorisations sont pérennisées chaque année.
Il est vrai que les hôpitaux, en 2024, sont en déficit. Toutefois, on constate aussi que l'activité hospitalière repart, avec un regain de recrutements. Nous serons aux côtés de tous nos établissements pour les soutenir.
Monsieur Jomier, la réserve prudentielle est une obligation prévue par la loi.
J'ai conscience de ce que représente le ticket modérateur. Le transfert prévu est d'un milliard d'euros. Mon directeur de cabinet continue à rencontrer les assureurs complémentaires. Nous devons nous mettre d'accord sur les chiffres. Le rapport sénatorial sur le sujet est très intéressant. Je rappelle que les dépenses de santé des 14 millions de personnes en ALD sont entièrement prises en charge par l'assurance maladie. Cela représente environ 400 millions d'euros qui ne sont pas assumés par les assurances complémentaires.
En fin de compte, nous sommes tous dans le même bateau : l'objectif est de soigner nos patients dans de bonnes conditions et d'éviter les maladies grâce à la prévention. La prise en charge doit suivre l'esprit de solidarité qui a donné naissance à la sécurité sociale au lendemain de la Seconde Guerre mondiale. Tous les acteurs doivent y contribuer. L'exemple de fraude cité par Mme Romagny est justement un coup de boutoir contre cette solidarité.
La financiarisation de certains secteurs de la santé m'inquiète également. Nous entendons poursuivre notre travail d'état des lieux sur la question.
M. Philippe Mouiller, président. - Je vous invite à consulter le rapport du Sénat : il est excellent !
Mme Geneviève Darrieussecq, ministre. - Je le lirai avec attention. Il est certain qu'outre des mesures réglementaires, un travail législatif sera nécessaire.
J'entends vos remarques sur le DMP. Sa restructuration relève davantage d'un travail numérique que d'une décision politique.
Un projet de loi « infirmières, infirmiers » est en préparation. J'espère qu'il vous sera rapidement présenté. Il devra redéfinir les missions de ces soignants. Par ailleurs, je travaille sur un décret sur les infirmiers en pratique avancée (IPA), que je souhaite faire paraître avant la fin de l'année. Enfin, des négociations conventionnelles seront engagées avec la profession en 2025, afin de tirer les leçons de la future loi.
Nous devons sans doute mieux organiser les SAS. Cette solution d'accès aux soins présente néanmoins une vertu indéniable. La restructuration du système de santé se fait à bas bruit, par ce type de dispositifs. Les SAS permettent à des professionnels libéraux de travailler avec l'hôpital, de manière coordonnée, alors qu'il leur était souvent difficile de communiquer. Nous devons continuer à développer ces structures, en y intégrant un accès aux soins psychiatriques. N'oublions pas que le dispositif est récent : évaluons-le avant de chercher à le transformer.
Madame Poncet Monge, nous avons trouvé un médecin traitant à près de 270 000 patients - en ALD, j'insiste - sur les 700 000 malades qui n'en avaient pas.
Madame Deseyne, entre 2021 et 2023, plus de 100 000 patients en situation d'impasse thérapeutique ont eu accès à de nouveaux produits. Quelque 182 décisions ont été prises en deux ans. J'entends votre alerte, et le dispositif doit être renforcé, mais il importe que le service médical rendu soit important.
Les médicobus et les maisons médicales sont en effet des solutions innovantes mises en oeuvre par les collectivités. Je connais la préoccupation des élus territoriaux quant à l'accès aux soins de leur population. Dans la Creuse, par exemple, l'association Médecins solidaires organise un relais hebdomadaire de médecins généralistes, qui a permis la prise en charge de 4 000 personnes, pour un total de 17 000 consultations en un an et demi. Certaines solutions se construisent en effet à l'échelle du territoire - dans cet exemple précis, grâce à la mise à disposition d'un local par le maire. L'accès aux soins relève de l'aménagement du territoire. Nous devons donc travailler avec les élus locaux pour l'organiser. Cela étant, j'entends votre inquiétude quant au financement des collectivités territoriales.
Mme Véronique Guillotin. - C'est un budget de rigueur, mais c'est grâce aux transformations de fond que nous pourrons réinvestir dans la santé. À la prévention, que vous avez évoquée, j'ajouterai comme priorités la santé environnementale et le plan des 1000 premiers jours de la vie de l'enfant - je vous invite à ce titre à consulter le rapport sénatorial Transformation de l'offre de soins périnatals dans les territoires : le travail doit commencer.
Je soutiens le rapport sur la financiarisation du système de santé. Réduire de 70 % à 60 % la part prise en charge par la sécurité sociale pour la transférer vers les mutuelles revient finalement à renforcer la privatisation du financement du système de soins. Ne balayons donc pas trop rapidement les conclusions de ce rapport.
Comme l'a souligné Corinne Imbert, les baisses unilatérales de tarifs contribueront également à accentuer cette financiarisation.
Concernant les réformes structurelles que nous appelons tous de nos voeux pour l'hôpital, nous pourrions nous inspirer de certains exemples, comme celui de Valenciennes. Il est en tout cas certain que la décentralisation des décisions nous aidera à gagner en efficacité et en efficience.
Enfin, pour renforcer l'accès aux soins, il est impératif de réconcilier les médecins et les IPA.
Mme Pascale Gruny, rapporteur pour la branche vieillesse. - S'agissant de l'abaissement du plafond pour les indemnités journalières, vous avez dit que 45 % des salariés ne seraient pas affectés par la mesure en raison de la faiblesse de leurs revenus, en semblant minorer l'impact du changement envisagé. Mais là, nous parlons d'arrêts courts. Or, les personnes au-dessus du plafond sont en général des cadres, qui, lorsqu'ils sont malades, le sont souvent gravement. Le message envoyé est donc terrible ! L'argument d'un transfert vers les contrats de prévoyance n'est pas convaincant en dehors des grandes entreprises et je vous appelle donc à être vigilante sur ce point.
En outre, vous prévoyez de prendre 1,6 milliard d'euros sur la branche accidents du travail et maladies professionnelles (AT-MP), alors que la prévention dans les entreprises et le renforcement de la médecine du travail pourraient permettre de réduire le nombre d'arrêts maladie.
Je note également que les services départementaux d'incendie et de secours (Sdis) se chargent désormais du secours à la personne.
Serait-il possible, par ailleurs, de connaître le coût informatique total du dossier médical partagé, devenu dossier médical personnel, puis « Mon espace santé » ? J'ai remis deux rapports sur le sujet en tant que députée, l'État n'est pas du tout compétent pour choisir les éditeurs et logiciels numériques.
Un mot, enfin, sur les soins ambulatoires : les infirmières libérales m'indiquent qu'elles reçoivent des patients en grande difficulté, car ils se retrouvent seuls à la maison après avoir été renvoyés de l'hôpital.
Mme Émilienne Poumirol. - Les maisons de santé pluriprofessionnelles (MSP) de proximité sont une solution convaincante, mais il va falloir des IPA pour les faire fonctionner et donc avancer sur leur formation - 14 000 euros pour deux ans à titre de salaire, ce n'est pas possible -, tout en reconnaissant le fait qu'elles détiennent un bac +5, et non un bac +3, avec une progression de rémunération correspondante.
Sur un autre sujet, il est question de plafonner les salaires des personnels paramédicaux en intérim, mesure qui peut s'apparenter à un échec pour les médecins dans la mesure où il existe un contournement de l'intérim par des contrats de type 2. Les intérimaires ont ainsi été remplacés par des contractuels, qui, paradoxalement, sont mieux payés que les titulaires. Seriez-vous favorable à une limitation dans la durée - de trois ou quatre ans - de l'intérim, tant sur le plan médical que paramédical ?
Mme Annick Petrus. - J'ai été ravie de vous entendre dire que l'offre de soins fait partie de vos préoccupations. Le dynamisme de l'augmentation de l'Ondam est louable, mais l'accès aux soins reste problématique dans les territoires d'outre-mer et ruraux. Qu'allez-vous mettre en place pour y remédier, notamment pour les populations vulnérables ?
Vous êtes le troisième ministre que j'interroge sur la situation de l'hôpital de Saint-Martin, en rappelant que j'ai transmis à votre cabinet une note sur les dysfonctionnements de cet établissement, dans lequel l'offre de soins et la prise en charge des patients deviennent problématiques. Le silence de l'État ne fait que renforcer notre inquiétude : allez-vous enfin lancer une mission de l'inspection générale des affaires sociales (Igas), attendue par la population ?
Mme Annie Le Houérou. - Vous avez indiqué vouloir améliorer la rémunération des médecins, y compris dans les territoires ruraux. Envisagez-vous la mise en place d'un différentiel de rémunération entre les zones sous-denses et les zones mieux pourvues, de manière à favoriser l'installation des médecins dans les premières ? Vous avez beaucoup parlé de prévention, mais la première prévention consiste en un accès aux soins de premier recours le plus rapidement possible. Or tous les médecins nous disent qu'il existe aujourd'hui un retard de prise en charge qui entraîne des coûts supplémentaires pour l'assurance maladie.
Cette dernière pointe d'ailleurs la difficulté, pour les pouvoirs publics, de définir un juste prix des médicaments. La transparence des coûts devrait permettre de mieux maîtriser les dépenses de santé : comment envisagez-vous d'agir sur ce poste ?
Enfin, vous avez indiqué que de nombreuses aides à l'installation sont mises en place dans nos territoires. Une évaluation de l'efficacité et de l'efficience de ces dépenses, au regard du bénéfice pour l'accès aux soins des patients, est-elle envisagée ?
Mme Marion Canalès. - L'affectation de l'excédent de la branche AT-MP à une autre utilisation que la prévention est tout à fait regrettable, tandis que le tableau des maladies professionnelles repose encore sur une vision très masculine de l'activité. Pourrons-nous nous pencher sur ce sujet à l'avenir ? On constate aussi une augmentation très significative des accidents du travail dans le secteur médico-social, qui concernent en particulier les femmes.
Si un passage du PLFSS est consacré aux engagements en faveur des agriculteurs, on peut regretter que les maladies professionnelles liées aux risques psychosociaux chez les agriculteurs soient mal appréhendées, alors que cette profession est en proie à un mal-être avéré.
Annoncée pour avril prochain, la suppression du service de contrôle médical de l'assurance maladie est, elle aussi, regrettable : une suspension de cette décision pourrait-elle être envisagée ?
S'agissant des enfants protégés, qui étaient censés devenir une grande cause avant d'être supplantés par la santé mentale, j'aimerais évoquer le coût de l'absence de prise en charge ou d'une prise en charge très tardive des enfants placés à l'aide sociale à l'enfance (ASE), aujourd'hui évalué à 38 milliards d'euros. L'ancien ministre avait fait plusieurs annonces aux assises de la pédiatrie le 24 mai, tandis que le programme Pégase (protocole de santé standardisé appliqué aux enfants bénéficiant avant l'âge de 5 ans d'une mesure de protection de l'enfance) était censé être généralisé, mais les moyens nécessaires seront-ils dégagés ? Dans un reportage de France 2 consacré aux pouponnières, les professionnels indiquent qu'il faut accompagner dès leurs premiers jours et mois ces enfants qui sont en permanence dans l'« ultra-collectif », et qui déclarent ensuite des maladies ou des troubles cognitifs.
Enfin, le PLFSS pour 2024 prévoyait une expérimentation dans les centres hospitaliers universitaires (CHU) dans le cadre de la planification écologique du système de santé. Celle-ci devait démarrer début novembre, mais le décret est toujours en attente de publication, j'imagine donc que vos services s'y emploient.
Mme Marie-Do Aeschlimann. - On ne dit pas assez que notre pays consacre des sommes considérables à ses dépenses de santé, sans que les résultats soient toujours au rendez-vous. Pour autant, une série de choses fonctionnent, il faut le dire également. Vous avez fait part de votre souhait de réformer le système en profondeur, les sénateurs sont prêts à vous accompagner dans cette démarche. Cependant, le cadre annuel de la loi de financement de la sécurité sociale n'est-il pas trop étriqué pour porter toutes les réformes structurelles que nous devons envisager, ainsi que pour programmer les politiques de recherche et de formation ?
J'ai observé avec satisfaction que vous souhaitiez davantage mettre l'accent sur la prévention. Ne faut-il pas donner davantage de cohérence à cette politique dispersée ? La médecine scolaire, en particulier, est très lacunaire.
Vous avez indiqué vouloir travailler avec les élus locaux, qui sont effectivement les meilleurs connaisseurs de leurs territoires en matière d'accès aux soins, car ils sont en première ligne, à l'écoute des attentes de leurs concitoyens. Avez-vous l'intention de vous inspirer de l'Allemagne, du Danemark ou de la Finlande, pays dans lesquels les communes et les régions sont mieux associées à la politique de santé ? La région Île-de-France, dont je suis l'une des élues, a demandé instamment à être mieux associée au pilotage de la politique de santé : quelle est votre position sur ce sujet ?
Mme Geneviève Darrieussecq, ministre. - La santé environnementale est un véritable sujet. Comment parviendrons-nous à anticiper les évolutions du climat et ses incidences sur la santé humaine, notamment avec l'apparition de nouvelles maladies et d'épidémies ? Nous devrons adapter notre système de santé à ces enjeux majeurs.
En ce qui concerne la décentralisation, souhaitant aller vers davantage de simplification, j'ai demandé aux directeurs d'ARS de réfléchir, en lien avec les directions centrales, à des améliorations. Les groupements hospitaliers de territoire (GHT), qui me semblent être l'échelon adéquat pour agir dans ce domaine, pourraient se voir confier davantage de responsabilités.
S'agissant des IPA, nous allons publier les décrets correspondants et faire en sorte de faciliter leur exercice.
En outre, je n'ai pas dit qu'il n'y avait rien de grave en matière d'IJ. J'ai simplement indiqué que les salariés gagnant moins de 1,4 Smic ne seraient pas pénalisés. Je rappelle que nous avons besoin de trouver des économies, et cet effort en fait partie. Je suis par ailleurs très attachée à la médecine du travail et à la prévention.
Au sujet des Sdis, je sais qu'ils se chargent de nombreux transports, ce qui déstabilise leur activité, car il ne s'agit pas de leur coeur de métier. Nous avons un problème plus général en matière de transports, avec des dépenses d'environ 6,5 milliards d'euros, des tarifs différents entre ambulanciers, véhicules sanitaires légers et taxis...tout cela est bien compliqué et nous devrons y apporter de la rationalité.
Quant aux infirmières libérales, le projet de loi « infirmières, infirmiers » a vocation à définir leurs missions et à leur donner la capacité d'agir, par exemple en leur permettant de prescrire certains matériels.
L'intérim est pour moi un vrai sujet : je vais valider des décrets qui limiteront les rémunérations des contrats de type 2, tandis que l'intérim sera exclu pendant les deux premières années après l'obtention du diplôme. Au-delà de ces textes, je n'envisage pas davantage de coercition, mais vous conservez toute la latitude de porter des propositions dans ce domaine.
Madame Petrus, je n'ignore pas les difficultés de l'hôpital de Saint-Martin, vers lequel 12 millions d'euros de crédits ont été fléchés par le Ségur afin de moderniser les infrastructures, mais les conditions ne semblent pas réunies pour une mise en oeuvre efficace. L'Agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap) se verra probablement confier une mission à ce sujet, afin de remettre un rapport en vue d'un accompagnement spécifique.
Pour les autres sujets d'accès aux soins dans les départements d'outre-mer, nous devrons poursuivre le dialogue avec les collectivités locales et avec les ARS. Je serai très attentive au suivi de ces enjeux, aux côtés de mon collègue en charge des outre-mer.
Madame Le Houérou, des exonérations fiscales d'une durée de cinq ans existent déjà dans les zones de revitalisation rurale (ZRR), ainsi que des aides à l'installation. Il faudrait effectivement faire le point sur ces dispositifs, car il faudrait éviter de voir émerger des effets d'aubaine, voire des abus, qui m'ont été signalés et que j'ai moi-même pu constater.
Une majoration de 10 % a été mise en place pour le forfait médecin traitant dans les zones sous-denses et les quartiers prioritaires de la politique de la ville (QPV), les difficultés n'existant pas que dans la ruralité.
Enfin, je partage, madame Canalès, votre préoccupation relative à la protection de la santé de nos agriculteurs. Je travaillerai sur ce sujet avec Olivier Damaisin, qui se penche sur les risques psychosociaux et la santé des agriculteurs. Pour ce qui concerne la santé mentale, j'ai indiqué que je travaillerai avec l'ensemble des ministères, en particulier avec le ministère de l'agriculture.
L'ASE est pour moi un sujet majeur. Près de 45 % des enfants pris en charge dans ce cadre présentent des troubles du neuro-développement ou des troubles psychiques. La prise en charge doit être la plus précoce et la plus efficace possible, sans quoi le coût humain sera très élevé pour la société. Je recevrai prochainement Céline Gréco pour évoquer ce sujet.
Enfin, je vous remercie, madame Aeschlimann, pour avoir souligné ce qui fonctionne bien dans notre pays. Malgré les difficultés actuelles de notre système de santé, j'éprouve une certaine fierté lorsque je vois que nos concitoyens malades parviennent à se faire soigner sans débourser des sommes trop importantes, voire gratuitement. Nous avons à la fois de grands services hospitaliers et des points de difficultés majeures tels que les urgences. N'oublions pas nos acquis et saluons l'ensemble des professionnels.
Je partage votre avis selon lequel le cadre annuel d'un budget est trop limité. Je ne veux pas travailler uniquement à une loi d'orientation financière, qui n'a guère de sens si elle n'est pas adossée à une évaluation très précise des besoins et à une évolution majeure de notre système de santé. J'ai l'ambition de lancer des chantiers de long terme.
Les élus locaux seront associés, les contrats locaux de santé (CLS) étant d'ailleurs très utiles pour mener des actions ciblées et mobiliser les associations, par exemple dans la lutte contre la solitude. Vous évoquiez aussi les cas allemand et espagnol, très différents puisque la santé y relève de la compétence des régions. Nos voisins allemands rencontrent des difficultés similaires aux nôtres et procèdent à une restructuration totale de leur système de santé, en particulier de leurs hôpitaux.
M. Philippe Mouiller, président. - Je vous invite à lire le rapport du Sénat consacré aux systèmes allemand et danois, qui devrait être édité au mois de décembre. Je vous remercie.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat
Audition commune des ordres des professions de santé
Réunie le mercredi 30 octobre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition des ordres des professions de santé.
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous recevons conjointement des représentants des sept Ordres des professions de santé.
Nous avons le plaisir d'accueillir : pour le Conseil national de l'Ordre des médecins, le Pr Stéphane Oustric ; pour le Conseil national de l'Ordre des pharmaciens, M. Alain Delgutte ; pour le Conseil national de l'Ordre des sages-femmes, Mme Isabelle Derrendinger ; pour le Conseil national de l'Ordre des chirurgiens-dentistes, M. Luc Peyrat ; pour le Conseil national de l'Ordre des infirmiers, Mme Sylvaine Mazière Tauran ; pour le Conseil national de l'Ordre des masseurs-kinésithérapeutes, Mme Sophie Di Giorgio ; pour le Conseil national de l'Ordre des pédicures-podologues, M. Guillaume Brouard.
Je vous remercie, mesdames, messieurs, de votre présence à cette audition, qui, je vous le précise, est retransmise en direct.
Avec ma collègue Corinne Imbert, rapporteure pour la branche assurance maladie, nous avons souhaité prendre le temps d'échanger avec vous, à la fois, sur le PLFSS et sur les éléments de votre actualité - qui se retrouvent aussi dans ce texte, élaboré, comme nous le savons, dans un contexte budgétaire tendu.
Le format un peu exceptionnel de cette audition nous contraint à un effort de concision, afin de laisser un maximum de place aux échanges. Nous allons débuter par un propos liminaire de ceux d'entre vous qui le souhaiteront, pour une durée de cinq minutes. Les membres de la commission pourront ensuite vous interroger, à commencer par notre rapporteure.
Professeur Oustric, vous avez la parole.
Pr. Stéphane Oustric, pour le Conseil national de l'Ordre des médecins. - Je vous prie tout d'abord de bien vouloir excuser l'absence de notre président François Arnault.
En propos liminaire, je rappellerai que le Conseil national est extrêmement attentif à l'évolution des textes qui concernent l'exercice de la profession. Nous réaffirmons la place majeure et incontournable du coordonnateur du parcours de soins, qui doit garantir un accompagnement à ses patients sur la durée. La coordination ne signifie pas l'exclusion ni l'exclusif, au contraire ! Chaque professionnel de santé, appartenant ou non à un Ordre, a une place à ce titre.
En définitive, il faut coordonner, garantir la qualité et la sécurité des soins, par l'accueil et l'écoute des patients, la construction de la démarche diagnostique et thérapeutique, ainsi que par une décision médicale qui engage a minima une responsabilité médico-légale et aboutit à un diagnostic différentiel. C'est pourquoi les futurs médecins font dix à douze ans d'études.
Ont été imposés à juste titre l'analyse, la transcription et l'hébergement des données de santé, ainsi que l'utilisation partagée dans le dossier médical partagé (DMP) ou sur les messageries sécurisées. Ces données, issues de l'ensemble des professionnels de santé - y compris des psychologues -, favorisent la qualité des soins et sont une source d'économies non négligeable.
La coordination n'empêche nullement que chacun se recentre sur son référentiel métier. Nous sommes fortement engagés dans la formation initiale. Je salue à cet égard le soutien du Sénat, grâce auquel 4 000 docteurs juniors de médecine générale par an seront déployés en 2026 sur l'ensemble de notre territoire. Nous sommes aussi très engagés dans la certification périodique, qui existe pratiquement partout ailleurs - au Canada, la certification a lieu tous les ans. Il est important que les médecins puissent se prévaloir auprès de tous les citoyens d'une bonne formation, initiale et continue. Je remercie également le Sénat pour son rapport sur la financiarisation, qui pose d'énormes problèmes aux professionnels formés en France.
M. Alain Delgutte, pour le Conseil national de l'Ordre des pharmaciens. - Tout en vous remerciant pour cette invitation, je vous prie également d'excuser l'absence de Madame Wolf-Thal, actuellement en déplacement.
L'Ordre des pharmaciens ne parle pas d'affaires économiques, mais je vous exposerai quelques sujets d'importance dans ce PLFSS. Celui-ci est effectivement un peu resserré, sans mesures structurantes en termes d'accès à la santé.
Je commencerai par la lutte contre les ruptures, qui passe par trois mesures importantes.
Premièrement, la substitution par le pharmacien des médicaments en rupture, élargie aux risques de rupture, sur recommandation de l'Agence nationale de sécurité du médicament et des produits de santé (ANSM). Il conviendrait d'être un peu plus ambitieux et de se rapprocher du modèle québécois.
Deuxièmement, la dispensation à l'unité de certains médicaments. Cela existe déjà depuis la loi du 10 février 2020 relative à la lutte contre le gaspillage et à l'économie circulaire, dite « Agec », et la loi de financement de la sécurité sociale de 2024. Cette possibilité a été élargie aux antibiotiques. Des amendements prévoient même de la rendre obligatoire, ce qui ne nous semble pas très opportun. En effet, la majorité des pays européens pratiquent une dispensation à la boîte, à l'exception de l'Angleterre et de l'Irlande. Mais la première fait marche arrière pour des raisons de sécurité et de traçabilité.
Troisièmement, les systèmes d'information en cas de rupture. Un amendement a été déposé par Stéphanie Rist à l'Assemblée nationale, qui permettrait de suivre l'ensemble de la chaîne, du fabricant jusqu'au dispensateur. Le dossier pharmaceutique (DP) serait une possibilité, mais nous ne disposons pas de tous les éléments à ce sujet. Des discussions sont en cours avec la direction générale de la santé (DGS). Peut-être y aura-t-il des ajustements à faire au Sénat...
La lutte contre la financiarisation est, quant à elle, essentielle. Je rejoins les propos de Stéphane Oustric et je remercie la commission des affaires sociales du Sénat pour les travaux effectués sur cette question et les propositions d'évolutions législatives.
Enfin, nous soutenons certains amendements, notamment s'agissant de l'adaptation des médicaments pour un usage pédiatrique. Il faudrait également des mesures plus structurantes en termes d'accès aux soins et une simplification des protocoles de coopération, en rendant ces derniers automatiques au niveau des communautés professionnelles territoriales de santé (CPTS). Il conviendrait de permettre le développement du pharmacien correspondant, y compris hors d'un exercice coordonné tout en maintenant, bien sûr, l'information du médecin traitant. Il pourrait également être envisagé de donner au pharmacien la possibilité d'initier une contraception ou de renouveler une ancienne prescription et, pour les pharmaciens biologistes, d'adapter la posologie des antibiotiques à la suite d'un examen. Toutes ces mesures amélioreraient l'accès aux soins.
Mme Isabelle Derrendinger, pour le Conseil national de l'Ordre des sages-femmes. - Nous nous trouvons face à un dilemme complexe : opérer des économies financières tout en maintenant et soutenant un système de santé actuellement à bout de souffle et dont l'offre se raréfie un peu plus chaque jour. Je rappelle à ce titre que, pour diminuer les dépenses de santé de demain, il faut sans délai investir dans la prévention.
Je souhaite me concentrer sur les enjeux relatifs à la santé et aux droits des femmes. De nombreuses études et rapports, notamment issus de vos travaux, convergent pour souligner l'urgence d'agir.
Le 10 septembre, le rapport de la mission sénatoriale d'information sur l'avenir de la santé périnatale et son organisation territoriale a appelé à une réponse rapide et organisée face à la crise, impliquant une transformation en profondeur de l'offre des lieux et des modes d'accouchement.
Le rapport identifie plusieurs facteurs expliquant la dégradation de la santé des femmes, telles l'augmentation de l'âge maternel ou l'incidence croissante de facteurs de comorbidités. Aujourd'hui, les indicateurs de santé périnatale et néonatale se détériorent en France plus rapidement que chez nos voisins européens. Nous nous plaçons désormais au 21e rang pour la mortinatalité et au 22e rang pour la mortalité infantile.
Pour autant, ces facteurs d'influence n'expliquent pas à eux seuls notre situation dégradée, car ils se retrouvent à l'identique partout en Europe. Et des leviers existent, comme la fiscalité sur le tabac, l'alcool ou les produits sucrés, dont vous aurez probablement à discuter dans le cadre du PLFSS ou du projet de loi de finances (PLF).
La France se distingue aussi par une triste singularité. La première cause de mortalité maternelle en période postpartum est le suicide lié à la dépression postnatale. Les experts soulignent que la moitié de ces décès maternels pourraient être évités. L'Ordre des sages-femmes propose d'étendre le régime maternité au suivi postnatal, mais également de renforcer l'accompagnement des femmes et des couples qui traversent un deuil périnatal. Notre responsabilité collective est engagée. Depuis de trop nombreuses années, la France ne mène plus une politique périnatale cohérente qui garantirait aux femmes la sécurité physique et psychique qu'elles sont en droit d'attendre.
Au-delà de la santé périnatale, c'est l'ensemble de la santé sexuelle et reproductive qui doit être repensée. Vous avez récemment produit un rapport sur l'accès à l'interruption volontaire de grossesse (IVG). L'accès à cette liberté fondamentale, constitutionnelle, reste fragile. Cette situation découle des fermetures de maternités liées aux inégalités territoriales, ainsi que de l'absence de liberté du choix de la méthode, en totale contradiction avec la loi. Les femmes en situation de handicap sont les plus touchées. Elles sont trop souvent conduites à renoncer au suivi gynécologique et sont plus fréquemment victimes de violences, intrafamiliales ou institutionnelles.
Des solutions pragmatiques existent, qui sont portées notamment par le Conseil national de l'Ordre des sages-femmes : généraliser le programme Handigynéco ; créer trois rendez-vous de prévention dédiés à la santé sexuelle ; lever les freins à l'exercice de la profession en supprimant la liste des médicaments que les sages-femmes peuvent prescrire et en leur permettant d'allonger le congé maternité sur le modèle du congé pathologique.
Bien entendu, sortir de la crise impose de résoudre le problème d'attractivité des professionnels de santé. Pour les sages-femmes, il s'agira d'un changement de statut, mesure qui ne peut être intégrée au PLFSS, mais qui devra obligatoirement être envisagée dans un proche avenir.
Certes, la situation financière de notre pays est préoccupante et impose des efforts collectifs. Mais n'oublions pas que la première préoccupation des Français, c'est leur santé. Investir aujourd'hui dans la prévention, c'est améliorer durablement la santé des citoyens et, à long terme, celle des finances publiques.
M. Luc Peyrat, pour le Conseil national de l'Ordre des chirurgiens-dentistes. - Je vous prie de bien vouloir excuser l'absence du président Durand, qui n'a pu se libérer aujourd'hui.
Le PLFSS ne comporte pas grand-chose de nouveau pour notre profession. Un amendement sur l'orthodontie, retiré pour l'instant, est étonnant dans la mesure où celle-ci fait partie de la formation initiale des chirurgiens-dentistes, qui ont donc compétence pour l'exercer en omnipratique.
Le projet de M. Thomas Fatôme, directeur de la Caisse nationale de l'assurance maladie (Cnam), visant à supprimer le service médical est problématique. En effet, les chirurgiens-dentistes-conseils dépendraient, non plus de la Cnam, mais de la caisse primaire d'assurance maladie (CPAM). Quid de leur indépendance et du secret professionnel ? Par ailleurs, nous nous priverions d'une vision nationale et régionale de la gestion des chirurgiens-dentistes dans l'ensemble des départements.
Enfin, pour répondre à la multiplication des faux diplômes, nous avons décidé de produire des documents plus sécurisés, au moyen de filigranes ou autres QR codes. Nous espérons que les pays européens s'engageront dans cette voie.
Mme Sylvaine Mazière Tauran, pour le Conseil national de l'Ordre des infirmiers. - Ce débat s'inscrit dans un contexte de fragilité et de dysfonctionnement de notre système de santé - les difficultés d'accès aux soins et les crises à répétition dans les services d'urgences hospitalières en sont révélatrices -, mais aussi, nous en sommes conscients, de fortes contraintes sur les finances publiques, en particulier sur l'assurance maladie.
Les propositions de l'Ordre des infirmiers ont toutefois été renforcées par les annonces du Premier ministre, qui s'est prononcé, lors de sa déclaration de politique générale, en faveur d'une loi infirmières qui irait plus loin dans la reconnaissance de leur expertise et de leurs compétences et leur donnerait un rôle élargi dans la prise en charge des patients.
Il est préoccupant de constater que le PLFSS 2025 ne contient aucune disposition sur les infirmiers en dépit de leur rôle croissant dans le système de santé. De plus, la quasi-totalité des amendements que nous avons soutenus a été rejetée au motif qu'ils contrevenaient à l'article 40 de la Constitution. Or ces amendements, loin de créer une charge, sont porteurs d'économies pour l'assurance maladie et contribueraient à améliorer la santé de nos concitoyens.
Nous avons réussi le virage ambulatoire ; nous devons maintenant réussir le virage de la prévention, notamment en incluant les infirmiers, trop souvent oubliés, dans les dispositifs de santé préventive. Parallèlement, l'élargissement des actes accessibles aux infirmiers contribuerait, de fait, à alléger les dépenses de santé.
C'est pourquoi l'Ordre des infirmiers propose de nouveau les amendements qu'il juge de nature à répondre aux défis budgétaires tout en garantissant un accès durable et équitable aux soins.
Nous souhaitons tout d'abord que soit discutée une véritable loi de programmation en santé et qu'elle contienne un volet sur la formation des infirmiers. L'évolution démographique de la profession est alarmante : nous pourrions connaître, d'ici à quinze ans, des difficultés similaires à celles que nous avons connues avec les médecins. Ainsi, les infirmiers seraient insuffisamment nombreux pour faire face au vieillissement de la population et à la prise en charge des maladies chroniques.
Nous souhaitons ensuite l'instauration des ratios infirmiers qui, selon toutes les études, ont une influence directe sur le taux de mortalité et sur les complications. Si la période est peu propice à cette mesure, cette dernière est nécessaire si nous voulons significativement améliorer la qualité et la sécurité des soins.
Nous réclamons en outre un plus grand recours aux infirmières puéricultrices pour accompagner les familles - à l'hôpital, dans les services de protection maternelle et infantile (PMI), mais aussi en ville - face aux problèmes de santé qui perturbent la parentalité.
Le développement des compétences infirmières doit permettre de renforcer la prise en charge des patients. Ces dernières sont en particulier compétentes en matière de plaies et de cicatrisation. La prescription initiale, qu'elles ne peuvent à ce jour que renouveler, est souvent faite en dehors de leur expertise. Nous revendiquons la possibilité pour les infirmières de prescrire elles-mêmes les objets de pansement nécessaires. Cette mesure serait porteuse d'économies.
Il faut par ailleurs développer une politique de prévention accrue, en s'appuyant notamment sur les infirmières scolaires. Leur rôle est très important auprès des jeunes, par exemple en matière de prévention des problèmes psychologiques, des addictions ou encore du suicide.
Les infirmiers supportent une charge mentale importante. Ils fuient les hôpitaux et démissionnent, faute de soutien. Nous attendons donc une feuille de route sur la santé des soignants, ainsi que des dispositifs permettant d'améliorer leurs conditions d'exercice et de renforcer l'attractivité du métier.
Nous réclamons par ailleurs un accompagnement à la pertinence de la cotation des soins infirmiers. Les infirmiers libéraux appliquent en effet une nomenclature extrêmement complexe. Ils sont parfois suspectés de fraude, alors que bien souvent telle n'était pas leur intention. Nous souhaitons que l'honorabilité de nos confrères et consoeurs soit respectée par la mise à disposition de logiciels de cotation plus adaptés et plus fiables.
Vous savez qu'une expérimentation généralisée est en cours pour l'établissement des certificats de décès par les infirmiers. De nombreux infirmiers libéraux, mais également salariés des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) et des services de soins infirmiers à domicile (Ssiad) se sont portés volontaires pour y participer. Malheureusement, les dispositifs de formation déployés par les agences régionales de santé (ARS) n'ont pas été à la hauteur, moins de 50 % des infirmiers volontaires ayant pu être formés. Les certificats de décès rédigés par les infirmiers sont pourtant de bonne qualité et aucune difficulté de mise en oeuvre n'a été relevée. Nous attendons du PLFSS qu'il pérennise cette mesure. À défaut, l'expérimentation s'achèvera en avril 2025.
Enfin, l'Ordre des infirmiers comptabilise aujourd'hui 560 000 inscrits. Nul ne connaît le nombre des non-inscrits, que nous identifions comme étant des infirmiers plutôt âgés, qui exerçaient déjà dans des établissements publics au moment de la création de l'Ordre en 2008. Nous demandons donc que des sanctions pour défaut de transmission des listes à l'Ordre soient mises en oeuvre à l'égard des établissements qui, malgré nos relances, continuent de nous empêcher de remplir notre rôle, notamment de mesure démographique de la profession.
Mme Sophie Di Giorgio, pour le Conseil national de l'Ordre des masseurs-kinésithérapeutes. - Au fil des années, les PLFSS successifs ont inclus toujours plus de dispositions relatives à l'accès aux soins, à la prévention et, parfois, aux compétences des soignants. Nous ne pouvons plus nous contenter de petits pas, de demi-mesures et d'expérimentations.
Il y a urgence. Les Français attendent en premier lieu de la représentation nationale des actions ambitieuses et déterminées. Ils attendent que nous dépassions les considérations passéistes et partisanes qui n'existent pas sur le terrain. Il faut maintenant matérialiser la déclaration commune pour l'accès aux soins sur le territoire que les ordres avaient rédigée il y a deux ans, et mettre en oeuvre rapidement des politiques publiques traduisant ces convictions sur le terrain.
Les 109 000 masseurs-kinésithérapeutes que nous représentons réalisent plus de deux millions d'actes par jour. Le kinésithérapeute se définit depuis 2016 par ses missions, et non par ses seuls actes. Compétent pour la prévention et le diagnostic de kinésithérapie, il est habilité à utiliser librement ses compétences pour le traitement de ses patients. Le masseur-kinésithérapeute a suivi cinq années d'études, qui lui confèrent à la sortie un grade de master. Il exerce son activité en toute indépendance et en responsabilité.
Pour lutter contre la désertification sanitaire, nous soutenons avec détermination l'élargissement de l'accès direct au kinésithérapeute. La loi du 19 mai 2023 portant amélioration de l'accès aux soins par la confiance aux professionnels de santé a été un premier pas timide, mais elle a laissé place à un flou artistique généralisé. Patients comme soignants se demandent qui a droit à l'accès direct, qui n'y a pas droit ou encore combien de séances sont autorisées à ce titre.
C'est pourquoi je me fais l'écho de toute la profession pour demander haut et fort un accès direct, plein et entier, au masseur-kinésithérapeute. Il faut supprimer la limite des huit séances, supprimer la condition de l'exercice coordonné et, enfin, élargir notre périmètre de prescription pour aller jusqu'au bout des bilans de kinésithérapie.
Il faut en outre élargir, toujours dans le respect de nos compétences, l'implication des kinésithérapeutes dans le système de soins et de prévention. Bien qu'étant le seul professionnel de santé à être également un professionnel du sport, le kinésithérapeute est seulement habilité à renouveler des prescriptions d'activités physiques adaptées (APA) déjà établies par des médecins. Il faut donc leur ouvrir l'accès à la primo-prescription d'APA, dans le cadre bien sûr d'une coordination de l'ensemble des acteurs de santé.
Nous souhaitons ensuite assurer la possibilité pour les Français de recourir à un kinésithérapeute dans le cadre des rendez-vous de prévention. Là encore, la prévention figure dans la définition de la profession de masseur-kinésithérapeute, mais ce dernier est toujours absent du dispositif, malgré les annonces du précédent ministre de la santé.
Pour les personnes de plus de 65 ans, nous voulons introduire des bilans de dépistage - ils seraient réalisés tous les deux ans par un kinésithérapeute - du risque de perte d'autonomie et de mobilité, ainsi que du risque de chute. L'Ordre a mis à disposition de ses membres un bilan codifié avec un score fonctionnel de dépistage pour mettre en place une rééducation auprès de ce public. Nous voulons par ailleurs impliquer davantage les kinésithérapeutes dans la santé au travail en créant un statut de masseur-kinésithérapeute de santé au travail.
Nous souhaitons aussi inciter les professionnels à exercer en groupe au sein des communautés professionnelles territoriales de santé et des maisons de santé pluriprofessionnelles (MSP) grâce à des mesures facilitatrices, toujours en étroite collaboration avec les collectivités territoriales et les ARS. Les charges administratives qu'implique la participation à ces dispositifs sont en effet trop élevées.
Avec l'Ordre national des pédicures-podologues, nous souhaitons porter un amendement visant à permettre aux élus qui remplissent des missions ordinales de bénéficier, par la cotisation sur leurs indemnités, du régime général d'assurance retraite. Le mandat d'élu ordinal suppose un investissement important : si l'indemnisation des journées de travail vient partiellement compléter la perte de revenus, ce n'est pas le cas pour le régime de retraite.
Pour conclure, la profession et les patients ont de fortes attentes en matière de reconnaissance et de valorisation de la kinésithérapie dans les politiques publiques de santé. Nous devons aller vers un partage des actes et des compétences pour assurer une bonne prise en charge de nos patients. Chaque avancée législative se voit bloquée par des retards dans la publication des textes réglementaires, voire par leur absence, parfois délibérée. Il est temps d'améliorer les conditions d'exercice, tant pour l'exercice salarié que libéral. Si l'on en juge par les rémunérations et les perspectives de carrière, la profession n'est pas suffisamment reconnue. Pour que les patients continuent de bénéficier d'une offre de soins de qualité à la hauteur des défis, il est nécessaire de permettre à chaque profession de santé d'y participer pleinement. Nous ne pouvons plus être considérés comme de simples dérogations au monopole médical. Nous sommes 109 000 kinés ; je vous demande de nous faire confiance.
M. Guillaume Brouard, pour le Conseil national de l'Ordre des pédicures-podologues. - Force est de constater que le PLFSS 2025 se concentre exclusivement sur des orientations purement budgétaires et n'apporte pas, en l'état, de propositions structurantes, sources d'optimisation financière à court ou moyen terme.
Lors de son examen à l'Assemblée nationale, plusieurs amendements en faveur de la mise en place d'une loi pluriannuelle de santé ont été déposés. Dans une approche plus mesurée, un rapport a été demandé pour permettre au Parlement d'évaluer l'application des prévisions financières de la loi de financement de la sécurité sociale. L'adoption d'une loi pluriannuelle d'orientation en santé est attendue par les acteurs du secteur. Elle serait de nature à fédérer le monde de la santé, dans une période où les lois de financement de la sécurité sociale sont particulièrement contraintes. Un tel texte permettrait également d'aborder le sujet de la prévention en santé sur un espace-temps beaucoup plus cohérent et d'en évaluer les impacts financiers et les bienfaits de manière plus pertinente.
L'Ordre des pédicures-podologues s'inscrit dans cette logique de prévention face au vieillissement de la population, à l'augmentation des pathologies chroniques et à l'inflation galopante des dépenses de soins associées. Il se voit malheureusement contraint de ne porter aucune mesure structurante en matière de prévention, notamment pour la population grandissante des patients diabétiques.
Sur le volet recettes, nous proposons un amendement visant à créer un statut de l'élu ordinal, qui permettrait aux élus du Conseil national de l'Ordre des pédicures-podologues et du Conseil national de l'Ordre des masseurs-kinésithérapeutes de cotiser au régime général de la sécurité sociale, au même titre que les élus locaux.
Enfin, l'universitarisation de la profession de pédicure-podologue nous tient particulièrement à coeur. Nos diplômés exercent au terme de trois années d'études, au niveau licence, quand leurs homologues espagnols, italiens, anglais, irlandais ou américains atteignent un niveau master, avec des compétences étendues, notamment sur la prise en charge des patients diabétiques en premier recours. Il serait souhaitable que les patients puissent bénéficier en France de ces extensions de compétences. Pour l'anecdote, l'un de mes confrères élus, installé à Paris et disposant d'un double diplôme, envoie ses patients se faire opérer en Espagne pour des ongles incarnés. Les patients se font ensuite rembourser par l'assurance maladie en France !
Un projet plaidant pour l'universitarisation à cinq ans a été présenté à la direction générale de l'offre de soins (DGOS). Il a été qualifié de « remarquable », mais de « trop avancé ». Nous aurions fait preuve d'une trop grande anticipation des besoins ! Je tenais à vous faire part de ce travail ordinal : grâce à l'extension des compétences, nous souhaitons offrir qualité et sécurité des soins à une population dont les besoins sont en constante augmentation.
M. Philippe Mouiller, président. - Si j'ai fait référence dans mes propos introductifs à vos actualités, c'est effectivement parce que, comme plusieurs orateurs l'ont souligné, le PLFSS est extrêmement resserré cette année et offre peu d'opportunités en matière d'organisation ou de reconnaissance.
Vous avez évoqué l'application de l'article 40 de la Constitution et des dispositions organiques relatives aux lois de financement de la sécurité sociale à l'Assemblée nationale. Le Sénat a la même mécanique, et il est même souvent plus rigoureux en la matière. Ayez bien en tête, à l'occasion des démarches que vous ferez en direction de nos collègues, que l'article 40 est assez strict. Il sanctionne toute création de dépense, même indirecte. D'autres types d'irrecevabilités peuvent aussi être invoqués. Je pense en particulier à l'amendement visant une programmation pluriannuelle. En effet, la Constitution ne permet pas au Parlement d'enjoindre au Gouvernement de déposer un projet de loi. Ainsi, un retour négatif n'est pas forcément le signe d'un désaccord ou d'un désintérêt des sénateurs. Il est souvent le résultat de notre mécanique budgétaire, qui est habituellement contrainte et qui l'est beaucoup plus encore cette année.
Mme Corinne Imbert, rapporteure pour la branche assurance maladie. - Je vous prie tout d'abord de bien vouloir excuser notre rapporteure générale, qui a dû nous quitter du fait d'un rendez-vous.
Vous avez souligné l'absence de mesures structurantes dans ce PLFSS resserré. Il est vrai que ce texte, que le Gouvernement a dû présenter en un temps record, peut engendrer des frustrations.
Ma première question porte sur la pertinence des prescriptions. L'article 16 étend le champ de la procédure d'accompagnement à la pertinence des prescriptions. Il implique le renseignement, par le prescripteur, d'un formulaire confirmant que sa prescription respecte les indications ouvrant droit au remboursement ou les recommandations de la Haute Autorité de santé. Le professionnel chargé d'exécuter la prescription devra donc vérifier l'existence du document et, en son absence, recueillir l'accord du patient. Une telle extension de procédure vous semble-t-elle souhaitable ? N'est-ce pas au contraire une lourdeur supplémentaire ? Cela me faisait penser au dispositif des ententes préalables, dont on sait bien qu'elles ne pourraient être traitées aujourd'hui par l'assurance maladie dans un périmètre élargi. Pensez-vous que le temps consacré à la prise en charge directe du patient s'en trouvera diminué ?
Ma seconde question porte sur le dossier médical partagé. Dans son rapport sur l'application des lois de financement de la sécurité sociale de 2024, la Cour des comptes regrette la faible utilisation du dossier médical partagé par les patients et les professionnels de santé, en ville comme à l'hôpital. Le DMP nous semble être un outil essentiel de coordination des soins et d'organisation des parcours. Doit-on davantage contraindre à l'utiliser ? Les professionnels de santé qui ne le remplissent pas ne s'exposent à aucune sanction. Comment les inciter davantage à s'emparer de cet outil ?
Madame Mazière Tauran, nous serons particulièrement vigilants sur la généralisation de l'expérimentation de la signature des certificats de décès par les infirmiers. Les retours de terrain sont en effet très bons et cette mesure apporte une véritable plus-value aux établissements comme aux familles. J'approuve par ailleurs vos propos sur l'accompagnement à la pertinence des cotations. Je connais des infirmiers libéraux qui sont suspectés de fraude par l'assurance maladie. Ce malaise des professionnels de santé nous remonte également du terrain.
Pr. Stéphane Oustric. - Nous ne ferons pas machine arrière. Le dispositif des ententes préalables fait perdre un temps dément aux professionnels, ainsi qu'à l'assurance maladie, qui n'est plus du tout en capacité de répondre sur les éléments essentiels.
Restent les ententes préalables sur l'utilisation de médicaments d'exception qui ont un coût particulier pour la société. Sauf cas particulier et pour la plupart des affections de longue durée (ALD), la prescription se fait en ligne et le retour de l'assurance maladie est instantané pour le médecin traitant. Il en va de même pour les ententes préalables sur les transports. Cela devient problématique en revanche lorsqu'il s'agit de pathologies chroniques ou de pathologies beaucoup plus graves et complexes, ou quand le médecin ne peut pas faire la démarche directement sur son ordinateur, mais doit déléguer l'opération au système administratif de l'établissement. Bien souvent, on dit au patient « Allez voir votre médecin traitant, il vous donnera les bons de transport », plutôt que de coordonner chaque acteur via une messagerie sécurisée. Aujourd'hui, recourir aux ententes préalables revient à créer de la cacophonie. Ce qu'il faut, c'est favoriser une dématérialisation via des dispositifs sécurisés et améliorer la traçabilité dans le dossier médical.
La Cour des comptes émet des réserves au sujet du DMP. Évidemment, quand on n'est ni croyant ni pratiquant - et encore moins sachant -, c'est compliqué... Mais quand on utilise l'outil au quotidien, cela fonctionne très bien. Personnellement, quand j'ouvre mon logiciel, j'accède au DMP du patient en deux clics et l'importation de mes ordonnances ou de ma correspondance est instantanée.
La question est plutôt celle de l'accès des professionnels des autres Ordres au DMP via leurs logiciels. Nous avons d'ailleurs posé une question prioritaire de constitutionnalité sur un décret dressant la liste des professionnels habilités à accéder au DMP. Cela me pose un problème de savoir que certains de ceux qui sont assis à cette table n'y ont pas accès tandis que d'autres - personnel administratif de certains établissements médico-sociaux ou encore de structures d'exercice coordonné - le peuvent. Personnellement, j'ai tendance à accepter de partager le contenu de mon dossier médical avec des gens en qui j'ai confiance, c'est-à-dire les professionnels de santé intervenant dans mon parcours de soins.
N'allons pas trop vite. Le dispositif actuel est d'une puissance remarquable. Je n'ai pas été tendre depuis six ans avec l'Agence du numérique en santé (ANS) et ses partenaires, mais je dois dire que pour le patient et pour les professionnels de santé, le DMP est une sécurité. Il offre, par exemple, la possibilité de consulter le dernier bilan biologique et de ne pas represcrire. Nous attendons désormais la prescription dématérialisée, qui permettra au pharmacien référent d'obtenir immédiatement la prescription pharmaceutique. Revenir sur les ententes préalables, ce serait alourdir le processus et instaurer un flicage. Il faut faire confiance. La normalisation de la nomenclature me paraît cohérente et permettra l'évolution du référentiel métier.
Enfin, en ce qui concerne les certificats de décès, j'ai l'habitude de dire que le décès n'est pas un soin. La mesure répond à un besoin de proximité de la famille à un moment particulier et à une pression de l'état civil pour pouvoir enclencher ce qui est la fin d'un chemin. Je ne vois pas pourquoi les collègues infirmiers ne seraient pas au rendez-vous.
M. Alain Delgutte. - J'irai également dans ce sens. Si je comprends l'impact attendu sur les finances de l'assurance maladie, un nouveau formulaire entraînerait une lourdeur administrative supplémentaire inacceptable. Si seulement tout cela était chaîné dans les logiciels de prescription ! S'il s'agissait de cocher une simple case ! Mais que se passe-t-il en pratique ? On le voit très bien avec certains médicaments pour lesquels il faut l'accord du patient ou l'information du médecin : les patients oublient le formulaire ou les démarches n'ont pas été faites.
Le DMP ne sera utilisé que si les logiciels sont adaptés et si leur utilisation est fluide. Le DMP ne doit pas faire perdre de temps au prescripteur, au dispensateur ou à l'infirmier. Depuis la vague Ségur, les logiciels sont désormais certifiés. La prescription électronique obligatoire devrait en outre être mise en place d'ici à la fin de l'année. Dans ces conditions, nous y sommes favorables. Mais faire remplir par le médecin un nouveau formulaire, que le patient devra ramener au pharmacien, que le dispensateur - kiné ou infirmier - devra envoyer à l'assurance maladie, où se posera ensuite un problème de confidentialité... Tout cela n'est pas sérieux à notre époque !
Mme Sylvaine Mazière Tauran. - Je vous remercie, madame la rapporteure, pour votre intervention sur le rôle des infirmiers dans l'établissement des certificats de décès. Qu'ils soient salariés ou libéraux, ces derniers se sont en effet engagés pour exercer cette compétence. Néanmoins, nous sommes inquiets car les dispositifs de formation sont insuffisants. Actuellement, seuls 50 % des volontaires suivent un apprentissage et certains attendent depuis deux ou trois mois de pouvoir le faire. Par ailleurs, les conventions passées entre certaines ARS et les organismes de formation s'arrêtent à la fin du mois de décembre, alors même que l'expérimentation est prévue jusqu'en avril.
En matière d'appui à la cotation, nous ne sommes pas impliqués en tant qu'Ordre dans la négociation de la convention, même si notre profession est concernée sous l'angle de son honorabilité. Les répercussions sont déjà fortement négatives pour les infirmières, qui reçoivent des notifications d'indus alors qu'elles estiment faire leur travail correctement et honnêtement.
Nous avons engagé de premiers contacts avec l'ANS. Les travaux en matière d'interopérabilité des logiciels des infirmiers avec le DMP n'ont pas encore débuté, même si nous avons déjà identifié une dizaine de documents qu'un infirmier pourra produire pour tracer ses interventions au niveau du dossier médical. Tout cela devrait être développé dans le courant de l'année 2025.
M. Guillaume Brouard. - Les échanges entre l'ANS et les professions de santé concernant la mise en place de l'interopérabilité du DMP ont pris un retard important. Procéder en deux clics serait l'idéal, mais pour l'instant nous en sommes très loin. Puisque ce dispositif fonctionne bien pour les médecins, nous avons toutefois bon espoir.
En tout état de cause, l'idée de structurer les données de santé et de pouvoir à terme les compiler nous paraît pertinente. Dans le cadre d'une rencontre qui s'est tenue voilà dix jours, on nous a laissé entendre que donner trop de cases à remplir représenterait un frein pour les professionnels de santé et qu'une option de champ libre à compléter était envisagée. Pour le coup, cette option ne nous paraît pas complètement pertinente. Nous sommes donc dans l'attente, étant précisé que les derniers travaux d'initiation de ce couloir numérique datent de début 2023.
La prescription électronique de la part des pédicures-podologues, notamment en matière de pansements et d'antiseptiques, a été considérée comme non pertinente. Le secteur est là aussi dans l'attente, pleinement conscient de l'intérêt de pouvoir verser des données au DMP de chaque patient. Une demande en ce sens a d'ailleurs été formulée sur l'initiative de l'Ordre, par le biais d'une disposition relative à la prescription de soins aux diabétiques transcrite dans la loi du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification, dite loi Rist.
Mme Isabelle Derrendinger. - Je souscris à ces propos sur le DMP. Le Conseil national de l'Ordre des sages-femmes a attiré la vigilance de l'ANS sur le fait que les mineurs ayant une prescription de contraception ne peuvent pas la masquer à leurs parents. Malgré nos alertes formulées à plusieurs reprises, la faille demeure.
Mme Émilienne Poumirol. - Où en sommes-nous sur le plan pratique du stage à l'issue de la quatrième année de médecine générale, qui doit être effectué à partir de novembre 2026 pour environ quarante médecins par département ?
Puisque le rapport d'information sur la financiarisation de l'offre de soins a été évoqué, que pense l'Ordre des médecins de l'augmentation du ticket modérateur ? Pour mon groupe, faire porter le remboursement par les mutuelles, dont la cotisation dépend de l'âge et non des moyens, nous paraît un glissement vers cette financiarisation que nous ne souhaitons pas.
M. Khalifé Khalifé. - Quelle politique entendez-vous mener pour encourager les médecins généralistes à assurer la fonction de maître de stage, dans la perspective de l'arrivée de 4 000 nouveaux docteurs juniors d'ici à 2026 ? Quels sont les freins aux études pour devenir pharmacien ? Certaines facultés souffrent du peu d'attractivité du métier.
Il est plus facile pour un médecin généraliste que pour un chirurgien-dentiste ou une sage-femme de rendre visite aux personnes les plus démunies, comme les personnes handicapées ou les résidents d'Ehpad. Comment ces deux professions envisagent-elles cette politique visant à « aller vers », aussi bien pour le dépistage que pour les soins ?
Malgré les problèmes démographiques que rencontre le métier d'infirmière, les régions font le maximum pour conserver des instituts de formation et adapter le nombre d'étudiants. Quel est votre regard sur Parcoursup, qui a souvent été mis en avant pour proposer cette voie aux élèves ?
Mme Florence Lassarade. - Notre pays se trouve au 22e rang européen en matière de mortalité infantile et du nombre de pédiatres. Professeur Oustric, puisque beaucoup de pédiatres libéraux exercent également en hospitalier, qu'en est-il de l'exercice partagé ?
Monsieur Delgutte, j'ai connu en tant que pédiatre la pratique des tests rapides d'orientation diagnostique (Trod), en particulier pour l'angine. Permet-elle d'éviter beaucoup de traitements antibiotiques ? L'assurance maladie a-t-elle fourni des chiffres au sujet des économies permises, ou pas, par ces tests ?
Le problème du DMP ne provient-il pas finalement de l'hétérogénéité des logiciels ? Ceux qui sont utilisés en libéral sont d'assez bonne qualité et permettent de limiter les prescriptions médicamenteuses, ainsi que les erreurs en la matière. Qu'en est-il des logiciels utilisés dans le secteur hospitalier, notamment du fait d'un manque d'interopérabilité ?
Mme Laurence Muller-Bronn. - Au mois de septembre 2024, la Société européenne de cardiologie a annoncé de nouvelles mesures de la tension artérielle, abaissant les seuils communément admis. Les sociétés savantes anglo-saxonnes, comme l'American Heart Association, sont à l'origine de ces nouvelles recommandations qui auront pour conséquence d'augmenter le nombre de malades, entraînant une croissance des prescriptions de traitements hypotenseurs. Professeur Oustric, connaissant les impératifs d'économies à réaliser, que pensez-vous de ce changement ?
Mme Anne Souyris. - Le Haut Conseil des finances publiques (HCFP) a décrit la trajectoire de l'objectif national de dépenses d'assurance maladie (Ondam) comme très optimiste. Qu'en pensez-vous ? Que pense en particulier l'Ordre des médecins de l'augmentation du ticket modérateur ?
Quel est votre avis, notamment celui des infirmières et du secteur paramédical, sur l'extension des dispositifs de passerelle entre les différentes études de santé et sur le moindre remboursement des ALD du point de vue des soins ?
En matière de prévention, au-delà de l'activité physique adaptée, que vous semble-t-il manquer ?
Pr. Stéphane Oustric. - Madame Poumirol, la quatrième année de médecine générale met fin à une discrimination.
La pénurie actuelle de la démographie médicale ayant été organisée par des choix politiques. Lorsque j'étais médecin, le numerus clausus se situait à 3 600, nous étions soixante reçus sur 1 200 étudiants dans l'amphithéâtre. Il fallait se battre ! Les 20 % de reçus actuels ne doivent pas faire oublier ce qu'ont connu certains d'entre nous.
Cet allongement du troisième cycle de médecine générale a été rendu possible en grande partie grâce à vous, mesdames, messieurs les sénateurs. À l'origine, on voulait aller au bout de la formation des généralistes, faute d'en avoir besoin, ce qui aurait entraîné de la cacophonie et aurait privé les patients d'accès aux soins, induisant de la dérégulation et des dysfonctionnements.
Toutes les publications depuis le carré de White en 1961 et tous les grands acteurs de la santé publique, comme Barbara Starfield à l'université Johns Hopkins, ont admis que le premier recours, à savoir les soins de santé primaires (primary health care), était essentiel pour l'efficience du système. Je me félicite que nous ayons eu autant de ministres en aussi peu de temps. De cette manière, ils n'ont pas pu prendre de mauvaises décisions !
La première promotion à connaître totalement la nouvelle formation date de 2023 et finira ses études en 2026. Catherine Deroche m'avait fait venir ici - les sénateurs sont en prise avec la réalité, ce qui manque peut-être à l'Assemblée nationale de nos jours - pour rencontrer M. Retailleau, à qui j'avais expliqué les choses simplement en lui demandant combien de départements administratifs existaient dans sa région - cinq - puis quel était le nombre de facultés - deux - et d'internes chaque année - 110 dans chacune. Si je divise par cinq le nombre de 220 internes, quarante-quatre docteurs juniors se trouveront donc dans chaque département.
Qui bloque ? L'hospitalocentrisme date des ordonnances Debré de 1958. Sans centres hospitaliers régionaux et universitaires (CHRU), point d'activité, point de soins ! Même si les docteurs juniors arriveront à partir de 2026 - vous parlez, monsieur Khalifé, de 4 000, mais nous monterons jusqu'à 12 000 -, il faut faire très attention. En effet, la démographie terrible que nous connaissons actuellement entraînera dans cinq à six ans un effet boomerang, du fait du retour en force des médecins de premier recours. D'énormes problèmes se poseront, cas de figure que ne rencontreront pas tout à fait nos collègues spécialistes.
Il reste à régler la question du statut face à cette quatrième année professionnalisante. Nos préconisations sont très claires, mais nous affrontons, une fois de plus, l'hospitalocentrisme : rester médecin généraliste en secteur 1 n'est pas bien vu, les postes de docteurs juniors des autres spécialités leur permettant de pratiquer en secteur 2. Pour une fois, je tiens un discours un peu engagé, car je veux que l'accès aux soins soit garanti sur le territoire à toute personne, indépendamment de son état de santé, de son statut ou des problématiques qu'elle rencontre.
Nous avons fait valoir que la formation serait synonyme de professionnalisation. Le docteur junior percevrait des honoraires, comme tout autre médecin, grâce à un système de rétrocession. Il y a donc peu de changements financiers, mais cela permet de professionnaliser le futur confrère, lequel choisit ainsi le lieu où il veut aller et commence à participer financièrement au régime spécifique des professionnels médicaux, cotisant pour sa retraite. Une telle pratique nous paraît vertueuse. Je ne comprends pas que nous voulions amener tout le monde vers le secteur 2. La médecine générale est à 99 % de secteur 1 !
Concernant les maîtres de stage, clairement, aucune profession médicale ne peut revendiquer à ce jour d'équivalent. Environ 13 890 généralistes, sur les 52 000 recensés par l'assurance maladie, occupent cette fonction, soit 25 % de la totalité des médecins généralistes de famille. Je vous mets au défi de trouver autant de professionnels intégrés dans un compagnonnage de qualité pour former leurs futurs collègues ! Nous sommes donc prêts ; il ne manque plus que la mise en place du dispositif, prévue à l'origine pour novembre 2020, désormais pour novembre 2026. Avoir perdu six années me semble terrible pour la République.
M. Alain Delgutte. - Concernant les études de pharmacie, nous avons réussi à réduire le nombre de places vacantes de 1 000 places, voilà deux ans, à 250. Comment expliquer ce phénomène ? Le concours commun avec la médecine, la maïeutique et le dentaire a entraîné une baisse de visibilité pour notre secteur, et de nombreux jeunes déboutés dès le premier semestre sont orientés vers d'autres filières, abandonnant toute étude dans le secteur médical. L'Ordre a donc lancé une campagne de communication « Pharmacien, le moins connu des métiers connus », disponible sur l'ensemble des réseaux sociaux. L'objectif était d'interpeller les jeunes pour décrire la variété des métiers liés à la pharmacie : officine, hôpital, biologie médicale...
Je ne dispose pas des chiffres que détient l'assurance maladie concernant les Trod. Nous cotons différemment les tests négatifs et positifs, par exemple pour l'angine avec dispensation d'antibiotiques. Nous faisons gagner du temps aux médecins, même s'il existe des limitations aux prescriptions pour les jeunes enfants.
Que manque-t-il en matière de prévention ? La LFSS pour 2022 disposait dans son article 66 que les « substituts nicotiniques [...] sont dispensés sans ordonnance par les pharmaciens d'officine ». Nous sommes toujours en attente des décrets. D'autres dépistages que les tests rapides d'orientation diagnostique existent : cholestérol, insuffisance rénale... De nombreux tests pourraient être mis en place pour permettre à un patient de rentrer dans le système de soins et pour l'orienter vers le médecin, qui reste le coordinateur du social comme du médical.
Pourquoi ne pas permettre également aux pharmaciens d'instaurer une contraception progestative en première intention ou d'autoriser un renouvellement, à la suite d'une prescription d'une sage-femme ou d'un médecin ?
Mme Isabelle Derrendinger. - Concernant le ticket modérateur, tous les Français ne bénéficient pas d'une mutuelle. En outre, il est très frustrant de voir ces dernières rembourser de plus en plus de pratiques non conventionnelles, non fondées sur la science.
J'envie l'Ordre des médecins sur le statut de maître de stage universitaire. La loi du 25 janvier 2023 visant à faire évoluer la formation de sage-femme, dite loi Chapelier, a consacré cette fonction, mais elle n'a pas été suivie de décrets d'application. Par conséquent, le statut n'existe pas pour les sages-femmes, tout en figurant dans le dispositif législatif.
Certes, nous manquons de pédiatres, mais nous manquons aussi de gynécologues obstétriciens, d'anesthésistes et de sages-femmes ! La difficulté de l'exercice mixte entre libéral et hospitalier entraîne des problématiques liées aux dispositions statutaires des sages-femmes.
Pour les personnes en situation de handicap, notre modèle du « aller vers » est remarquable. Nous appelons ainsi à la généralisation d'Handigynéco, dispositif d'accompagnement des femmes qui se trouvent dans les établissements médico-sociaux et ne peuvent pas se déplacer vers une structure hospitalière ou vers un professionnel de santé exerçant en libéral. Handigynéco permet de les accompagner en matière d'éducation à la vie affective, de lutte contre les violences intrafamiliales et de gynécologie de prévention.
L'optimisation des passerelles aurait de la valeur si l'une de nos professions de santé comptait des effectifs pléthoriques. Or nous sommes tous en tension ! La passerelle ne peut que renforcer la pénurie actuelle.
En matière de prévention, il manque l'éducation. La lutte contre les violences intrafamiliales devrait être une cause nationale. Nous militons ainsi en faveur des trois séances non pas de prévention généraliste, mais de formation à la vie affective, relationnelle et sexuelle, qui pourrait bénéficier grandement aux hommes et aux femmes de notre société.
M. Luc Peyrat. - Pour se rendre près des personnes démunies, les chirurgiens-dentistes disposent de bus de dépistage, par exemple le bus dentaire à Paris. Par ailleurs, un réseau de santé comme le réseau santé bucco-dentaire & handicap Rhône-Alpes réalise des dépistages et des soins en institutions ou Ehpad grâce à un camion-remorque équipé. Pour ce type d'activités, le plus compliqué est l'absence de contrat d'exercice pour les libéraux, contrat qui est attendu depuis des années. Il est presque au point, le seul blocage portant sur le financement d'une formation obligatoire annuelle pour les praticiens en question.
Mme Sylvaine Mazière Tauran. - Le système de formation complique considérablement l'évolution de la démographie infirmière. Certains jeunes sont obligés de traverser la France pour se rendre auprès d'un institut. De plus, il n'existe pas de système homogène de financement des études. En effet, les bourses sont différentes selon les régions et les étudiants en sciences infirmières, pour lesquels ce métier constitue souvent un ascenseur social, rencontrent des problèmes de pauvreté.
Concernant le choix de cette profession, les études sont difficiles et les abandons nombreux en deuxième et troisième années : nombre d'heures de cours, de stages à réaliser, difficultés financières et enjeux de santé mentale des étudiants... Je ne remets pas forcément en cause Parcoursup, lequel peut toutefois être amélioré dans sa programmation algorithmique, car notre profession est encore parmi les plus choisies par les étudiants.
La problématique actuelle est moins celle des passerelles que de l'universitarisation structurelle de notre profession, à l'image de ce qui se pratique depuis longtemps dans les autres pays européens : Irlande, Espagne, Italie... Certaines universités ne veulent pas signer avec les régions, certaines régions elles-mêmes ne veulent pas du contrat tripartite.
En dehors du niveau d'entrée dans le métier socle, il est nécessaire de disposer de véritables départements de recherche en sciences infirmières dans les universités de chaque région, qui offriraient la possibilité de réaliser des masters, ainsi que des doctorats. En effet, s'agissant des doctorats, les infirmières françaises qui souhaitent suivre une telle formation sont obligées de partir à l'étranger. Ce n'est pas à la hauteur de notre système de santé et de notre système universitaire !
La prise en compte des compétences des infirmières fait défaut pour que ces dernières puissent s'inscrire dans une démarche de prévention. Pour prendre l'exemple de la santé mentale des jeunes, les infirmières en santé de l'éducation nationale ont été purement et simplement oubliées des concertations menées par l'assurance maladie. En outre, il manque du temps aux professionnelles, notamment dans les établissements sanitaires.
Mme Sophie Di Giorgio. - En matière de prévention, j'insiste sur la primo-prescription d'activités physiques adaptées. Un amendement en ce sens a été rejeté à l'Assemblée nationale ; nous comptons sur vous pour le reprendre... Nous ne comprenons pas pourquoi nous avons été oubliés !
Le kinésithérapeute peut également jouer un rôle essentiel en matière de bilans de prévention aux âges clés de la vie, notamment par le statut de kinésithérapeute de santé au travail, qui permet la détection de tous les troubles liés aux postures, ou par l'engagement des syndicats dans le dispositif « M'ton dos », qui vise à réaliser des détections en établissements scolaires et à faire apprendre les gestes relatifs au port du cartable. Les kinésithérapeutes interviennent aussi sur les problèmes de constipation des très jeunes enfants en proposant des solutions par le biais des unions régionales des professionnels de santé (URPS). Du côté des personnes âgées, les bilans de motricité aident à détecter au plus tôt les risques de chute, d'ankylose et, plus généralement, de perte d'autonomie. Toutefois, ces différents dispositifs ne sont pas encore assez développés. Pour cette raison, toutes les organisations de la profession soutiennent une proposition de loi en ce sens.
La passerelle ne nous pose aucun problème irrémédiable, à condition qu'elle se fasse dans les deux sens. Même si le dispositif prendrait un peu à Pierre pour habiller Paul, il faut laisser la liberté aux étudiants de se tromper de parcours. En revanche, le fait que les étudiants en première année commune aux études de santé (Paces) ne puissent pas revenir vers des études de kinésithérapie est un irritant.
En 2023, au travers de la plate-forme Pro Santé Connect, le ministère de la santé avait permis aux kinésithérapeutes de mettre leurs prescriptions en ligne avant qu'elles ne soient incrémentées dans le DMP. Ce dispositif, censé faciliter la communication, n'est pas encore assez connu.
M. Guillaume Brouard. - L'universitarisation est encore loin d'être pérenne. Des instituts de formation sous statut privé rencontrent des difficultés pour contractualiser avec l'université, souvent pour des différences de traitement financier, qui peuvent d'ailleurs aussi exister entre l'université et l'hôpital. Une mission a été lancée - la mission Ammirati - afin de créer une boîte à outils qui faciliterait cette universitarisation. Nous n'en avons pas encore les résultats. En cette matière, nous expérimentons... Mais quand nous proposons quelque chose de pertinent et de novateur, on nous répond : « trop fort, trop vite, trop tôt » !
La passerelle dépendra des évolutions en matière d'universitarisation, mais c'est un dispositif intéressant pour créer de l'appétence. Passer 42 années dans le soin peut paraître long ; nous faisons aussi face à des abandons de carrière pour épuisement professionnel. La perspective de pouvoir évoluer ou changer de métier peut être un facteur d'attractivité, notamment auprès des jeunes.
Avec Parcoursup, les étudiants post-bac sont placés directement au contact de la souffrance et de la mort. C'est parfois un choc et certains abandonnent faute de maturité suffisante. C'est pourquoi l'ordre des pédicures-podologues propose une année commune en santé pour acquérir de la maturité et choisir sa carrière.
Pour la prévention, nous manquons de rééducateurs, masseurs-kinésithérapeutes et pédicures-podologues. À 65 ans, on n'est pas vieux, mais l'enjeu, c'est la mobilité, car la sédentarité, la perte d'autonomie, la rupture du lien social aggravent les pathologies chroniques liées au vieillissement. L'aménagement de l'habitat est crucial. Or les professionnels sont de moins en moins nombreux à avoir le temps de se projeter au domicile du patient.
Pr. Stéphane Oustric. - Sur le risque cardiovasculaire, les sociétés savantes sont déconnectées de certaines réalités, car elles utilisent les données de patients non européens - notamment nord-américains, avec un terrible problème de « malbouffe » - et elles sont soumises au lobbying de certains fournisseurs.
Mme Émilienne Poumirol. - Les laboratoires pharmaceutiques !
Pr. Stéphane Oustric. - La European Society of Cardiology a décidé que le taux critique de mauvais cholestérol était de 0,55 g/l pour les patients à risque - au lieu de 0,7 g/l. La prescription de statines anti-cholestérol ne suffit donc plus et il faut les coupler avec de l'ézétimibe, soit un surcoût de 500 euros par an. Comme cela concerne tous les diabétiques et tous ceux qui ont déjà eu un accident vasculaire, même s'ils vont bien, les coûts explosent. Mais si vous ne le faites pas, vous avez un risque statistique de mort du patient.
Regardez le top 10 des médicaments les plus prescrits et les plus coûteux...
Pour la dégénérescence maculaire liée à l'âge (DMLA), si le médecin ou l'infirmier administre un biosimilaire préparé par le pharmacien - ce que les pharmaciens savent faire - plutôt que d'utiliser une seringue préremplie par le laboratoire, la Société française d'ophtalmologie pointe un risque d'infection nosocomiale. Pourtant, il y aurait là de quoi réaliser facilement 700 millions d'euros d'économies !
Je travaille depuis plus de dix-huit ans dans l'unité de recherche du Professeur Vellas qui dirige le fameux institut hospitalo-universitaire dédié au vieillissement. Nous considérons qu'une tension un peu plus élevée quand on prend de l'âge est parfaitement normale, en raison de la rigidification des artères. Il faut une pression de perfusion cérébrale suffisante, sinon c'est la perte d'équilibre, la chute, la fracture du col du fémur et éventuellement la mort.
L'enjeu d'importance pour nous, c'est la stratégie et nous avons des unités de recherche de dé-prescription. L'industrie pharmaceutique s'intéresse peu à la médecine générale, mais les médecins spécialistes sont sous pression, car on ne peut pas refuser l'innovation : nous devons proposer des solutions aux patients dont les pathologies sont complexes. Il ne s'agit pas d'être frileux, mais de placer le curseur au bon endroit.
Les logiciels fonctionnent très bien en médecine de ville, mais à l'hôpital la question de la cybersécurité est tellement prégnante que les processus se complexifient. Les logiciels ne sont finalement ni homogènes ni adaptés aux besoins.
Nous comptons quelque 1 600 pédiatres libéraux et 6 000 en établissement. Nous avons surtout besoin de pédiatres en établissement, pour le bon fonctionnement de maternités notamment. Nous sommes face à un véritable problème démographique.
M. Philippe Mouiller, président. - Un grand merci à vous tous. Comme vous l'avez vu, nous sommes très intéressés par l'évolution de vos professions. Nous évoquons ces questions dans le cadre du prochain débat du PLFSS, mais elles nous occupent également tout au long de l'année.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Anne Thiebeauld,
directrice des risques
professionnels
de la Caisse nationale de l'assurance maladie
Réunie le mercredi 30 octobre 2024, sous la présidence de M. Philippe Mouiller, président, puis de M. Jean Sol, vice-président, la commission procède à l'audition de Mme Anne Thiebeauld, directrice des risques professionnels de la Caisse nationale de l'assurance maladie (Cnam).
M. Philippe Mouiller, président. - Nous auditionnons Mme Anne Thiebeauld, directrice des risques professionnels de la Caisse nationale de l'assurance maladie (Cnam) sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025.
Celui-ci fait encore apparaître, pour la branche accidents du travail et maladies professionnelles (AT-MP), une prévision d'excédent pour 2025 - ramené à seulement 0,2 milliard d'euros -, assortie d'une prévision de retour à des déficits modérés pour les années suivantes. S'agissant des mesures relatives à la branche, outre le traditionnel reversement à la branche maladie, qui est porté à 1,6 milliard d'euros, on relève principalement la réforme de l'indemnisation en cas d'accident du travail ou de maladie professionnelle, figurant à l'article 24.
Madame Thiebeauld, je vous laisse entamer cet échange par un propos liminaire, dans lequel vous nous donnerez la vision de votre caisse sur le PLFSS, plus particulièrement sur la branche AT-MP, puis nous passerons aux questions.
Mme Anne Thiebeauld, directrice des risques professionnels de la Caisse nationale de l'assurance maladie (Cnam). - Selon les projections de ce PLFSS, la branche AT-MP, qui était excédentaire depuis une dizaine d'années, devrait revenir à l'équilibre, voire avoir un solde négatif, à compter de 2026.
Cela est dû, notamment, à l'impact de la baisse du taux de cotisation dans le cadre de la réforme des retraites et à la réévaluation à la hausse du coût de la sous-déclaration : conformément aux préconisations du rapport de la commission d'évaluation de la sous-déclaration des AT-MP, qui a été remis au Parlement cet été, le transfert a été porté de 1,2 milliard d'euros en 2024 à 2 milliards d'euros en 2027.
La projection du PLFSS prend aussi en compte les nouvelles dépenses et les nouveaux investissements de la branche en matière de lutte contre l'usure professionnelle : je pense notamment à la création du fonds d'investissement dans la prévention de l'usure professionnelle (Fipu), doté de 1 milliard d'euros.
De même, les dépenses relatives aux indemnités journalières sont dynamiques. L'article 24 prévoit une amélioration de l'indemnisation de l'incapacité permanente ; les dépenses devraient augmenter en conséquence.
En ce qui concerne la sinistralité, on observe en 2023, comme en 2022, un retour à la tendance qui prévalait avant la crise sanitaire : le nombre d'accidents du travail et de maladies professionnelles baisse, avec une diminution de 13 % par rapport à 2019. La fréquence des accidents de travail atteint un plancher. Cela traduit sans doute les évolutions des modes de travail. On avait observé le même mouvement après la crise financière de 2008. En revanche, les accidents de trajet et les maladies professionnelles voient leur nombre augmenter respectivement de 5 % et 7 %.
L'actualité de la branche est aussi marquée par la signature de la convention d'objectifs et de gestion (COG) en juillet 2024.
M. Philippe Mouiller, président. - Enfin !
Mme Anne Thiebeauld. - On peut mettre en exergue la hausse des moyens consacrés à la prévention, la volonté d'améliorer l'indemnisation des victimes, des dispositions relatives à la tarification ou encore à la gestion du compte professionnel de prévention - l'ancien compte personnel de prévention de la pénibilité, repris en gestion par la branche, pour mieux prendre en charge les facteurs de pénibilité.
Je dirai enfin un mot sur l'article 24, relatif à l'amélioration de l'indemnisation de l'incapacité permanente. À l'issue d'une concertation intense entre les partenaires sociaux, l'État et la Cnam, le texte proposé comporte une évolution législative importante. Il vise à tenir compte des attentes de la Cour de cassation, avec une amélioration de l'indemnisation - tous les nouveaux bénéficiaires de rentes seront concernés à partir de l'entrée en vigueur de cet article -, et des attentes des partenaires sociaux, par la consécration de la nature duale de la rente. Celle-ci doit indemniser tant les préjudices d'ordre professionnel que la perte fonctionnelle, les deux facteurs étant intégrés dans les modalités de calcul.
Le nouveau dispositif sera un gage d'équilibre : il permettra d'améliorer le financement des séquelles des accidents de travail et des maladies professionnelles, sans modifier le calcul de la part professionnelle. Les barèmes seront définis par voie réglementaire.
Mme Marie-Pierre Richer, rapporteure pour la branche AT-MP. - La branche pourrait se retrouver, un peu contre toute attente, dans une situation déficitaire dès 2026, avec un solde prévisionnel négatif de 400 millions d'euros. Cette évolution est principalement due à l'augmentation perpétuelle des montants des transferts à la charge de la branche : est-ce à dire que la branche AT-MP, financée par les seuls employeurs, a été utilisée comme une variable d'ajustement pour soutenir d'autres entités déficitaires, notamment la branche maladie ?
Voilà deux ans que les besoins du fonds d'indemnisation des victimes de l'amiante (Fiva) sont en nette hausse. Cela reflète, d'une part, la dynamique des dépenses et, d'autre part, l'épuisement du fonds de roulement de l'établissement, qui rendait à lui seul nécessaire de rebaser la dotation. Les besoins financiers du fonds étant incontestables et avérés, le renforcement des moyens alloués était indispensable. Toutefois, je m'interroge sur la répartition de l'effort entre la branche AT-MP et l'État. Alors que la branche a plus que doublé sa dotation en deux ans, l'État n'a pas augmenté la sienne d'un centime, si bien qu'il n'apporte aujourd'hui plus que 1,5 % des recettes publiques du fonds. Cette situation a de quoi interpeller quand on sait que près d'un cinquième des victimes indemnisées par le Fiva sont des victimes environnementales, qui ne relèvent pas de la responsabilité de la branche AT-MP. Alors que la hausse vertigineuse des transferts plongera la branche dans le déficit dès 2026, des discussions ont-elles lieu pour que l'État prenne enfin sa juste part dans le financement du Fiva ?
L'article 24 du PLFSS comporte des modifications majeures concernant les modalités de calcul des prestations d'incapacité permanente versées par la branche AT-MP. Je me félicite que la proposition des partenaires sociaux ait, cette fois, pu faire l'objet d'une retranscription fidèle : cela permettra d'augmenter l'indemnisation versée par la branche à toutes les victimes de sinistres professionnels.
Annie Le Houérou et moi-même avions proposé, dans notre rapport Branche AT-MP : vers un juste équilibre entre réparation et prévention des risques professionnels, quelques pistes complémentaires afin de mieux répondre aux enjeux concernant les victimes de faute inexcusable de l'employeur, notamment en leur ouvrant le droit de convertir une partie de leur rente fonctionnelle en capital, indépendamment de leur taux d'incapacité. On pourrait par exemple imaginer que la majoration de la part fonctionnelle de leur prestation, versée par l'employeur fautif à la caisse sous forme de capital, puisse leur être directement reversée sous forme de capital. Une telle solution vous semblerait-elle réalisable techniquement ? D'autres solutions vous semblent-elles envisageables pour renforcer l'indemnisation des victimes de faute inexcusable de l'employeur ?
Alors que le PLFSS pour 2025 prévoit une baisse réglementaire du plafond des indemnités journalières pour la branche maladie, afin d'endiguer la forte dynamique des dépenses associées, aucune évolution n'est prévue pour la branche AT-MP. Comment les indemnités journalières versées par la branche AT-MP ont-elles évolué en 2024, et de combien estimez-vous qu'elles pourraient augmenter en 2025 ? Des mesures de modération, sur le modèle des mesures présentées pour la branche maladie, sont-elles envisagées et vous semblent-elles nécessaires pour l'équilibre de la branche AT-MP ?
Mme Anne Thiebeauld. - En ce qui concerne la situation financière de la branche, on note une augmentation des montants de transferts liés à la sous-estimation des déclarations. L'estimation repose sur un travail technique qui a été réalisé par la commission instituée par l'article L. 176-2 du code de la sécurité sociale. La hausse prévue vise à compenser des dépenses indûment prises en charge par l'assurance maladie. Toutefois, si les sous-déclarations baissent, les dépenses de prestation augmenteront mécaniquement. Ce transfert n'est donc pas déterminant dans l'évolution financière de la branche : ces sommes figureraient en dépenses de risques si elles n'étaient pas forfaitisées dans cette compensation de la sous-déclaration.
La situation financière de la branche est aussi liée à des dépenses supplémentaires, telles que les dépenses de prévention - le Fipu, je le rappelle, est doté de 1 milliard d'euros - ou les dépenses d'indemnisation de l'incapacité permanente.
Votre question sur le Fiva concerne plutôt les services de l'État, car le financement par celui-ci au travers de la taxe sur le tabac n'existe plus. Je n'ai pas connaissance de discussions visant à réintroduire un financement de l'État supplémentaire.
Votre question sur l'article 24 fait écho à des discussions que nous devons avoir sur la capitalisation des rentes. Je pense que cette question devrait être traitée par la voie réglementaire. Selon sa situation et son taux d'incapacité, l'assuré peut avoir besoin d'investir immédiatement pour compenser son handicap, par exemple pour acheter un moyen de locomotion adapté ou procéder à différents aménagements dans sa vie quotidienne. Il peut donc être judicieux que la réparation puisse être assurée sous la forme d'une capitalisation, plutôt que sous la forme d'une réparation à long terme et viagère.
J'ai pris connaissance du rapport sénatorial mentionné. Il serait logique, en effet, de capitaliser une part de la rente fonctionnelle en cas de faute inexcusable de l'employeur. Les caisses primaires d'assurance maladie (CPAM) récupèrent le versement de ce dernier en capital. Il serait donc possible de le reverser de la même manière aux assurés.
Vous évoquez la baisse du plafond des indemnités journalières pour la branche maladie. Cette mesure aura, de fait, des répercussions sur les indemnités des accidents du travail en ce qui concerne la prévention. Les actions menées par l'assurance maladie sur les dépenses et sur la gestion du risque en matière d'incapacité temporaire ont des effets sur la branche AT-MP. En effet, les actions vis-à-vis des assurés, les contrôles menés par le service médical de l'assurance maladie sur les indemnités journalières concernent aussi les indemnités journalières AT-MP, qui sont versées selon les mêmes critères. Les contrôles des professionnels de santé visent aussi les prescriptions relatives aux accidents du travail et aux maladies professionnelles, puisque le traitement des demandes d'indemnités journalières au titre de l'assurance maladie est adossé à celui qui concerne les dossiers AT-MP.
Nous cherchons aussi à sensibiliser les entreprises aux enjeux de l'absentéisme. La Cnam, en lien avec le réseau des organismes de sécurité sociale, a mis en place des campagnes annuelles au cours desquelles les directeurs de caisse vont à la rencontre des chefs d'entreprise lorsque l'absentéisme est « atypique » par rapport aux entreprises de leur secteur.
Si les indemnités journalières sont trois ou quatre fois supérieures à la moyenne du secteur d'activité dans lequel l'entreprise évolue, nous rencontrons les dirigeants, dans une démarche de sensibilisation et d'accompagnement, non pas de coercition, pour leur donner des éléments de comparaison qu'ils ne connaissent pas forcément, évoquer avec eux les impacts sur l'organisation de l'entreprise, les traduire financièrement en coûts pour l'entreprise et pour la collectivité, et leur proposer un accompagnement par les préventeurs de la caisse d'assurance retraite et de santé au travail (Carsat) en vue de la mise en place de programmes destinés à prévenir la survenue des troubles musculo-squelettiques (TMS) ou des risques psychosociaux (RPS). Nous élaborons un diagnostic et essayons de proposer une solution adaptée à chaque entreprise.
Cette action fonctionne très bien. C'est la troisième campagne que nous menons et nous constatons une tendance à la baisse des indemnités journalières dans les entreprises visées. Nous devrons néanmoins vérifier que ce mouvement est durable, car personne n'a la martingale sur ces sujets. Cette campagne concerne les grandes entreprises de plus de 150 salariés, pour des raisons de secret statistique. Je précise que notre ciblage n'est fondé sur aucune donnée médicale.
Mme Annie Le Houérou. - La baisse de 13 % du nombre d'accidents du travail cache des disparités en fonction des secteurs d'activité et, malheureusement, les maladies professionnelles augmentent de 7 %. Ce n'est pas acceptable ! Avec Marie-Pierre Richer, nous avons fait le constat d'un sous-investissement chronique de la branche dans la prévention et préconisé un choc d'investissement dans ce domaine. Quelle sera la part de ces dépenses en 2025 ? Quelles sont les mesures envisagées pour que la branche AT-MP prenne enfin le virage préventif ? Au-delà des actions de communication précitées, un plan structuré de grande ampleur est-il prévu ?
Ma seconde question porte sur la procédure complémentaire de reconnaissance des maladies professionnelles. Dans l'accord national interprofessionnel (ANI) du 15 mai 2023, les partenaires sociaux ont exprimé le souhait de diminuer de 25 % à 20 % le taux d'incapacité permanente minimal donnant droit à la reconnaissance de la maladie professionnelle hors tableau. Nous soutenons cette évolution, préconisant même d'aller plus loin lorsque ce sera possible. Toutefois, les mesures de transposition de cette mesure ne semblent pas avoir encore été prises. Quand cela sera-t-il fait ? Pourquoi cette évolution n'a-t-elle toujours pas été mise en oeuvre, plus d'un an et demi après la signature de l'ANI ?
Mme Pascale Gruny. - Je m'oppose personnellement aux transferts, tant les besoins en prévention sont immenses. Dans ce domaine, il faut de la transparence et je doute également de la fiabilité des calculs statistiques qui les fondent. On connaît tous le problème des accidents du lundi matin, qui, étant en fait des accidents de vie privée, ne sont pas déduits des transferts...
Un exemple très concret, dans l'Aisne, du besoin d'investissement en prévention. Un boucher souhaitant investir dans la prévention des TMS s'est vu rétorquer par la Carsat des Hauts-de-France qu'elle n'avait plus de fonds. Plutôt que de transférer des fonds, accompagnons donc les entreprises attentives à la prévention des maladies professionnelles !
Mme Raymonde Poncet Monge. - On ne peut pas dire que les chiffres de la commission chargée d'évaluer le coût réel pour la branche maladie de la sous-déclaration des accidents du travail sont infondés...
S'il n'y avait pas de sous-déclaration des accidents du travail et des maladies professionnelles, les dépenses risques et prestations de la branche AT-MP dépasseraient le montant du transfert, soit 1,6 milliard d'euros. Je le rappelle, le transfert n'atteint même pas, en 2025, la fourchette basse du transfert, en l'espèce 2 milliards d'euros ! Or elle est elle-même sous-estimée, car les experts ne prennent pas en compte l'ensemble des pathologies - ils viennent à peine d'inscrire sur leur liste les risques psycho-sociaux en cas de dépression sévère !
De plus, l'estimation du transfert se fait au coût du tarif de prise en charge fixé par la branche maladie, et non par la branche AT-MP.
Un transfert de 1,6 milliard d'euros, alors que la fourchette haute s'élève à 3,8 milliards d'euros, revient également à minorer la responsabilité des employeurs au sujet de la sous-déclaration des AT-MP. Certaines entreprises, je le rappelle, encouragent la sous-déclaration individuelle d'accidents, en offrant des primes collectives en cas d'absence de déclaration d'accidents du travail.
La commission propose d'établir annuellement un rapport d'étape sur le suivi des recommandations. Ce serait plus utile que des transferts budgétaires insuffisants !
Un mot sur la gouvernance. Ce sont les associations de victimes qui nous ont alertés sur les difficultés soulevées par l'article 39 du PLFSS pour 2024, nous conduisant à la rédaction de l'article 24 du PLFSS pour 2025. Aussi, elles ont toute leur place au sein de la commission des AT-MP, même s'il ne faut pas, bien sûr, revenir sur le paritarisme.
Lorsque j'ai proposé que la part fonctionnelle des indemnisations soit versée en capital, on m'a rétorqué qu'il y aurait un effet de trésorerie, et que mon amendement tomberait sous le coup de l'article 40 de la Constitution. Pourtant, la victime doit pouvoir choisir entre un versement en capital ou en rente.
Mme Frédérique Puissat. - La sous-déclaration est soit trop haute, soit trop basse, mais dans tous les cas, elle reste insupportable. Établis dans l'urgence, les budgets de la sécurité sociale ou de l'État n'en restent pas moins marqués par le souci de réduire la dépense publique. Aussi, pour que cette réduction soit comprise et acceptée, ne faudrait-il pas adopter la comptabilité analytique, qui est plus transparente ? Cela permettrait d'éviter des transferts budgétaires contestables et de se concentrer sur des priorités comme la prévention.
Mme Marion Canalès. - L'Institut national de recherche et de sécurité pour la prévention des accidents du travail et des maladies professionnelles (INRS) ne s'est pas vu allouer les crédits escomptés ; qu'en pensez-vous ?
Quelle est votre vision du rôle des services de contrôle médical du régime général, qui vont être dissous dans les CPAM à partir d'avril 2025 ? Peut-on revenir sur cette décision ?
Mme Marie-Do Aeschlimann. - Il faut développer la culture de la prévention, notamment via le document unique d'évaluation des risques professionnels (Duerp). Pour autant les petites entreprises - très petites entreprises (TPE) ou petites et moyennes entreprises (PME) - semblent rencontrer des difficultés pour le remplir. Quelles mesures sont prévues pour mieux les accompagner et les aider à mettre en oeuvre cette obligation ?
L'approche populationnelle est tout aussi importante que les approches territoriale et sectorielle. On constate une recrudescence des accidents mortels du travail chez les intérimaires ou chez les jeunes en insertion ; les femmes sont particulièrement vulnérables à certaines maladies professionnelles, comme les TMS. Quelles sont vos prévisions pour l'année 2025, selon l'approche populationnelle ?
M. Khalifé Khalifé. - De quelle manière les risques psychosociaux sont-ils pris en compte comme maladies professionnelles ? Quelles sont les actions de prévention mises en place ? De nombreuses fondations privées soutiennent les entreprises dans la promotion du bien-être au travail. Comment percevez-vous ce type de soutien privé, et comment le situez-vous au regard des limites parfois floues entre accidents du travail et maladies professionnelles et pathologies non professionnelles ?
Mme Anne Thiebeauld. - Certains souhaitent que l'objectif de volume des moyens consacrés à la prévention passe de 3,5 % à 7 % : cela me semble arbitraire, d'autant plus que l'environnement économique et financier est contraint. Aussi, je partage modérément leur proposition.
Au reste, la COG de la branche AT-MP rehausse les moyens consacrés à la prévention : le nombre d'ingénieurs-conseils et de contrôleurs augmente de 12 % à 13 % d'ici à 2028 ; les aides financières aux entreprises pour la prévention sont passées de 50 millions en 2014 à 120 millions aujourd'hui, les montants du Fipu consacrés aux risques ergonomiques s'élèvent désormais à plus de 100 millions d'euros.
Il est vrai que l'INRS n'a pas obtenu les moyens escomptés, mais son budget a augmenté de 15 %, passant de 79 millions d'euros par an jusqu'en 2022 à 90,9 millions d'euros par an d'ici à 2028. Cet investissement substantiel témoigne de l'engagement de la branche en faveur de la prévention des risques professionnels.
La prévention suppose un travail de long terme - il ne suffit pas de contribuer à l'achat d'un équipement individuel pour progresser à ce sujet. Un tel travail est d'autant plus complexe lorsque l'on s'adresse aux TPE et PME, car la tarification collective, qui déconnecte leur cotisation de leur sinistralité réelle, rend difficile la prise de conscience de l'impact financier des accidents du travail. De plus, pour les petites entreprises, où les accidents sont peu fréquents, le message de prévention est plus difficile à transmettre ; en moyenne, une entreprise de quatre salariés subit un accident du travail tous les dix ans. L'exercice de sensibilisation n'est donc pas simple.
Pour compenser cela, nous avons mis en place des outils en ligne, accessibles à tout moment, adaptés aux petites entreprises, à l'instar de boîtes à outils disponibles sur le portail Ameli-Entreprises. Nous avons aussi développé un outil d'évaluation simplifié, déployé dans toute l'Union européenne, permettant aux petites entreprises de produire elles-mêmes leur document unique, sans recourir à des consultants externes. Environ 30 000 évaluations sont réalisées chaque année par ce biais. Il reste des progrès à faire, mais nous travaillons donc à mieux atteindre les petites entreprises, y compris par la communication sur les réseaux sociaux.
Nous déployons de la même manière une approche sectorielle. Pour les secteurs très sinistrogènes du BTP, de l'intérim et du médico-social, nous avons développé des programmes de prévention particuliers. Notre démarche passe aussi par une tarification incitative à la prévention. Celle de l'intérim a ainsi été réformée en avril dernier.
Nous avons également mené des études genrées sur la sinistralité chez les femmes, publiées dans le rapport annuel de la branche, qui sortira dans les prochaines semaines.
La prévention des risques psychosociaux est effectivement délicate, ces risques étant plus difficiles à appréhender que les risques mécaniques ou physiques. Les entreprises peuvent investir de plusieurs façons. Dans certaines régions, les Carsat ont référencé des consultants labellisés qui les aident à déployer des actions de prévention des RPS. Je vous renvoie également au site de l'INRS, proposant plusieurs méthodes sur le sujet. Cela peut commencer par le bien-être au travail et le sport en entreprise. Il existe aussi une littérature sur les critères organisationnels à partir desquels les entreprises peuvent s'interroger sur le niveau de RPS en leur sein - le rapporteur Gollac, par exemple, définit six critères - ; ce sont autant d'aides pour les entreprises.
Celles-ci peuvent ensuite s'adresser aux caisses régionales pour obtenir des aides financières. Je ne connais pas la situation précise du boucher que vous avez mentionné, madame Gruny...
Mme Pascale Gruny. - C'était une façon d'aborder la répartition des moyens sur le territoire. Les Hauts-de-France semblent en avoir moins que d'autres régions.
Mme Anne Thiebeauld. - Les fonds sont répartis selon la sinistralité régionale. Les clés de répartition sont assez simples. Il peut toutefois arriver que, dans certaines régions, des relais particulièrement dynamiques incitent les entreprises à demander davantage qu'ailleurs. En outre, en juillet, nous étions soumis à des dispositions budgétaires transitoires dans l'attente de la COG et ne fonctionnions qu'avec 80 % de notre budget.
Nous nous emparons aussi des rapports de la commission de sous-déclaration, surtout de ses préconisations, et déployons des plans d'action en conséquence. Sur la précédente période triennale, nous avons été très bouleversés par la crise sanitaire, qui a empêché la mise en place d'actions prévues entre 2020 et 2022.
Nous devons fournir des efforts sur la formation des médecins. La sensibilisation aux risques professionnels est réalisée lors du troisième cycle des études de médecine, ce qui est trop tôt. Nous devons être bien plus présents dans la formation continue plutôt que dans la formation initiale. Nous nous engageons sur ce point sur nos canaux tels qu'Ameli professionnels de santé, qui est une source d'informations pour les médecins.
La formation des assurés est difficile. La déclaration de maladie professionnelle est souvent vécue comme un parcours du combattant, que nous travaillons, avec les partenaires sociaux, à simplifier. Actuellement, il faut une déclaration administrative, un certificat médical initial et parfois des examens complémentaires. Il peut être compliqué, pour des assurés âgés ou malades depuis longtemps, de rassembler tous ces éléments. Des actions sur ce point démarrent. Parfois, on peut s'interroger sur l'origine professionnelle de certaines affections de longue durée. Le diagnostic est un sujet de long terme. Nous souhaitons améliorer la détection et l'accompagnement des assurés.
On m'a interrogée sur la réparation, et plus particulièrement sur une mesure de l'accord national interprofessionnel de 2023 de baisse du seuil d'incapacité permanente pour accéder aux comités régionaux de reconnaissance des maladies professionnelles (C2RMP) pour la reconnaissance par voie complémentaire d'une maladie professionnelle. Cette mesure est bien dans notre programme de travail : elle a été réinscrite dans la COG qui vient d'être signée. À nous, Cnam, mais aussi partenaires sociaux et direction de la sécurité sociale (DSS) d'y oeuvrer d'ici à 2028, même si ce n'est pas encore planifié dans notre programme de transcription. Une baisse de 25 % à 20 %, soit ce qui est prévu aujourd'hui, est relativement faible. Il s'agit d'une évaluation médicale de l'incapacité, par définition liée à la situation individuelle de l'assuré victime, qui ne relève pas d'un algorithme précis.
L'effet de trésorerie induit par le versement en capital de tout ou partie de l'indemnisation de l'incapacité permanente est effectivement un élément à prendre en compte. Aucune décision n'a été arrêtée sur ce point. Cet effet peut jouer dans les deux sens, le temps que la CPAM verse le capital, ou le récupère. Laisser le juge décider de cette capitalisation ne nous convient pas forcément non plus, et peut prendre du temps. Les règles doivent être objectives et transposables au plus grand nombre, en équité.
La mise en place d'une comptabilité analytique en matière de prévention permettrait de prendre un autre chemin. Mais il faudrait veiller à embarquer l'ensemble des acteurs de ce champ, qui ne se limite pas à la branche AT-MP.
La présence des associations de victimes à la commission des garanties est en débat, mais cela ne relève pas d'une décision de la Cnam.
- Présidence de M. Jean Sol, vice-président -
M. Dominique Théophile. - Sur le champ très vaste concerné par des taux d'accidents du travail élevés - travaux publics, établissements de santé, etc. -, quelle stratégie allez-vous adopter, notamment en matière de tarification AT-MP, pour éviter que certaines entreprises ne subissent une nouvelle fois de double peine ?
Mme Anne Thiebeauld. - Les secteurs les plus sinistrogènes sont les mêmes dans les collectivités d'outre-mer et en métropole. Dans le médico-social, les accidents du travail sont très fréquents ; dans le BTP, ils sont souvent très graves. Ces deux secteurs à la très forte sinistralité jouissent de dérogations réglementaires. La répercussion sur leur taux de cotisation des dépenses de santé engendrées par les sinistres n'est pas totale. Ainsi, les entreprises peuvent absorber le coût de la tarification, mais l'incitation à la prévention s'en trouve affaiblie, puisque le taux de cotisation ne reflète pas le nombre de sinistres.
Nous développons des programmes très adaptés aux entreprises du BTP comme du médico-social, en accompagnant humainement et financièrement les préventeurs sur le terrain. Les entreprises qui suivent notre programme contre les troubles musculosquelettiques, TMS Pro, font baisser leur sinistralité : on sait objectiver l'impact de cet investissement, et il vaut le coup !
L'indemnisation et la réparation AT-MP reposent beaucoup sur l'évaluation de l'incapacité permanente par le service médical de l'assurance maladie. Actuellement rattaché à la Cnam, ce service sera demain intégré aux CPAM. Mais son indépendance reste préservée dans l'organisation proposée, et sera garantie par une commission. Ce sujet ne nous inquiète pas. La réforme de la rente prévue à l'article 24 du PLFSS s'appuiera largement sur les compétences des médecins-conseils de l'assurance maladie.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
MM. Jean-René Lecerf, président, et
Maëlig Le Bayon, directeur,
de la Caisse nationale de
solidarité pour l'autonomie (CNSA)
Réunie le mercredi 30 octobre 2024, sous la présidence de M. Jean Sol, vice-président, la commission procède à l'audition de MM. Jean-René Lecerf, président, et Maëlig Le Bayon, directeur de la Caisse nationale de solidarité pour l'autonomie.
M. Jean Sol, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons à présent MM. Jean-René Lecerf, président, et Maëlig Le Bayon, directeur de la Caisse nationale de solidarité pour l'autonomie (CNSA).
Comme nous l'avons relevé avec le ministre Paul Christophe la semaine dernière, dans la version initiale du PLFSS pour 2025, peu de mesures concernent la branche autonomie. Pourtant, nous le savons, les enjeux sont lourds. En tant que représentants des collectivités territoriales, nous avons notamment à l'esprit la situation financière des Ehpad, ainsi que celle des services d'aide à domicile. Les modalités de la prise en charge des fauteuils roulants manuels et électriques, annoncée par le Président de la République, ainsi que son financement, sont également très attendus.
Je vous laisse sans attendre la parole, messieurs, pour un propos liminaire. Puis les membres de la commission, en premier lieu notre rapporteur pour la branche autonomie Chantal Deseyne, vous interrogeront.
M. Jean-René Lecerf, président de la Caisse nationale de solidarité pour l'autonomie. - Permettez-moi d'abord de préciser que je suis président du conseil de la CNSA, la caisse étant en réalité une hydre à deux têtes avec le directeur général et les services, d'un côté ; le conseil réunissant l'ensemble des parties prenantes du secteur de l'autonomie et son président, de l'autre.
Mercredi dernier, le conseil de la CNSA avait à l'ordre du jour le PLFSS pour 2025. Notre premier constat, dans un contexte budgétaire particulièrement contraint, est celui d'une trajectoire de dépenses assez préservée par rapport à d'autres branches. L'objectif de dépenses pour les établissements et services pour personnes âgées et en situation de handicap est en augmentation de 4,7 % contre 2,8 % pour l'ensemble de l'objectif national de dépenses d'assurance maladie (Ondam).
Dans le champ du handicap, l'objectif général de dépenses (OGD) est de 15,7 milliards d'euros, soit 3,3 % de plus qu'en 2024. Parmi les mesures nouvelles, 270 millions d'euros - au lieu des 200 millions d'euros prévus en loi de programmation des finances publiques - sont alloués au déploiement des 50 000 solutions issues de la dernière Conférence nationale du handicap.
Dans le champ de l'âge, l'OGD atteint 17,7 milliards d'euros, soit 6 % de plus qu'en 2024. Cette croissance dynamique s'explique en partie par l'intégration des conséquences de la fusion des sections soins et dépendance des Ehpad dans 23 départements volontaires, réforme importante, dont je signale que le conseil de la CNSA avait regretté l'extrême prudence lors du précédent PLFSS. Nous avions émis des doutes sur l'engagement des départements, mais un peu plus d'un quart d'entre eux ont été candidats. Tout le monde peut se tromper ! Est également prévue la poursuite du renforcement du taux d'encadrement en Ehpad pour atteindre 50 000 soignants supplémentaires d'ici à 2030 et, en tout cas, le financement de 6 500 postes en 2025.
Ajoutons à cela la présence du nouveau ministre en charge de l'autonomie, Paul Christophe, à l'ouverture du conseil de la CNSA, lequel - fait rarissime - s'est fait applaudir à son départ par les membres du conseil, après un dialogue de près de trois heures.
Paradoxalement, le conseil a, après délibération, émis un avis largement défavorable sur ce PLFSS, à 29 voix contre, 2 voix pour et 2 prises d'acte.
Le conseil est conscient des efforts, mais estime qu'ils ne sont pas de nature à lever ses inquiétudes sur l'ambition de la politique à l'égard de ceux d'entre nous qui sont les plus vulnérables. Selon lui, la trajectoire pour la branche ne permettra pas à notre pays de relever le défi démographique. Nous menons une politique responsable, mais nous agissons au fil de l'eau, comme si la tempête du vieillissement incomparable de notre population ne grondait pas. L'urgence d'agir n'est pas compatible avec les impératifs d'un budget contraint.
Plus que jamais, une loi relative au grand âge et à l'autonomie - au moins une loi de programmation financière - s'avère indispensable, et nous avons du mal à accepter que ce ne soit jamais le moment de s'y atteler.
La réponse aux difficultés des établissements et services de soins vis-à-vis des personnes âgées et des personnes en situation de handicap a fait l'objet d'une attention particulière du conseil. À court terme, ses membres considèrent qu'il faut prolonger le fonds d'urgence décidé en 2023, mais aussi repenser leur modèle économique et tarifaire en lien avec les départements et les usagers. Nous rejoignons le rapport d'information sénatorial intitulé « Ehpad : un modèle à reconstruire » sur ce point. Des aides ponctuelles ne suffiront pas à surmonter les difficultés des établissements. L'organisation en trois sections est source de complexité et de coûts. En outre, il conviendrait d'associer le plus grand nombre de conseils départementaux à l'expérimentation de la fusion des sections.
Nous souhaitons aussi assumer notre volonté très ancienne de développer l'approche domiciliaire. Le développement d'alternatives à l'Ehpad et au domicile est indispensable, qu'il s'agisse de résidences autonomie, de résidences services, d'habitat inclusif intergénérationnel, ou d'accueil familial, solution peu évoquée et pourtant extrêmement intéressante et financièrement possible. Cette question est certes intégrée au plan d'investissement de 140 millions d'euros, mais ces crédits semblent insuffisants, pour ne pas dire dérisoires, face à l'importance des besoins et à l'absolue nécessité de développer un habitat intermédiaire où les personnes âgées comme les personnes en situation de handicap se rendront bien plus facilement que dans les Ehpad, lesquels seront encore plus médicalisés demain.
Il faut enfin engager la réforme des concours de la CNSA aux départements, qui s'avère indispensable pour plus de simplicité et de justice sociale. Il s'agit selon moi, non pas de traiter tous les départements de la même manière, mais d'avoir une appréhension très concrète du principe d'égalité, c'est-à-dire d'appliquer un même traitement à ceux qui se trouvent dans des situations de même nature, et un traitement différencié à ceux qui se trouvent dans des situations différentes. J'ai été président du conseil départemental du Nord. Je sais qu'entre les Alpes-Maritimes et la Creuse, le Pas-de-Calais et les Hauts-de-Seine, l'étiquette de « département » ne recouvre pas la même réalité. La péréquation est un sujet brûlant - ce qui explique que l'on n'avance pas beaucoup dans la réforme des concours depuis quelque temps.
La réforme importante et utile du tarif plancher des services à domicile s'accompagne d'une certaine perversité financière. Après avoir compensé le passage aux 22 euros de l'heure, l'État se rend effectivement compte qu'il n'est pas tout à fait normal que tel ou tel département particulièrement favorisé soit mieux traité qu'un autre beaucoup plus pauvre, ayant, lui, fait un effort conséquent.
Pour ce PLFSS, le conseil émet le souhait que le fonds de mobilité prenant en charge tout ou partie des dépenses d'aide à domicile tienne compte de l'inégalité entre les départements. Certains, comme la Mayenne, ont beaucoup travaillé. Il ne serait pas sain que ceux qui ont bien avancé soient lésés par rapport à ceux qui n'ont pas commencé.
Enfin, nous souhaitons un accroissement des efforts à l'égard des aidants et des bénévoles. Il n'est pas question de les opposer aux professionnels. Il serait temps de cesser la politique de l'autruche. Le rapport El Khomri de 2019 évaluait les besoins à 350 000 embauches d'ici à 2025 ; aujourd'hui on parle de 350 000 embauches d'ici à 2030 ! Vu le nombre de personnes qui auront plus de 85 ans à partir de 2030, il sera extrêmement difficile, pour ne pas dire impossible, de recruter d'ici là un nombre suffisant de professionnels de l'accompagnement et du soin. Raison de plus pour que l'on n'oublie pas les 9 à 10 millions d'aidants, et que l'on n'oublie pas non plus les bénévoles.
Je me rends souvent aux assemblées générales de fédérations de retraités. Chaque fois, j'y vois la volonté de jeunes retraités de s'engager auprès des plus âgés, mais il n'y a aucune prise en charge des frais de déplacement, aucune formation, aucune compensation. On pourrait envisager un abondement de retraite pour ces personnes. L'aide au bénévolat ne ruinerait pas la République.
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - J'ai participé au dernier conseil de la CNSA, la semaine dernière, et j'ai attentivement écouté le ministre.
On se réjouit que les crédits aient largement progressé, de 30 % depuis 2021. Pour 2025, ils devraient s'établir à 42,4 milliards d'euros. Pour autant, même si nous avons bien conscience de cet effort, les besoins sont immenses. Quels sont, selon vous, les scénarios envisageables pour garantir l'équilibre financier de la branche autonomie ? Rapidement, le solde devrait se dégrader. L'excédent de 0,9 milliard d'euros en 2024 devrait passer à 0,4 milliard d'euros en 2025, puis le solde continuerait de se dégrader pour atteindre un déficit de 2,5 milliards d'euros en 2028. Êtes-vous inquiet de la dégradation des prévisions ?
Les services à domicile ont bénéficié d'un certain nombre de réformes ces dernières années. Leur fusion, prévue par la LFSS pour 2022, connaît des difficultés persistantes malgré les assouplissements de la loi relative au bien vieillir votée récemment. Certains services de soins infirmiers à domicile (Ssiad) souhaitent notamment pouvoir conventionner avec des services d'aide sans avoir, à terme, l'obligation de constituer une entité juridique unique, puisque les statuts diffèrent entre les Ssiad et les services d'aide et d'accompagnement à domicile (Saad). La fusion est extrêmement compliquée à mettre en oeuvre et l'on risque de priver des territoires de leurs services. Quel est l'état de vos discussions avec le secteur et pensez-vous que de nouveaux assouplissements soient envisageables, voire souhaitables ?
La LFSS pour 2022 a mis en place une dotation complémentaire pour améliorer la qualité des services à domicile. Pouvez-vous nous informer sur son déploiement et ses éventuels résultats ?
Pouvez-vous, enfin, nous renseigner sur l'avancement des concertations sur la réforme des concours de la CNSA aux départements ?
M. Jean-René Lecerf. - Le président du conseil de la CNSA s'interdit de prendre des décisions à la place des seuls compétents pour le faire. Dans le rapport sur la fin de vie, nous nous permettions de donner quelques conseils au législateur, mais sans lui dire ce qu'il devait voter. Ce n'est pas au conseil de la CNSA de préconiser un deuxième jour férié travaillé ou la modification de la contribution sociale généralisée (CSG). Ce qui est évident, en revanche, c'est que le compte n'y est pas. Nous sommes inquiets de la dégradation extrêmement rapide des finances. Elle est due, non pas à une mauvaise gestion, mais à des hausses de salaire dont chacun se réjouit - il reste d'ailleurs des manques après le Ségur -, mais qui n'ont donné lieu à aucun big bang du recrutement dans l'accompagnement et le soin. Or la pénurie de professionnels est chaque année plus forte.
Les pouvoirs publics doivent faire des choix. Le contexte est difficile, mais s'il est un thème consensuel, c'est bien celui de l'aide aux plus vulnérables.
L'avis de la CNSA sur le différé de la prise en compte de l'inflation sur les retraites est extrêmement nuancé. Il faut combattre activement l'âgisme, mais tous les retraités ne sont pas dans la même situation. Pour les plus modestes, il faut immédiatement prendre en compte l'inflation, mais pour l'immense majorité des retraités, on peut attendre six mois, voire un an pour certains.
Nous sommes très volontaristes pour casser le mur entre l'accompagnement et le soin. Les aides à domicile le ressentent comme extrêmement pénalisant et il peut gêner la volonté de faire carrière dans des métiers particulièrement nobles auprès des personnes âgées ou des personnes en situation de handicap. Des délais supplémentaires ont été accordés aux Ssiad et aux Saad. L'essentiel est de ne pas reconstruire les murs du passé.
La réforme des concours est indispensable, mais il n'y a pas de consensus entre la CNSA et Départements de France. Je connais bien cette organisation : j'ai présidé sa commission des finances pendant six ans. Nous étions parvenus à créer une péréquation horizontale entre les départements riches et les départements pauvres sur les droits de mutation à titre onéreux (DMTO), avec l'aide du président Bussereau. Mais l'existence de la péréquation horizontale justifie-t-elle d'abandonner la péréquation verticale ?
Les présidents de départements font face à l'augmentation des dotations sur l'allocation personnalisée d'autonomie (APA) et la prestation de compensation du handicap (PCH). Passer à 40 % puis à 50 % pour tout le monde est-il juste ? Non. Mais si je le dis à Départements de France, on cherchera à débarquer le président du conseil de la CNSA - ce qui n'est pas très grave ; le bénévolat permet de dire ce que l'on pense ! La réforme des concours achoppe sur la prise en compte des disparités entre départements.
M. Maëlig Le Bayon, directeur de la Caisse nationale de solidarité pour l'autonomie. - La dégradation de la branche est assez inquiétante en projection. Elle se traduit par un solde négatif de 2,5 milliards d'euros en 2028. Je rappelle que la LFSS de l'an dernier entraînait un solde à l'équilibre jusqu'en 2027 - ce n'est qu'une prévision. Toutefois, certaines recettes fléchissent tandis que certaines dépenses augmentent fortement. Ainsi, les dépenses de prestations individuelles augmentent de plus de 44 %. La trajectoire de dépenses restera dynamique et il nous faudra réfléchir aux moyens d'équilibrer la branche. Les 400 millions d'euros de déficit pour 2025 sont une première alerte, mais ne menacent pas l'équilibre global pour le PLFSS pour 2025.
Actuellement, la coordination entre les services d'aide à domicile repose sur les personnes accompagnées. Notre ambition première est de changer la donne et de faire peser le coût de la coordination sur les services accompagnateurs. Les Saad ont jusqu'au 30 juin 2025 pour se transformer en services autonomie à domicile (SAD), les Ssiad et Saad souhaitant devenir des SAD mixtes ayant, eux, une date butoir au 31 décembre 2025. La plupart des départements ont créé des comités de pilotage avec l'agence régionale de santé (ARS) dont ils relèvent. À date, très peu de structures ont débuté la fusion. La CNSA accompagne les porteurs de projet dans la réforme.
Le sujet fondamental est celui de la fusion entre des statuts différents, notamment public et privé. Nous cherchons à alléger les contraintes, mais pour l'instant nous ne souhaitons pas renoncer à cette réforme. Vous venez de voter la loi relative au bien vieillir. Laissons-nous encore quelques mois pour trouver les voies et moyens de l'appliquer.
La caisse verse, en prévisionnel, 433 millions d'euros de dotation complémentaire en 2024, contre 322 millions d'euros en 2023, ce qui signifie que les départements commencent à s'emparer du dispositif. Il demeure beaucoup de disparités entre les territoires. La dotation n'est pas versée dans son intégralité dans tous les départements. Elle représente une complexité administrative pour les services concernés. Aussi, nous menons un dialogue étroit avec les présidents de département pour la rendre la plus opérationnelle possible et assurer une couverture satisfaisante du territoire et des horaires. Avec 2 254 services d'aide à domicile concernés, cette dotation commence toutefois à connaître le succès, quelques années après sa création.
Le ministre Christophe a dit son ambition de simplifier les concours. Pour la CNSA, c'est un sujet extrêmement important de meilleure gestion et d'adéquation de son soutien. Quand 12 à 13 concours différents coexistent, il est très compliqué de les piloter et de s'assurer de la qualité offerte, le contrôle étant dispersé sur autant de canaux.
Mme Jocelyne Guidez. - Vous avez raison, monsieur le président Lecerf, on travaille au fil de l'eau sur le grand âge... et, dans ce cadre, peut-être faudrait-il réfléchir à d'autres financements que celui de l'État, qui ne peut pas tout faire !
Dans son avis relatif au PLFSS pour 2025, le conseil de la CNSA appelle de ses voeux des réponses concrètes pour améliorer le quotidien des proches aidants. La CNSA soutient d'ores et déjà 68 départements qui épaulent les aidants de personnes handicapées. Un nouvel appel à manifestation d'intérêt (AMI), à hauteur de 5 millions d'euros, doit renforcer l'accompagnement des départements n'ayant pas encore bénéficié de ce soutien. Quel bilan tirez-vous des actions mises en oeuvre lors du premier appel à manifestation d'intérêt ? Avez-vous une première estimation des candidatures des conseils départementaux pour le second AMI, qui sera clos demain ? Quelle évolution souhaitable pour une plus grande équité territoriale dans ce cadre ?
M. Daniel Chasseing. - Je suis d'accord : la trajectoire du Gouvernement est améliorée, la fusion des sections soins et dépendance est une réforme très importante, le Gouvernement propose dans le PLFSS un taux d'encadrement légèrement augmenté, mais tout cela ne suffira pas pour relever le défi démographique. Nous sommes toujours en deçà des besoins. Nous attendons toujours une loi d'ampleur relative au grand âge.
En France, on travaille 630 heures par habitant contre plus de 720 heures en Allemagne. Pourquoi ne pas avoir l'ambition collective de travailler plus ? On montrerait ainsi le dynamisme de notre population, que nous avons vu à l'oeuvre lors des jeux Olympiques. Alors que l'objectif des 50 000 soignants supplémentaires a été repoussé à 2030, une journée de solidarité supplémentaire permettrait de dégager 2,5 milliards d'euros, soit 50 000 emplois. Pourquoi pas cette ambition collective ? Ce serait formidable.
Monsieur le président Lecerf, êtes-vous d'accord avec ma proposition ?
Mme Raymonde Poncet Monge. - Pour ce qui me concerne, je ne suis pas d'accord avec cette proposition, qui serait intégralement financée par les travailleurs. Je le rappelle, la cotisation de l'employeur ne fait que compenser les sept heures non payées aux salariés.
Il a été question du virage domiciliaire et de l'habitat intermédiaire entre Ehpad et domicile. Or le maintien à domicile est un angle mort des différentes mesures. À ce propos, où en est la réflexion sur la modification du modèle de financement des services d'aide à domicile ? Il nous a été dit que l'appel à manifestation d'intérêt pourrait être prolongé, compte tenu du faible nombre de réponses reçues. Il est vrai qu'il est difficile de susciter de l'intérêt lorsqu'on ne parle pas de l'aide à domicile... Cette réforme du modèle de financement n'en est pas moins essentielle. Les seuls SAD existants à ce jour sont les anciens services polyvalents d'aide et de soins à domicile (Spasad), qui connaissaient des problèmes de financement de la coordination souvent compensés par les ARS. Pour bien connaître le secteur, pour pouvoir réaliser des tournées mixtes impliquant des aides à domicile et des aides-soignants, il faut un fonctionnement au forfait.
Les réticences à l'égard de la fusion et de la transformation en SAD proviennent majoritairement des Ssiad. Ces derniers relevant du secteur médico-social, on y perçoit une forme de complexe de supériorité par rapport au secteur social. Pour avoir dirigé un service polyvalent, j'ai pu noter qu'un changement culturel était nécessaire pour que certains ne se croient pas, à qualification équivalente, supérieurs aux autres sous prétexte qu'ils sont plus près de la blouse blanche.
Au-delà de la coordination, une véritable intégration est nécessaire, impliquant des plannings et formations en commun. C'est impossible si l'on conserve deux entités différentes. J'ai entendu votre volonté de maintenir un délai d'un an avant la fusion. Il ne faudrait pas que les structures concernées attendent son expiration sans rien faire, espérant ainsi échapper à la réforme.
Par ailleurs, avez-vous des indicateurs sur la situation financière des services d'aide à domicile ? Près de 80 % d'entre eux seraient en déficit. Les plans d'aide ne sont pas réalisés par manque de personnel. Or le nombre de postes vacants n'est pas connu. La CNSA peut-elle fournir une évaluation à ce sujet, à partir des taux d'effectivité des plans d'aide ?
Enfin, les services qui dépendent de la convention collective nationale de la branche de l'aide, de l'accompagnement, des soins et des services à domicile, n'ayant pas bénéficié de la prime Ségur, ont perdu des personnels partis travailler dans les Ehpad et peinent désormais à recruter. Or, sans renforcement du maintien à domicile, il n'y aura pas de virage domiciliaire.
M. Jean-René Lecerf. - Le manque de personnel est une réalité ancienne. Des plans d'aide associés à l'APA ne sont effectivement pas exécutés intégralement faute d'effectifs suffisants.
M. Maëlig Le Bayon. - Le premier appel à manifestation d'intérêt que nous avons lancé sur les aidants avait concerné 68 départements. Le nouvel appel couvrira les autres. Un peu plus de 5 millions d'euros lui seront consacrés, et cinq candidatures seront annoncées dans les prochains jours. Dès que nous les aurons, nous vous les signalerons. La dynamique de la stratégie relative aux proches aidants s'en trouvera amplifiée.
La situation des Ehpad est connue. Une réflexion sur la section hébergement, largement responsable du déficit cumulé des établissements, est effectivement nécessaire. Malgré l'augmentation de la dotation soins, la forte hausse du point « groupe iso-ressources » (point GIR) dans certains départements, et son rehaussement à hauteur de 75 % de la moyenne versée nationalement dans les départements concernés par la fusion des sections soins et dépendance, nous ne couvrirons que les parties « soins » et « dépendance », et non cette section hébergement responsable principalement du déficit. Les questions de la différenciation tarifaire et du montant de l'aide sociale à l'hébergement devront être posées.
Pas moins de 25 000 créations de places de Ssiad ont été prévues, soit un montant de 400 millions d'euros notifié à l'été 2023, en lien avec le nécessaire virage domiciliaire.
Nous avons par ailleurs réformé la tarification de ces structures. Une expérimentation de tarification au forfait a été lancée pour les futurs SAD. Nous attendons les réponses des départements, mais pour l'instant cette expérimentation ne déchaîne pas l'enthousiasme. Il est vrai que les réformes ont été nombreuses dernièrement, une pause est peut-être nécessaire.
M. Jean-René Lecerf. - La CNSA travaille également sur la prise en compte de la qualité d'aidant par l'employeur. J'ai participé récemment à un colloque sur les aidants organisé par le Mouvement des entreprises de France (Medef). L'idée centrale était de mettre fin à la réticence que les employés peuvent avoir à se déclarer aidants, par crainte de répercussions potentielles sur leurs carrières, et de concevoir des organisations de travail compatibles avec cette activité. La fonction publique pourrait aussi donner l'exemple sur ce point, comme les grandes entreprises, afin que les plus petites structures et les artisans suivent le mouvement. Le sujet des aidants concerne la société toute entière.
La question a été posée de savoir si l'État devait tout payer. Au moins 40 % du coût des Ehpad sont déjà payés directement par les résidents. Ce coût devient d'ailleurs prohibitif pour certaines catégories de populations moins aisées que d'autres. Pour ma part, je suis assez favorable à la différenciation. Un tarif minimum pourrait ainsi être pratiqué dans les Ehpad, pris en charge par l'aide sociale à l'hébergement en Ehpad départementale, assorti de tarifs différents en fonction des revenus, sans qu'il soit question pour autant de prévoir des régimes privilégiés. Ce type de financement existe d'ailleurs d'ores et déjà dans les crèches, sans choquer personne. Pourquoi l'interdire dans les Ehpad ? Je l'avais instauré dans le département du Nord lorsque j'en étais le président. Il n'avait pas fait scandale, et avait constitué une bouffée d'oxygène pour les directeurs d'Ehpad.
La loi portant mesures pour bâtir la société du bien vieillir et de l'autonomie a apporté des réponses utiles. Il reste désormais à les mettre en application. En faculté de droit, on m'a appris qu'il y avait une obligation à exécuter les lois, et qu'il ne s'agissait pas d'un pouvoir discrétionnaire laissé au Gouvernement.
L'habitat intermédiaire est très important. Il peut très bien devenir définitif. Ces formes d'habitat, très nombreuses, sont liées par l'envie de vivre ensemble d'un certain nombre de personnes âgées et de personnes en situation de handicap et par la volonté de rédiger une sorte de charte de la vie partagée. Résidences autonomie, résidences services, accueil familial, habitat partagé, habitat inclusif : il existe des formules très variées. L'habitat partagé compte ainsi parmi les formules les plus acceptables, par exemple, pour les jeunes malades d'Alzheimer. Le Village landais Henri Emmanuelli de Dax n'est à cet égard qu'un exemple parmi d'autres. De nombreuses autres initiatives promeuvent ainsi la vie partagée, avec des résultats intéressants.
Ces initiatives peuvent provenir de structures associatives, de structures portées par des collectivités territoriales ou de structures privées. Je me suis montré particulièrement véhément lors de l'affaire Orpea, en conseillant au Gouvernement de ne rien négocier en matière de sanction. En effet, de l'argent avait été détourné, qui devait être intégralement restitué, sans arrangements. Je pense néanmoins qu'Orpea constituait seulement la partie émergée de l'iceberg.
En revanche, les accueils familiaux mis en place par des entreprises privées fonctionnent bien. Des maisons neuves sont créées spécifiquement pour accueillir des personnes âgées, au nombre de trois au maximum, et de quatre en cas de couple. Les accueillants familiaux qui y résident également avec leurs familles disposent d'équipes de remplacement qualifiées pour pouvoir souffler lorsqu'ils le souhaitent. Ce système convient à tous : les accueillants familiaux sont convenablement rémunérés, et les résidents sont satisfaits tout comme les maires. Ces structures s'installent en effet majoritairement en secteur rural ou semi-rural, où le foncier est moins onéreux qu'en secteur urbain. Les enfants des assistants familiaux sont inscrits à l'école du village. La vie sociale s'en trouve dynamisée. Ces structures comprennent trois maisons au minimum ainsi qu'une grande salle commune, pouvant servir pour les réunions familiales et les animations de village ou de quartier.
Les représentants de l'État, notamment les préfets délégués à l'égalité des chances, souhaiteraient pouvoir consacrer une partie des moyens de la politique de la ville au financement d'habitats partagés pour personnes âgées ou en situation de handicap en agglomération. Il y a là une hypothèse à creuser.
L'aide à la vie partagée (AVP) se développe considérablement, ce dont nous sommes fiers. Malheureusement, certains présidents de départements s'avèrent réticents. Dans certains endroits, une partie seulement du département en bénéficie. L'équité territoriale n'est donc pas respectée. Or l'idée est bien de réaliser les mêmes efforts, dans tous les territoires, pour répondre aux besoins des personnes fragiles, pour que l'on ne choisisse pas son domicile en fonction des politiques départementales. Pour l'instant, nous n'y sommes pas.
Mme Corinne Imbert. - L'accueil familial est assez développé en Charente-Maritime. Seriez-vous favorable à une modification des textes visant à élargir l'agrément des accueillants familiaux, de trois à quatre personnes ? Ce changement faciliterait la mise en oeuvre des maisons d'accueil familial regroupées en renforçant leur modèle économique. En l'état actuel des choses, le prix de ces structures est seulement légèrement inférieur à celui des Ehpad.
Par ailleurs, j'avais déposé un amendement, lors de l'examen de la proposition de loi portant mesures pour bâtir la société du bien vieillir et de l'autonomie, qui suggérait de ne pas pousser à l'extrême la réforme prévoyant la fusion des Saad et des Ssiad, pour ne pas casser certains fonctionnements locaux à l'efficacité prouvée. Pensez-vous réellement pouvoir lever les freins juridiques qui subsistent avant le mois de juin 2025 ? Une souplesse serait ici bienvenue, pour ne pas perdre des dispositifs utiles et efficaces sur le terrain.
Monsieur Lecerf, si vous étiez encore président de conseil départemental et si une présidente et un directeur de Ssiad venaient vous demander de leur accorder une autorisation de SAD, seulement pour correspondre à la réforme, que feriez-vous, compte tenu de la situation financière des départements ? La réforme prévoit en effet la fusion complexe de deux entités, qui impliquera notamment un rehaussement des salaires, soit des complications en matière de ressources humaines difficiles à résoudre sans moyens suffisants.
M. Alain Milon. - L'obligation de débattre du PLFSS dans l'instant nous empêche parfois de travailler sur l'avenir. Cette remarque rejoint vos propos sur la nécessité de différencier l'accompagnement des soins ou de prendre en compte la diversité territoriale.
Durant l'examen de la loi du 24 mars 2014 pour l'accès au logement et un urbanisme rénové, dite loi Alur, nous avions demandé la mise en oeuvre d'une diversification territoriale. Le Gouvernement nous avait alors répondu que la République était une et indivisible. Mais l'État doit accepter de décentraliser ses services. Si des lois de programmation devaient être mises en oeuvre, ne devraient-elles pas être d'abord structurelles, et non seulement financières, pour la santé comme pour le secteur de l'autonomie ?
Mme Corinne Féret. - Je partage l'avis rendu par le conseil de la CNSA sur ce PLFSS. Une fois de plus, les programmations budgétaires sont insuffisantes pour tenir les objectifs que nous partageons tous en matière d'autonomie. Nous pouvons aussi nous inquiéter de la dégradation à venir de l'état financier de la branche, qui sera déficitaire en 2028.
Laurent Burgoa et moi avons remis un rapport, au nom de la délégation sénatoriale aux collectivités territoriales et à la décentralisation, relatif à l'engagement des collectivités, notamment des communes et intercommunalités, pour se préparer au vieillissement de la population. Nous avons conduit plusieurs auditions, dont celle de la CNSA, et formulé des préconisations.
Or nous avons constaté à cette occasion que le fonds d'appui pour les territoires innovants seniors avait été doté, pour l'année 2022-2023, d'un montant tout à fait insuffisant pour accompagner les nombreux projets des collectivités territoriales et les initiatives de bon sens des élus locaux, visant à garantir le maintien des populations âgées dans les territoires, que ce soit à domicile ou dans des structures adaptées. Nous préconisons que ce fonds soit maintenu, voire développé à l'occasion du PLFSS. Ce sujet a-t-il été évoqué au sein du conseil de la CNSA ?
M. Jean-René Lecerf. - Si le fait d'élargir l'agrément des accueillants familiaux de trois à quatre personnes assure l'équilibre économique des structures concernées, il est tout à fait possible de l'envisager. Cependant, des modalités de construction différentes seront nécessaires, une chambre supplémentaire pouvant être requise. Néanmoins, sur le principe, je n'y vois aucune objection. Mettons l'intelligence au service de l'évolution de la réglementation.
Concernant les SAD, je crains que la volonté d'un travail en commun soit remise en cause. Je vois beaucoup de services d'aide à domicile exemplaires. Pourtant, de nombreuses personnes compétentes pour le ménage ou l'habillage des personnes aidées se croient incapables du moindre geste en relation avec le soin. Ce n'est pas la meilleure façon de susciter des vocations pour cette profession, dont nous aurons pourtant de plus en plus besoin.
Comme le disait Alain Milon, nous manquons d'une réflexion structurelle. C'est pourquoi je reste très favorable à une grande loi sur l'autonomie, qui nous donnerait l'occasion d'aller au bout de questions cruciales que l'on aborde toujours par détours : par exemple, celle de l'avenir des Ehpad. Nombre des experts que j'ai consultés m'ont dit que, dans les années, voire les mois à venir, les Ehpad n'accueilleraient probablement plus que des personnes en fin de vie ou en situation d'extrême dépendance. La question se pose donc de savoir comment faire vivre le virage domiciliaire dans sa plénitude : animaux de compagnie, visites, vie culturelle et sociale, vie citoyenne, etc.
J'en viens aux difficultés relatives à la fusion des sections soins et dépendance. Certains présidents de département disent de leurs homologues concernés qu'ils se sont portés volontaires pour des raisons financières. Mais beaucoup disent l'avoir fait car cette compétence, de plus en plus médicalisée, devrait relever de l'État et des ARS. Cela n'empêche pas que les départements soient représentés dans les conseils d'administration et que les élus départementaux jouent un rôle de lanceur d'alerte en cas de problème. Il faudra néanmoins que la question soit posée. L'évolution du statut de l'Ehpad ne correspond-elle pas à sa médicalisation croissante ? Dans un tel contexte, la compétence départementale ne peut-elle pas s'exercer plus largement sur le domicile et l'habitat intermédiaire ?
Je rappelle souvent un propos du président Larcher : il n'y a pas de citoyenneté en suspension. Elle vaut jusqu'au dernier moment de la vie. Or, dans de nombreux Ehpad, ce n'est pas le cas.
Par ailleurs, nous dénoncerons toujours l'insuffisance des moyens, d'autant que les problèmes vont croissants, compte tenu notamment du papy-boom. En 2030, les premiers enfants du baby-boom atteindront l'âge de 85 ans. Les problèmes de dépendance à gérer seront de plus en plus nombreux. C'est pourquoi il faut mettre fin à la politique de l'autruche concernant les bénévoles et les aidants.
Je suis assez surpris à la lecture des comptes rendus des travaux de l'Assemblée nationale. Il faudrait tout faire pour que les retraités n'aient pas un centime supplémentaire à débourser, quel que soit leur niveau de vie. Or la génération qui a eu la chance d'être active pendant les Trente Glorieuses est plus fortunée que les générations suivantes. L'âgisme se nourrit de ce genre d'incohérence.
Lors de l'élection présidentielle et des élections législatives de 2022, plusieurs personnes très sérieuses se sont demandé sur les réseaux sociaux s'il fallait maintenir le droit de vote à partir d'un certain âge, sous prétexte qu'il n'y aurait guère de sens à faire voter quelqu'un qui ne serait pas attaché au destin de la planète pour les trente ou quarante années à venir. Mais dans ce cas, la question pourrait aussi se poser pour un jeune touché par une grave maladie ! Certains régimes l'ont fait d'ailleurs au XXe siècle, et sont même allés plus loin.
Le simple fait que ces propos aient été tenus prouve qu'il faut rester vigilant.
Les associations de retraités se sont dites prêtes à assumer des responsabilités bénévoles, à condition que le bénévolat soit reconnu et que les frais de déplacement, par exemple, soient pris en charge.
Mme Raymonde Poncet Monge. - J'avais déposé un amendement à ce sujet.
M. Jean-René Lecerf. - Nous aurons besoin de tout le monde. Nous aurons besoin de professionnels de l'accompagnement et du soin mieux rémunérés. Des passerelles devront en outre être ménagées dans leurs fonctions, pour que les aides à domicile bénéficient d'un accompagnement afin de devenir aides-soignants, puis infirmiers. Toutefois, ces mesures ne suffiront pas, vu le nombre de personnes qu'il faudra aider - d'où l'importance des 10 millions d'aidants et du bénévolat, meilleure ressource contre l'âgisme, devenu la discrimination la plus lourde de notre pays.
M. Maëlig Le Bayon. - Concernant notre capacité à lever les freins juridiques relatifs à la création des SAD d'ici six mois ou un an, je souhaite à tout le moins que l'on fasse mieux qu'aujourd'hui. Le Parlement pourra toujours réviser la loi. Pour l'instant, je ne fais qu'appliquer le texte qui a été voté. Les équipes de la CNSA essaient de trouver des solutions, en lien avec les départements.
Au total, 40 des 87 départements ayant répondu à notre enquête de cet été ont déclaré avoir des situations complexes à gérer. Un tiers des difficultés exprimées porte sur les conséquences du rapprochement de structures juridiques différentes en matière de ressources humaines ; un autre tiers porte sur la trajectoire économique des rapprochements ; et le dernier tiers a trait à des difficultés de zonage, notamment concernant le lien avec les infirmières libérales. Ce problème est bien identifié, et nous essaierons d'y trouver des solutions. En attendant, nous devons avoir l'ambition de lever les autres freins. Des solutions existent pour y parvenir.
M. Jean-René Lecerf. - Certains freins dépendant du pouvoir réglementaire pourront être facilement levés. À titre d'exemple, la volonté de plusieurs services départementaux d'incendie et de secours (Sdis) d'imposer aux structures d'habitat partagé et d'habitat intermédiaire la réglementation applicable aux établissements recevant du public est destructrice. Sans faire aucune concession sur la sécurité, on peut discuter de la pertinence de l'application des critères réglementaires en fonction des situations.
Par ailleurs, la volonté des bailleurs sociaux de s'impliquer davantage dans l'habitat partagé est une bonne nouvelle. En revanche, certains modes de fonctionnement sont à revoir. Ainsi, lorsqu'une place se libère dans un habitat partagé géré par un bailleur social, plusieurs candidatures doivent obligatoirement être présentées - trois au minimum - parmi lesquelles on choisit la meilleure, sans que l'avis des résidents de l'habitat partagé à son sujet soit pris en compte. Cette situation prêterait à rire si elle n'avait pas des conséquences aussi graves sur la qualité de vie des personnes âgées et des personnes en situation de handicap !
M. Maëlig Le Bayon. - Le fonds d'appui prend fin en 2024. Nous avons accompagné 274 collectivités, pour 380 projets et un montant de 7,6 millions d'euros. Sa prolongation, assortie de nouvelles modalités, fait partie des arbitrages proposés à nos tutelles dans le cadre de la construction du budget de la CNSA pour 2025 et 2026.
M. Laurent Burgoa. - Communiquez mieux sur ce fonds d'appui, car nombre de communes ne le connaissent pas.
M. Jean-René Lecerf. - Entendu.
M. Khalifé Khalifé. - Il faut travailler pour répondre aux besoins de chaque département, car tous ne sont pas égaux, dans le secteur social comme dans celui de la santé.
Les résidents en Ehpad nécessitant de plus en plus de soins infirmiers, ne faudrait-il pas rattacher les Ehpad à des centres hospitaliers, privés ou publics ? Il faut un vrai projet médical de territoire, sachant que ces structures sont souvent sous-médicalisées.
Pas moins de 85 % des personnes âgées souhaitent rester à domicile. Or les services d'aide à domicile ne sont pas uniquement associatifs. À titre d'exemple, le groupe Avec est une nébuleuse de 380 associations et sociétés aux statuts juridiques variés, où certaines facturations de charges passent d'une structure à l'autre. Êtes-vous au courant de ce système ? La financiarisation dans ce domaine vous inquiète-t-elle ?
M. Jean-René Lecerf. - J'ai évoqué la partie émergée de l'iceberg avec Orpea ; ce que vous mentionnez fait partie du reste. Je rencontre toutefois des structures privées performantes, qui pratiquent des prix raisonnables. Au vu de l'importance du travail à mener, on ne peut pas, sous prétexte qu'il existe des dérives, se passer de la compétence des acteurs privés.
M. Khalifé Khalifé. - Quand on parle de financiarisation au Sénat, on ne parle pas de structures privées, mais de structures financières privées.
Mme Laurence Muller-Bronn. - Sénatrice du Bas-Rhin et conseillère départementale, j'ai voté le tarif différencié dans mon département, qui contribuera à l'équilibre budgétaire des petits établissements.
La fusion des Ehpad avec des établissements hospitaliers est pratiquée dans mon canton, où certains établissements sont rattachés à des hôpitaux, par exemple de santé mentale.
Je voudrais également mentionner l'engagement des familles, au-delà du seul aspect financier. La solidarité intergénérationnelle existe. Or elle est souvent trop peu encouragée. Les actifs de ma génération voudraient pouvoir s'occuper de leurs parents à leur domicile, mais ils doivent conjuguer cette activité avec leur carrière professionnelle. L'allongement de l'âge du départ à la retraite n'aura-t-il pas des conséquences sur la proximité avec les personnes âgées ? De nombreuses femmes risquent notamment de rencontrer des difficultés pour s'arrêter, car elles doivent déjà travailler plus longtemps pour pouvoir bénéficier de leur retraite, compte tenu des interruptions de carrière liées aux enfants.
En milieu rural la solidarité familiale existe encore. Il faudrait l'encourager davantage et mieux soutenir les aidants, qui sont dans de nombreux cas des femmes. Or, celles-ci travaillant souvent plus longtemps que les hommes, elles n'ont pas d'autre solution que de placer leurs proches âgés en établissement lorsqu'ils tombent malades. Il faudrait mobiliser des leviers pour libérer du temps pour des générations comme les nôtres, pour la prise en charge du grand âge, du handicap ou des maladies cognitives.
M. Jean-René Lecerf. - La profession d'assistant familial se masculinise, ce qui est une bonne chose. Il en va de même dans le secteur de l'aide à la personne. Nous devrions étudier la possibilité de comptabiliser certains trimestres d'accompagnement, pour éviter que la seule solution retenue soit celle, coûteuse pour la société, du placement, qui n'offre pas en outre une qualité de vie correspondant aux souhaits de la personne concernée. Il est vrai que la vie moderne éloigne les enfants de leurs parents, mais ce n'en est pas moins une voie à étudier pour ceux qui peuvent se rapprocher.
La CNSA est très impliquée dans les politiques de prévention. Or le rythme de la prévention n'est pas celui des échéances électorales. Les économies qui seront faites grâce à ces politiques auront des effets d'ici dix ou quinze ans.
M. Maëlig Le Bayon. - L'assurance vieillesse des aidants constitue un nouveau droit intéressant, susceptible de fournir une base de réflexion utile.
Mme Laurence Muller-Bronn. - Elle est insuffisante.
M. Maëlig Le Bayon. - C'est un début, néanmoins.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Thomas
Fatôme,
directeur général
de la Caisse nationale de
l'assurance maladie (Cnam)
Réunie le jeudi 31 octobre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Thomas Fatôme, directeur général de la Caisse nationale de l'assurance maladie (Cnam).
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons M. Thomas Fatôme, directeur général de la Caisse nationale de l'assurance maladie (Cnam).
M. Thomas Fatôme, directeur général de la Caisse nationale de l'assurance maladie. - La situation financière de l'assurance maladie est difficile en 2024, avec un déficit qui augmente alors que nous avions enfin surmonté, en 2023, les difficultés dues au covid. Cette situation traduit l'ampleur des impacts des deux chocs successifs ayant percuté notre système de santé : le covid et l'inflation.
Ce PLFSS porte certaines mesures difficiles en matière d'économies et d'apport de recettes supplémentaires pour l'assurance maladie ; pour autant, la réduction du déficit en 2025 sera d'une portée limitée, avec des perspectives pluriannuelles qui restent notoirement dégradées. Cela justifie la pleine mobilisation de l'assurance maladie quant à la bonne utilisation de ses ressources et la mise en oeuvre d'actions renforcées sur la qualité, la pertinence, le contrôle, la lutte contre la fraude, au-delà même des actions structurelles en matière de prévention et d'organisation du système de santé.
Concernant le cadre financier du PLFSS, notamment l'objectif national de dépenses d'assurance maladie (Ondam) pour 2024, nous avons identifié cet été une dynamique de dépenses plus importante qu'anticipée, avec des risques de dépassement pointés par le comité d'alerte dès la fin du mois de juillet. Nous avons engagé un certain nombre d'actions, concernant en particulier les arrêts de travail, nous avons tenu bon lors de difficiles négociations avec le secteur de la biologie médicale et nous avons renforcé nos actions sur les transports. Le Gouvernement a prévu un dépassement de l'Ondam à hauteur de 1,2 milliard d'euros, dont environ 800 millions d'euros sur les soins de ville. Nos équipes restent mobilisées sur tous les sujets et dans tous les domaines.
L'Ondam pour 2025 est exigeant, avec une progression de 2,8 %, inférieure aux chroniques pluriannuelles antérieures. Cependant, le ralentissement significatif de l'inflation, autour de 2 %, tempère structurellement la hausse des dépenses. Pour autant, 4,9 milliards d'euros d'économies représentent une somme significative, avec des mesures paramétriques et des objectifs élevés en matière d'efficience, de sobriété et de bon usage du système de santé.
Parmi nos priorités, relevons le déploiement de la convention médicale et des quinze programmes d'actions autour de la qualité et de la pertinence des soins, qui sous-tendent une série d'objectifs de maîtrise médicalisée et de permanence des soins concernant les médicaments, le transport, la biologie, la radiologie et les produits de santé.
Trois séries de propositions formulées par l'assurance maladie dans son Rapport sur l'évolution des charges et des produits de l'assurance maladie au titre de 2025, dit Charges et produits, ont été reprises par le Gouvernement dans ce PLFSS : premièrement, la perspective de reconstruire un protocole pluriannuel sur la radiologie est inscrite à l'article 15 ; deuxièmement, s'agissant des transports sanitaires, un article fixe un nouveau cadre de discussion avec les taxis et nous avons commencé à y travailler pour gagner en efficience dans la gestion des conventionnements ; troisièmement, l'article 16 étend le dispositif de prescription renforcée afin d'accompagner les médecins sur certains items en leur proposant des mécanismes simples, mais indispensables.
Au-delà de ces éléments législatifs, l'assurance maladie est engagée dans diverses démarches issues de notre rapport Charges et produits sur la qualité et la pertinence des soins, telles que la lutte contre le gaspillage des pansements, mais aussi contre la fraude, avec la mise en oeuvre du formulaire Cerfa sécurisé concernant les arrêts de travail sur papier. Nous déployons également des mesures d'innovation au service de la qualité, avec un dispositif d'intelligence artificielle en matière d'utilisation d'électrocardiogrammes chez les médecins généralistes, ainsi qu'un dispositif d'accompagnement des médecins pour les arrêts de travail, une sorte de « SOS-IJ », IJ pour indemnités journalières.
Concernant la lutte contre la fraude, les six pôles de cyber-enquêteurs sont recrutés et en cours de formation. Pour ce qui est du numérique en santé, nous avons dépassé les 15 millions d'assurés ayant opté pour « Mon espace santé ». Enfin, certains amendements au PLFSS qui n'ont pas encore été examinés, notamment sur la prévention et les examens bucco-dentaires, traduisent des accords conventionnels signés avec les dentistes. Ces accords sont importants en matière de prévention comme de soutenabilité des dépenses à moyen et à long terme.
Mme Élisabeth Doineau, rapporteure générale. - Cette audition est très importante, car le déficit de la sécurité sociale est en grande partie celui de l'assurance maladie. Nous avons donc besoin de comprendre, d'échanger et d'étudier ensemble les actions nécessaires pour répondre aux besoins et aux attentes de la population.
Une première question est liée à votre annonce concernant les cyber-enquêteurs. Mon collègue Jean-Marie Vanlerenberghe s'intéresse de près aux efforts réalisés chaque année par la Cnam pour lutter contre la fraude sociale. Selon le rapport d'application de la loi de financement de la sécurité sociale pour 2023, la Cnam avait « pour objectif d'estimer en 2024 l'ensemble des fraudes aux prestations versées par les caisses d'assurance maladie ». Où en est-on de cette estimation, alors que les chiffres varient ? L'ordre de grandeur avancé par la Cour des comptes sur la base d'une extrapolation, entre 3,8 milliards d'euros et 4,5 milliards d'euros, est-il confirmé aujourd'hui ?
Ma deuxième question concerne la branche maladie, dont les recettes sont particulièrement affectées par la modération de la progression de la TVA. Quelle analyse en faites-vous ? Faut-il considérer que l'année 2024 présentera un écart momentané, qui sera compensé par des recettes plus dynamiques les années suivantes ?
Enfin, troisième question, un an après la hausse du ticket modérateur sur les soins dentaires, le Gouvernement envisage de le porter de 30 % à 40 % sur les consultations médicales et de sages-femmes, une mesure qui pourrait conduire à transférer 1,1 milliard d'euros de dépenses de l'assurance maladie vers les complémentaires santé. Notons également l'augmentation régulière du nombre de patients en affection de longue durée (ALD), dont le ticket modérateur est intégralement pris en charge par la sécurité sociale plutôt que par les complémentaires. Je regrette toutefois que ces transferts soient effectués au coup par coup, sans approche globale. Ne serait-il pas possible de mener une réflexion plus approfondie sur les périmètres de prise en charge respectifs de l'assurance maladie obligatoire (AMO) et de l'assurance maladie complémentaire (AMC), afin d'aboutir à un système plus clair pour les assurés et plus vertueux en matière de frais de gestion ?
M. Thomas Fatôme. - Sur la fraude, je confirme la mobilisation de l'assurance maladie, qui se traduit en résultats : en 2023, nous avons détecté et stoppé des fraudes pour un montant record de 466 millions d'euros, contre 315 millions d'euros en 2022. L'accélération est très nette en la matière. L'objectif pour 2024 est fixé à 500 millions d'euros et j'ai de bonnes raisons de penser qu'il sera atteint, grâce à la mobilisation de la Cnam et du réseau de l'assurance maladie. Ces résultats sont également le fruit de travaux ciblés sur des champs tels que la fraude dans certains centres de santé, la fraude aux audioprothèses ou aux arrêts de travail. Ces pratiques gagnent en sophistication et évoluent, ce qui nécessite de nouvelles compétences, donc des recrutements et de la formation.
Le Haut Conseil du financement de la protection sociale (HCFiPS) a fait un point d'étape précis et documenté en reprenant nos propres travaux d'évaluation de la lutte contre la fraude, lesquels couvrent aujourd'hui une bonne part de l'offre de soins et du comportement des assurés. Nous avons analysé la fraude dans de très nombreux domaines, elle atteint des taux entre 2 % et 8 %, ce qui représente des montants importants. Par exemple, pour la seule complémentaire santé solidaire (C2S), nous l'estimons à 180 millions d'euros.
Il n'y a donc pas une fraude à l'assurance maladie, mais des fraudes, relevant de logiques et de problématiques différentes. Il nous reste encore des champs à explorer en la matière, notamment les arrêts de travail et l'hôpital, qui sont particulièrement complexes, mais nous avons l'ambition de terminer ce panorama, déjà très fourni, d'ici à la fin de l'année.
Concernant les recettes, l'assurance maladie subit en effet la baisse de dynamique de la TVA. Cependant, la diversification de ses financements, construite depuis une dizaine d'années, avec des cotisations, de la contribution sociale généralisée (CSG), de la TVA et d'autres impôts et taxes affectés, reste une démarche pertinente. Pour autant, il est nécessaire que l'assurance maladie continue de bénéficier sur le long terme d'une fraction importante de la TVA, qui reste dynamique.
Concernant la hausse du ticket modérateur, la ministre de la santé et de l'accès aux soins a rappelé que la proposition du Gouvernement était soumise à discussion et que la concertation s'engageait. Cette hausse ne concerne ni les bénéficiaires de la C2S ni les patients en ALD. Nous faisons face, si je puis dire, à une déformation de la prise en charge, avec toujours plus de patients en ALD et, en parallèle, des innovations importantes, qui produisent une croissance mécanique des taux de remboursement de l'assurance maladie, notamment en matière de médicaments. La question du partage du financement semble inéluctable au regard des logiques fortes d'augmentation de la dépense.
Il est pour autant nécessaire d'inscrire ces évolutions dans un cadre partagé, y compris avec les organismes complémentaires. Cette démarche avait été lancée à plusieurs reprises par le biais de comités d'interface entre ministres de la santé et complémentaires, on peut imaginer qu'elle redémarre. Le cas échéant, l'assurance maladie y jouera son rôle, pour partager les contraintes de financement et les perspectives pluriannuelles. Cette année, nous avons montré dans notre rapport Charges et produits combien les moteurs d'augmentation des dépenses à l'oeuvre sur les pathologies chroniques, le vieillissement ou l'innovation sont puissants. Plusieurs centaines de milliers de personnes souffrant de pathologies chroniques sont ainsi prises en charge à 100 %. Il paraît indispensable de mettre ces éléments en perspective avec les complémentaires santé et les autres parties prenantes.
Mme Corinne Imbert, rapporteure pour la branche maladie assurance maladie. - Vous avez qualifié la TVA de « relativement dynamique », monsieur le directeur général. Cette année, les recettes de TVA ont été moins élevées qu'escompté, ce qui a eu un impact sur les compensations perçues par les départements au titre de la suppression de la taxe foncière. Si je ne remets pas en cause le fait qu'une fraction de TVA finance l'assurance maladie, restons prudents quant à ces prévisions.
Je ne reviens pas sur le dérapage de 1,2 milliard d'euros de l'Ondam en 2024. Pour 2025, le PLFSS doit permettre une légère et temporaire amélioration du solde de la branche maladie, grâce à un Ondam contenu à 2,8 %. Cette prévision repose sur des projections d'économies exceptionnelles, d'un montant de 4,9 milliards d'euros, dont 2,9 milliards d'euros relèvent de mesures d'efficience et de régulation, principalement sur les produits de santé et les soins de ville.
Cet effort significatif sur les dépenses ne sera pas suffisant, puisque le déficit de la branche maladie se dégrade à nouveau à partir de 2026, et continûment jusqu'en 2028. Cette trajectoire engage néanmoins la crédibilité du PLFSS et celle des prévisions pour les années à venir, alors que le Haut Conseil des finances publiques (HCFP) a jugé que les économies projetées étaient pour le moins incertaines.
Comment pouvez-vous vous avancer sur un tel niveau d'économies ? Quelles sont les conditions de réussite de cette projection et les facteurs de risque que vous identifiez ? Une stratégie fondée prioritairement sur des mesures d'efficience et de pertinence vous paraît-elle suffisante pour retrouver une situation financière soutenable de la branche maladie ?
Je ferai deux observations avant de passer à mes questions suivantes.
Si je partage votre souci d'améliorer la pertinence des soins, je note que l'urgence budgétaire semble infliger une sorte de double peine à un certain nombre d'acteurs qui se verront appliquer des baisses tarifaires, alors qu'ils ne sont pas les prescripteurs et qu'ils ne font que répondre à une prescription. Ils ne tiennent pas le crayon !
Par ailleurs, vous vous étiez déclaré défavorable à une financiarisation excessive de notre système de santé. Or la régulation renforcée prévue par le PLFSS pour 2025 conduira à une concentration et à une financiarisation accentuées, voire à un accès aux soins plus difficile dans les territoires.
J'en viens aux baisses de tarifs unilatérales. Les professionnels de santé ont récemment dénoncé les mesures du PLFSS qui permettront au ministre ou à vous-même, monsieur le directeur général, de décider unilatéralement de baisses de tarifs, dans les champs de la biologie et de l'imagerie, lorsqu'aucune mesure de maîtrise des dépenses n'aura pu être négociée avec les syndicats, ou lorsque celles-ci se révéleront insuffisantes. Ne craignez-vous pas que cette mesure affaiblisse durablement l'exercice conventionnel ? Pourra-t-on encore espérer la coopération des syndicats dans la maîtrise des dépenses d'assurance maladie, lorsque la loi prévoira la possibilité de réduire sans leur accord les tarifs applicables ? Un certain nombre d'acteurs sont pourtant aujourd'hui force de proposition.
Les dépenses de transport sanitaire ont atteint 6,3 milliards d'euros en 2023, et restent sur une trajectoire dynamique, avec une hausse de 9 % en un an. Le rapport Charges et produits fait état de différences de remboursements significatives dans ce secteur entre les pays de l'OCDE, la France étant caractérisée par un niveau de prise en charge particulièrement élevé. À cet égard, l'article 17 du PLFSS pour 2025 vise à réformer les relations conventionnelles entre l'assurance maladie et les taxis - qui, réglementairement, ne sont pas des transporteurs sanitaires - en renforçant les prérogatives de la convention nationale, notamment en matière de régulation tarifaire et de conventionnement. Quelles nouvelles marges de manoeuvre cet article offrira-t-il concrètement à l'assurance maladie pour rationaliser les dépenses de transport sanitaire ? Ces mesures vous semblent-elles suffisantes afin d'endiguer la dynamique particulièrement forte des dépenses de transport sanitaire, notamment de taxis ? À défaut, quelles mesures complémentaires pourriez-vous proposer ?
Le risque est que les taxis soient de moins en moins nombreux et les difficultés pour accéder aux soins plus grandes, avec des coûts de transport sanitaire en hausse.
Enfin, vous avez évoqué à la fin de vos propos la question des fraudes, et non de la fraude. Quelle différence faites-vous, enfin, entre les indus et les fraudes ?
M. Thomas Fatôme. - Les progrès réalisés dans la qualité et la pertinence des soins reposent sur des partenariats fondés sur la confiance et la transparence avec les professionnels de santé, mais aussi sur des leviers tels que l'article 16 du PLFSS pour 2025. Changer les comportements et les organisations suppose une mobilisation territoriale partagée entre les professionnels, l'assurance maladie et l'ensemble des acteurs concernés. Pourquoi nos médecins prescrivent-ils encore 25 % d'antibiotiques de plus que dans les autres pays ? Pourquoi prescrivent-ils moins de médicaments biosimilaires ? Pourquoi les analgésiques de niveau 2 et de niveau 3 sont-ils trop souvent prescrits par rapport aux analgésiques de niveau 1 ?
La convention médicale permet de construire un partenariat avec les professionnels en faisant en sorte que les revalorisations soient la contrepartie d'un certain nombre d'actions. Tel est du reste l'esprit de l'article 16. Il s'agit, par exemple, de vérifier en trois clics que le patient qui se voit prescrire un médicament contre le diabète est bien en ALD, qu'il a l'âge requis et qu'il entre dans le champ du remboursement.
Le protocole pluriannuel signé avec les biologistes comprend en particulier un volet autour de la qualité et de la pertinence des soins. Nous nous efforçons par exemple de ralentir la prescription de vitamine D, qui était parfois prescrite au-delà du bon sens. De même, dans l'immense majorité des cas, le calcul de la vitesse de sédimentation n'a pas grand intérêt. Nous nous efforçons donc d'en diminuer la prescription.
Parallèlement aux baisses de tarifs, nous déployons un certain nombre d'actions, d'une part parce que, contrairement à ce que j'entends parfois, la pertinence et la qualité des soins nous importent grandement, et d'autre part parce que, les arbres ne montant pas au ciel, la régulation des tarifs a des limites. Les avons-nous atteintes ? Je ne sais pas.
En 2023, les laboratoires, y compris les plus petits, ont dégagé un excédent brut d'exploitation de 17 % en moyenne. Peu de secteurs d'activité ont un tel niveau de rentabilité. Nous dialoguons donc avec la profession, dans le cadre d'un protocole signé l'année dernière avec les biologistes sur des bases parfaitement transparentes. Je ne peux donc pas laisser dire, comme je l'entends parfois, que nous aurions manipulé les chiffres. Les effets de la reprise de la biologie post-covid sont en train de s'estomper, et il est bien évident que les volumes d'actes de biologie n'augmenteront pas de 6 % par an au cours des dix prochaines années. En tout état de cause, il me paraît normal qu'un secteur qui fait des gains de productivité baisse ses tarifs.
Le lien entre financiarisation et régulation mérite d'être discuté. La concentration d'un secteur d'activité permet de faire des gains de productivité et partant, des économies pour la puissance publique. De hauts niveaux de rentabilité emportent toutefois des rachats successifs, la valorisation des groupes ainsi créés justifiant leur financiarisation. Cela doit-il nous empêcher de renforcer une régulation qui permet de faire des gains de productivité ? Ce serait pour le moins paradoxal, d'autant que je ne suis pas certain que l'on puisse dire que la régulation crée la financiarisation.
Avec le ministère de la santé et les agences régionales de santé (ARS), nous activons un certain nombre de leviers afin de réduire les coûts du transport sanitaire : le transport partagé, des plateformes de commande dans les hôpitaux, la rationalisation des flux de transport, etc. En Allemagne, en Espagne ou au Québec, la commande de transport est organisée selon des flux logistiques, si bien qu'aucun taxi ne repart à vide et qu'aucun transport itératif ne se fait de manière isolée.
Dans l'attente du décret d'application de la loi de finances pour 2024 sur le lien entre tiers payant et transport partagé, nous avons instauré un bonus-malus sur les transports sanitaires et nous discutons avec les taxis de la mise en oeuvre du transport partagé.
Les taxis sont un acteur du transport assis depuis maintenant de longues années, et leur part de marché ne fait que grossir. Notre objectif est de construire avec eux un mode de gestion de leur tarification qui leur permette d'avoir de la visibilité et qui soit soutenable pour l'assurance maladie. C'est par ailleurs une bizarrerie que les taxis ne fassent pas de transport partagé aujourd'hui.
La fraude suppose une intention. Les nomenclatures étant complexes, il y a parfois des indus. Les professionnels de santé ont droit à l'erreur. En revanche, des indus répétés sur des actes évidents, traduisant une volonté de s'écarter des règles, sont caractéristiques d'une fraude. Notre cadre de gestion et de lutte contre la fraude vise à bien différencier la fraude de l'indu.
Mme Anne-Sophie Romagny. - Le PLFSS pour 2025 prévoit d'étendre le champ des procédures d'accompagnement à la pertinence des prescriptions. Si chacun s'accorde sur la nécessité de veiller à cette pertinence des prescriptions, l'effort doit-il nécessairement passer par de nouveaux formulaires à remplir pour les médecins ? Ce type de mesure ne risque-t-il pas de réduire encore le temps médical disponible dont nous manquons cruellement ?
Je souhaite également évoquer le cas des infirmières libérales au regard des indus. Une parenthèse, tout d'abord : alors que la Cnam mentionne une hausse de 9,8 % de ces professionnelles, l'Ordre national des infirmiers me faisait part d'une diminution drastique de leur nombre, qui est passé de 130 000 à 99 000 depuis 2017.
Les erreurs sur les ordonnances sont répercutées sur les salaires des infirmières, qui doivent les rembourser. Ces indus peuvent leur être réclamés jusqu'à cinq ans après, ce qui est très difficile à gérer et peu sécurisant. Cette durée ne pourrait-elle pas être réduite ?
Je souhaite également vous alerter sur l'existence de sites internet délivrant des arrêts de travail frauduleux comportant l'identifiant d'un médecin traitant qui existe bel et bien. Il faudra en tenir compte dans le suivi qui sera fait de l'activité des médecins, car ce phénomène est exponentiel.
Enfin, si le service d'accès aux soins (SAS) a des vertus, il reste des trous dans la raquette. Or le point bloquant, nous le savons, c'est la rémunération des médecins. Il faut remédier à cette difficulté au plus vite pour qu'à l'heure du bilan, on ne fasse pas le constat amer que des sommes folles ont été dépensées dans ce dispositif pour un résultat insatisfaisant.
Mme Céline Brulin. - Voilà plusieurs années que nous voyons passer dans le PLFSS des mesures relevant du déremboursement, notamment des hausses du ticket modérateur. Chaque fois l'argument est le même : les patients en ALD seront préservés. Or un rapport de l'Inspection générale des affaires sociales (Igas) et de l'Inspection générale des finances (IGF), publié l'été dernier, montre que le reste à charge de ces patients est en réalité trois fois plus élevé que pour les autres.
J'entends bien que le volume - si je puis le dire ainsi - des patients en ALD ne cesse d'augmenter, ce qui pèse sur les finances de l'assurance maladie. Toutefois, n'y a-t-il pas là une impasse qu'il faudrait reconnaître comme telle ?
L'avenir du service du contrôle médical suscite de nombreuses inquiétudes. Un rapport a été commandé, qui semble conclure à la nécessité de démanteler ce service. La décision est-elle actée ?
Les professionnels de santé considèrent qu'il est un peu contradictoire de leur imposer un dispositif de prescription renforcée, qui alourdira encore leur travail administratif, alors que l'urgence est de dégager davantage de temps médical. La question se pose également pour la Cnam : sera-t-elle en mesure d'absorber ce travail administratif supplémentaire ?
Mme Jocelyne Guidez. - Un des volets d'augmentation des dépenses de l'assurance maladie concerne le remboursement des équipements de santé. La mise en place du « 100 % santé » a représenté un tournant dans l'accès aux soins, dont nous pouvons tous nous réjouir. Néanmoins, elle a favorisé une logique consumériste, puisque les dépenses d'équipement augmentent désormais en moyenne de 4 % chaque année, en particulier dans le secteur de l'optique. Faut-il vraiment changer de lunettes tous les deux ans ? Et cela représenterait-il une économie importante si on en changeait plutôt tous les trois ans ?
Certains adolescents et adultes porteurs de handicap ont besoin d'un transport pour rejoindre leur domicile familial depuis leur maison d'accueil, tous les week-ends. Si le domicile familial est situé dans le même département, le transport est remboursé, mais ce n'est pas le cas s'il se trouve dans un autre département, même voisin, de sorte que ces personnes doivent trouver une solution par elles-mêmes, et cela leur coûte très souvent fatigue et épuisement. Un travail approfondi devait être mené sur le sujet, mais je l'attends depuis sept ans. Où en sommes-nous ?
M. Bernard Jomier. - L'ampleur des économies prévues dans le PLFSS pour 2025 - soit 4,9 milliards d'euros - est inédite, notamment dans le secteur pharmaceutique. Cela donne une impression de fragilité, si bien que dans l'avis qu'il a rendu, hier, le comité d'alerte mentionne un « risque élevé de dépassement ». Nous ne pouvons qu'être sceptiques sur ce texte.
Le déficit croissant de la Caisse nationale de retraites des agents des collectivités locales (CNRACL) est problématique. Pour y remédier, le projet de loi prévoit une ponction de 1 milliard d'euros sur le budget des hôpitaux. Comment, dans de telles conditions, envisager que celui-ci tienne dans l'enveloppe affectée ?
Vous avez en partie répondu à la question sur la baisse de la prise en charge par l'assurance maladie des actes pivots que sont les consultations des sages-femmes et des médecins. Toutefois, pour l'instant, vous êtes les seuls à négocier la convention avec les organisations professionnelles, car vous êtes les plus gros payeurs. Si le projet du Gouvernement s'applique, vous ne prendrez plus en charge que 50 % du total : sera-t-il alors toujours légitime que vous soyez les seuls à négocier ?
Durant les années précédentes, la prévention apparaissait comme un sujet important. Or il n'y a rien sur la question dans le présent PLFSS. Le tabac et l'alcool sont deux substances qui, en financement direct, engendrent pour l'assurance maladie un déficit de plusieurs milliards d'euros. Pourquoi ne pas défendre l'idée d'une contribution fiscale directe égale au coût ? Seuls les consommateurs paieraient.
M. Laurent Burgoa. - Et les viticulteurs ?
M. Bernard Jomier. - La commission des affaires sociales n'est pas là pour régler le problème de la filière viticole ! Pour 300 milliards d'euros de recettes, on compte 450 milliards d'euros de dépenses, soit un déficit de 150 milliards d'euros. En comparaison, le déficit des finances sociales n'est que de 17 ou 18 milliards d'euros. Que l'État garde donc ses leçons pour lui et nous laisse examiner tranquillement le budget social !
Enfin, quelles initiatives comptez-vous prendre en matière de financiarisation ? Vous avez été précurseur dans ce domaine, en proposant notamment de créer un observatoire, mais vous ne l'avez jamais fait. Il y a quinze jours, la Cour des comptes a décidé de le créer avec la chaire santé de Sciences Po et vous avez immédiatement manifesté votre volonté d'y participer. Pourquoi donc a-t-il fallu attendre que la Cour des comptes prenne cette initiative ? Introduirez-vous dans les négociations conventionnelles des dispositifs qui permettront de lutter contre la financiarisation, conformément à l'une de nos recommandations ? Que ferez-vous pour faciliter l'identification des praticiens des centres de santé ? La question sera-t-elle résolue à brève échéance ? Quid du partage d'informations avec les ordres professionnels ?
M. Thomas Fatôme. - Nous sommes convaincus que le temps médical est un sujet majeur. C'est pourquoi l'assurance maladie finance le programme des assistants médicaux, qui favorisent massivement le gain de temps pour les médecins. En effet, un médecin disposant d'un assistant médical peut prendre jusqu'à 5 % à 10 % de patients en plus, du fait de l'allégement de son temps de travail administratif. Il s'agit d'une aide pérenne, dont le coût est estimé à 20 000 euros par an et par assistant. L'investissement de l'assurance maladie pour aider les médecins à dégager du temps médical est donc substantiel.
Nous soutenons aussi des initiatives telles que le dispositif Mon espace santé ou le dossier médical partagé (DMP). Nous travaillons également en collaboration étroite avec les ministères sur le problème des certificats inutiles. Nous avons ainsi développé avec la direction de l'information légale et administrative (Dila) un simulateur permettant de déterminer si tel ou tel certificat est utile ou pas. Nous restons donc très attentifs au sujet du temps médical.
Pour développer la logique de la prescription renforcée, il faut des dispositifs très simples. Les médecins sont parfois amenés à faire des prescriptions coûteuses qui ne sont pas forcément nécessaires, et cela de manière répétée. Quand il s'agit, par exemple, d'un transport en ambulance, il faut pouvoir être certain que la situation du patient le justifie. Nous devons donc nous donner les moyens de trouver collectivement des outils simples pour accompagner les médecins en ce sens. En Belgique, la moitié des prescriptions de médicaments sont sous accord préalable du service médical. Nous en sommes loin, en France. Or il ne sera pas possible d'effectuer a posteriori des contrôles pour 50 000 médecins recevant en consultation près d'un million de patients chaque jour. Mieux vaut trouver quelques leviers très simples pour accompagner les professionnels.
D'autant que certains médicaments problématiques arrivent sur le marché, comme ceux pour lutter contre l'obésité. Si nous ne contrôlons pas les conditions dans lesquelles ils sont prescrits, cela représentera très rapidement des centaines de millions d'euros de dépenses supplémentaires.
Le médecin généraliste est comme la tour de contrôle du système. Il génère chaque année 750 000 euros de dépenses. Nous devons nous assurer que cette dépense sera toujours pertinente, en travaillant sur un certain nombre d'incitations, de leviers et de mécanismes d'accompagnement. Et vous avez raison de dire que les outils que nous fournirons aux médecins doivent être simples et faciles d'emploi. Nous savons le faire - un dispositif comme AmeliPro en est la preuve - et le retour sur investissement sera massif.
En ce qui concerne les infirmiers libéraux, nous avons défini une feuille de route sur le sujet des indus avec les trois syndicats représentatifs d'infirmiers libéraux. Il existe en effet des zones grises dans la nomenclature et des pratiques non homogènes. Dans les prochaines semaines, une circulaire devrait permettre d'apporter des clarifications. Nous menons aussi toute une série d'actions, notamment pour développer des outils d'accompagnement des prescripteurs comme le service Omniprat, que nous souhaitons étendre aux infirmiers libéraux.
Leur nombre est passé de 70 000 en 2011 à 99 000 en 2023.
Mme Anne-Sophie Romagny. - En 2023, il y en avait 130 000 !
M. Thomas Fatôme. - Nous ne devons pas parler de la même chose, madame la sénatrice : les chiffres sont publiés en open data sur notre site, ainsi que les courbes d'évolution.
Nous sommes très vigilants sur les arrêts de travail frauduleux. À l'horizon de juin 2025, nous n'accepterons plus aucun arrêt de travail de format papier sans formulaire Cerfa sécurisé. Cette évolution prend du temps car nous devons adapter tous les logiciels des professionnels de santé en ville et à l'hôpital. Désormais, nous ne donnons plus aux médecins que des formulaires sécurisés.
Nous nous sommes également mobilisés pour lutter contre les sites internet qui délivrent de faux arrêts de travail. Nous demandons des fermetures quasiment toutes les semaines, mais les sites parviennent à rouvrir. En tout état de cause, dès lors que nous ne procéderons plus que par formulaires Cerfa sécurisés, le phénomène s'arrêtera.
Nous ne sommes pas opérateurs du SAS, qui dépend de l'agence régionale de santé et du ministère. En revanche, nous finançons une régulation à 100 euros de l'heure, ainsi qu'une majoration de 15 euros, de sorte que les conditions tarifaires sont relativement attractives.
Les études montrent en effet que le reste à charge peut être plus élevé pour les personnes en ALD que pour d'autres patients. Cela s'explique par le fait que leur consommation de soins est souvent plus élevée dans des champs comme le dentaire ou l'optique, où s'exercent des dépassements d'honoraires qui ne sont pas couverts par la prise en charge des ALD. Toutefois, il faut mettre cela en balance avec ce que serait le reste à charge si le système des ALD n'existait pas. Même si elle ne couvre pas tout, il s'agit d'une protection très puissante et efficace.
Cela m'amène au sujet du service du contrôle médical. Une des chances de l'assurance maladie est d'avoir des médecins-conseils, des chirurgiens-conseils, des pharmaciens-conseils. Il n'y a pas de qualité ni de pertinence des soins sans praticien-conseil. Loin de moi, donc, l'idée de remettre en cause cette capacité à faire. En revanche, l'Igas a montré que notre organisation actuelle est trop cloisonnée, ce qui nuit à l'efficacité du système.
Nous avons donc élaboré un certain nombre de scénarios de transformation. Il ne s'agit pas de remettre en cause l'indépendance des médecins-conseils, qui, de toute façon, est protégée par les textes. Néanmoins, s'il a une indépendance technique, le médecin-conseil exerce son activité dans une structure placée sous mon autorité.
L'objectif est de rapprocher cette force de frappe des caisses. Aujourd'hui, ce sont elles qui portent des sujets comme la lutte contre la fraude, les projets de maisons de santé ou de communautés professionnelles territoriales de santé (CPTS), ou même la prévention. Aussi, je souhaite que l'on réunisse ces équipes, avec un comité chargé de veiller à l'indépendance des médecins-conseils.
Les caisses savent gérer les informations médicales : arrêts de travail, prescriptions, pilotage de plateformes de professionnels. Si un directeur de caisse se mettait à gérer de l'information médicale à mauvais escient, il aurait de graves problèmes. Nous souhaitons donner aux praticiens-conseils davantage l'occasion de s'occuper de santé, de sujets à forte plus-value, en déléguant des tâches administratives à d'autres. Cette nouvelle organisation interne nous permettra de mettre plusieurs centaines d'agents sur des politiques publiques de santé, plutôt qu'en gestion de back office. Nous resterons extrêmement attentifs à la préservation de l'indépendance et du secret médical.
Madame la sénatrice Guidez, je suis tout à fait d'accord avec vous sur les lunettes : ce ne serait pas un drame si l'on passait de 2 ans à 3 ans pour le renouvellement. C'est une demande légitime des organismes complémentaires dans le cadre du contrat responsable et je n'y suis pas hostile.
Sur le transport des personnes handicapées, je crains de devoir vous faire la même réponse que celle que vous recevez depuis quelques années. Objectivement, c'est un sujet compliqué qui concerne la réglementation et les rapports entre institutions. Mais je confirme qu'il y a des trous dans la raquette. Nous sommes prêts à engager un travail avec la branche autonomie et d'autres acteurs.
Monsieur Jomier, l'Union nationale des complémentaires santé (Unocam) est bien autour de la table lors des négociations avec les différents professionnels de santé. Mais c'est vrai, je vous rejoins, elle se fait plus entendre sur le dentaire que sur d'autres champs où le remboursement est moindre.
Je pense également que, pour maintenir un système assis sur un niveau de couverture élevé, c'est bien l'assurance maladie qui doit garder la main lors de la négociation conventionnelle avec les professionnels libéraux.
Je tiens à préciser que nous investissons beaucoup sur la prévention opérationnelle. Nous avons ainsi monté 6 plateaux d'appels sortants sur le dépistage organisé du cancer. Nous avons déjà appelé depuis le début de l'année 2 millions de personnes pour les encourager, voire pour prendre rendez-vous pour des dépistages de cancers colorectaux ou de l'utérus.
Sur la fiscalité, je suis pour ma part extrêmement favorable à une évolution dynamique de la fiscalité comportementale, afin de compenser les coûts supportés par l'assurance maladie du fait de la consommation de tabac ou d'alcool, par exemple.
En ce qui concerne la financiarisation, je vous remercie de rappeler le rôle que nous avons joué avec l'observatoire, mais tout cela n'aura de sens que si la puissance publique s'empare du sujet. Nous y sommes presque. Le rapport sénatorial préconise d'introduire la question dans la négociation. Il faut y réfléchir.
Pour les laboratoires de biologie médicale ou les plateaux techniques, la concentration peut tout à fait s'envisager si elle s'accompagne d'un cahier des charges comprenant des obligations en matière de maillage territorial, d'accessibilité et d'offre de services performante. Je reste disponible pour aller plus loin avec vous sur ces sujets.
Mme Nadia Sollogoub. - Nous avons évoqué les dépenses qui ne devraient pas avoir lieu.
Il y a d'abord la fraude, qui est simple à rechercher avec les contrôles. Vous nous en adressez d'ailleurs les bilans chaque année. Tout le monde est d'accord, la fraude ne devrait pas exister.
Ensuite, il y a la catégorie des indus, qui est un peu plus délicate, en particulier pour les infirmiers libéraux. En effet, leur cotation est très complexe et les prescripteurs ne sont pas toujours attentifs. Résultat, ils « prennent cher », si vous me passez l'expression. Il y a toujours moyen de trouver quelque chose qui cloche dans ce maquis administratif. C'est donc la double peine pour une profession déjà en souffrance et qui le vit très mal.
Enfin, il y a les dépenses qui ne devraient pas avoir lieu, avec les surprescriptions ou les prescriptions mal adaptées. Le gaspillage sur les pansements est à cet égard emblématique des mauvaises pratiques. Une petite remarque à ce sujet : présidant une association humanitaire qui oeuvre pour l'Ukraine, je constate que nous récupérons des quantités incroyables de pansements ; j'en suis très contente pour les Ukrainiens, mais est-ce bien normal que les Français paient pour cela ?
Vous l'avez dit, on peut effectivement sensibiliser les prescripteurs, mais ils sont déjà débordés. Ne faudrait-il pas programmer une campagne de sensibilisation grand public pour dire aux gens qu'ils n'ont pas besoin d'avoir 40 boîtes de Doliprane chez eux ? En tout cas, c'est un gros chantier.
Sur les praticiens-conseils, les élus locaux que nous sommes presque tous sont toujours méfiants quand on leur parle de redéploiement et d'optimisation des services publics.
Enfin, je tiens à évoquer devant vous un rapport sénatorial sur l'accès à l'interruption volontaire de grossesse (IVG). Nos collègues ont relevé un besoin de confidentialité dans les bons de transport, notamment en milieu rural et pour les mineurs. Pouvez-vous envisager d'anonymiser ces bons ?
Mme Anne Souyris. - Je vais commencer par une note positive, en me réjouissant que l'assurance maladie soit sur le point de généraliser d'ici à la fin 2024 une campagne d'information et de sensibilisation des assurés professionnels de santé pour limiter l'exposition aux perturbateurs endocriniens. Je salue également la généralisation de l'expérimentation zéro phtalate menée par les caisses primaires d'assurance maladie (CPAM) de l'Indre et de l'Aisne, qui a été une réussite.
Le rapport Charges et produits a introduit des enjeux de décarbonation du secteur de la santé et de la santé environnementale. Je rappelle que le coût de la seule pollution de l'air pour les régimes obligatoires de base de la sécurité sociale a été estimé à 3 milliards d'euros par an. Prévenir les maladies liées aux pollutions est une source d'économies majeure. Depuis le second semestre 2024, les CPAM peuvent élaborer des appels à projets pour prévenir les risques de santé environnementale. Pouvez-vous nous faire un premier point d'étape de cette campagne ?
Par ailleurs, je m'interroge sur l'inadéquation entre les objectifs de l'assurance maladie présentés dans le rapport Charges et produits et les mesures prévues au PLFSS. L'assurance maladie prend un virage manifeste vers la prévention en santé environnementale, mais le PLFSS ne propose aucune mesure de cette nature. Pouvez-vous m'expliquer ce décalage ?
Mme Véronique Guillotin. - La France dépense pour la santé un pourcentage important de son PIB. Le reste à charge, comparé à celui de nos voisins européens, n'est pas si mauvais. Pour autant, l'accès aux soins est de plus en plus compliqué. À mon avis, aucune piste ne doit être négligée pour améliorer cette situation. Il n'y a qu'à voir le problème des pansements, qui pourrait paraître anecdotique, mais qui ne l'est pas. Certains médecins ont aussi tendance à faire des ordonnances à deux niveaux, un second traitement étant prévu si le premier ne marche pas. Il y aurait des masses d'économies à faire sans dégrader les soins.
Il importe aussi de mettre l'accent sur la prévention et l'éducation dès le plus jeune âge. Il s'agit d'apprendre à prendre soin de sa santé et de s'adresser à la bonne personne, qui n'est pas forcément un médecin généraliste, au bon moment. Cela passe aussi par l'accélération du déploiement des infirmiers en pratique avancée (IPA).
Sur les bons de transport, les périmètres ne sont aujourd'hui pas adaptés aux besoins véritables des assurés. Les règles ne sont pas toujours cohérentes et mériteraient à mon sens d'être revues. Est-ce une piste que vous envisagez ?
Enfin, les maisons de santé et les CPTS se sont multipliées ces dernières années, notamment grâce à de l'argent public. Y a-t-il des objectifs précis assignés à ces structures, des évaluations et des pistes d'amélioration à moyen ou long terme ?
Mme Pascale Gruny. - Je me fais ici la porte-parole de médecins, qui m'ont chargée de faire remonter un certain nombre d'éléments.
De plus en plus de médecins ne prennent leur patient que pour un problème, faute de temps. Il leur est donc impossible de faire de la prévention.
Par ailleurs, les médecins libéraux ont de plus en plus de missions auprès d'organismes extérieurs, délaissant ainsi leurs activités de soins. C'est du temps médical perdu !
Par ailleurs, les rémunérations sur objectifs de santé publique (ROSP) n'incitent pas forcément aux bonnes pratiques médicales. Ainsi, un médecin pourra être tenté de traiter comme asthmatique chronique un patient touché par de l'asthme saisonnier. Il semblerait que les indicateurs ne soient pas très pertinents.
Enfin, nombre de médecins vivent assez mal le climat de suspicion et d'agressivité qui accompagne souvent les contrôles de l'assurance maladie.
Mme Annie Le Houérou. - Les infirmières libérales ont vu leur rôle nettement évoluer. Elles sont vraiment devenues des piliers de la santé publique, surtout à un moment où les médecins ont déserté certains territoires. Où en sont leurs demandes de revalorisation des actes ?
Par ailleurs, la Cnam réalise-t-elle des évaluations des cabines de téléconsultation, qui ont fleuri sur de nombreux territoires, tant du point de vue des arrêts maladie que de la délivrance des médicaments ? Elles sont principalement installées aujourd'hui en pharmacie ou à proximité de centres de santé, ce qui est plutôt une bonne chose, un contrôle médical étant possible, mais on entend encore parler d'installation dans les gares ou dans d'autres lieux. Que pouvez-vous nous en dire ?
Mme Corinne Imbert, rapporteure pour la branche assurance maladie. - On remarque souvent que trop de médicaments sont délivrés à certains patients, ce qui renvoie aussi à la responsabilité du prescripteur. Une piste d'économies pourrait être de limiter la prescription de sortie d'hôpital à 7 jours, à charge pour les infirmières qui se rendent au domicile des patients par la suite d'adapter la prescription de certains produits en fonction de l'évolution de la pathologie.
Il importe aussi de mener un travail d'éducation des patients. En tout cas, tous les professionnels sont motivés, car ils sont de plus en plus conscients de la nécessité de faire attention au gaspillage.
M. Thomas Fatôme. - Madame la rapporteure, je suis tout à fait d'accord avec vous. D'ailleurs, dans le rapport Charges et produits, nous avons proposé de limiter la première délivrance de pansements à sept jours pour que l'infirmière - en réalité, c'est souvent celle qui connaît le mieux ces sujets - prenne le relais. Cette mesure est en train d'être travaillée opérationnellement et nous souhaitons la mettre en place le plus rapidement possible. Sur la réutilisation d'un certain nombre de matériels médicaux, il faut être attentif à la traçabilité et à la sécurité sanitaire, mais c'est également une source potentielle d'économies.
Madame Sollogoub, un travail de clarification est en cours avec les syndicats infirmiers, ce qui devrait nous permettre de faire diminuer le nombre d'indus. Il y en aura toujours, car ce sujet est complexe, mais je suis optimiste.
Sur la réorganisation du service du contrôle médical, je vous rassure, l'objectif est de renforcer le niveau départemental, tout simplement parce qu'au travers des CPAM, c'est l'échelon principal d'organisation de l'assurance maladie. Nous maintiendrons un niveau régional, mais il s'agit d'un échelon de coordination, ayant une fonction stratégique.
En ce qui concerne l'IVG et la contraception des mineurs, nous sommes attentifs aux questions de confidentialité. Je ne peux vous répondre précisément sur le transport aujourd'hui, mais je m'engage à regarder le problème de plus près.
Madame Souyris, je vous remercie d'avoir souligné le virage préventif de l'assurance maladie autour des problématiques santé environnement. La feuille de route est bien d'avancer sur la France entière sur les perturbateurs endocriniens. Par ailleurs, pour ce qui est de la décarbonation, nous avons introduit dans la convention médicale un indicateur sur la sobriété des prescriptions d'un certain nombre de classes de médicaments chez les généralistes. Nous travaillons bien sûr avec les transporteurs sanitaires et les hôpitaux sur les transports partagés.
Je ne suis pas en mesure de vous donner un état, à date, sur les appels à projets santé environnement, parce qu'ils sont encore un peu récents, mais je vous en reparlerai dès que nous aurons un peu de visibilité. Le réseau est extrêmement mobilisé autour de l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses) et de Santé publique France.
Nous sommes par ailleurs en train de travailler sur le système national des données de santé (SNDS) pour aller plus loin dans notre champ d'études.
Je pense enfin que le PLFSS 2025 va s'enrichir de mesures de prévention, comme je l'ai dit tout à l'heure.
Madame Guillotin, nous sommes en mesure de faire des vérifications sur les bons de transport, en cas d'ALD ou d'impossibilité de se déplacer. Nous souhaitons améliorer ces contrôles.
Les maisons de santé sont des effecteurs de soins, raison pour laquelle nous allons continuer à les soutenir. Le ministre vient de nous donner pour mission d'améliorer les dispositifs conventionnels. Les CPTS, quant à eux, commencent à assurer un véritable maillage territorial et gagnent en maturité, en actions et en résultats. Je crois beaucoup à cet échelon territorial d'organisation qui n'existait pas jusque-là. Nous allons continuer à les soutenir, mais en étant plus exigeants sur leurs obligations de gestion.
Madame Gruny, je suis d'accord avec vous, le découpage des consultations médicales par motifs me paraît contraire à toute déontologie médicale. Je m'engage à vérifier si ce phénomène a tendance à se développer.
Nous sommes extrêmement attentifs aux conditions dans lesquelles nous exerçons nos compétences de contrôle vis-à-vis des médecins, comme d'autres professions de santé, dans le respect du contradictoire et de l'échange. Dans l'immense majorité des cas, je crois que ces contrôles se passent dans de bonnes conditions. Maintenant, il y a des cas plus délicats qui, touchant aux pratiques de prescription, peuvent entraîner de la tension. Gérer ces situations entre dans le cadre de nos missions.
Enfin, sachez que la ROSP sera supprimée à l'horizon de 2026 et remplacée par un mécanisme plus simple de financement de la prévention individuelle par patient qui sera construit avec les syndicats de médecins.
Madame Le Houérou, dès lors que le cadre d'exercice des compétences des infirmiers et infirmières va s'élargir en application de textes sur le point d'être votés, nous aurons l'occasion de rediscuter avec eux des conséquences en matière de rémunération. Je rappelle que nous avons tout de même proposé, l'an dernier, une amélioration notable de leurs indemnités de déplacement.
Sur les cabines de téléconsultation, je ne suis pas en mesure de porter à votre connaissance une évaluation spécifique, parce que nos systèmes d'information ne nous permettent pas, à date, de le faire. En revanche, je vous confirme que l'assurance maladie reste très défavorable à l'installation de cabines de téléconsultation dans des lieux qui ne sont pas des lieux de soins, comme les supermarchés ou les gares. Il importe d'avoir des professionnels de santé à proximité. C'est une position constante de notre côté.
Mme Élisabeth Doineau, rapporteure générale. - Le « 100 % santé » a été mis en place depuis maintenant quelques années. Avez-vous mené des évaluations ? Les cibles, à savoir la baisse du reste à charge notamment pour les personnes les plus défavorisées, ont-elles été atteintes ? Surveillez-vous certains sujets en particulier ? Nous avons des remontées de terrain selon lesquelles les prothésistes dentaires voient passer des prothèses venant de Chine ou de Turquie... C'est la même chose pour les lunettes et les audioprothèses... Comment protéger nos professionnels de cette concurrence ?
M. Thomas Fatôme. - Je n'ai pas de chiffres immédiatement disponibles, mais les résultats du « 100 % santé » ont tout de même été très positifs sur l'audioprothèse et le dentaire, avec une augmentation très significative des assurés ayant recours à ces dispositifs médicaux et une diminution des restes à charge. Sur le dentaire, il y a même une augmentation très importante de la part des prothèses sans reste à charge. Je m'engage à vous fournir des chiffres plus précis prochainement. Les résultats sont moins marquants sur l'optique, où le panier 100 % a plus de mal à s'imposer.
Nous restons naturellement vigilants sur les risques de fraude - actes fictifs, fausses ordonnances ou faux praticiens, notamment pour ce qui concerne les audioprothèses. Le réseau de l'assurance maladie est très mobilisé pour assurer des contrôles. Nous ferons un bilan d'ici à la fin de l'année. Je viens par ailleurs de signer avec les audioprothésistes un nouvel avenant technique, qui nous permettra de sécuriser un certain nombre de flux de facturation et de limiter les risques d'actes fictifs. La question de la qualité, en particulier des prothèses venant de l'étranger, relève moins de notre champ de compétences. En l'espèce, la réglementation et les normes CE doivent être respectées.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Astrid Panosyan-Bouvet,
ministre du travail et
de l'emploi
Réunie le mardi 5 novembre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de Mme Astrid Panosyan-Bouvet, ministre du travail et de l'emploi.
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025 et sur le projet de loi de finances (PLF) pour 2025, nous accueillons aujourd'hui Mme Astrid Panosyan-Bouvet, ministre du travail et de l'emploi.
Je vous précise que cette audition fait l'objet d'une captation vidéo. Elle est diffusée en direct sur le site internet du Sénat et sera consultable en vidéo à la demande.
Madame la ministre, vous avez la responsabilité de deux branches de la sécurité sociale : les branches vieillesse et accidents du travail et maladies professionnelles (AT-MP). Plusieurs mesures importantes de ce texte concernent ces deux branches, en particulier le report de l'indexation des pensions de retraite, la réforme des retraites agricoles et la réforme du calcul des rentes AT-MP.
De plus, vos fonctions vous amènent à porter un regard très attentif à l'évolution des allégements généraux de cotisations et contributions patronales prévues à l'article 6 du PLFSS, tant en matière d'emploi que de mobilité salariale.
La mission « Travail et emploi » du PLF est l'une des plus touchées par les efforts budgétaires, avec une baisse des crédits proposée de l'ordre de 10 %.
Madame la ministre, je vous propose de débuter cette audition par un propos liminaire. Les membres de la commission pourront ensuite vous interroger, en commençant par Pascale Gruny, rapporteur pour la branche vieillesse, Marie-Pierre Richer, rapporteure pour la branche AT-MP et Frédérique Puissat, rapporteur pour avis de la mission « Travail, emploi et administration des ministères sociaux ».
Mme Astrid Panosyan-Bouvet, ministre du travail et de l'emploi. - Je suis très heureuse et très impressionnée d'intervenir pour la première fois devant votre commission.
J'ai été membre de la commission des affaires sociales de l'Assemblée nationale pendant deux ans en tant que députée de Paris - j'ai alors constaté que personne n'y siégeait par hasard, et cela vaut pour les deux chambres du Parlement. Le Sénat cultive le goût de la dispute argumentée et de l'esprit constructif, ainsi qu'un sens de la collégialité que je me suis efforcée de faire vivre à l'Assemblée nationale - avec plus ou moins de succès.
Je salue votre décision d'organiser une réunion commune de présentation du PLF et du PLFSS : ces deux textes forment un tout et montrent la cohérence de la stratégie de mon ministère.
Tous, ministres et législateurs, nous devons protéger notre modèle social, le rendre plus efficace et en garantir la durabilité.
Les contributions des employeurs et des salariés représentent la principale source de financement de la sécurité sociale, à hauteur de 54 % en 2021. Les revenus d'activité constituent l'assiette principale - 65 % - des recettes des régimes de base. C'est là une spécificité française : cela explique les débats relatifs au coût du travail et à l'écart entre le salaire net, le revenu disponible du salarié et le coût complet pour l'employeur - nous y reviendrons lorsque nous évoquerons l'article 6 du PLFSS.
Le travail et l'activité, qui financent principalement notre modèle de protection sociale, ne suffisent objectivement pas et nous devons, à terme, réfléchir à un autre modèle de financement. Mais, dans l'immédiat, personne ne peut se satisfaire d'un financement par le déficit et l'emprunt. C'est pourquoi nous devons travailler plus longtemps et en meilleure santé. Mon rôle est de faire en sorte que notre économie crée des emplois ; que ceux-ci restent de qualité, exercés dans de bonnes conditions et avec des revenus décents ; qu'ils contribuent, dans un effort de montée en gamme, à la transition climatique, la réindustrialisation et la transition numérique de notre pays.
Dans un contexte budgétaire contraint, nous essayons de sanctuariser autant que possible les opérateurs et les outils en faveur de l'emploi. Le taux de chômage est certes historiquement bas, à 7,3 %, mais il est encore supérieur d'un point à la moyenne européenne.
Le premier axe de ma feuille de route porte sur l'emploi des jeunes, des seniors et de tous ceux qui sont durablement éloignés de l'emploi. Le taux d'activité des jeunes et des seniors connaît un niveau historiquement élevé ; notre pays accuse toutefois un retard par rapport à ses voisins européens.
Le PLF traduit un soutien continu aux opérateurs et aux outils efficaces des politiques de l'emploi.
Premièrement, France Travail est en pleine transformation, non seulement pour poursuivre l'accompagnement des demandeurs d'emploi, mais aussi pour se rapprocher du monde des entreprises. Seuls 25 % d'entre elles font appel à ses services ; il y a là des marges considérables de progrès. La subvention à l'opérateur est maintenue. En contrepartie, nous souhaitons que ses effectifs diminuent de 500 équivalents temps plein (ETP), c'est-à-dire 1 % du total. Face aux critiques, remettons les choses en perspective : ces effectifs ont crû de 10 % depuis 2019.
Deuxièmement, les moyens des opérateurs de l'insertion par l'activité économique (IAE) sont stabilisés. Il en va de même pour le contrat d'engagement jeune (CEJ), dont le nombre d'entrées reste stable - 200 000 en 2024, soit un doublement par rapport à la situation prévalant en 2020.
Troisièmement, l'apprentissage bénéficie toujours d'un financement de 14 milliards d'euros, un niveau équivalent aux mieux-disant européens, telle la Suisse ou l'Allemagne. En quelques années, nous avons réussi une révolution culturelle dans ce domaine.
D'autres sujets ne relèvent pas de la thématique budgétaire. Le Premier ministre et moi-même avons invité les partenaires sociaux à relancer la négociation relative à l'assurance chômage, après l'accord conclu en novembre 2023 : il faut prendre en compte la question de l'emploi des seniors, ainsi que le contexte budgétaire contraint. La relance du dialogue social sera au coeur de ma méthode de travail, à l'image de celle du Premier ministre.
J'en viens à la question du travail et du pouvoir d'achat des travailleurs.
Le travail est au coeur de la promesse républicaine : quand on travaille, quand on respecte la règle, on doit pouvoir construire une vie meilleure pour soi et pour ses enfants. Le travail doit payer.
À cet égard, l'article 6 du PLFSS, supprimé par l'Assemblée nationale, prévoyait une baisse des allégements de cotisations patronales, en vue de relancer le dynamisme de l'évolution salariale en cours de carrière. Je le répète : notre protection sociale est financée essentiellement par les salaires, d'où un revenu net relativement bas par rapport au coût total supporté par l'employeur. Depuis une trentaine d'années, les gouvernements, toutes tendances politiques confondues, ont voulu résoudre ce problème, par le biais d'allégements généraux ou de la pérennisation du crédit d'impôt pour la compétitivité et l'emploi (CICE), en vue de limiter le coût du travail non qualifié et de protéger les emplois industriels par rapport aux autres pays européens.
De telles politiques sont extrêmement coûteuses, puisqu'elles représentent quatre points de PIB. Elles contribuent aussi à la constitution de trappes à bas salaire : 20 % de la population active est au Smic et un tiers de ces salariés est maintenu durablement à ce niveau. Or, nous sommes tous d'accord sur ce point, le Smic est un salaire d'entrée ; il ne saurait constituer une rémunération à vie. Nous voulions, par le biais de l'article 6, procéder, en deux ans, à une baisse progressive des allégements pour les salariés entre 1 et 1,2 Smic et à une hausse des exonérations pour les salariés entre 1,3 et 1,8 Smic. Cette mesure aurait engendré une économie de 4 milliards d'euros, qui doivent être mis en perspective aux 80 milliards d'euros d'allégements généraux concédés aux entreprises - à juste titre, d'ailleurs, car le coût du travail est plus élevé en France qu'en Allemagne ou en Angleterre. Cette somme aurait été reversée à la branche maladie et à la branche vieillesse.
Alors que les défaillances d'entreprise et les plans sociaux se multiplient, nous devons être vigilants sur les mesures relatives au coût du travail. Le Gouvernement est bien entendu ouvert à la discussion, notamment sur les conséquences de la mesure sur les salariés dont le revenu est compris entre 1 et 1,2 Smic.
Ce sujet est étroitement lié au chantier de l'allocation sociale unique, évoqué par le Premier ministre. Une récente étude de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) montre combien le sujet des allégements généraux au profit des entreprises est imbriqué avec celui des minima sociaux visant à soutenir les revenus d'activité. Il en est ainsi d'une mère au Smic, qui élève seule ses deux enfants, n'est pas propriétaire de son logement et touche une prime d'activité avec en sus une majoration familiale des aides au logement : son employeur devrait débourser 770 euros pour que le salaire de la personne augmente de 100 euros, sans prendre en compte les aides communales pour la cantine ou les centres de loisirs, notamment. Nous avons construit de véritables trappes à bas salaire et à inactivité : des personnes se retrouvent enfermées dans des situations qu'elles souhaiteraient quitter.
Le pouvoir d'achat des salariés relève aussi des branches ; j'ai commencé à convoquer celles qui ne jouaient pas le jeu des négociations salariales.
Nous devons tous faire preuve de sérieux budgétaire si nous voulons pérenniser notre modèle social. Alors que l'inflation est passée sous la barre des 2 %, nous proposons de différer la revalorisation des pensions au 1er juillet ; ce mécanisme avait déjà été utilisé en 2009, 2014, 2015 et 2018. Cela dit, nous pouvons affiner la mesure, de portée générale pour l'instant. Comme l'a rappelé le Premier ministre, cela ne remet pas du tout en cause l'indexation des pensions de retraite sur l'inflation ; je rappelle que le précédent gouvernement avait revalorisé les retraites de 5,3 %, pour un coût de 14 milliards d'euros.
Les retraités bénéficiant du minimum vieillesse ou de l'allocation veuvage ne seront pas concernés par cette mesure : ces prestations seront revalorisées le 1er janvier prochain.
Les retraités les plus modestes profiteront de la revalorisation du minimum contributif (Mico), pour un gain mensuel s'élevant de 25 à 100 euros. En outre, la réforme de 2023 n'a pas touché les retraités : elle concerne uniquement les actifs. Le Conseil des prélèvements obligatoires (CPO), entre autres, s'interroge sur la pertinence de l'abattement général de 10 % pour frais professionnels qui s'applique à toutes les pensions, alors que 75 % des retraités sont propriétaires et que 60 % du patrimoine financier et non financier est détenu par les retraités. Le décrochage touche surtout les retraités qui ne sont pas propriétaires : c'est envers ces personnes qu'il faut faire un effort.
La réforme de la Caisse nationale de retraites des agents des collectivités locales (CNRACL) est nécessaire : sans cela, le déficit de la Caisse serait susceptible d'atteindre 10 milliards d'euros en 2030, sur les 14 milliards d'euros de déficit de l'ensemble du système de retraite. Nous avons retenu la fourchette basse pour les augmentations de cotisation, ainsi que le recommandaient plusieurs rapports d'inspections.
Ce PLFSS contient des réformes en faveur de l'amélioration des retraites des travailleurs indépendants et des retraités non salariés agricoles pour les faire converger vers le régime général. Le dispositif pour l'emploi des travailleurs occasionnels et demandeurs d'emploi (TO-DE) ne sera pas concerné par l'article 6 du texte.
Les mesures relatives aux indemnités journalières participent de l'esprit de responsabilité. Leur montant s'élève à 17 milliards d'euros, contre seulement 8 milliards d'euros en 2017. Cette croissance est due pour moitié au vieillissement de la population et à la revalorisation du Smic, et pour l'autre à l'augmentation de la durée et de la fréquence des arrêts de travail. Nous sommes conscients que la mesure décidée relève du court terme : aussi, dès janvier 2025, nous souhaitons que les parlementaires, les partenaires sociaux et les chercheurs s'emparent de sujets tels que la santé au travail, les arrêts de travail, les prescriptions ou la prévention, notamment. Nous proposerons des mesures plus structurelles et plus intelligentes à l'occasion du PLF pour 2026.
J'en viens à la branche AT-MP. L'article 24 du texte retranscrit fidèlement dans la loi l'accord national interprofessionnel (ANI) de mai 2023, qui a été précisé en juin 2024. Celui-ci vise à couvrir tant le préjudice professionnel que le préjudice personnel pour les victimes d'accident du travail et de maladies professionnelles présentant une incapacité permanente.
Mme Élisabeth Doineau, rapporteure générale. - L'article 6 du PLFSS entraînera inévitablement des suppressions d'emplois. Quelles sont vos évaluations en la matière ? Quels seraient les ajustements envisageables ?
Mme Pascale Gruny, rapporteur pour la branche vieillesse. - Le Sénat a récemment adopté la proposition de loi de Philippe Mouiller visant à garantir un mode de calcul juste et équitable des pensions de retraite de base des travailleurs non salariés des professions agricoles, après avoir adopté en février 2023 la loi visant à calculer la retraite de base des non-salariés agricoles en fonction des vingt-cinq années d'assurance les plus avantageuses.
L'article 22 du PLFSS prévoit d'unifier la pension de retraite forfaitaire et la pension de retraite proportionnelle des non-salariés agricoles, et de calculer leur retraite de base sur les vingt-cinq meilleures années de revenus à compter de 2016. Pourquoi avoir retenu un calcul selon les vingt-cinq meilleures années de revenus, et non selon les vingt-cinq meilleures années de points, comme le Sénat l'avait voté aux termes de la proposition de loi de Philippe Mouiller dont j'étais rapporteur ? Je rappelle que les vingt-cinq meilleures années de points seront retenues à titre transitoire pour liquider la part des retraites proportionnelles correspondant aux carrières antérieures à 2016.
En outre, l'étude d'impact de la réforme prévue à l'article 22 ne mesure son effet que sur les non-salariés polypensionnés qui représentent, selon la caisse de la mutualité sociale agricole (MSA), 85 % des retraités non salariés agricoles. Or le système de retraite proportionnelle par points était fondé sur un barème dont l'effet redistributif bénéficiait aux monopensionnés ayant de faibles revenus. Quelles sont les conséquences de la mesure sur cette catégorie de pensionnés ?
La réforme sera mise en place au 1er janvier 2028, avec effet rétroactif au 1er janvier 2026. À l'Assemblée nationale, le Gouvernement a déposé un amendement tendant à ce que la pension de retraite proportionnelle puisse être calculée dès le 1er janvier 2026, pour la période de carrière antérieure à 2016 selon la moyenne des vingt-cinq meilleures années de points au prorata des années cotisées avant 2016 dans ce régime. Pouvez-vous nous confirmer que la MSA sera en mesure de réaliser ce calcul à cette date ?
La loi pour le plein emploi, dont j'ai été rapporteur pour la commission des affaires sociales, prévoyait un accompagnement rénové pour les bénéficiaires du revenu de solidarité active (RSA), avec une obligation d'activité de quinze heures hebdomadaires afin de construire un parcours vers l'emploi. Cette mesure a fait l'objet d'une expérimentation dans plus de 47 départements - dont le mien -, et devrait être généralisée l'an prochain. Dans mon territoire, la coopération entre les acteurs est plutôt efficace, mais quel est le retour de cette expérimentation au niveau national ? Par ailleurs, une fois la généralisation advenue, comment entendez-vous satisfaire à l'exigence de trouver quinze heures hebdomadaires d'activité à l'ensemble des bénéficiaires du RSA, dans le contexte budgétaire que nous connaissons ? Pour le moment, les moyens financiers existent. Mais qu'en sera-t-il lorsque le dispositif sera généralisé à l'ensemble des départements ?
En prévoyant des dispositions sur le service public de la petite enfance, la loi pour le plein emploi abordait la question des freins périphériques à l'emploi. Envisagez-vous de reprendre ce chantier dans les mois à venir ?
La réforme des retraites ne fonctionnera que si le taux d'emploi des seniors progresse - c'est un objectif que nous partageons tous ici.
Vous avez choisi de remettre les partenaires sociaux au coeur de la gestion de l'assurance chômage en prolongeant les règles du régime jusqu'au 31 décembre 2024. Vous avez aussi confié une mission aux organisations représentatives : trouver 400 millions d'euros d'économies en quatre ans, en décalant les bornes concernant les seniors, mais aussi 400 millions d'euros supplémentaires d'économies pour 2025.
Certes, il est logique de tirer les conséquences de la réforme des retraites sur l'âge à partir duquel les durées d'indemnisation par l'assurance chômage sont plus longues, mais pensez-vous que l'accord national interprofessionnel conclu à l'issue de ces négociations comportera également des mesures permettant une meilleure inclusion des travailleurs plus âgés dans le monde du travail ?
Mme Marie-Pierre Richer, rapporteure pour la branche accidents du travail et maladies professionnelles. - Vous avez évoqué la question de la santé au travail à deux reprises. C'est un sujet qui nous est cher : avec Laurence Cohen, Annick Jacquemet et Laurence Rossignol, nous avons publié un rapport relatif à la santé des femmes au travail. Ce thème relève directement de la branche AT-MP. Il faut encourager la prévention ; à cet égard, les troubles musculo-squelettiques (TMS) sont aujourd'hui mieux pris en compte.
Contre toute attente, la branche AT-MP pourrait se retrouver dans une situation déficitaire durable à partir de 2026, avec un solde négatif de l'ordre de 500 millions d'euros chaque année. Ces prévisions tranchent avec celles du dernier PLFSS, qui tablait sur un excédent de l'ordre du milliard d'euros sur la période.
Une telle différence s'explique principalement par la hausse du transfert à la branche maladie, qui devrait augmenter de 800 millions d'euros d'ici à 2027 : ce sont autant de contributions des employeurs qui ne serviront pas leur vocation originelle, à savoir la prévention et la réparation des risques professionnels. Cette hausse fait suite à la nouvelle estimation du coût de la sous-déclaration par la commission créée à cet effet, mais on ne peut ignorer que ces projections sont sujettes à une grande volatilité : le montant bas de la fourchette est passé de 800 millions d'euros en 2017 à 1,2 milliard d'euros en 2021 puis, donc, à 2 milliards d'euros en 2024.
Ces données vous semblent-elles être suffisamment fiables pour être utilisées afin de prendre des décisions de politique publique ?
Depuis deux ans, la branche AT-MP a doublé son effort de financement en faveur du fonds d'indemnisation des victimes de l'amiante (Fiva), qui devait être renfloué. Or l'État compte maintenir sa dotation à un niveau constant en 2025. Il représente désormais à peine 1,5 % des ressources publiques du fonds, alors même que sa contribution est censée couvrir, au nom de la solidarité nationale, l'indemnisation des victimes professionnelles au titre de l'État employeur et des victimes environnementales, qui représentent un cinquième des bénéficiaires.
L'État, dont la responsabilité dans le scandale de l'amiante a été reconnue, compte-t-il enfin prendre sa juste part dans le financement du Fiva, ou bien la branche AT-MP devra-t-elle continuer de supporter indûment le coût de l'indemnisation pour des victimes non éligibles à une réparation par la branche ?
Contrairement à l'article 39 du PLFSS de l'an dernier, il semble que l'article 24 du PLFSS pour 2025 retranscrive fidèlement les demandes exprimées par les partenaires sociaux, au service d'une meilleure indemnisation pour tous les bénéficiaires de rente : comme vous, je m'en réjouis.
Je regrette toutefois que le texte ne réponde pas pleinement aux enjeux concernant les victimes de faute inexcusable de l'employeur (FIE), qui verraient leur indemnisation de long terme revalorisée au prix d'un amoindrissement de leur réparation à court terme. Pour pallier ce problème, on pourrait par exemple imaginer que la majoration de la part fonctionnelle de leur rente puisse leur être directement reversée, sur option, sous forme de capital. Cette solution semble d'autant plus juste que le montant de majoration est lui-même versé sous forme de capital à la branche par l'employeur fautif ou son assureur : on voit donc mal ce qui empêcherait la branche de transférer ce montant directement à l'assuré victime de FIE. Lors des auditions, les partenaires sociaux ont semblé ouverts à cette recommandation, issue du récent rapport de la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) sur la branche AT-MP, dont j'étais la rapporteure avec Annie Le Houérou.
Quelles suites estimez-vous possible d'apporter à cette préconisation ?
Mme Frédérique Puissat, rapporteur pour avis de la mission « Travail, emploi et administration des ministères sociaux ». - La mission « Travail, emploi et administration des ministères sociaux » est l'une de celle qui contribue le plus aux économies souhaitées par le Gouvernement, à hauteur de 2,4 milliards d'euros par rapport à 2024. Je m'en réjouis, car le budget de cette mission représente 22 milliards d'euros depuis la crise sanitaire, contre 14 milliards d'euros auparavant. Accepteriez-vous le principe d'économies supplémentaires au sein de la mission ? Nous en étudions actuellement la faisabilité.
L'apprentissage a grandement contribué à l'augmentation du budget de la mission. Vous prévoyez de réviser le montant des aides à l'embauche - certains articles de presse évoquent un retour à la situation prévalant avant la crise sanitaire, soit environ 4 300 euros. L'an dernier, le rapporteur de la commission des finances avait proposé un amendement modulant le montant de l'aide selon la taille des entreprises. Pouvez-vous nous donner votre avis sur cette option ?
Le déficit cumulé de France Compétences avoisine les 10 milliards d'euros. La ponction de plus de 12 milliards d'euros effectuée sur le budget de l'Unédic devait contribuer à un retour à l'équilibre de ses finances. Quelles sont les perspectives en la matière ?
J'en viens aux opérateurs. Je m'étonne de voir figurer les agences régionales de santé (ARS) dans le périmètre de l'ancienne mission « Travail et emploi »... Plus largement, seriez-vous prête à rationaliser encore davantage l'action des opérateurs placés sous la tutelle de votre ministère ?
Je suis d'autant plus favorable à la baisse de 500 ETP dans les effectifs de France Travail que j'avais proposé l'an dernier de supprimer les 1 300 emplois créés au sein de l'opérateur à la suite de la crise sanitaire : il en reste aujourd'hui 700. Lors d'une audition, les représentants de France Travail ont indiqué qu'il fallait toutefois assurer la mise en oeuvre de la loi pour le plein emploi. Ces ETP restants pourraient trouver là une utilité.
Mais nous manquons de visibilité... Quel est votre sentiment sur la gestion des effectifs de France Travail ? Ne peut-on demander à l'opérateur de « rendre » - pardon d'utiliser ce terme - les 700 emplois dus à la crise sanitaire ? Peut-on évaluer le nombre d'emplois nécessaires pour assurer la réussite de la loi pour le plein emploi et examiner, le cas échéant, le différentiel qui pourrait être source d'économies ? Nous devons avoir une approche rationnelle et plus lisible.
Enfin, je me permets d'attirer votre attention sur les élections syndicales au sein des très petites entreprises (TPE) et pour les particuliers employeurs qui auront lieu du 25 novembre au 9 décembre 2024. La participation aux dernières élections en 2021 n'était que de 5 %. Je vous invite à ne pas relâcher vos efforts pour que les salariés se mobilisent ; le Sénat ne manquera pas de vous aider à cet effet.
Mme Astrid Panosyan-Bouvet, ministre. - L'impact de l'article 6 sur l'emploi est difficile à mesurer. Une étude de l'Observatoire français des conjonctures économiques (OFCE) évoquait 150 000 emplois détruits, mais elle prenait aussi en compte la dégradation économique. À moyen terme, l'augmentation prévue du coût du travail conduirait à la suppression de 15 000 à 40 000 emplois, selon le scénario du rapport d'Antoine Bozio et d'Étienne Wasmer, notamment. C'est pourquoi nous voulons atténuer les conséquences de la mesure sur les très bas salaires situés entre 1 et 1,2 Smic.
Des débats sont en cours. Là où plusieurs rapports préconisent d'arrêter les exonérations de charges patronales à 2,5 Smic, toutes les fédérations professionnelles du secteur de l'industrie ont insisté sur la nécessité de les maintenir au-delà pour des raisons de compétitivité : actuellement, elles vont jusqu'à 3,5 Smic et nous proposons d'abaisser le seuil à 3 Smic. Certes, je souhaite atténuer l'impact sur les bas salaires, mais prenons garde aux effets de la mesure sur la compétitivité de nos emplois industriels, même pour la main-d'oeuvre la plus qualifiée.
J'en viens à la branche vieillesse.
Pour les non-salariés agricoles, nous avons retenu un calcul en années de revenu, et non en points, car nous voulions mettre en cohérence le système avec le régime général des salariés. Un système fondé sur les points ne permettait pas d'atteindre l'objectif de convergence. En outre, entre 35 % et 45 % des bénéficiaires sortiront gagnants avec la solution retenue.
Initialement, la MSA prévoyait une entrée en vigueur du système en 2028 pour des raisons opérationnelles. Nous travaillons avec ses représentants pour accélérer le mouvement et permettre une application dès le 1er janvier 2026. Mais cela semble encore compliqué.
Par ailleurs, des simulations avaient été réalisées pour évaluer l'impact de la réforme sur les monopensionnés : celle-ci ne modifie pas le niveau de pension tous régimes pour un monopensionné payé au Smic tout au long de sa carrière et permet une augmentation de la pension tous régimes de l'ordre 12,1 % à court terme pour un monopensionné ayant eu un revenu équivalent au salaire moyen.
Je clos les réponses sur la branche vieillesse pour aborder l'emploi.
Parmi la quarantaine de départements impliqués dans les expérimentations prévues par la loi pour le plein emploi, certains ont cherché à mettre l'accent sur les nouveaux entrants dans le dispositif du RSA, d'autres à travailler sur des publics éloignés plus durablement de l'emploi. Indépendamment de ces différences d'approche, les taux d'insertion dépassent en moyenne 40 % -, ce ratio est de 20 % pour l'obtention d'un emploi durable sous six mois. Les résultats sont donc positifs pour cette approche consistant à recevoir rapidement un allocataire du RSA et lui proposer, sur la base de ce diagnostic à 360 degrés, un accompagnement social ou professionnel adapté.
La question des quinze heures d'activité par semaine a été longuement discutée au cours des différents débats parlementaires. Des exemptions ont été prévues, selon la situation médicale, familiale ou autre ; elles offrent de la flexibilité. Par ailleurs, nous parlons d'un mélange d'immersion courte en entreprise et de séances de préparation de CV ou d'entretiens professionnels, dans un souci de mise en mouvement.
La remarque sur les freins périphériques à l'emploi est tout à fait juste. Une étude de la direction de l'animation de la recherche, des études et des statistiques (Dares) signale, comme pouvant être des freins majeurs, les problématiques de formation professionnelle, garde d'enfant ou transport. Il va falloir se pencher sur ces sujets.
Celui de la formation professionnelle, en particulier, fera partie des thèmes traités au long cours en 2025. La France compte aujourd'hui 500 000 emplois non pourvus, dont certains, tous niveaux confondus, demandent un degré de technicité : cela exige une approche sur la formation professionnelle plus fluide, plus simple, plus centrée sur les bassins d'emploi et mieux fléchée. La liste des métiers en tension que nous sommes en train de construire, en lien avec le sujet de l'immigration régulière, pourrait constituer une bonne base de travail pour s'assurer que les financements publics en matière de formation professionnelle sont orientés vers les bons secteurs.
La négociation sur l'emploi des séniors est en cours. Elle est essentielle, car c'est une bataille que la France, contrairement à d'autres pays d'Europe du Nord, n'a pas encore gagnée. La question des retraites progressives a été mise sur la table des négociations par le Premier ministre. Ce sujet exige également une capacité à anticiper, d'où l'importance des entretien et visite médicale de milieu de carrière. Tout cela est discuté.
Nous avons demandé, en échange de la reprise de la négociation sur l'accord assurance chômage de novembre 2023, que l'on trouve 400 millions d'euros d'économies supplémentaires. Nous pensons cet effort possible, notamment en travaillant sur le régime des transfrontaliers, qui coûte chaque année 800 millions d'euros à l'Unédic. Au-delà des concertations à mener au niveau européen, nous pouvons prendre des mesures ici, en France : renforcer l'accompagnement des demandeurs d'emplois transfrontaliers par les agences transfrontalières de France Travail ou faire évoluer, par voie réglementaire, l'« offre raisonnable d'emploi » en revenant à des critères adaptés au contexte français.
S'agissant des AT-MP, plus particulièrement de l'article 24, je suis ouverte sur la question des sorties en capital. Nous allions proposer un amendement du Gouvernement sur le sujet, prévoyant, de mémoire, un contrôle du juge. Je suis aussi ouverte à l'octroi d'un rôle plus important aux associations dans les comités de suivi.
Par ailleurs, le transfert de la branche AT-MP à la branche assurance maladie vise à compenser la sous-déclaration, étant rappelé que nous avons retenu d'atteindre, à horizon 2027, la limite basse de la fourchette donnée dans les rapports d'inspections.
N'étant pas en mesure de répondre à la question sur le Fiva, je répondrai par écrit sous quarante-huit heures.
Pour ce qui est du budget de la mission « Travail, emploi et administration des ministères sociaux », je n'ai aucun problème à défendre une réduction de dépenses. En effet, comme cela a été très justement souligné, voilà quelques années encore le budget de la mission représentait 2,5 % du budget total de la Nation ; aujourd'hui, il représente 5 %. Il me semble donc que nous pouvons travailler en ce sens, en nous fondant sur l'efficacité des dispositifs, mesurée en taux d'insertion en emploi - en particulier, en emploi durable. C'est ainsi que j'ai choisi d'arrêter le dispositif des emplois francs, qui avaient un effet d'aubaine considérable pour des réalisations faibles, ou celui des contrats aidés dans le secteur privé.
L'apprentissage a effectivement bénéficié d'une très forte augmentation de la dépense publique. Malgré la baisse envisagée, l'effort de financement est donc comparable aux mieux-disants européens, avec un montant de 14 milliards d'euros répartis en 4 milliards d'euros environ sur les aides à l'embauche et un peu moins de 10 milliards d'euros sur les coûts contrat.
Dans le présent PLF, nous essayons de rationaliser les aides à l'embauche. Plusieurs options étant envisageables - baisse unilatérale ; modulation en fonction du niveau d'étude ; modulation en fonction de la taille de l'entreprise -, je dois en discuter avec vous, mais aussi avec certains de mes collègues ministres. Je ne suis pas très favorable à moduler en fonction du niveau d'étude. D'abord, un tiers des étudiants en master suivent ce cursus par la voie de l'apprentissage. Ensuite, l'apprentissage améliore la qualité de l'emploi dans le premier métier, indépendamment des niveaux de qualification. Enfin, les fédérations professionnelles employant de nombreux apprentis de niveaux 2 et 3 nous demandent de ne pas toucher aux niveaux 6 et 7 pour que l'apprentissage reste perçu comme une voie d'excellence. En revanche, je suis sensible aux coûts supportés par les petites entreprises, sachant que plus de 60 % des apprentis travaillent dans des entreprises de moins de 50 personnes et que l'apprentissage a aussi permis à ces petites structures de recruter à des niveaux de licence ou master.
Pour toutes ces raisons, je m'orienterais plutôt vers une modulation par taille d'entreprise.
Un élément concernant France Travail : les pays ayant atteint le plein emploi ont de bien meilleurs taux d'accompagnement des demandeurs d'emploi par employé des services publics de l'emploi. Autrement dit, un employé des services publics de l'emploi danois ou allemands suit un portefeuille de chômeurs bien moindre que celui de son homologue français. C'est pourquoi, s'il me semble nécessaire de réduire les crédits des dispositifs qui n'ont pas l'efficacité escomptée, il faut être attentif à l'ensemble du réseau national créé autour de France Emploi.
Enfin, s'agissant des élections pour les salariés des TPE et des particuliers employeurs, je suis ravie d'envisager un travail commun pour améliorer le taux de participation.
Mme Corinne Bourcier. - J'avais une demande d'éclaircissement sur l'articulation des articles 4 et 6 du PLFSS à la suite d'une alerte de la filière arboricole. Vous y avez répondu, en indiquant que les TO-DE ne seraient pas concernés.
Je rappelle néanmoins que l'article 4, en pérennisant le dispositif d'exonération de cotisations patronales pour l'emploi de travailleurs occasionnels et demandeurs d'emploi, et en relevant le plafond d'exonération, va dans le bon sens. Il aidera nos producteurs de fruits à faire face à la concurrence de nos voisins européens. Mais l'adoption de l'article 6, visant à augmenter les charges patronales sur les salaires compris entre 1 et 1,2 Smic, viendrait annuler cet effet positif. Cet article a été supprimé par nos collègues députés. Envisagez-vous de le réintroduire ?
Vos propos sur l'apprentissage m'ont rassurée, Madame la ministre. En effet, l'apprentissage est crucial pour les TPE et les PME.
Mme Annie Le Houérou. - Pour nous, l'article 6 consacré au reformatage des allégements généraux de cotisations patronales était une bonne amorce. Nous espérons y revenir au Sénat. Pourquoi avoir fait le choix de maintenir les allégements à hauteur de 3 Smic et de ne pas suivre les préconisations de différents rapports - notamment le rapport Bozio-Wasmer, qui souligne une absence d'impact sur l'emploi des allégements au-delà de 2,5 Smic ? Vous avez reconnu que 80 milliards d'euros d'exonération représentaient des sommes considérables ; un écart de seuil entre 2 Smic et 3,5 Smic correspond à 2 milliards d'euros. Ce n'est pas rien !
Par ailleurs, une étude de l'Insee fait état d'un effet positif du dispositif relatif aux jeunes entreprises innovantes (JEI). Sur quels éléments fondez-vous sa suppression ?
Vous avez annoncé une augmentation de cotisations à la CNRACL pour pallier l'urgence, mais les collectivités territoriales, déjà exsangues, sont dans l'incapacité totale de prendre en charge cette hausse. Quant aux hôpitaux, comment vont-ils l'absorber avec leurs déficits abyssaux et une limitation de l'objectif national de dépenses d'assurance maladie (Ondam) à 2,8 % ?
Un pays comme l'Allemagne consacre 10 % de ses dépenses d'AT-MP à la prévention. Nous en sommes bien loin, avec un taux d'effort à peine supérieur à 3 %. Dans l'étude que nous avons menée avec Marie-Pierre Richer, nous avons constaté les conséquences de cette situation : le nombre des accidents du travail et, surtout, des maladies professionnelles est très important. Notre rapport préconisait, en conséquence, un choc d'investissement inédit dans ce domaine. Partagez-vous notre constat ? Quelles mesures souhaitez-vous mettre en oeuvre pour y remédier ?
Enfin, le barème d'évaluation du taux d'incapacité permanente apparaît obsolète. Est-il envisagé de le réactualiser ?
M. Daniel Chasseing. - Vous avez déjà répondu à de nombreuses questions, madame la ministre, nous rassurant notamment sur l'apprentissage et soulignant, en matière de réforme des exonérations patronales, qu'il fallait maintenir la compétitivité des entreprises. Je reviens néanmoins sur deux points.
Les expérimentations menées sur les publics bénéficiant du RSA ont permis un retour à l'emploi de personnes qui en étaient éloignées, dans un contexte de synergie entre conseils départementaux et acteurs du secteur de l'emploi. Nous jugeons positivement la loi ayant instauré la règle des quinze heures. Toutefois, pourrez-vous mettre en place les accompagnements qui vont avec, compte tenu du caractère restreint de votre budget ?
Vous avez augmenté l'allocation de solidarité aux personnes âgées (Aspa) et diverses allocations. Mais, selon les syndicats de retraités, avec une retraite au Smic, on a des difficultés pour vivre si l'on n'est pas propriétaire.
Mme Monique Lubin. - Comment pensez-vous articuler les dispositifs concernant le RSA, dès lors que les départements, dans le projet du Gouvernement, vont devoir contribuer à hauteur de 5 milliards d'euros à l'effort budgétaire prévu dans le PLF ? Comment ces départements vont-ils pouvoir s'acquitter de leurs obligations ?
Il vient d'être dit que le dispositif des quinze heures était positif... Ce que l'on entend du terrain - et cela rejoint vos propos, madame la ministre -, c'est qu'il s'agit, non pas tant d'insertion professionnelle à proprement dit, que de mesures d'accompagnement, depuis longtemps portées par les départements. Il n'y a rien de nouveau ! La loi pour le plein emploi a été conçue pour faire plaisir à certains courants d'opinion, qui voulaient absolument que l'on mette les bénéficiaires du RSA au travail.
Mes interrogations sur les dispositifs du RSA valent aussi pour les missions locales, dont les moyens devraient évoluer à la baisse, et pour France Travail, qui perdra une partie significative de ses moyens humains. Comment, dans un tel contexte, ces organismes pourront-ils s'adapter aux évolutions ?
Dans son article intitulé France Travail : plus de sous-traitance et moins de service public, le journal Mediapart insiste sur l'explosion du budget de sous-traitance de Pôle emploi entre 2018 et 2023, et évoque une nouvelle vague d'externalisation massive dans le cadre de France Travail. Pouvez-vous confirmer les éléments contenus dans cet article ? Comment expliquez-vous la baisse des agents de France Travail, avec un tel niveau d'externalisation, pour des coûts aussi élevés et, nous le savons tous pour le voir dans nos départements, des résultats loin d'être probants ?
Enfin, le PLFSS prévoit de soumettre les apprentis à la contribution sociale généralisée (CSG) et à la contribution pour le remboursement de la dette sociale (CRDS) au-delà de 50 % du Smic. Cette mesure est-elle, selon vous, de nature à encourager l'entrée dans l'apprentissage ?
Mme Solanges Nadille. - L'article 6 du PLFSS impacte, par ricochet, l'exonération dite Lodéom dont bénéficient les employeurs d'outre-mer pour compenser les handicaps liés à l'insularité et l'éloignement. Il y a là un enjeu d'emploi et de vie chère. À l'Assemblée nationale, les députés ont adopté des amendements visant à pérenniser le dispositif actuel, renvoyant le débat à l'examen du PLFSS 2026. Vous avez évoqué une mission en cours de l'inspection générale des finances (IGF) et de l'inspection générale des affaires sociales (Igas). Avez-vous des éléments nouveaux à nous communiquer à ce stade, en particulier sur la version du texte qui arrivera bientôt au Sénat ?
Mme Marion Canalès. - À compter de janvier prochain, deux dispositifs mis en oeuvre par les missions locales pour accompagner les jeunes - le CEJ et le parcours contractualisé d'accompagnement adapté vers l'emploi et l'autonomie, ou Pacea - ne seront plus accessibles qu'aux jeunes inscrits à France Travail. Or seuls sont inscrits les jeunes se déclarant en recherche d'emploi ou ayant les prérequis administratifs. De ce fait, pour un certain nombre de personnes, le travail parfois très long qui est effectué en amont ne pourra plus être réalisé. Avez-vous l'intention d'examiner ces difficultés ?
Ma collègue Monique Lubin a fait référence au recours à la sous-traitance au sein de France Travail. Pouvez-vous nous faire une mise à jour sur les engagements pris par votre prédécesseuse, Mme Catherine Vautrin, sur les sous-traitants, les travailleurs intérimaires qu'ils emploient et les risques professionnels accrus au sein de cette catégorie de travailleurs ?
Mme Patricia Demas. - Je souhaite revenir sur un secteur particulier de l'apprentissage, celui de l'« Erasmus de l'apprentissage ». Nous avons adopté en décembre 2023, sur une initiative parlementaire, une loi visant à faciliter la mobilité des apprentis au niveau européen. Que pensez-vous de ce dispositif ? Quelle solution envisagez-vous pour motiver et accompagner les centres de formation d'apprentis (CFA) dans cette voie ? Les coupes budgétaires ne pourraient-elles pas ralentir la dynamique en cours, attendue à la fois par les entreprises et les apprentis ?
Mme Raymonde Poncet Monge. - Vous dites, madame la ministre, que la fédération professionnelle de l'industrie demande de ne surtout pas toucher aux bandeaux « maladie » et « famille ». Est-ce la même qui nous avait promis 1 million d'emplois avec l'instauration du CICE ? Auquel cas elle menacerait de détruire des emplois qu'elle n'a en grande partie pas créés !
Je suis convaincue qu'au-delà de 2 Smic, on peut parler d'effet d'aubaine. D'ailleurs, même les économistes les plus libéraux parlent d'une absence d'effets sur l'emploi ou la compétitivité à compter de ce seuil. Je ne comprends pas pourquoi vous ne vous attaquez pas à ces bandeaux et à des effets d'aubaine qui atteignent jusqu'à 8 milliards d'euros.
Ces mêmes économistes rappellent aussi que, depuis le CICE, dont le bilan en termes de milliards d'euros dépensés et de résultat est terrible, une baisse des impôts de production a été enclenchée. Les secteurs industriels en ayant bénéficié, vous pouvez sans difficulté enlever autre chose.
Si je ne suis pas d'accord sur tous les propos tenus par la rapporteure pour avis de la mission « Travail et emploi », je confirme qu'il faut partir de l'analyse des besoins. Le taux d'insertion de 40 % obtenu dans le cadre des expérimentations est lié à un accompagnement renforcé et une baisse drastique des portefeuilles. Avant de procéder à une généralisation, il faut estimer le nombre de conseillers nécessaires pour un même niveau d'accompagnement. J'ai l'exemple sur la métropole de Lyon : je sais les moyens qu'ils ont mis en oeuvre ; il faut compter 1000 euros par bénéficiaire du RSA pour avoir le bon taux d'encadrement... sauf, évidemment, à mettre en place de l'externalisation, et il ne fait pas de doute que cette ligne budgétaire va croître !
Sur la retraite, quel indice de revalorisation allez-vous appliquer au 1er juillet ? Allez-vous appliquer le taux que vous auriez appliqué au 1er janvier ? Cette question peut paraître technique, mais elle est importante : douze mois glissants en juillet, ce serait un indice bien moindre ; les retraités paieraient alors deux fois, par une perte sèche et par une revalorisation moindre.
Enfin, si pour les hôpitaux, 1,1 point d'Ondam est fléché vers la compensation de l'augmentation du taux de cotisation à la CNRACL, je ne vois pas trace d'un engagement de votre part pour une compensation en faveur des collectivités territoriales.
Mme Annick Petrus. - Je souhaite souligner l'importance cruciale des missions locales dans l'accompagnement des jeunes vers l'emploi, particulièrement en outre-mer où les défis sont considérables - à Saint-Martin, par exemple, le taux de chômage des jeunes dépasse 30 %. Or les crédits de paiement alloués à ces missions locales passent de 632 millions d'euros en 2024 à 490 millions d'euros en 2025, un effort jugé absorbable par le ministère. À partir du 1er janvier 2025, celles-ci auront la responsabilité d'inscrire les jeunes à France Travail et de les orienter vers le parcours le plus adapté. Auront-elles les ressources pour cela ? Comment comptez-vous accompagner les missions locales, pour qu'elles continuent à soutenir les jeunes, particulièrement dans les territoires où leur taux de chômage est préoccupant ?
Mme Silvana Silvani. - Le cas des travailleurs transfrontaliers a été évoqué. Je suis sénatrice d'un département ayant deux frontières, dont une avec le Luxembourg, traversées quotidiennement par des milliers de salariés. En 2023, 77 000 allocataires du chômage étaient indemnisés en France, alors qu'ils avaient travaillé et cotisé à l'étranger. C'est 50 % de plus par rapport à 2011 ! L'impact financier sur le système est lourd, faute de compensation suffisante. Dans son rapport, l'Unédic relève que les allocataires transfrontaliers sont en moyenne mieux indemnisés que l'ensemble des allocataires, compte tenu des écarts de salaire avec certains pays voisins. La réglementation européenne prévoit en principe des compensations entre États, mais celles-ci restent inférieures aux charges. Il y a en outre des dérogations, comme celle dont le Luxembourg bénéficie : les remboursements versés à la France sont limités à trois mois, indépendamment de la durée d'activité correspondante. Je ne m'explique pas ce type de dérogations. Qu'allez-vous faire, madame la ministre, pour récupérer les millions manquants chaque année ?
Mme Nadia Sollogoub. - Je comprends qu'en pleine discussion budgétaire rien n'est arbitré. Malgré tout, les annonces de coupes sombres dans l'apprentissage engendrent de nombreuses inquiétudes au sein des établissements d'enseignement professionnel et du secteur de l'apprentissage. Pouvez-vous apporter quelques éléments rassurants ? Les écoles de production seront-elles impactées ?
Mme Anne-Sophie Romagny. - Pourrions-nous réfléchir à travailler ce budget dans la dentelle ? Je sais que celui-ci a été préparé très rapidement. Mais nous sommes tellement sur le fil du rasoir que, si nous voulons sauvegarder les équilibres, il faut travailler en finesse. Les besoins des entreprises ne sont pas les mêmes. Sur l'apprentissage, une baisse de8 000 euros à 6 000 euros, voire 4 000 euros, n'aura pas le même impact pour les plus petites d'entre elles que pour les autres. Il me semble donc nécessaire d'être capable d'ajustements et de ne pas imposer de coupes drastiques à tout le monde.
Il en va de même pour les missions locales. Toutes n'ont pas les mêmes budgets et les mêmes besoins, selon qu'elles interviennent en milieu urbain ou en milieu rural. Ayant été vice-présidente d'une mission locale rurale, je peux dire qu'il faut, dans ce cas de figure, aller chercher les jeunes et louer des salles pour monter les ateliers. Les besoins de fonctionnement sont alors plus élevés que dans les zones où la mobilité est plus aisée. Là aussi, si on pouvait faire dans la dentelle, ce ne serait pas du luxe...
Mme Astrid Panosyan-Bouvet, ministre. - Je commencerai cette série de réponses par la thématique des jeunes, en englobant les questions liées à l'apprentissage, les contrats d'engagement jeune, les écoles de production et les missions locales.
Sur l'apprentissage, je répète les chiffres : entre 14 et 15 milliards d'euros de dépenses, dont 4 milliards d'euros sur les aides à l'embauche et 10 milliards d'euros sur les coûts contrat. L'effort visé portant sur les aides à l'embauche, je vous ai dit ma préférence, non pas pour une modulation en fonction du niveau diplôme, mais plutôt pour une segmentation en fonction de la taille des entreprises, en tenant compte de la lisibilité et de la simplicité du dispositif. J'aimerais par ailleurs ouvrir une concertation avec les acteurs de la compétence, les régions et les partenaires sociaux sur les coûts contrat. Il y a, dans ce domaine, des marges de progrès possibles par un pilotage en fonction de la qualité et, peut-être, un fléchage selon les besoins de main d'oeuvre des entreprises. Compte tenu des impératifs de réindustrialisation et de transition écologique, ne faut-il pas inciter les jeunes à se diriger vers des contrats adaptés aux besoins des entreprises ?
La question concernant l'assujettissement à la CSG-CRDS de la rémunération des apprentis au-delà de 50 % du Smic est légitime. Je vous avoue ne pas être très à l'aise avec cette mesure, qui aboutit à une baisse du pouvoir d'achat des appentis, et ce quel que soit leur niveau de qualification. Ce n'est pas un bon message envoyé à notre jeunesse : j'espère que nous pourrons trouver d'autres leviers lors des discussions.
Je me permets de corriger les chiffres donnés par Mme Petrus : les crédits alloués aux missions locales passent de 637 à 600 millions d'euros. Le montant prévu dans le PLF 2025 reste deux fois supérieur à celui qui avait été alloué en 2019 : cela témoigne de l'effort sans précédent en faveur de ces missions locales. Le CEJ verra ses effectifs maintenus à 200 000 jeunes. Cela dit, nous devrons en effet faire de la dentelle, les charges des structures n'étant pas les mêmes selon leur lieu d'implantation.
Le modèle des écoles de production fonctionne très bien ; c'est pourquoi nous augmentons les crédits qui leur sont affectés de 17 %. Nous travaillons à la mutualisation des plateaux techniques avec les conseils régionaux.
Je souhaite apporter quelques précisions sur le profil des bénéficiaires du RSA. Selon une étude de la Dares publiée voilà deux ans, 25 % d'entre eux perçoivent le RSA depuis moins d'un an, 25 % depuis deux à cinq ans, 21 % depuis cinq à dix ans et 14 % depuis plus de dix ans. Une part non négligeable est donc constituée de personnes très éloignées du marché du travail.
Comme je l'ai indiqué, l'accompagnement proposé dans les expérimentations est multidimensionnel, avec un premier entretien à 360 degrés durant lequel la personne est reçue par deux conseillers, l'un relevant de France Travail et l'autre du conseil départemental. Trois types d'accompagnement sont alors proposés : uniquement professionnel ; socioprofessionnel ; social. Je ne manquerai pas de partager avec vous le résultat de ces expérimentations - je vous en ai déjà dit quelques mots. Pour en avoir discuté avec deux présidents de conseil départemental, ayant opté pour des configurations d'expérimentation différentes, je peux faire état d'une efficacité en termes de retour rapide à l'emploi. D'où l'intérêt d'un déploiement plus large, qui, me semble-t-il, ne sera pas mis à mal par la baisse de 1 % du nombre d'ETP de France Travail.
Actuellement, la limite des exonérations de charges patronales est fixée à 3,5 Smic. L'article 6 du PLFSS prévoit une nouvelle borne à 3 Smic. Malgré vos remarques, je reste attentive à la question de la compétitivité, le risque encouru étant, non pas de détruire des emplois, mais d'en créer moins. Soyons conscient que 3 Smic, c'est un profil d'ingénieur et que ce profil est sensiblement plus cher en France que chez nos voisins. Nous sommes le pays le plus attractif en matière d'investissements étrangers, mais nos premiers concurrents sont des pays au profil comparable, comme l'Allemagne ou la Suisse. Il faut donc parvenir à un dosage équilibré, pour créer des emplois dans les secteurs où nous devons réindustrialiser et monter en gamme.
Effectivement, le dispositif d'indemnisation des chômeurs transfrontaliers coûte très cher : 800 millions d'euros de déficit de l'Unédic pour 77 000 bénéficiaires transfrontaliers. Je rappelle les leviers que nous allons actionner : une évolution de l'« offre raisonnable d'emploi », l'accompagnement des agences transfrontalières France Travail ; des discussions européennes et bilatérales. C'est un sujet au long cours, qui n'avait pas été traité et qui, au vu des déficits et des marges de manoeuvre existantes, nécessite une action très forte. Vous pouvez compter sur moi pour l'engager !
Le rapport concernant les dispositifs Lodéom sera remis la semaine prochaine. Je sais qu'il y a là un sujet d'inquiétude. Nous pourrons en rediscuter.
Enfin, j'y insiste, sans action mise en oeuvre, la CNRACL enregistrera en 2030 un déficit de 10 milliards d'euros, pour une branche vieillesse déficitaire de 14 milliards d'euros. Il faut se rendre compte à quel point le déséquilibre démographique sur cette caisse engendrera une situation intenable. Les rapports d'inspections proposaient une hausse de cotisation de 10 points cette année, puis de 8 points d'ici à 2030 ; nous avons retenu un niveau plus bas de 4 points. Pour l'instant, aucune compensation n'est prévue.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Pierre
Moscovici,
Premier président de la Cour des comptes
Réunie le mercredi 6 novembre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Pierre Moscovici, Premier président de la Cour des comptes.
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons ce matin M. Pierre Moscovici, Premier président de la Cour des comptes.
Je vous précise que cette audition est diffusée en direct sur le site internet du Sénat et qu'elle sera consultable en vidéo à la demande.
Parmi les représentants de la Cour qui accompagnent le Premier président, je tiens à saluer tout particulièrement M. Bernard Lejeune, que nous accueillons pour la première fois en sa qualité de président de la sixième chambre, compétente pour la sécurité sociale, la santé et le secteur médico-social. J'en profite également pour remercier l'ancienne présidente de cette chambre, Véronique Hamayon, devenue procureure générale près la Cour des comptes, pour la qualité de notre collaboration au cours des dernières années.
Monsieur le Premier président, avec mon homologue de l'Assemblée nationale, Frédéric Valletoux, j'ai demandé à la Cour des comptes de réaliser une analyse actualisée de la situation financière de la sécurité sociale, un projet que vous aviez au demeurant déjà initié. Au moment d'entamer l'examen du PLFSS pour 2025, et alors que nous constatons un écart important entre les prévisions de la LFSS pour 2024 et les chiffres disponibles cet automne, le regard de la Cour est essentiel pour nous permettre d'affiner notre analyse.
Sans plus attendre, je vous laisse la parole, avant de la céder à Mme la rapporteure générale et aux membres de la commission pour une série de questions-réponses.
M. Pierre Moscovici, Premier président de la Cour des comptes. - Je vous remercie de votre invitation, monsieur le président. Pour présenter l'analyse de la Cour sur la situation financière de la sécurité sociale à l'automne 2024, je suis en effet accompagné ce matin du nouveau président de la sixième chambre, Bernard Lejeune, mais aussi du contre-rapporteur Jean-Luc Fulachier et des rapporteurs Nicolas Fourrier et Vincent Dalmais, que je remercie pour leur contribution à la rédaction de cette note précise et synthétique.
Cette note étant la première du genre, je rappellerai tout d'abord quelques éléments de contexte. Jusqu'à la réforme organique de mars 2022, la publication de notre rapport sur l'application des lois de financement de la sécurité sociale, le fameux Ralfss, était couplée au dépôt du PLFSS, ce qui permettait une expression de la Cour sur les finances de la sécurité sociale concomitante au débat parlementaire. Depuis la réforme, le Ralfss est désormais publié fin mai, lors du dépôt du projet de loi d'approbation des comptes de la sécurité sociale. La Cour ne publie donc plus d'analyse spécifique sur les grands équilibres et la trajectoire financière du PLFSS. Pour combler ce manque, nous avons pris l'initiative cette année d'examiner la situation financière de la sécurité sociale à l'automne 2024, en intégrant les mesures inscrites dans le PLFSS 2025, afin d'actualiser le Ralfss de mai dernier.
Si vous jugez l'exercice utile, mesdames, messieurs les sénateurs, je forme le voeu qu'il puisse être pérennisé, car il s'inscrit pleinement dans notre rôle de vigie des finances publiques que nous exerçons de concert avec le Parlement.
Notre publication intervient à un moment décisif, qui permet de replacer notre analyse de la situation financière de la sécurité sociale dans le contexte, plus large, de forte dégradation de nos comptes publics. L'objectif de déficit public prévu dans la loi de finances initiale pour 2024 était de 4,4 % du PIB, mais il a été porté à 5,1 % dans le programme de stabilité présenté en avril, et l'année se terminera sans doute par un déficit de 6,1 %, ce qui représente une aggravation de 1,7 point de PIB en un an, autrement dit de 50 milliards d'euros. La situation est inédite hors période de crise, et à contre-courant de la tendance observée chez nos partenaires de la zone euro.
Ce creusement du déficit des administrations publiques en 2024 relève pour plus d'un tiers des administrations de sécurité sociale, qui comprennent l'ensemble des régimes de base de la sécurité sociale, les régimes complémentaires de retraite Agirc-Arrco, le régime d'assurance chômage ainsi que la Caisse d'amortissement de la dette sociale (Cades). Leur solde, qui devait être positif de 0,6 point de PIB, sera finalement à l'équilibre et ne viendra donc pas compenser cette année le solde déficitaire de l'État et des administrations publiques locales.
L'année 2024, cela n'aura échappé à personne, a également été marquée par l'ouverture d'une procédure européenne pour déficit excessif contre notre pays. Sans dramatiser - nous ne sommes pas sous tutelle extérieure, et c'est avant tout pour notre avenir que nous devons agir -, cette procédure nous oblige à transmettre une trajectoire crédible de désendettement fondée sur un budget cohérent. Le 23 octobre dernier, le premier plan budgétaire et structurel de la France à moyen terme (PSMT), prévu par la nouvelle gouvernance des finances publiques européennes, a été présenté au Conseil des ministres, puis transmis au Parlement et à la Commission européenne. Il est plus réaliste que les trajectoires précédentes, ce dont je me réjouis. Le Haut Conseil des finances publiques (HCFP), que je préside également, avait souligné l'incohérence de la version présentée dans le programme de stabilité en avril 2024.
L'objectif est désormais de ramener le déficit public sous les 3 points de PIB à l'horizon 2029, et non plus 2027. Il aurait été socialement et économiquement très difficile de le faire en trois ans, mais l'objectif des cinq ans reste ambitieux. Il faut donc être conscient que nous entrons dans un nouveau cycle pluriannuel de finances publiques, non pas un cycle d'austérité, mais un cycle d'efforts après des années expansionnistes commencées avec la crise de la covid-19.
Il était crucial de tenir un discours de vérité aux Français, à nos partenaires européens et à la Commission européenne. Conformément aux règles de gouvernance européenne, la période d'ajustement budgétaire de la France pourra être prolongée à sept ans, mais, en contrepartie, notre trajectoire doit être tenue. Nos programmations pluriannuelles ne peuvent plus devenir caduques dès leur publication.
J'ai été commissaire européen dans une vie antérieure, précisément en charge de ces questions, et, croyez-moi, le plus problématique, c'est l'instabilité chronique, les changements permanents. Nous devons dire où nous allons et nous y tenir.
Pour maîtriser la trajectoire plus raisonnable que nous avons arrêtée, nous devons prendre des engagements très concrets. L'enjeu n'est pas de se soumettre aux marchés ou à l'Union européenne, mais de faire preuve de bon sens. La charge de notre dette était de quelque 25 milliards d'euros en 2021 - l'équivalent du budget du logement -, de 53 milliards d'euros en 2024 - l'équivalent du budget de la défense -, et sans doute de 70 milliards d'euros l'an prochain - presque le budget de l'éducation nationale. Si notre signature devait se dégrader, l'addition pourrait tangenter les 100 milliards d'euros en 2027 ou 2028. Comment financer en même temps la sécurité sociale, l'éducation nationale, la transition écologique ? La dette publique est la dépense publique la plus stupide qui soit ; elle est improductive, elle anesthésie l'action publique.
L'objectif de réduire le déficit structurel de 1,2 point de PIB en 2025 constitue donc une inflexion réelle et bienvenue. C'est la première brique de cette trajectoire de redressement. La marche est haute, l'ajustement majeur, mais je rappelle que nous avons à l'inverse accru le déficit de 1,7 point de PIB en 2024...
Faut-il augmenter les impôts, faire plus d'économies ? Il y a mille façons de réduire le déficit. Je ne veux absolument pas préempter le débat politique, et ce n'est absolument pas mon rôle au demeurant. En revanche, si nous ne tenions pas notre objectif de réduction des déficits, nous nous exposerions à de très grandes difficultés : renchérissement des primes de risque, augmentation du coût de l'argent, diminution de l'investissement, de la consommation, de l'activité... Sans verser dans le scénario catastrophe, auquel je ne crois pas en vérité, nous devons veiller aux effets « boule de neige ».
J'en viens plus spécifiquement à la situation financière de la sécurité sociale, à propos de laquelle la Cour des comptes souhaite vous livrer trois messages principaux.
Nous constatons, premièrement, que le déficit de la sécurité sociale s'est brutalement aggravé en 2024 pour atteindre un niveau alarmant, alors même que les dépenses liées à la crise sanitaire sont désormais résiduelles. C'est d'autant plus préoccupant que nous sommes en période de croissance, fût-elle faible. Avec un tel déficit, la sécurité sociale n'a pas de marges financières pour absorber une éventuelle nouvelle crise sanitaire ou faire face au mur des dépenses médico-sociales et de santé qui s'annoncent sous l'effet du vieillissement de la population.
Nous pensons donc, deuxièmement, qu'un effort vigoureux de maîtrise du déficit de la sécurité sociale est indispensable, dès 2025. Les mesures en recettes et en dépenses présentées dans le PLFSS permettraient certes de contenir le déficit, mais uniquement dans la limite de ce qui était prévu dans la LFSS pour 2024. Il s'agirait donc d'un minimum, conditionné de surcroît aux mesures législatives définitivement adoptées et au comportement des acteurs et prescripteurs du système de santé.
S'agissant, troisièmement, de la trajectoire financière de la sécurité sociale d'ici à 2028, le PLFSS 2025 prévoit une dégradation continue du déficit de la sécurité sociale, sans perspective de retour à l'équilibre financier, comme le prévoyait déjà la LFSS 2024. Cette trajectoire, à notre sens, n'est pas soutenable. La Cour appelle donc à une prise de conscience collective et à des réformes structurelles permettant d'envisager un retour à l'équilibre financier de la sécurité sociale.
Le déficit de la sécurité sociale devrait finalement s'établir en 2024 à 18 milliards d'euros, selon les données actualisées du PLFSS pour 2025, soit 10,8 milliards d'euros de plus qu'en 2023, et 7,5 milliards d'euros de plus que la prévision initiale pour 2024. Au cours de la dernière décennie, à l'exception des deux années de crise sanitaire, un dépassement d'une telle ampleur est, là encore, sans précédent. Il s'agit surtout d'une rupture dans le processus de résorption du déficit de la sécurité sociale depuis le pic atteint en 2020 lors de la crise sanitaire. La mauvaise exécution de la LFSS pour 2024 s'explique par un effet de ciseaux entre, d'une part, un niveau surestimé de recettes pour la sécurité sociale - c'est aussi le cas pour l'ensemble des administrations publiques en 2024 - et, d'autre part, une dynamique des dépenses de santé insuffisamment maîtrisée.
Vous l'avez relevé dans votre analyse du projet de loi d'approbation des comptes de la sécurité sociale de l'année 2023 : l'amélioration des comptes en 2022 et 2023 n'a tenu qu'au reflux des dépenses liées à la crise sanitaire, et non au reflux des dépenses structurelles.
Quant aux recettes, elles sont inférieures de 6,2 milliards d'euros à la prévision initiale, en raison, sans doute, de projections macroéconomiques trop optimistes. L'évolution de la masse salariale serait ainsi de 3,2 %, contre une prévision de 3,9 % en LFSS, ce qui conduit à un manque à gagner de 2,9 milliards d'euros de recettes assises sur les revenus du travail. Par ailleurs, la moindre dynamique de la TVA, dont 28 % est affecté à la sécurité sociale, pèse également sur les recettes. Cela fait partie des sujets qu'il faudra étudier : la composition de la croissance a peut-être changé, il est possible qu'elle soit davantage tirée par les exportations désormais... Ce n'est pas une mauvaise chose, mais c'est la consommation qui fabrique de la TVA, non l'export. Enfin, les recettes de la fiscalité comportementale sont en retrait par rapport aux prévisions.
Aurait-il été possible d'atténuer le déficit en 2024 ? Plusieurs signaux d'alerte avaient été émis. En 2023, le HCFP avait jugé optimiste la prévision de croissance de 1,4 % retenue par la loi de finances pour 2024. Le rapport à la commission des comptes de la sécurité sociale avait détecté, en 2024, 5,4 milliards d'euros de recettes manquantes. Enfin, dans son avis de juillet 2024, le comité d'alerte sur l'évolution des dépenses d'assurance maladie avait relevé que la progression spontanée des dépenses de soins de ville, trop rapide, dépassait la prévision de 1 milliard d'euros.
Pour prendre en compte ces alertes, la meilleure solution aurait incontestablement été l'examen d'un projet de loi de financement rectificative de la sécurité sociale, ce qui aurait permis de débattre des conditions du rétablissement de l'équilibre financier.
La dégradation des comptes est imputable - dans des proportions équivalentes avoisinant 3,5 milliards d'euros - à la branche vieillesse, dont le déficit atteindrait 5,5 milliards d'euros, et à la branche maladie, dont le déficit continuerait à progresser pour atteindre 14,6 milliards d'euros. En parallèle, les excédents structurels se réduiraient en 2024 pour la branche famille, à 0,4 milliard d'euros, et pour la branche accidents du travail et maladies professionnelles (AT-MP), à 0,7 milliard d'euros. Seul le solde de la branche autonomie se rétablirait, à 0,9 milliard d'euros.
L'excédent de la branche AT-MP s'inscrirait dans un contexte de renforcement de la prévention et d'évolutions des prises en charges liées tant aux troubles musculo-squelettiques qu'aux risques psychosociaux. Le récent rapport de votre commission Les grands enjeux de la branche accidents du travail et maladies professionnelles (AT-MP), par Mmes Marie-Pierre Richer et Annie Le Houérou, souligne ces évolutions.
Quant à la branche autonomie, elle fait face au défi majeur de l'amélioration de l'accueil des personnes âgées et des personnes en situation de handicap. Je tiens, à cet égard, à insister sur la situation financière des établissements médico-sociaux, analysée dans le rapport de votre commission Ehpad : un modèle à reconstruire, par les sénatrices Chantal Deseyne, Solanges Nadille et Anne Souyris. La Cour des comptes avait elle-même réalisé un rapport à votre demande, que j'étais venu présenter ici : La prise en charge médicale des personnes âgées en Ehpad. Celui-ci soulignait un besoin incontestable de financements supplémentaires pour ces établissements. La difficulté est manifeste : alors que la branche est faiblement excédentaire, il faut accroître les dépenses.
La branche vieillesse reste encore fortement déficitaire. La hausse des dépenses, de 6,8 %, avait été anticipée dans la LFSS pour 2024, en raison de la forte revalorisation des pensions au 1er janvier dernier, avec, en outre, des effets financiers limités de la réforme des retraites, la revalorisation des minima de pension étant équivalente aux économies permises par les mesures d'âge.
Le déficit de la branche maladie se cristalliserait désormais à un niveau proche de 15 milliards d'euros. Il s'explique en partie par le rattrapage non financé des salaires du personnel hospitalier décidé dans le cadre du Ségur de la santé, à hauteur de 12 milliards d'euros par an, mais aussi par l'accumulation de dépassements importants de l'Ondam au cours des dernières années, notamment du fait des soins de ville. Ainsi, les dépenses de l'Ondam, qui devaient progresser de 7 milliards d'euros en 2024, augmenteraient finalement de 8,2 milliards d'euros. Nous appelions dans le Ralfss à une « reprise en main » du pilotage de cet objectif après les dépassements de 2022 et 2023 ; je renouvelle le message pour 2025 !
À cela s'ajoute le déficit des hôpitaux publics, qui a atteint des proportions inédites en 2023 à 2,1 milliards d'euros, contre 1,3 milliard d'euros en 2022 et 0,4 milliard d'euros en 2021. Il y a néanmoins deux bonnes nouvelles dans ce domaine : un, l'activité en nette reprise au premier semestre 2024, à hauteur de 4,3 %, pourrait enfin permettre de repasser au-dessus du volume d'avant la crise sanitaire ; deux, l'investissement pourrait atteindre 5,6 milliards d'euros, avec, comme nécessaires objectifs, de remédier à la vétusté des installations et d'améliorer les conditions de travail des personnels. On ne peut néanmoins que regretter que les 13 milliards d'euros de ressources de la Cades destinés au désendettement et à la relance de l'investissement hospitalier sur la période 2021-2029 aient été saupoudrés, comme le montre notre rapport d'octobre 2023 La situation financière des hôpitaux publics après la crise sanitaire.
En définitive, il en va des finances sociales comme de celles de l'ensemble des administrations publiques : l'année 2024 a été particulièrement négative, avec une dégradation inédite du déficit hors période de crise. Ce tableau peu optimiste appelle des efforts immédiats. Sans mesure correctrice, le déficit s'établirait en effet à 28,4 milliards d'euros dès l'an prochain, selon le dernier rapport à la Commission des comptes de la sécurité sociale.
Le PLFSS pour 2025 vise un effort de l'ordre de 12,4 milliards d'euros, réparti entre une baisse des dépenses de 4,9 milliards d'euros et une augmentation des recettes de 7,5 milliards d'euros. Cela représente environ un cinquième de l'effort global de 60 milliards d'euros sur les finances publiques proposé par le Gouvernement. L'objectif figurant dans le texte est un déficit ramené à 16 milliards d'euros à la fin de 2025, un montant proche de ce qui était prévu dans la trajectoire figurant dans le précédent PLFSS.
Les principales mesures concernent logiquement les deux branches déficitaires.
Je pense notamment à la réduction des allégements généraux de cotisations sociales, qui ont bondi de 60 milliards d'euros en 2019 à 80 milliards d'euros en 2024. Le gain financier serait de 4,1 milliards d'euros pour la sécurité sociale, ce qui paraît raisonnable au regard de la progression des dernières années et de la considérable dégradation des finances publiques. Au passage, je note que l'on commence à revenir en partie sur les niches sociales liées aux compléments de salaire, qui ont fait l'objet d'un chapitre du Ralfss en mai dernier. La possible inclusion de la prime de partage de la valeur dans le calcul du revenu de référence pour les allégements généraux et les évolutions en matière de déduction forfaitaire spécifique constituent un premier pas vers le retour au droit commun que nous encourageons.
Deux mesures importantes concernent le rééquilibrage de la branche vieillesse. En premier lieu, le décalage pérenne de six mois de l'indexation des pensions de retraite - au 1er juillet, au lieu du 1er janvier - représenterait une économie annuelle avoisinant 3 milliards d'euros pour la sécurité sociale et 4 milliards d'euros pour l'ensemble des finances publiques. Il n'appartient pas à la Cour de discuter de l'opportunité de cette mesure, qui sera largement débattue, même si quelques éléments objectifs sont sans doute à prendre en compte. En second lieu, le PLFSS fait apparaître un effort d'économie supplémentaire du système de santé lié au rééquilibrage financier de la Caisse nationale de retraites des agents des collectivités locales (CNRACL), dont la situation n'avait pas été prise en compte dans le cadre de la réforme des retraites d'avril 2023.
La progression de l'Ondam au titre de 2025 est revue à 2,8 %. Une telle rectification paraît équilibrée : elle permet de tirer les conséquences du dépassement de l'année précédente et de prendre en compte la révision à la baisse de l'inflation. Parmi les économies imposées au sein de l'Ondam, certaines sont en réalité des transferts de charge vers les organismes complémentaires de santé. Toutes ces mesures, si elles étaient in fine adoptées, représenteraient un quantum raisonnable. Il resterait toutefois une incertitude sur leurs conditions d'exécution, qui reposent sur des hypothèses économiques favorables. De fait, selon le Haut Conseil des finances publiques, la prévision de croissance de 1,1 % est « un peu élevée compte tenu de l'orientation restrictive du scénario de finances publiques associé ». En appliquant ce que les économistes appellent un multiplicateur keynésien, certains instituts de conjoncture parlent plutôt de 0,7 % ou de 0,8 % de croissance. D'où une prévision de masse salariale pour 2025 jugée un peu optimiste.
La trajectoire financière dessinée dans le PLFSS, qui doit contribuer à l'objectif de repasser sous le seuil des 3 % de déficit public en 2029, ne nous paraît pas suffisamment soutenable. Le déficit annuel de la sécurité sociale se dégraderait de manière continue pour atteindre 19,9 milliards d'euros en 2028, sans perspective de retour à l'équilibre financier. Cette situation reflète la part croissante des dépenses de sécurité sociale dans le PIB, sans véritable solution de financement. Or cette part est appelée à croître encore, en raison du vieillissement de la population et du développement des maladies chroniques. Les dépenses de retraite progresseraient de 13,4 % du PIB en 2023 à 13,7 % en 2027.
En outre, le niveau des déficits prévus de 2026 à 2028 excède la capacité annuelle de la Cades, soit 16 milliards d'euros, éloignant toute perspective de réduction de la dette sociale. La Cour a déjà insisté, dans le dernier Ralfss, sur ce « point de bascule » préoccupant. La trajectoire financière conduirait à l'accumulation d'un stock de dettes sociales estimé à près de 100 milliards d'euros d'ici à 2028, c'est-à-dire à environ 3 % du PIB, et ce sans solution de financement puisque la capacité de reprise de la Cades est saturée, ou presque. En conséquence, les déficits sont dorénavant financés par l'Urssaf Caisse nationale, qui a pour mission d'assurer la trésorerie de court terme des régimes de sécurité sociale. Dès 2024, le montant total des déficits à couvrir par cet organisme se rapprochera sensiblement de son plafond d'emprunt, fixé à 45 milliards d'euros. Pour y remédier, le PLFSS 2025 prévoit deux mesures : d'une part, un relèvement de ce plafond à 65 milliards d'euros et, d'autre part, l'allongement de la durée maximale d'emprunt de l'Urssaf Caisse nationale allongée à vingt-quatre mois. Cela étant, l'organisme n'a pas vocation à soutenir dans la durée des montants élevés de dette sociale.
Cette situation appelle à une reprise en main de la trajectoire financière de la sécurité sociale. La solution en apparence la plus simple serait un nouveau report de la durée de vie de la Cades au-delà de 2033 et, donc, un report des prélèvements dont celle-ci bénéficie. Une telle décision supposerait le vote d'une loi organique. Ce recours ne remédierait pas à la situation structurellement déficitaire de la sécurité sociale et n'empêcherait pas la poursuite de l'accumulation de dettes. Le traitement du stock de dettes des prochaines années doit en conséquence s'accompagner d'une stratégie pluriannuelle crédible de remise en ordre des comptes de la sécurité sociale, condition nécessaire pour permettre à la Cades de faire appel, dans de bonnes conditions, aux marchés financiers.
L'impasse de financement dans laquelle nous nous trouvons impose désormais de prendre des mesures de redressement dans un cadre pluriannuel, ce que la Cour suggère dans ses rapports. Je me refuse à considérer qu'il y aurait une forme de fatalité au déficit croissant de la sécurité sociale. Il est indispensable d'en reprendre le pilotage financier pour assurer la pérennité de notre modèle de solidarité et de cohésion : c'est l'héritage que nous léguons aux générations futures. Nous avons la responsabilité d'en assurer l'équilibre financier.
Je préconise une approche responsable, qui concilierait les réponses aux besoins sociaux et nos capacités de financement, en étant à la fois socialement acceptable et économiquement soutenable. Atteindre le point d'inflexion est une impérieuse nécessité ; à la démocratie de s'exprimer, ensuite, sur la façon d'atteindre cet objectif.
M. Philippe Mouiller, président. - Je vous remercie, monsieur le président, de nous avoir éclairés, même si nous disposions déjà d'un certain nombre d'éléments. Nous avons conscience de la situation, conscience que les constats de la Cour viennent renforcer.
Mme Élisabeth Doineau, rapporteure générale. - Nous remercions l'ensemble des membres de la Cour pour les éclairages essentiels qu'ils nous apportent - je pense notamment à celui sur la CNRACL, que vous avez évoquée dans vos propos, monsieur le Premier président.
Vous évoquez une dégradation très significative, une crise d'une ampleur inédite. Je ne vais pas vous redemander pourquoi nous en sommes là - vous avez évoqué les origines de la situation -, mais que pensez-vous de la méthodologie des prévisions ? Selon vous, un projet de loi de financement rectificative aurait été nécessaire ; il n'y en a pas eu. Vous avez également signalé que le rapport à la Commission des comptes de la sécurité sociale du mois de mai et l'avis du comité d'alerte du mois de juillet avaient, d'une certaine manière, été mis sous le tapis.
Quelle méthodologie nous proposeriez-vous, afin que nous réagissions plus tôt et évitions de nous retrouver dans une telle situation ?
Par ailleurs, des mesures importantes ont été prises sur les retraites, même si elles demeurent insuffisantes. Ce n'est pas le cas pour les dépenses de santé. La Cour considère donc, dans son dernier Ralfss, que l'effort à réaliser d'ici à 2028 doit « porter en priorité sur la branche maladie ». Pouvez-vous nous rappeler, à cet égard, vos principales propositions concrètes de réformes structurelles ?
Vous évoquez la nécessité d'un nouveau transfert de dette à la Cades et, donc, d'une loi organique pour repousser une nouvelle fois l'échéance de 2033, sous réserve de perspectives crédibles de retour à l'équilibre pour permettre le transfert. Interrogé par notre commission sur cette question, le ministre chargé du budget et des comptes publics a insisté, avant toute chose, sur la nécessité d'avoir cette trajectoire crédible de retour à l'équilibre. Quelles mesures concrètes pour aller en ce sens ? Faudrait-il prévoir, par exemple, des mesures d'économies supplémentaires de 5 ou 6 milliards d'euros par an à partir de 2026, soit deux fois moins que ce qui est prévu en 2025, et compléter cela par des transferts de recettes si, comme nous pouvons le craindre, l'hypothèse de croissance du Gouvernement se révèle optimiste ?
La Cour écrit que « l'estimation d'économie [de la réforme des allégements généraux] ne prend pas en compte le surcoût, non chiffré pour la sécurité sociale, lié aux potentielles suppressions d'emplois qui résulteraient de cette hausse ». J'ai eu l'occasion d'en parler à la ministre du travail, hier. Si on suppose que la réforme mettrait 40 000 personnes au chômage, à combien peut-on chiffrer ce « surcoût » ?
M. Pierre Moscovici. - J'aurai une réponse brève et générique sur la méthodologie. Le débat s'ouvre à peine, il faudra bien comprendre ce qui s'est passé, non pas pour dresser un quelconque procès en responsabilité, mais pour éviter de réitérer les mêmes erreurs. Sur les recettes, constatons qu'il y a eu des erreurs en 2023, et qu'elles se sont répétées et amplifiées en 2024, avec, au passage, un effet boule de neige, faute d'avoir fait les corrections nécessaires.
Personne, donc, n'a à l'heure actuelle la réponse à votre question. La dérive des comptes publics en 2024 découle de trois facteurs, dont il nous faudra apprécier le poids respectif. D'abord, des erreurs de prévisions ont été commises, et c'est un point - je suis obligé de le dire - que nous avions souligné dans plusieurs de nos avis. Ensuite, la dynamique des dépenses n'a pas concerné que les collectivités locales ; il faut regarder l'évolution des dépenses de chacun des trois ensembles constitutifs de notre sphère publique : État, collectivités locales et sécurité sociale. Enfin, et peut-être surtout, les recettes publiques ont connu une attrition encore inexpliquée, les recettes de la sécurité sociale n'échappant pas à ce phénomène extrêmement spectaculaire. La TVA est particulièrement concernée, mais aussi l'impôt sur les sociétés. Notre machine à prévoir les recettes est en partie cassée.
Il faudra, sur ce sujet, une réflexion collective. La commission des finances de l'Assemblée nationale, transformée en commission d'enquête, et la Cour des comptes, au travers de sa première chambre, contribueront à ces travaux. La publication de notre rapport sur l'exécution du budget de l'État sera effectivement à peu près concomitante avec les résultats de la commission d'enquête, vers le début du printemps.
Une fois la boîte noire ouverte, nous pourrons réfléchir aux solutions. Je n'ai jamais évoqué en public l'une d'entre elles, qui ne correspond pas vraiment à notre culture administrative, mais je l'instille ici : soustraire l'exercice de prévisions à l'administration, qui est sous le contrôle du politique, et le confier à une institution indépendante, qui pourrait être le Haut Conseil des finances publiques. Cette piste n'est pas totalement baroque, car cette pratique correspond à celle d'un certain nombre de nos partenaires européens. L'exemple le plus frappant est l'Office for Budget Responsibility au Royaume-Uni.
Je tâcherai d'élaborer un peu plus ma proposition dans les semaines à venir, d'autant que j'imagine être auditionné par la commission d'enquête. Objectiver la prévision est en tout cas un but tout à fait souhaitable, certains commentaires évoquant une baisse de la qualité des estimations. Dans ce jeu de ping-pong entre l'administration et le politique, une solution peut émerger...
Les Ralfss des dernières années ont été riches en propositions de réformes structurelles. Pour me limiter au dernier, datant de mai 2024, il proposait de revenir sur les exemptions et exonérations de charges sociales pour certaines primes, dont le poids représente plus de 13 % de la rémunération des salariés. Plusieurs scénarios étaient présentés afin de faire évoluer l'équilibre dans la prise en charge des congés maladie, entre l'assurance maladie, les entreprises et, pour une faible part, les salariés eux-mêmes. Il était proposé de restreindre à l'hôpital le recours aux médecins contractuels et de mieux piloter la gestion des lits. Pour les soins de ville, nous suggérions de changer considérablement d'échelle - nous insistons sur ce point - dans la lutte contre les fraudes. Nous recommandions enfin la création d'un sous-objectif spécifique au médicament au sein de l'Ondam.
De telles réformes, si elles sont appliquées, peuvent avoir de fortes répercussions sur les dépenses. Il appartient au Parlement de définir leurs conditions de mise en oeuvre. De manière générale, le déficit structurel de l'assurance maladie appelle à revoir l'organisation de notre système de santé, qui a bénéficié d'une hausse importante de crédits ces dernières années sans objectif précis d'amélioration de la qualité, de l'accessibilité et de la sécurité des soins.
Je n'ajouterai pas grand-chose à mon intervention liminaire sur la Cades ; je ne veux pas épuiser tout de suite les travaux en la matière !
Enfin, le chiffrage de la mesure de réduction des allégements généraux se limite bien aux effets directs de la baisse des avantages, toutes choses égales par ailleurs, comme c'est le cas pour l'ensemble des estimations produites dans le cadre des projets de loi de financement de la sécurité sociale. En cela, nous suivons la méthode habituelle de construction budgétaire. Dans son analyse, la Cour prend néanmoins la précaution de préciser que l'estimation de 4,1 milliards d'euros d'économies ne tient pas compte des effets indirects.
À cet égard, c'est moins les effets mécaniques en croissance du nombre de chômeurs que les effets indirects sur la masse salariale qui vont impacter les comptes de la sécurité sociale. La réduction des allégements généraux se traduirait par un renchérissement du coût du travail pour les entreprises. Certaines devraient recruter moins ou licencier beaucoup pour réduire les hausses de salaire qu'elles envisagent d'accorder à leurs salariés et compenser la charge nouvelle. La somme de tous ces effets amoindrira les gains de recettes attendus pour la sécurité sociale. L'effet global dépend toutefois de l'équilibrage final des réductions d'allégement, au niveau du Smic ou de salaires plus élevés.
Mme Pascale Gruny, rapporteur pour la branche vieillesse. - Dans le Ralfss de 2024, la Cour des comptes relevait qu'en l'absence de mesures, le déficit de la CNRACL représenterait en 2027 les trois quarts du déficit de la branche vieillesse et du Fonds de solidarité vieillesse (FSV). Pour y remédier, le Gouvernement prévoit d'augmenter le taux de contribution employeur de quatre points par an pendant trois ans. Nous avons entendu, hier, le président du conseil d'administration de la CNRACL, qui nous a longuement parlé des problèmes structurels rencontrés par la Caisse, notamment la tendance démographique défavorable à moyen et long termes. Il nous a également fait part du poids croissant de la dette financière et du fait que l'Urssaf Caisse nationale augmentait les taux d'intérêt payés par la CNRACL, avec une marge financière justifiée par la fragilité de sa situation.
Quelles solutions vous semblent envisageables pour résorber le déficit de la Caisse, sachant qu'il n'est pas certain que la hausse envisagée puisse être effectivement supportée par les collectivités territoriales et les établissements hospitaliers ? Ne pourrait-on pas prévoir un rachat de la dette de la CNRACL par la Cades ?
S'agissant de la branche vieillesse, si les prévisions figurant dans le PLFSS pour 2025 sont plus optimistes que celles qui figurent au PLFSS pour 2024, il apparaît néanmoins que le déficit continuera à s'aggraver en 2028, date à laquelle il serait de 6,1 milliards d'euros. Pensez-vous qu'un allongement de la durée du travail soit à nouveau nécessaire ? Quelles sont vos préconisations pour résorber ce déficit ?
Mme Corinne Imbert, rapporteure pour la branche maladie. - Vous rappelez que la bonne exécution de l'Ondam en 2025 est conditionnée à la réalisation d'un niveau d'économies sans précédent, d'un montant de 4,9 milliards d'euros. Le comité d'alerte sur l'évolution des dépenses d'assurance maladie et le Haut Conseil des finances publiques ont souligné le caractère optimiste de cet objectif en raison du caractère très incertain des économies projetées, tant pour le sous-objectif relatif aux dépenses de soins de ville que pour celui relatif aux établissements de santé.
Nous en déduisons que la projection de l'Ondam a peu de chances d'être respectée en exécution. Devons-nous porter la même appréciation sur les prévisions établies pour 2026 à 2028 ? Ces dernières sont-elles étayées et vous paraissent-elles plausibles, en l'état des informations dont vous disposez ? Quels seraient pour la Cour les scénarios plausibles de redressement des comptes de la branche maladie ? À quel horizon ?
Vous appelez à reprendre le pilotage financier des comptes de la sécurité sociale. Alors que le comité d'alerte, à la main du Gouvernement, a un seuil d'alerte fixé à 0,5 % de l'objectif, le Sénat avait voté une disposition en 2023 et en 2024 visant à considérer que l'équilibre général de la sécurité sociale était remis en cause si le seuil atteignait les 1 %. L'idée est de déclencher la sollicitation de la commission des affaires sociales prévue dans la loi organique. Que pensez-vous d'une telle disposition ?
Vous indiquez, dans votre communication sur les comptes de la sécurité sociale, que « la persistance de [...] déficits fragilise la sécurité sociale et l'expose à des difficultés supplémentaires en cas de nouvel aléa conjoncturel ou d'événements affectant ses recettes ou ses dépenses ». Faut-il comprendre de cette affirmation que notre système de financement ne pourrait pas absorber un nouvel événement exceptionnel du type de celui du covid-19 ?
Dans le Ralfss de mai dernier, la Cour recommande de renforcer la contribution des soins de ville à l'effort de régulation des dépenses d'assurance maladie. Pour cela, elle préconise de mettre en place des dispositifs qui permettraient de compenser les dépassements constatés par rapport aux objectifs adoptés en loi de financement de la sécurité sociale. Quels sont les types de dispositifs envisagés ? La possibilité de procéder à des baisses de tarif unilatérales, telle que prévue par le Gouvernement dans le champ de l'imagerie ou de la biologie, répond-elle à cette recommandation ?
Au-delà de la dynamique des dépenses de soins de ville qui demeure difficile à réguler, une inquiétude forte porte actuellement sur la situation des établissements de santé, notamment des hôpitaux publics dont les indicateurs financiers s'aggravent et dont les déficits cumulés, qui se creuseront encore en 2024, devraient déjà dépasser les 2 milliards d'euros en 2023. Cette situation limite leur capacité à investir et peut mettre en difficulté l'offre de soins au niveau local. Vous avez noté que l'investissement redémarrait : sera-t-il suffisant pour autant ?
Vous préconisez d'engager des réformes structurelles en matière d'organisation de l'offre de soins dans les territoires, mais de telles réformes ne peuvent produire leurs effets qu'à long terme alors que les tensions sur l'investissement et sur l'offre de soins sont immédiates et très concrètes. Quelles pistes propose la Cour pour résoudre cette difficile équation ?
M. Olivier Henno, rapporteur pour la branche famille. - Les indus de la branche famille vous ont poussés à ne pas valider les comptes. Pensez-vous que les décisions prises à ce sujet sont amenées à résoudre le problème dans les années à venir ?
En suivant la pente actuelle, la branche famille sera bientôt non plus excédentaire, mais à l'équilibre, du fait du transfert de la prise en charge financière des indemnités journalières à la Caisse nationale des allocations familiales (Cnaf). Quelles sont les prévisions de la Cour quant à l'évolution des comptes de la branche pour les prochaines années, compte tenu du vote créant un service public de la petite enfance ?
Il a été décidé, dans le cadre du Ségur de la santé, d'un certain nombre de moyens à investir. Pourtant, nous avons presque l'étrange sentiment que rien ne s'est passé ! N'aurait-il pas fallu accompagner une évolution structurelle plus lourde ? Compte tenu des moyens que nous avons consacrés, c'est un peu le tonneau des Danaïdes.
Mme Marie-Pierre Richer, rapporteure pour la branche AT-MP. - La branche AT-MP, jusqu'à présent excédentaire, devient déficitaire, alors que nous regrettons un manque d'investissement. La Cour des comptes a publié un audit flash en 2024, assez critique sur certains outils de la politique de prévention de cette branche, déplorant une logique de guichet qui n'encourage pas à l'efficience. Annie Le Houérou et moi parvenons au même constat au travers du rapport que nous avons présenté, en soulignant l'insuffisance du ciblage des subventions en faveur de la prévention.
Localement, la situation actuelle peut créer des difficultés. En effet, les subventions sont attribuées selon une logique de « premier arrivé, premier servi », qui conduit parfois à léser des entreprises dont les besoins seraient avérés. Quelles réponses estimez-vous envisageables pour sortir la politique de prévention de la branche d'une logique de guichet et pour encourager un meilleur ciblage sur les entreprises qui en ont le plus besoin ?
Quelles leçons devons-nous tirer du défaut d'efficacité de certaines politiques de prévention alors que le fonds d'investissement dans la prévention de l'usure professionnelle (Fipu) poursuit sa montée en charge rapide et appelle à une utilisation efficiente des moyens compte tenu de la situation financière de la branche ? Quels sont plus généralement les enjeux propres à la branche pour la Cour des comptes ?
M. Pierre Moscovici. - La CNRACL - je le répète - est un angle mort de la réforme des retraites, comme nous l'avions souligné à l'époque, alors même que cette structure représentera les trois quarts du déficit de la branche en 2030. Puisque le déséquilibre est structurel, il faut rétablir l'équilibre financier. Pour cette raison, attendons-nous à ce que l'augmentation des cotisations employeur prévue en 2025 se poursuive en 2026 et 2027. Elle est indispensable pour assurer la pérennité de la CNRACL. Le PLFSS traduit cette hausse par un effort d'économies supplémentaire du système de santé, à due proportion.
La hausse des taux de cotisation, étalée sur trois ans, est une piste utile, qui a été préconisée par le rapport de l'inspection générale des finances (IGF), l'inspection générale des affaires sociales (Igas) et l'inspection générale de l'administration (IGA).
Il faut effectivement mieux gérer la dette de la CNRACL, dans un contexte où, compte tenu de la hausse des taux, de l'état des finances de la sécurité sociale et de celui des finances de la Caisse, le coût de l'intervention de l'Urssaf Caisse nationale s'élève.
Madame Gruny, le choix d'augmenter les recettes de la branche vieillesse relève du Gouvernement et du Parlement. Nous pouvons sans doute en premier lieu réduire les niches. La reprise de la dette de la Cades ne peut être une solution que marginalement étendue à la CNRACL : les limites sont procédurales, juridiques et financières.
Madame Imbert, la bonne tenue de la trajectoire de l'Ondam d'ici à 2028 implique la poursuite d'efforts sur la durée concernant la branche maladie et sa « reprise en main », pour utiliser une expression qui peut paraître ferme. De 2026 à 2028, la trajectoire repose sur une progression moyenne de 2,9 points par an, soit 1,2 point au-dessus de l'inflation - un chiffre identique à la trajectoire de la période 2017-2019, qui a été respectée.
Cette progression est donc réaliste, mais ne permet pas pour autant de revenir à l'équilibre financier : la question est politique, car, de facto, nous savons comment prendre en main la situation, comme je l'ai entendu au cours d'une audition de M. Fatôme, directeur général de la Caisse nationale de l'assurance maladie (Cnam), pour préparer les revues de dépenses que je remettrai au Premier ministre prochainement. Cette progression permet seulement de stabiliser le déficit.
À ce stade, les mesures d'économie prévues d'ici à 2028 ne sont pas documentées dans les annexes du PLFSS. Elles sont pourtant indispensables. Il ne sera pas possible de décider chaque année de nouvelles baisses de remboursement ou de nouveaux transferts de charges vers les organismes complémentaires. Le premier objectif doit donc être d'assurer l'exécution de l'Ondam, conformément aux prévisions initiales. Le comité d'alerte de l'Ondam rappelle dans son avis du 30 octobre dernier les « risques élevés de dépassement s'agissant des dépenses de soins de ville et de soins en établissement de santé ». Il est encore temps de définir précisément les économies en mettre en oeuvre.
À plus long terme, le retour de la branche maladie vers une situation financière plus équilibrée suppose de mettre en oeuvre dans un cadre pluriannuel des réformes structurelles dans le domaine de la santé. Il faut les préparer dès maintenant. Les hôpitaux publics bénéficient d'une enveloppe de 13 milliards d'euros dans le cadre du Ségur de la santé sur la période 2021-2029, dont 6,5 milliards d'euros sont alloués au désendettement et 6,5 milliards d'euros à la relance de l'investissement hospitalier. Ce financement, qui n'est pas comptabilisé dans l'Ondam, doit être utilisé pour faire évoluer notre système vers plus d'efficience. Il ne s'agit pas de proposer je ne sais quelle politique d'austérité au détriment de nos concitoyens.
La trajectoire financière de la sécurité sociale, qui n'est pas excessive, est effectivement sur une mauvaise pente. De fait, à notre sens, elle n'est pas en l'état totalement soutenable alors que nous connaissons une période de croissance économique. Même si toutes les mesures prévues dans le PLFSS pour 2025 sont votées et exécutées, permettant de respecter cette trajectoire jusqu'en 2028, le déficit continuera à s'aggraver. Pourtant, en 2019, à la veille de la crise sanitaire, la sécurité sociale était presque revenue à l'équilibre financier après le pic de déficit qui avait suivi la crise financière de 2008.
La trajectoire financière de la sécurité sociale conduit à une accumulation de déficit de près de 100 milliards d'euros d'ici à 2028. Imaginons qu'une crise sanitaire survienne à nouveau : contrairement à 2020, la Cades ne pourrait pas en supporter les conditions financières.
La dynamique des dépenses de soins de ville dépasse chaque année la progression de l'Ondam inscrite en LFSS. Contrairement aux autres sous-objectifs, il n'existe pas de mécanisme de mise en réserve de crédits susceptibles d'être annulés en fin d'année.
À nouveau en 2024, une annulation des crédits des établissements médico-sociaux est prévue pour atténuer en partie le dépassement de ces soins. Les mécanismes de régulation des soins de ville sont toutefois extrêmement insuffisants. Seul le report de six mois de l'entrée en vigueur de nouvelles conventions de professionnels de santé est mis en oeuvre. En revanche, la suspension sous condition de l'entrée en vigueur des mesures conventionnelles n'est pas envisagée. La Cour propose donc d'instituer des mécanismes de régulation des soins de ville qui soient plus opérants.
Pour les professions prescriptives de soins, la nouvelle convention médicale signée en juin 2024 pour la période allant jusqu'à 2029 ne contient qu'une seule clause de rendez-vous, lequel se tiendra en septembre 2025. Ce n'est pas suffisant pour s'assurer du suivi des engagements de chaque partie. Le mécanisme de régulation prix-volume, négocié par la Cnam avec le secteur de la biologie médicale, est, à notre sens, à étendre au secteur de la radiothérapie et de l'imagerie médicale dans l'objectif de fixer sur plusieurs années des enveloppes de dépenses compatibles avec le taux de progression de l'Ondam.
Pour les dépenses de produits de santé, qui relèvent largement des soins de ville, la Cour a recommandé la création d'un sous-objectif spécifique.
La situation des établissements de santé est incontestablement un point d'attention, notamment celle des hôpitaux publics, dont les indicateurs financiers s'aggravent et dont les déficits cumulés devraient déjà dépasser les 2 milliards d'euros en 2023. Toute action de rétablissement des comptes prendra du temps. Il faut agir avec méthode et détermination pour viser à la fois la qualité des soins, la sécurité de ces derniers et l'équilibre financier. La première étape est sans doute d'analyser les causes du déficit croissant. Une part est liée à des facteurs conjoncturels, communs à tous les hôpitaux, comme l'inflation, mais il faut constater, au-delà, une extrême hétérogénéité de la situation financière des établissements. Il faut donc examiner ces derniers au cas par cas : territoire, taille, spécialités...
Le modèle en difficulté est celui de l'hôpital généraliste de taille petite et moyenne, isolé sur son territoire. Ce type de structure éprouve des difficultés croissantes à stabiliser sa patientèle, à fidéliser son personnel soignant et, à terme, à assurer de meilleures conditions de qualité et de sécurité des soins. Vous êtes les représentants des territoires et j'ai moi-même été un élu local - trop jeune ou trop vieux, je n'ai pas l'âge d'être amnésique ! - : nous touchons à quelque chose d'extrêmement sensible. Nous sommes attachés à la présence des services publics sur les territoires, mais d'autres difficultés apparaissent s'ils sont de faible qualité.
La Cour a préconisé la préparation de stratégies individuelles de retour à l'équilibre financier pour les hôpitaux publics dont la situation est parmi la plus dégradée. À la demande des agences régionales de santé (ARS), une quarantaine d'établissements identifiés comme fragiles a connu un audit en 2023 et en 2024 par l'Agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap). Cette démarche est assurément à poursuivre. À moyen terme, les hôpitaux les plus en crise - ils ne sont pas nombreux - devraient envisager des regroupements ou des fermetures de services dans le cadre d'une réorganisation de l'offre régionale de soins. Les 13 milliards d'euros financés par la Cades pour le désendettement des établissements de santé et pour la relance de l'investissement hospitalier doivent être mobilisés en ce sens, comme l'a recommandé la Cour dans son rapport d'octobre 2023.
Monsieur Henno, les pertes après contrôle de la branche famille en 2022 étaient de 5,8 milliards d'euros, dont plus des trois quarts proviennent d'indus. La Cour a donc refusé de certifier les comptes cette année-là.
La Cour, conformément à la loi organique, consacre des moyens non négligeables, tant en quantité qu'en qualité, à la certification des comptes de la sécurité sociale et de l'État, ce qui nous a conduits à un refus, en 2022, ou à des réserves, malgré l'attention plus que distraite des pouvoirs publics. Qui pourrait imaginer une entreprise qui considérerait comme peu important le fait que son commissaire aux comptes refuse la certification ou l'accepte avec des réserves substantielles ? Je suis choqué chaque année par cet état de fait. La Cour doit être respectée par l'État dès lors que le peuple souverain l'a chargée de cette mission. Nos experts de certification - ils sont vingt-cinq dans la première chambre et autant pour les comptes de l'État - sont des jeunes très bien formés qui choisissent d'être auprès de nous au lieu de travailler dans les big five des cabinets d'expertise comptable.
En 2023, nous avons constaté un progrès, insuffisant toutefois pour certifier les comptes. La Cnaf a mis en oeuvre des actions pour redresser la situation. Les travaux de certification sont à nouveau en cours. La Cour présentera son rapport à la mi-mai. Certains nous écoutent, mais il faut nous écouter jusqu'au bout !
Aucune économie ni ressource nouvelle n'a été décidée pour financer le Ségur de la santé. Je ne discute absolument pas de la légitimité des décisions attendues par les professionnels, mais il faut trouver les moyens de ces mesures, car les effets du Ségur n'ont absolument pas été pris en compte dans la trajectoire de l'Ondam.
Madame Richer, la branche AT-MP est totalement gérée par les partenaires sociaux, avec un souci constant d'accompagnement des salariés. Elle est excédentaire historiquement et tend à devenir déficitaire, à hauteur de 500 millions d'euros en 2028. La piste essentielle pour limiter les coûts est bien le renforcement de la prévention, comme pour l'ensemble des dépenses de santé en général. L'exemple du secteur du bâtiment est intéressant à ce titre : il faut le suivre dans le secteur tertiaire et dans les Ehpad.
Il faut prendre compte deux évolutions : les troubles musculo-squelettiques et les troubles psychologiques au travail. Il faut à ce titre mettre en oeuvre des mesures nouvelles.
Mme Raymonde Poncet Monge. - Vous mentionnez dans votre rapport les exemptions d'assiette, passées de 10 milliards d'euros en 2017 à 20 milliards d'euros actuellement. Nous avions souligné le problème de leur réintégration dans le revenu de référence lors de l'examen de la loi du 29 novembre 2023 portant transposition de l'accord national interprofessionnel relatif au partage de la valeur au sein de l'entreprise. Les primes de partage de la valeur ne seront-elles toujours pas soumises à cotisations sociales ?
L'ensemble des mesures du plan gouvernemental a un effet récessif sur le PIB de 0,6 à 0,8 point. Est-il pris en compte ?
Le coefficient multiplicateur demeure le même, quel que soit le niveau des mesures d'exonération de cotisation : 1,2 Smic, 1,4... Quel est alors l'intérêt de cet outil ?
M. Daniel Chasseing. - Nous sommes d'accord pour conserver la retraite à 64 ans pour équilibrer la sécurité sociale. En revanche, la non-indexation des retraites pose problème, surtout pour les personnes seules qui reçoivent une pension d'un faible montant. Une indexation sur l'évolution du Smic est-elle envisageable ? Combien coûterait-elle ?
M. Alain Milon. - Cela fait des années que j'entends la Cour des comptes nous alerter sur le dépassement quasi constant de l'Ondam. Dans le même temps, elle réclame un retour à l'équilibre des comptes de la sécurité sociale. Ne pensez-vous pas que le taux de progression de l'Ondam, tel qu'il est fixé, n'est pas adapté aux besoins réels de santé de la population ?
Mme Anne Souyris. - Lors de sa dernière audition au Sénat, Véronique Hamayon, présidente de la sixième chambre de la Cour des comptes, indiquait que le vieillissement de la population n'avait pas été pris en compte dans les perspectives pluriannuelles. Il s'agit pourtant d'un phénomène prévisible, tout comme la hausse des besoins de santé face à l'épidémie de maladies chroniques. Quel regard portez-vous sur l'enjeu du vieillissement de la population dans les trajectoires du PLFSS pour 2025 ?
Le nouveau cycle des finances publiques dans lequel nous sommes entrés rime avec austérité. Or vous venez de prétendre le contraire : nous voilà rassurés ! Cependant, ce cycle pourrait s'apparenter à une socialisation renforcée des risques sociaux, d'autant que nous en connaissons mieux les facteurs, comme les déterminants de santé. Les déterminants environnementaux, eux, sont encore insuffisamment pris en compte dans les politiques de santé publique et de prévention, ce qui crée une mauvaise dépense sociale.
Une bonne gestion de ces risques doit être organisée dans une perspective de long terme. En mai 2024, la Cour des comptes recommandait de prévoir une planification ciblée des pathologies respiratoires. Ainsi, que pensez-vous d'une pluriannualisation de la gestion de la sécurité sociale et des politiques de santé ?
Enfin, la financiarisation du système de santé est un problème systémique qui se traduit par des dépenses indues ; la commission des affaires sociales a d'ailleurs créé une mission d'information sur ce sujet. Quelles préconisations formulez-vous en la matière ?
Mme Frédérique Puissat. - Je me réjouis de votre message d'optimisme consistant à dire que tout est possible. Mais cela est-il vrai à périmètre constant ? Par ailleurs, envisagez-vous de relancer le débat sur la réforme de la retraite par capitalisation ?
M. Khalifé Khalifé. - Ma question est simple : quel regard portez-vous sur la financiarisation de la médecine et avez-vous quantifié ses répercussions sur le budget ?
M. Pierre Moscovici. - Je vais m'efforcer de répondre brièvement à cette dernière série de questions, bien qu'elles ne relèvent pas toutes de mon domaine de compétences.
Les primes de partage de la valeur sont toujours exonérées, sauf décision contraire du législateur. D'ailleurs, elles sont en hausse. Pour le reste, Mme Poncet Monge s'est livrée à une analyse financière que je ne veux pas discuter, car elle n'est pas mesurée dans la trajectoire présentée.
Certains, ici, m'ont parlé d'austérité. En France, les dépenses publiques représentent aujourd'hui 57 % du PIB, soit 8 points de plus que la moyenne des pays de la zone euro. Cette part était de 53,8 % en 2019, avant la crise sanitaire.
Avons-nous réellement la sensation que la qualité du système de santé s'est améliorée depuis que nous avons une dépense publique qui représente 3,2 points de PIB supplémentaires ? Nos concitoyens sont-ils davantage satisfaits de leurs services publics ? Poser ces questions en ces termes, c'est déjà y répondre.
Je ne pense pas que la France conduise une politique d'austérité : elle a accumulé 50 milliards d'euros de déficit public supplémentaires l'an dernier - soit un dérapage de 1,7 point de PIB - et la dépense publique s'abaissera doucement à 56,3 % l'année prochaine.
J'irai même plus loin : nous avons, en France, une préférence partagée pour la dépense, quels que soient les gouvernements. Le problème se trouve dans la qualité de la dépense publique et sociale, et ce n'est pas en socialisant et en dépensant davantage que nous pourrons y répondre.
La politique de tax and spend renforcera l'effet boule de neige de la dette, laquelle aura à terme un coût supérieur. Cela aura pour conséquence de rogner encore plus le budget, au-delà des économies qui s'imposent. Bref, on peut très bien avoir des trajectoires soutenables qui échappent à toute accusation d'austérité.
La règle des 3 % de déficit public est tout simplement le prix à payer pour appartenir à une copropriété, si j'ose dire, dont tous les membres doivent respecter les règles. L'euro n'est pas une contrainte : au contraire, nous en avons été de grands bénéficiaires. Je n'ose imaginer ce que seraient les primes de risque sur les taux d'intérêt français ou les spreads sans l'euro. Pour rappel, dans les années 1990, lors de la politique du franc fort, nous accrochions notre monnaie au mark, avec une prime de risque de 500 points de base.
J'insiste, l'euro avantage la France par rapport à certains États voisins dits frugaux, qui ont dû faire encore plus d'efforts pour contrôler leurs finances publiques.
Concernant la réforme des retraites, ce n'est sûrement pas à moi de décider si l'on doit conserver l'âge de départ à 64 ans. Cependant, mes fonctions m'autorisent à formuler une remarque d'ordre financier : incontestablement, le rapport entre actifs et inactifs se dégrade dans nos sociétés et le vieillissement de la population est une réalité qu'on ne saurait ignorer. Heureusement, nous vivons plus longtemps et en bonne santé, si bien que les années passées à la retraite sont plus longues aujourd'hui.
En ce domaine, on ne peut pas raisonner de manière statique. Nous devons absolument nous assurer que notre système de retraite est financé et finançable. On peut toujours avoir un débat politique sur l'âge pivot et quelques ajustements de la réforme, comme l'a dit le Premier ministre, mais il n'est pas question de renoncer à financer de manière soutenable notre régime de retraite.
Cela suppose de prendre un certain nombre de mesures. À cet égard, l'allongement de la durée des cotisations ne date pas de la dernière réforme des retraites ; d'autres familles politiques l'ont fait auparavant.
Je l'ai dit, le régime de retraite n'est pas encore à l'équilibre. Ainsi, le texte défendu par Mme Borne n'est pas un solde de tout compte ; d'autres réformes devront sans doute être menées plus tard.
Concernant l'Ondam, on prévoit une croissance de 1 % en volume pour l'année 2025, ce qui ne me semble pas déraisonnable.
Le véritable enjeu, c'est le vieillissement de la population, car il pèse sur la trajectoire de l'assurance maladie et de l'assurance vieillesse. C'est la raison principale de l'effet ciseaux que je décrivais tout à l'heure, entre des dépenses tirées vers le haut et des recettes qui, incontestablement, sont moins dynamiques.
Le débat sur la retraite par capitalisation est légitime, mais c'est un point sur lequel la Cour des comptes ne s'est pas prononcée. Je sortirais de mon rôle si je me livrais à un simple commentaire d'actualité.
Enfin, la financiarisation de la santé est un sujet sensible sur lequel les acteurs publics commencent à réfléchir. Le risque majeur est celui d'une perte de contrôle des acteurs de la santé sur les décisions qui s'imposent, au profit d'un raisonnement purement financier. Celui-ci aurait forcément un caractère oligarchique, dès lors qu'il serait entre les mains de quelques grands groupes. La Cour des comptes se penche actuellement sur ce sujet ; des contrôles seront bientôt menés. J'aurai ainsi l'occasion de vous communiquer un bilan à l'occasion d'une audition ultérieure.
J'en ai terminé, monsieur le président. C'est toujours un très grand plaisir de venir devant votre commission, dont les travaux sont empreints de la sérénité qu'on prête au Sénat. La qualité des débats y est incontestable.
M. Philippe Mouiller, président. - C'est un plaisir partagé. Nous vous remercions pour votre venue.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Renaud Villard,
directeur général, et Mme Valérie Albouy,
directrice
statistiques, prospective et recherche,
de la Caisse nationale d'assurance
vieillesse (Cnav)
Réunie le mercredi 6 novembre 2024, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Renaud Villard, directeur général, de la Caisse nationale d'assurance vieillesse.
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons maintenant M. Renaud Villard, directeur général de la Caisse nationale d'assurance vieillesse (Cnav).
Je vous indique que la présente audition fait l'objet d'une captation vidéo qui sera disponible à la demande.
Le PLFSS pour 2025 prévoit que la branche vieillesse restera en déficit jusqu'en 2028, dans des proportions certes bien moindres que celles qui étaient prévues avant la réforme de 2023. La branche subit en particulier l'effet des revalorisations des pensions, après plusieurs années de forte inflation.
Je vais sans attendre vous céder la parole, monsieur le directeur général, pour un propos liminaire qui nous permettra de connaître votre vision du budget de la sécurité sociale, sous l'angle financier, mais aussi s'agissant des mesures relatives à la branche vieillesse, à commencer par le décalage de la date de revalorisation annuelle des pensions et prestations d'assurance vieillesse sur l'inflation au 1er juillet 2025 au lieu du 1er janvier 2025.
M. Renaud Villard, directeur général de la Caisse nationale d'assurance vieillesse. - Mon propos liminaire sera bref, afin de laisser du temps aux échanges.
Après l'exercice 2023, où la branche retraite était presque à l'équilibre - elle accusait seulement un déficit de 200 millions d'euros, ce qui n'est pas si fréquent -, l'exercice 2024 s'annonce beaucoup moins favorable. En effet, le déficit prévisionnel de la branche retraite est estimé à 3,2 milliards d'euros et il se creuserait encore au cours des exercices suivants.
Le déficit du régime général et du Fonds de solidarité vieillesse (FSV) se stabiliserait autour de 7 à 8 milliards d'euros entre 2025 et 2027, grâce à la réforme des retraites de 2023.
Comment expliquer ce déficit ? L'inflation, plus forte que prévu, n'a pas été compensée par la masse salariale, dont la croissance a ralenti. Sur la période 2022-2023, l'inflation cumulée a été particulièrement dynamique : elle a ainsi nécessité plus de 10 milliards d'euros de dépenses nouvelles pour la branche retraite.
La réforme des retraites de 2023 prévoit de remettre tout le régime à l'équilibre. Le régime complémentaire, lui, est en suréquilibre.
Je m'exprimerai sur trois des mesures du PLFSS pour 2025.
Première mesure : le décalage de la revalorisation annuelle des pensions sur l'inflation au 1er juillet prochain. Dans la version initiale du texte, tel qu'il vous a été transmis par l'Assemblée nationale qui n'a pas eu le temps de l'examiner, il est facile de mettre en oeuvre ce décalage. Il rapporterait ainsi 2,4 milliards d'euros pour l'exercice 2025.
Deuxième mesure : la réduction des allègements généraux de cotisations sociales, qui assurera 2 milliards d'euros de recettes supplémentaires pour la branche vieillesse dès 2025.
Troisième mesure, dont l'impact est considérable, même s'il semble contre-intuitif : la réforme visant à retenir les vingt-cinq meilleures années pour le calcul des retraites des non-salariés agricoles. C'était l'engagement du gouvernement précédent, de même qu'une revendication forte des mouvements d'exploitants agricoles que la France a connus il y a quelques mois.
Le PLFSS prévoit une double mise en oeuvre, compte tenu de la forte complexité induite en matière de gestion.
Nous pourrons appliquer la réforme concernant le régime général dès le 1er janvier 2026. En revanche, le travail à fournir du côté du régime agricole est beaucoup plus lourd que pour le régime général, ce qui explique que la pension de retraite correspondant aux années cotisées au titre du régime des non-salariés agricoles ne puisse être calculée selon la moyenne des vingt-cinq meilleures années de points qu'à compter du 1er janvier 2028, avec un effet rétroactif au 1er janvier 2026.
Dans la mesure où les retraites des exploitants agricoles seront calculées sur la base des vingt-cinq meilleures années, la moitié sera supportée par le régime général. Le coût financier, à l'horizon 2080-2100, s'élève à 700 millions d'euros. Notez que le régime général versera des pensions plus favorables aux exploitants agricoles - c'était bien le sens de la mesure proposée par le Gouvernement.
Mme Pascale Gruny, rapporteure pour la branche vieillesse. - Nous souhaitons que la réforme des retraites agricoles puisse être mise en oeuvre dès 2026, sans effet rétroactif pour les exploitants.
Certes, un poids supplémentaire repose sur la Cnav, mais il s'agit tout de même d'une mesure d'équité : aujourd'hui, toutes les retraites, exceptées celles des fonctionnaires, sont calculées sur les vingt-cinq meilleures années.
Le décalage de la revalorisation annuelle des pensions soulève encore un certain nombre de questions, notamment pour les petites retraites, même si cette mesure permettra d'atténuer les 2,4 milliards d'euros de déficit prévus par le Conseil d'orientation des retraites (COR). Pouvez-vous chiffrer précisément cette mesure, sachant que les seuils à partir desquelles les petites retraites en seraient exclues n'ont pas été déterminés ?
Comment sont mesurés les effets de ces changements sur le niveau des pensions de base et des pensions complémentaires versées aux assurés ?
Enfin, doit-on encore repousser l'âge légal de départ à la retraite ? Le financement par capitalisation fait-il partie de vos réflexions ?
M. Renaud Villard. - Vous avez raison, il pouvait sembler atypique que les retraites des exploitants agricoles soient calculées sur toute leur carrière. Ce n'est désormais plus le cas.
La réforme contient trois mesures. Les deux premières, à savoir le calcul des pensions sur la base des vingt-cinq meilleures années et l'alignement par le haut des minima de pension - soit les mesures les plus favorables, donc les plus coûteuses -, entreront en vigueur à compter du 1er janvier 2026. Quant à la troisième mesure, le calcul de la retraite par la Caisse centrale de la Mutualité sociale agricole (CCMSA), avec un effet de rattrapage, elle entrera en vigueur en 2028.
Nous conduisons des travaux informatiques très complexes, conjointement avec la Mutualité sociale agricole (MSA), pour raccourcir le délai de mise en oeuvre de ces mesures. Le 1er janvier 2026 semble être une gageure, mais je suis sûr que les débats permettront d'éclairer notre action.
Si vous me le permettez, je laisserai la directrice chargée des statistiques s'exprimer sur la question du décalage de la revalorisation.
Mme Valérie Albouy, directrice statistiques, prospective et recherche de la Caisse nationale d'assurance vieillesse. - Le rendement de cette revalorisation différenciée, pour le régime général et la MSA, serait de 2,3 milliards d'euros. S'il n'y était pas procédé pour tous les régimes de retraite, cela coûterait entre 200 millions et 300 millions d'euros, selon que l'on fixe le seuil à 1 050 ou à 1 200 euros.
Pour tous les régimes de base, le rendement est plus élevé puisqu'il atteint 3,1 milliards d'euros.
Si nous ne décalons qu'une partie des retraites et que nous continuons à revaloriser les petites pensions au 1er janvier 2025, cela coûtera entre 300 millions et 500 millions d'euros, selon que le seuil est établi à 1 050 ou 1 200 euros.
M. Renaud Villard. - Bien entendu, nous vous transmettrons ces éléments chiffrés.
Si l'on ne tient compte que des toutes petites retraites, la perte de rendement de la mesure serait uniquement de l'ordre de 10 % à 15 %. En revanche, il existe un vrai problème opérationnel de mise en oeuvre. Au 1er janvier 2025, nous serions incapables de procéder à une revalorisation différenciée, car elle supposerait de recueillir les montants de retraite, tous régimes confondus, de calculer ce que gagne chacun et d'indiquer le même taux de revalorisation à tous les régimes.
Toutefois, c'est faisable rétroactivement, en versant au 1er juillet 2025 la part qui aurait dû l'être six mois avant. Ce rappel est beaucoup plus simple à réaliser sur le plan technique et opérationnel.
Quid de l'impact du décalage sur les assurés ? De fait, cette mesure ne concerne pas tous les régimes, d'où l'existence de distorsions. D'une part, les régimes de base et les régimes complémentaires intégrés seront entièrement concernés par la mesure ; d'autre part, le régime complémentaire, s'il est séparé du régime de base, sera revalorisé au 1er novembre, avec une sous-indexation pour tous les assurés.
Bref, les pensions évolueront selon le régime auquel les assurés appartiennent. On peut considérer que la sous-indexation décidée par les partenaires sociaux pour le régime complémentaire Agirc-Arrco est d'un volume équivalent à celle qui est proposée par le Gouvernement au travers du PLFSS.
Dans le cadre de la revalorisation différenciée, il conviendrait, comme en 2020, d'opérer des lissages, pour éviter que celui qui perçoit 1 201 euros ne gagne moins que celui qui percevait une retraite de 1 199 euros.
Le Conseil d'État apprécie peu les effets de seuils potentiels, ce qui nous a conduits à réaliser des lissages incompréhensibles aux yeux des assurés, bien sûr, mais aussi pour les parlementaires et les gestionnaires. Nous avons ainsi fixé des seuils à 1 128 ou à 1 131 euros, pour éviter que l'ordre des pensions ne soit bouleversé.
Est-il nécessaire de repousser encore l'âge légal de départ à la retraite ? Sur cette question, je botterai en touche, d'autant que nous aurons le temps de prendre acte des évolutions de la réforme qui interviendront jusqu'en 2032. Il faudra sans doute rouvrir le débat lors de la prochaine législature.
La capitalisation n'est pas un gros mot, même pour le gestionnaire de régime par répartition que je suis. Les dispositifs sont déjà bien ancrés dans le paysage social français. Le troisième étage du système de retraites, composé du plan d'épargne pour la retraite (Perco), entre autres, est plutôt prospère.
Les salariés de la sécurité sociale, qui sont pourtant viscéralement attachés à la retraite par répartition, bénéficient eux-mêmes d'un plan de retraite supplémentaire cofinancé par l'employeur.
En outre, la législation est plutôt favorable à la retraite supplémentaire, notamment sur le plan fiscal. Les assurés peuvent ainsi effectuer un placement intéressant qui leur permet de compléter comme ils le souhaitent leur retraite par répartition.
De mon point de vue, la législation est suffisamment solide, mais la question de la capitalisation relève du dialogue social et du choix individuel.
J'insiste, la capitalisation fonctionne plutôt bien en ce qu'elle vient augmenter davantage les revenus de substitution versés aux retraités.
Mme Élisabeth Doineau, rapporteure générale. - On ne peut pas ignorer l'augmentation assez forte des allègements généraux de cotisations sociales ces dernières années.
Avez-vous évalué la mesure présentée dans le cadre du présent PLFSS, qui rapporterait environ 2,7 milliards d'euros pour la branche vieillesse ? Nous ignorons les conséquences qu'elle entraînerait, notamment en matière de suppression d'emplois. C'est un point qu'il faut prendre au sérieux, car, si le chômage augmente, il y a moins de cotisations pour les retraites.
Aujourd'hui, tout indique que nous traversons une période de récession économique. Les plans de licenciements chez Michelin et Auchan, par exemple, suscitent des inquiétudes. Avez-vous des notes vous alertant sur l'état de l'emploi dans notre pays ? J'insiste, la situation actuelle aura une incidence sur les choix que nous allons faire en matière d'allègements généraux de cotisations sociales.
Mme Monique Lubin. - Nous sommes en déficit, malgré la réforme des retraites, dont vous avez dit - si j'ai bien compris vos propos - qu'elle n'avait jamais eu pour but de mettre notre système général de retraite à l'équilibre. Or, c'est bien de cela dont il était question lors de l'examen de la réforme, et nous avons travaillé sur la base des rapports du COR, qui concernent toujours tous les régimes de retraite.
Je ne comprends donc pas tout, mais ce qui est certain, c'est que malgré les annonces qui avaient été faites et en dépit d'un excédent en 2023, le système de retraite sera déficitaire et ce n'était pas prévu. Qu'a-t-il bien pu se passer ? Vous parlez d'une moindre dynamique de l'emploi, mais celle-ci ne semble démarrer que maintenant. D'un excédent amélioré grâce à la réforme, on arrive à un déficit qui va continuer à se creuser.
Vous dites ne pas vouloir entrer dans le débat sur le prolongement de la durée du travail, mais vous y êtes entré malgré vous en affirmant qu'il sera nécessaire de s'en préoccuper lors de la prochaine mandature.
Personne ne peut être devin en matière d'excédent ou de déficit de régime de retraite. Ainsi, ne pensez-vous pas qu'il faudrait mener un travail de refonte du système, tout en conservant ses bases, afin d'éviter les effets « yoyo » entre les différentes mandatures ?
Chaque fois, la solution proposée est celle de l'allongement de la durée du travail. Pourtant, ce ne sera pas humainement viable pour un certain nombre de salariés.
Par ailleurs, pouvez-vous nous indiquer la part de chaque régime dans le déficit général du système de retraite ? Nous le savons, certains régimes sont plus déficitaires que d'autres ; il ne faudrait donc pas faire payer aux salariés leur incurie.
Concernant le décalage de la revalorisation des pensions au 1er juillet 2025, je sais bien que vous vous contentez d'appliquer les mesures du Gouvernement. Toutefois, nous en discuterons entre parlementaires, dans l'hémicycle.
Enfin, vous avez eu des mots presque dithyrambiques au sujet de l'emploi des seniors. Selon vous, il ne s'était jamais aussi bien porté depuis la réforme des retraites. J'aimerais qu'on explique qu'il s'agit en réalité d'un effet mécanique : parmi les seniors comptabilisés, il y a ceux qu'on maintient au travail plus longtemps, notamment en raison du décalage de l'âge de départ.
Mme Raymonde Poncet Monge. - La revalorisation des pensions suivra-t-elle le taux d'inflation tel qu'il est établi au 1er janvier 2025, ou sera-t-elle rétroactivement calculée sur douze mois glissants, de juillet à juillet, ignorant ainsi le premier semestre 2024 ?
M. Jean-Marie Vanlerenberghe. - Selon vous, la revalorisation des pensions permettra d'économiser 2,4 milliards d'euros ; il me semblait plutôt que les économies envisagées atteignaient 4 milliards d'euros. Pouvez-vous apporter des précisions sur ce point ?
Vous avez également parlé d'un lissage pour les petites retraites, mais que considérez-vous être une petite retraite ? S'agit-il d'une retraite médiane, ou d'une retraite de 2 000 euros, comme celle qui est prise en compte pour la revalorisation des taux de contribution sociale généralisée (CSG) ?
Plutôt que de toucher tous les retraités, n'aurait-il pas fallu supprimer progressivement l'abattement de 10 % pour les frais professionnels, que les retraités n'ont plus ? Cette mesure concernerait les retraités aisés, puisque ce sont eux qui paient l'impôt.
Enfin, il me semblerait plus juste de viser la durée de cotisation plutôt que l'âge de départ. Ce point a été tranché, mais dans la mauvaise direction.
Le COR a publié des soldes par régime. Ce n'est pas le régime privé qui est le plus déficitaire, mais bien celui de l'État et des collectivités locales. Nous toucherons aussi à la Caisse nationale de retraites des agents des collectivités locales (CNRACL) puisque nous augmenterons les cotisations des employeurs. Ne serait-il pas préférable d'assurer une gestion différenciée entre les secteurs privé, public et libéral ?
M. Daniel Chasseing. - Vous l'avez rappelé, le déficit du système de retraite atteindra 8 milliards d'euros entre 2025 et 2027, malgré la dernière réforme. Quant à la réindexation, elle s'élèvera à 10 milliards d'euros en 2024. Existe-t-il un consensus avec les partenaires sociaux sur la question des retraites progressives et de la pénibilité ?
Les pensions inférieures à 1 400 euros ne permettent pas aux personnes seules de vivre convenablement. Ainsi, pourrait-on réindexer ces petites retraites, au-delà des minima ? Quel serait le coût d'une telle mesure ?
M. Renaud Villard. - On mesure mal l'effet de bouclage macroéconomique consistant en une baisse des allègements généraux qui conduit à une réduction de la croissance économique, donc à une destruction d'emploi et de cotisations. C'est d'ailleurs un angle mort des réformes de politique sociale. On le mesure toutefois à l'occasion de réformes très structurelles, mais avec une forme d'imprécision, car cela dépend du comportement des acteurs économiques.
Le rendement de la réforme des retraites de 2023 est en bonne partie implicite. Il est lié au fait qu'on améliore l'emploi en général et celui des seniors, avec un effet positif sur la croissance potentielle.
L'augmentation des allègements généraux de cotisations sociales a été extrêmement dynamique, suivant la forte croissance du Smic. L'an dernier, vous avez d'ailleurs voté une première réforme des allègements généraux avec la désindexation de 3,5 points du Smic.
Le Gouvernement entend procéder en deux étapes ; l'évaluation permettra sans doute d'éviter un choc trop important.
La hausse des cotisations à 2 milliards d'euros correspond à une hypothèse de croissance inchangée, où la réforme des allègements généraux n'aurait pas d'impact, positif ou négatif, sur la croissance et l'emploi dans notre pays.
Madame Lubin, j'ai sans doute été trop rapide lors de mon propos liminaire ; je vous prie de bien vouloir m'en excuser. Il faut bien distinguer le régime général de l'ensemble des régimes de retraite. La réforme de 2023 avait bien pour ambition de remettre à l'équilibre tout le système de retraite. En revanche, le régime général et la CNRACL étaient toujours en déséquilibre. D'autres régimes, tels que l'Agirc-Arrco, étaient plutôt en situation de suréquilibre.
L'hypothèse d'un équilibre pour l'ensemble du régime de retraite d'ici à 2032 ne se vérifie plus, pour plusieurs raisons.
Entre le projet originel de réforme du Gouvernement et le texte définitivement adopté, le travail parlementaire a eu lieu. Il a plutôt conduit à introduire des mesures favorables qui ont un coût supplémentaire. Dans ces conditions, nous ne saurions faire grief au Gouvernement de n'avoir pas intégré à son chiffrage initial les amendements des parlementaires, qui sont intervenus plus tard.
Deux éléments exogènes au travail parlementaire expliquent que les prévisions de 2023 semblent ne pas se vérifier.
Premièrement, la croissance de la masse salariale a été moins rapide que prévu, même s'il ne s'agit pas d'une dégradation de l'emploi. Le COR continue à miser sur le plein emploi, si bien qu'on ne présume pas d'augmentation du taux de chômage. Le gros des recettes des régimes de retraite, ce sont les salaires : si ces derniers progressent un peu moins vite qu'envisagé, les pertes de recettes se chiffrent très rapidement en milliards d'euros.
Deuxièmement, le COR a révisé souverainement ses hypothèses macroéconomiques trop ambitieuses, en particulier en matière de croissance et de compétitivité.
Je veux lever les doutes, je ne défends aucune position particulière en matière de recul de l'âge légal de départ à la retraite. Je me contente d'appliquer la politique du Gouvernement, telle que vous l'avez votée. Toutefois, je me suis permis d'insister sur le fait que le sujet des retraites allait sans doute être de nouveau inscrit à l'agenda de 2027. Je ne peux pas imaginer que la représentation nationale laisse filer les déficits de la sécurité sociale sans rien dire.
Ce sera bien au Gouvernement et au Parlement qu'il appartiendra de déterminer la manière de combler ces déficits. Sur ce point, je n'ai pas d'opinion ; c'est l'honneur de ma fonction que de rester neutre et sans saveur.
Du reste, je ne me souviens pas avoir parlé de l'emploi des seniors en des termes dithyrambiques. Vous avez raison, l'effet « horizon » frappe l'emploi des seniors, car le décalage de l'âge de départ à la retraite les maintient dans l'emploi. Il en existe un deuxième, auquel je crois profondément. La réforme de 2023 a rendu opposable la retraite progressive. Auparavant, elle nécessitait l'accord de l'employeur. Pour s'y opposer, celui-ci doit désormais justifier qu'elle met l'entreprise en difficulté. Ce mécanisme permet le maintien exceptionnel des seniors dans l'emploi, soit 10 000 à 15 000 occurrences par an sur 700 000. Les partenaires sociaux veulent d'ailleurs s'en emparer d'une manière plus large.
La retraite progressive assure un effet de levier qui reste très peu utilisé. Ma responsabilité consiste donc à la faire connaître. Dans les semaines à venir, nous déploierons un service en ligne permettant aux salariés de demander leur mise à la retraite progressive. En parallèle, nous mènerons une campagne de communication.
Concernant la refonte du système de retraite, je suis obligé de conserver ma neutralité. En raison des 43 régimes de retraite existants, la lisibilité du système est imparfaite. Malgré tout, réforme après réforme, beaucoup de ces régimes ont été mis en extinction.
Sur le plan du pilotage financier, le système de retraite est excessivement complexe. Certains régimes spéciaux souffrent d'un déficit structurel extrême. Le régime général devient donc leur assureur en dernier ressort. Par ailleurs, certains régimes fortement déséquilibrés sont laissés seuls avec leurs responsabilités, si j'ose dire. C'est le cas de la CNRACL. Enfin, le système de retraites de l'État n'est pas un régime de retraite proprement dit, ce qui ajoute à l'illisibilité. Il n'est pas financé par des cotisations, si bien que son équilibre est assuré par le budget de l'État, tel que vous le votez.
On ne saurait faire plus compliqué en matière de pilotage financier, mais c'est aussi ce qui fait le charme de nos régimes de retraite...
Songez à l'assurance vieillesse des marins, qui a été créée par Louis XIV et qui survit aujourd'hui au travers de l'Établissement national des invalides de la marine (Enim). Napoléon, quant à lui, a créé le régime de retraite de l'opéra par un décret de 1812, en pleine campagne de Russie...
Pour répondre à Mme Poncet Monge, le PLFSS retiendra la date du 1er juillet pour prendre en compte l'inflation dans le processus d'indexation.
Mme Raymonde Poncet Monge. - C'est donc bien une double peine pour les retraités !
M. Renaud Villard. - De fait, il existe un écart de 0,2 ou 0,3 point entre les indices prévisionnels du 1er janvier et ceux du 1er juillet. Quoi qu'il en soit, nous constatons un ralentissement très net de l'inflation sur l'année 2024, entre 1,8 et 2,1 %. Il s'agit non pas d'une désindexation, mais d'un décalage de la revalorisation : les retraites restent bien arrimées à l'inflation.
Le décalage de la revalorisation des pensions, tous régimes confondus, permettra bien d'économiser 4 milliards d'euros, et, pour le seul régime général, 2,4 milliards d'euros.
L'hypothèse évoquée d'une revalorisation épargnant les toutes petites retraites autour de 2 000 euros ferait perdre 10 à 15 % de ces recettes espérées : 300 millions d'euros pour le régime général, 500 millions pour tous les régimes.
J'en viens au lissage des pensions. Distinguer ceux qui sont riches de ceux qui ne le sont pas m'engage sur une pente glissante. Aussi, ne me risquerai-je pas à en dire davantage sur la notion de « petites » retraites. Une chose est sûre, les pensions de 2 000 euros mensuels se situent au-delà de la retraite médiane. Il y a donc beaucoup plus que la moitié des retraités qui perçoivent moins de 2 000 euros par mois. Le rendement de la mesure fond comme neige au soleil.
La suppression de l'abattement d'impôt sur le revenu au titre des frais professionnels n'est pas difficile à mettre en oeuvre d'un point de vue technique, les retraités n'étant pas exposés à ce genre de frais. Toutefois, cela entraînerait des effets de seuils qui nécessiteraient sinon un lissage, du moins une mise en oeuvre progressive des dispositifs. Il existe notamment un effet de rendement potentiel, l'augmentation de l'assiette de l'impôt sur le revenu entraînant un taux majoré de CSG.
J'ai un léger désaccord avec M. Vanlerenberghe sur l'allongement de la durée de cotisation : ce levier commence à être épuisé. Certes, plutôt que de baisser le montant des pensions ou d'augmenter le taux de cotisation, on pourrait allonger la durée de cotisation. Or les assurés sont attachés à l'âge de départ et ont une préférence pour la décote. Le risque d'un allongement excessif de la durée de cotisation est de les voir partir le plus tôt possible avec de toutes petites pensions.
Sur la question du solde par régime, je vous rejoins entièrement. La CNRACL présente le déficit le plus important, rapporté à son volume de dépenses. D'où l'augmentation de cotisation proposée dans le PLFSS.
Enfin, les travaux sur la pénibilité, la retraite progressive et la réindexation prospèrent. Je les suis avec attention, bien qu'ils n'aient pas encore rendu leurs conclusions.
Les seuils de réindexation sont plus près de 1 200 euros. Les salariés touchés seraient en bien plus grand nombre si l'on décalait légèrement ce seuil, mais cela suppose de procéder à un chiffrage plus fin.
Mme Annick Petrus. - Vu les ajustements budgétaires pour 2025, comment la Cnav prévoit-elle d'allouer les ressources pour maintenir une qualité de service optimale, notamment pour les publics les plus précaires ? Y aura-t-il un renforcement des équipes pour réduire les délais de traitement des dossiers et répondre aux demandes d'informations ?
En outre-mer, les retraites dépendent de la caisse générale de sécurité sociale (CGSS). La collectivité de Saint-Martin relève de la CGSS de Guadeloupe. Le délai de traitement des dossiers est de plus d'un an, ce qui met en difficulté les usagers, mais aussi la collectivité territoriale elle-même, qui est contrainte d'offrir un soutien financier au travers de son aide extralégale.
Mme Cathy Apourceau-Poly. - Cela a été rappelé, le Gouvernement a décidé de décaler la revalorisation des pensions de retraite de six mois pour réaliser une économie de 4 milliards d'euros en 2025.
Cette mesure entraînera une perte pour les retraités puisque la revalorisation sera moindre en valeur absolue. Surtout, les pensions ne seront revalorisées que de 1,8 % au 1er juillet, alors qu'elles devaient l'être de 2,3 % si l'on retenait la date du 1er janvier. Cette mesure ne toucherait pas les bénéficiaires du minimum vieillesse, mais elle s'appliquerait bien aux bénéficiaires des minima de pension.
Le ministre du budget et des comptes publics s'est montré ouvert à une évolution du curseur pour les petites retraites à 1 200 ou 1 400 euros, mais le gel des retraites ne semble pas être abandonné. Pouvez-vous confirmer ces éléments ?
J'insiste, les retraités vont endurer une double peine, à savoir le décalage de six mois de la revalorisation et un taux moins important. Encore une fois, on s'attaque à une catégorie de personnes qui vivent avec les pires difficultés. Je pense souvent aux retraitées veuves de mineurs et aux salariés qui ont eu des carrières hachées. C'est bien cette population qui paiera les pots cassés du Gouvernement.
M. Renaud Villard. - Nous portons une attention toute particulière à la gestion des retraites en outre-mer. Fin octobre, la Cour des comptes a publié un rapport sur la CGSS en Martinique, mais pas sur celle de Guadeloupe, qui n'est pas des plus favorables. Sur le volet retraites, il souligne la mobilisation très forte de la Cnav pour améliorer la qualité du service via le renforcement des moyens humains et financiers.
D'ici à 2027, nous veillerons à uniformiser les indicateurs de qualité et de performance du service public entre l'outre-mer et l'Hexagone. Cela n'allait pas de soi jusqu'à présent. Le taux de décrochés téléphoniques, les délais de traitement des dossiers et la conformité financière seront désormais les mêmes.
En effet, la collectivité de Saint-Martin dépend de la CGSS de Guadeloupe, car elle n'a pas une population suffisante pour détenir une caisse générale autonome. Cela induit un coût de coordination relativement élevé. Aujourd'hui, les délais de traitement de la CGSS de Guadeloupe sont supérieurs de 60 % à ceux de l'Hexagone.
Les agents se mobilisent pour renforcer la qualité et la proximité du service public. À cet égard, je me félicite que la CGSS de Guadeloupe ait mis en place le premier bus itinérant à Marie-Galante.
Il reste du chemin à parcourir, mais le cap est fixé et nous ne renoncerons pas à cette exigence.
Concernant les minima de pension, à savoir l'allocation de solidarité aux personnes âgées (Aspa) et l'allocation supplémentaire d'invalidité (ASI), ils ne seront pas concernés par le décalage de la revalorisation. Le minimum contributif, qui est un mode de calcul de la retraite, est intégré aux pensions et suivra, lui, le principal.
Sur cette question, je n'ai pas à commenter les engagements pris par le ministre du budget des comptes publics. Cela étant, le décalage de la revalorisation aura bel et bien un impact sur les petites retraites. C'est bien un effort qui est demandé, comme le démontre, d'ailleurs, le rendement financier important de la mesure. En revanche, les retraites restent indexées sur l'inflation, comme elles l'ont été lors des deux derniers exercices - ce qui n'a pas été le cas de tous les salaires, à l'exception du Smic.
Mme Cathy Apourceau-Poly. - Les retraites étaient tellement basses que c'était le minimum à faire !
M. Renaud Villard. - Pardonnez-moi, je n'ai pas voulu introduire une polémique au moment de quitter la salle ; j'ai juste voulu dire que les retraites, contrairement aux salaires, n'ont pas été affectées par l'hyperinflation car elles y étaient arrimées.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Isabelle Sancerni, présidente, et M. Nicolas
Grivel, directeur général,
de la Caisse nationale des
allocations familiales (Cnaf)
Réunie le mercredi 6 novembre 2024, sous la présidence de M. Philippe Mouiller, président, puis de M. Jean Sol vice-président, la commission procède à l'audition de Mme Isabelle Sancerni, présidente, et M. Nicolas Grivel, directeur général, de la Caisse nationale des allocations familiales (Cnaf).
M. Philippe Mouiller, président. - Dans le cadre de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2025, nous accueillons à présent Mme Isabelle Sancerni, présidente, et M. Nicolas Grivel, directeur général, de la Caisse nationale des allocations familiales (Cnaf).
Je vous précise que cette audition fait l'objet d'une captation vidéo. Elle est diffusée en direct sur le site internet du Sénat et sera consultable en vidéo à la demande.
Le PLFSS pour 2025 prévoit que la branche famille, après plusieurs années d'excédents significatifs, reste tout juste à l'équilibre au cours des prochains exercices, en lien avec la montée en charge des objectifs poursuivis en matière de petite enfance et avec la réforme du complément de libre choix du mode de garde (CMG) introduite par la loi de financement de la sécurité sociale (LFSS) pour 2023. En termes de contenu, c'est précisément l'absence de mesures relatives à la famille qui caractérise le PLFSS pour 2025, du moins dans sa version initiale. Quelle est votre vision de ce PLFSS ?
Mme Isabelle Sancerni, présidente de la Caisse nationale des allocations familiales. - Le conseil d'administration de la Caisse nationale des allocations familiales, réuni en séance exceptionnelle le 15 octobre, a émis un vote majoritairement négatif sur le projet de loi de financement de la sécurité sociale, qui lui a été présenté dans des délais très contraints. L'ensemble des tendances ont signalé leur forte préoccupation sur l'état des finances de la sécurité sociale et l'impérieuse nécessité de préserver cette dernière.
Je souhaite souligner la mise en oeuvre très réactive, depuis seize mois, de notre convention d'objectifs et de gestion (COG). Nous améliorons le service aux familles et aux plus vulnérables sur l'ensemble du périmètre de la branche. Nous avons ainsi voté de nombreuses mesures en faveur de la qualité de l'accueil dans les crèches, parmi lesquelles le financement de journées pédagogiques, la prise en charge des heures de préparation de l'accueil de l'enfant et la mise en oeuvre du bonus attractivité pour augmenter les rémunérations des professionnels, et avons revu l'aide à l'investissement dans les structures d'accueil du jeune enfant. Nous avons également mis en oeuvre le bonus inclusion handicap dans les accueils collectifs de mineurs et avons augmenté notre participation financière au fonctionnement de ces structures. Nous avons aussi doublé l'aide au passage du brevet d'aptitude aux fonctions d'animateur (Bafa). Enfin, nous avons débloqué 12 millions d'euros d'aides non prévues initialement pour soulager le secteur de l'animation de la vie sociale, en grande difficulté.
En parallèle, la branche continue de mener les réformes déjà engagées, qu'elles soient prévues ou non dans la COG. Après la déconjugalisation de l'allocation aux adultes handicapés (AAH), nous avons mis en oeuvre l'aide aux victimes de violences conjugales et le déploiement du pack nouveau départ, fin 2023. Nous travaillons à notre chantier France Travail, qui aboutira en 2025. Enfin, depuis le 1er octobre, nous expérimentons la solidarité à la source dans cinq départements.
Les mois passés ont été extrêmement denses et la branche a montré sa capacité à agir dans les temps. Cependant, 2025 sera une année particulièrement chargée pour les caisses d'allocations familiales (CAF) et la Cnaf. Dans la continuité des chantiers précédemment engagés, nous contribuerons ainsi à la mise en place du service public de la petite enfance à partir du 1er janvier par un soutien financier fortement accru, mais aussi par une offre nouvelle en ingénierie. En effet, nous accompagnons les porteurs de projets dans le développement de solutions d'accueil pour toutes les familles, partout.
La révision des modalités d'attribution et des montants du CMG s'achèvera en septembre 2025. Notre objectif est de garantir la cohérence et l'égalité de traitement entre tous les foyers en harmonisant le reste à charge des familles, quel que soit le mode d'accueil choisi.
La solidarité à la source sera généralisée en mars 2025. Complexe, cette évolution améliore l'accès aux droits, limite les erreurs, les indus et le non-recours.
Je remercie nos 35 000 collaborateurs qui, chaque jour, assurent les fondements de notre activité tout en s'adaptant aux besoins de la société et aux réformes qui y répondent.
M. Olivier Henno, rapporteur pour la branche famille. - Le PLFSS pour 2025 ne comporte aucune mesure nouvelle concernant la branche famille. Malgré la contrainte budgétaire, que nous comprenons, il est dommage que notre pays se prive d'une véritable politique familiale. Je note d'ailleurs que la branche famille subit cette année un nouveau transfert puisqu'une partie des gains issus de la réforme des allègements généraux est affectée à la branche maladie pour 266 millions d'euros. Ainsi, la branche devrait être à l'équilibre en 2025 et déficitaire en 2026.
Dans ce contexte, et alors que l'année 2025 signe l'an 1 du service public de la petite enfance, comment la Cnaf prévoit-elle le financement, d'une part, des réformes du CMG et, d'autre part, des objectifs de création de places en établissements d'accueil du jeune enfant (EAJE) fixés par la COG 2023-2027 ? À moyen terme, pensez-vous que la branche famille soit en mesure de mettre en oeuvre des réformes structurelles comme un nouveau congé de naissance ou la réforme du financement des EAJE ?
Les projections établies dans l'étude d'impact de la réforme du calcul du CMG estimaient que 43 % des familles seraient perdantes. Le chiffre définitif dépendra beaucoup des modalités d'application et de calcul qui doivent être prévues par décret. Plus le reste à charge des familles est moindre, plus l'employabilité des assistantes maternelles sera forte. Quelles mesures la Cnaf envisage-t-elle pour limiter le nombre de familles perdantes ? La question du reste à charge est centrale pour les familles. La hausse du prix de l'accueil est un facteur déterminant dans le choix de ne pas avoir d'enfant, alors que notre taux de natalité est bas.
Par ailleurs, la mise en place du tiers payant pour le CMG dit « structure » a été à plusieurs reprises repoussée en raison de difficultés techniques persistantes. Pourriez-vous préciser les difficultés rencontrées et si le calendrier, prévu par la loi, reste d'actualité ?
Enfin, concernant la lutte contre la fraude, la Cour des comptes a constaté cette année « l'impossibilité » de certifier les comptes de la branche. La fraude aux prestations légales est estimée à 4,9 % des sommes versées, soit 3,9 milliards d'euros. La Cour pointe notamment une hausse en 2023 des indicateurs de risque financier à neuf mois. Malgré certaines améliorations, d'importantes faiblesses perdurent, notamment dans la supervision et l'accompagnement des agents pour assurer le paiement à bon droit des prestations légales. Quelles sont les principales mesures prises par la Cnaf pour renforcer la lutte contre la fraude ? Pourquoi le nombre de contrôles sur place a-t-il baissé ? Ils seraient pourtant, d'après la Cour, parmi les plus efficaces.
M. Nicolas Grivel, directeur général de la Caisse nationale des allocations familiales. - Ce PLFSS ne comporte pas de nouvelle mesure relative aux familles, alors que le plan de charge est très ambitieux. Il ne faut pas voir de manque de détermination dans l'absence de mesure spécifique cette année, d'autant que nous évitons également les restrictions. Les effets de recettes que vous décrivez, monsieur le rapporteur, n'entravent pas notre action, très largement guidée par la COG. Nous suivrons une logique d'amplification de notre action, notamment pour le Fonds national d'action sociale (Fnas), dont la trajectoire haussière se poursuivra l'année prochaine.
Un de nos enjeux est qu'une grande partie de notre politique d'action sociale sur les territoires est partenariale. C'est le cas pour la petite enfance, l'enfance, la jeunesse, l'animation de la vie sociale et la parentalité. Nos moyens d'accompagnement s'amplifient et, en même temps, nous avons besoin de partenaires réactifs et ambitieux, ce qui est parfois difficile dans un contexte financier compliqué pour les collectivités territoriales.
L'enjeu est d'accompagner le secteur de la petite enfance d'une façon qualitative pour les familles, mais aussi pour les professionnels, alors que l'on connaît les difficultés de recrutement du secteur. Qui dit qualité dit aussi coût. Nous devons aller vers un service public qui coûte plus cher, ce qui paraît paradoxal. Notre capacité d'accompagnement suppose de développer notre offre, mais surtout de consolider l'existant partout. Nos outils ont été déclinés tout au long de l'année, par des délibérations du conseil d'administration, en amélioration de financements, en accompagnement financier renforcé sur les accueils de loisirs pour les enfants, le périscolaire, les centres sociaux... Notre ambition n'est pas remise en cause par le PLFSS, au contraire.
Le congé de naissance a fait l'objet de concertations qui n'ont pas abouti à ce stade. Nous sommes à l'écoute de ce qui sera décidé. Nous continuons à mettre en oeuvre la prestation partagée d'éducation de l'enfant (PreParE) qui existe aujourd'hui. Si le congé de naissance se mettait en place, nous serions ravis de l'accompagner, dans un cadre qui resterait à déterminer. En effet, l'indemnisation aurait vocation à tenir compte du salaire, ce qui répond à une logique pratiquée par l'assurance maladie sur les indemnités journalières et les congés maternité et paternité. Ce serait donc à elle de le gérer plutôt qu'à nous, qui devrions créer un dispositif de proportionnalité au salaire ex nihilo dont nous n'avons pas l'habitude. Nous n'aurions donc pas forcément la charge centrale de ce dispositif.
Mme Isabelle Sancerni. - L'aspect financier du congé de naissance vient d'être abordé. Le conseil d'administration plaide pour un congé plus court et mieux rémunéré.
Il serait aussi nécessaire d'anticiper le nombre de places disponibles au premier anniversaire de l'enfant pour que les parents ne s'en trouvent pas dépourvus à la fin du congé de naissance. En outre, le droit d'option entre le congé de naissance et le congé parental est à sécuriser.
- Présidence de M. Jean Sol, vice-président -
M. Nicolas Grivel. - La réforme du CMG vise à rendre plus accessibles les différentes solutions d'accueil des jeunes enfants pour l'intégralité des familles en lissant le reste à charge, quel que soit leur revenu. Actuellement, une partie des familles ne peut pas accéder à une partie de l'offre parce que les restes à charge sont proportionnellement trop élevés. Pour schématiser, les familles les plus précaires ont des difficultés à accéder à l'accueil individuel, qui reste le mode majoritaire dans beaucoup de régions. Cette réforme est très importante dans cette logique de service public et d'égalisation des restes à charge.
La réforme entrera en vigueur en septembre 2025 et non en juillet, ce qui était initialement prévu. Beaucoup de familles sortent du dispositif à la rentrée de l'enfant en maternelle. Une entrée en vigueur en juillet risquait de provoquer des perdants artificiels pour deux mois. Il est prévu, dans certains cas, une compensation transitoire des perdants. Enfin, nous voulons limiter les pertes et cibler les publics concernés. Le paramétrage peut limiter le nombre de perdants. Surtout, le dispositif fait énormément de gagnants.
Nous voulons que l'impact financier soit limité pour les perdants alors que le volume financier serait bien plus important pour les gagnants. Nous y travaillons avec la direction de la sécurité sociale. Les paramètres feront l'objet d'une concertation. Nous avions besoin d'avoir la dernière année de référence, donc les données de 2023.
L'intention est plutôt de ne pas mettre en oeuvre la réforme très complexe du CMG tiers payant et de se concentrer sur la mise en oeuvre des priorités que je viens d'évoquer.
J'aimerais nuancer le lien que vous faites, monsieur le rapporteur, entre la lutte contre la fraude et la non-certification des comptes. La Cour des comptes a refusé, pour la deuxième année consécutive, de certifier nos comptes, mais cela n'a pas de rapport avec la lutte contre la fraude. La Cour des comptes, en effet, salue positivement notre action contre la fraude. En revanche, elle met en cause la qualité des données entrantes, c'est-à-dire les informations transmises par les allocataires sur leurs ressources. Nous devons aller chercher les informations très régulièrement auprès des allocataires, notre système se voulant très réactif. Jusqu'à présent, nous avons besoin de leur demander, tous les trois mois, des informations sur leurs ressources. Nous faisons donc peser sur les allocataires des obligations déclaratives très lourdes et très complexes qui engendrent beaucoup d'erreurs. Il est compliqué d'obtenir ces informations.
La Cour des comptes constate, en s'appuyant sur nos estimations, que les volumes d'imperfections déclaratives se sont accrus ces dernières années, et ce pour deux raisons : le doublement de la prime d'activité en 2019, qui double le risque résiduel d'erreurs non corrigées et le risque d'indus qui conduisent à des demandes de remboursement, ce qui n'est pas idéal dans la relation ; la contemporanéisation des aides au logement, qui a conduit à s'appuyer sur des ressources très récentes. Si l'on prend comme base les ressources perçues deux ans avant, on dispose de données fiscales établies. Là, ce sont des ressources contemporaines plus variables. Ces éléments ont amplifié les risques ; la Cour nous le signale par cette non-certification. Ce faisant, elle nous appelle à une réforme très importante, celle de la solidarité à la source, qui consiste à connaître les ressources des allocataires et ne plus avoir à les leur demander.
Depuis janvier dernier, le montant des aides sociales, c'est-à-dire celui à déclarer, figure sur la fiche de paie. Depuis le 1er octobre, on expérimente, dans cinq départements, les déclarations de ressources préremplies. Si tout va bien, la généralisation se fera en mars prochain, ce qui sécurisera beaucoup nos données entrantes.
Cela n'obère pas le sujet de la fraude. Nous sommes, chaque année, plus performants. Nous avons détecté 374 millions d'euros de fraudes l'an dernier, notamment grâce à une amélioration du ciblage et de l'efficacité de nos contrôles. Nous avons créé un service national de lutte contre la fraude à enjeux, c'est-à-dire organisée - certes, il faut aussi lutter contre la fraude individuelle. La Cour mentionne que nous sommes plus efficaces en la matière.
Je suis étonné de votre remarque sur les contrôles, car nous améliorons nos résultats. Nous préférons effectuer un peu moins de contrôles, mais mieux ciblés, qui déclenchent des procédures plus lourdes sur des enjeux plus élevés, plutôt que des contrôles qui tournent dans le vide. On afficherait plus de contrôles, mais on obtiendrait moins de résultats financiers. En 2023, les régularisations financières détectées par les contrôles sur place s'élevaient à 473 millions d'euros, contre 424 millions d'euros en 2022, soit une augmentation de 12 %.
M. Laurent Burgoa. - En tant que rapporteur pour avis de la commission des affaires sociales sur la mission « Solidarité, insertion et égalité des chances » du projet de loi de finances, je m'intéresse particulièrement à l'AAH, qui représente plus de la moitié des crédits budgétaires de la mission.
Les associations de soutien aux personnes en situation de handicap m'ont alerté sur les conditions de cumul entre l'AAH et une activité mixte à temps partiel. Cette possibilité de cumul est louable, car elle rapprocher les travailleurs en situation de handicap du milieu ordinaire de façon graduelle. Cependant, les modalités de calcul de ce cumul sont encore méconnues des bénéficiaires, qui ne sont donc pas en mesure de connaître l'impact de l'acceptation d'un contrat de travail sur leur prestation. Des travaux sont-ils en cours afin de mettre en place un simulateur de ressources pour ce cas précis ? Un rapprochement des modalités de calcul entre la CAF et la Mutualité sociale agricole (MSA) est-il prévu sur ce point afin de prendre en compte la situation des personnes interrégimes ?
Mme Jocelyne Guidez. - Le Sénat a adopté hier en deuxième lecture la loi visant à améliorer le repérage et l'accompagnement des personnes présentant des troubles du neurodéveloppement et à favoriser le répit des proches aidants. Dans le cadre de la mise en place du service public de la petite enfance, soutenue par des crédits alloués à la branche famille, quels leviers spécifiques envisagez-vous pour faciliter cette mission essentielle, ainsi que le repérage précoce de ces troubles ?
Le congé de naissance donné aux pères ne fonctionne pas très bien : ils ne le prennent pas, alors que le congé parental, ou PreParE, a plus de succès. On peut le prendre jusqu'aux 3 ans de l'enfant. Pourrait-il être allongé jusqu'aux 4 ans de l'enfant ? Ne pourrait-on pas rendre la situation identique pour le privé et le public, qui ne sont actuellement pas logés à la même enseigne ?
M. Xavier Iacovelli. - Environ 72 % des pères prennent le congé de paternité. Cela me semble bizarre que l'on dise qu'il ne fonctionne pas.
Après des inquiétudes, le projet d'extension du CMG jusqu'à 12 ans, qui représente 400 millions d'euros, est maintenu, ce dont nous nous réjouissons, car il est très attendu par les familles. Je comprends le décalage de deux mois, de juillet à septembre.
Des moyens humains seront-ils mis en place pour le parcours séparation ? Les familles monoparentales seront-elles ciblées ? J'ai rendu un rapport sur le sujet en septembre dernier au Premier ministre, et la délégation aux droits des femmes du Sénat a également publié dernièrement un rapport d'information sur les familles monoparentales. Parmi les recommandations de ces deux rapports, on trouve un renforcement des moyens de la CAF pour renforcer l'Agence de recouvrement des impayés de pensions alimentaires (Aripa), qui est un bel outil indispensable aux familles monoparentales. Une réflexion sur le prélèvement à la source de la contribution à l'entretien et à l'éducation de l'enfant est-elle menée ? Par ailleurs, l'allocation de soutien familial (ASF) peut-elle être maintenue en cas d'une remise en couple ? Le compromis proposé dans ces rapports était un maintien de six mois. Une réflexion a-t-elle été amorcée par la Cnaf sur ce point ?
M. Khalifé Khalifé. - Merci d'avoir éclairci le point sur la certification des comptes.
La convention territoriale globale (CTG) a nécessité énormément de pédagogie de vos services et de nos collectivités vis-à-vis des communes. Sur le plan qualitatif, la CTG, qui s'apparente à un contrat d'objectifs et de moyens, est une réussite indéniable. Quel bilan en tirez-vous ? Quel est son impact financier ? A-t-elle un impact sur la fraude ?
M. Nicolas Grivel. - Je ne suis pas certain que l'on puisse proposer rapidement un simulateur de cumul entre AAH et activité, mais nous y travaillerons. Nous collaborons très bien avec la MSA.
M. Laurent Burgoa. - Je vous fais confiance.
M. Nicolas Grivel. - Nous sommes très sensibles aux troubles du neurodéveloppement et au rôle du service public de la petite enfance en la matière. Nous avons accompagné le déploiement d'un kit de dépistage dans les établissements.
Nous avons développé, sous l'impulsion de la présidente, un bonus inclusion handicap qui prend en compte les efforts supplémentaires des structures d'accueil envers les enfants concernés. C'est un succès important puisque près de la moitié des établissements d'accueil en bénéficient. Cela montre une dynamique positive, importante pour les premières années de l'enfant, mais aussi pour l'inclusion scolaire. Si celle-ci a commencé dès les premières années, elle est facilitée.
Le congé de paternité est très fréquemment utilisé dans sa formule allongée, alors que la PreParE est assez faiblement mobilisée par les pères. Cela fait partie des réflexions alimentant le projet du congé de naissance, qui, en étant plus court et mieux indemnisé, favorise un recours plus large des pères. La PreParE dure trois ans, dont deux ans pour un parent et un an pour l'autre, mais peu de pères prennent l'année supplémentaire. Cela renvoie à la question plus globale de l'articulation des différents congés. La tendance est plutôt à faire plus court et mieux indemnisé que plus long.
Nous saluons l'ambition du CMG 6-12 ans et accompagnerons la réforme importante du CMG 0-3 ans linéarisé l'année prochaine. Nous sommes très impliqués sur les enjeux des familles monoparentales et des séparations, par les prestations, mais aussi le travail social en CAF. Le parcours séparation favorise l'accès aux droits, à cette occasion. Ce peut être un moment de détection de violences conjugales antérieures, ou liées à la séparation. Nous sommes proactifs : nous nous tournons vers les familles dès que nous avons connaissance d'une séparation. Le taux de venue des familles vers nous - surtout des femmes - est de plus de 50 %. Notre COG nous a offert plus de moyens humains. Nous menons également une action spécifique sur le second parent, qui est souvent le père.
Nous sommes très mobilisés sur l'Aripa, une belle politique publique qui s'est montée en très peu de temps. Elle fonctionne, mais doit être améliorée. Plus de 1 000 personnes sont aujourd'hui mobilisées. Nous devons accompagner sa montée en charge. En effet, le stock est important, mais le flux continue à augmenter. Nous avons automatisé les entrées, sauf refus des deux parents. Nous devons améliorer nos outils pour absorber cette montée en charge continue.
Mme Isabelle Sancerni. - Le conseil d'administration de la Cnaf souhaite une amélioration de l'intermédiation des pensions alimentaires. Nous voulons mettre en place le paiement de la pension alimentaire dès le premier mois via l'intermédiation. Actuellement, nous n'intervenons qu'au bout du deuxième mois. Nous regrettons ce temps de latence au cours duquel les familles ne savent pas bien qui doit verser la somme, une fois la décision de justice rendue. L'intervention dès le premier mois réduirait le délai du premier paiement, qui est de 65 jours et devrait passer à moins de 30 jours.
Une motion a été votée par le conseil d'administration pour que l'ASF, versée au parent vivant seul avec l'enfant en cas de pension alimentaire impayée ou d'un montant inférieur à 195,86 euros, soit automatiquement versée dès lors que la famille entre dans le dispositif d'intermédiation. Actuellement, il faut qu'elle en fasse la demande. Nous le faisions pour les familles à l'Aripa jusqu'à la généralisation de l'intermédiation. Cela ne change pas le caractère quérable de l'ASF pour les familles qui refusent l'intermédiation. Ce serait une amélioration de l'existant.
Nous souhaitons que vous intégriez ces demandes dans vos travaux. Je les ai défendues auprès de nos ministres de tutelle et de l'Assemblée nationale.
Nous avons intégré depuis 2024, pour les services d'aide à domicile, un motif relatif au répit parental. Nous venons de diffuser des outils de dépistage et d'évaluation du burn-out parental. Des initiatives locales de cofinancement d'actions de répit parental ont été prises avec la MSA notamment, qui propose le dispositif Bulle d'air.
M. Nicolas Grivel. - En résumé, monsieur Iacovelli, vous voulez déconjugaliser l'ASF qui, pour rappel, à l'origine, est un dispositif d'aide aux veuves. Supprimer la condition d'isolement d'une allocation dont la raison d'être est d'aider les personnes isolées représenterait un bouleversement assez fort.
M. Xavier Iacovelli. - L'ASF doit-elle être tournée vers l'enfant ou vers la famille ?
M. Nicolas Grivel. - Le choix précédent a été de cibler les personnes sans soutien familial. Le présupposé est qu'en couple, une part des charges est mutualisée. Mais on peut débattre de l'individualisation des prestations. Le Parlement a estimé qu'il fallait déconjugaliser l'AAH. Doit-il faire la même analyse pour l'ASF ? C'est un débat politique, en réalité, et non technique.
Mme Isabelle Sancerni. - La CTG a été mise en place à partir de 2018 et couvre l'intégralité de la France. C'est le socle sur lequel nous asseyons toute notre politique : petite enfance, enfance, jeunesse, parentalité, animation de la vie sociale. La CTG commence par un diagnostic partagé avec les élus au cours duquel nous leur fournissons des éléments dont ils ne disposent pas forcément. À l'issue de cet échange, nous regardons ce que nous pouvons faire sur plusieurs années. La CTG dénombre des objectifs, qui peuvent être atteints selon un séquençage dans le temps, mais dès la signature, nous affichons les financements prévus qui seront à la disposition des communes ou des intercommunalités. Cela facilite le déploiement de l'ensemble de notre politique sur le territoire, en lien avec les élus.
Il n'existe pas deux CTG identiques puisqu'elles sont coconstruites. Certaines peuvent inclure le logement, l'accès aux droits ou la mobilité. Chaque année, un point d'étape est réalisé. Nous finançons aussi des moyens humains pour le suivi des CTG.
Pour moi, elles permettent des échanges et offrent une vision pluriannuelle.
Mme Annick Petrus. - Le PLFSS prévoit-il l'amélioration des délais de traitement des dossiers outre-mer ? L'instruction de l'AAH prend plus d'un an à Saint-Martin, qui dépend de la CAF de la Guadeloupe. Prévoyez-vous aussi une connexion entre la CAF et la branche retraite, afin d'assurer un relais systématique en amont pour les allocataires sortant de l'AAH et leur éviter de se voir retirer toute dignité, puisqu'ils sont obligés de vivre de bons alimentaires en attendant le rétablissement de leurs droits ?
- Présidence de M. Philippe Mouiller, président -
Mme Christine Bonfanti-Dossat. - Le 20 mars dernier, Gabriel Attal présentait son bilan contre la fraude sociale : près de 2 milliards d'euros détectés en 2023, dont 400 millions d'euros d'allocations familiales. Ce tribut a été obtenu par l'intensification des contrôles des organismes sociaux, notamment de la CAF. Vous disposez d'un arsenal réglementaire et législatif contre les fraudeurs, dont le dépôt de plainte. Combien récupérez-vous des pénalités financières que vous êtes en droit de demander ?
Mme Solanges Nadille. - Quinze associations ont annoncé le mois dernier saisir le Conseil d'État pour contester un algorithme antifraude de la Cnaf. Quelle est votre réaction ? Quels sont vos difficultés et vos besoins pour lutter contre la fraude aux allocations ?
Je voudrais également aborder le revenu de solidarité outre-mer (RSO) pour les publics de 55 à 65 ans bénéficiant du RSA depuis au moins deux ans et ne percevant pas encore de retraite. Le nombre d'allocataires du RSO a presque été divisé par deux depuis 2010, notamment parce que, pour de nombreux foyers, le montant du RSO est moins élevé que celui du RSA. Quel regard portez-vous sur ce sujet ?
Enfin, dans le cadre de la CTG, la mobilité peut-elle être prise en compte pour l'archipel de la Guadeloupe ?
Mme Raymonde Poncet Monge. - La Cnaf a confié le ciblage des fraudes à un algorithme. Nous partageons le besoin de lutter contre la fraude, notamment pour ce qui concerne les cotisations. Mais en 2023, la Quadrature du Net a révélé l'existence d'un algorithme discriminatoire, qui cible les allocataires les plus vulnérables, et ce depuis 2010. Est-ce ainsi que vous avez amélioré le ciblage ? Un score de suspicion allant de 0 à 1 serait attribué à chaque allocataire en fonction de critères tels que des faibles revenus, le chômage, percevoir l'AAH, ou encore habiter un quartier défavorisé. C'est un ciblage indirect des familles monoparentales. Plus le score est élevé, plus la probabilité de faire l'objet d'un contrôle à domicile est grande.
Le 16 octobre, quinze organisations, dont la Quadrature du Net, Amnesty International et APF France handicap, ont saisi le Conseil d'État, demandant l'arrêt de l'utilisation de cet algorithme. Le Monde l'a écrit, ce contrôle vise des profils types. Le contrôle doit être mené par des hommes et des femmes : vos agents, et non un algorithme. L'avez-vous abandonné ?
Mme Frédérique Puissat. - Le PLF et le PLFSS modifient l'apprentissage, notamment en socialisant davantage les revenus des apprentis, en y intégrant la contribution sociale généralisée (CSG) et la contribution pour le remboursement de la dette sociale (CRDS), ce qui peut avoir un impact sur la prime d'activité pour les apprentis. L'avez-vous anticipé ? Contrôlez-vous les apprentis dans le volume de distribution de la prime d'activité ?
Mme Marie-Do Aeschlimann. - Quels seront les critères de répartition des 86 millions d'euros alloués aux collectivités pour le service public de la petite enfance ?
La Cnaf a lancé une expérimentation sur une nouvelle offre personnalisée d'accompagnement à la parentalité dans une dizaine de départements. Quel est le calendrier de ce programme ? Quels sont ses objectifs et quels sont vos critères d'évaluation et de suivi ?
M. Nicolas Grivel. - On verse l'AAH après la procédure de reconnaissance du handicap par les maisons départementales des personnes handicapées (MDPH). Les problèmes de délai se situent surtout là, lors de l'instruction de la première demande. Nous échangeons beaucoup avec les MDPH pour améliorer les délais, en cas de renouvellement et de maintien des droits. La déconjugalisation de l'AAH, qui a entraîné une augmentation du volume d'allocataires, n'a pas eu d'impact négatif sur les délais de traitement.
Les difficultés liées à l'AAH ne sont pas strictement réservées à l'outre-mer, et portent plutôt sur la partie MDPH que sur la partie CAF. Globalement, le traitement des dossiers dans les CAF est bien plus rapide que l'an dernier. Nous avons surmonté les difficultés liées à la réforme des aides au logement.
La connexion entre AAH et retraite pouvait entraîner de très grosses difficultés. Nous avons beaucoup amélioré l'articulation entre les droits, avec Renaud Villard et ses équipes. Nous pouvons nous satisfaire d'avoir supprimé cette cause de souffrance pour les personnes concernées.
Nous disposons d'un arsenal juridique satisfaisant contre les fraudes. Nous avons proposé diverses mesures de simplification et d'amélioration. Gabriel Attal, à l'époque ministre des comptes publics, a simplifié divers éléments. Par exemple, les conditions de résidence étaient différentes selon les prestations.
Cet arsenal nous sert notamment contre la fraude à enjeux, qui passe par les réseaux sociaux ou le darknet. Nous nous caractérisons par une récupération relativement facile des indus chez les allocataires connus, puisque nous nous servons nous-mêmes dans les prestations que nous continuons à verser. Ce qui est plus compliqué, c'est de faire face à la fraude organisée. Cela nous conduit à développer des outils de prévention efficace. La fraude évitée est plus difficile à évaluer. Elle concerne par exemple les RIB, que les fraudeurs changent sur les comptes des allocataires juste avant les versements mensuels. Dans plus de 80 % des cas désormais, on détecte cette fraude avant le premier versement. C'est très précieux, puisque dans ces cas, on a beaucoup de mal à récupérer l'argent versé.
Sur les algorithmes, soyons clairs et transparents. Il n'y a pas de scandale ni de vocation discriminatoire. Notre système engendre de l'instabilité des droits, par des erreurs déclaratives, davantage que des fraudes. Cela a des inconvénients pour les allocataires. Pour nous, aller chercher ces indus constitue aussi une lourde charge. Nous préférerions allouer nos ressources humaines à l'accompagnement des publics en difficulté.
L'algorithme, qui a plus de quinze ans, est très simple. Il répond à une question : quelles sont les situations présentant un risque d'indu de plus de 600 euros ? Évidemment, on a plus de risques d'avoir un indu important quand on reçoit beaucoup d'argent de la CAF, et donc quand on est dans une situation précaire. Il ne s'agit pas de cibler les pauvres, mais les situations à risque d'indu. Ainsi, l'algorithme ne vise pas les personnes sans aucun revenu, puisqu'elles ont, par définition, moins de risque de se tromper dans leur déclaration. L'AAH n'est pas non plus un facteur de risque. Ce qui l'est, c'est le cumul entre l'AAH et une activité professionnelle, qui est une source d'erreurs très importante.
Il faut détecter les erreurs le plus tôt possible, afin de les corriger et d'aider les allocataires. La fonction des contrôleurs de la CAF est avant tout pédagogique. L'AAH représente des sommes importantes. Imaginez le choc, si l'on détecte l'erreur tardivement et que l'on demande 18 mois d'indus !
Je préfère cibler rationnellement les situations les plus risquées, y compris dans l'intérêt des personnes, puisqu'on leur évite des erreurs et que l'on détecte rapidement le risque d'indu.
Cet algorithme n'est ni Big Brother ni une intelligence artificielle. C'est juste un reflet statistique. Si nous nous en passions, nos ciblages seraient moins efficaces. Nos contrôles et nos conseils seraient par conséquent moins bons, ce qui ne serait pas de bonne politique.
Des instances ont été saisies. Fort bien ! Je serai ravi d'avoir leur position sur ce que l'on peut faire ou non. Évidemment, nous respecterons leurs décisions. Notre algorithme n'est pas un outil de flicage, mais d'amélioration du système social. Il ne faut pas non plus en surestimer l'ampleur. C'est une part très minoritaire de nos contrôles, qui restent humains. Le contrôleur est libre. En outre, on ne contrôle pas 100 % des allocataires - on n'en a pas les moyens ! S'il n'y a rien à rectifier, on ne rectifie rien !
Nos préoccupations sur cet algorithme nous ont conduits à présenter à notre conseil d'administration un plan d'accompagnement et de transparence renforcée sur ces sujets. Nous mettrons en place un comité d'éthique de la donnée au sein de la branche famille.
J'ajoute que la solidarité à la source diminuera les risques liés aux déclarations de revenus.
Je n'ai pas de visibilité sur le sujet spécifique des apprentis. La prime d'activité dépend de nombreux paramètres, liés au chômage ou au Smic.
Nous sommes très engagés dans l'accompagnement des collectivités pour le service public de la petite enfance. Nous les soutenons financièrement. Les 86 millions d'euros sont autre chose : c'est la compensation aux collectivités de la compétence de l'organisation de l'offre de petite enfance. Cela concerne l'État et les collectivités, non la branche famille.
Notre rôle, en matière de service public de la petite enfance, va bien plus loin. Nous assurons un soutien financier, mais fournissons également de l'ingénierie aux collectivités territoriales. Nous amplifions nos moyens en ce sens.
Mme Isabelle Sancerni. - Nos financements en faveur de la mobilité favorisent l'aller vers. Nous finançons des bus et divers équipements itinérants allant vers les populations. En revanche, nous ne finançons pas d'autres types de dispositifs.
Mme Solanges Nadille. - Il faut se pencher sur la mobilité inter-îles, car sur le territoire, il n'y a pas de relais.
M. Philippe Mouiller, président. - Merci de votre participation.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Damien Ientile,
directeur de l'Urssaf - Caisse nationale
Réunie le mercredi 6 novembre 2024, sous la présidence de Mme Pascale Gruny, vice-président, la commission procède à l'audition de M. Damien Ientile, directeur de l'Urssaf - Caisse nationale.
Mme Pascale Gruny, président. - Nous achevons nos travaux préparatoires à l'examen du projet de loi de financement de la sécurité sociale (PLFSS) pour 2025 avec l'audition de M. Damien Ientile, directeur de l'Urssaf - Caisse nationale.
Je vous précise que cette audition fait l'objet d'une captation vidéo. Elle est diffusée en direct sur le site internet du Sénat et sera consultable en vidéo à la demande.
L'Urssaf Caisse nationale est au coeur du financement de la sécurité sociale. Elle est, en quelque sorte, le réceptacle naturel de ses difficultés.
Cela se traduit, dans le PLFSS pour 2025, par une forte augmentation de la demande d'autorisation d'emprunt à court terme par la caisse, qui passerait de 45 à 65 milliards d'euros, mais également par une demande d'autorisation à recourir à des emprunts de plus de douze mois à condition que la durée moyenne de ses emprunts reste inférieure à douze mois. Ce sont autant de manifestations des tensions que créent, d'une part, l'accumulation de lourds déficits au fil des ans et, d'autre part, l'impossibilité de procéder à de nouveaux transferts de dette à la Caisse d'amortissement de la dette sociale (Cades). On peut se demander jusqu'à quand une telle situation restera gérable.
Monsieur le directeur, je vais vous laisser commencer cette audition par un propos liminaire qui vous permettra de nous livrer votre vision de ce PLFSS et de la situation financière de votre caisse et, plus généralement, de la sécurité sociale. Nous attendons également votre expertise sur les mesures de recettes, parfois très importantes, qui figurent dans ce projet de loi.
M. Damien Ientile, directeur de l'Urssaf Caisse nationale. - L'Urssaf Caisse Nationale est le nom d'usage de l'Acoss, l'Agence centrale des organismes de sécurité sociale, l'établissement de tête pilote d'un réseau de vingt et un centres régionaux d'Urssaf et de cinq caisses de sécurité sociale outre-mer, dont la mission principale est de collecter les cotisations et les contributions pour financer la sécurité sociale et la protection sociale.
L'Urssaf Caisse Nationale exerce aussi d'autres missions. Elle a ainsi une mission d'accompagnement de 12 millions d'usagers, depuis les particuliers employeurs, puisque nous gérons le chèque emploi service universel (Cesu) ou Pajemploi, jusqu'aux entreprises du CAC 40, en passant par les TPE, les PME, les travailleurs indépendants, etc. Tous acquittent des cotisations et des contributions sociales. L'accompagnement de l'Urssaf se traduit de plusieurs manières, aux différents moments de vie des entreprises : lors de la création, lors de la première embauche, mais aussi en cas de difficultés financières. Notre démarche est tournée vers le service aux usagers, car c'est la meilleure manière de bien faire notre mission.
Notre mission est également de nous assurer de l'équité des cotisations et des contributions. Nous réalisons ainsi un contrôle comptable d'assiette, qui vise à vérifier l'écart entre la norme et son application. Ce contrôle n'est pas punitif, mais factuel. Il aboutit à des redressements en faveur de la sécurité sociale, mais aussi à des restitutions en faveur des entreprises lorsque ces dernières ont trop cotisé.
La lutte contre la fraude et la lutte contre le travail dissimulé constituent un autre volet important de notre activité. En 2023, des redressements d'un montant de 1,2 milliard d'euros ont été notifiés pour des cas de travail dissimulé.
Nous avons également une mission de fiabilisation des données sociales qui sont transmises à travers les déclarations sociales nominatives. Ces données portent sur les salariés. Ce travail de fiabilisation permet de s'assurer de la correcte inscription des droits acquis par les salariés au fil de leur vie.
Enfin, l'Urssaf Caisse nationale a une mission de financement de la sécurité sociale, qui est le corollaire de sa mission de collecte des cotisations et des contributions.
Nous jouons ainsi le rôle de trésorier de la sécurité sociale. Concrètement, cela signifie qu'il nous appartient de combler l'écart temporel qui peut exister entre le versement des prestations et la collecte des cotisations. Les cotisations sont collectées le 5 et le 15 du mois, tandis que les pensions de retraite sont versées le 8 ou le 9 du mois. Nous devons combler ce décalage temporal en empruntant à court terme sur les marchés.
Nous devons sécuriser notre trésorerie à trente jours, ou à deux mois dans les périodes risquées, grâce à la constitution d'un coussin de sécurité, pour pouvoir faire face au versement des prestations. Il est important de noter que l'argent collecté par l'Urssaf Caisse nationale est immédiatement reversé dans les vingt-quatre heures aux différentes caisses de la sécurité sociale pour leur permettre de verser les prestations. Nous avons l'obligation de financer en permanence les prestations sans aucune interruption.
Nous fournissons aussi des avances à certains partenaires, notamment à la Caisse nationale de retraites des agents des collectivités locales (CNRACL). Nous finançons également, par la force des choses, le déficit de la sécurité sociale, puisque ce déficit, lorsqu'il n'est pas repris par exemple par la Cades, reste dans les comptes de la sécurité sociale et est porté, en pratique, par l'Urssaf Caisse nationale et son emprunt.
Le projet de loi de financement de la sécurité sociale pour 2025 revêt à cet égard une importance très particulière pour nous. Il fixe une nouvelle trajectoire pour la sécurité sociale. Son article 13 contient une disposition relative au plafond d'emprunt de l'Acoss et une autre qui porte sur les modalités techniques d'emprunt. Le PLFSS comprend un certain nombre de mesures d'économie et de recettes, destinées à redresser les comptes de la sécurité sociale. Toutefois la situation déficitaire devrait durer jusqu'en 2028, horizon de prévision du projet de loi. Le déficit sera de 16 milliards d'euros en 2025.
Ce texte nous donne la possibilité, grâce au rehaussement de notre plafond d'emprunt de 45 milliards à 65 milliards d'euros, de faire face à nos besoins de financement au cours de l'année 2025. Il nous donne aussi la possibilité de faire des emprunts à plus de douze mois, dès lors que la maturité moyenne de notre dette ne dépasse pas douze mois. Nous sommes un émetteur de court terme et nous avons vocation à le rester.
Cet aménagement de notre capacité d'emprunt nous permettra de faire appel à des poches d'investisseurs auxquelles nous ne faisons pas appel aujourd'hui. Actuellement, nous ne pouvons pas faire d'emprunt de plus de douze mois ; nous nous adressons donc à deux marchés de papier commercial, le Negotiable EUropean Commercial Paper (NEU CP) et l'Euro Commercial Paper (ECP). Notre dette a une maturité moyenne de trente à soixante jours. En opérant sur un marché différent, nous pourrons avoir accès à des poches d'investissement différentes et allonger la maturité moyenne de notre dette, tout en maintenant celle-ci bien en dessous d'une durée d'un an. Cela constituerait un gage de sécurité. Actuellement, nous sommes un très gros investisseur sur le marché du papier commercial, mais nous atteignons les limites de ce que nous sommes capables d'emprunter de cette manière. Nous considérons donc, en tant qu'opérateur, que les mesures de l'article 13 sont nécessaires pour assurer un financement sécurisé du versement des prestations au cours de l'année 2025.
Le PLFSS contient également plusieurs mesures importantes - réduction générale des cotisations patronales, exonérations relatives aux apprentis, aux marins, à certaines entreprises. Celles-ci auront pour nous un impact, que nous sommes en train d'analyser, lié à leur mise en oeuvre. Elles auront aussi un impact pour les entreprises déclarantes, pour les tiers déclarants, ou pour les éditeurs de logiciels de paye.
En tant qu'opérateur, il ne nous appartient pas de nous prononcer sur l'opportunité de ces mesures. En revanche, nous devrons faire en sorte que les évolutions prévues n'affectent ni la capacité déclarative ni la capacité de paiement de nos usagers.
Mme Élisabeth Doineau, rapporteure générale. - Maintenant que le plafond de transferts de dette à la Cades de 136 milliards d'euros prévu par la loi du 7 août 2020 a été atteint, la dette sociale va recommencer à s'accumuler à l'Acoss.
En 2020, au début de la crise sanitaire, l'Acoss s'est brièvement retrouvée dans l'incapacité de se financer sur les marchés, ce qui a amené à mettre en place en urgence un dispositif de financement ad hoc. Nous partageons la même angoisse que l'opérateur : pourrons-nous assurer le paiement des pensions ? La dette atteint un niveau catastrophique : le solde de l'ensemble des régimes obligatoires de base de sécurité sociale sera négatif de 18 milliards d'euros en 2024. C'est déjà plus que le déficit de 17,2 milliards qu'il était prévu il y a un an d'atteindre en 2027 ! Un redressement s'impose.
Un scénario similaire à celui que nous avons connu pendant la crise covid vous semble-t-il susceptible de se reproduire ? Quel encours maximal de dette l'Acoss estime-elle pouvoir gérer dans de bonnes conditions ?
L'article 13 autorise l'Acoss à s'endetter à deux ans, alors que la durée maximale autorisée est actuellement d'un an. Pouvez-vous faire le point sur ce que cette disposition permettra concrètement à l'Acoss de faire ? Si cette disposition avait été en vigueur en 2020, cela aurait-il selon vous permis d'éviter le problème de liquidité ?
L'article 13 augmente également fortement le plafond d'emprunt de l'Acoss. Cela s'explique par l'ampleur du déficit attendu et par la fin des reprises de dette par la Cades. Quelles sont les perspectives à moyen terme ? Si la trajectoire de déficit du PLFSS jusqu'en 2028 était respectée, quel serait l'ordre de grandeur de ce plafond en 2028 ?
Un transfert significatif de dette sociale à la Cades impliquera de repousser une nouvelle fois l'échéance d'amortissement, actuellement fixée à 2033, ce qui implique une disposition organique. Quelles vous semblent être les conditions d'un nouveau transfert de dette sociale à la Cades ? Faut-il selon vous que l'annexe à la LFSS prévoie un retour à l'équilibre en quatre ans ? Suffirait-il qu'elle prévoie une dynamique de baisse ?
M. Damien Ientile. - En 2020, l'Acoss n'a pas été confrontée à une impossibilité d'emprunter, car le Parlement a vite relevé notre plafond d'emprunt, d'abord à 70 milliards d'euros, puis à 95 milliards d'euros à l'été. L'annonce d'une reprise de la dette par la Cades a permis de construire un plan de financement de secours. Mais il s'agissait de mesures de court terme et il faut aussi agir de manière pérenne. On peut emprunter beaucoup à court terme sur les marchés en cas extrême, mais cela ne peut pas durer. En 2020, le plan mis en place impliquait une hausse des financements de marché : celle-ci a été facilitée par l'annonce d'une reprise de la dette par la Cades, qui a permis aux investisseurs de nous financer plus largement. Un pool bancaire a été constitué, pour un prêt de 21 milliards d'euros. Cette solution temporaire a été confortée par l'adoption d'une loi financière et d'une loi organique pendant l'été. La Caisse des dépôts et consignations a octroyé un prêt de 20 milliards d'euros, ce qui correspondait au maximum qu'elle pouvait faire.
Une telle crise peut-elle se reproduire ? Je ne sais pas. D'un point de vue sanitaire, aucun signal ne nous permet de le penser. En revanche, nous sommes très attentifs à la situation géopolitique mondiale qui ne peut pas pleinement nous rassurer. Nous devons pouvoir parer à toute éventualité. D'autres menaces existent aussi, tels que des cyberattaques, qui pourraient aussi fragiliser notre système de financement. Nous essayons de limiter les risques, mais le risque zéro n'existe pas.
En cas de circonstances exceptionnelles, nous avons la possibilité d'augmenter nos encours de marché, mais cela ne peut se faire que jusqu'à un certain niveau. Nous pouvons également recourir à des prêts de la Caisse des dépôts. Nous avons signé une convention avec la Caisse des dépôts, qui prévoit une possibilité de financement à hauteur d'un montant maximum de 13 milliards d'euros, mais cela reste une solution de dernier recours. La Caisse des dépôts elle-même a des limites en ce qui concerne le montant des prêts qu'elle peut octroyer à un acteur.
Notre conviction, fondée sur notre expérience sur les marchés, est que nous pouvons gérer un encours de dette de l'ordre de 40 milliards d'euros de manière sécurisée. C'est ce que nous faisons actuellement. Si l'encours s'établit dans une fourchette entre 40 et 60 milliards d'euros, nous pouvons emprunter, mais dans des conditions plus risquées et qui ne sont pas sécurisantes si cela devient pérenne. Si l'encours est supérieur à 60 milliards d'euros, nous considérons que nous sommes en très grand risque.
L'article 13 confirme notre statut d'emprunteur de court terme, tout en nous permettant d'augmenter la maturité moyenne de notre dette. Celle-ci est actuellement de l'ordre de deux mois, ce qui est relativement court, compte tenu des montants que nous empruntons. Nous devons donc rouler en permanence notre dette, c'est-à-dire que nous réempruntons en permanence environ 5 milliards chaque semaine pour rembourser les dettes qui arrivent à échéance.
L'article 13 autorise l'Acoss à s'endetter à deux ans. Si 30 % de notre dette était empruntée avec une échéance de 18 mois, la maturité moyenne de notre dette passerait de deux mois à 6,8 mois. Cet article nous donne ainsi un horizon de temps plus grand pour sécuriser notre dette. Il peut donc nous permettre de traverser plus facilement une crise conjoncturelle de quelques semaines.
Un autre élément important est que nous aurons la possibilité de solliciter des « poches » financières dédiées à cette maturité. Les investisseurs institutionnels ont des poches pour le très court terme, de 2 à 4 mois, et des poches pour des produits de court terme, de 12 à 24 mois, auxquelles nous n'avons pas accès aujourd'hui. Si le PLFSS est adopté, nous pourrons ainsi intervenir sur un marché plus plafond. Nous serons en mesure d'étendre notre capacité totale d'emprunt et de gérer un encours de dette supérieur. Cette mesure, associée au relèvement du plafond de la dette, devrait nous permettre de traverser l'année 2025 de manière sécurisée. En 2020, si cette disposition avait déjà été en vigueur, il aurait été quand même nécessaire de procéder à une reprise de la dette par la Cades, tant les montants exigés à cause de la crise du covid étaient élevés. Néanmoins, nous aurions pu agir dans un cadre plus sécurisé et nous aurions pu prendre le temps de construire un plan de financement. La situation aurait été plus favorable et moins risquée.
J'en viens à la question du plafond de la dette et à la manière dont nous parvenons au montant de 65 milliards d'euros, qui figure dans le projet de loi de financement de la sécurité sociale (PLFSS).
D'abord, au 1er janvier 2025, nous commencerons l'année avec un encours de dette de 6 milliards d'euros.
Il faut ajouter à ce chiffre environ 18 milliards d'euros, qui correspondent à une variation de trésorerie reflétant le déficit du régime général et du Fonds de solidarité vieillesse (FSV) en 2025, qui atteint 16 milliards d'euros.
Ensuite, nous devons prendre en compte les financements auxquels nous procédons en avance pour certains partenaires, comme la CNRACL. Ces sommes s'élèvent à 12 ou 13 milliards d'euros.
Il faut également ajouter le montant lié à notre rôle de trésorier, qui est compris entre 15 et 20 milliards d'euros.
Ces chiffres additionnés donnent un total d'environ 58 milliards d'euros, auxquels nous ajoutons 7 milliards, pour prévoir une marge en cas d'écart ou de dérapage.
Ce plafond sera respecté si les mesures prévues par le PLFSS en termes de recettes et d'économies sont bien adoptées et mises en oeuvre.
Il est difficile d'évaluer le plafond nécessaire pour 2028. Cependant, nous pouvons partir du plafond de 2025 et y ajouter les déficits prévus pour les années suivantes. Nous obtenons alors le chiffre de 120 milliards d'euros.
En ce qui concerne le transfert à la Cades, nous ne pouvons pas, en tant qu'opérateur, nous prononcer. Il appartient aux pouvoirs publics de trancher. Cependant, compte tenu des montants, il faudra probablement organiser une reprise de dette un jour, même s'il n'est pas nécessaire de le faire dès maintenant, grâce aux mesures évoquées.
M. Emmanuel Laurent, directeur financier. - L'Urssaf Caisse nationale est un opérateur de référence sur les marchés de court terme et reste le plus gros émetteur sur les marchés ECP et NEU CP. Dans les résultats du dernier trimestre, nous sommes confirmés dans ce rôle de premier émetteur et nous trouvons très loin devant le deuxième. Si nous n'étions pas les premiers, nous aurions une marge de progression. Il s'agit d'un élément important : il existe une limite à ce que nous pouvons lever sur les marchés de court terme.
Mme Pascale Gruny, présidente. - À quel taux empruntez-vous ?
M. Emmanuel Laurent. - À 3 %. Cependant, il est difficile de dire dans l'absolu si ce taux est bon ou non. Nous empruntons au plus près du taux de marché de référence, l'Ester (Euro Short-Term Rate), qui correspond au taux plancher de la Banque centrale européenne (BCE). La prime de taux d'intérêt que nous payons est très faible et parfois négative par rapport à ce taux. La manière dont nous émettons nous permet d'obtenir d'excellents taux. Ainsi, se financer auprès des banques coûterait plus cher et ne permettrait pas d'obtenir autant de financements.
Mme Annick Petrus. - Ma question concerne les cotisations des très petites entreprises (TPE) et des petites et moyennes entreprises (PME), en particulier dans les outre-mer. Ces territoires rencontrent des difficultés spécifiques, notamment en termes de coûts d'exploitation. Comment l'Urssaf prend-elle en compte ces difficultés dans ses processus de recouvrement ? Quelles actions envisagez-vous pour accompagner plus efficacement ces entreprises et leur éviter le paiement de pénalités ? En tant que parlementaire de Saint-Martin, je préfèrerais voir l'Urssaf recouvrir intelligemment les sommes dues plutôt que de voir les entreprises fermer ou s'installer du côté hollandais de l'île, ce qu'elles ont commencé à faire.
M. Damien Ientile. - Les territoires ultramarins ont des caractéristiques économiques différentes de celles de l'Hexagone et des contraintes propres. Nous y rencontrons parfois davantage de difficultés en matière de paiement des cotisations.
Notre accompagnement se compose de plusieurs types d'actions. D'abord, les caisses de sécurité sociale peuvent octroyer des délais, qui permettent de payer les cotisations en plusieurs mois. Cette facilité de paiement permet de dépasser certaines difficultés conjoncturelles.
Ensuite, les travailleurs indépendants qui cotisent au Conseil de la protection sociale des travailleurs indépendants (CPSTI) sont éligibles à des aides d'action sociale qui leur permettent de faire face à des difficultés conjoncturelles.
De manière générale, avant d'entamer un recouvrement « forcé », les Urssaf passent par certaines étapes, qui relèvent du recouvrement amiable et dont fait partie l'octroi de délais. Un dialogue se met en place avec les usagers, qu'il s'agisse d'entreprises ou de travailleurs indépendants, pour tenter de trouver la meilleure solution et d'éviter que l'entreprise ne ferme ou ne déménage. Il s'agit pour nous d'un souci constant et personne n'a intérêt à ce qu'une entreprise ferme, dans les outre-mer comme dans l'Hexagone.
Nous savons aussi nous adapter à certaines situations. À titre d'exemple, le contexte en Martinique nous a incités à retarder certaines procédures de recouvrement. En lien avec les pouvoirs publics, nous avons estimé qu'il fallait privilégier un apaisement de la situation. Nous sommes très attentifs à ces questions et privilégions les démarches d'accompagnement, partout sur le territoire, mais un peu plus encore dans les outre-mer.
Mme Anne-Sophie Romagny. - Je voudrais revenir sur l'accompagnement des entreprises, étant moi-même entrepreneure. Votre rôle en matière de trésorerie n'est pas forcément lisible.
Vous entretenez un dialogue permanent et vous privilégiez les recours amiables, ce qui fonctionne plutôt bien. Néanmoins, pour améliorer la communication avec les entreprises, vos services pourraient envoyer un message de rappel 24 ou 48 heures avant l'échéance de paiement, plutôt que de déclencher une majoration dès le lendemain. En effet, l'absence de paiement advient parfois de bonne foi, notamment dans les très petites structures, qui manquent de ressources pour suivre les échéances. Un tel dispositif permettrait à certains entrepreneurs de ne plus associer l'Urssaf à l'idée d'un couperet qui peut parfois tomber de façon violente.
Mme Raymonde Poncet Monge. - Vous avez un besoin structurel de fonds de roulement et, pour y répondre, vous faites rouler la dette. Dans le passé, ce besoin était-il couvert par des capitaux propres ? Cette situation est-elle le fruit du cumul des déficits au fil du temps ?
M. Khalifé Khalifé. - Dans le cadre d'une audition menée hier, nous avons entendu plusieurs personnes faire part d'un avis réservé quant au statut d'autoentrepreneur ; quel est votre avis sur la question ?
Mme Pascale Gruny, présidente. -J'ai lu que vous aviez recours à l'intelligence artificielle pour cibler les entreprises à contrôler et que les contrôles sur les TPE-PME étaient plus nombreux qu'auparavant. Certains contrôleurs passent beaucoup de temps dans de très petites structures pour récupérer trois francs six sous. Quels moyens déployez-vous en faveur du ciblage des fraudes organisées ?
M. Damien Ientile. - Vous avez noté que la pédagogie en direction des entreprises manquait, ce dont je suis convaincu. L'année prochaine, nous célébrerons les 80 ans de la sécurité sociale et nous tenterons de profiter de cet anniversaire pour mieux faire connaître son fonctionnement. De plus, nous lancerons prochainement une campagne de communication et d'information, qui s'appellera « À quoi servent mes cotisations ? ». La volonté de communiquer n'est pas nouvelle, mais nous prenons conscience qu'il est difficile d'atteindre le grand public. Nous devons fournir cet effort de pédagogie, qui constitue l'une des conditions du consentement au prélèvement et aux cotisations.
M. Emmanuel Dellacherie, directeur de la réglementation, du recouvrement et du contrôle. - J'ai été sensible à vos propos sur la question des relances et des règlements à l'amiable. D'abord, il est possible d'anticiper les déclarations avec le recours au télépaiement, notamment pendant certaines périodes, comme l'été, pendant lesquelles les oublis sont plus fréquents.
Quand l'oubli n'est pas répété, nous adressons un avis amiable une ou deux semaines après l'échéance. Nous n'envoyons pas tout de suite de mise en demeure à l'entreprise ou au travailleur indépendant.
Par ailleurs, la loi du 10 août 2018 pour un État au service d'une société de confiance, dite Essoc, a instauré le principe du droit à l'erreur. Nous avons dorénavant la possibilité de ne pas appliquer de majoration quand il s'agit du premier retard de paiement dans l'année.
M. Emmanuel Laurent. - Je répondrai à la question posée sur la façon dont nous faisons rouler la dette de court terme. Avant la pandémie, l'horizon de trésorerie sécurisé pour la sécurité sociale était en moyenne de quatre jours. Nous étions à la recherche d'un principe de trésorerie zéro, pour minimiser l'emprunt et les coûts. Cet horizon s'est révélé bien trop court avec la pandémie et notre horizon de trésorerie est aujourd'hui d'un mois.
Nous jouons un rôle de trésorerie de court terme et, chaque mois, il nous faut financer des creux. Nous avons donc besoin d'emprunter. Or les marchés ECP et NEU CP sont structurellement organisés à très court terme. Sur ces marchés, les investisseurs cherchent des placements pour quelques jours ou semaines et, si nous souhaitions emprunter sur douze mois, nous ne trouverions pas les fonds. Il faut se défaire de l'idée selon laquelle il suffirait de dégrader les prix pour obtenir les montants souhaités. En empruntant du papier commercial sur le très court terme, nous utilisons un moyen standard, que nombre d'émetteurs publics, d'entreprises ou de banques utilisent, pour sécuriser la trésorerie sur un mois.
L'un des bénéfices de l'article 13 du PLFSS serait de permettre à l'Urssaf de voir une fraction de son financement s'opérer sur 12, 14 ou 18 mois, pour ne plus avoir à émettre chaque mois l'intégralité des montants. En effet, chaque mois, lorsque nous rencontrons un creux de trésorerie, indépendamment de tout déficit, il nous faut trouver 15 milliards d'euros. Aujourd'hui, nous avons recours au marché chaque mois pour emprunter cette somme, ce qui revient à devoir trouver 180 milliards d'euros sur une année. Grâce à la mesure proposée, nous aurions la possibilité d'emprunter davantage en une seule fois ...
Mme Raymonde Poncet Monge. - ...et ce serait moins cher ?
M. Emmanuel Laurent. - Pas forcément mais ce serait très intéressant en termes de gestion des risques. Il s'agirait d'un bénéfice technique qui ne dénaturerait pas notre rôle de trésorier.
M. Damien Ientile. - Je n'ai pas de jugement à porter sur le statut d'autoentrepreneur. Cependant, en tant que collecteur de cotisations sociales, il me semble que ce statut a le mérite d'une grande simplicité, qui prive d'excuses ceux qui refusent de s'enregistrer et de cotiser.
Les autoentrepreneurs font aussi l'objet de contrôles et nous avons mis en place un guichet de régularisation, géré par l'Urssaf Provence-Alpes-Côte-d'Azur. Nous croisons les déclarations fiscales et sociales et, si l'écart est trop important, nous faisons une demande d'explication qui entraîne généralement une régularisation.
Il s'agit d'un statut très débattu mais qui a l'intérêt d'être un vecteur de formalisation de l'emploi.
M. Emmanuel Dellacherie. - Nous avons recours à deux types de contrôles. D'une part, nous organisons des contrôles comptables d'assiette, qui ont lieu sur place ou sur pièces, qui visent à vérifier la bonne application de la législation de sécurité sociale et peuvent entraîner des redressements ou des restitutions. D'autre part, nous menons des actions de lutte contre la fraude.
Dans les deux cas, nous avons recours à des technologies innovantes, notamment en termes de mobilisation des données pour cibler les contrôles. Nous utilisons aussi ces techniques pour les contrôles comptables d'assiette parce que l'Urssaf ne peut pas contrôler toutes les entreprises chaque année. Il faut donc faire des choix.
Nous prévoyons une petite part de contrôles aléatoires, pour respecter le principe selon lequel toute entreprise peut faire l'objet d'un contrôle, mais aussi pour évaluer l'évasion sociale et le manque à gagner. Cependant, la plupart de nos contrôles sont ciblés et visent les TPE et PME qui présentent le plus de risques. Dans le cadre de la convention d'objectifs et de gestion signée avec l'État en 2023, nous avons fait le choix structurant de contrôler moins de TPE-PME, pour nous concentrer sur les entreprises pour lesquelles nous appréhendons des risques plus élevés de redressement.
Pour la grande majorité des TPE-PME, nous privilégions la fiabilisation des données déclaratives. Nous les invitons aussi à nous solliciter dès que des questions se posent sur l'application de la réglementation, sans attendre le contrôle.
Nous avons recours à des algorithmes et la démarche est ouverte, notamment pour ce qui concerne la Commission d'accès aux documents administratifs (Cada). La loi du 7 octobre 2016 pour une République numérique établit la règle de la transparence en la matière et prévoit une exception, dans les situations où les algorithmes concourent à la recherche d'infractions pénales, ce qui est le cas dans le cadre de la lutte contre le travail dissimulé.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
LISTE DES PERSONNES ENTENDUES
PAR LES RAPPORTEURS
ÉQUILIBRES FINANCIERS
GÉNÉRAUX
(rapporteure
générale : Mme Élisabeth Doineau)
· Caisse d'amortissement de la dette sociale (Cades)
Jean-Louis Rey, président du conseil d'administration
Geneviève Gauthey, secrétaire générale
· Direction de la sécurité sociale (DSS)
Pierre Pribile, directeur
Harry Partouche, sous-directeur en charge des prévisions et des études financières
Capucine Grégoire, adjointe à la sous-directrice en charge du financement du système de santé
· Économistes
Yannick L'Horty, professeur d'économie à l'Université Gustave Eiffel
Gilbert Cette, professeur d'économie à Neoma Business School
Pierre Cahuc, professeur d'économie à Sciences Po Paris et membre de l'Institut universitaire de France
· Mouvement des entreprises de France (Medef)
France Henry-Labordère, directrice générale adjointe
Diane Milleron Deperrois, présidente de la commission protection sociale
Nathalie Buet, directrice de la protection sociale
Adrien Chouguiat, directeur adjoint du pôle affaires publiques
· Confédération des petites et moyennes entreprises (CPME)
Éric Chevée, vice-président chargé des affaires sociales
Gwendoline Delamare-Deboutteville, directrice des affaires sociales
Yves Piot, conseiller juridique affaires sociales
Claire Richier, juriste affaires sociales
Adrien Dufour, responsable des affaires publiques
· Union des entreprises de proximité (U2P)
Michel Picon, président
Pierre Burban, secrétaire général
Thérèse Note, conseillère technique chargée des relations avec le Parlement
MALADIE ET
ONDAM
(rapporteure : Mme Corinne Imbert)
· Fédération nationale des médecins radiologues (FNMR)
Jean-Philippe Masson, président
· Conférence des présidents de commissions médicales d'établissement (PCME) de centres hospitaliers (CH)
Dr Thierry Godeau, président
Dr David Piney, vice-président
· Conférence des présidents de commissions médicales d'établissement (PCME) des centres hospitaliers universitaires (CHU)
Pr Rémi Salomon, président
Pr Pierre Michel, président de la CME du CHU de Rouen
· Conférence nationale des directeurs généraux de centres hospitaliers (CNDCH)
Laurence Bernard, membre du bureau
· Conférence nationale des directeurs généraux de centres hospitaliers universitaires (CNDCHU)
Philippe El Saïr, président de la conférence, directeur général du CHU de Nantes
François Crémieux, directeur général de l'Assistance publique - Hôpitaux de Marseille
Olivier Bossard, président de la commission finances de la conférence et directeur général du CHU de Saint-Étienne
· Fédération des établissements hospitaliers et d'aide à la personne (Fehap)
Charles Guépratte, directeur général
Arnaud Joan-Grangé, directeur de l'offre de soins et des parcours de santé
· Fédération hospitalière de France (FHF)
Zaynab Riet, déléguée générale
Rodolphe Soulié, responsable du pôle ressources humaines hospitalières
Aurélien Sourdille, responsable adjoint du pôle offres
· Fédération de l'hospitalisation privée (FHP)
Christine Schibler, déléguée générale
Béatrice Noëllec, directrice des relations institutionnelles et de la veille sociétale
· Fédération nationale des établissements d'hospitalisation à domicile (Fnehad)
Mathurin Laurin, délégué général
· Unicancer
Sophie Beaupère, déléguée générale
Sophélia Picaud, adjointe de la directrice de cabinet
· Agence nationale de sécurité du médicament et des produits de santé
Carole Le Saulnier, directrice réglementation et déontologie
Céline Mounier, adjointe au directeur général adjoint chargé des opérations
· Avenir Spé - Le Bloc
Dr Patrick Gasser, président
Dr Vincent Pradeau, membre d'Avenir Spé
· Confédération des syndicats médicaux de France (CSMF)
Dr Bruno Perrouty, président Les Spécialistes CSMF
· Fédération des médecins de France (FMF)
Dr Patricia Lefébure, présidente
Dr Bernard Huynh, président de FMF Spé
· Syndicat des médecins généralistes (MG France)
Agnès Giannotti, présidente
Margot Bayart, première vice-présidente
Jean-Christophe Nogrette, secrétaire général adjoint
· Syndicat des médecins libéraux (SML)
Dr Dominique Bellecour, secrétaire général du SML 75
· Union française pour une médecine libre - Syndicat (UFML-S)
Dr Jérôme Marty, président
Dr Thierry Vermeersh, vice-président et médecin généraliste
· Les biologistes médicaux (Biomed)
Lionel Barrand, président
· Les biologistes indépendants (LBI)
Michel Pax, directeur général
Charles Pax, administrateur
· Syndicats représentatifs des biologistes (SDBIO)
Dr François Blanchecotte, président
· Syndicat des laboratoires de biologie clinique (SLBC)
Dr Thierry Bouchet, président
· Syndicat national des médecins biologistes (SNMB)
Dr Hikmat Chahine, vice-président
· Fédération nationale des artisans du taxi (Fnat)
Bernard Crebassa, président
Richard Bleton, membre du comité directeur
Laurent Dayraut, membre du comité directeur
· Fédération nationale du taxi (FNDT)
Emmanuelle Cordier, présidente
Laurence Levallois, conseillère technique de la présidente
· Fédération nationale des taxis indépendants (FNTI)
Magaly Bazire, présidente de la commission des affaires sociales FNTI
Christophe Gomes, membre de la commission des affaires sociales FNTI
· Union nationale des taxis (UNT)
Rachid Boudjema, président
Olivier Pierre, membre du comité exécutif
Aya Assas, assistante du président
· Chambre nationale des services d'ambulances (CNSA)
Dominique Hunault, président
Stéphane Graton, vice-président
Pierre-Yves Vanstavel, secrétaire national
· Fédération nationale de la mobilité sanitaire (FNMS)
Olivier Assié, président délégué
Maurice Wolff, secrétaire général
Lionel Venturi, conseiller technique
· Union nationale des prestataires de dispositifs médicaux (UNDPM)
Jean-Roch Meunier, président
Léonidas Kalogeropoulos, conseiller du président
· Direction générale de l'offre de soins (DGOS)
Marie Daudé, directrice générale de l'offre de soins
Thomas Coone, adjoint à la sous-directrice du financement et de la performance du système de santé
· Fédération des syndicats pharmaceutiques de France (FSPF)
Philippe Besset, président
Pierre Fernandez, directeur général
Lucie Bourdy-Dubois, présidente de la commission métier pharmacien
· Union des syndicats de pharmaciens d'officine (USPO)
Pierre-Olivier Variot, président
Jérôme Koenig, directeur général
Guillaume Racle, membre du bureau
· Confédération française démocratique du travail (CFDT) Santé sociaux
Benjamin Vitel, secrétaire national
Loïc Le Noc, secrétaire national
· Confédération générale du travail (CGT) de la santé et de l'action sociale
Barbara Filhol, secrétaire fédérale
Lucie Morel, secrétaire fédérale
· Force ouvrière Services publics et de santé (FO-SPS)
Gilles Gadier, secrétaire fédéral
Grégory Leduc, secrétaire fédéral
· SUD Santé sociaux
Guillaume Iché-Pierre, secrétaire fédéral
· Union nationale des syndicats autonomes (UNSA) Santé et sociaux public et privé
Karine Roger, secrétaire générale adjointe
· Direction de la sécurité sociale (DSS)
Delphine Champetier, cheffe de service, adjoint au directeur de la sécurité sociale
Harry Partouche, sous-directeur de la direction des études et des prévisions financières
Capucine Grégoire, adjointe sous-directrice de la direction du financement du système de soins
· Direction générale de la santé (DGS)
Sarah Sauneron, directrice générale adjointe de la santé
Quentin Boucher, chargé de mission pilotage des financements des politiques de santé publique à la mission synthèse et coordination (MSC)
· NèreS
Luc Besançon, délégué général
Ludovic Pereira, responsable des affaires publiques et de la communication
ACCIDENTS DU TRAVAIL - MALADIES
PROFESSIONNELLES
(rapporteure : Mme Marie-Pierre
Richer)
· Commission chargée d'évaluer le coût réel de la sous-déclaration des AT-MP
Christian Carcagno, président
Antoine Imberti, adjoint au sous-directeur des études et des prévisions financières à la DSS
Cezane Pruski, chargé de mission reconnaissance et réparation des accidents du travail et des maladies professionnelles à la DSS
· Fédération nationale des accidentés du travail et des handicapés (Fnath)
François Desriaux, porte-parole
Julie Andreu, conseillère
Romain Bouvet, conseiller
· Direction de la sécurité sociale (DSS)
Marion Muscat, sous-directrice de la direction de l'accès aux soins, des prestations familiales et des accidents du travail
Maroussia Perehinec, adjointe sous-directrice de la direction de l'accès aux soins, des prestations familiales et des accidents du travail
Xavier Beaudoux, chef de bureau de la direction accidents du travail et maladies professionnelles
· Confédération générale du travail (CGT)
Benoît Martin, membre de la direction confédérale
Serge Journoud, conseiller confédéral
· Confédération française du travail (CFDT)
Jocelyne Cabanal, secrétaire nationale responsable du financement de la protection sociale
Florian Pipard, secrétaire confédéral au service Juridique
· Confédération française des travailleurs chrétiens (CFTC)
Frédéric Fischbach, chef de file santé au travail, président de la fédération CFTC Santé sociaux
Pierre-Yves Montéléon, responsable confédéral en charge de la santé au travail
Marie Idmont, conseillère technique en santé et sécurité au travail / environnement
· Confédération française de l'encadrement - Confédération générale des cadres (CFE-CGC)
Anne-Michèle Chartier, déléguée nationale organisation du travail - santé au travail
Lucie Oneto, chargée d'étude
· Force Ouvrière (FO)
Jean-Marie Branstett, administrateur titulaire FO de la branche AT-MP
Éric Gautron, secrétaire confédéral, protection sociale collective
Caroline Champion, assistante confédérale en charge de la branche AT-MP
· Confédération des petites et moyennes entreprises (CPME)
Pierre Thillaud, représentant titulaire de la CPME au comité national de prévention et de santé au travail du conseil d'orientation des conditions de travail (Coct)
Ghislaine Rigoreau Belayachi, représentante titulaire de la CPME à la CAT/MP
Philippe Chognard, responsable du pôle conditions de travail
· Mouvement des entreprises de France (Medef)
Nicolas Bondonneau, mandataire Medef à la CAT-MPT
Jean-Baptiste Moustié, directeur de mission protection sociale
Adrien Chouguiat, directeur adjoint du pôle affaires publiques
· Association Nationale des avocats de victimes de dommages corporels (Anadavi)
Claudine Bernfeld, présidente
Lucile Priou Alibert, avocate
Contribution écrite
· Union des entreprises de proximité (U2P)
VIEILLESSE
(rapporteur :
Mme Pascale Gruny)
· Direction de la sécurité sociale (DSS)
Morgan Delaye, chef de service, adjoint au directeur de la sécurité sociale
Delphine Chaumel, sous-directrice de la direction des retraites et des institutions de la protection sociale complémentaire
Antoine Imberti, adjoint au sous-directeur de la direction des études et des prévisions financières
FAMILLE
(rapporteur :
M. Olivier Henno)
· Union nationale des associations familiales (Unaf)
Marie-Andrée Blanc, présidente
Claire Ménard, chargée des relations parlementaires
· Haut Conseil de la famille, de l'enfance et de l'âge (HCFEA)
Sylviane Giampino, présidente du Conseil de l'enfance et de l'adolescence, présidente du Haut Conseil
Hélène Périvier, présidente du Conseil de la famille, vice-présidente du Haut Conseil
· Fédération française des entreprises de crèches (FFEC)
Elsa Hervy, déléguée générale
Charles Desaulle, administrateur de la FFEC, président du réseau Les Bébés Explorateurs
Table ronde sur le service public de la petite enfance
(en commun avec Laurent Burgoa, rapporteur pour avis de la mission Solidarité du projet de loi de finances pour 2025, et Pascale Gruny, rapporteur de la loi pour le plein emploi)
· Association des maires de France (AMF)
Stéphanie Guiraud-Chaumeil, maire d'Albi, présidente de l'agglomération du grand albigeois et co-présidente de la commission intercommunalités de l'AMF
Marie-Cécile Georges, collaboratrice
Sarah Reilly, conseillère petite enfance
Charlotte de Fontaines, chargée des relations avec le Parlement
· Intercommunalités de France
Thomas Fromentin, président de l'agglomération Foix Varilhes et vice-président ressources humaines et administration d'Intercommunalités de France
Romain Briot, directeur général adjoint
Marie Morvan, conseillère cohésion sociale
Amélie Worms, conseillère action régionale
Montaine Blonsard, responsable des relations avec le Parlement
· Association des petites villes de France (APVF)
Charlotte Blandiot-Faride, vice-présidente, maire de Mitry-Mory
Emma Chenillat, responsable finances et fiscalité locales
Contributions écrites
· Union fédérale nationale des associations de familles d'accueil et assistants maternels (Ufnafaam)
· Convention nationale des associations de protection de l'enfant (CNAPE)
· Syndicat national des professionnel•le•s de la petite enfance (SNPPE)
· Syndicat professionnel des assistants maternels et des assistants familiaux (Spamaf)
· Confédération syndicale des familles (CSF)
· Confédération nationale des associations familiales catholiques (CNAFC)
· Fédération nationale Familles de France
AUTONOMIE
(rapporteur :
Mme Chantal Deseyne)
· Fédération hospitalière de France (FHF)
Sandrine Courtois, co-responsable du pôle autonomie-parcours
Marc Bourquin, conseiller stratégie et responsable de l'articulation et de la coordination parcours, proximité, autonomie et territoire
· Fédération des établissements hospitaliers et d'aide à la personne privés solidaires (Fehap)
Charles Guépratte, directeur général
Élodie Hemery, directrice autonomie et parcours de vie
· Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa)
Jean-Christophe Amarantinis, président
Elsa Ptakhine, déléguée générale
Laurène Ferran, responsable affaires publiques
· Fédération nationale des associations de directeurs d'établissements et services pour personnes âgées (Fnadepa)
Jean-Pierre Riso, président
Guillaume Marzocchi, directeur
Aline Pinon, juriste
· Collectif handicaps et Union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (Unapei)
Arnaud de Broca, président
Axelle Rousseau, coordinatrice et chargée de plaidoyer
· Direction générale de la cohésion sociale (DGCS)
Jean-Benoît Dujol, directeur général de la cohésion sociale
Michel Anrijs, sous-directeur service des politiques d'appui
Sylvie Guessab, cheffe du bureau de la gouvernance du secteur social et médico-social
Barnabé Lamy, chargé de mission questions budgétaires des parlementaires
· Association française des aidants
Gwénaëlle Thual, présidente
· Conseil national consultatif des personnes handicapées (CNCPH)
Jérémie Boroy, président
Laurianne Le Menn, secrétariat général
Sophie Crabette, pilote de la commission santé
· Assemblée des départements de France (ADF)
Olivier Richefou, président du département de la Mayenne et président du groupe personnes âgées
Marylène Jouvien, chargée des relations avec le Parlement
· Union nationale de l'aide, des soins et des services aux domiciles (UNA)
Vincent Vincentelli, directeur du pôle politiques publiques
Anne Cousin, directrice des relations sociales
Clémence Bosquillon de Jenlis, chargée de mission médico-social
ÉQUILIBRES FINANCIERS
GÉNÉRAUX - MALADIE ET
ONDAM
(rapporteures respectives : Mme Élisabeth
Doineau et Mme Corinne Imbert)
· Syndicat national de l'industrie des technologies médicales (Snitem)
Guillaume Albrand, membre du Conseil d'administration (président de Zimmer Biomet)
François-Régis Moulines, directeur des affaires gouvernementales
Alexandra Leurs, spécialiste des affaires publiques
· Les entreprises du médicament (Leem)
Juliette Moisset, directrice de l'accès et des affaires économiques
Céline Kauv, directrice des affaires pharmaceutiques
Laurent Gainza, directeur des affaires publiques
Antoine Quinette, chargé d'affaires publiques France
· Comité économique des produits de santé (CEPS)
Philippe Bouyoux, président
Jean-Patrick Sales, vice-président en charge des médicaments
Bernard Celli, vice-président en charge des produits et prestations
ÉQUILIBRES FINANCIERS
GÉNÉRAUX - ACCIDENTS DU TRAVAIL
ET MALADIES
PROFESSIONNELLES
(rapporteurs respectifs :
Mme Élisabeth Doineau et Mme Frédérique
Puissat)
· Union nationale interprofessionnelle pour l'emploi dans l'industrie et le commerce (Unédic)
Jean-Eudes Tesson, président
Patricia Ferrand, vice-présidente
Christophe Valentie, directeur général
Clémence Taillan, directrice de cabinet
· Fédération des entreprises de propreté (FEP)
Philippe Jouanny, président
Patricia Charrier-Izel, directrice générale
Loys Guyonnet, délégué général politiques affaires sociales et influence
ÉQUILIBRES FINANCIERS
GÉNÉRAUX - ASSURANCE
VIEILLESSE
(rapporteurs respectifs :
Mme Élisabeth Doineau et Mme Pascale Gruny)
· Caisse centrale de la Mutualité sociale agricole (CCMSA)
Jean-François Fruttero, président
Christine Dechesne-Céard, directrice de la réglementation
Christophe Simon, chargé des relations parlementaires
· Caisse nationale de retraite des agents des collectivités locales (CNRACL)
Jean-Pierre Cazenave, président du conseil d'administration
LA LOI EN CONSTRUCTION
Pour naviguer dans les rédactions successives du texte, visualiser les apports de chaque assemblée, comprendre les impacts sur le droit en vigueur, le tableau synoptique de la loi en construction est disponible sur le site du Sénat à l'adresse suivante :
https://www.senat.fr/dossier-legislatif/plfss2025.html
* 1 Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024.
* 2 Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024.
* 3 Cette égalité, qui semble aller de soi, n'est pas toujours respectée. Ainsi, certains « petits régimes » n'ayant pu être pris en compte lors de l'élaboration du Placss 2022, les montants indiqués par le PLFSS 2024 pour l'année 2022 étaient légèrement différents.
* 4 Rapport n° 789 (2022-2023), 28 juin 2023.
* 5 Sur la base de l'estimation de la croissance potentielle par la Commission européenne (mai 2024), de 1,1 % (soit identique à la prévision de croissance effective du Gouvernement) et de la prévision d'augmentation des prix du PIB du Gouvernement, l'augmentation du PIB potentiel en valeur serait de 3,5 % en 2024, contre 5,4 % pour les dépenses de la sécurité sociale.
* 6 Selon le rapport d'octobre 2024 à la commission des comptes de la sécurité sociale, « l'élasticité des recettes de TVA serait de 0,3 en 2024 et de 0,8 en 2025, contre une hypothèse unitaire dans les lois financières pour 2024 : en 2024, la croissance économique a été moins tirée par la consommation des ménages et plus par les exportations ».
* 7 Les autres pays concernés par une procédure de déficit excessif sont, au sein de la zone euro, l'Italie (qui, avec un déficit de 7,4 points de PIB en 2023, est le seul État de la zone euro à avoir eu un déficit supérieur à celui de la France), la Belgique, Malte et la Slovaquie.
* 8 En anglais, « National Medium-Term Fiscal-Structural Plans » (MTP).
* 9 Les « dépenses nettes » sont en effet définies comme « les dépenses publiques, déduction faite des dépenses d'intérêts, des mesures discrétionnaires en matière de recettes, des dépenses relatives aux programmes de l'Union entièrement compensées par des recettes provenant de fonds de l'Union, des dépenses nationales de cofinancement des programmes financés par l'Union, des éléments cycliques des dépenses liées aux indemnités de chômage et des mesures ponctuelles et autres mesures temporaires ».
* 10 L'effort structurel est une notion introduite par le ministère du budget au sujet du projet de loi de finances pour 2004. Il s'agit de l'évolution du solde structurel, corrigée de l'évolution spontanée du ratio recettes/PIB (découlant des fluctuations spontanées de l'élasticité des recettes au PIB). Concrètement, il se définit comme la somme (en points de PIB) de la diminution du ratio dépenses/PIB potentiel et des mesures nouvelles sur les recettes.
* 11 Le volet préventif a pour base juridique l'article 121 du traité sur le fonctionnement de l'Union européenne (TFUE), relatif à la coordination des politiques économiques.
* 12 Le volet correctif a pour base juridique l'article 126 du TFUE, relatif aux déficits excessifs.
* 13 Règlement (UE) 2024/1263 du Parlement européen et du Conseil du 29 avril 2024 relatif à la coordination efficace des politiques économiques et à la surveillance budgétaire multilatérale et abrogeant le règlement (CE) n° 1466/97 du Conseil (volet préventif) ; règlement visant à accélérer et à clarifier la mise en oeuvre de la procédure concernant les déficits excessifs et règlement (UE) 2024/1264 du Conseil du 29 avril 2024 modifiant le règlement (CE) n° 1467/97 visant à accélérer et à clarifier la mise en oeuvre de la procédure concernant les déficits excessifs (volet correctif).
* 14 L'État membre doit s'engager à mettre en oeuvre « un ensemble pertinent de réformes et d'investissements » se conformant à certains critères en matière de croissance potentielle, de viabilité budgétaire, de réponses aux priorités communes de l'Union de respect des recommandations, de niveau d'investissement public.
* 15 Les « dépenses nettes » sont en effet définies comme « les dépenses publiques, déduction faite des dépenses d'intérêts, des mesures discrétionnaires en matière de recettes, des dépenses relatives aux programmes de l'Union entièrement compensées par des recettes provenant de fonds de l'Union, des dépenses nationales de cofinancement des programmes financés par l'Union, des éléments cycliques des dépenses liées aux indemnités de chômage et des mesures ponctuelles et autres mesures temporaires ».
* 16 L'effort structurel est une notion introduite par le ministère du budget au sujet du projet de loi de finances pour 2004. Il s'agit de l'évolution du solde structurel, corrigée de l'évolution spontanée du ratio recettes/PIB (découlant des fluctuations spontanées de l'élasticité des recettes au PIB). Concrètement, il se définit comme la somme (en points de PIB) de la diminution du ratio dépenses/PIB potentiel et des mesures nouvelles sur les recettes.
* 17 Il faut que l'État membre « explique comment il garantira la réalisation des réformes et des investissements répondant aux principaux défis relevés dans le cadre du Semestre européen, en particulier dans les recommandations par pays, et comment il répondra aux priorités communes fixées dans le règlement (UE) 2024/1263, conformément à l'objectif consistant à réaliser une transition écologique et numérique et à renforcer les capacités de défense ».
* 18 Comme la présidente de l'Assemblée nationale l'a souligné en séance publique le 21 octobre 2024, au début du débat d'orientation et de programmation des finances publiques (le Gouvernement n'ayant transmis le projet de PSMT que la veille, soit le dimanche 20 octobre).
* 19 On peut rappeler à cet égard que le Transmission Protection Instrument (TPI) mis en place en 2022, qui permet à la BCE d'acheter sur le marché secondaire des obligations d'États membres, a pour objet de « lutter contre une dynamique de marché injustifiée, désordonnée qui représente une menace grave pour la transmission de la politique monétaire au sein de la zone euro ». Pour être éligible, un État membre doit mettre en oeuvre « des politiques budgétaire et macroéconomique saines et soutenables », ce qui implique « le respect du cadre budgétaire de l'UE » (notamment « ne pas faire l'objet d'une procédure de déficit excessif ») et « la soutenabilité budgétaire » (BCE, communiqué de presse du 22 juillet 2022).
* 20 Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 21 Projet de loi d'approbation des comptes de la sécurité sociale de l'année 2023, n° 2714, déposé le vendredi 31 mai 2024.
* 22 La commission a supprimé l'article liminaire (recettes, dépenses et solde des administrations de sécurité sociale) et l'article 1er (approbation des tableaux d'équilibre relatifs à l'exercice 2023) et rejeté les articles 2 (Ondam, recettes affectées au FRR et dette amortie par la Cades) et 3 (tableau patrimonial et couverture des déficits).
* 23 Projet de loi d'approbation des comptes de la sécurité sociale pour l'année 2023, n° 4, déposé le vendredi 19 juillet 2024.
* 24 « Ces dispositions ne sauraient, sans porter atteinte à l'article 34 de la Constitution, faire obstacle à la mise en discussion du projet de loi de financement de l'année dès lors que le projet de loi d'approbation des comptes de la sécurité sociale a été examiné. » (Considérant 18).
* 25 Comme indiqué dans le rapport de la rapporteure générale sur le Placss 2022, les soldes pour 2020 et 2021 devaient être respectivement majoré et minoré de 5 milliards d'euros. Il s'agissait de prendre en compte le refus de la Cour des comptes de certifier les comptes 2021 de la branche recouvrement, en raison d'une erreur sur l'exercice d'imputation de cotisations des indépendants.
* 26 Dans leur article dit « article tuyau » (article 8 du présent PLFSS).
* 27 Après la censure totale du PLF pour 1980 (à cause du non-respect de l'ordre d'examen des parties), le Gouvernement avait fait adopter une loi ad hoc autorisant l'État à continuer de percevoir l'impôt, ce que le Conseil constitutionnel avait accepté (cf. décision 79-111 DC du 30 décembre 1979), au nom du principe de « continuité de la vie nationale ».
* 28 Le solde structurel est le solde corrigé de la conjoncture. La notion est présentée plus précisément en annexe au présent rapport.
* 29 Jusqu'à la révision de la Lolf en 2022, par l'article 23 de la loi organique n° 2012-1403 du 17 décembre 2012 relative à la programmation et à la gouvernance des finances publiques.
* 30 Ou 0,25 point de PIB potentiel deux années consécutives.
* 31 Selon le HCFP : « Le solde structurel présenté par le Gouvernement s'élève à - 4,5 points de PIB en 2025, après - 5,7 points en 2024, soit un ajustement structurel de 1,2 point. L'écart entre le déficit structurel prévu et celui de la loi de programmation s'élèverait à 2,0 points de PIB en 2024 et 1,2 point de PIB en 2025. Ces écarts sont largement supérieurs à 0,5 point de PIB et laissent présager qu'ils seront importants au sens de la loi organique lors de l'examen par le Haut Conseil des projets de lois relatives aux résultats de la gestion et portant approbation des comptes des années afférentes. » (Avis relatif au PLF et au PLFSS pour 2025, 8 octobre 2024).
* 32 Loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances.
* 33 Le montant de 3 milliards d'euros, souvent cité, correspond à son impact sur le solde des Robss et du FSV (après prise en compte d'une moindre recette d'un milliard d'euros, correspondant à de moindres contributions d'équilibre de l'État).
* 34 « Des économies issues du dispositif de revue de dépenses instauré par l'article 167 de la loi n° 2022-1726 du 30 décembre 2022 de finances pour 2023 et par l'article 22 de la présente loi représentent 6 milliards d'euros par an pour les années 2025 à 2027 et sont réparties entre les dépenses des administrations de sécurité sociale ».
* 35 Le report de l'indexation des retraites suscite de moindres recettes d'impôt sur le revenu, et le reprofilage des allégements généraux réduit les recettes d'impôt sur les sociétés.
* 36 Régimes obligatoires de base de sécurité sociale (Robss).
* 37 Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024.
* 38 « Notamment la compensation de la hausse des cotisations CNRACL pour les établissements de santé (1,3 Md€), l'augmentation des dépenses de la branche autonomie (1,1 Md€) dont la mesure de financement de la fusion des sections pour le financement des Ehpad (0,6 Md€) ».
* 39 C'est-à-dire du solde corrigé des fluctuations de l'activité économique autour de son potentiel.
* 40 « Des ressources nouvelles ont été allouées, 7 Md€ en 2011, puis 5,1 Md€ en 2012, selon le chiffrage effectué à l'époque par la Cour, et des actions de modération des dépenses ont porté sur l'ensemble des branches. L'âge légal de départ en retraite a été porté de 60 à 62 ans par la loi du 10 novembre 2010. Pour la branche famille, les prestations familiales ont été sous-indexées et des réformes de la prestation d'accueil du jeune enfant (2014) et des allocations familiales (2015) en ont réduit le coût. Enfin, l'Ondam est devenu une norme de l'évolution des dépenses de santé, jamais dépassée sur la période » (Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024).
* 41 Les prévisions des rapports d'automne ne prennent pas en compte les mesures prévues par le PLFSS. Celles-ci sont toutefois chiffrées dans l'annexe 3 au PLFSS.
* 42 « Le scénario du Gouvernement intègre un ajustement budgétaire structurel de - 1,2 point de PIB d'une ampleur inhabituelle (après une impulsion positive de 0,6 point en 2024). Il suppose ainsi que, sans ajustement budgétaire, la croissance aurait été en forte hausse en 2025, à un niveau de 1,7 %, estimé sur la base du multiplicateur retenu par le Gouvernement pour quantifier l'effet dépressif de l'ajustement budgétaire (0,5 au total) [...] ».
* 43 Par exemple, l'OFCE considère que la croissance en 2025, de 1,4 % hors chocs, serait majorée de 0,4 point par la variation des taux et minorée de 0,8 point par les mesures budgétaires et de 0,2 point par l'incertitude politique nationale, d'où une croissance prévue de 0,8 % (Observatoire français des conjonctures économiques, La croissance à l'épreuve du redressement budgétaire, Perspectives 2024-2025 pour l'économie française, OFCE policy brief n° 137, 16 octobre 2024).
* 44 Les « dépenses nettes » sont en effet définies comme « les dépenses publiques, déduction faite des dépenses d'intérêts, des mesures discrétionnaires en matière de recettes, des dépenses relatives aux programmes de l'Union entièrement compensées par des recettes provenant de fonds de l'Union, des dépenses nationales de cofinancement des programmes financés par l'Union, des éléments cycliques des dépenses liées aux indemnités de chômage et des mesures ponctuelles et autres mesures temporaires ».
* 45 L'effort structurel est une notion introduite par le ministère du budget au sujet du projet de loi de finances pour 2004. Il s'agit de l'évolution du solde structurel, corrigée de l'évolution spontanée du ratio recettes/PIB (découlant des fluctuations spontanées de l'élasticité des recettes au PIB). Concrètement, il se définit comme la somme (en points de PIB) de la diminution du ratio dépenses/PIB potentiel et des mesures nouvelles sur les recettes.
* 46 Auquel le Conseil constitutionnel a conféré une valeur organique dans sa décision n° 2005-519 DC du 29 juillet 2005.
* 47 « Tout nouveau transfert de dette à la Caisse d'amortissement de la dette sociale est accompagné d'une augmentation de ses recettes permettant de ne pas accroître la durée d'amortissement de la dette sociale au-delà du 31 décembre 2033 ».
* 48 Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024.
* 49 Le Conseil constitutionnel, dans sa décision n° 2005-519 DC du 29 juillet 2005 relative à la Lolfss, a reconnu la valeur organique de cet article 4 bis. En effet, cet article, qui prévoyait alors que « tout nouveau transfert de dette à la Caisse d'amortissement de la dette sociale est accompagné d'une augmentation des recettes de la caisse permettant de ne pas accroître la durée d'amortissement de la dette sociale », avait été inséré par l'article 20 de la Lolfss.
* 50 Hadrien Clouet, Stéphanie Rist, conclusion des travaux d'une mission d'information sur la gestion de la dette sociale, rapport d'information, n° 302, 17e législature, Mecss de la commission des affaires sociales de l'Assemblée nationale, 2 octobre 2024.
* 51 Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024.
* 52 Cour des comptes, La politique de prévention en santé, Les enseignements tirés de l'analyse de trois grandes pathologies, novembre 2021.
* 53 « Des ressources nouvelles ont été allouées, 7 Md€ en 2011, puis 5,1 Md€ en 2012, selon le chiffrage effectué à l'époque par la Cour, et des actions de modération des dépenses ont porté sur l'ensemble des branches. L'âge légal de départ en retraite a été porté de 60 à 62 ans par la loi du 10 novembre 2010. Pour la branche famille, les prestations familiales ont été sous-indexées et des réformes de la prestation d'accueil du jeune enfant (2014) et des allocations familiales (2015) en ont réduit le coût. Enfin, l'Ondam est devenu une norme de l'évolution des dépenses de santé, jamais dépassée sur la période. » (Cour des comptes, La situation financière de la sécurité sociale - un déficit devenu structurel malgré les mesures envisagées pour 2025, communication à la commission des affaires sociales de l'Assemblée nationale et à la commission des affaires sociales du Sénat, octobre 2024).