Rapport n° 775 (2012-2013) de M. Yves DAUDIGNY , fait au nom de la commission des affaires sociales, déposé le 17 juillet 2013
Disponible au format PDF (632 Koctets)
Tableau comparatif au format PDF (32 Koctets)
-
AVANT-PROPOS
-
I. POURQUOI LES ORGANISMES COMPLÉMENTAIRES
ONT-ILS DÉVELOPPÉ DES RÉSEAUX DE SOINS À PARTIR DES
ANNÉES 1990 ?
-
A. LES ORGANISMES D'ASSURANCE MALADIE
COMPLÉMENTAIRE PRENNENT EN CHARGE 26,1 MILLIARDS D'EUROS, SOIT
13,7 % DES DÉPENSES DE SANTÉ
-
1. Du ticket modérateur de 20 % inscrit
dans les ordonnances de 1945 créant la sécurité sociale au
développement des organismes complémentaires
-
2. Les dépenses des organismes
complémentaires pour les « autres » biens
médicaux (optique, prothèses, petit matériel et
pansements) ont quasiment triplé en dix ans
-
3. La création de l'Union nationale des
organismes d'assurance maladie complémentaire (Unocam) a répondu
au poids grandissant de la couverture complémentaire
-
1. Du ticket modérateur de 20 % inscrit
dans les ordonnances de 1945 créant la sécurité sociale au
développement des organismes complémentaires
-
B. LES RÉSEAUX DE SOINS : UNE
RÉPONSE À L'ABSENCE DE RÉGULATION PAR L'ASSURANCE MALADIE
AVEC POUR OBJECTIF LA RÉDUCTION DU RESTE À CHARGE DES
PATIENTS
-
1. L'optique, le dentaire et
l'audioprothèse, trois secteurs avec deux points communs : des prix
libres, au moins en partie, et une faiblesse des remboursements par l'assurance
maladie
-
a) L'optique : une participation symbolique de
l'assurance maladie obligatoire et une absence complète de
régulation des professionnels
-
b) Les soins dentaires : une situation
ambiguë avec des prix très encadrés pour les soins et libres
pour les prothèses et les traitements d'orthodontie
-
c) Les audioprothèses : un secteur
encore limité mais qui se développera nécessairement dans
les années à venir
-
a) L'optique : une participation symbolique de
l'assurance maladie obligatoire et une absence complète de
régulation des professionnels
-
2. La mise en place progressive de réseaux
de soins par les Ocam : passer d'un financement automatique et aveugle
à une certaine maîtrise des dépenses pour diminuer le reste
à charge des patients
-
1. L'optique, le dentaire et
l'audioprothèse, trois secteurs avec deux points communs : des prix
libres, au moins en partie, et une faiblesse des remboursements par l'assurance
maladie
-
A. LES ORGANISMES D'ASSURANCE MALADIE
COMPLÉMENTAIRE PRENNENT EN CHARGE 26,1 MILLIARDS D'EUROS, SOIT
13,7 % DES DÉPENSES DE SANTÉ
-
II. LA PROPOSITION DE LOI POURSUIT DEUX
OBJECTIFS : PLACER L'ENSEMBLE DES ORGANISMES COMPLÉMENTAIRES SUR UN
PIED D'ÉGALITÉ ET ENCADRER LES RÉSEAUX DE SOINS
-
A. RÉSOUDRE UNE INCONGRUITÉ :
AUTORISER LES MUTUELLES À MODULER LEURS REMBOURSEMENTS, COMME PEUVENT LE
FAIRE LES ASSURANCES ET LES INSTITUTIONS DE PRÉVOYANCE
-
B. PROGRESSER VERS UNE MEILLEURE RÉGULATION
DU SYSTÈME DE SANTÉ : ENCADRER LES RÉSEAUX DE
SOINS
-
A. RÉSOUDRE UNE INCONGRUITÉ :
AUTORISER LES MUTUELLES À MODULER LEURS REMBOURSEMENTS, COMME PEUVENT LE
FAIRE LES ASSURANCES ET LES INSTITUTIONS DE PRÉVOYANCE
-
I. POURQUOI LES ORGANISMES COMPLÉMENTAIRES
ONT-ILS DÉVELOPPÉ DES RÉSEAUX DE SOINS À PARTIR DES
ANNÉES 1990 ?
-
EXAMEN DES ARTICLES
-
Article 1er
(art. L. 112-1 du code de la mutualité)
Possibilité pour les mutuelles de moduler le niveau des prestations
selon le professionnel de santé consulté
-
Article 2
(art. L. 863-8 [nouveau] du code de la sécurité sociale)
Encadrement des conventions entre les organismes complémentaires
et les professionnels, établissements et services de santé
-
Article 3
Rapport du Gouvernement au Parlement
-
Article 1er
-
TRAVAUX DE LA COMMISSION
-
LISTE DES PERSONNES AUDITIONNÉES
N° 775
SÉNAT
SESSION EXTRAORDINAIRE DE 2012-2013
|
Enregistré à la Présidence du Sénat le 17 juillet 2013 |
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur la proposition de loi , ADOPTÉE PAR L'ASSEMBLÉE NATIONALE , relative au fonctionnement des réseaux de soins créés par les mutuelles et aux modalités de mise en oeuvre des conventions conclues entre les organismes de protection sociale complémentaire et les professionnels de santé ,
Par M. Yves DAUDIGNY,
Sénateur
|
(1) Cette commission est composée de : Mme Annie David , présidente ; M. Yves Daudigny , rapporteur général ; M. Jacky Le Menn, Mme Catherine Génisson, MM. Jean-Pierre Godefroy, Claude Jeannerot, Alain Milon, Mme Isabelle Debré, MM. Jean-Marie Vanlerenberghe, Gilbert Barbier , vice-présidents ; Mmes Claire-Lise Campion, Aline Archimbaud, Catherine Deroche, M. Marc Laménie, Mme Chantal Jouanno , secrétaires ; Mme Jacqueline Alquier, M. Jean-Paul Amoudry, Mmes Françoise Boog, Natacha Bouchart, Marie-Thérèse Bruguière, M. Jean-Noël Cardoux, Mme Caroline Cayeux, M. Bernard Cazeau, Mmes Karine Claireaux, Laurence Cohen, Christiane Demontès, MM. Gérard Dériot, Jean Desessard, Mme Muguette Dini, M. Claude Domeizel, Mme Anne Emery-Dumas, MM. Guy Fischer, Michel Fontaine, Bruno Gilles, Mmes Colette Giudicelli, Christiane Hummel, M. Jean-François Husson, Mme Christiane Kammermann, MM. Ronan Kerdraon, Georges Labazée, Jean-Claude Leroy, Gérard Longuet, Hervé Marseille, Mmes Michelle Meunier, Isabelle Pasquet, MM. Louis Pinton, Hervé Poher, Mmes Gisèle Printz, Catherine Procaccia, MM. Henri de Raincourt, Gérard Roche, René-Paul Savary, Mme Patricia Schillinger, MM. René Teulade, François Vendasi, Michel Vergoz, Dominique Watrin . |
Voir le(s) numéro(s) :
|
Assemblée nationale ( 14 ème législ.) : |
296 , 424 et T.A. 51 |
|
|
Sénat : |
172 et 776 (2012-2013) |
|
AVANT-PROPOS
Mesdames, Messieurs,
Que de bruit et de fureur déchainés contre la proposition de loi relative aux réseaux de soins adoptée par l'Assemblée nationale en novembre 2012 ! Alors même que ces réseaux existent depuis une dizaine d'années, ce texte serait-il tout à la fois « la première marche vers un système de soins à l'américaine », « une rupture du pacte de protection sociale » et la manifestation de « changements radicaux [pour] notre système de soin s » ?
Comment imaginer une seconde que votre rapporteur puisse défendre, un tant soit peu, un quelconque projet qui se rapprocherait d'un système d'assurances privées à l'américaine, où le patient ne peut pas choisir son praticien ou son hôpital et subit des restes à charge très élevés, et qui constitue en définitive l'un des plus coûteux au monde ?
Ces bruits et ces fureurs doivent naturellement être entendus mais ils font d'abord écho à une appréhension plus globale de l'avenir. Nous devons revenir à la substance du texte proposé et aux réalités que vivent tous les jours nos concitoyens, dans l'objectif de lutter ensemble pour constamment améliorer leur accès aux soins.
Cette proposition de loi résulte d'un parcours législatif ancien, il est vrai chaotique : des dispositions relatives aux réseaux de soins, assez limitées en termes d'encadrement, avaient été adoptées en 2011 lors de l'examen de la proposition de loi qui avait été déposée par notre ancien collègue Jean-Pierre Fourcade, mais le Conseil constitutionnel avait estimé qu'elles constituaient un cavalier car n'ayant pas de lien, même indirect, avec la proposition de loi initiale.
Or, il y a urgence : la Cour de cassation a jugé qu'en l'état actuel des textes, les mutuelles ne pouvaient pas moduler les prestations qu'elles versent à leurs assurés selon qu'ils consultent ou non un professionnel avec lequel elles ont signé une convention. Or aucune limitation de ce type ne s'applique aux sociétés d'assurance et aux institutions de prévoyance, ce qui crée une rupture d'égalité entre les trois familles d'organismes complémentaires, au moment où l'objectif d'une généralisation des complémentaires santé de qualité a été affirmé par le Président de la République et où la concurrence entre organismes est vive.
Mais au-delà de l'urgence, cette proposition de loi fixe les principes que devront à l'avenir respecter l'ensemble des conventions conclues entre tout organisme complémentaire, quelle que soit sa nature, et les professionnels, établissements et services de santé. Tel est au fond l'intérêt principal de ce texte, voué aux gémonies par certains professionnels de santé, alors qu'il tend à diminuer les restes à charge des patients dans trois domaines où ils sont élevés : l'optique, les soins dentaires et l'audioprothèse.
Votre rapporteur estime qu'il serait irresponsable et illégitime de ne laisser aucune capacité d'action aux organismes complémentaires dans la gestion des contrats qui aboutissent à un montant total de dépenses de l'ordre de 26 milliards d'euros. C'est pourquoi il soutient cette proposition de loi et a proposé à la commission, qui l'a accepté, de mieux encadrer encore le fonctionnement des réseaux de soins.
I. POURQUOI LES ORGANISMES COMPLÉMENTAIRES ONT-ILS DÉVELOPPÉ DES RÉSEAUX DE SOINS À PARTIR DES ANNÉES 1990 ?
A. LES ORGANISMES D'ASSURANCE MALADIE COMPLÉMENTAIRE PRENNENT EN CHARGE 26,1 MILLIARDS D'EUROS, SOIT 13,7 % DES DÉPENSES DE SANTÉ
1. Du ticket modérateur de 20 % inscrit dans les ordonnances de 1945 créant la sécurité sociale au développement des organismes complémentaires
L'article 24 de l'ordonnance n° 45-2454 du 19 octobre 1945 relative au régime des assurances sociales applicable aux assurés des professions non agricoles prévoit que « la participation de l'assuré aux tarifs prévus aux articles 10, 11, 14, 16, 18 et 19 ci-dessus est fixée à 20 p. 100 ». Le principe d'une participation de l'assuré aux frais de santé est donc posé dès la création de la sécurité sociale après la Seconde Guerre mondiale : c'est ce « ticket modérateur » qui explique le développement des organismes complémentaires d'assurance maladie (Ocam), chargés de couvrir tout ou partie de ce reste à charge.
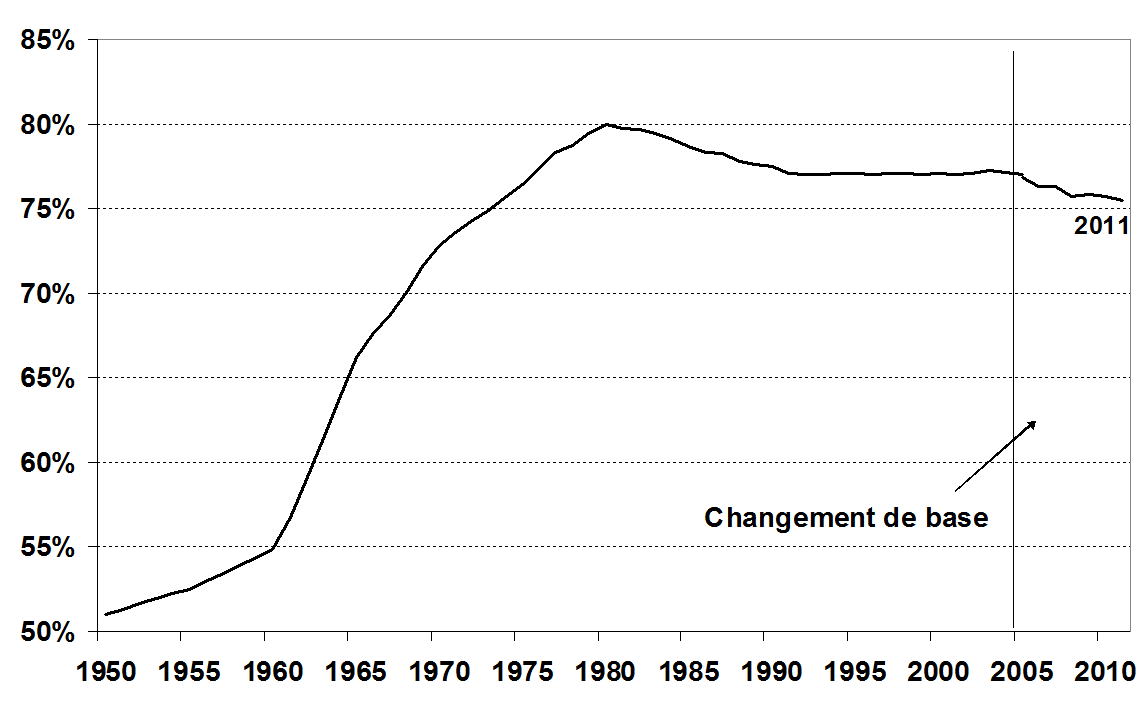
Après une période de montée en charge jusqu'au début des années 1980, la part des dépenses prises en charge par les régimes de base d'assurance maladie s'est légèrement réduite dans les années 80, stabilisée dans les années 90 puis à nouveau légèrement réduite à partir du milieu des années 2000. En contrepartie, la part des régimes complémentaires et celle des ménages se sont accrues : entre 2000 et 2011, la part des organismes complémentaires dans les dépenses de santé a crû sensiblement, passant de 12,4 % à 13,7 %.
En 2011, l'assurance maladie prend toujours en charge 75,5 % de la consommation de soins et de biens médicaux (CSBM) 1 ( * ) en France, les autres acteurs publics (Etat, fonds CMU et collectivités territoriales) en représentant 1,2 %. Le reste à charge des ménages (23,3 % au total) est partiellement mutualisé grâce aux organismes complémentaires qui financent 13,7 % des dépenses de santé .
Financement par la sécurité sociale
de
la consommation de soins et biens médicaux (CSBM)
Source : Drees, comptes de la santé 2011
Aujourd'hui, près de 95 % de la population est couvert par une assurance complémentaire (y compris CMU-c et ACS). Cette part a beaucoup progressé au cours des trente dernières années : elle n'était en effet que de 69 % en 1980. La CMU-c a notamment permis un élargissement sensible de la couverture complémentaire au début des années 2000.
|
1980 |
1990 |
2000 |
2010 |
|
|
Part de la population couverte par une assurance complémentaire |
69 % |
83 % |
90,7 % |
94,7 % |
|
- dont CMU-c |
- |
- |
5,0 % |
5,2 % |
|
- dont autres couvertures |
69 % |
83 % |
85,7 % |
89,5 % |
|
Source : Institut de recherche et documentation en économie de la santé (Irdes) |
||||
La logique de tarification se distingue radicalement de celle de l'assurance maladie obligatoire . Elle met en place des cotisations forfaitaires ne variant pas avec le revenu (alors que la cotisation des régimes de base est fonction des revenus). Elle prend le plus souvent en compte l'âge (à la différence des régimes de base). Elle varie avec le nombre de personnes protégées (alors que la cotisation des régimes de base en est indépendante).
Trois types d'acteurs économiques opèrent sur le marché de la complémentaire santé :
- les sociétés d'assurance, à but lucratif ;
- les mutuelles, personnes de droit privé à but non lucratif dont les structures de gouvernance sont élues par les sociétaires ;
- les institutions de prévoyance, également personnes morales de droit privé à but non lucratif mais gérés paritairement par des représentants des employeurs et des salariés.
Sur les 495 organismes exerçant une activité de complémentaire santé et recensés par l'Autorité de contrôle prudentiel, 360 sont des mutuelles, 106 des sociétés d'assurance et 29 des institutions de prévoyance. Le secteur mutualiste connait, depuis une dizaine d'années, un mouvement de concentration important mais demeure morcelé.
Tous types d'opérateurs confondus, 56 % des bénéficiaires d'une couverture complémentaire s'assurent à titre individuel et 44 % profitent d'une garantie collective via leur employeur. Les mutuelles sont plus présentes sur le marché de l'individuel, couvrent une population relativement âgée et 91 % de leur chiffre d'affaires est issu de l'activité santé. En revanche, l'activité santé des sociétés d'assurance ne représente qu'une faible part de leur activité totale (14 % pour les sociétés qui ne distribuent pas d'assurance-vie et 6 % pour les sociétés dites mixtes, couvrant à la fois vie et non-vie). Les institutions de prévoyance, qui représentent un peu plus de 20 % des bénéficiaires d'une complémentaire santé, sont quasiment absentes du marché individuel mais sont le premier acteur du marché collectif et la moitié de leur chiffre d'affaires est générée par l'activité santé.
Les mutuelles, les sociétés d'assurances et les institutions de prévoyance représentent respectivement 55 %, 27 % et 18 % de la part de l'assurance maladie complémentaire dans le financement de la consommation de soins et de biens médicaux en 2011.
|
Répartition de la couverture
complémentaire santé
|
|||
|
(en % du nombre de bénéficiaires) |
|||
|
Individuel |
Collectif |
Total |
|
|
Mutuelles |
70 % |
39 % |
56 % |
|
Institutions de prévoyance |
4 % |
41 % |
20 % |
|
Assurances |
26 % |
20 % |
24 % |
|
Source : Drees |
|||
2. Les dépenses des organismes complémentaires pour les « autres » biens médicaux (optique, prothèses, petit matériel et pansements) ont quasiment triplé en dix ans
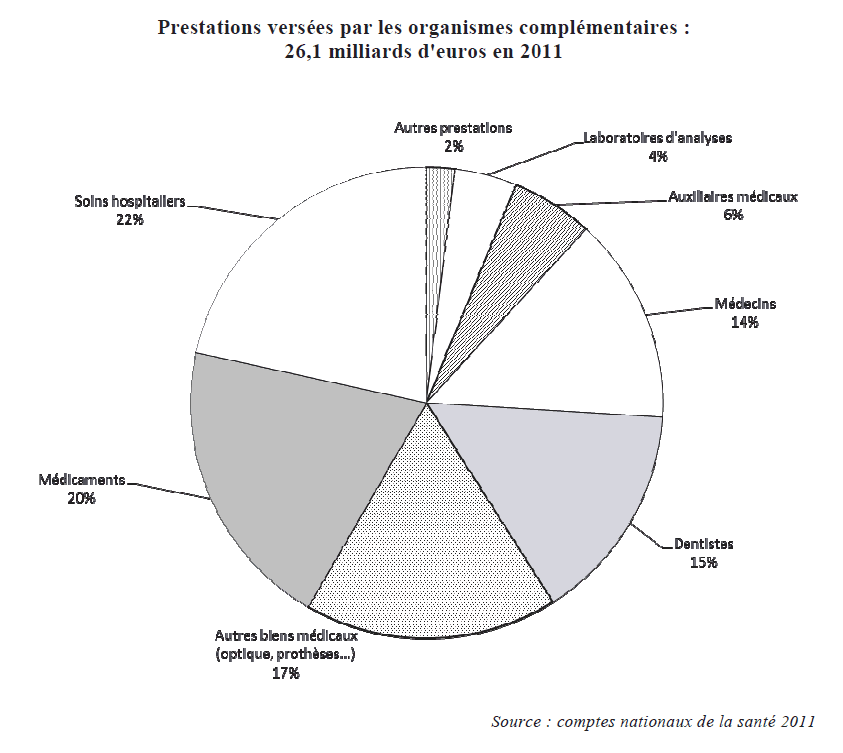
Au total, les prestations versées par ces organismes se sont élevées à 26,1 milliards d'euros en 2011 2 ( * ) , dont 24,6 milliards inclus dans la consommation de soins et de biens médicaux et 1,5 milliard de prestations comptabilisées hors de la CSBM (en particulier 1,1 milliard pour des frais hospitaliers comme les suppléments pour chambre individuelle ou le long séjour).
Source : comptes nationaux de la santé 2011
Les soins hospitaliers représentent toujours la première ligne de dépense pour les Ocam (5,6 milliards d'euros en 2011, en incluant les suppléments éventuels notamment pour chambre individuelle), devant les médicaments (5,2 milliards), les « autres » biens médicaux, principalement l'optique (4,5 milliards), les soins dentaires des chirurgiens-dentistes (3,9 milliards), les soins dispensés par les médecins (3,7 milliards) et par les auxiliaires médicaux (1,5 milliard) et les dépenses de laboratoires d'analyses (1,1 milliard).
Si le financement par la sécurité sociale de base reste élevé, il s'effrite depuis une trentaine d'années au profit de la couverture complémentaire et il est inégal selon le type de soins et de prestations : la solidarité nationale demeure forte en hospitalisation, pour laquelle la part du financement public est déterminante, mais elle est nettement moins importante pour les soins de ville, les médicaments et les autres biens médicaux.
Plus précisément, les évolutions ont été diverses selon les catégories de dépenses de santé :
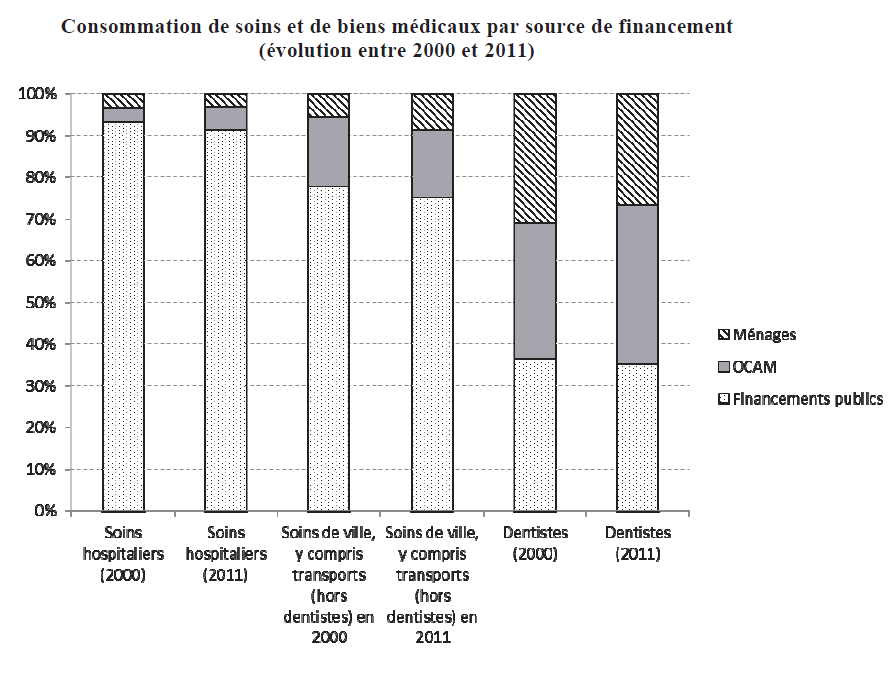
- pour les soins hospitaliers , les financements publics restent très dominants avec 91,5 % des dépenses en 2011, 5,4 % pour les Ocam (en progression par rapport à 2000) et 3,2 % pour les ménages (taux stable) ;
- pour les soins de ville , y compris transports sanitaires et hors dentistes , la part des financements publics passe de 77,7 % à 75,1 %, celle des Ocam est stable, au contraire de celle des ménages qui croît de 5,6 % à 8,5 %. Cette évolution est la résultante de la création des participations forfaitaires et des franchises qui ne peuvent être pris en charge par les complémentaires dans le cadre des contrats responsables et solidaires ;
- pour les soins dentaires , la part du financement public est minoritaire et en légère diminution entre 2000 (36,5 %) et 2011 (35,2 %). La part des Ocam progresse, passant de 32,4 % à 38,3 %, et celle des ménages diminue (31,1 % contre 26,5 %). On peut noter qu'en l'absence de la création de la CMU-c et de l'ajustement de son panier de soins, notamment en matière dentaire, la part du financement public aurait diminué encore plus ;
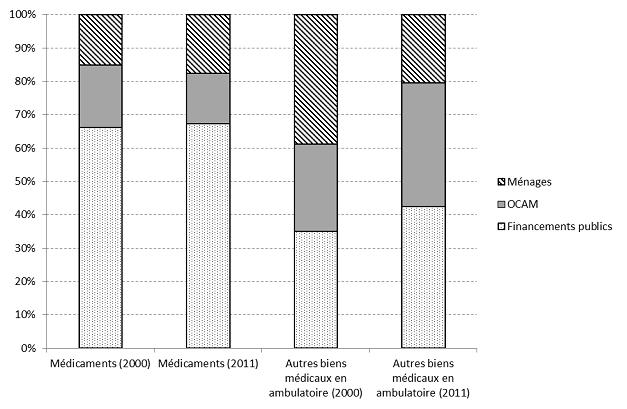
- pour les médicaments et les autres biens médicaux (optique, prothèses...), la situation est sensiblement différente de celle des autres postes de dépenses de santé car la part des financements publics a progressé entre 2000 et 2011. Elle reste majoritaire pour les médicaments (67,2 %) et minoritaire pour les autres biens médicaux (42,5 %). En raison de la mise en place de franchises sur les boîtes de médicaments, la part des Ocam dans les dépenses de médicaments a diminué, passant de 18,7 % à 15,1 %, au détriment de celle des ménages passée de 15,1 % à 17,7 %. Pour les autres biens médicaux qui concernent un ensemble de produits hétérogènes, la part à la charge directe des ménages a chuté, passant de 38,8 % à 20,4 %, et celle des Ocam a augmenté en passant de 26,7 % à 37,1 %.
Source : Commission des affaires sociales d'après Comptes nationaux de santé 2011
Entre 2000 et 2011, les dépenses des organismes complémentaires ont fortement progressé pour les autres biens médicaux (+ 188 %), ainsi que pour les soins hospitaliers 3 ( * ) (+ 129 %), les soins dentaires (+ 81 %) et les autres soins de ville (+ 62 %). Elles n'ont crû que de 17 % pour les médicaments durant cette période. En dix ans, les dépenses des Ocam ont donc quasiment triplé en ce qui concerne les biens médicaux, dont l'optique représente la part majoritaire .
3. La création de l'Union nationale des organismes d'assurance maladie complémentaire (Unocam) a répondu au poids grandissant de la couverture complémentaire
La réforme de l'assurance maladie de 2004 4 ( * ) a prévu la création d'un organisme regroupant l'ensemble des opérateurs du secteur de l'assurance maladie complémentaire. Constituée en 2005 sous forme d'association, l'Unocam 5 ( * ) rend un avis sur les projets de loi relatifs à l'assurance maladie et de financement de la sécurité sociale, ainsi que sur certaines propositions de décisions de l'Union nationale des caisses d'assurance maladie (Uncam).
L'Uncam et l'Unocam examinent conjointement leurs programmes annuels de négociations avec les professionnels de santé et déterminent les actions communes en matière de gestion du risque .
En outre, depuis la loi de financement de la sécurité sociale pour 2009 6 ( * ) , l'Unocam peut participer aux négociations conventionnelles entre l'Uncam et les professionnels de santé. Qui plus est, les conventions concernant des professions pour lesquelles la part des dépenses prises en charge par l'assurance maladie est minoritaire, ne sont valides que si elles sont également conclues par l'Unocam . Selon un arrêté du 5 mai 2009, ces professions sont au nombre de trois : les chirurgiens-dentistes, les audioprothésistes et les opticiens-lunetiers.
L'Unocam commence à mettre en application cette possibilité de signer des conventions conclues entre l'Uncam et les professionnels de santé. En 2012, pour la première fois depuis sa création, elle a décidé de signer ses trois premiers accords conventionnels : l'avenant n° 2 à la convention nationale des chirurgiens-dentistes, signé le 9 mai 2012, la convention nationale des pharmaciens titulaires d'officine, signée le 16 mai 2012, et l'avenant n° 8 à la convention nationale des médecins libéraux, signé le 25 octobre 2012. En 2013, l'Unocam est devenue signataire de trois autres textes : l'avenant n° 1 à la convention nationale des pharmaciens titulaires d'officine, l'avenant n° 9 à la convention nationale des médecins libéraux et l'avenant à la convention nationale des pharmaciens titulaires d'officine actualisant le dispositif de rémunération sur objectifs.
B. LES RÉSEAUX DE SOINS : UNE RÉPONSE À L'ABSENCE DE RÉGULATION PAR L'ASSURANCE MALADIE AVEC POUR OBJECTIF LA RÉDUCTION DU RESTE À CHARGE DES PATIENTS
1. L'optique, le dentaire et l'audioprothèse, trois secteurs avec deux points communs : des prix libres, au moins en partie, et une faiblesse des remboursements par l'assurance maladie
a) L'optique : une participation symbolique de l'assurance maladie obligatoire et une absence complète de régulation des professionnels
En préambule, il faut préciser que sous le terme « optique », ce rapport n'entend inclure que la profession d'opticien-lunetier, non celle de médecin ophtalmologue qui relève de la convention médicale et de caractéristiques particulières qu'il serait par ailleurs nécessaire d'expertiser en raison d'une démographie très inquiétante.
Au 1 er janvier 2012, les opticiens-lunetiers sont au nombre de 25 010, dont 70 % sont salariés . Entre 50 % et 60 % de la population porte un équipement optique correcteur.
Les données chiffrées sur le secteur économique de l'optique font régulièrement l'objet de contestations, comme la parution d'une étude d'UFC-Que choisir a pu le laisser apparaître en avril 2013. Malgré ces incertitudes, quelques éléments peuvent être avancés :
- le chiffre d'affaires du marché de l'optique s'élève à 6,3 milliards d'euros en 2012, en progression de 33 % sur dix ans (source : revue spécialisée Bien Vu 7 ( * ) d'après les données de la Drees). Ce montant englobe des ventes hors champ de la santé telles que des lunettes de soleil sans correction ou des accessoires. L'Autorité de la concurrence 8 ( * ) reprend des chiffres différents : un chiffre d'affaires de 5,7 milliards en 2011, qui a progressé de 60 % entre 2000 et 2010. Selon UFC-Que choisir, le marché des lunettes de vue proprement dit s'élève à 4,7 milliards d'euros, dont 3,3 milliards pour les verres et 1,4 milliard pour les montures ;
- le nombre de points de vente est passé de 8 400 en 2002 à 11 874 en 2012 , soit une progression de 41 % sur cette période (source : Bien Vu). Chaque magasin couvre ainsi une zone de 5 404 habitants en moyenne en métropole, avec peu d'écarts entre les départements, sous réserve de quelques exceptions comme Paris (2 953 habitants par magasin en moyenne) ou, en sens inverse, la Seine-Saint-Denis (8 301). Dans son avis de septembre 2009 sur les réseaux de soins, l'Autorité de la concurrence indique pudiquement que l'évolution du nombre de points de vente 9 ( * ) « conduit à s'interroger sur l'existence d'un excès de l'offre » ;
- les dépenses annuelles en optique par habitant sont passées de 76,48 euros en 2003 à 95,78 euros en 2011, soit + 25 %. Toujours selon la revue Bien Vu, elles s'élèvent à 55 euros en 2011 au Royaume-Uni, 34 euros en Espagne, 42 euros en Italie et 57 euros en Allemagne. Les chiffres de l'étude d'UFC-Que choisir montrent également un niveau plus élevé en France des dépenses d'optique ; pour autant, ils sont sensiblement différents de ceux de la revue Bien Vu, ce qui révèle les difficultés de comparaisons de marchés aux caractéristiques variées. L'une des explications à cette situation réside dans le fait que les Français sont plus équipés en verres progressifs, plus chers, que les Européens.
Les remboursements en matière d'optique sont pratiquement entièrement à la charge des organismes complémentaires et des patients, la prise en charge par l'assurance maladie relevant du résiduel ou du symbolique.
|
Optique simple |
Optique complexe |
|||
|
Prix de référence de l'étude (prix facturé par le professionnel à l'assuré) |
200 euros
|
500 euros
|
||
|
Remboursement de l'assurance maladie obligatoire |
4,82 euros |
2 % |
15,33 euros |
3 % |
|
Remboursement moyen
|
148,10 euros |
74 % |
275,40 euros |
55 % |
|
Reste à charge net moyen
|
47,08 euros |
24 % |
209,27 euros |
42 % |
|
Source : Etudes et résultats « Les
contrats les plus souscrits
|
||||
Dans l'exemple utilisé par la Drees, l'assurance maladie obligatoire rembourse entre 2 % et 3 % des dépenses d'optique et les Ocam entre 55 % et 74 % en moyenne (avec des variations importantes selon les contrats), ce qui entraîne un reste à charge net élevé pour les patients (en moyenne entre 24 % et 42 %).
L'assurance maladie rembourse l'optique à hauteur de 60 % mais sur la base de tarifs ridiculement bas : 2,84 euros pour une monture de lunettes et selon le degré de correction pour les verres de lunettes (2,29 euros pour les verres les plus simples et 24,54 euros pour les verres les plus complexes) ! En pratique, le taux de remboursement moyen par l'assurance maladie est inférieur à 5 % .
En données macro-économiques, la Drees estime la part des dépenses d'optique prise en charge par les Ocam à 45 %.
b) Les soins dentaires : une situation ambiguë avec des prix très encadrés pour les soins et libres pour les prothèses et les traitements d'orthodontie
Au 1 er janvier 2012, 40 599 chirurgiens-dentistes exercent en France, dont 36 809 en exercice libéral ou mixte (libéral et hospitalier), 360 en hôpital et 3 430 en tant que salariés. Environ 43 % exercent dans un cabinet individuel et presque le tiers en cabinet de groupe.
Les soins dentaires comprennent les soins conservateurs (détartrage, traitement d'une carie, dévitalisation, etc.) et les soins chirurgicaux (extraction, etc.). Ils sont pris en charge par l'assurance maladie s'ils figurent sur la liste des actes et prestations remboursables, et sont remboursés à 70 % sur la base de tarifs conventionnels. Des dépassements d'honoraires sont possibles dans certains cas très limités.
Contrairement aux consultations et aux soins dentaires, le tarif des prothèses dentaires et des traitements d'orthodontie est libre . Le chirurgien-dentiste ou le médecin stomatologiste est tenu de fixer ses honoraires « avec tact et mesure » et d'informer préalablement le patient au moyen d'un devis écrit. Les prothèses dentaires sont certes prises en charge par l'assurance maladie et remboursées à 70 %, mais sur la base de tarifs dits de responsabilité, très inférieurs à leur coût réel.
En pratique, la prise en charge par la sécurité sociale est donc de 70 % pour les actes de soins, de moins de 15 % sur les prothèses et nulle ou quasiment nulle pour la parodontie et les implants.
En 2011, la consommation de soins et de biens médicaux s'élevait à 10,3 milliards d'euros en matière dentaire , dont 3,6 milliards de financements publics (très majoritairement de l'assurance maladie ), ce qui représente une prise en charge de 35 % , et 3,9 milliards en provenance des Ocam , soit 38 % de l'ensemble.
|
Prothèse dentaire |
Traitement d'orthodontie
|
|||
|
Prix de référence de l'étude (prix facturé par le professionnel à l'assuré) |
750 euros |
900 euros
|
||
|
Remboursement de l'assurance maladie obligatoire |
75,25 euros |
10 % |
193,50 euros |
22 % |
|
Remboursement moyen
|
262,70 euros |
35 % |
292,90 euros |
33 % |
|
Reste à charge net moyen
|
412,05 euros |
55 % |
413,60 euros |
46 % |
|
Source : Etudes et résultats « Les
contrats les plus souscrits
|
||||
Les partenariats entre les organismes complémentaires et la profession existent déjà et ont été mis en place à la suite d'un dialogue avec le syndicat majoritaire des chirurgiens-dentistes : ainsi, la confédération nationale des syndicats dentaires (CNSD) a signé, dès 1997, un protocole avec la MGEN, élargi ensuite à deux autres mutuelles. La Présidente de la CNSD, Catherine Mojaïsky, expliquait récemment ce protocole dans la presse : « en échange d'un plafonnement des tarifs sur certaines prothèses, à un niveau tout à fait cohérent correspondant au coût normal des actes, cet accord permet d'améliorer les remboursements des patients. 25 000 chirurgiens-dentistes, soit entre 60 % et 65 % des chirurgiens-dentistes libéraux, adhérent individuellement à ce protocole qui a été négocié nationalement par la CNSD. »
Lors de son audition par votre rapporteur, la MGEN a également présenté ce protocole élaboré avec la profession, qui constitue une véritable « nomenclature » intégrant notamment des critères de qualité et mise à jour régulièrement. Ce conventionnement repose sur le tiers-payant et sur la liberté d'adhésion pour les professionnels.
On peut enfin relever que le premier avenant conventionnel signé par l'Unocam concernait les chirurgiens-dentistes : le processus de régulation est donc engagé dans cette profession.
c) Les audioprothèses : un secteur encore limité mais qui se développera nécessairement dans les années à venir
Au 1 er janvier 2012, 2 625 audioprothésistes exercent en France, dont 937 en libéral, 11 à l'hôpital et 1 677 en tant que salariés (le plus souvent d'un fabricant et exploitant d'appareils).
Les tarifs de prise en charge des prothèses auditives comprennent plusieurs éléments, pas seulement le prix de l'appareil :
- l'achat de l'appareil et des accessoires nécessaires à son fonctionnement (piles, embout auriculaire, coque...) ;
- la prise en charge par l'audioprothésiste (c'est-à-dire le nombre de séances nécessaires à l'appareillage, l'examen des conduits auditifs, tous les tests nécessaires...) ;
- l'adaptation de la prothèse auditive par l'audioprothésiste ;
- l'éducation prothétique du patient (conseils divers sur la manipulation de l'appareil ou son entretien) ;
- le suivi prothétique régulier (contrôle de l'efficacité de l'appareil aux 3 e , 6 e et 12 e mois après sa délivrance, puis un suivi biannuel selon les besoins) ;
- l'envoi au médecin des comptes rendus d'appareillage.
Les prothèses auditives sont ainsi prises en charge par l'assurance maladie sur prescription médicale et remboursées à 60 % sur la base de tarifs officiels, variables selon l'âge et le handicap, mais nettement inférieurs aux coûts réels : 199,71 euros, quelle que soit la classe de l'appareil prescrit pour les personnes âgées de plus de vingt ans. Les accessoires et frais d'entretien peuvent également faire l'objet d'une prise en charge partielle par l'assurance maladie.
|
Prothèse auditive numérique |
||
|
Prix de référence de l'étude
|
3 000 euros
|
|
|
Remboursement de l'assurance maladie obligatoire |
259,62 euros |
9 % |
|
Remboursement moyen par les organismes complémentaires |
920,00 euros |
31 % |
|
Reste à charge net moyen pour l'assuré |
1 820,38 euros |
61 % |
|
Source : Etudes et résultats « Les
contrats les plus souscrits
|
||
En pratique, l'assurance maladie rembourse donc en moyenne moins de 10 % des frais d'audioprothèse pour un adulte et, malgré la participation des Ocam, le reste à charge net reste élevé pour les patients . Selon les informations recueillies par votre rapporteur, l'assurance maladie a remboursé 114 millions d'euros en 2011, soit environ 14 % des frais réels (les personnes de moins de vingt ans sont nettement mieux remboursées), et les Ocam 246 millions, soit environ 30 %.
Faute d'engagement, notamment financier, de la part de l'assurance maladie, le secteur de l'audioprothèse risque de devenir d'ici quelques années comme celui des prothèses dentaires ou de l'optique. On peut le regretter car, encore étroit, ce segment de la prise en charge en santé devient de plus en plus essentiel à la vie des assurés : entendre correctement fait naturellement partie de l'inclusion sociale, notamment pour les personnes âgées.
2. La mise en place progressive de réseaux de soins par les Ocam : passer d'un financement automatique et aveugle à une certaine maîtrise des dépenses pour diminuer le reste à charge des patients
Développé par l'assurance maladie à partir de la fin des années 1990, la « gestion du risque » consiste à connaître les comportements des assurés et des professionnels pour mieux maîtriser les dépenses d'une manière qui ne soit pas uniquement comptable. Alors que les Ocam ne peuvent pas en pratique sélectionner leurs clients sur des critères médicaux (du fait soit de la loi Evin, soit des contraintes des contrats responsables et solidaires), ils ont développé d'autres outils. Certains ont par exemple mis en place des services de conseil et d'information, notamment pour analyser les devis de leurs assurés.
a) L'origine des réseaux de soins
A l'origine et durant très longtemps, les organismes d'assurance maladie complémentaire ont joué, comme leur nom l'indique d'ailleurs clairement, le rôle d'un « complément » de l'assurance maladie obligatoire de base : schématiquement, leurs prestations permettent de porter le remboursement des dépenses de santé de 50 % ou 60 % à 100 %.
Or, on l'a vu, ce mécanisme ne peut plus fonctionner dès lors que la base de remboursement de l'assurance maladie est déconnectée des coûts réels et des prix facturés à l'assuré et dès lors qu'un certain nombre de ces prix sont libres (prothèses dentaires, lunettes ou audioprothèses...).
Dans une logique de « complément », il n'est guère besoin pour les Ocam de mettre en oeuvre des moyens de régulation. Tel n'est pas le cas lorsque les prix sont libres et que l'on passe d'un remboursement de type proportionnel à une dépense plutôt forfaitaire. En effet, cette situation aboutit à la tendance, largement contestée par les professionnels mais bien connue des patients et des Ocam, d' aligner les tarifs sur le montant des garanties . Quel patient n'a pas déjà entendu son chirurgien-dentiste ou son opticien lui demander, avant d'élaborer un devis, quel était le niveau de prise en charge de sa « mutuelle » ?
Dans ces secteurs non régulés , la dissymétrie de l'information entre la patient et le professionnel est très élevée, alors même que les coûts sont très peu transparents , puisque les prix d'achat des équipements par le professionnel ne sont pas connus de l'assuré, et que les prix varient très sensiblement selon les produits, y compris dans une même gamme, et selon les professionnels.
Dans ces circonstances, est-il réellement illégitime que l'organisme complémentaire puisse discuter avec les professionnels au sujet des prix et des prestations fournies aux personnes qui souscrivent un contrat avec lui ?
C'est dans cet esprit que les Ocam ont mis en place des partenariats avec certains professionnels de santé. Ils répondent à deux objectifs principaux :
- mieux maîtriser les prix ;
- contrôler la qualité de la prestation et conseiller l'adhérent , dans des secteurs où il a une très grande difficulté à se retrouver (il existe par exemple des centaines de milliers de références de verres correcteurs).
b) Leurs caractéristiques
Aujourd'hui, la plupart des Ocam ont développé ces partenariats avec les trois professions dont les prix sont libres et dont ils remboursent une part substantielle des dépenses du patient : les chirurgiens-dentistes (les prix ne sont pas libres pour les soins dentaires) ; les opticiens ; les audioprothésistes. Une majorité d'Ocam a confié la gestion de ces partenariats à des sociétés tierces, souvent appelées plateformes, dont ils sont souvent actionnaires.
Ces partenariats, qui se traduisent par une convention personnelle entre un Ocam ou la plateforme qu'il a mandatée et un professionnel, constituent ce qui est dorénavant communément appelé un « réseau ». Le secteur de la protection sociale complémentaire évolue rapidement ces dernières années, avec des regroupements de structures, y compris de nature juridique différente, ce qui a également des conséquences sur les réseaux et plateformes, qui se font clairement concurrence pour faire adhérer les Ocam.
Les principaux réseaux sont aujourd'hui, par ordre alphabétique :
- Carte blanche : créée en 2001, Carte blanche est une plateforme qui n'organise que des réseaux ouverts pour six organismes complémentaires couvrant 2,5 millions d'adhérents ;
- Itelis : plateforme détenue par AXA (société d'assurance) et Humanis (groupe de protection sociale regroupant, en matière de santé, plusieurs types d'Ocam) avec 1 600 opticiens partenaires, 700 points de vente en audioprothèse, 3 200 chirurgiens-dentistes ;
- Kalivia : 4 200 opticiens agréés, 1 350 audioprothésistes, pas de partenariat en dentaire. Créée par une institution de prévoyance (Malakoff Médéric) et une mutuelle (Harmonie), Kalivia est une plateforme de gestion qui couvre potentiellement environ 6,8 millions de personnes ;
- celui de la MGEN auquel ont adhéré d'autres mutuelles de la fonction publique pour certains partenariats : 2 102 opticiens partenaires, 2 358 audioprothésistes, 25 000 chirurgiens-dentistes (64 % de la profession) ;
- Santéclair : 1 700 opticiens, 450 audioprothésistes, 2 800 chirurgiens-dentistes, orthodontistes et stomatologues. Plateforme créée en 2003, Santéclair couvre potentiellement 6,3 millions d'adhérents à une dizaine d'Ocam, dont ses quatre actionnaires : Allianz (assurance), MAAF-MMA (mutuelle santé proposant également des contrats d'assurance de divers types), IPECA (institution de prévoyance) et la mutuelle générale de la police (MGP). Le réseau comprend aussi 60 centres de chirurgie réfractive (ophtalmologie) et 250 diététiciens ;
- Sévéane : 1 900 opticiens agréés, 600 audioprothésistes (réseau créé au 1 er janvier 2013), 4 600 chirurgiens-dentistes. GIE constitué par Groupama (mutuelle d'assurance) et ProBTP (institution de prévoyance), Sévéane couvre potentiellement 6 millions de personnes.
Selon le Haut conseil pour l'avenir de l'assurance maladie, les coûts de gestion des réseaux se situeraient entre 1,7 et 2,7 euros par assuré. Ils couvrent potentiellement environ la moitié de la population, mais les assurés qui ont réellement recours aux professionnels du réseau de leur Ocam sont encore assez peu nombreux, ce chiffre variant manifestement selon l'ancienneté du réseau et la qualité de diffusion de informations sur son existence.
Les réseaux de soins reposent sur des engagements réciproques des Ocam et des professionnels dans quatre domaines principaux :
- le contrôle de la qualité des prestations rendues aux adhérents ;
- la mise en place du tiers-payant ;
- le respect d'une certaine modération tarifaire , à partir soit de tarifs déclarés par le professionnel et acceptés par l'Ocam, soit de tarifs maximaux fixés par l'Ocam ;
- l' orientation des adhérents vers les professionnels de santé du réseau.
On distingue généralement les réseaux dits « ouverts », qui accueillent sans restriction de nombre tous les professionnels qui remplissent les conditions définies dans la convention, et les réseaux dits « fermés » ou avec numerus clausus , qui limitent l'accès au réseau à un nombre de professionnel par zone géographique.
En pratique, il ne semble exister aujourd'hui de réseau fermé que dans le secteur de l'optique et tous les réseaux ont mis en place un numerus clausus dans ce secteur, à l'exception de Carte blanche.
Comme l'indique l'Autorité de la concurrence dans son avis de 2009 10 ( * ) , « l'arbitrage entre les deux types de réseau résulte des considérations suivantes : la modération des coûts consentie par les professionnels conventionnés passe, en contrepartie, par l'espérance de recevoir un nombre significatif d'assurés des Ocam concernés comme clients grâce au réseau . De fait, un réseau trop restreint et pas assez dense aurait du mal à engendrer un volume suffisant, les assurés n'étant pas disposés à effectuer de longs déplacements ; a contrario, un réseau trop large serait peu attractif pour les professionnels de santé, eu égard aux flux nécessairement réduits qu'il serait susceptible de drainer chez lui ».
Très critiqués par les professionnels, notamment par les opticiens qui sont les premiers concernés, les réseaux fermés posent concrètement la question de l'accès aux soins et du choix de son praticien par le patient. Ils répondent à une vraie spécificité du secteur de l'optique : la croissance incontrôlée du nombre de points de vente ces dernières années (+ 41 % en dix ans). A défaut de numerus clausus effectif dans le nombre de diplômés, comme dans le dentaire ou l'audioprothèse, la régulation du secteur ne peut guère passer par un autre moyen que les réseaux fermés des organismes complémentaires : comment garantir un apport suffisant de clientèle au professionnel pour qu'il s'engage dans le réseau, avec les contraintes de contrôle de qualité et de prix qu'il induit ?
c) Leur apport en termes de diminution du reste à charge des patients
Les réseaux fonctionnent de manière différente mais reposent sur deux outils principaux pour diminuer le reste à charge net des assurés :
- la négociation avec les professionnels pour réduire les tarifs et prix ;
- un meilleur remboursement de l'adhérent lorsqu'il consulte au sein du réseau.
Ce double effet n'est pas utilisé par tous les Ocam : par exemple, Pro-BTP, qui est une institution de prévoyance, ne pratique pas le remboursement différencié. Pour autant, la conjugaison des deux éléments permet une réduction d'autant plus forte du reste à charge pour les patients, comme le montre les exemples fournis par la MGEN.
|
en euros |
Dépense pour le patient |
Remboursement par la MGEN |
Reste à charge net |
|
Lunettes pour adulte (verres progressifs de moyenne
correction
|
|||
|
Dans le réseau (1) |
559 |
340 |
204 |
|
Hors réseau (2) |
880 |
270 |
596 |
|
Différence (1-2) |
- 321 |
+ 70 |
- 392 |
|
Lunettes enfant (avec des verres unifocaux) : |
|||
|
Dans le réseau |
137 |
87 |
13 |
|
Hors réseau |
241 |
73 |
133 |
|
Différence |
- 104 |
+ 14 |
- 120 |
|
Audioprothèse (deux appareils de moyenne gamme) : |
|||
|
Dans le réseau |
2 588 |
1 300 |
1 049 |
|
Hors réseau |
3 500 |
1 100 |
2 160 |
|
Différence |
- 912 |
+ 200 |
- 1 111 |
|
Source : MGEN |
|||
Selon son site internet, le réseau de Kalivia réduit en moyenne de 40 % le prix des verres avec un référencement de 300 000 verres et lentilles ; en audioprothèse, les clients « bénéficient de réductions tarifaires importantes [...] (jusqu'à plus de 500 euros d'économies pour un appareil double) ». Carte blanche met en avant le fait que 86 % des équipements optiques sont délivrés dans le réseau et les bénéficiaires du réseau réalisent une économie moyenne de 47 euros par verre par rapport à un achat hors réseau. Pour Itélis, les coûts baissent entre 15 % et 30 % en optique grâce au réseau et jusqu'à 20 % en dentaire.
Selon l'Autorité de la concurrence 11 ( * ) , « le niveau des prix dans le cadre des réseaux d'opticiens agréés est inférieur en moyenne à celui du marché (de 15 % à 40 % selon les réseaux et équipements concernés). (...) Globalement, la part de reste à charge des assurés pour des achats effectués dans le cadre de ce type de réseaux est inférieure à celle que l'on retrouve, en moyenne, pour des achats réalisés en dehors de ces réseaux. »
Dans cette même décision, l'Autorité ajoute que « le référencement des produits susceptibles d'être vendus dans le réseau est objectivement justifié par des considérations légitimes : la mise en place d'un mécanisme de référencement et la sélection de certains fournisseurs sont ainsi motivées par le souhait de proposer aux assurés (les consommateurs finaux) des produits et services de qualité à des prix compétitifs. L'intérêt de ces démarches est d'autant plus évident dans un secteur comme l'optique-lunetterie, qui se caractérise par un nombre conséquent de références (des centaines de milliers) et dans lequel le consommateur final dispose de peu d'informations concernant le choix du produit . »
Dans un avis antérieur 12 ( * ) , l'Autorité de la concurrence estimait :
« Axée, de fait, sur la régulation de l'offre, et reposant sur une identité d'intérêts entre l'organisme complémentaire - qui cherche à mieux maîtriser ses coûts - et les assurés - qui souhaitent bénéficier d'un reste à charge nul ou limité et d'une prime d'assurance la moins élevée possible -, elle soumet les professionnels souhaitant être sélectionnés à l'obligation de respecter des tarifs maximaux, déterminés de manière à freiner ou mettre fin aux hausses constatées sur les marchés concernés . Ainsi, à supposer qu'il y ait uniformisation des tarifs, il y a toute probabilité qu'il s'agisse, d'une uniformisation à un niveau sensiblement moindre qu'en l'absence de tout mécanisme de contractualisation. »
Dans son rapport 2010 sur la sécurité sociale, la Cour des comptes écrit, à propos des soins dentaires :
« D'un côté, de tels accords [les réseaux de soins des complémentaires] bénéficient aux patients (et à leurs assureurs). L'autorité de la concurrence a ainsi considéré, dans un avis rendu en septembre 2009, que le développement de réseaux de professionnels de santé agréés par les organismes complémentaires avait un effet pro-concurrentiel, donc favorable à l'amélioration de la qualité et à la baisse des prix. De l'autre, certains praticiens y trouvent aussi leur intérêt , puisque les plafonds permettent une solvabilisation de la demande, qui peut ainsi s'accroître, alors qu'il apparaît assez aléatoire pour un chirurgien-dentiste donné de vouloir élargir sa patientèle en baissant unilatéralement ses tarifs. »
Entendant favoriser une meilleure articulation entre l'assurance maladie obligatoire et les organismes complémentaires, le rapport de l'Igas et de l'IGF de juin 2012 « Proposition pour la maîtrise de l'Ondam 2013-2017 » indiquait :
« S'agissant des réseaux constitués avec certains professionnels de santé, la mission préconise d' en favoriser le développement , au regard de leurs effets sur les tarifs pratiqués et donc la réduction des restes à charge , en veillant toutefois à la transparence des conditions de constitution et au contrôle de la qualité des prestations.
Par ailleurs, il convient de modifier le code de la mutualité qui ne permet pas aujourd'hui aux mutuelles de pratiquer des remboursements différenciés selon que leurs affiliés s'adressent ou non aux professionnels recommandés, alors que les institutions de prévoyance et les entreprises d'assurance le peuvent. »
En conclusion, les réseaux de soins présentent un intérêt manifeste pour les assurés : ils bénéficient le plus souvent du tiers-payant , ce qui revêt un caractère d'autant plus sensible que les dépenses engagées sont souvent élevées ; ils profitent d'une limitation des restes à charge provoquée à la fois par des prix négociés et par des remboursements plus intéressants.
II. LA PROPOSITION DE LOI POURSUIT DEUX OBJECTIFS : PLACER L'ENSEMBLE DES ORGANISMES COMPLÉMENTAIRES SUR UN PIED D'ÉGALITÉ ET ENCADRER LES RÉSEAUX DE SOINS
A. RÉSOUDRE UNE INCONGRUITÉ : AUTORISER LES MUTUELLES À MODULER LEURS REMBOURSEMENTS, COMME PEUVENT LE FAIRE LES ASSURANCES ET LES INSTITUTIONS DE PRÉVOYANCE
Le code la mutualité n'autorise les mutuelles à instaurer de différences dans le niveau des prestations qu'elles versent à leurs adhérents qu'en fonction des cotisations payées ou de la situation de famille des intéressés.
Dans un arrêt de mars 2010 13 ( * ) , la Cour de cassation a interprété strictement cette disposition, en jugeant que la Mutuelle générale de l'éducation nationale (MGEN) ne pouvait appliquer « un protocole d'accord fixant des tarifs de remboursement distincts pour un même acte, dont il résulte une différence dans le niveau des prestations de la mutuelle qui n'est fonction ni des cotisations payées ni de la situation de famille des adhérents ».
Or, rien dans le code des assurances ou dans le code de la sécurité sociale n'interdit aux sociétés d'assurances ou aux institutions de prévoyance d'instaurer une telle modulation des prestations selon le professionnel auquel s'est adressé un de leurs adhérents.
L'article 1 er de la proposition de loi autorise en conséquence les mutuelles à opérer des différences dans les prestations qu'elles versent lorsque l'assuré choisit de recourir à un professionnel, établissement ou service de santé avec lequel la mutuelle a conclu une convention.
Dans son rapport 2010 sur la sécurité sociale, la Cour des comptes avait préconisé de « modifier le code de la mutualité pour rendre possible la différenciation des remboursements par les organismes complémentaires selon que les professionnels consultés font partie ou non des réseaux qu'ils promeuvent. » On l'a vu, cette même proposition est incluse dans le rapport commun de l'Igas et de l'IGF de juin 2012 sur la maîtrise de l'Ondam.
Chaque organisme complémentaire, y compris les mutuelles, pourra s'il le souhaite utiliser cet outil qui est ainsi mis à la disposition de tous.
B. PROGRESSER VERS UNE MEILLEURE RÉGULATION DU SYSTÈME DE SANTÉ : ENCADRER LES RÉSEAUX DE SOINS
1. Alors que le texte initial de la proposition de loi ne contenait aucune mesure d'encadrement des réseaux, les dispositions finalement adoptées par l'Assemblée nationale vont dans le bon sens
La proposition de loi, initialement déposée par les membres du groupe socialiste, républicain et citoyen (SRC) de l'Assemblée nationale et dont le premier signataire est Bruno Le Roux, président du groupe, ne comportait qu'un article autorisant les mutuelles à instaurer des modulations de remboursements dans le cadre de réseaux de soins.
A l'initiative de Fanélie Carrey-Conte, rapporteure, et de plusieurs de ses collègues du groupe SRC, la commission des affaires sociales de l'Assemblée nationale a, judicieusement, inséré un article 2 visant à préciser le cadre juridique et les grands principes régissant l'ensemble des conventionnements entre les Ocam et les professionnels, établissements et services de santé .
L'article 2 de la proposition de loi insère donc dans le code de la sécurité sociale un article prévoyant que les conventions conclues par tout organisme complémentaire, quel que soit son statut juridique, avec un professionnel, un établissement ou un service de santé respectent plusieurs principes : droit fondamental de chaque patient au libre choix du praticien ; critères objectifs, transparents et non discriminatoires pour l'adhésion du professionnel à la convention ; absence de clause d'exclusivité .
Cet article vise donc également les établissements et services de santé, ce qui est important, car les Ocam ont été amenés à développer des partenariats avec les établissements, notamment pour encadrer les suppléments du type hôtelier (chambre individuelle, autres prestations...). Ainsi, la MGEN a conclu des conventions, dès 1991, avec des établissements, qui sont aujourd'hui au nombre de 1 622 pour le court séjour et 498 pour le moyen séjour. Il est important de noter que ce type de conventionnement permet notamment de mettre en place le tiers-payant , ce qui est essentiel.
A l'initiative de Catherine Lemorton, présidente de la commission des affaires sociales, l'Assemblée nationale a prévu que les conventions avec les médecins ne pouvaient pas inclure de stipulations tarifaires liées aux actes et prestations mentionnées dans les nomenclatures de l'assurance maladie (classification commune des actes médicaux [CCAM], nomenclature générale des actes professionnels [NGAP],...) ou dans les conventions nationales.
En outre, l'Ocam doit fournir aux assurés une information complète sur l'existence du conventionnement, ses caractéristiques et son impact sur leurs droits.
L'ensemble de ces règles et principes doit s'appliquer aux nouvelles conventions ainsi qu'à celles qui sont renouvelées.
Enfin, l'article 3 de la proposition de loi prévoit la remise par le Gouvernement d'un rapport au Parlement, tous les ans pendant trois ans, sur le bilan et l'évaluation des conventions passées entre les Ocam et les professionnels, établissements et services.
2. La commission des affaires sociales du Sénat entend aller plus loin
a) Le champ des professionnels concernés et l'étendue du conventionnement
L'Assemblée nationale a posé le principe d'un conventionnement possible entre les Ocam et les professionnels, établissements et services de santé, tout en fixant plusieurs garanties fondamentales applicables à tous. Elle a également estimé que, pour les médecins, les conventions ne devaient pas comporter de stipulation tarifaire liées aux actes et prestations fixées par l'assurance maladie.
Votre rapporteur a souhaité reprendre la réflexion en amont : les difficultés d'accès aux soins et le niveau des restes à charge proviennent notamment d'un faible remboursement de la part de l'assurance maladie et de prix libres. La distinction fondamentale, et objective, entre professionnels de santé repose donc sur la part de l'assurance maladie dans les prestations.
D'ailleurs, le deuxième alinéa de l'article L. 162-14-3 du code de la sécurité sociale définit ces professions « pour lesquelles la part des dépenses prises en charge par l'assurance maladie est minoritaire », en renvoyant à un arrêté le soin de fixer effectivement les professions concernées. Pour ces professions, les accords avec l'assurance maladie ne sont valides que s'ils sont également conclus par l'Unocam. Selon un arrêté du 5 mai 2009, il en est ainsi pour les chirurgiens-dentistes, les audioprothésistes et les opticiens-lunetiers.
A l'initiative de votre rapporteur, la commission a donc approuvé le principe d'un conventionnement, en distinguant parmi les professionnels de santé ceux pour lesquels la dépense de l'assurance maladie est minoritaire et les autres . Pour les seconds (médecins, infirmiers, masseurs-kinésithérapeutes, sages-femmes...), les conventions ne pourront pas comporter de stipulations tarifaires liées aux actes et prestations fixés par l'assurance maladie.
Par ailleurs, parmi ces professionnels où les conventions Uncam restent prédominantes, les médecins présentent une particularité : certains d'entre eux peuvent pratiquer des dépassements d'honoraires de manière libre même si cette liberté est encadrée par le code de déontologie (« tact et mesure ») et par le récent avenant n° 8 à la convention médicale qui se met lentement en place. De ce fait, peut se poser la question du remboursement par les Ocam des dépassements, ce qui n'est pas exactement le cas des autres professions. C'est pourquoi il est utile, pour les médecins, de préciser le champ du conventionnement.
A l'initiative de son rapporteur, la commission a donc décidé que, pour les médecins, le niveau de remboursement par les Ocam ne pourrait être modulé selon que le patient consulte ou non au sein d'un réseau .
Au total, ces deux dispositions permettent de conforter le principe posé par la proposition de loi de liberté de choix du professionnel par le patient, tout en permettant aux Ocam de jouer leur rôle.
b) Réseaux ouverts ou fermés ?
La démographie des chirurgiens-dentistes et des audioprothésistes est limitée soit par un numerus clausus explicite soit par un nombre de places restreint en école. En outre, à l'avenir, il ne semble pas y avoir de risque de « surpopulation » dans ces deux secteurs ; les besoins. En pratique, tous les réseaux de soins qui existent dans ces deux professions sont ouverts à tous les professionnels qui répondent aux critères fixés, sans limitation de nombre.
En revanche, la situation démographique des opticiens-lunetiers est plus inquiétante : chaque année, environ 2 000 professionnels sortent des écoles (BTS) et le nombre de professionnels a déjà crû de 53 % depuis 2005 ! Ce rythme est insoutenable en l'état pour la profession qui va elle-même se retrouver dans de grandes difficultés.
Votre rapporteur estime d'ailleurs que la formation des opticiens doit être revue pour éventuellement passer à trois ans, dans la logique européenne du LMD. En outre, un transfert de tâches des ophtalmologistes vers d'autres professionnels , notamment les opticiens, devrait être évalué précisément : les ophtalmologistes réalisent certains actes qui relèvent de la physique pure ; alors que leur nombre est particulièrement préoccupant, il pourrait être aisément envisagé de les décharger de certaines compétences lorsqu'elles ne sont pas du tout médicales.
En tout état de cause, un réseau fermé peut se justifier dans l'optique en raison de l'absence de maîtrise en amont du nombre de professionnels et de l'ouverture des magasins. L'ensemble des études existantes relèvent que, pour accepter de modérer leurs tarifs, les opticiens doivent avoir l'espérance de recevoir un nombre significatif d'assurés, ce que permet seul un réseau fermé.
C'est pourquoi la commission, à l'initiative de son rapporteur, a interdit les réseaux fermés, sauf en optique . Cette distinction entre professionnels est justifiée par une situation clairement différente dans ce secteur.
c) La neutralité des conventions sur la délivrance des soins
A l'initiative de son rapporteur, la commission a entendu éviter d'éventuels comportements discriminatoires dans l'accès aux soins selon que le patient relève ou non d'un contrat complémentaire et d'un réseau : les conventions avec les professionnels, établissements et services ne pourront pas avoir pour effet d'introduire des différences dans la délivrance des soins.
Ce principe complète ceux posés par l'Assemblée nationale ; il permet par exemple d'éviter que des patients soient traités en priorité par rapport à d'autres, ce sans lien avec une motivation strictement médicale.
*
* *
En conclusion, votre rapporteur souhaite préciser que la présente proposition de loi n'entend pas répondre à toutes les problématiques qui se posent aujourd'hui sur l'assurance maladie ou le système de santé. En ce qui concerne plus particulièrement le rôle des organismes complémentaires, le rapport que le Gouvernement a demandé au Haut conseil pour l'avenir de l'assurance maladie (Hcaam) et qui doit être approuvé jeudi 18 juillet doit d'ailleurs permettre de tracer des pistes d'évolution globale. Les débats qui ont déjà eu lieu à l'occasion de l'accord national interprofessionnel du 11 janvier 2013 et de l'article 1 er du projet de loi de sécurité de l'emploi ont montré la nécessité de prendre en compte les évolutions, comme les contraintes, que connaît le système de santé.
Réunie le 17 juillet 2013, la commission des affaires sociales a adopté la proposition de loi dans la rédaction résultant de ses travaux.
EXAMEN DES ARTICLES
Article 1er
(art. L. 112-1 du code de la
mutualité)
Possibilité pour les mutuelles de moduler le niveau
des prestations
selon le professionnel de santé consulté
Objet : Cet article vise à autoriser une mutuelle à instaurer des différences dans le niveau des prestations qu'elle verse à ses adhérents lorsque ceux-ci recourent à un professionnel de santé qui a conclu avec elle une convention.
I - Le dispositif proposé
? Le problème : une distorsion juridique, au sein des organismes complémentaires d'assurance maladie, entre les mutuelles, d'une part, et les institutions de prévoyance et les sociétés s'assurance, d'autre part.
Le chapitre II du livre I er du code de la mutualité fixe les principes mutualistes. L'article L. 112-1, au début de ce chapitre, encadre notamment la capacité des mutuelles à moduler, d'une part, les cotisations demandées à leurs adhérents, d'autre part, le niveau des prestations qu'elles leur fournissent.
Ainsi, le dernier alinéa de cet article n'autorise les mutuelles à instaurer de différences dans le niveau des prestations qu'en fonction des cotisations payées ou de la situation de famille des intéressés.
La Cour de cassation 14 ( * ) a interprété strictement cet alinéa, en estimant qu'une mutuelle ne peut instaurer une différence dans le niveau de ses prestations qui ne serait fonction ni des cotisations payées ni de la situation de famille des adhérents, par exemple en appliquant un protocole d'accord fixant des tarifs de remboursement distincts pour un même acte.
Or, rien dans le code des assurances ou dans le code de la sécurité sociale n'interdit aux sociétés d'assurances ou aux institutions de prévoyance d'instaurer une telle modulation des prestations selon le professionnel auquel s'est adressé l'adhérent. Par exemple, en ce qui concerne les institutions de prévoyance, l'article L. 931-2-2 du code de la sécurité sociale leur interdit seulement de pratiquer une différence en matière de cotisations ou de prestations qui serait fondée sur le sexe.
Ainsi, plusieurs organismes complémentaires ont fait usage de la possibilité qui leur est offerte de moduler les prestations et ont mis en place des « réseaux de soins » qui permettent de conclure une convention avec certains professionnels de santé.
? La proposition de loi initiale
L'article unique de la proposition de loi initiale complétait l'article L. 112-1 du code de la mutualité par un alinéa qui permettait aux mutuelles d'instaurer des différences dans le niveau des prestations lorsque l'assuré choisit de recourir à un professionnel de santé membre d'un réseau de soins ou avec lequel la mutuelle a conclu un contrat comportant des obligations en matière d'offre de soins.
? La commission des affaires sociales et l'Assemblée nationale ont souhaité aller plus loin que la stricte mise à égalité des organismes complémentaires en renvoyant à un encadrement des réseaux.
La rédaction adoptée par l'Assemblée nationale autorise une différence de prestations lorsque l'assuré choisit de recourir à un professionnel, établissement ou service de santé avec lequel la mutuelle a conclu une convention dans les conditions fixées à l'article L. 863-8 du code de la sécurité sociale, article nouveau inséré par l'article 2 de la présente proposition de loi.
II - Le texte adopté par la commission
Votre rapporteur estime que les différents organismes complémentaires doivent disposer des mêmes outils pour développer leurs politiques et leurs actions. Il revient alors à chacun d'entre eux de les utiliser d'une manière ou d'une autre : ainsi, Pro-BTP, qui est une institution de prévoyance, est membre d'un réseau de soins mais ne rembourse pas ses adhérents de manière différenciée selon le praticien consulté.
La récente décision du Conseil constitutionnel sur le projet de loi de sécurisation de l'emploi réaffirme clairement que le secteur de la complémentaire santé ne relève pas de la sécurité sociale et entre donc dans le champ de la liberté d'entreprendre et de la liberté contractuelle. Selon l'article 62 de la Constitution, les décisions du Conseil constitutionnel s'imposent aux pouvoirs publics et à toutes les autorités administratives et juridictionnelles.
Dans ces conditions, interdire aux mutuelles d'utiliser un outil qui est disponible pour les sociétés d'assurance et les IP constitue une rupture d'égalité qui ne se justifie pas par ailleurs. Si les mutuelles estiment que la modulation des remboursements est contraire à leurs valeurs, elles décideront de ne pas l'appliquer mais il ne revient pas au législateur d'imposer une telle décision.
La commission a adopté cet article sans modification.
Article 2
(art. L. 863-8 [nouveau] du code de la
sécurité sociale)
Encadrement des conventions entre les
organismes complémentaires
et les professionnels,
établissements et services de santé
Objet : Cet article vise à fixer les principes régissant les conventions conclues entre les organismes complémentaires et les professionnels, établissements et services de santé.
I - Le dispositif proposé
Cet article introduit un nouvel article L. 863-8 dans le code de la sécurité sociale ; il constitue l'article unique d'un nouveau chapitre III bis du titre VI du livre VIII du code ( paragraphe I ). Il s'applique aux conventions conclues ou renouvelées à compter de la date de promulgation de la loi ( paragraphe II ).
? Les principes que les conventions doivent respecter
Le nouvel article prévoit que les conventions conclues entre un organisme complémentaire (mutuelle, institution de prévoyance ou société d'assurance) et les professionnels, établissements ou services de santé, qui comportent des engagements relatifs aux garanties servies par l'organisme ou aux prestations et tarifs des professionnels, établissements et services, respectent plusieurs principes :
- le libre choix du professionnel, établissement ou service par le patient ;
- la fixation de critères objectifs, transparents et non discriminatoires pour l'adhésion des professionnels, établissements et services aux conventions ;
- l'interdiction de clauses d'exclusivité .
Les conventions peuvent être souscrites directement ou par l'intermédiaire d'un tiers, ce qui ouvre donc la possibilité aux organismes complémentaires de faire appel à une plateforme de services.
Elles concernent aussi bien les professionnels que les établissements et services de santé :
- le conventionnement avec les établissements de santé est ancien, il constitue d'ailleurs les prémisses des réseaux de soins. Ainsi, la MGEN a élaboré son conventionnement dès 1991 avec les établissements. Il permet la mise en oeuvre du tiers-payant et la contractualisation sur différents sujets, principalement les conditions d'hébergement du patient ;
- la notion de « service de santé » reste floue ; elle permet d'inclure un certain nombre d'offreurs de soins qui ne seraient ni un professionnel ni un établissement. Le terme est parfois utilisé dans le code de la santé publique : dans le titre consacré aux agences régionales de santé, une section s'intitule « Contractualisation avec les offreurs de services de santé » et, selon l'article L. 1435-3, les services de santé regroupent notamment « les réseaux de santé, les centres de santé, les pôles de santé et les maisons de santé ». La sixième partie du même code s'intitule « Etablissements et services » et comprend plusieurs chapitres relatifs aux réseaux de santé, à la chirurgie esthétique, aux centres de santé, aux maisons de santé, aux pôles de santé, aux centres et équipes mobiles de soins aux personnes en situation de précarité ou d'exclusion gérés par des organismes à but non lucratif et aux centres médicaux et équipes de soins mobiles du service de santé des armées. Pourraient éventuellement être incluse dans cette notion les services de santé scolaire, universitaire ou au travail.
? La situation des médecins
Il est en outre prévu que de telles conventions avec les médecins ne peuvent comporter de stipulations tarifaires relatives aux actes et prestations médicaux mentionnés aux articles L. 162-1-7 et L. 162-14-1 du code de la sécurité sociale :
- selon l'article L. 162-1-7, la prise en charge par l'assurance maladie de tout acte ou prestation est subordonnée à leur inscription sur une liste ; cet article constitue la base juridique de la classification commune des actes médicaux (CCAM) qui regroupe les actes techniques réalisés par les médecins et l'ancienne nomenclature générale des actes professionnels (NGAP) qui reste en vigueur pour les actes cliniques médicaux et les actes des chirurgiens-dentistes, des sages-femmes et des auxiliaires médicaux ;
- l'article L. 162-14-1 définit le contenu des conventions signées entre l'Uncam et différents professionnels de santé, dont les médecins.
Une convention intuitu personae entre un Ocam (ou une plateforme mandatée) et un médecin ne peut donc prévoir de stipulations tarifaires par rapport aux actes et prestations médicaux pratiqués par ce dernier. Cette disposition spécifique, ajoutée à l'Assemblée nationale pour répondre à certaines demandes syndicales, ne devrait pas a priori empêcher les organismes complémentaires de signer, via l'Unocam, des conventions négociées par l'Uncam et qui peuvent prévoir un remboursement différencié selon le médecin choisi par le patient. Par exemple, dans le cadre de l'avenant n° 8 à la convention médicale signé en octobre 2012, les Ocam se sont engagées à « prendre en charge de manière privilégiée les dépassements d'honoraires des médecins adhérant au contrat d'accès aux soins, lorsque le contrat complémentaire prévoit une prise en charge des dépassements ». Cette disposition concerne en fait les relations contractuelles entre l'Ocam et son adhérent, non celles éventuelles entre l'Ocam et le professionnel de santé.
? L'information des adhérents
Enfin, le nouvel article L. 863-8 prévoit que les Ocam fournissent une information complète aux assurés et adhérents sur l'existence du conventionnement éventuel, ses caractéristiques et son impact sur leurs droits.
II - Le texte adopté par la commission
L'article 2 de la proposition de loi pose les bases des modalités de fonctionnement des réseaux de soins, alors que ceux-ci ne sont aujourd'hui encadrés par aucune disposition législative ou réglementaire spécifique.
A l'initiative de son rapporteur, la commission a approfondi les principes de fonctionnement et le champ des réseaux de soins :
- les Ocam pourront contractualiser avec l'ensemble des professions de santé, mais les conventions ne pourront pas comporter de clauses tarifaires liées aux actes et prestations fixés par l'assurance maladie pour les professions où la dépense de l'assurance maladie est majoritaire (médecins, infirmiers, sages-femmes, masseurs-kinésithérapeutes...). En pratique, les conventions pourront donc inclure des clauses tarifaires pour les chirurgiens-dentistes, les opticiens et les audioprothésistes ;
- les conventions avec les médecins ne pourront pas avoir pour effet une modulation du remboursement aux assurés. Les professionnels de santé, où l'assurance maladie reste majoritaire en termes de dépenses, ne peuvent que rarement pratiquer des dépassements d'honoraires, à l'exception notable des médecins de secteur 2. La question de la modulation du remboursement ne se pose donc quasiment pas pour les autres professionnels que les médecins : les Ocam « complètent » le remboursement de la sécurité sociale dans le cadre du tarif conventionnel de l'assurance maladie. Or, votre rapporteur souhaite privilégier l'approche de l'avenant n° 8 à la convention médicale, c'est-à-dire une régulation des dépassements par la convention nationale. Telle est la motivation d'un alinéa spécifique aux médecins ;
- les conventions entre les Ocam et les professionnels ne pourront pas entraîner de discrimination dans la délivrance des soins ;
- les réseaux de soins devront être ouverts à tous les professionnels qui remplissent les conditions fixées, sauf pour l'optique où la démographie des professionnels justifie à ce stade d'utiliser cet outil de régulation des dépenses des Ocam. Sans un réseau fermé, il est difficile aux organismes de disposer de suffisamment de poids pour que les opticiens acceptent une négociation de leurs tarifs, ce qui permet in fine une diminution des restes à charge des patients.
La commission a adopté cet article ainsi modifié.
Article 3
Rapport du Gouvernement au Parlement
Objet : Cet article demande la remise par le Gouvernement au Parlement d'un rapport annuel sur les conventions conclues entre les organismes complémentaires et les professionnels, établissements et services de santé.
I - Le dispositif proposé
Cet article prévoit la remise au Parlement d'un rapport par le Gouvernement tous les ans pendant trois ans, à compter du 30 juin 2013.
Sur la base des données transmises par les organismes complémentaires, ce rapport « porte un bilan des conventions souscrites » entre les Ocam et les professionnels, établissements et services de santé, « notamment sur les garanties et prestations qu'elles comportent et leur bénéfice pour les patients, notamment en termes de reste à charge, et leur impact sur les tarifs et prix [ainsi] négociés ».
II - Le texte adopté par la commission
Souvent réticente devant la multiplication des demandes de rapport, la commission estime que celui sur les réseaux de soins est particulièrement utile.
A l'initiative de son rapporteur, elle a simplifié la rédaction de l'article, en renvoyant à l'article L. 863-8 du code de la sécurité sociale, et a élargi le champ du rapport à l'évaluation des conséquences de la mise en place de ces réseaux en termes d'accès aux soins des patients.
La commission a adopté cet article ainsi modifié.
*
Enfin, l'intitulé de la proposition de loi évoque les « réseaux de soins créés par les mutuelles », alors que l'article 2 de la proposition concerne les conventionnements mis en place par l'ensemble des organismes complémentaires.
A l'initiative de son rapporteur, la commission a adopté un amendement pour simplifier en conséquence l'intitulé de la proposition de loi.
TRAVAUX DE LA COMMISSION
I. TABLE RONDE
Réunie le mercredi 19 juin 2013 , sous la présidence de Mme Annie David, présidente, la commission procède à une table ronde sur la proposition de loi n° 172 (2012-2013) relative au fonctionnement des réseaux de soins créés par les mutuelles et aux modalités de mise en oeuvre des conventions conclues entre les organismes de protection sociale complémentaire et les professionnels de santé.
Mme Annie David, présidente . - Le décret de convocation du Parlement en session extraordinaire prévoit l'inscription à l'ordre du jour de la proposition de loi relative au fonctionnement des réseaux de soins créés par les mutuelles et aux modalités de mise en oeuvre des conventions conclues entre les organismes de protection sociale complémentaire et les professionnels de santé. Déposée par notre collègue député Bruno Le Roux et l'ensemble du groupe socialiste, elle a été adoptée par l'Assemblée nationale le 28 novembre dernier. Son examen en séance publique au Sénat est envisagé le mercredi 24 juillet.
Le rapporteur de la proposition de loi, Yves Daudigny, qui est aussi notre rapporteur général, organise dans les jours à venir plusieurs auditions, notamment avec les organisations représentatives des professionnels de santé concernés par le texte, auditions auxquelles l'ensemble des membres de la commission sont conviés.
Afin de comprendre en quoi consistent les réseaux de soins, les principes qui les guident et les appréciations qu'ils appellent, tant du point de vue du cadre actuel que de celui envisagé par la proposition de loi, nous recevons aujourd'hui les principaux acteurs de la protection sociale complémentaire :
- pour les institutions de prévoyance, Mme Evelyne Guillet, directrice santé du Centre technique des institutions de prévoyance (CTIP), MM. Laurent Borella, directeur santé chez Malakoff Mederic, Stephan Reuge, directeur institutionnel et stratégique Prévoyance et assurance chez Pro-BTP, et Mme Miriana Clerc, directrice communication et relations extérieures du CTIP ;
- pour le secteur des assurances, M. Alain Rouché, directeur Santé de la Fédération française des sociétés d'assurances (FFSA) et Mme Marianne Binst, directrice générale de Santéclair, accompagnés de Mmes Cécile Malguid, chargée d'étude santé, et Viviana Mitrache, attachée parlementaire ;
- pour la Fédération nationale de la mutualité française (FNMF), MM. Jean-Martin Cohen Solal, délégué général, Christophe Lafond, délégué national de la MGEN, et Stéphane Junique, président d'Harmonie Services Mutualistes, accompagnés de Mmes Isabelle Millet-Caurier, directrice des affaires publiques et Ingrid Jeanson, chargée de mission ;
- pour la Fédération nationale indépendante des mutuelles (FNIM) enfin, M. Philippe Mixe, président, et Mme Nicole Colonna de Leca, vice-présidente et directrice de la Mutuelle des médecins.
M. Yves Daudigny, rapporteur général . - Merci d'avoir pris l'initiative de réunir les trois familles d'organismes complémentaires, qui financent 13,7 % des dépenses de santé, pendant que la sécurité sociale continue d'en couvrir - je le rappelle - 75,5 %.
Leur actualité est chargée : d'une part, l'accord national interprofessionnel du 11 janvier et la loi du 14 juin relative à la sécurisation de l'emploi prévoient la généralisation, au plus tard en 2016, d'une complémentaire santé collective dans chaque entreprise. Les conséquences de la décision rendue par le Conseil constitutionnel sur ce point restent à évaluer, notamment en ce qui concerne la prévoyance, mais elle n'enlève rien à l'objectif ; d'autre part, le Haut Conseil pour l'avenir de l'assurance maladie poursuit ses travaux à la demande du Gouvernement sur l'engagement du Président de la République visant à faire bénéficier l'ensemble des Français d'une complémentaire santé de qualité d'ici à 2017.
La proposition de loi dont nous débattons ce matin ne porte pas sur l'opportunité de créer des réseaux de soins : ils existent déjà. Elle entend en revanche remédier aux difficultés qu'ils posent : d'une part, la Cour de cassation a estimé que la création et la participation à un réseau de soins n'étaient ouvertes qu'aux organismes de prévoyance et sociétés d'assurances, à l'exclusion des mutuelles ; d'autre part, aucun texte ne les encadre.
Dans sa version adoptée par l'Assemblée nationale, le texte autorise l'ensemble des organismes complémentaires à moduler les prestations versées à leurs adhérents. Cette modulation est rendue possible par des conventions les liant aux professionnels de santé et fondées sur les principes suivants : liberté de choix du praticien par le patient, sélection des professionnels selon des critères objectifs, transparents et non discriminatoires, absence de clause d'exclusivité, non remise en cause des tarifs médicaux de la sécurité sociale, information complète des adhérents.
Nous souhaitons obtenir des précisions sur les modalités de fonctionnement des réseaux existants, notamment sur les conditions de conventionnement avec les professionnels de santé et leurs conséquences, et bien sûr connaître votre avis sur ce texte.
M. Jean-Martin Cohen Solal, délégué général de la Fédération nationale de la mutualité française . - Merci de votre invitation pour discuter de ce texte important. Nous nous étonnons de l'émoi qu'il a suscité, car il répond à une demande exprimée par plusieurs instances publiques : la Cour des comptes, l'Inspection générale des finances (IGF), l'Inspection générale des affaires sociales (Igas), l'Autorité de la concurrence ont toutes plaidé pour l'ouverture à tous les organismes complémentaires de la possibilité de constituer des réseaux de soins.
La Cour de cassation a récemment jugé que la rédaction de l'article L. 112-1 du code de la mutualité ne permettait pas aux mutuelles de différencier le remboursement accordé à leurs adhérents selon qu'ils s'adressent ou non à un réseau de soins qu'elles ont constitué. Le code des assurances et celui de la sécurité sociale étant muets sur ce point, la modification du code de la mutualité a alors été demandée afin de mettre tous les professionnels sur un pied d'égalité, de leur offrir la possibilité de réguler leurs dépenses, ainsi que de limiter les risques contentieux. Le problème se pose principalement en matière de soins optiques, qui ne sont remboursés par la sécurité sociale qu'à hauteur de 4 %, et de soins dentaires, dont moins du tiers est pris en charge.
La mutualité française regroupe 95 % des adhérents mutualistes et près de 2 500 établissements de soins. Nous soutenons cette proposition de loi, car nous pensons que le réseau de soins est un système gagnant-gagnant : le professionnel s'engage sur la qualité de la prestation dispensée et le tarif consenti, et l'adhérent voit son remboursement bonifié. En négociant pour le compte de leurs adhérents avec les professionnels, les organismes complémentaires pallient l'asymétrie d'information dont ils sont victimes, et qui les conduit souvent à renoncer à se soigner. La FNMF est d'ailleurs la première à regretter que la sécurité sociale ne rembourse pas davantage les soins dentaires, optiques ou auditifs.
Les réseaux de soins d'Harmonie et de la mutuelle générale de l'éducation nationale (MGEN) existent depuis des années et fonctionnent bien. Les adhérents et les professionnels en sont pleinement satisfaits. Nous sommes tout à fait désireux de mieux encadrer le secteur, au seul bénéfice de l'intérêt général.
M. Alain Rouché, directeur Santé de la Fédération française des sociétés d'assurances . - Nous défendons fermement l'égalité de traitement des trois familles d'organismes complémentaires. En outre, il est nécessaire de conforter les réseaux de soins dont l'efficacité a été démontrée dans leurs principaux domaines d'intervention : soins optiques, dentaires et audioprothèses. Tous les acteurs publics qui ont étudié la question - IGF, Igas, Cour des comptes, Autorité de la concurrence - reconnaissent qu'ils contribuent à améliorer l'accès aux soins. De plus, une enquête de l'institut CSA a révélé que 67 % des usagers conditionnaient le choix de leur organisme complémentaire à l'existence d'un réseau de soins.
Cette efficacité reconnue, il faut la renforcer : améliorer le rapport qualité prix des prestations fournies et diminuer le reste à charge des adhérents. En tant qu'assureur de poids, lié par d'importants contrats collectifs, nous avons mené nos propres études : en matière de soins optiques, le reste à charge est nul dans 30 % des cas en dehors du réseau de soins, mais dans 86 % des cas lorsque l'adhérent s'adresse à un professionnel qui en fait partie.
L'efficacité passe enfin par un accès facilité aux données de santé : nous avons besoin de savoir ce qui est remboursé. Or, il reste par exemple des obstacles à l'accès aux données de classification des actes médico-dentaires, que les négociations avec les syndicats n'ont pas encore permis de lever.
Le texte voté par l'Assemblée nationale va dans le bon sens.
Mme Evelyne Guillet, directrice santé du Centre technique des institutions de prévoyance . - Cette proposition de loi défend l'égalité de traitement : nous la soutenons.
L'important, c'est de conforter le rôle des réseaux de soins. Ceux-ci facilitent l'accès aux soins, diminuent le reste à charge des adhérents à prestation équivalente et offrent un accompagnement aux usagers dans leurs démarches de soins. Ils ont vocation à rendre plus lisibles certains marchés, sur lesquels l'absence de régulation provoque des distorsions de prix significatives entre les prestations semblables, et donc à éclairer le choix des assurés. Ils contribuent enfin à éradiquer les pratiques consistant à ajuster les prix pratiqués en fonction des garanties proposées.
Qualité et traçabilité relèvent certes des autorités sanitaires et constituent un chantier prioritaire de la stratégie nationale de santé lancée par les pouvoirs publics. Nous observons simplement que tous les réseaux mis en place ont contribué à les améliorer.
M. Philippe Mixe, président de la Fédération nationale indépendante des mutuelles . - Je veux d'abord rappeler le combat constant et déterminé de la fédération que je représente contre les clauses de désignation, ainsi que son rôle essentiel, en tant que membre de l'Association pour la promotion de l'assurance collective (Apac), dans la saisine de l'Autorité de la concurrence qui a servi de base à l'excellente décision du Conseil constitutionnel de la semaine dernière, que toutes les mutuelles applaudissent.
Avant les bouleversements de ces dernières années, il existait au sein du monde mutualiste ce qui constituait à mes yeux de véritables réseaux de soins : nos structures pouvaient disposer en leur sein de centres optiques ou auditifs. Nos mutuelles de proximité délivraient alors de véritables services sociaux. La scission exigée par le droit européen entre les activités commerciales et assurantielles - les premières régies par le livre II du code de la mutualité et les secondes par son livre III - a contraint nos structures à l'équilibre, sinon à la rentabilité. Je regrette cette évolution, à l'origine de l'inégalité constatée désormais entre les assurances et les instituts de prévoyance d'une part, et les mutuelles d'autre part.
Il est légitime que les mutuelles mettent en place des réseaux de soins, mais ce faisant, elles ne font que pallier les insuffisances des pouvoirs publics, à qui il incombe en principe de réguler le secteur. Au passage, les soins optiques relèvent-ils véritablement de l'assurance, en principe destinée à la gestion des risques ? Dans ce domaine, nous avançons de la trésorerie plus que nous n'assurons de risques : à 100 euros de cotisation par an, l'adhérent qui renouvelle son équipement tous les trois ans en moyenne avance 300 euros pour n'en percevoir que 200 en remboursement, une fois déduits taxes, frais de gestion et résultat technique. Celui qui consomme des soins optiques tous les ans y gagne, celui qui change de lunettes tous les cinq ans beaucoup moins.
Nous tenons beaucoup aux principes, rappelés dans le code de la mutualité, d'égalité de traitement entre les adhérents et de liberté totale de choix de leur praticien. Différencier les remboursements en fonction de la participation du professionnel à un réseau de soins est une pratique qui les méconnaît. La manne ainsi prélevée sur les adhérents qui sortent du réseau pourrait être utilisée au profit de tous les adhérents.
En tant que président d'une mutuelle régie par le livre III du code de la mutualité, je crains qu'à trop faire pression sur les prix et les marges, nous menacions la qualité des soins. Nous le constatons trop souvent. Incompétents pour évaluer si un professionnel de santé fait bien son métier, nous ne sommes pas des acheteurs de soins. C'est pourquoi nous défendons la liberté de choix et l'égalité de traitement.
M. Yves Daudigny, rapporteur général . - La loi permet la signature de conventions tripartites entre l'Union nationale des caisses d'assurance maladie, l'Union nationale des organismes complémentaires d'assurance maladie et les professionnels de santé dans les secteurs où l'assurance maladie n'assure qu'un faible financement. Pourquoi cette possibilité n'a-t-elle pas été utilisée pleinement ?
Lors des auditions que j'ai menées, j'ai entendu une grande diversité d'appréciations quant au lien entre l'existence d'un réseau de soins et la qualité des soins prodigués. Pouvez-vous préciser la place qu'occupe la qualité des soins dans le contenu des conventions que vous signez avec les professionnels ?
Mme Catherine Deroche . - Je rejoins Yves Daudigny sur la nécessaire harmonisation du cadre juridique des mutuelles et des assurances.
Je suis en outre attachée au libre choix du praticien et demeure sceptique sur les critères qui permettent, sans aucune compétence médicale, de déterminer la qualité des soins dispensés par les opticiens ou par les dentistes. Pouvez-vous nous en dire plus sur ce point, ainsi que sur les critères d'objectivité et de transparence évoqués à l'article 2 de la proposition de loi ?
Mme Catherine Génisson . - La qualité des soins, argument principal des défenseurs des réseaux de soins, relève de la responsabilité de l'Etat, tout comme la transparence et la traçabilité. Les organismes complémentaires n'ont pas à réguler un marché libre à la place des pouvoirs publics.
M. Stéphane Junique, président d'Harmonie services mutualistes . - La qualité est l'affaire de l'Etat, et les organismes complémentaires respectent scrupuleusement la réglementation en vigueur, mais pas à titre exclusif. Derrière la qualité des soins, il y a la crédibilité de nos prestations et l'image sociale que nous renvoyons, qui conditionnent fortement la fidélité de nos adhérents !
Je souhaite illustrer mon propos en évoquant la coopération que le groupe Harmonie mutuelles, qui protège plus de 3 millions de personnes, a engagée avec Malakoff Médéric. Nous avons vocation à prendre en charge les risques tout au long de la vie. Je préside une structure regroupant 500 réalisations mutualistes sur tout le territoire, soit près de 7 000 salariés dévoués à la qualité des soins. Notre réseau de soins Kalivia est surtout présent dans les secteurs faiblement remboursés par la sécurité sociale. En 2011, près de 2 300 opticiens, sur les 11 000 que compte notre pays, participaient à notre réseau. L'appel d'offres suivant, à l'automne 2012, a porté le nombre d'opticiens conventionnés à 4 200, ce qui invalide l'argument de la défiance des professionnels à l'égard des réseaux de soins.
Ces appels d'offres ont témoigné d'un niveau d'exigence élevé, sanctionné par l'adhésion des opticiens à une charte des bonnes pratiques, comprenant notamment la prise en charge avant et après-vente, l'implication dans la prévention, l'étendue de l'offre de produits ou encore la richesse des contacts entretenus avec les autres professions médicales. Deuxième argument qualité : le contact avec les adhérents, c'est-à-dire la formation initiale et continue de l'équipe de vente et l'équipement des magasins. Enfin, sont également pris en compte les services apportés aux assurés - garantie contre la casse, prise en charge du tiers payant - ainsi que les caractéristiques techniques des verres.
Les tarifs ont baissé de plus de 40 %, le reste à charge des patients a fortement diminué et les visites régulières de contrôles donnent satisfaction sur la qualité des soins. Bref, le bilan est incontestablement positif.
Mme Marianne Binst, directrice générale de Santéclair . - Je dirige Santéclair, réseau de soins qui couvre près de 6,5 millions de personnes, à titre individuel ou collectif, et réunit les trois familles d'organismes complémentaires que sont les institutions de prévoyance, les mutuelles et les assurances. Dialoguer et transcender les anciens clivages : voilà ce qui fait notre force.
Les réseaux de soins font baisser les prix, c'est-à-dire les marges des professionnels : l'accusation de menace à la qualité des soins qui nous est adressée ne s'explique pas autrement ! A la vérité, personne ne sait mesurer de manière systémique la qualité des soins, car les critères n'existent pas.
Le très lourd travail de définition de normes ISO et de référencement qui est nécessaire pour évaluer la qualité des soins, nous l'avons entamé. Nos appels d'offres prennent désormais ces critères en compte, à l'exception des soins dentaires, où l'évaluation de la qualité reste plus difficile. La Caisse nationale d'assurance maladie (Cnam) a estimé que 30 % des dévitalisations préalables à la pose d'une couronne dentaire ne seraient pas de qualité, et la Cour des comptes qu'une hépatite C sur deux serait transmise chez le dentiste. Mais la dernière étude de la Cnam sur le sujet date de 2006 : c'est dire le peu de zèle consacré à ces questions. Dans ces domaines, les réseaux de soins font des mesures quotidiennes, en dépit des problèmes que nous rencontrons avec les conseils de l'Ordre.
Nous n'avons qu'un souhait : que les professionnels se prennent en charge. Pour l'heure, le code de déontologie des dentistes leur interdit par exemple de faire référence à une certification quelconque. Or, si les professionnels veulent de la qualité, qu'ils se dotent de critères de certification : nos appels d'offres en tiendront compte ! Aux syndicats de relayer les bonnes pratiques, à l'instar de ce qui se fait dans le domaine de l'optique, afin que tous les Français, et pas exclusivement nos adhérents, aillent se faire soigner en connaissance de cause et non plus sur la base du bouche-à-oreilles. Grâce aux réseaux, les patients ne sont plus seuls face aux professionnels de santé.
En faisant pression sur les prix, mais aussi sur l'exigence de qualité, nous faisons avancer les choses. C'est un mouvement historique auquel participent les réseaux de soins. Dans le nôtre, les prothèses dentaires sont garanties dix ans, et dès lors que 20 % à 30 % sont fabriquées à l'étranger, leur traçabilité fait l'objet de la plus grande attention. Bref, le prix n'est plus le seul indicateur de qualité : on peut désormais profiter d'une offre de qualité à un prix bas et, à l'inverse, des prix élevés ne garantissent pas la meilleure qualité.
M. Stephan Reuge, directeur institutionnel et stratégique Prévoyance et assurance de Pro-BTP . - Pro-BTP couvre près de 3 millions de personnes, dont beaucoup de salariés de petites entreprises et près de 650 000 retraités. Nous ne représentons pas les entreprises du CAC 40, plutôt la France profonde. A l'origine, à la fin des années 1990, nous n'avons pas souhaité entrer dans la logique des réseaux de soins. En 2010, nous nous y sommes ralliés en créant le réseau Sévéane avec Groupama, forcés que nous étions de constater que l'augmentation des cotisations et des taxes, le désengagement de la sécurité sociale, et plus encore l'augmentation des tarifs obéraient fortement le pouvoir d'achat d'un nombre croissant de salariés de PME et de retraités. Entre 2000 et 2012 en effet, les dépenses d'optique sont passées de 3,2 milliards à 5,1 milliards d'euros, ce qui ne peut refléter la seule augmentation de la demande de nature médicale.
Les réseaux de soins sont apparus comme un moyen pragmatique d'enrayer cette dérive. Depuis 2010, les dépenses de soins optiques ont cessé d'augmenter, ce qui a permis à nos adhérents d'économiser l'équivalent de l'inflation. Et si les cotisations des retraités ont augmenté de 9 % entre 2010 et 2012, c'est parce que les taxes sur les conventions d'assurance ont augmenté de 7 % : l'évolution a donc été moindre que l'inflation.
Le régime général a agi pour réguler certaines dépenses, par exemple en matière de médicaments, mais si nous n'avions pas travaillé sur les garanties optiques et dentaires avec l'apport d'un réseau, nous n'aurions pas pu accompagner la demande de nos adhérents d'enrayer la hausse des cotisations. Or, nombre d'entre eux ne peuvent plus s'accommoder d'une augmentation de 5 % à 7 % de leur cotisation et demandent malheureusement à passer à la gamme inférieure, donc à une qualité de garantie réduite.
L'existence d'un réseau optique ou dentaire a un impact positif sur le montant des cotisations, mais aussi sur celui du reste à charge pour l'adhérent qui l'utilise, ce qui accroît son pouvoir d'achat.
M. Jean-Martin Cohen Solal . - La proposition de loi ne met pas en cause les réseaux : ils existent, ils fonctionnent. Elle tend simplement à permettre aux mutuelles de faire ce que font les autres complémentaires santé. Cette disposition législative a été soumise à l'Assemblée nationale il y a deux ans par M. Bur, puis reprise dans les mêmes termes par M. Le Roux - à quelques modifications techniques près. Je rappelle qu'elle a été préconisée par la Cour des comptes, l'Igas, l'IGF... Il est paradoxal de réclamer dans le cadre de l'accord national interprofessionnel (ANI) sur la sécurisation de l'emploi que tous les organismes complémentaires soient placés sur un pied d'égalité, et de faire des différences quand il s'agit de réseaux. La question du rôle des complémentaires est débattue au sein du Haut Conseil pour l'avenir de l'assurance maladie, qui réfléchit notamment à la redéfinition des contrats responsables et solidaires : la Haute Assemblée y est représentée, et nous espérons que dans le PLFSS de l'an prochain figureront des mesures précisant le rôle des complémentaires au côté de l'assurance maladie obligatoire. Dans la réalité, nous travaillons déjà avec les compagnies d'assurances et les institutions de prévoyance sur certains réseaux : il convient d'adapter le droit aux faits !
Mme Annie David, présidente . - Certes, l'enjeu de ce texte n'est pas l'existence même des réseaux, mais il en parle : il entre donc tout à fait dans nos prérogatives de nous interroger sur leur fonctionnement.
M. Jean-Martin Cohen Solal . - Nous respectons la démocratie !
M. Christophe Lafond, délégué national de la MGEN . - Je m'exprime au nom des quelque 3 millions d'adhérents du groupe MGEN, mais aussi, pour certains dispositifs conventionnels, au nom d'autres mutuelles qui nous ont rejoints à travers différents réseaux ou conventionnements - même si ces termes ne sont pas toujours adaptés. Parler de réseau en optique peut se comprendre ; en hospitalisation, c'est moins approprié. Chaque spécialité médicale commande une approche différente.
Le groupe MGEN a lancé cette démarche dans le secteur de l'hospitalisation dès la fin des années 1980 pour faciliter l'accès à l'hospitalisation. Sont apparus ensuite le forfait journalier, les suppléments pour chambre particulière, les dépassements d'honoraires, vis-à-vis desquels l'assurance maladie est restée assez passive. Dès 1991, nous avons instauré des prestations différenciées, et personne ne s'en est plaint : ni les adhérents, ni les professionnels de santé, ni les directeurs d'établissements, pour qui le tiers-payant est préférable à des chèques sans provision...
On ne peut pas comparer le conventionnement hospitalier, tel que nous le pratiquons, avec douze mutuelles de la fonction publique, avec un réseau optique : l'enjeu, l'attitude des adhérents, celle des professionnels de santé sont différents. Dès 1997, nous avons organisé un protocole dentaire : nous avons construit avec des représentants de la profession, en plusieurs années, une nouvelle nomenclature. Grâce à nos excellentes relations avec les syndicats dentaires, nous travaillons à faire régulièrement évoluer ce protocole. L'adhésion au protocole est libre et individuelle, et il rassemble quelque 25 000 chirurgiens-dentistes.
Nous souhaitons aussi que l'assurance maladie réalise davantage de contrôles. J'ai été directeur d'une section locale de sécurité sociale pendant vingt ans : j'ai vu des contrôles sur les transports, sur les dépassements abusifs, rarement sur l'optique. Dans notre dispositif Optistya, nous procédons à des contrôles à trois niveaux : a priori, lors de la demande de prise en charge, a posteriori, au moment du paiement, et, après le paiement, en contrôlant les pièces. Sur quelque 1 000 contrôles en 2012, 600 se sont avérés positifs. Nous avons été jusqu'à exclure des opticiens du réseau, pour des pratiques qui peuvent intéresser l'assurance maladie, et qu'elle néglige, comme la multi-facturation : c'est une tentative de fraude, mais qui intéresse peu l'assurance maladie puisqu'elle porte sur moins de 15 euros. Nous avons ainsi exclu soixante opticiens en 2011 et quarante en 2012.
M. Alain Rouché . - Comment infléchir l'évolution de la dépense ? L'assurance maladie est plus exposée que nous, mais nous devons participer aux négociations conventionnelles avec les professionnels de santé. Dans les domaines où nous intervenons de façon plus significative, notre rôle est d'essayer de peser sur l'évolution de la dépense : sinon, les Français n'arriveront plus à payer la charge des soins.
M. Philippe Mixe . - La fédération que je représente n'est pas opposée par principe aux réseaux de soins. Ils existent, ils ont sans doute un effet sur les prix : pourquoi pas ? Mais il faudrait sans doute que leur qualité soit certifiée par un organisme de contrôle ! On avance que le monde mutualiste ne serait pas en capacité de faire comme les autres acteurs. Mais le doit-il ? Je suis fatigué de voir qu'il leur emboîte le pas et se trouve ainsi confronté, depuis une douzaine d'années, à des règles de plus en plus similaires en matière de fiscalité ou d'obligations : la réforme « solvabilité 2 » ne devrait pas concerner le mutualisme de terrain. Auparavant, ce mutualisme de terrain avait un véritable réseau dans son territoire... Plutôt que d'imiter les autres acteurs, mettons en avant les différences et les valeurs du mouvement mutualiste : notre métier est peut-être comparable, mais nous devons le faire différemment. Si l'on souhaite l'égalité, pourquoi ne pas interdire aux autres ce qui nous est interdit ? Cela rétablirait la liberté totale de choix du praticien ou de l'opérateur par le patient, qui représente un grand principe que les prestations différenciées bafouent. Nous sommes indéfectiblement attachés à l'égalité de traitement entre nos adhérents et à la liberté de choix. Le Conseil constitutionnel a d'ailleurs réaffirmé son attachement au principe de liberté d'installation et de concurrence la semaine dernière. Nous devrions plutôt avancer sur d'autres sujets, comme la prévention ; nous avons là un travail colossal à faire.
M. Gilbert Barbier . - Orienter le plus grand nombre vers des réseaux où le reste à charge est minimal ne peut qu'infléchir la qualité des prestations offertes. M. Lafond a été le seul à parler de sanctions. Combien d'adhérents à ces systèmes ont-ils été sanctionnés ? Je connais un cabinet dentaire mutualiste : on ne s'y précipite pas, car sa renommée n'est pas excellente. Pourquoi ? Nous parlons aujourd'hui d'optique, de soins dentaires ou de prothèses auditives. Demain, les patients seront-ils orientés en fonction de la marque du pacemaker ou de la prothèse qu'on veut leur appliquer ? L'extension potentielle de ces pratiques à la médecine en général m'inquiète : la qualité de la médecine française résulte de la liberté de choix.
Mme Isabelle Debré . - Nous parlons d'optique, de soins dentaires, de prothèses auditives... Il ne faut pas déshumaniser ces sujets. En cas de pathologie lourde, même dentaire, le patient qui est habitué à son praticien sera moins bien remboursé si celui-ci n'est pas dans un réseau : c'est choquant, quand on sait combien les facteurs subjectifs contribuent à la guérison. Il n'y a pas que l'argent ! Tout le monde doit être traité de la même façon, qu'il s'agisse des patients ou des mutuelles.
M. Jean-Noël Cardoux . - Je souscris aux propos liminaires de M. Mixe lorsqu'il a fait référence à la clause de désignation. Mme Debré et moi-même, nous avons pourfendu cette clause au nom de la libre concurrence. J'entends que des divergences se font jour entre les représentants des différents mouvements mutualistes. Pour ma part, je ne conçois pas un remboursement à plusieurs vitesses, en fonction de l'appartenance, ou non, d'un praticien à un réseau. La mutuelle doit garantir le même remboursement quel que soit le praticien choisi par le patient : l'élément subjectif dans les pathologies lourdes est fondamental, c'est une grande partie de la guérison. Les mutuelles mettent en place un système d'évaluation des soins, mais chaque cas est un cas particulier : comment évaluer administrativement le résultat d'un médecin ? Si cela doit aboutir à la création d'une nouvelle Haute Autorité chargée d'évaluer les évaluateurs, nous basculerons dans un système technocratique !
Mme Annie David, présidente . - Nous parlons des opticiens, des chirurgiens-dentistes et des audioprothésistes.
M. Jean-François Husson . - La FNIM a une position singulière. Je n'ai jamais trouvé normal que l'on ne puisse savoir si le montant de la cotisation à une mutuelle servait à financer des oeuvres sociales ou à rembourser des dépenses de santé au sens strict. Je soutiens pleinement cette proposition de loi qui me paraît une mesure d'équité. J'avais dénoncé la clause de désignation. Le réseau de soins aide incontestablement à maîtriser la dérive des dépenses de santé. Le meilleur baromètre de la qualité des soins, ce sont les services clients et, le cas échéant, le médiateur de la République : or, il n'apparaît pas que les plaintes relatives à des erreurs médicales ou à des soins sont liées aux réseaux. L'article 2 porte sur les critères « objectifs et transparents » : il faudrait en avoir une définition, en amont comme en aval, et préciser qui évalue, qui contrôle et qui sanctionne. La situation des usagers est parfois paradoxale : il arrive que des patients âgés de condition modeste acceptent, lors d'une hospitalisation, de prendre un chirurgien avec dépassement d'honoraires restant à leur charge, parce qu'ils ont le sentiment qu'ils seront mieux soignés... Dans le texte, il est bien écrit que la liberté de choix est préservée : c'est essentiel !
M. Alain Milon . - Je vous ai plusieurs fois entendus dire que l'assurance maladie n'a pas fait son travail. C'est le Parlement qui vote son budget : c'est donc nous, parlementaires, qui n'aurions pas fait le nôtre. J'admets le reproche, mais si nous avions fait notre travail, vous n'existeriez pas ; et si nous le faisions, vous n'existeriez plus ! Qu'en pensez-vous ? Nous aurions dû trouver les financements nécessaires à ce que l'ensemble des actes médicaux et paramédicaux soient pris en charge par la sécurité sociale.
Ce dont nous discutons a déjà été discuté ici il y a deux ou trois ans, à propos d'une proposition de loi de M. Bur qui a été reprise dans le cadre de la proposition de loi de M. Fourcade. L'article 22 de cette dernière a été rejeté par le Sénat ; rapporteur, j'avais dit qu'offrir un meilleur remboursement aux adhérents qui se font soigner par un professionnel conventionné par un réseau de soins s'inscrit non pas dans le cadre du conventionnement de ce dernier mais bien dans celui des relations entre les adhérents et les mutuelles. J'avais aussi dit que cette incitation financière semble actuellement interdite aux mutuelles par le code de la mutualité - ce qui n'a pas changé - et qu'il ne semblait pas légal de la part des autres catégories d'organisation complémentaire d'assurance maladie (Ocam), puisque le code de la santé publique érige en règle fondamentale de la législation sanitaire le droit du patient au libre choix de son praticien et de son établissement de santé. L'article 22 bis de la proposition Fourcade a été adopté par le Sénat et par l'Assemblée nationale, même si le Conseil constitutionnel l'a censuré, ce qui est dommage car il prévoyait que l'Autorité de la concurrence remette tous les trois ans aux commissions des affaires sociales du Parlement un rapport relatif aux réseaux de soins agréés : il nous serait utile aujourd'hui !
Il y a une trentaine d'années, nous parlions de centrales d'achat, de sécurité alimentaire, et nous découvrons aujourd'hui de la viande de cheval dans les surgelés et constatons la disparition des petits commerces, des agriculteurs... Cette proposition de loi aura-t-elle un effet similaire dans vingt ou trente ans ?
Madame la présidente, vous avez organisé cette table ronde rassemblant des personnes plutôt favorables à ce projet, pourrions-nous en organiser une des personnes qui y sont opposées ?
M. Yves Daudigny, rapporteur général . - Si l'assurance maladie devait couvrir la part complémentaire dans tous les domaines dont nous parlons, cela coûterait entre 8 et 9 milliards d'euros. Un sujet n'a pas été abordé : la question des réseaux ouverts ou fermés. On comprend facilement qu'en chirurgie dentaire les réseaux soient ouverts, compte tenu du nombre de praticiens. En optique, de nombreux réseaux sont fermés : les professionnels s'en plaignent, car même s'ils répondent aux critères, ils peuvent être écartés d'un réseau.
M. Jean-Martin Cohen Solal . - Nous parlons des professionnels : les patients, eux, ont toujours le libre choix, garanti par la loi. Nous sommes fidèles aux engagements du Conseil national de la résistance, qui avait prévu de laisser une part aux complémentaires. Cette part s'est accrue, par désengagement progressif de l'assurance maladie obligatoire. Celle-ci rembourse environ 200 millions d'euros de soins optiques, sur un total de 8 ou 9 milliards de dépenses totales. La mutualité française a toujours affirmé qu'elle souhaitait une assurance maladie obligatoire forte et refusait les reculs. Tous les gouvernements, depuis plus de vingt ans, ont pourtant fait reculer la prise en charge. Le problème, ce sont les renoncements aux soins dus au reste à charge. Pour un retraité, la complémentaire mobilise en moyenne 10 % de ses ressources, et les restes à charge augmentent quand même ! Les complémentaires doivent se battre contre les inégalités. Vous avez évoqué la perte de qualité : c'est vrai, il y a un problème de qualité. Je suis médecin, je le sais bien, et les protocoles que les réseaux mettent en place ne sont pas faits de manière technocratique mais par les professionnels. Le système de santé est de plus en plus complexe, grâce au progrès : du coup, il est de plus en plus difficile de s'y orienter. Par exemple, chez l'opticien, comment savoir ce qui correspond réellement à vos besoins ? C'est le rôle des réseaux que d'aider les adhérents à y voir clair - c'est le cas de le dire ! M. Cardoux nous a interpellés sur la diversité de nos prises de positions : j'aurai la courtoisie de ne pas rappeler ce que chacune représente en termes de nombre d'adhérents couverts. Je respecte la parole de chacun.
M. Jean-Noël Cardoux . - Quel bel état d'esprit !
M. Philippe Mixe . - La modestie de la taille n'empêche pas la pertinence du propos. De plus, les volumes relatifs peuvent évoluer... J'ai moi-même fait le parallèle récemment entre le scandale de la viande de cheval et ce qui pourrait arriver dans l'univers de la protection sociale. La fédération que je représente n'est nullement opposée aux réseaux. Chaque profession peut s'organiser comme elle l'entend. Sur les désignations, les petits pots de terre ont bousculé quelques gros pots de fer... Je ne souhaite pas voir apparaître des prestations différenciées, qui téléguideraient les patients vers tel ou tel professionnel. Je préfère largement les réseaux ouverts aux réseaux fermés. Sur l'optique, n'assurons-nous pas une certitude, plutôt qu'un risque ? L'assurance n'est pas faite pour cela. Il s'agit de fournir une avance de trésorerie, dont un tiers est ponctionné avant d'être rendue à celui qui l'a fournie.
Mme Marianne Binst . - Le libre choix est important, mais ce concept recouvre des réalités bien différentes. Il ne s'oppose nullement aux réseaux : ceux-ci représentent un choix supplémentaire. Lorsqu'il faut renoncer aux soins, faute de pouvoir payer, par exemple, une prothèse auditive à 1 500 euros pièce, est-ce vraiment un choix libre ? Celui-ci implique au contraire une bonne traçabilité et un bon rapport qualité-prix, ce que garantissent les réseaux. Rien n'oblige à les utiliser ou même à choisir une complémentaire qui en propose ! Parmi les 6,5 millions de personnes qui ont accès à nos réseaux, moins de la moitié ont des remboursements différenciés dans les réseaux - et souvent uniquement pour l'optique. La diversité supplémentaire offerte par les réseaux accroîtra l'offre et donc la liberté de choix. Les patients plébiscitent les contrats donnant accès à des réseaux.
Les réseaux doivent-ils avoir un numerus clausus ou non ? L'Autorité de la concurrence fait bien la différence. S'ils en ont un, il faut lancer un appel d'offres, ouvert à tous. La démographie des professions d'optique est impressionnante, et nous n'y sommes pour rien : il y a chaque année 2 000 diplômés d'optique supplémentaires, des magasins s'ouvrent tous les jours... Si nous voulons garantir au professionnel un afflux de clients suffisant pour négocier des prix satisfaisants, le numerus clausus est indispensable. Mais tous peuvent postuler, de manière ouverte. L'Autorité de la concurrence a publié en septembre 2009 un texte de référence : « De la bonne pratique de l'appel d'offre en matière de réseaux, avec ou sans numerus clausus ». Ce document est extrêmement complet et utile : c'est la Bible des appels d'offre de réseaux, l'important est de s'y référer.
M. Gérard Roche . - Vous parlez de la profusion des opticiens, alors que nous manquons d'autres spécialités. Je voudrais rappeler qu'au fond, les dépenses de santé sont de l'argent public, plutôt que privé. Par ailleurs, je suis étonné que personne ne parle des marges bénéficiaires...
M. Laurent Borella . - Essayons d'être objectifs. L'idée que les réseaux génèrent une moindre qualité est fausse. Pour s'en assurer, nous utilisons les référentiels produits par la Haute Autorité de santé, les sociétés savantes ou la Cnam - même si les publications scientifiques manquent dans certains secteurs. Des comités d'experts, recrutés parmi des praticiens, rédigent des chartes de qualité définissant ce que les professionnels doivent mettre en oeuvre pour travailler correctement dans les domaines qui font l'objet de réseaux - domaines dans lesquels les tarifs sont libres, la prise en charge par la sécurité sociale trop faible et où les dépenses sont en croissance non contenue, ce qui pose des problèmes de reste à charge et d'accès aux soins. Nous mettons en place des contrôles : vérification des bons de livraisons, contrôles sur place - l'an dernier nous avons envoyé 300 auditeurs dans 300 magasins d'optique du réseau Kalivia.
M. Gilbert Barbier . - Vous rémunérez les contrôleurs ?
M. Laurent Borella . - Bien entendu.
M. Gilbert Barbier . - Peut-on parler d'indépendance de l'expertise ?
M. Laurent Borella . - Nous rémunérons des cabinets indépendants qui font de l'audit. Ce ne sont pas nos équipes. Ces structures ne travaillent pas que pour nous, elles sont spécialisées dans ce travail.
C'est vrai que la confiance est importante : nous demandons donc à nos assurés s'ils sont satisfaits. Le taux de satisfaction est de 93 % pour notre réseau, ce qui reflète sans doute à la fois la qualité des soins reçus et la baisse du reste à charge. Ce sont des faits : 500 000 personnes ont bénéficié l'an dernier des prestations du réseau Kalivia en optique. La qualité des soins dans les réseaux n'est pas inférieure à ce qu'on trouve ailleurs. Nous avons fait une étude comparative sur plus de 200 000 ventes : la qualité des verres vendus, en termes de génération, de marque, de traitement de surface et géométrique, ne diffère pas significativement de ce qui existe hors du réseau.
M. Christophe Lafond . - Lorsqu'en 2008 la MGEN a lancé son dispositif, il y avait 10 000 opticiens installés : il y a eu 4 500 candidatures à notre appel d'offres. Trois ans après, nous avons renouvelé le dispositif : sur 11 000 opticiens, il y a eu 6 400 postulants - pour 2 200 places. Le numerus clausus, qui existe pour d'autres professions médicales, n'existe pas pour l'optique. Les études statistiques montrent bien le double effet des conventionnements : la maîtrise des tarifs et l'augmentation des prestations versées, ce qui induit une réduction des restes à charge. Sur différents centres d'optique, nous avons divisé par dix les restes à charge : un de ces opticiens, libéral à Orléans, voit son chiffre d'affaires augmenter ! L'Autorité de la concurrence examine attentivement chaque renouvellement de notre dispositif. Les conditions sont très rigoureuses.
M. Alain Rouché . - Une des grandes questions est d'organiser mieux les parcours de soins. L'assurance maladie a créé le médecin traitant. Nous essayons pour notre part d'orienter, sans contrainte, avec les réseaux.
Mme Catherine Génisson . - Monsieur Lafond, qu'advient-il aux opticiens refusés lors de votre appel à candidatures ? Quelle injustice pour eux ! Cela me choque.
M. Christophe Lafond . - C'est un appel à candidatures avec cahier des charges et numerus clausus connus d'emblée. Nous prenons les premiers et mettons les suivants sur liste d'attente.
Mme Catherine Génisson . - Ce n'est pas normal.
Mme Annie David, présidente . - C'est sûrement la concurrence ! Nous pouvons conclure ainsi cette table ronde. Chacun a pu s'exprimer et être entendu. Le rapporteur a déjà procédé et va continuer à procéder à de nombreuses auditions, ouvertes à l'ensemble des membres de la commission. Compte tenu des contraintes d'ordre du jour, il me paraît difficile d'organiser une nouvelle table ronde, mais je sais que l'ensemble des parties prenantes peuvent rencontrer le rapporteur ou des membres de la commission. Le rapport sera présenté le 17 juillet et le texte sera examiné en séance publique le 24 juillet.
II. EXAMEN DU RAPPORT
Réunie le mercredi 17 juillet 2013, sous la présidence de Mme Annie David, présidente, la commission examine le rapport de M. Yves Daudigny, rapporteur général, sur la proposition de loi relative au fonctionnement des réseaux de soins créés par les mutuelles et aux modalités de mise en oeuvre des conventions conclues entre les organismes de protection sociale complémentaire et les professionnels de santé.
Mme Annie David , présidente . - Nous examinons la proposition de loi, adoptée par l'Assemblée nationale, relative au fonctionnement des réseaux de soins créés par les mutuelles et aux modalités de mise en oeuvre des conventions conclues entre les organismes de protection sociale complémentaire et les professionnels de santé. Avant que nous entendions le rapport de M. Daudigny, je souhaite la bienvenue à M. Claude Domeizel, qui rejoint notre commission à la suite du départ pour une autre commission de Mme Samia Ghali.
M. Claude Domeizel . - J'y reviens, plus exactement, car j'y ai siégé dans le passé.
Mme Annie David , présidente . - C'est un retour aux sources !
M. Yves Daudigny , rapporteur général . - Nous examinons un texte qui a beaucoup fait parler de lui. Nous avons été interpelés, beaucoup par les professionnels de santé, moins par les patients. Quoi qu'il en soit, notre seul objectif est d'améliorer l'accès aux soins de nos concitoyens.
L'ordonnance de 1945 a posé le principe de la participation des assurés à leurs frais de santé. Celle-ci s'élevait alors, pour la plupart des prestations, à 20 %. C'est ainsi que se sont développés les organismes complémentaires. Sur les 180 milliards d'euros de dépenses de santé, 138 milliards proviennent de financements publics (essentiellement l'assurance maladie), 17,3 restent à la charge des ménages et 26,1 sont versés par les organismes complémentaires (Ocam).
En 1950, l'assurance maladie prenait en charge 50 % des dépenses de santé. Ce taux a atteint 80 % en 1980 puis a décru pour s'établir à 75,5 % en 2011. Les dépenses de l'assurance maladie ont toujours augmenté plus vite que l'inflation ou la croissance du PIB. Les Ocam financent actuellement 13,7 % des dépenses de santé : 5,6 milliards d'euros de soins hospitaliers, 5,2 pour les médicaments, 4,5 pour l'optique, 3,9 de soins dentaires, 3,7 de soins dispensés par les médecins, 1,5 de soins dispensés par les auxiliaires médicaux et 1,1 de soins dispensés par les laboratoires d'analyse.
Les Ocam ne sauraient être de purs guichets, des financeurs aveugles. La présidente du CNSD, le syndicat majoritaire des chirurgiens-dentistes, décrit du reste les complémentaires santé comme « des payeurs majoritaires » et ajoute qu'il est « logique que nous ayons avec elles des relations conventionnelles ». Dans certains domaines, l'assurance maladie obligatoire n'intervient plus ou quasiment plus et les prix sont libres : le rôle des Ocam y est plus que complémentaire ! En optique, en audioprothèse et pour les soins dentaires prothétiques, les prix sont librement fixés par les prestataires et les assurés n'ont guère la faculté de comparer et d'évaluer les offres. La dissymétrie entre l'information du patient et celle du professionnel est manifeste, alors que les coûts sont peu transparents et le prix final très variable.
La situation des chirurgiens-dentistes est particulière. Les soins conservateurs sont précisément encadrés par la convention existante mais leur tarification n'est en rapport ni avec la pratique ni avec les coûts réels. Les soins conservateurs étant sous-financés, la convention autorise les professionnels à fixer librement leurs tarifs pour les soins prothétiques et orthodontiques, par « entente directe » avec le patient. Les actes de soins conservateurs sont pris en charge en moyenne à 70 % par l'assurance maladie, mais à moins de 15 % pour les prothèses et quasiment pas pour la parodontie et les implants. Au total, l'assurance maladie prend en charge 32 % des soins dentaires et les Ocam, 38 %.
L'audioprothèse est un secteur en développement : entre 30 % et 40 % de personnes appareillées sur 6 millions de malentendants. L'appareil en lui-même ne constitue qu'une part du travail de l'audioprothésiste, qui doit accompagner le patient durant plusieurs mois. L'assurance maladie rembourse en moyenne 14 % des frais - nettement plus toutefois pour les moins de vingt ans - et les Ocam en moyenne 30 %, avec des variations importantes selon les contrats et appareils. Le reste à charge net est donc élevé car un appareil coûte en moyenne 1 500 euros.
L'optique a certainement été le secteur le plus actif auprès de nous ces derniers temps... Quelque 25 000 opticiens-lunetiers, auxiliaires de santé formés en deux ans et titulaires d'un BTS, exercent dans presque 12 000 points de vente : 41 % de plus en dix ans ! Le chiffre d'affaires global - environ 5,3 milliards d'euros dans le champ de l'assurance maladie - a progressé de 60 % en dix ans et serait sensiblement supérieur à celui des pays voisins. Les marges semblent importantes puisque les magasins ne vendent en moyenne que 2,8 paires de lunettes par jour. Certes, le fait que la France ait inventé le verre progressif n'est pas étranger au niveau de nos dépenses d'optique. L'assurance maladie participe de manière symbolique ou résiduelle aux frais d'équipement - environ 4 %. Les Ocam prennent en charge environ 45 % de la dépense, ce qui laisse un reste à charge élevé.
Le total des dépenses potentiellement remboursables dans ces trois secteurs s'élève à 16,4 milliards d'euros. L'assurance maladie en finance aujourd'hui 3,6 milliards et le Haut Conseil pour l'avenir de l'assurance maladie a estimé qu'une enveloppe supplémentaire de 7 milliards d'euros serait nécessaire pour porter le taux de remboursement à 65 %.
Face à cette situation, les Ocam ont créé des réseaux depuis plus d'une dizaine d'années, sans aucune réglementation. Ils ont contractualisé avec les professionnels de santé. Chaque Ocam s'est organisé différemment, pour diminuer le reste à charge, en obtenant des tarifs plus avantageux et parfois en remboursant mieux l'adhérent qui consulte à l'intérieur du réseau. Ainsi, pour un même équipement d'optique, le prix pratiqué par un professionnel du réseau de la MGEN s'élève à 559 euros, contre 880 euros à l'extérieur ; le reste à charge est de 204 euros dans le premier cas et de 596 dans le second, car la MGEN majore son remboursement lorsque l'assuré consulte au sein du réseau.
L'Autorité de la concurrence comme la Cour des comptes l'affirment : les prix dans un réseau d'optique sont inférieurs de 15 % à 40 % ; le reste à charge est également plus faible.
L'article 1 er de la proposition de loi place les mutuelles sur un pied d'égalité avec les institutions de prévoyance et les sociétés d'assurance. Comme l'avait rappelé M. Jeannerot au moment de l'examen du projet de loi sur la sécurisation de l'emploi, les mutuelles représentent aujourd'hui 55 % du secteur, les assurances 27 % et les institutions de prévoyance (IP) 18 %. En 2000, ces chiffres s'élevaient respectivement à 61 %, 21 % et 17 %. Le code de la mutualité n'autorise des différences dans le niveau des prestations servies qu'en fonction des cotisations payées ou de la situation de famille. En mars 2010, la Cour de cassation a donné de cette disposition une interprétation stricte, qui empêche les mutuelles de rembourser différemment un adhérent selon qu'il consulte au sein du réseau ou non. Mais rien dans le code des assurances ou dans le code de la sécurité sociale n'interdit cette modulation aux assurances et aux IP. Il existe donc une rupture d'égalité entre les familles de complémentaires, qui ne se justifie aucunement puisque tous les Ocam sont en concurrence.
C'est pourquoi l'article 1 er autorise les mutuelles à moduler les remboursements selon que l'assuré choisit de recourir ou non à un professionnel qui a signé une convention avec elles. Il n'y a là aucune obligation : Groupama et Pro-BTP ont mis en place un réseau commun, or le premier utilise la modulation, le second non, alors qu'il le pourrait.
L'article 2, ajouté par l'Assemblée nationale, pose les bases d'un encadrement du fonctionnement des réseaux. Il fixe les principes que doivent respecter les conventions entre les Ocam et les professionnels ou établissements de santé : libre choix du professionnel ou de l'établissement par le patient ; des critères objectifs, transparents et non discriminatoires pour l'adhésion du professionnel ou de l'établissement à la convention ; pas de clause d'exclusivité. L'Assemblée nationale a exclu des conventions avec les médecins les stipulations tarifaires relatives aux actes et prestations de la sécurité sociale, ce qui couvre les honoraires et les autres rémunérations découlant de la classification commune des actes médicaux (CCAM), de la nomenclature générale des actes professionnels (NGAP) ou des conventions médicales négociées avec l'assurance maladie. Les Ocam doivent fournir une information complète à leurs assurés sur le conventionnement. Ces règles s'appliqueront aux nouvelles conventions, comme aux anciennes lors de leur renouvellement.
Je savais que la tâche du rapporteur sur ce texte ne serait pas aisée. Je me félicite que nous ayons eu le temps nécessaire pour écouter et travailler. J'ai procédé à plus d'une dizaine d'auditions, dont une table ronde avec les syndicats de médecins. A l'initiative de notre présidente, la commission a tenu une table ronde avec les organismes complémentaires.
Il n'existe actuellement aucun encadrement des réseaux de soins : les Ocam peuvent proposer à tous les professionnels, y compris les médecins, des contrats portant sur n'importe quelle question. Rejeter la proposition de loi reviendrait à laisser aux Ocam et aux professionnels une totale liberté contractuelle. Je crois qu'il relève de l'intérêt général et de notre responsabilité de poser les principes que doivent respecter les réseaux. Pour éviter les éventuelles dérives que certains annoncent, il faut légiférer. Avec prudence, car à imposer trop de contraintes, nous risquerions une censure du Conseil constitutionnel qui, à l'occasion du projet de loi de sécurisation de l'emploi, a insisté sur la liberté d'entreprendre et la liberté contractuelle, justement sur le sujet des complémentaires santé.
Il ne semble pas illégitime qu'un organisme complémentaire puisse maîtriser les dépenses financées par les cotisations de ses adhérents. Ces conventions peuvent porter sur des sujets tout à fait consensuels et importants pour nos concitoyens, par exemple le tiers-payant : interdire complètement les conventions pourrait avoir pour effet de supprimer celui-ci dans les pharmacies, à 1'hôpital ou chez les autres professionnels !
Je vous propose de compléter sur trois points substantiels le travail des députés. D'abord, nous ne pouvons pas traiter pareillement l'ensemble des professionnels de santé. Certains - médecins, infirmiers, sages-femmes, masseurs-kinésithérapeutes... - relèvent de conventions avec l'assurance maladie, qui jouent encore un rôle moteur et prédominant dans la régulation du système. Dans d'autres professions, les dépenses de l'assurance maladie sont aujourd'hui minoritaires et, parfois, il n'existe aucune convention nationale. Du reste, l'Unocam joue un rôle renforcé en cas de convention de l'assurance maladie dans les domaines où les dépenses de la sécurité sociale sont minoritaires. Ces professions sont déterminées par arrêté : chirurgiens-dentistes, opticiens et audioprothésistes. Je vous propose de prévoir que, pour les autres professions, des conventions pourront être conclues, sans inclure de stipulations tarifaires liées aux actes et prestations fixés par l'assurance maladie. En outre, pour les médecins, la modulation des remboursements ne sera pas possible.
Réseaux ouverts, réseaux fermés : les premiers accueillent sans restriction tous les professionnels qui remplissent les conditions définies par la convention ; la proposition de loi prévoit que ces conditions doivent être objectives, transparentes et non discriminatoires. Les réseaux fermés limitent le nombre des professionnels admis par zone géographique. Le nombre des chirurgiens-dentistes et des audioprothésistes est limité, soit par un numerus clausus explicite, soit par un nombre de places limité en école : un réseau fermé n'est pas nécessaire. La situation démographique des opticiens-lunetiers est plus inquiétante : chaque année, environ 2 000 nouveaux sortent des écoles, lesquelles se sont multipliées. Le nombre de professionnels a déjà crû de 53 % depuis 2005 ! La profession va au-devant de grandes difficultés. Il serait sage de se diriger vers une formation en trois ans et vers un transfert de tâches des ophtalmologistes, dont le nombre est notoirement insuffisant. Nous pourrions décharger ces derniers de compétences qui ne sont pas du tout médicales, mais cela ne relève pas de la présente proposition de loi. En tout état de cause, un réseau fermé peut se justifier dans le secteur de l'optique, faute de régulation du nombre de professionnels. Pour accepter de modérer leurs tarifs, les opticiens doivent avoir l'espérance de recevoir un nombre significatif d'assurés. Je vous propose donc d'interdire les réseaux fermés, sauf en optique.
Troisième point substantiel, je suggère de préciser que les conventions ne pourront avoir pour effet d'introduire des différences dans les modalités de délivrance des soins, ce qui interdit une éventuelle discrimination selon que le patient s'adresse ou non au réseau.
Je vous présenterai enfin de simplifier la rédaction de l'article 3 relatif au rapport annuel d'évaluation des réseaux, et de modifier l'intitulé de la proposition de loi.
L'urgence est de mettre sur un pied d'égalité les trois familles de complémentaires et de poser les bases d'un encadrement des réseaux de soins. Je vous proposerai donc d'adopter la proposition de loi assortie des modifications que j'ai dites, en espérant que l'Assemblée nationale approuvera ensuite le texte en termes identiques.
Mme Annie David , présidente . - Merci pour ces rappels importants, grâce auxquels nous comprenons les tenants et aboutissants de la proposition de loi.
M. Gilbert Barbier . - Je félicite le rapporteur pour son analyse, mais je ne suis pas d'accord avec ses propositions. Ce texte, qui aligne les mutuelles sur les autres organismes complémentaires, n'est pas anodin. Il bouleverse complètement les principes fondamentaux de l'organisation des soins dans notre pays. Organiser le secteur des complémentaires, pourquoi pas ? Mais des remboursements différents selon que l'on consulte ou non dans le réseau bafouent le principe « à cotisations égales, prestations égales ».
Vous avez parfaitement décortiqué le fonctionnement du système, en isolant certaines professions, dont il est difficile d'ailleurs de dire si ce sont des professions de santé : opticiens, audioprothésistes... Vous invoquez le principe d'égalité pour justifier l'alignement. Mais y a-t-il égalité ? Dans son arrêt du 18 mars 2010 la Cour de cassation précise que « l'interdiction faite aux mutuelles par le législateur, dans un dessein de meilleure solidarité, d'instaurer des différences dans le niveau des prestations qu'elles servent, autrement qu'en fonction des cotisations payées ou de la situation de famille des intéressés, a pour contrepartie d'autres avantages qu'il leur consent et l'appellation spécifique qu'il leur garantit de sorte qu'elles ne sont pas placées en situation de concurrence défavorable par rapport aux autres organismes complémentaires d'assurance maladie ». Les mutuelles bénéficient d'avantages financiers et fiscaux spécifiques. Mieux vaudrait interdire la pratique, qui se généralise, de modulation des remboursements. L'exemple que vous avez cité n'est guère probant : de nombreux opticiens hors réseau pratiquent le même tarif que ceux du réseau.
Je n'ai guère d'espoir de voir mon amendement de suppression adopté. Vous nous menacez, si ce texte n'est pas voté, d'une situation catastrophique. Or, mise à part la CSMF, l'ensemble des professions médicales sont vent debout contre votre proposition de loi. En effet, dès lors que les remboursements sur les actes médicaux seront contrôlés par les organismes complémentaires, le patient n'aura plus de libre choix. C'est une atteinte majeure à notre système de soins ! Tous les médecins en milieu rural n'adhèreront pas nécessairement à ces conventions, par exemple.
Le texte comporte une ambigüité : les actes médicaux sont codifiés par l'assurance maladie, mais certains frais ne relèvent pas de l'acte médical. Par exemple, en chirurgie, la clinique facture séparément le prix d'une prothèse. Un organisme complémentaire pourra imposer des prothèses fabriquées à bas coût en Chine ou ailleurs, transposant dans ce domaine ce qui existe déjà dans le domaine de l'optique. Et quels sont les moyens de contrôle des professionnels adhérents ? Des opticiens, enrôlés par les organismes complémentaires, vont contrôler leurs confrères, nous dit-on...
A vouloir tirer les prix vers le bas, on en arrive à ne plus utiliser de verres fabriqués en France : dans mon département est installée l'entreprise Essilor et sans vouloir défendre à tout prix, comme M. Montebourg, le « made in France »...
M. Claude Jeannerot . - Ou le « made in Jura »...
M. Gilbert Barbier . - Les prix sont peut-être plus élevés, mais il y a là une qualité que nous pouvons surveiller. Je reconnais que vous avez beaucoup travaillé mais ce que vous proposez est au détriment du patient.
M. Jean-Marie Vanlerenberghe . - Je félicite également le rapporteur pour l'exhaustivité de son analyse. Je note qu'il a cité deux chiffres discordants pour le nombre d'opticiens-lunetiers. C'est une profession particulièrement ciblée, il nous faut être précis. Le texte valide juridiquement les réseaux de soins en les encadrant et en les ouvrant aux mutuelles ou à tout organisme susceptible de développer un conventionnement et d'améliorer l'accès aux soins par la pratique du tiers-payant. Nous y sommes favorables.
Quelques précisions cependant. Le réseau ne signifie pas nécessairement remboursement différencié, vous l'avez dit. Mais ces réseaux feront-ils baisser le reste à charge pour l'assuré tout en préservant sa liberté de choix ? C'est la seule question. Votre rédaction, c'était nécessaire, exclut du champ du conventionnement tous les actes médicaux, effectués par toutes les professions qui ont un tarif conventionnel de la sécurité sociale, quand l'Assemblée nationale n'avait exclu que les actes des médecins. Mais certains dispositifs médicaux ne sont pas pris en compte, dans la chirurgie ou même la kinésithérapie.
La différence entre réseaux ouverts et fermés concourt-elle bien à favoriser l'accès aux soins et à faire baisser le reste à charge ? Les réseaux fermés font baisser les prix, certes. Mais la baisse du reste à charge dépend du niveau des cotisations et des conditions de la convention. Les réseaux seraient ouverts pour les audioprothésistes et les chirurgiens-dentistes, et fermés pour les opticiens car ceux-ci sont nombreux. Attention, car le Conseil constitutionnel exigera certainement un accès aux soins totalement libre, en tout point du territoire.
La médicalité des cahiers des charges devrait être contrôlée non par les organismes complémentaires eux-mêmes, mais par un organisme extérieur qui certifierait que les prestations médicales correspondent bien aux prescriptions de la Haute Autorité de santé.
Mme Jacqueline Alquier . - Je remercie le rapporteur pour son travail : il a su améliorer le texte de l'Assemblée nationale. Nous avons atteint le moment où l'absence de modification du code de la mutualité peut avoir des conséquences juridiques importantes. Les IP et les assureurs, eux, ne sont pas tracassés. La mission assurée par les mutuelles au travers de leurs réseaux de soins est primordiale, surtout là où les prix ne sont pas encadrés, optique, audition, dentition, hébergement hospitalier. Les médecins généralistes ont exprimé des craintes : ils demandent des précisions sur le champ d'intervention. La liberté de choix du patient doit être préservée, tout comme la qualité des produits utilisés. A cet égard, un cahier des charges pourrait être élaboré au plan national, avec le concours de la sécurité sociale ou des organismes de santé. La couverture sera-t-elle assurée sur tout le territoire ? La discussion des amendements sera l'occasion de lever cette inquiétude. Les mutuelles, organismes sans but lucratif, ont-elles un réel pouvoir pour diminuer le reste à charge ? La réduction du coût des produits fera-t-elle diminuer le montant des cotisations ? Comment le mesurer ? L'Assemblée nationale a prévu la remise d'un rapport, je m'en réjouis et soutiendrai l'amendement du rapporteur sur ce point comme sur les autres.
Mme Gisèle Printz . - Cette proposition de loi concerne-t-elle aussi le régime d'assurance maladie complémentaire d'Alsace-Moselle ? Il ne faut pas nous oublier...
M. René Teulade . - Le sujet est vaste, et mon objectivité n'est peut-être pas totale, étant donné les responsabilités qui ont été les miennes... L'essentiel est l'accès à des soins de qualité pour l'ensemble de la population. C'était la philosophie du Conseil national de la Résistance : chacun participe selon ses capacités contributives et reçoit en fonction de ses besoins. Je félicite le rapporteur, car la tâche n'était pas simple, et il a abordé les problèmes essentiels. Je me concentrerai pour ma part sur le tiers payant. Il ne s'agit pas tant de permettre aux organismes complémentaires de « maîtriser les dépenses qui proviennent des cotisations » que de donner aux adhérents la faculté de décider comment leur participation est utilisée ! J'avais passé un accord avec les pharmaciens : ils s'engageaient à introduire le tiers payant et je mettais fin aux pharmacies mutualistes, qui étaient apparues parce que le tiers payant était interdit.
L'équilibre ici est satisfaisant. Mais attention : la philosophie des compagnies d'assurances n'est pas celle de la mutualité. Pour la seconde, la qualité des soins prime ; les premières sont attachées aux résultats financiers. Il n'est pas vrai de dire que la liberté de soins existe : beaucoup de nos concitoyens n'en bénéficient pas. Elle doit être le premier objectif. Faut-il conserver un reste à charge pour responsabiliser les assurés ? Le ticket modérateur d'ordre public avait fait l'objet d'une pétition de huit millions de signatures qui a conduit M. Barre à remettre en cause le décret qu'il avait pris lui-même : il s'agit donc d'un secteur bien particulier ! Les propositions du rapporteur général améliorent le texte de l'Assemblée nationale. Nous devons rechercher un consensus, travailler en accord avec les représentants des professions de santé. Je soutiens les propositions qui nous sont faites par M. Daudigny.
M. Jean-Noël Cardoux . - Je ne suis que partiellement d'accord avec votre rapport. Votre amendement révèle bien l'embarras que vous éprouvez devant la fronde de certaines professions de santé. Nous prenons en effet le problème à l'envers, en partant du constat que les assurances et les organismes de prévoyance n'ont pas de réglementation propre et en choisissant d'aligner le droit sur un état de fait... Il aurait fallu traiter l'ensemble de la question des réseaux, pour l'ensemble des organismes complémentaires.
Durant les auditions, j'ai parlé du lien personnel entre un médecin et le patient, on m'a répondu que ce n'était pas le sujet et qu'il fallait se limiter aux trois domaines évoqués dans le rapport. Or, la proposition de loi, malgré l'engagement écrit pris par la ministre auprès des professions concernées, concerne bien l'ensemble des professions de santé. L'émoi a été grand. Le rapporteur propose finalement un amendement pour exclure expressément les médecins des remboursements modulés. Mais pourquoi ne pas en exclure toutes les professions de santé ? Les opticiens, les prothésistes dentaires ou les audioprothésistes ne sont pas des professions de santé, ils fournissent un matériel. Il serait plus simple de faire des réseaux ouverts, d'interdire la modulation du remboursement et de viser uniquement les trois activités en question. Je crains que les professions de santé ne soient de plus en plus contrôlées, évaluées, et finalement régies, par les mutuelles. Ce serait l'opposé de la libre concurrence. C'est aux mutuelles de créer des réseaux de santé efficients afin que leurs adhérents aient les meilleures prestations au meilleur prix.
En outre, les patients doivent renouveler périodiquement leurs lunettes ou leurs appareillages. Les mutuelles l'intègrent dans les primes. Les cotisations sont, à cet égard, des avances de trésorerie - et si les personnes mettaient de l'argent de côté pour payer elles-mêmes ces dépenses directement, cela leur coûterait moins cher... Les réseaux doivent apporter une réponse sur ce point. Les mutuelles ont à mener une approche financière intelligente.
Soyons cohérents. On ne peut soutenir la libre concurrence et voter ce texte, malgré des aménagements comme l'exclusion des médecins.
M. Alain Milon . - L'analyse de M. Daudigny est complète et pragmatique, elle me semble très pertinente ; ses propositions me conviennent moins...
Cette proposition de loi vise à encadrer une pratique déjà développée. Sans doute est-ce le signe d'une perte de pouvoir : de plus en plus souvent, le politique court après l'existant et cherche à trouver des solutions après coup. Nous le faisons tous ! Un texte identique avait été présenté par M. Yves Bur et d'autres députés ; le Sénat de son côté avait rejeté ce texte lorsqu'il a été introduit dans la proposition de loi Fourcade ; et c'est la députée UMP Mme Valérie Boyer qui en avait repris les dispositions en CMP, avant que le Conseil constitutionnel ne les censure.
Le transfert de tâches, sur lequel Mme Génisson et moi-même travaillons, n'existe pas d'une profession à une autre. Il peut se produire entre deux professionnels à propos d'un patient particulier ou entre un professionnel de santé prescripteur et un technicien. Les opticiens ne feront jamais le travail d'un ophtalmologue, mais ils pourront accomplir certains travaux pour lui.
Avec des réseaux de soins, les cotisants qui s'adressent à des praticiens hors réseau n'auront plus les mêmes remboursements que ceux consultant dans le réseau. Cette inégalité n'est pas acceptable.
Ces réseaux me font penser aux centrales d'achat ! Ce sont elles qui dicteront le prix.
M. Jean-Noël Cardoux . - Sans parler des marges arrière !
M. Alain Milon . - Nous avons commis l'erreur de croire que ce système ferait baisser les prix. Mais qu'un Ocam dirige l'ensemble et il imposera ses prix.
Si les réseaux sont maintenus, nous sommes favorables à ce qu'ils soient ouverts. Formons-nous trop d'opticiens ? Dans les années quatre-vingt, on craignait une explosion du nombre de médecins, on a mis en place un numerus clausus ; et aujourd'hui c'est la pénurie ! Il appartient au législateur de trouver une solution pour financer l'ensemble des soins à l'ensemble de la population, plutôt que de laisser le champ libre aux uns et aux autres.
Mme Annie David , présidente . - Un remboursement à 100 % par la sécurité sociale ? Vous rejoignez nos positions !
M. Dominique Watrin . - Ce texte s'inscrit dans le prolongement de l'accord sur la sécurisation de l'emploi (ANI). Il constitue la condition posée par la mutualité française pour accepter la clause de désignation. Nous avions critiqué la généralisation à terme de la complémentaire santé dans les entreprises, avec prise en charge à 50 % par les employeurs : nous aurions préféré un élargissement du champ de la sécurité sociale. L'ANI entraîne 2,5 milliards d'euros de nouvelles exonérations pour les employeurs, le même montant que les économies demandées à la sécurité sociale pour 2014. On répare à peine les fissures et l'on fragilise les fondations. Notre position est plutôt négative sur la proposition de loi et nous nous abstiendrons.
Mme Laurence Cohen . - La position du groupe UMP, partisan d'un remboursement à 100 % par la sécurité sociale, est intéressante ; mais que ne l'ont-ils fait lorsqu'ils étaient au pouvoir...
Ce texte est décevant. Certes, le prix des prothèses ou des lunettes s'envole. La réponse doit-elle être une fuite en avant et une ouverture plus large au marché ? La question se pose à l'échelle européenne.
Pourquoi ne pas rechercher des mesures qui aident réellement les patients ? Les mutuelles sont livrées à la même logique que les assurances : des remboursements non en fonction des besoins mais du contrat. Pourquoi ne pas choisir de renforcer le financement solidaire, en mettant un terme aux exonérations de cotisations, 30 milliards d'euros ? Pourquoi ne pas encadrer le coût des prothèses et des lunettes comme pour les médicaments ? Les réseaux de soins existent déjà, or les coûts n'ont pas baissé. C'est un marché de dupes. Il y a trop d'opticiens ? Encadrons leur nombre, comme on l'a fait pour les pharmaciens. Au prétexte du pragmatisme, on ouvre la porte à plus de discriminations sociales.
M. Claude Jeannerot . - Je décèle une certaine ambivalence dans les propos de M. Milon. Ils témoignent de la complexité du sujet. Lors de la discussion de l'accord sur la sécurisation de l'emploi, lui et ses amis ont défendu le principe de la libre concurrence. Or ce texte la renforce en mettant sur un pied d'égalité les institutions de prévoyance, les assurances et les mutuelles. Comment promouvoir la liberté d'accès aux soins si, dans le même temps, l'offre présente des ruptures d'égalité, si entre les mutuelles et les autres acteurs, les règles sont différentes ? De ce point de vue, le texte constitue une avancée.
Mme Patricia Schillinger . - Cette loi modifiera-t-elle le régime de droit local en vigueur en Alsace et en Moselle ?
Mme Isabelle Debré . - On ne peut faire abstraction du lien subjectif entre le patient et son médecin, notamment le chirurgien-dentiste. Ce lien est essentiel dans la guérison. Faut-il limiter les réseaux fermés à l'optique ? N'est-ce pas discriminatoire à l'égard des audioprothésistes ? Je rejoins, une fois n'est pas coutume, Mme Cohen : pourquoi ne pas instaurer plutôt une régulation des installations en fonction de la population ou du territoire ? Cette loi risque d'être censurée par le Conseil constitutionnel car elle est discriminatoire pour certaines professions.
M. Alain Milon . - Je n'ai pas dit que la sécurité sociale devait rembourser tous les soins à 100 %. Simplement une erreur originelle veut que les prothèses ou l'optique ne soient pas prises en charge. Réparons cette erreur. Quant à ma prétendue ambivalence, je pense simplement que l'instauration des réseaux profitera aux grandes mutuelles, tandis que les petites disparaîtront.
M. Yves Daudigny , rapporteur général . - Nous devons partir de la situation existante : les complémentaires santé occupent une place importante en optique, pour les soins dentaires et les audioprothèses, secteurs où l'assurance maladie rembourse peu. Il faut reconnaître la place des organismes complémentaires et leur octroyer les moyens correspondants. Idéalement, il serait bon que l'assurance maladie s'engage plus dans ces trois domaines ; mais soyons honnêtes, la situation financière n'autorise pas à penser qu'elle peut les réinvestir dans un futur proche.
Monsieur Barbier, nous sommes en désaccord. Je maintiens ma position sur le principe d'égalité entre trois types d'organismes en concurrence directe. La fiscalité est la même pour les trois. Or ils sont régis par trois codes différents. J'ajoute qu'ils relèvent d'une même directive européenne, la directive sur les assurances. Il est un fait que nous sommes ici dans le monde de la concurrence pure, il faut donc rétablir l'équité. C'est ce à quoi procède l'article 1 er .
Le principe du libre choix a été inscrit clairement dans le texte par l'Assemblée nationale. L'article 2 dispose que les conventions ne peuvent comporter aucune stipulation portant atteinte au libre choix des patients. Aujourd'hui celui-ci est limité, de fait, par les dépassements d'honoraires. Dans le sixième arrondissement de Paris, les ophtalmologues vous reçoivent rapidement. Mais ils pratiquent un dépassement de 100 % ! Lorsque d'autres patients, ailleurs, attendent six mois pour un rendez-vous, oui, il y a rupture d'égalité. Ne rendons pas les réseaux de soins responsables de phénomènes qui ont d'autres causes.
Les équipements de chirurgie font l'objet d'un remboursement de l'assurance maladie directement à la clinique, ils ne sont pas liés aux honoraires.
En optique, les prix sont très élevés, le reste à charge aussi. La marge brute dépasse 300 euros en moyenne pour une paire de lunettes, voire 600 pour des montures de créateur avec des verres particuliers. L'équilibre économique d'un point de vente est atteint à partir de deux ou trois paires vendues par jour. Les chiffres sont-ils fiables ? En tout cas le problème de prix est indéniable.
Les professions de santé sont parfaitement définies dans les codes de la santé publique et de la sécurité sociale.
Toutes les études montrent que la généralisation des réseaux de soins entraînera une baisse du reste à charge. Le Gouvernement nous fournira un rapport annuel qui analysera cette évolution. Certes, alors que les réseaux existent, les prix n'ont pas diminué. Mais ceux-ci seraient-ils restés stables en l'absence d'une telle organisation, compte tenu, par exemple, des évolutions techniques ?
Il conviendra de vérifier que les contrats entre professionnels et les organismes complémentaires sont conformes aux bonnes pratiques médicales. Les professions médicales sont contrôlées par les ordres professionnels, les agences sanitaires et l'État. Les contrats ne peuvent se situer que dans ce cadre.
Le texte ne modifie pas le régime qui prévaut en Alsace et en Moselle.
Monsieur Cardoux, j'éprouve un malaise en vous écoutant...
M. Jean-Noël Cardoux . - Donc je suis sur la bonne voie !
M. Yves Daudigny , rapporteur . - ... car c'est vous et vos amis qui avez voté le texte sur les réseaux de soins, en demandant au Gouvernement un encadrement national par décret. Comment pouvez-vous contester aujourd'hui l'existence même des réseaux ?
Contrairement à ce que vous semblez croire, le texte ne vise pas toutes les professions de santé ! J'ai passé une grande partie de mon temps à trouver la meilleure rédaction pour rassurer l'ensemble des acteurs, que ce soient les professionnels, par exemple les médecins qui s'inquiétaient, les organismes complémentaires, qui réclament légitimement le droit de gérer au mieux les dépenses des adhérents, et les patients qui attendent une baisse du reste à charge. Il faut aujourd'hui prendre en considération les trois secteurs où l'assurance maladie joue un rôle minoritaire dans les remboursements. Ces secteurs figurent dans une liste fixée par arrêté du Gouvernement. Les députés ont écarté les médecins - il est vrai que leurs organisations professionnelles ont exercé une très forte pression sur le législateur. J'approuve cette orientation mais elle est restrictive. Nous envisageons donc l'ensemble des professions de santé, en trouvant un critère objectif. Si on interdit tout conventionnement, on pourrait se priver de ceux qui existent pour le tiers-payant. C'est pourquoi je propose de préciser que ce texte ne concerne pas les professions de santé autres que les trois mentionnés, pour tout ce qui relève des tarifs de la sécurité sociale ; et nous préciserons qu'il n'y a pas de remboursement différencié pour les médecins, une large part de cette profession contrairement aux autres étant autorisée à pratiquer des honoraires libres.
Contrôle des professionnels de santé ? Nous recherchons simplement la meilleure qualité au meilleur prix : si nous voulons y parvenir, chacun ne peut faire ce qu'il veut...
Monsieur Milon, l'inégalité entre les cotisants résulte du principe de la liberté contractuelle. Le système est concurrentiel, un adhérent peut quitter un organisme pour rejoindre un autre. Certains soulignent même que cette concurrence est dangereuse, car elle pourrait pousser les complémentaires à ne pas être suffisamment vigilantes, à trop regarder du côté du champ concurrentiel. Je n'en dis pas plus.
J'entends votre argument lorsque vous évoquez une dérive vers un système de centrales d'achat et nous devons en effet être vigilants sur cette évolution qui serait dommageable.
Monsieur Watrin, la proposition de loi n'est pas une contrepartie de l'accord sur la sécurisation de l'emploi, puisqu'elle a été adoptée à l'Assemblée nationale avant l'ANI. Elle répond à la décision de la Cour de cassation de 2010.
Madame Cohen, nous partageons les mêmes valeurs.
Mme Laurence Cohen . - Mais nous n'atterrissons pas au même endroit !
M. Yves Daudigny , rapporteur général . - Pas sur la même piste... Selon vous, il appartient à l'assurance maladie de reconquérir les domaines dont nous parlons. Mais l'époque n'est plus à l'administration des prix, celui de la baguette n'est plus fixé par décision du Gouvernement. Je cherche à rester fidèle à mes valeurs tout en les mettant en pratique dans le monde d'aujourd'hui. Nous n'élaborons pas un texte fondateur d'un nouveau mode de financement de la protection sociale, nous apportons une correction à une situation qui n'est pas supportable. Nous aurions pu nous en tenir à l'article 1 er . Mais l'article 2 permet un encadrement qui s'appliquera aux nouveaux contrats et aux contrats existants lorsqu'ils seront renouvelés.
Madame Debré, le lien subjectif entre le chirurgien-dentiste et son patient n'est pas particulièrement bousculé du fait que les réseaux sont ouverts dans ce secteur.
Ce système engendre-t-il des discriminations ? La situation des trois professions est très différente, numerus clausus ou non, installation libre ou pas. Le texte répond à des situations différentes.
EXAMEN DES AMENDEMENTS
M. Gilbert Barbier . - Je suis étonné que le rapporteur ne tienne pas compte de l'arrêt de la Cour de cassation du 18 mars 2010 qui établit une différence entre la mutualité et les autres organismes complémentaires. Mieux vaudrait encadrer les réseaux existants pour éviter le vide juridique, au lieu de basculer tous les organismes complémentaires dans le non-droit. C'est pourquoi l'amendement n° 4 supprime l'article 1 er .
M. René-Paul Savary . - Je soutiens cet amendement. Il tend à supprimer un texte qui ne règle rien. Il y aura toujours trois codes ; la question de l'encadrement de la liberté d'installation ou de la liberté de choix du médecin se posera toujours ; le texte dissocie les réseaux fermés et les réseaux ouverts. Je suis favorable à l'interdiction des réseaux fermés, sauf pour les opticiens, mais il leur suffira de développer une activité d'audioprothésiste pour échapper à l'amendement du rapporteur. De même les problèmes médico-sociaux ne sont pas réglés. La presbytie, ainsi que la baisse de l'acuité auditive, sont des handicaps liés à l'âge, non des problèmes d'ordre sanitaire, ils n'ont rien à voir avec la myopie ou les surdités de naissance. L'articulation entre le médico-social et le sanitaire n'est pas abordée. Ce texte ne s'attaque qu'à un aspect du problème sans s'intéresser à la prise en charge des pathologies. Du reste, le rapporteur change l'intitulé du texte. En outre, aucune économie n'est à en attendre. Quant aux patients, ils verront leur reste à charge baisser, mais perdront leur liberté de choisir leur appareillage ou leur professionnel de santé.
M. Yves Daudigny , rapporteur général . - Avis défavorable. L'article 1 er rétablit l'égalité entre les trois familles de complémentaires : dans le droit actuel, les mutuelles ne peuvent moduler les remboursements selon que le patient consulte dans le réseau ou à l'extérieur. Le Conseil constitutionnel a clairement rappelé que le secteur des complémentaires santé relève de la liberté de concurrence et de la liberté contractuelle. Comment justifier que les mutuelles, qui représentent la moitié du secteur, ne bénéficient pas du même régime que les IP et les assurances ?
M. Gilbert Barbier . - L'amendement n° 5 précise, de manière claire, que les remboursements différenciés sont limités à l'optique, aux soins dentaires prothétiques, et aux audioprothèses.
M. Yves Daudigny , rapporteur général . - L'amendement limite la modulation des remboursements des mutuelles à ces trois domaines. Mais il y a de ce fait rupture d'égalité entre les familles de complémentaires. Mon amendement à l'article 2 intervient en amont, sur la constitution des réseaux, quelle que soit la catégorie des organismes complémentaires. Avis défavorable.
M. Gilbert Barbier . - L'amendement n° 6 est un amendement de repli : il exclut les médecins du champ de la proposition de loi.
M. Yves Daudigny , rapporteur général . - Je demande le retrait de cet amendement. Je proposerai un amendement à l'article 2 qui répondra à vos attentes et concernera non seulement les mutuelles, comme à l'article 1 er , mais tous les organismes complémentaires.
M. Gilbert Barbier . - Dommage que vous ne rattachiez pas l'amendement à l'article 1 er , fondamental.
M. Yves Daudigny , rapporteur général . - C'est bien ce qui nous sépare ! En amendant l'article 1 er , on ne vise que les mutuelles. Je souhaite toucher l'ensemble des organismes complémentaires.
L'amendement n° 6 est retiré.
L'article 1 er est adopté sans modification.
M. Yves Daudigny , rapporteur général . - L'amendement n° 1 réécrit l'article 2. Il maintient les principes posés à l'Assemblée nationale : liberté de choix du praticien ; critères objectifs, transparents et non discriminatoires ; absence de clause d'exclusivité. Il ajoute le principe selon lequel les conventions ne peuvent pas avoir pour effet d'introduire des différences dans les modalités de délivrance des soins. Il prévoit également que pour les professionnels de santé - à l'exception des chirurgiens-dentistes, des opticiens et des audioprothésistes, pour lesquels la part des dépenses prises en charge par l'assurance maladie est minoritaire - les conventions avec les Ocam ne pourront comprendre de clauses tarifaires liées aux actes et prestations fixées par l'assurance maladie. En outre, pour les médecins, les conventions ne pourront avoir pour effet une modulation des remboursements aux assurés. Il limite aussi les réseaux fermés au secteur de l'optique, où le nombre de professionnels et de magasins justifie d'utiliser cet outil de régulation des dépenses des Ocam.
Mme Catherine Deroche . - Je suis dubitative. Les réseaux doivent être ouverts. La prescription de lunettes relève aussi d'une logique médicale - bien que le taux de remboursement par l'assurance maladie des traitements oculaires des enfants soit ridiculement bas. En outre, certaines complémentaires poussent à la consommation et à l'achat de lunettes. Attention aux effets pervers. Je suis également hostile à la fermeture des réseaux de chirurgiens-dentistes et d'audioprothésistes.
M. Jean-Marie Vanlerenberghe . - Mon groupe s'interroge sur le maintien des opticiens en réseau fermé. Certes un réseau fermé peut induire une baisse des tarifs, mais la liberté d'accès aux soins est remise en cause.
Le rapporteur dit que les actes des médecins ne peuvent être modulés. Les autres actes médicaux pourraient donc l'être ? La rédaction de l'amendement n'est-elle pas contradictoire ?
M. Gilbert Barbier . - La rédaction du paragraphe 2 porte atteinte au principe « à cotisation égale, prestation égale ». Le remboursement variera en fonction des conventions et en fonction du praticien consulté, dans ou hors réseau. De plus la rédaction exclut les autres professions de santé autres que les médecins : quid des professions paramédicales ? Enfin, les conventions ne pourront comporter des stipulations tarifaires relatives aux actes et prestations mentionnées à certains articles du code. Ajoutons « aux prescriptions des intéressés ». Dans les cliniques mutualistes les modèles des prothèses sont imposés aux chirurgiens. Même si le lobby de la mutualité est très actif, ne nous voilons pas la face, de telles pratiques existent déjà. De même que les centrales d'achat existent aujourd'hui dans le secteur hospitalier.
M. Yves Daudigny , rapporteur général . - Le principe que vous évoquez vaut pour la sécurité sociale, mais pour les complémentaires, il est sans fondement. Je ne souhaite pas modifier la rédaction très précise de l'Assemblée nationale, fruit d'un travail de concertation. J'ai simplement voulu, avec le dernier alinéa, apaiser les interrogations des jeunes médecins inquiets de voir le système français se rapprocher du système américain.
Mme Annie David , présidente . - Les lobbys ont mené une campagne intense, et ils n'émanent pas seulement de la mutualité.
L'amendement n° 1 est adopté.
Les amendements n os 7, 8, 9 et 10 deviennent sans objet.
M. Gilbert Barbier . - « A cotisation égale, prestation égale. » L'amendement n° 11 rappelle ce principe.
M. Yves Daudigny , rapporteur généra l. - Cet amendement ne concerne que les actes de médecine, notion floue. Sa rédaction pose aussi des difficultés à l'égard de la convention médicale qui fixe des tarifs différents selon le secteur d'exercice du médecin, ce qui a des conséquences sur les remboursements des complémentaires. Enfin, vous avez je crois satisfaction avec mon amendement qui interdit la modulation des prestations du fait d'une convention entre un Ocam et un médecin.
M. Jean-Marie Vanlerenberghe . - On a introduit une spécificité pour les médecins. Pourquoi ne pas dire la même chose pour les autres professions médicales ?
M. Yves Daudigny , rapporteur général . - Parce que cela n'a aucune portée aujourd'hui. Eux seuls, sauf quelques exceptions, peuvent dans certaines circonstances, pratiquer des dépassements.
M. Gilbert Barbier . - Le mot « aujourd'hui », dans votre réponse, m'inquiète. Demain, les kinésithérapeutes ou d'autres professionnels seront obligés d'accepter des restrictions liées aux conventions. C'est le problème de cette proposition de loi : au lieu de réglementer précisément le rôle des complémentaires dans tous les secteurs d'activité, on ouvre la porte à tous les abus par les organismes complémentaires. Les premiers qui le feront seront les institutions de prévoyance et les compagnies d'assurances, et la mutualité suivra !
M. Yves Daudigny , rapporteur général . - Nous votons la loi aujourd'hui, en considérant la situation actuelle et en essayant d'anticiper les évolutions à venir. Constituer un réseau n'est pas facile, et cela a un coût. Il faut ensuite le gérer. Il n'y a donc aucun intérêt à en créer un dans un secteur où le volume de remboursement serait trop faible. On imagine mal un organisme complémentaire constituer un réseau de masseurs-kinésithérapeutes, par exemple. Ces organismes créent des réseaux là où les remboursements se chiffrent en milliards. Alors pourquoi l'écrire, direz-vous : pour la beauté du geste législatif.
M. Claude Domeizel . - Cet amendement devrait être rectifié. Il parle de l'alinéa 7, mais la numérotation a changé depuis l'examen par l'Assemblée nationale. M. Barbier devrait donc le retirer, et s'expliquer en séance.
L'amendement n° 11 est rejeté.
L'article 2 est adopté dans la rédaction issue des travaux de la commission.
M. Yves Daudigny , rapporteur général . - L'amendement n° 2 procède à une simplification rédactionnelle concernant le rapport demandé au Gouvernement et met en adéquation la date de remise avec le calendrier législatif prévisionnel. Il prévoit également une évaluation des conventions conclues par les Ocam en termes d'accès aux soins pour les patients.
Mme Aline Archimbaud . - Cette proposition de loi porte sur un point très précis. Nous sommes nombreux à espérer une réforme de la politique de santé du pays, mais ce n'est pas l'objet du présent texte. Cet article prévoit, au moins, que le Parlement fera un point annuel afin de s'assurer que n'apparaissent pas des soins au rabais, que le reste à charge diminue, que les organismes font les efforts attendus. Pourquoi limiter à une période de trois ans ce rapport ? Le bilan portera-t-il uniquement sur les réseaux de soins des mutuelles ? Notre commission pourra-t-elle demander un bilan précis et un débat chaque année ?
M. Yves Daudigny , rapporteur général . - Ce sont les députés qui ont prévu une période de trois ans. C'est la tendance, lorsque l'on demande des rapports, d'en limiter le champ chronologique par souci de simplification. Le texte concerne toutes les conventions, et pas uniquement celles conclues par les mutuelles.
L'amendement n° 2 est adopté.
L'article 3 est adopté dans la rédaction issue des travaux de la commission.
M. Yves Daudigny , rapporteur général . - L'amendement n° 3 vise à modifier le titre actuel qui met l'accent sur les réseaux de soins créés par les mutuelles. Or, la proposition de loi vise l'ensemble des conventions, je propose donc de retenir le titre suivant : proposition de loi relative aux modalités de mise en oeuvre des conventions conclues entre les organismes d'assurance maladie complémentaire et les professionnels, établissements et services de santé.
M. Jean-Noël Cardoux . - Je ne peux approuver un tel amendement. Actuellement il existe des dérives, des atteintes à la libre concurrence. Or le système est généralisé à tous les organismes complémentaires. Je maintiens que le problème a été pris à l'envers : un vaste débat s'imposait sur les réseaux de soins.
M. Yves Daudigny , rapporteur général . - Je ne suis pas d'accord. L'article 2 apporte toutes précisions utiles sur les conventionnements. La possibilité est ouverte, ne vous plaignez pas qu'elle n'existe pas !
M. Gilbert Barbier . - Qu'en est-il des conventions déjà conclues ?
M. Yves Daudigny , rapporteur général . - Elles sont couvertes par l'article 2.
M. Gilbert Barbier . - On remet à plat l'ensemble des conventions, donc.
M. Yves Daudigny , rapporteur général . - Au moment du renouvellement. Une convention déjà signée ira jusqu'à son terme.
L'amendement n° 3 est adopté.
La commission adopte la proposition de loi dans la rédaction issue de ses travaux.
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Article 1 er
Possibilité pour les mutuelles de moduler le niveau des
prestations
|
|||
|
M. BARBIER |
4 |
Suppression de l'article |
Rejeté |
|
M. BARBIER |
5 |
Limitation de la modulation à trois secteurs |
Rejeté |
|
M. BARBIER |
6 |
Exception pour les médecins |
Retiré |
|
Article 2
Encadrement des conventions entre les organismes
complémentaires
|
|||
|
M. DAUDIGNY, rapporteur général |
1 |
Approfondissement de l'encadrement |
Adopté |
|
M. BARBIER |
7 |
Renvoi à un décret pour fixer les règles de fonctionnement |
Tombe |
|
M. BARBIER |
8 |
Indépendance professionnelle |
Tombe |
|
M. BARBIER |
9 |
Réseaux ouverts |
Tombe |
|
M. BARBIER |
10 |
Pas de clause tarifaire pour les professions de santé |
Tombe |
|
M. BARBIER |
11 |
Interdiction des modulations de remboursement |
Rejeté |
|
Article 3 Rapport du Gouvernement au Parlement |
|||
|
M. DAUDIGNY, rapporteur général |
2 |
Simplification rédactionnelle |
Adopté |
|
Intitulé de la proposition de loi |
|||
|
M. DAUDIGNY, rapporteur général |
3 |
Cohérence |
Adopté |
LISTE DES PERSONNES AUDITIONNÉES
• Dr Philippe Denoyelle , président, et Dr Jacques Le Voyer , vice-président de l'Union des jeunes chirurgiens-dentistes (UJCD)
• MM. Roland Berthilier , secrétaire général, Christophe Lafond , délégué national aux relations avec les professionnels de santé, et Romain Rouquette , directeur juridique de la Mutuelle générale de l'éducation nationale (MGEN)
• M. Christian Romeas , président, et Mme Alexandra Duvauchelle , déléguée générale du Syndicat des opticiens entrepreneurs (Synope)
• MM. Bruno Delaunay , président du Syndicat national des entreprises de l'audition (Synea), Guillaume Flahault , président de la société Conversons et vice- président du Synea et Richard Darmon , président directeur général de la société Amplifon et membre du bureau du Synea
• M. Alain Gerbel , président de la Fédération nationale des opticiens de France (Fnof)
• MM. Christian Py , président du Syndicat national de l'optique mutualiste (Synom) et Kulmie Samantar , délégué général du Syndicat national de l'audition mutualiste (Synam)
• Dr Catherine Mojaïsky , présidente, et Dr Thierry Soulié , secrétaire général de la Confédération nationale des syndicats dentaires (CNSD)
• MM. Luis Godinho , président du Syndicat national des audioprothésistes (Unsaf) et Olivier Mariotte
• Table ronde des syndicats de médecins : MM. Emanuel Loeb , Interne en psychiatrie au CHU de Caen, président, et Lionel Barrand , secrétaire général de l'Intersyndicat national des internes (Isni) ; Dr Florence de Rohan-Chabot , première vice-présidente de l'Intersyndicat national des chefs de clinique assistants des hôpitaux de ville de faculté (ISNCCA) ; Dr Michel Chassang , président, et Dr Jean-François Rey , président de l'UMESPE-CSMF, de la Confédération des syndicats médicaux français (CSMF) ; Dr Roger Rua , président du Syndicat des médecins libéraux (SML) ; Dr Jean-Paul Hamon , président, et Dr Corinne Le Sauder , secrétaire générale de la Fédération des médecins de France (FMF) ; Dr Jérome Vert , vice-président du Bloc
• MM. Etienne Caniard , président, Jean-Martin Cohen Solal , délégué général et Mme Isabelle Millet-Caurier , directrice des affaires publiques de la Mutualité Française
• MM. Norbert Bontemps , directeur Assurance des particuliers, Christian Grudé , directeur Métier santé et prévoyance, Mme Myriam Guigui , directeur juridique Assurance et distribution, et M. Olivier Nique , directeur des partenariats Santé chez PRO BTP, représentants de Sévéane , réseau de soins créé par Groupama et ProBTP
• M. Henry-P. Saulnier , président, Mme Catherine de la Boulaye et M. Bruno Depyper , administrateurs de l'Union des opticiens (UDO)
* 1 Indicateur statistique habituellement utilisé dans les comparaisons internationales et qui recouvre la consommation de soins hospitaliers, de soins de ville, de transports de malades, de médicaments et d'autres biens médicaux.
* 2 Source : Comptes nationaux de la santé 2011. Les statistiques peuvent varier selon les sources en raison de champs d'études différents (prise en compte de certaines primes d'invalidité ou de maternité par exemple) et de difficultés dans la collecte d'informations. Selon les comptes nationaux de santé 2012 publiés en juin 2013, les prestations totales de « frais de soins » versées par les complémentaires s'élèvent à 26,1 milliards d'euros en 2011 et les primes perçues à 32,3 milliards.
* 3 L'utilisation par les hôpitaux du tarif journalier de prestations (TJP) pour augmenter leurs recettes, par ailleurs contraintes dans le cadre des évolutions de l'Ondam et des tarifs, explique certainement cette hausse. En effet, le TJP sert de base au calcul du ticket modérateur à la charge des patients, donc des organismes complémentaires. Voir le rapport d'information Sénat de Jacky Le Menn et Alain Milon sur le financement des établissements de santé, n° 703 (2011-2012), pages 25 et 26.
* 4 Loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie.
* 5 Article L. 182-3 du code de la sécurité sociale.
* 6 Loi n° 2008-1330 du 17 décembre 2008, article 36 ; dispositions insérées à l'article L. 162-14-3 du code de la sécurité sociale.
* 7 Hors-série du 2 ème trimestre 2013 - chiffres du marché 2012.
* 8 Décision n° 13-D-05 du 26 février 2013 relative à des pratiques mises en oeuvre par la société Kalivia dans le secteur de l'optique-lunetterie.
* 9 Cet avis mentionne une augmentation de 39 % entre 1997 et 2007.
* 10 Avis n° 09-A-46 du 9 septembre 2009 relatif aux effets sur la concurrence du développement de réseaux de soins agréés.
* 11 Décision précitée n° 13-D-05 du 26 février 2013 relative à des pratiques mises en oeuvre par la société Kalivia dans le secteur de l'optique-lunetterie.
* 12 Avis précité n° 09-A-46 du 9 septembre 2009.
* 13 Arrêt n° 631 du 18 mars 2010, deuxième chambre civile, pourvoi n° 09-10.241.
* 14 Arrêt n° 631 du 18 mars 2010, deuxième chambre civile, pourvoi n° 09-10.241.







