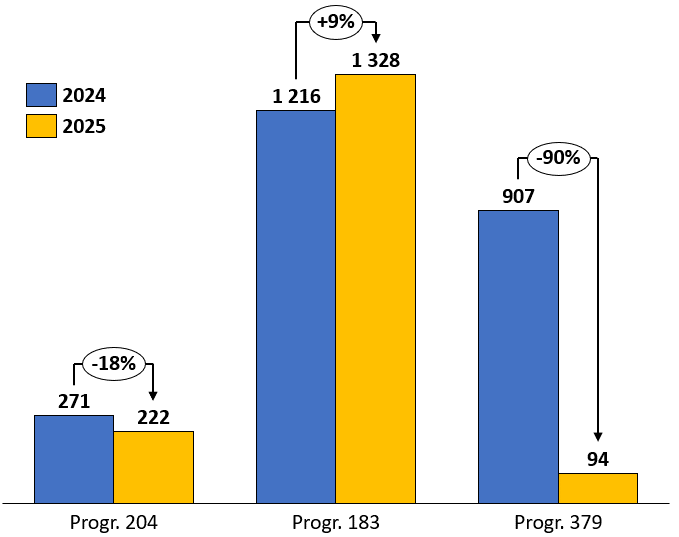- L'ESSENTIEL
- I. UNE ANNÉE 2025 MARQUÉE PAR LA
RIGUEUR BUDGÉTAIRE POUR LE PROGRAMME 204
- II. UNE VOLONTÉ DE CONTENIR LA PROGRESSION
DES CRÉDITS DU PROGRAMME 203 QUI SEMBLE ATTEINDRE SES
LIMITES
- A. À PÉRIMÈTRE CONSTANT, DES
DÉPENSES D'AME TOUJOURS DYNAMIQUES EN RAISON DE L'AUGMENTATION DU NOMBRE
DE BÉNÉFICIAIRES
- B. L'AME : UN DISPOSITIF À ADAPTER POUR
EN CIRCONSCRIRE LES ENJEUX ET MIEUX MAÎTRISER LA
DÉPENSE
- C. UNE PARFAITE STABILITÉ DE LA DOTATION DE
L'ÉTAT AU FIVA AU PRIX D'UNE COMPENSATION SUBSTANTIELLE PAR LA
BRANCHE AT-MP
- A. À PÉRIMÈTRE CONSTANT, DES
DÉPENSES D'AME TOUJOURS DYNAMIQUES EN RAISON DE L'AUGMENTATION DU NOMBRE
DE BÉNÉFICIAIRES
- III. UNE POURSUITE DU REVERSEMENT DES
CRÉDITS EUROPÉENS À L'ASSURANCE MALADIE AU TITRE DU
SÉGUR INVESTISSEMENT VIA LE PROGRAMME 379
- I. UNE ANNÉE 2025 MARQUÉE PAR LA
RIGUEUR BUDGÉTAIRE POUR LE PROGRAMME 204
- EXAMEN EN COMMISSION
- LISTE DES PERSONNES ENTENDUES
ET CONTRIBUTIONS ÉCRITES
SOMMAIRE
I. UNE ANNÉE 2025 MARQUÉE PAR LA RIGUEUR BUDGÉTAIRE POUR LE PROGRAMME 204 6
A. DES CRÉDITS EN BAISSE DE 18 % PAR RAPPORT À 2024 6
1. Des annulations de crédits supplémentaires en 2024, répercutées dans la projection 2025 6
2. Un budget fortement contraint en 2025 6
B. UNE PÉNALISATION INÉVITABLE DES ACTIONS DE PRÉVENTION ET DE SÉCURITÉ SANITAIRE 8
1. Des dépenses pour partie incompressibles 8
2. Un sous-financement dommageable des actions de santé publique 9
II. UNE VOLONTÉ DE CONTENIR LA PROGRESSION DES CRÉDITS DU PROGRAMME 203 QUI SEMBLE ATTEINDRE SES LIMITES 10
A. À PÉRIMÈTRE CONSTANT, DES DÉPENSES D'AME TOUJOURS DYNAMIQUES EN RAISON DE L'AUGMENTATION DU NOMBRE DE BÉNÉFICIAIRES 10
1. Une progression du nombre du bénéficiaires non maîtrisée 10
2. Après une sur-exécution budgétaire en 2024, une incertaine maîtrise des dépenses en 2025 11
B. L'AME : UN DISPOSITIF À ADAPTER POUR EN CIRCONSCRIRE LES ENJEUX ET MIEUX MAÎTRISER LA DÉPENSE 12
1. Un dispositif sanitaire utile à adapter 12
2. Un amendement visant à modifier les conditions de prise en charge des soins programmés non urgents 13
C. UNE PARFAITE STABILITÉ DE LA DOTATION DE L'ÉTAT AU FIVA AU PRIX D'UNE COMPENSATION SUBSTANTIELLE PAR LA BRANCHE AT-MP 13
III. UNE POURSUITE DU REVERSEMENT DES CRÉDITS EUROPÉENS À L'ASSURANCE MALADIE AU TITRE DU SÉGUR INVESTISSEMENT VIA LE PROGRAMME 379 14
LISTE DES PERSONNES ENTENDUES ET CONTRIBUTIONS ÉCRITES 27
L'ESSENTIEL
Réunie le 27 novembre 2024 sous la présidence de Philippe Mouiller, la commission a adopté le rapport pour avis de Florence Lassarade sur les crédits de la mission « Santé ». Elle a pris acte de l'importante diminution des crédits de la mission et regretté que des coupes budgétaires affectent substantiellement la conduite des missions relevant du programme 204.
Dans ce contexte, alors que seuls les crédits de l'aide médicale d'État (AME) seraient en augmentation, la commission a souhaité porter un amendement de crédits pour minorer les dépenses de cette action de 200 millions d'euros, au soutien d'un amendement de lettre visant à adapter les modalités de prise en charge de certains soins non urgents programmés.
· Pour 2025, le PLF initial prévoit un montant de crédits de 1 643,32 millions d'euros, soit une diminution de près de 40 % du montant des crédits de la mission votés en loi de finances initiale (LFI) pour 2024.
Cette forte baisse est principalement imputable au programme 379, qui peut enregistrer des variations importantes d'une année sur l'autre en raison du calendrier de versement des crédits européens délégués à la France au titre du volet investissement du Ségur. Ces variations n'emportent pas de conséquences sur le programme d'investissement prévisionnel au financement duquel il contribue.
En revanche, la forte diminution des crédits du programme 204 devrait affecter très concrètement l'exécution des missions relevant de son périmètre, en particulier dans le champ de la prévention et de la sécurité sanitaire.
Seuls les crédits de l'AME sont en progression, de 9,2 % par rapport au montant des crédits votés en LFI pour 2024.
I. UNE ANNÉE 2025 MARQUÉE PAR LA RIGUEUR BUDGÉTAIRE POUR LE PROGRAMME 204
A. DES CRÉDITS EN BAISSE DE 18 % PAR RAPPORT À 2024
1. Des annulations de crédits supplémentaires en 2024, répercutées dans la projection 2025
Le décret n° 2024-124 du 21 février 2024 a procédé à une annulation de crédits d'un montant de 20 millions d'euros sur le budget du programme 204 voté pour 2024. Ces annulations de crédits ont été principalement répercutées sur les opérateurs de santé, notamment l'INCa et l'agence de santé de Wallis-et-Futuna, et sur les frais de justice, en particulier pour l'indemnisation des victimes de la Dépakine.
|
Annulations de crédits (en crédits de paiement) |
|
|
INCa |
2 723 999 € |
|
Anses |
772 020 € |
|
ANS |
43 858 € |
|
Agence de Wallis-et-Futuna |
1 608 032 € |
|
Frais de justice (dont Dépakine) |
3 200 301 € (2 694 301 €) |
|
Modernisation de l'offre de soins |
1 592 258 € |
L'impact de ces annulations est pris en compte dans la construction du budget pour 2025.
2. Un budget fortement contraint en 2025
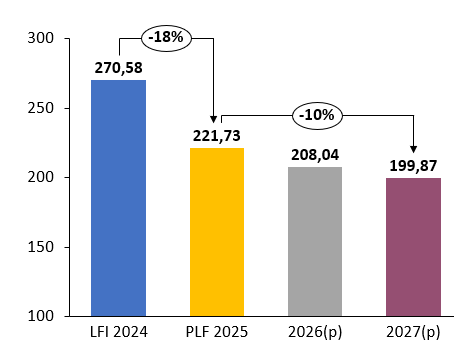
En 2025, le programme 204 pâtit d'une réduction du montant de ses crédits de 18,05 % par rapport à la loi de finances pour 2024. Les crédits alloués au programme s'élèvent à 221,73 millions d'euros, contre 270,58 millions d'euros en 2024.
Cette réduction des moyens consacrés aux actions de prévention et de sécurité sanitaire semble appelée à se poursuivre puisque le PLF pour 2025 fait état d'une prévision de baisse des crédits du programme de près de 10 % d'ici 2027. Pour 2025, un amendement du Gouvernement devrait encore minorer de 10 millions d'euros le montant des crédits du programme.
|
Évolution du montant des crédits
(en millions d'euros) *(p) : prévisions indicatives inscrites dans le PLF pour 2025 |
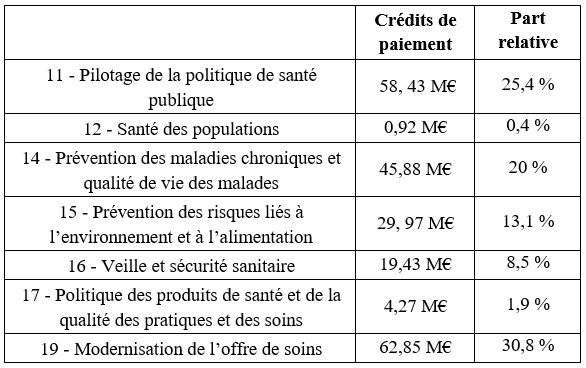
Le programme se compose de sept actions au poids financier très inégal. Parmi elles, deux actions concentrent l'essentiel des réductions de crédits : l'action 11 « Pilotage de la politique de santé publique » (- 19,4 %) et l'action 16 « Veille et sécurité sanitaire » (- 65,92 %).
· À propos de l'action 11, la direction générale de la santé (DGS) indique que les baisses de crédits devraient être principalement imputées sur le développement et l'exploitation de systèmes d'information en santé publique, ainsi que sur les partenariats associatifs et les dépenses afférentes aux dossiers juridiques et contentieux.
1 million d'euros est notamment retiré de l'enveloppe permettant de mettre en oeuvre des actions d'informations envers les personnes susceptibles d'avoir été victimes de la Dépakine, pour qu'elles puissent recourir à l'Oniam.
La DGS relève pourtant qu'« une nécessité de crédits pourrait se dessiner en 2025 » pour couvrir la totalité des dépenses juridiques et contentieuses1(*). À ce stade, une partie de la baisse des crédits projetée sur cette action en 2025 vise à redéployer des financements pour contribuer à la résorption du déficit structurel de l'Agence de santé de Wallis-et-Futuna (action 19).
· L'action 16 est également amputée d'une part substantielle de ses financements, qui résulte du calendrier de mise en oeuvre des projets européens RescUE, ayant induit des dépenses principalement sur 2023 et 2024.
· Par ailleurs, au sein de l'action 19, les crédits dédiés à l'indemnisation des membres de jury dans le cadre des certifications et des actions de validation des acquis de l'expérience (VAE) sont réduits de près de moitié (0,7 million d'euros provisionnés en 2025 contre 1,3 million d'euros en 2024). Or, la DGS indique que cette activité connaît une dynamique importante en 2024, et qu'il existe un risque « que l'activité de VAE soit fortement ralentie en 2025 voire suspendue si l'ASP2(*) n'est plus en mesure d'indemniser les membres de jury en l'absence de crédits ».
B. UNE PÉNALISATION INÉVITABLE DES ACTIONS DE PRÉVENTION ET DE SÉCURITÉ SANITAIRE
1. Des dépenses pour partie incompressibles
Une part substantielle des dépenses du programme 204 sont, de fait, peu ou non pilotables en raison des facteurs d'évolution exogènes auxquels elles obéissent.
· Ces dépenses relèvent en premier lieu des actions juridiques et contentieuses qui engagent la responsabilité de l'État : 40,6 millions d'euros leur seraient alloués en 2025. Les crédits dédiés aux contentieux de la DGOS sont notamment en baisse.
Concernant plus spécifiquement les crédits alloués à l'Oniam, la dynamique de dépense enregistrée en 2024 conduit à constater un déficit de financement qui devrait se traduire par un versement complémentaire de crédits avant la fin de l'année3(*). Cette dynamique, qui s'explique par l'accélération des indemnisations au titre de la Dépakine, devrait se poursuivre en 2025. Le même montant de crédits ayant été prévu en 2024 et 2025 pour ces dépenses, l'action est donc en situation de sous-financement sur 2025.
· L'Agence de santé de Wallis-et-Futuna, dont le financement dépend intégralement de l'État et qui souffre d'un sous-financement chronique, bénéficie d'une dotation de 53,6 millions d'euros en crédits de paiement pour 2025.
Cette dotation, en hausse de 2,7 millions d'euros par rapport à la LFI pour 2024, doit notamment contribuer à apurer la dette de l'Agence auprès de l'Agence Française du Développement (cf. infra). Alors que la DGS estime le besoin de financement annuel de l'Agence à 60 millions d'euros environ, le montant de la dotation dont elle bénéficie conduit chaque année à procéder à une rectification budgétaire4(*).
À l'appui d'un plan pluriannuel, il est attendu de l'Agence qu'elle maîtrise davantage ses dépenses, principalement concentrées sur deux postes : la masse salariale (environ 45 % du budget de l'agence) et les évacuations sanitaires (environ 35 % du budget de l'agence), très largement organisées vers la Nouvelle-Calédonie. Les dépenses liées aux évacuations sanitaires ont fortement progressé ces dernières années, passant de 15,3 millions d'euros en 2019 à 20,9 millions d'euros en 2023.
L'Agence de santé de
Wallis-et-Futuna :
une situation financière
particulièrement fragile
L'Agence de santé de Wallis-et-Futuna, qui ne bénéficie d'aucune ressource propre, hérite d'une situation financière critique depuis plusieurs années. Ayant souscrit un emprunt de 26,6 millions d'euros auprès de l'AFD en 2015, l'Agence a bénéficié d'un recalibrage de sa dotation, passée de 26 millions d'euros en 2013 à 46,6 millions d'euros en 2023. La conjonction de plusieurs facteurs récents5(*) ont néanmoins conduit à des exercices successivement déficitaires en 2022 et 2023.
Dans ce contexte, la reconstruction de l'hôpital de Futuna est un projet immobilier d'envergure qui bénéficie d'un important soutien financier au titre du Ségur investissement. Le besoin en investissement est évalué à 32,6 millions d'euros ; des délégations de crédits sont attendues entre 2025 et 2028, dont 4,5 millions d'euros dès 2025 au titre de ce projet.
· Enfin, deux autres opérateurs de l'État concentrent une part substantielle des ressources du programme : l'INCa, dont la dotation s'élève à 34,5 millions d'euros, et l'Anses, à laquelle 25 millions d'euros sont délégués.
2. Un sous-financement dommageable des actions de santé publique
La prévention et l'éducation à la santé, qui sont au coeur des politiques de ce programme, devraient être fortement pénalisées en 2025.
Compte tenu de l'impossibilité de restreindre le montant de certaines dépenses (cf. supra), les coupes budgétaires devraient porter prioritairement, selon les informations communiquées par la DGS, sur les financements associatifs, les systèmes d'information en santé publique et, éventuellement, sur l'INCa et l'Anses. À ce stade, la ventilation des économies à réaliser par poste n'est pas connue.
· L'action 11 contribue notamment au soutien financier et à l'organisation du partenariat associatif dans une grande diversité de champs d'actions : santé sexuelle, prévention des addictions, santé mentale, santé environnementale, nutrition-santé et sport-santé. Le financement de ces associations, qui jouent un rôle essentiel de prévention, de plaidoyer et d'accompagnement des usagers, devrait être fragilisé en 2025.
· Le développement et l'exploitation des systèmes d'information (SI) en santé publique devraient également être concernés par les réductions de crédits, alors même qu'ils contribuent de façon essentielle à la préparation et à la gestion des urgences sanitaires et des situations de crise. Les projets financés dans ce cadre correspondent notamment à l'exploitation du SI-VIC (suivi des victimes hospitalisées en cas d'évènement sanitaire grave de grande ampleur), à la refonte du SI du centre de crise sanitaire, et au développement de LABOé-SI pour renforcer la surveillance épidémiologique assurée par Santé publique France.
· Enfin, si les dotations allouées à l'INCa et à l'Anses sont parfaitement stables par rapport au PLF 2024, la DGS indique que des coupes budgétaires pourraient être réalisées sur le financement de ces deux opérateurs, notamment en s'appuyant sur la trésorerie de l'INCa.
Or, la capacité de ces deux agences à assurer la totalité de leurs missions dans le respect des orientations prioritaires fixées par leurs contrats d'objectifs et de performance (COP6(*)) respectifs, constitue un point de vigilance nécessaire. L'année 2025 sera notamment marquée, pour l'INCa, par le déploiement d'un nouveau programme de dépistage organisé du cancer du poumon ainsi que par le démarrage de la feuille de route 2025-2030.
II. UNE VOLONTÉ DE CONTENIR LA PROGRESSION DES CRÉDITS DU PROGRAMME 203 QUI SEMBLE ATTEINDRE SES LIMITES
A. À PÉRIMÈTRE CONSTANT, DES DÉPENSES D'AME TOUJOURS DYNAMIQUES EN RAISON DE L'AUGMENTATION DU NOMBRE DE BÉNÉFICIAIRES
1. Une progression du nombre du bénéficiaires non maîtrisée
95 % des dépenses d'AME concernent l'AME de droit commun (1 248,6 millions d'euros), les soins urgents7(*) (70 millions d'euros) et les autres dispositifs8(*) (1 million d'euros) ne représentant qu'une part marginale du budget de l'action.
L'évolution des dépenses de l'AME est principalement dépendante du nombre de ses bénéficiaires, elle-même liée à l'évolution des flux migratoires, par nature complexe à anticiper. Si la tendance est globalement celle d'une croissance continue depuis l'instauration du dispositif, on observe une accélération récente de la hausse du nombre de bénéficiaires (+ 20 % entre 2021 et 2023, et + 11 % entre 2022 et 2023, contre moins de 3 % en taux de croissance annuel moyen entre 2013 et 2019). Au 31/12/2023, on dénombrait 456 689 bénéficiaires, dont 44 236 en outre-mer. En 2024 et 2025, il est projeté une décélération de ce nombre.
NB : depuis le 1er janvier 2020, la durée de maintien des droits à l'assurance maladie après l'expiration des titres de séjour et attestations de demande d'asile des assurés est passée de 12 mois à 6 mois. Cette évolution a pu conduire à une augmentation du nombre de bénéficiaires de l'AME.
Les mineurs étrangers représentent environ 25 % des bénéficiaires de l'AME.
La dépense d'AME est également corrélée à la dépense moyenne par bénéficiaire. Après la forte baisse constatée au cours de la période de crise sanitaire, cette dépense moyenne est en hausse en 2022 et en 2023 ; elle s'établit à 2 480 euros en 2023. En 2024, on observe une hausse de la dépense moyenne par consommant sur l'ensemble des postes de dépenses de l'AME, soit + 1 % sur les produits de santé, + 2,3 % pour les autres soins de ville et + 0,6 % pour les prestations hospitalières.
En 2025, l'évolution des dépenses d'AME par rapport à 2024 résulterait essentiellement de la hausse du taux de consommants pour les prestations hospitalières.
2. Après une sur-exécution budgétaire en 2024, une incertaine maîtrise des dépenses en 2025
La prévision budgétaire pour 2025 est construite sur la base de la prévision actualisée de 2024. Or, au 31 décembre 2024, un complément de financement évalué à 72 millions d'euros sera nécessaire pour couvrir les dépenses d'AME de l'année. Pour mémoire, le décret précité n° 2024-124 du 21 février 2024 avait procédé à une annulation de crédits de 50 millions d'euros sur l'action de l'AME.
Pour 2025, la prévision intègre ce rebasage de 72 millions d'euros, une progression de dépenses de 64 millions d'euros pour l'AME de droit commun et une projection d'économies de 25 millions d'euros.
Alors que le PLF pour 2025 prévoit pour l'AME des crédits en hausse de 9,2 % par rapport au montant des crédits présentés en PLF pour 2024 - le budget total de l'action s'établit à 1 319,59 millions d'euros -, le ministre chargé du budget et des comptes publics a annoncé l'intention du Gouvernement de raboter les crédits de cette action, pour conserver un montant de crédits constants par rapport à 2024. Cette intention devrait alors se traduire par une correction à la baisse d'environ 110 millions d'euros.
Pourtant, une décision unilatérale de baisse des crédits de l'État au financement de l'AME ne permettra pas de réduire son coût effectif. Sans réforme de fond, une telle baisse se traduirait seulement par une moindre couverture des dépenses de l'AME supportées en priorité par les établissements de santé, et par les professionnels de santé en ville.
B. L'AME : UN DISPOSITIF À ADAPTER POUR EN CIRCONSCRIRE LES ENJEUX ET MIEUX MAÎTRISER LA DÉPENSE
1. Un dispositif sanitaire utile à adapter
Dans le cadre de l'examen du projet de loi visant à contrôler l'immigration, améliorer l'intégration en novembre 2023, le Sénat a adopté un amendement visant à transformer l'AME en aide médicale d'urgence (AMU) pour restreindre le panier des soins pris en charge. Cette mesure n'a finalement pas été retenue dans la loi.
À cette occasion, la Première Ministre Élisabeth Borne avait commandé un rapport à Patrick Stefanini et Claude Évin, remis en décembre 2023. Ce rapport indique que l'AME est un dispositif sanitaire utile, globalement maîtrisé et bien cadré sur le plan réglementaire, mais qui subit l'augmentation du nombre de ses bénéficiaires.
Il propose plusieurs évolutions du dispositif, de nature principalement législative, par exemple le fait de réserver la qualité d'ayant-droit aux seuls enfants mineurs, ou la bascule sous un régime d'accord préalable permanent de certains soins non urgents actuellement pris en charge sans condition au terme de 9 mois d'admission à l'AME.
Le rapport suggère également un renforcement de la politique de contrôle a priori des demandes et a posteriori pour lutter contre la fraude.
2. Un amendement visant à modifier les conditions de prise en charge des soins programmés non urgents
À l'occasion de l'examen du PLF pour 2025 et de la présente mission, la commission a souhaité explorer certaines recommandations formulées par le rapport précité.
Alors que plusieurs pays européens, à l'instar de l'Allemagne, s'appuient sur des régimes d'accord préalable pour la prise en charge de soins non urgents programmés, ce dispositif reste marginal en France, limité aux neuf premiers mois d'admission à l'AME et à une liste de soins qui pourrait être réétudiée.
La commission a considéré qu'une extension du régime d'accord préalable pour la prise en charge des soins programmés non urgents permettrait de répondre à l'objectif de maîtrise de la dépense de santé, tout en renforçant la confiance dans le dispositif de l'AME.
En conséquence, la commission a adopté un amendement visant à adapter le modèle de prise en charge des soins programmés non urgents, ainsi qu'un amendement minorant de 200 millions d'euros le montant des crédits alloués à l'AME en 2025.
Sans réforme de fond, une baisse des crédits de l'AME se traduirait seulement par une moindre couverture des dépenses de l'AME constatées par les établissements de santé et par les professionnels de santé en ville.
C. UNE PARFAITE STABILITÉ DE LA DOTATION DE L'ÉTAT AU FIVA AU PRIX D'UNE COMPENSATION SUBSTANTIELLE PAR LA BRANCHE AT-MP
Le fonds d'indemnisation des victimes de l'amiante (Fiva) est l'organisme d'indemnisation complémentaire pour les victimes reconnues atteintes d'une maladie professionnelle liée à l'amiante, et l'unique organisme d'indemnisation pour les personnes qui ne bénéficient pas d'une couverture contre les risques accidents du travail et maladies professionnelles.
En 2024, le nombre de nouveaux dossiers de demandes d'indemnisation connaît une dynamique importante (+ 16,7 % à fin août par rapport à la même période sur 2023), qui rompt avec la baisse observée en 2022 et 2023. À fin 2024, les dépenses d'indemnisation devraient ainsi atteindre 407 millions d'euros, en hausse de 21 % par rapport à 2023.
Outre cet effet volume, l'augmentation des dépenses d'indemnisation résulte d'un effet prix, tenant aux revalorisations successives du barème d'indemnisation des préjudices extrapatrimoniaux, à celle des rentes versées par le Fiva et, enfin, au revirement de jurisprudence de la Cour de cassation en 2023 ayant conduit à ne plus déduire de la rente versée par le Fiva le montant de celle versée par la sécurité sociale.
En 2025, le Fiva bénéficie d'une parfaite stabilité de la dotation que lui alloue l'État, à hauteur de 8 millions d'euros. Si celle-ci relève d'une mesure de solidarité nationale vis-à-vis des victimes non professionnelles, il faut pourtant constater que l'équilibre financier du Fiva repose très largement et de plus en plus sur le transfert de la branche AT-MP, dont le montant aura plus que doublé en deux ans, passant de 220 millions d'euros en 2023 à 465 millions d'euros en 2025.
Au regard de l'effort consenti par cette branche qui devrait connaître une dégradation brutale de son solde dans les prochaines années, l'absence de relèvement de la dotation de l'État ne manque pas d'interroger, alors que sa dotation devrait s'inscrire dans une logique de juste contribution à l'indemnisation des victimes.
III. UNE POURSUITE DU REVERSEMENT DES CRÉDITS EUROPÉENS À L'ASSURANCE MALADIE AU TITRE DU SÉGUR INVESTISSEMENT VIA LE PROGRAMME 379
Le programme 379 est un programme de compensation de dépenses diverses par l'État à l'assurance maladie. En 2025, ce programme ne comprend plus qu'une seule action, à hauteur de 94 millions d'euros, qui concerne le Ségur investissement au titre des dépenses inscrites au plan national de relance et de résilience (PNRR).
Ces dépenses sont compensées par l'État à l'assurance maladie grâce au reversement des recettes de la Facilité pour la reprise et résilience (FRR) de l'Union européenne. Ces crédits européens ont été alloués à la France en 2021 et font depuis l'objet de délégations selon un calendrier de décaissements prévus jusqu'en 2026, fixé par une convention conclue entre le ministère de l'économie, des finances et de l'industrie d'une part, et le ministère de la santé et de l'accès aux soins d'autre part. Le versement des fonds européens est opéré en contrepartie de cibles et de jalons à atteindre.
Les projets financés portent sur des opérations de rénovation immobilière, de construction d'établissements, de performance énergétique, de modernisation des équipements ou d'équipements visant à améliorer les conditions de travail.
En voie d'achèvement, les financements alloués au programme sont en forte diminution en 2025. La mise en extinction du programme est prévue en 2026.
Un programme de compensation de l'État
à l'assurance maladie de dépenses diverses
Depuis 2022, le programme 379 contribue à la relance de l'investissement dans les établissements de santé et les établissements médicosociaux, grâce au reversement par l'État de crédits européens permettant de compenser des dépenses du Ségur investissement supportées par l'assurance maladie.
Le programme 379 a également constitué une « passerelle » budgétaire pour compenser diverses dépenses à la sécurité sociale :
- en 2024, une action spécifique a permis de verser à la branche maladie une dotation en compensation de la perte de recettes liée à la baisse du taux de cotisation maladie due par les employeurs territoriaux, à hauteur de 342 millions d'euros, suite à la hausse des cotisations à la CNRACL au 1er janvier 2024 ;
- l'action « compensation à la sécurité sociale du coût des dons de vaccins à des pays tiers », qui figurait encore dans la maquette du programme 379 en 2024, disparaît également en 2025, aucune nouvelle dépense n'étant prévue au titre de l'exercice 2025 ni des exercices suivants.
Le programme 379 devrait donc être mis en extinction en 2026, au terme du versement des crédits de la FRR de l'Union européenne.
Réunie le mercredi 27 novembre 2024 sous la présidence de Philippe Mouiller, la commission des affaires sociales a donné un avis favorable aux crédits de la mission sous réserve de l'adoption d'un amendement n° II-249 adaptant les modalités de prise en charge des soins programmés non urgents, et d'un amendement n° II-250 tirant les conséquences du précédent, en minorant de 200 millions d'euros les crédits de l'aide médicale d'État.
EXAMEN EN COMMISSION
Réunie le mercredi 27 novembre 2024, sous la présidence de Philippe Mouiller, président, la commission examine le rapport pour avis de Mme Florence Lassarade sur le projet de loi de finances pour 2025 (mission « Santé »).
M. Philippe Mouiller, président. - Nous en venons à l'examen du rapport pour avis de notre collègue Florence Lassarade sur les crédits de la mission « Santé » du projet de loi de finances (PLF) pour 2025.
Mme Florence Lassarade, rapporteure pour avis de la mission « Santé ». - Le budget de l'État, comme celui de la sécurité sociale, est fortement contraint - c'est le leitmotiv de cet automne budgétaire.
Sans surprise, celui de la mission « Santé » est aussi marqué par la recherche d'économies, puisque le PLF pour 2025 prévoit de l'amputer de 40 % du montant des crédits que nous avions adoptés lors du PLF pour 2024. En 2025, son budget s'établirait ainsi à 1,643 milliard d'euros. Mais cette diminution drastique cache en réalité des évolutions contrastées, qui ne relèvent pas toutes d'une austérité budgétaire.
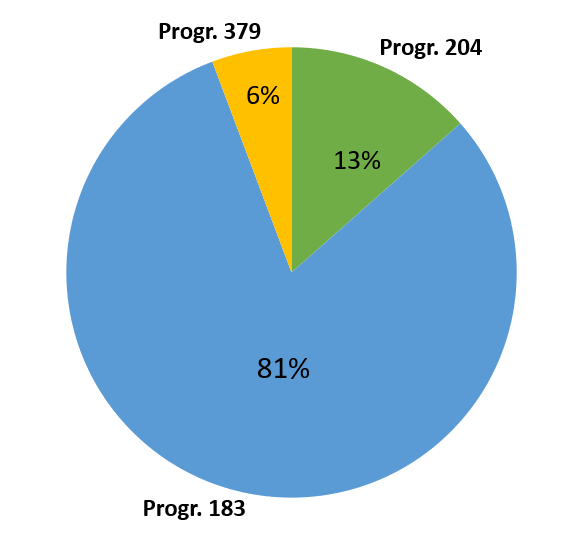
La mission « Santé » se compose de trois programmes.
Le programme 204 « Prévention, sécurité sanitaire et offre de soins » permet de financer diverses actions de santé publique dans le champ de la promotion de la santé et de la sécurité sanitaire. Il disposerait d'un budget de 222 millions d'euros en 2025.
Le programme 183 « Protection maladie » correspond presque exclusivement au financement de l'aide médicale d'État (AME). Il représenterait 1,327 milliard d'euros, c'est-à-dire plus de 80 % du total des crédits de la mission.
Enfin, le programme 379 « Reversement à la sécurité sociale des recettes de la Facilité pour la Relance et la Résilience (FRR) européenne au titre du volet « Ségur investissement » du plan national de relance et de résilience (PNRR) » permet à l'État de reverser des crédits européens à la sécurité sociale pour financer des investissements programmés dans le domaine de la santé. Ces transferts s'élèveraient en 2025 à 94 millions d'euros.
Si l'on met à part le dernier programme, qui enregistre d'importantes variations d'une année sur l'autre, en raison du calendrier de reversement des fonds européens, la baisse des crédits alloués à la mission est en réalité limitée à 4,2 %, avec toutefois deux tendances opposées qui doivent être relevées.
D'un côté, le programme 204, dédié à la prévention et à la sécurité sanitaire, subit une forte diminution de ses crédits, de l'ordre de 18 %. Il est à craindre que cette contrainte budgétaire affecte concrètement l'exécution des actions relevant de ce programme - la direction générale de la santé (DGS) a elle-même exprimé des inquiétudes en ce sens.
De l'autre, l'AME connaît une évolution à la hausse de ses crédits, de 9,2 %, soutenue principalement par l'augmentation du nombre de ses bénéficiaires, et plus marginalement par l'évolution de la dépense moyenne par bénéficiaire. Le Gouvernement a annoncé il y a quelques semaines son intention de réduire le budget de cette action, pour conserver un montant de crédits constant par rapport à 2024. Pourtant, sans réforme du dispositif, une baisse des crédits alloués à l'AME ne saurait se traduire que par une moindre couverture des dépenses effectivement constatées, à la charge directe des établissements de santé et des professionnels de ville.
Je ne m'attarderai pas sur le dernier programme, simple passerelle budgétaire destinée à faire transiter des fonds par le budget de l'État, et qui devrait disparaître en 2026 avec la fin du calendrier de reversement des fonds européens.
Revenons pour commencer, si vous le voulez bien, sur le programme 204. Entre le PLF pour 2024 et le PLF pour 2025, son budget prévisionnel est passé de 270 millions d'euros à 222 millions d'euros. Selon la DGS, ces économies devraient principalement porter sur l'exploitation des systèmes d'information en santé publique, les partenariats associatifs, ainsi que sur les dépenses juridiques liées aux divers contentieux de l'État.
Cette tendance semble appelée à s'inscrire dans la durée. D'ici à 2027, le programme 204 devrait encore voir ses crédits diminuer de près de 10 %. Malheureusement, les actions de santé publique sont des cibles d'économies faciles, peu visibles et indolores à court terme. Elles abîment pourtant des fondamentaux fragiles, alors que le renforcement de la prévention devrait constituer une priorité et un horizon de nos politiques de santé.
La réalisation de coupes budgétaires dans le développement et l'exploitation des systèmes d'information est également préoccupante, car ces outils contribuent de façon essentielle à la préparation des situations de crise et à la gestion des urgences sanitaires. Parmi les projets en cours, figurent par exemple la refonte du système d'information du centre de crise sanitaire ministériel et le développement du logiciel LABOé-SI, en relais du système d'information national de dépistage (SI-DEP), bien connu depuis l'épisode de la covid-19, qui doit permettre de renforcer la surveillance épidémiologique assurée par Santé publique France.
Des coupes budgétaires sont également prévues dans les dépenses juridiques et contentieuses, qui sont pourtant des dépenses incompressibles, par nature non pilotables. Or la DGS indique que des crédits complémentaires pourraient être nécessaires sur ce poste, en raison du dynamisme des dépenses d'indemnisation des victimes de la Dépakine, qui conduit déjà à un sous-financement de l'action en 2024. En 2025, 1 million d'euros sera retiré sur les actions d'information envers les potentielles victimes, pour leur permettre de recourir à l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (Oniam). À ce stade, les économies projetées sur ce poste seraient redéployées pour contribuer à la résorption du déficit de l'Agence de santé de Wallis-et-Futuna, dont la situation financière demeure particulièrement fragile, malgré un quasi-doublement du montant de sa dotation en dix ans.
Je rappelle que le programme 204 contribue aussi au financement de l'Institut national du cancer (Inca) et de l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses). Si leurs dotations sont stables entre 2024 et 2025, il conviendra d'être attentifs à tout éventuel transfert ou à toute annulation de crédits qui pourrait peser sur la capacité de ces opérateurs à assurer la totalité de leurs missions. En tant que présidente du groupe d'études Cancer, je serai évidemment vigilante à la bonne mise en oeuvre de la nouvelle feuille de route déclinant, à partir de 2025, la seconde phase de la stratégie décennale de lutte contre le cancer.
Enfin, si leur poids apparaît mineur dans les financements totaux du programme, il me semble qu'une attention doit être portée aux crédits prévus pour l'indemnisation des jurys dans le cadre des actions de certification et de validation des acquis de l'expérience professionnelle : ceux-ci diminuent de près de 50 % entre 2024 et 2025, ce qui pourrait conduire, de l'aveu même de la DGS, à un fort ralentissement de ces actions en 2025.
Venons-en à présent à l'examen du programme 183. Celui-ci intègre, aux côtés de l'AME, une dotation de 8 millions d'euros au Fonds d'indemnisation des victimes de l'amiante (Fiva). La participation de l'État au financement du Fiva est devenue accessoire, pour ne pas dire négligeable. Cette dotation, marginale au regard des besoins du Fiva, ne fait l'objet d'aucune revalorisation pour 2025. En parallèle pourtant, la contribution de la branche accidents du travail et maladies professionnelles (AT-MP) aura plus que doublé entre 2023 et 2025, atteignant 465 millions d'euros.
Mais c'est bien l'AME qui constitue l'essence de ce programme, avec un budget de 1,319 milliard d'euros, en hausse de 9,2 % par rapport au montant des crédits présentés en PLF pour 2024. Cette progression sensible des dépenses d'AME trouve d'abord une explication dans la sur-exécution budgétaire qui sera constatée en 2024 : l'année devrait en effet se solder par un abondement de crédits de 72 millions d'euros pour couvrir les dépenses de l'année. Pour 2025, la prévision budgétaire intègre donc cette actualisation des dépenses courantes, et un besoin nouveau de financement de 64 millions d'euros, qui tient compte de la dynamique des dépenses constatées.
Le principal déterminant de la dépense d'AME demeure le nombre de bénéficiaires, dont l'augmentation quasi continue depuis la création du dispositif connaît une accélération récente. Entre 2021 et 2023, 20 % de bénéficiaires supplémentaires ont été enregistrés, alors que leur nombre augmentait en moyenne de moins de 3 % entre 2013 et 2019.
Aujourd'hui, l'AME bénéficie principalement aux étrangers en situation irrégulière attestant d'au moins trois mois de résidence effective en France et disposant de ressources limitées. Rappelons toutefois qu'un quart de ses bénéficiaires sont des mineurs étrangers qui, en leur qualité de mineurs protégés par la convention internationale relative aux droits de l'enfant, n'ont pas à disposer d'un titre de séjour.
Le rapport de Claude Évin et Patrick Stefanini, remis en décembre 2023 à la Première ministre Élisabeth Borne, a permis, me semble-t-il, d'éclairer utilement les débats relatifs à l'AME. Si elle est un dispositif sanitaire utile, qui contribue à la protection de la santé individuelle et collective, l'AME n'est pas exempte de toute nécessité d'évolution. Bien que globalement maîtrisé dans son format actuel, les auteurs du rapport considèrent, avec pragmatisme, que le dispositif pourrait légitimement évoluer, tant pour favoriser une meilleure maîtrise de la dépense que pour renforcer son acceptabilité collective et la confiance dans la mise en oeuvre de ce dispositif. Ils formulent à cette fin plusieurs propositions qui, sans déséquilibrer le dispositif, permettent néanmoins de le recentrer sur son enjeu essentiel : un accès aux soins inconditionnel et proportionné.
S'inspirant d'autres pays européens qui recourent au principe de l'accord préalable pour la prise en charge des soins non urgents programmés, les auteurs suggèrent notamment d'appliquer plus largement ce régime, qui demeure marginal en France. De quoi parle-t-on exactement ? De transformer la pratique de l'accord préalable en régime permanent, alors qu'elle n'est aujourd'hui mise en oeuvre qu'au cours des neuf premiers mois d'admission à l'AME. Pour mémoire, l'accord préalable ne concerne qu'un nombre d'actes restreint, fixé de façon limitative par la réglementation, qui inclut par exemple les interventions de la cataracte ou du canal carpien, la pose d'implants cochléaires ou d'une prothèse de genou. Le sens de cette proposition est donc qu'une autorité médicale se prononce systématiquement sur la pertinence d'une prise en charge de ces actes non urgents. Il ne s'agit pas de dégrader la prise en charge, mais de mieux la proportionner au besoin.
Il nous semble que le recours à ce modèle pour les seuls soins programmés non urgents permettrait de répondre aux critiques adressées à l'AME, sans engendrer de refus ni de renoncement aux soins. Il nous semble, par ailleurs, que la liste des prestations correspondant à ces soins pourrait être réexaminée. Le rapport Évin-Stefanini évoque, par exemple, les actes de masso-kinésithérapie, l'appareillage auditif et optique ou la pose de prothèses dentaires, autant d'actes qui pourraient opportunément intégrer cette liste.
En conséquence de ces observations, je vous proposerai un amendement visant à minorer de 200 millions d'euros le montant des crédits alloués à l'AME en 2025. Cet amendement sera soutenu par un autre amendement, déposé conjointement avec nos collègues de la commission des finances, relatif à l'adaptation du modèle de prise en charge des soins non urgents programmés, dans le sens que je viens d'évoquer.
Sans adaptation du dispositif lui-même, il est illusoire de penser maîtriser la dépense d'AME. En responsabilité, et sans remettre en cause notre vision de la solidarité collective, nous privilégions donc cette solution plutôt qu'une réduction pure et simple des crédits, qui laisserait peser une créance sur les hôpitaux et les professionnels de santé.
Mme Émilienne Poumirol. - La baisse des crédits alloués à la prévention est inquiétante. Ils ne représentent que 3 % du total des dépenses de santé, mais permettent, à long terme, de réaliser des économies. Soyons vigilants également à la diminution des subventions de l'Inca et de l'Anses, deux organismes très importants.
Concernant l'AME, il s'agit pour moi d'un dispositif indispensable de santé publique, qui permet de détecter précocement certaines maladies, en particulier infectieuses - et donc de réduire les temps d'hospitalisation -, mais aussi de suivre les pathologies chroniques ou les grossesses. La mission d'information sénatoriale sur l'avenir de la santé périnatale et son organisation territoriale a montré que les grossesses difficiles étaient plus fréquentes chez les femmes en situation de grande précarité. Nous voterons donc contre la diminution de 200 millions d'euros des crédits de l'AME.
Vous proposez par ailleurs un dispositif d'entente préalable pour les soins non urgents. Prenons l'exemple de la recrudescence de la tuberculose : il ne s'agit peut-être pas d'un acte urgent, mais bien d'un problème de santé publique.
Mme Véronique Guillotin. - Vous avez cité le rapport Évin-Stefanini, madame la rapporteure. Avez-vous réfléchi à des propositions plus précises portant sur la composition du panier de soins et sur une possible participation forfaitaire, à l'heure où tout le monde doit faire des efforts ?
M. Khalifé Khalifé. - Quand cesserons-nous ce saupoudrage inefficace pour promouvoir, enfin, une véritable politique de prévention, claire et systématique ?
M. Daniel Chasseing. - Sur le programme 204, nous pouvons faire confiance à la rapporteure pour préserver les crédits de la prévention.
S'agissant de l'AME, elle propose de maîtriser la dépense sans restreindre les actes urgents. L'idée d'un accord préalable pour la prise en charge de soins programmés me paraît plutôt pragmatique ; elle permet de contrôler la dépense sans diminuer l'accès aux soins urgents.
Mme Raymonde Poncet Monge. -Le Gouvernement avait prévu dans son projet initial d'augmenter de 9,2 % les crédits de l'AME, mais il souhaiterait à présent en rester à un budget constant par rapport à 2024. De votre côté, vous voulez réduire de 15 % les crédits de l'AME, tout en affirmant que le dérapage tient à la hausse du nombre de bénéficiaires et au coût moyen des soins, qui augmente pour tout le monde.
Vous proposez ainsi un amendement budgétaire hors-sol tendant à réduire de 200 millions d'euros le budget de l'AME, soit plus que la demande du Gouvernement. J'aimerais bien savoir sur quels soins précisément vous comptez réaliser ces économies...
Si vous voulez conserver les seuls soins urgents non programmés, il ne s'agit plus d'une AME, mais d'une aide médicale d'urgence (AMU), dont l'idée a été rejetée par le corps médical et les anciens ministres de la santé.
Vraiment, je m'interroge : où comptez-vous trouver ces 200 millions d'euros ?
Mme Anne Souyris. - Il n'y avait rien dans le PLFSS sur la prévention, et on veut encore diminuer les moyens qui lui sont consacrés, alors que nous aurions grand besoin d'un vaste plan de prévention et de santé environnementale. La France détient le record mondial du nombre de cancers du sein : il serait temps d'approfondir la recherche sur les causes environnementales de ces maladies et de mener des actions de prévention.
Sur l'AME, pourquoi vouloir instaurer une entente préalable ? Vous dites que cette évolution n'entraînera pas de renoncement aux soins, mais il y a déjà 40 % de non-recours à l'AME. Si l'on complexifie encore l'accès aux soins, ce taux ne pourra qu'augmenter.
Quand j'étais adjointe à la mairie de Paris, nous avions mis en place le dispositif « labo sans ordo », qui permettait à tous, y compris aux personnes qui n'avaient aucune couverture sociale, de venir directement réaliser un test de dépistage du VIH dans un laboratoire. Quand le dispositif est devenu national, les étrangers en ont été exclus, et beaucoup ont renoncé au dépistage, car la procédure était devenue plus complexe.
M. Alain Milon. - Je salue le travail réalisé sur l'AME par Claude Évin et Patrick Stefanini, deux personnalités de bords politiques différents, et je regrette qu'il ne fasse pas davantage consensus parmi nous.
Ne confondons pas politique de lutte contre l'immigration clandestine et politique de santé. En l'occurrence, il s'agit de contrôler l'opportunité de certains soins non urgents. Je souscris à l'idée d'un contrôle préalable pour de tels soins, même si, bien évidemment, en cas d'épidémie importante, le budget de l'AME sera nécessairement dépassé. Cette remarque vaut pour toute politique de guichet.
Mme Marie-Do Aeschlimann. - Je salue la proposition de la rapporteure visant à mieux encadrer l'AME sans porter préjudice à l'accès aux soins les plus urgents.
Je souhaiterais obtenir des précisions sur la situation à Mayotte, où l'AME ne s'applique pas en tant que telle, me semble-t-il, ainsi qu'en Guyane, deux départements particulièrement exposés à l'immigration irrégulière.
M. Dominique Théophile. - J'espère que la diminution des crédits dédiés à la prévention ne sera pas uniforme et qu'elle tiendra compte de la diversité des réalités territoriales. Pour les territoires d'outre-mer, où la prévention est un enjeu majeur, une telle baisse n'est pas envisageable.
Mme Florence Lassarade, rapporteure pour avis. - Il n'a jamais été question de restreindre l'accès aux soins urgents, et le suivi de grossesse en fait partie, madame Poumirol. Nous proposons simplement, en nous appuyant sur le rapport Évin-Stefanini, de soumettre à accord préalable les soins non urgents.
En tant que présidente du groupe d'études Cancer, je suis de très près le sujet de la prévention, et je me suis notamment intéressée aux centres régionaux de coordination des dépistages des cancers (CRCDC). La prévention, ce n'est pas seulement une question de crédits, c'est aussi une question d'état d'esprit. Il suffit de voir les réticences à la vaccination.
Madame Guillotin, en 2011, la France a établi un forfait à 30 euros par jour pour accéder à l'AME. Quoique théoriquement louable, la solution s'est révélée en pratique inapplicable, car la collecte du forfait s'est avérée trop complexe.
M. Khalifé a évoqué le sujet de la prévention. J'y suis tout à fait attentive.
J'ai rappelé que 25 % des bénéficiaires de l'AME sont mineurs, une proportion incompressible. Il n'y a aucune restriction de l'accès aux soins pour ces bénéficiaires du dispositif ; comme l'a expliqué Alain Milon, leur nombre augmente mécaniquement du fait de l'entrée de clandestins sur le territoire. C'est donc plutôt à ce volet qu'il faudra d'abord s'intéresser.
Madame Poncet Monge, il ne s'agit pas de supprimer la prise en charge des urgences dans les hôpitaux. En revanche, la liste des actes non urgents demeure à affiner avec la Caisse nationale d'assurance maladie (Cnam) et le Gouvernement. Le rapport Évin-Stefanini a en effet été élaboré dans un laps de temps très bref et ses auteurs n'ont pu mener à bien le travail qui aurait consisté à dresser cette liste.
Madame Souyris, force est de constater que les maladies sexuellement transmissibles, dont le VIH, sont actuellement galopantes par manque d'utilisation des moyens de protection disponibles, en particulier le préservatif. L'effort de prévention ne se révèle pas forcément coûteux. Il n'est du reste pas question de réduire le panier de soins de l'AME, et l'infection par le VIH sera toujours traitée.
Monsieur Milon, il conviendra assurément, en cas d'épidémie, de relever le niveau des crédits. Au moment de la crise de la covid-19, nous avons vu qu'aucune restriction financière n'avait été bloquante.
Madame Aeschlimann, la proportion des bénéficiaires de l'AME en outre-mer - elle atteint 90 % en Guyane - a justifié le déploiement de moyens importants qui autorisent des délais de traitement rapides. La CPAM assume la responsabilité du contrôle du dispositif, et il importe qu'elle assure effectivement ce contrôle. À Mayotte, où le système est spécifique, l'AME n'est pas applicable.
Monsieur Théophile, en matière de prévention, je serai tout particulièrement attentive à la situation des territoires où la vaccination n'emporte pas l'adhésion et où beaucoup de travail reste donc à mener.
Mme Chantal Deseyne. - Le panier de soins relève-t-il du champ législatif ou réglementaire ?
Mme Florence Lassarade, rapporteure pour avis. - Le cadre général relève du domaine de la loi. Cependant, la liste des prestations correspondant aux soins programmés non urgents est définie dans un décret. Pour son élargissement, c'est un chantier à conduire avec la Cnam.
M. Philippe Mouiller, président. - Nous procédons maintenant à l'examen des deux amendements de la rapporteure.
EXAMEN DES AMENDEMENTS DE LA RAPPORTEURE
Mme Florence Lassarade, rapporteure pour avis. - L'amendement n° II-249 vise à tirer les conséquences budgétaires d'un amendement prévoyant par ailleurs d'étendre le régime de l'autorisation préalable pour la prise en charge des frais relatifs aux prestations programmées non urgentes dont la liste est définie par l'article R.251-3 du code de l'action sociale et des familles, en instaurant un principe d'accord préalable permanent. Actuellement, le régime d'accord préalable n'est appliqué qu'au cours des neuf premiers mois d'admission à l'AME.
L'amendement tend également à appeler le Gouvernement à revoir la liste, fixée par cet article, des actes correspondant aux prestations programmées ne présentant pas un caractère d'urgence. En effet, cette liste s'avère aujourd'hui relativement limitée en France par rapport à d'autres pays européens. En Allemagne, par exemple, une autorisation préalable est nécessaire pour la rééducation physique, la psychothérapie, les soins à domicile, des dispositifs tels que les fauteuils roulants ou certains traitements dentaires. Le rapport Évin-Stefanini recommande d'ailleurs d'examiner l'élargissement de cette liste en faisant référence aux actes de masso-kinésithérapie, à l'appareillage auditif et optique, à la pose de prothèses dentaires, à l'hospitalisation à domicile ou aux soins médicaux et de réadaptation. Toutes ces pistes représentent des sources d'économies potentielles, qui doivent être explorées par le Gouvernement et mises en oeuvre par décret.
En conséquence, une minoration de 200 millions d'euros est proposée, afin d'anticiper la révision du panier de soins non urgents que le Gouvernement doit opérer.
L'amendement n° II-249 est adopté.
Mme Florence Lassarade, rapporteure pour avis. - L'amendement n° II-250 prévoit la prise en charge, sur accord préalable des CPAM, des prestations programmées ne présentant pas un caractère d'urgence.
L'amendement n° II-250 est adopté.
La commission émet un avis favorable à l'adoption des crédits de la mission « Santé », sous réserve de l'adoption de ses amendements.
LISTE DES
PERSONNES ENTENDUES
ET CONTRIBUTIONS ÉCRITES
· Direction de la sécurité sociale (DSS)
Marion Muscat, sous-directrice de la direction de l'accès aux soins, des prestations familiales et des accidents du travail
Thomas Ramilijaona, sous-directeur de la direction du financement de la sécurité sociale
· Direction générale de la santé (DGS)
Sarah Sauneron, directrice générale adjointe de la Santé
Émilien Roger, sous-directeur appui au pilotage et ressources
Kadija Brahmi, cheffe du bureau budget et pilotage de la sous-direction appui au pilotage et ressources
· Patrick Stefanini, co-auteur du rapport remis au cabinet de Madame Élisabeth Borne sur l'aide médicale de l'État
Contributions écrites
· Claude Évin, co-auteur du rapport remis au cabinet de Madame Élisabeth Borne sur l'aide médicale de l'État
* 1 Réponse de la DGS au questionnaire transmis par la rapporteure.
* 2 Agence de services et de paiement.
* 3 La DGS a indiqué qu'un versement supplémentaire d'un montant de 3,3 millions d'euros, initialement non prévu, serait nécessaire avant la fin de l'année pour couvrir les dépenses de l'Oniam.
* 4 Informations communiquées lors de l'audition de la DGS par la rapporteure.
* 5 L'augmentation des effectifs de l'agence, la revalorisation des rémunérations et l'impact de l'inflation qui renchérit le coût des évacuations sanitaires ont en effet conduit à un renchérissement des dépenses de l'Agence.
* 6 Le COP de l'Anses porte sur la période 2023-2027 et celui de l'INCa couvre la période.
* 7 Article L. 254--1 du code de l'action sociale et des familles.
* 8 Ces dispositifs recouvrent la prise en charge exceptionnelle, sur décision du ministre de la santé, de personnes françaises ou étrangères ne résidant pas en France mais présentes sur le territoire, les personnes gardées à vue et les personnes placées en centre de rétention administrative.