Avis n° 143 (2019-2020) de Mme Corinne IMBERT , fait au nom de la commission des affaires sociales, déposé le 21 novembre 2019
Disponible au format PDF (568 Koctets)
Synthèse du rapport (267 Koctets)
-
LES OBSERVATIONS DE LA COMMISSION DES AFFAIRES
SOCIALES
-
AVANT-PROPOS
-
EXPOSÉ GÉNÉRAL
-
I. UN PROGRAMME 204 EN VOIE DE
DISPARITION
-
II. L'AIDE MÉDICALE DE L'ÉTAT :
UN DISPOSITIF À SÉCURISER
-
I. UN PROGRAMME 204 EN VOIE DE
DISPARITION
-
EXAMEN EN COMMISSION
-
LISTE DES PERSONNES ENTENDUES
|
N° 143 SÉNAT SESSION ORDINAIRE DE 2019-2020 |
|
Enregistré à la Présidence du Sénat le 21 novembre 2019 |
|
AVIS PRÉSENTÉ au nom de la commission des affaires sociales (1) sur le projet de loi de finances , adopté par l'Assemblée nationale, pour 2020 , |
|
TOME VI SANTÉ |
|
Par Mme Corinne IMBERT, Sénatrice |
|
(1) Cette commission est composée de : M. Alain Milon, président ; M. Jean-Marie Vanlerenberghe, rapporteur général ; MM. René-Paul Savary, Gérard Dériot, Mme Colette Giudicelli, M. Yves Daudigny, Mmes Michelle Meunier, Élisabeth Doineau, MM. Michel Amiel, Guillaume Arnell, Mme Laurence Cohen, M. Daniel Chasseing, vice - présidents ; M. Michel Forissier, Mmes Pascale Gruny, Corinne Imbert, Corinne Féret, M. Olivier Henno, secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mmes Martine Berthet, Christine Bonfanti-Dossat, MM. Bernard Bonne, Jean-Noël Cardoux, Mmes Annie Delmont-Koropoulis, Catherine Deroche, Chantal Deseyne, Nassimah Dindar, Catherine Fournier, Frédérique Gerbaud, M. Bruno Gilles, Mmes Michelle Gréaume, Nadine Grelet-Certenais, Jocelyne Guidez, Véronique Guillotin, Victoire Jasmin, M. Bernard Jomier, Mme Florence Lassarade, M. Martin Lévrier, Mmes Monique Lubin, Viviane Malet, Brigitte Micouleau, MM. Jean-Marie Morisset, Philippe Mouiller, Mmes Frédérique Puissat, Marie-Pierre Richer, Laurence Rossignol, Patricia Schillinger, MM. Jean Sol, Dominique Théophile, Jean-Louis Tourenne, Mme Sabine Van Heghe. |
|
Voir les numéros : Assemblée nationale ( 15 ème législ.) : 2272 , 2291 , 2292 , 2298 , 2301 à 2306 , 2365 , 2368 et T.A. 348 Sénat : 139 et 140 à 146 (2019-2020) |
LES OBSERVATIONS DE LA COMMISSION DES AFFAIRES SOCIALESRéunie le 20 novembre 2019 , sous la présidence de M. Alain Milon, président, la commission a examiné le rapport pour avis de Mme Corinne Imbert sur les crédits de la mission « Santé » du projet de loi de finances pour 2020 . Votre commission s'est interrogée sur la pertinence du maintien, à terme, du programme 204 qui ne comporte plus, comme opérateur, que l'institut national du cancer (INCa). Se posera en effet sans doute très prochainement la question du transfert à l'assurance maladie tant des crédits de l'INCa que des crédits épars que ce programme consacre à la prévention, à la santé des populations ou encore à l'organisation des soins. Votre commission a réaffirmé, enfin, son attachement à la préservation du dispositif de l'aide médicale de l'État (AME) qui non seulement poursuit un but humanitaire mais induit également de nombreuses externalités positives tant pour la population générale , en contribuant à la détection et à la prise en charge de risques infectieux, que pour notre système de soins, en prévenant une dégradation potentiellement coûteuse de l'état de santé de personnes particulièrement vulnérables. Elle considère que la sécurisation de l'AME doit prioritairement reposer sur un renforcement des procédures de contrôle déjà bien engagé par les trois caisses primaires d'assurance maladie qui centralisent désormais la gestion du dispositif. Si un conditionnement à l'ancienneté dans le dispositif de l'accès à certains soins était envisagé, votre commission a insisté sur la nécessité de préserver la marge d'appréciation des soignants dans la définition du parcours de soins de l'intéressé. Les efforts de maîtrise de la dépense ne sauraient en effet justifier une aggravation de l'état de santé et des conditions de vie de personnes en situation déjà très précaire. Sous ces réserves, la commission a émis un avis favorable à l'adoption des crédits de la mission « Santé » du projet de loi de finances pour 2020. |
AVANT-PROPOS
Mesdames, Messieurs,
Pour 2020, le projet de loi de finances fixe les crédits de la mission « Santé » à 1,144 milliard d'euros , en diminution de 19,5 % par rapport aux crédits ouverts en loi de finances initiale pour 2019. Cette diminution s'établit toutefois à 1,6 % à périmètre constant .
Le programme 204, relatif à la prévention, à la sécurité sanitaire et à l'offre de soins, est en effet concerné par des modifications de périmètre qui le conduisent à enregistrer une baisse de ses crédits de paiement de 58 %, compte tenu du transfert à l'assurance maladie 1 ( * ) des subventions pour charges de service public de l'agence nationale de sécurité du médicament et des produits de santé et de l'agence nationale de santé publique.
Le montant des crédits du programme 183, relatif à la protection maladie des publics les plus défavorisés et des victimes de l'amiante, reste, pour sa part, inchangé par rapport à 2019. À la suite des modifications de périmètre apportées à la mission, ce programme, qui recouvre en quasi -totalité les crédits dédiés au financement de l'aide médicale de l'État (AME), représente désormais près de 82 % du budget de la mission , contre 66 % dans la loi de finances pour 2019.
Évolution des crédits des programmes 204 et 183 entre 2019 et 2020
(en euros et en crédits de paiement)
|
LFI 2019 |
PLF 2020 |
Évolution 2020/2019 |
Évolution
|
|
|
Programme 204
|
479 070 813 |
201 141 993 |
- 58 % |
- 3 % |
|
Programme 183
|
942 390 779 |
942 390 779 |
0 % |
0 % |
|
Total mission « Santé » |
1 421 461 592 |
1 143 532 772 |
- 19,5 % |
- 1,6 % |
Source : Loi de finances initiale pour 2019 et projet de loi de finances pour 2020
La mission « Santé » se trouve désormais confrontée à une véritable crise existentielle . Le transfert à l'assurance maladie du financement de la plupart des agences responsables de notre politique sanitaire pose la question de la pertinence d'un programme 204 qui ne comprend plus, comme opérateur à part entière, que l'institut national du cancer (INCa). Ce dernier ayant lui-même vocation à être financé à terme sur le budget de l'assurance maladie, le programme 204 ne devrait plus comprendre que des crédits épars dont la cohérence est discutable et qui pourraient eux-mêmes faire l'objet de transferts vers d'autres programmes du budget de l'État ou vers différentes branches de la sécurité sociale :
- les financements qui y sont inscrits en faveur de la prévention des addictions pourraient ainsi être transférés à la mission interministérielle de lutte contre les drogues et les conduites addictives (Mildeca) et au fonds de lutte contre les addictions liées aux substances psychoactives géré par la caisse nationale de l'assurance maladie (CNAM) ;
- pourraient être transférés à l'assurance maladie l'ensemble des autres moyens consentis à la prévention , notamment en matière de prévention des risques liés à l'environnement et à l'alimentation, et à la santé des populations , à la prévention des maladies chroniques et à la qualité de vie des malades ;
- dans la même logique, il serait sans doute pertinent d'envisager un basculement sur le budget de l'assurance maladie des crédits de l' agence de santé de Wallis et Futuna , qui assure la prise en charge hospitalière de la population et l'ensemble des actions de prévention et de promotion de la santé sur ce territoire. Il pourrait en être de même des crédits consacrés à la politique des produits de santé et de la qualité des pratiques et des soins et au financement de l'agence pour le développement des systèmes d'information de santé partagés (ASIP Santé), chargée d'élaborer des référentiels communs aux systèmes d'information utilisés par les établissements hospitaliers, les caisses de l'assurance maladie et les professionnels de santé ;
- les crédits accordés au fonctionnement des comités de protection des personnes (CPP), chargés d'évaluer le caractère éthique des essais cliniques, auraient sans doute plus leur place au sein de l'objectif national de dépenses d'assurance maladie, d'autant que ces instances sont généralement intégrées aux centres hospitaliers avec lesquels ils mutualisent plusieurs de leurs fonctions support ;
- les crédits en faveur de la santé de la mère et de l'enfant pourraient, pour leur part, relever de la branche famille.
Enfin, votre commission reste attachée à la préservation de l'économie actuelle du dispositif de l'AME . Elle souscrit ainsi à l'esprit général des recommandations formulées récemment par la mission de l'inspection générale des affaires sociales et de l'inspection générale des finances en faveur du maintien du panier de soins pris en charge par l'AME dans un intérêt de santé publique, afin de prévenir au mieux les risques de dégradation de l'état de santé de personnes vulnérables dont le coût pèserait, en définitive, sur les hôpitaux.
Un renforcement des procédures de contrôle doit être privilégié et le conditionnement de l'accès à certains soins à l'ancienneté dans le dispositif ne peut, selon votre commission, être envisagé qu' avec prudence en gardant à l'esprit la nécessité pour les soignants de disposer de suffisamment de souplesse dans l'appréciation du caractère vital ou urgent des soins et du risque qu'un délai d'attente ferait courir sur l'état de santé et la qualité de vie de l'intéressé.
* *
*
Réunie le 20 novembre 2019, la commission, suivant l'avis de sa rapporteure, a donné un avis favorable à l'adoption des crédits de la mission « Santé » du projet de loi de finances pour 2020.
EXPOSÉ GÉNÉRAL
I. UN PROGRAMME 204 EN VOIE DE DISPARITION
A. UN PROGRAMME CONDAMNÉ À ÊTRE DÉPOUILLÉ DE L'ENSEMBLE DE SES OPÉRATEURS
1. L'absence d'une véritable doctrine dans la répartition du financement des opérateurs sanitaires entre l'État et l'assurance maladie
Conformément aux recommandations de la Cour des comptes, un mouvement de décroisement du financement des opérateurs sanitaires a été engagé dans la période récente. Ce décroisement a très majoritairement consisté en un transfert des parts de financement de ces opérateurs de l'État à l'assurance maladie. Depuis 2015, ce sont ainsi près de 299,8 millions d'euros qui ont été transférés de l'État vers l'assurance maladie pour le financement de cinq opérateurs 2 ( * ) , de la politique de la formation médicale 3 ( * ) et du fonds d'intervention régional (FIR) 4 ( * ) , soit 43,4 % des crédits de paiement accordés au programme 204 en loi de finances initiale pour 2014.
En sens inverse, le seul décroisement de financement opéré de l'assurance maladie vers l'État a concerné l' agence nationale de santé publique , plus connue sous le nom de « Santé publique France ». Ce décroisement était justifié par la volonté du Gouvernement de renforcer le pilotage national de cet opérateur central dans l'animation et la mise en oeuvre de notre politique de prévention et de gestion des crises sanitaires, aux côtés de l' agence nationale de la sécurité sanitaire de l'alimentation, de l'environnement et du travail (ANSéS).
Or l'article 34 du projet de loi de financement de la sécurité sociale (PLFSS) pour 2020 procède au mouvement inverse, en prévoyant, cette fois-ci, le financement intégral de Santé publique France par l'assurance maladie . Lors de son audition par votre commission sur le PLFSS pour 2020, la ministre des solidarités et de la santé a justifié ce transfert par sa volonté de rendre plus visible l'effort budgétaire consenti à notre politique de prévention et de promotion de la santé, à laquelle participe l'agence nationale de santé publique.
Votre commission regrette le manque de cohérence des choix du Gouvernement dans le financement de Santé publique France. Son financement intégral par l'État semblait légitime au regard du rôle pivot que cet opérateur occupe dans notre système de veille épidémiologique et de sécurité sanitaire . À l'heure où il s'emploie à renforcer la coordination des différents acteurs intervenant dans la gestion des crises sanitaires à travers la mise en place d'un comité d'animation du système d'agences (CASA), il paraît surprenant que l'État veuille se dessaisir du pilotage financier de Santé publique France.
Par ailleurs, votre commission insiste sur la nécessité pour Santé publique France de compter sur des moyens stabilisés, après avoir participé par des économies de l'ordre de 10 % depuis 2010 au redressement des finances publiques. Dans le cadre budgétaire contraint que connaît aujourd'hui l'assurance maladie, il est peu probable que les moyens de Santé publique France puissent un jour rivaliser avec ceux consentis à son agence homologue au Royaume-Uni, Public Health England , dont les crédits annuels dépassent les 5 milliards d'euros.
2. La probable sortie prochaine de l'institut national du cancer du périmètre du programme 204
Le projet annuel de performances de la mission « Santé » annexé au projet de loi de finances pour 2020 ne décrit désormais plus, dans sa partie « Opérateurs », que les crédits et effectifs de l' institut national du cancer (INCa). D'un montant de 41,3 millions d'euros en crédits de paiement en 2020, la subvention pour charges de service public de l'institut est en diminution de 2,1 % par rapport à 2019.
La question du transfert du financement de l'INCa du budget de l'État vers l'assurance maladie se posera nécessairement, et sans doute dans un avenir très proche. Ses missions étant étroitement liées à l'organisation des soins en oncologie, son financement par l'assurance maladie apparaît plus légitime que dans le cas de Santé publique France. Dans ses réponses adressées au questionnaire de votre commission, le ministère des solidarités et de la santé reconnaît examiner les modalités d'un tel transfert, qui reste, pour l'heure, compliqué par le statut de groupement d'intérêt public de l'INCa, dont sont membres l'État, la caisse nationale de l'assurance maladie (Cnam) et la caisse centrale de la mutualité sociale agricole (CCMSA) mais également des établissements publics de recherche comme l'institut national de la santé et de la recherche médicale (Inserm) et le centre national de la recherche scientifique (CNRS), des associations et des fédérations hospitalières.
La subvention pour charges de service public de l'ANSéS est éclatée, pour sa part, entre six programmes et ne figure donc pas à titre principal dans le programme 204. La part du ministère des solidarités et de la santé dans son financement augmente néanmoins dans le cadre du projet de loi de finances pour 2020 : sa subvention au titre du programme 204 s'établira ainsi à 21,9 millions d'euros en crédits de paiement en 2020, en progression de plus de 51 % par rapport à 2019. Le poids du ministère dans le financement de l'ANSéS s'élèvera ainsi à 20,8 %, contre 14,2 % en 2019. Le financement de l'agence reste néanmoins principalement assuré par le ministère de l'agriculture et de l'alimentation au travers du programme 206 « Sécurité et qualité sanitaires de l'alimentation », à hauteur de 64,5 millions d'euros en crédits de paiement en 2020.
B. LA PARTICIPATION DU MINISTÈRE DES SOLIDARITÉS ET DE LA SANTÉ AU SOUTIEN À LA RECHERCHE EN SANTÉ
1. Un effort en faveur des comités de protection des personnes qui reste cependant insuffisant
Conformément aux engagements pris par la ministre des solidarités et de la santé à l'automne dernier devant l'Assemblée nationale lors de l'examen de la proposition de loi relative à la désignation aléatoire des comités de protection des personnes (CPP), les moyens des CPP s'établiront à quatre millions d'euros en 2020 en crédits de paiement, soit 700 000 euros supplémentaires en rebasage par rapport à 2019. Cette augmentation pérenne bienvenue des moyens des CPP ne permettra toutefois pas de porter à 1,5 le nombre d'équivalent temps plein (ETP) dans les secrétariats des CPP. Sur la base d'un coût total de rémunération de 50 000 euros, ces crédits de paiement ne devraient en effet permettre le financement que de 14 ETP supplémentaires alors que les CPP sont au nombre de 39.
Par ailleurs, votre commission regrette que, plus d'un an après le vote d'une loi 5 ( * ) en ce sens, la modulation du tirage au sort des CPP selon leur disponibilité et leur expertise ne soit toujours pas opérationnelle. Le portail devant permettre cette modulation ne sera en effet pas déployé avant la fin 2019.
2. Des crédits en faveur de la recherche en santé qui restent très modestes sur le programme 204
Le ministère des solidarités et de la santé n'a pas été en capacité de communiquer à votre commission l'évolution de sa participation financière aux plans de santé mobilisant des établissements publics de recherche , notamment l'institut national de la santé et de la recherche médicale (Inserm).
Les financements alloués à l'Inserm au travers du programme 204 ont évolué depuis 2014 de la manière suivante :
(en euros)
|
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
|
|
Crédits du programme 204 alloués à l'Inserm |
1 912 198 |
1 972 389 |
2 817 989 |
2 010 000 |
1 829 000 |
1 866 206 |
Source : Direction générale de la santé du ministère des solidarités et de la santé
En 2019, ces crédits ont été alloués à des études et recherches en santé publique (770 000 euros), au projet du site Internet et de l'application « Certification décès - CertDC » (350 000 euros), à des actions relatives aux produits de santé (130 000 euros), à des actions relatives à la prévention (400 000 euros) et à la santé environnementale (210 000 euros).
Pour 2020, ces crédits devraient diminuer. Il n'est en effet prévu d'accorder, au titre du programme 204, qu'un total d'1,6 million d'euros non seulement à l'Inserm mais également à la programmation de l'agence nationale de la recherche (ANR), la participation au niveau européen au comité de programme « Santé, bien-être et vieillissement » du programme-cadre « Horizon 2020 ».
C. LES DÉFIS DE L'INDEMNISATION DES VICTIMES DU VALPROATE DE SODIUM
En complément de la dotation des régimes obligatoires d'assurance maladie, d'un montant de 150 millions d'euros en 2020, l' office national d'indemnisation des accidents médicaux (Oniam) bénéficie d'une dotation de l'État au titre du programme 204 qui s'élèvera en 2020 à 39,4 millions d'euros. Cette participation assure, pour le compte de l'État :
- l'indemnisation des accidents vaccinaux survenus depuis le 1 er janvier 2006 et l'indemnisation des victimes de mesures sanitaires d'urgence ;
- l'indemnisation des victimes du valproate de sodium (Dépakine®) et du benfluorex (Médiator®).
Si le dispositif d'indemnisation de la Dépakine® existe depuis 2017, sa montée en charge reste très lente, en raison de la complexité juridique et médicale des phases d'instruction . Seulement 555 dossiers d'indemnisation ont été déposés à ce jour et concernent autant d'enfants exposés in utero aux effets du valproate sur leur développement et présentant des séquelles indemnisables. Ces demandes d'indemnisation concernent également 1 417 victimes indirectes, en tenant compte des conséquences de cette situation pour l'entourage de l'enfant. Au cours de la phase d'instruction, un collège d'experts se prononce dans un premier temps sur l'imputabilité des séquelles à l'exposition au valproate. Un comité d'indemnisation intervient ensuite sur le niveau de la réparation à proposer.
Pour chacune de ces deux étapes, la réglementation prévoit la nomination par l'organisation de représentation des entreprises pharmaceutiques 6 ( * ) de médecins appelés à siéger dans ces deux instances. Sanofi, entreprise exploitant la Dépakine®, refuse néanmoins de désigner des participants , en considérant que leur participation en son nom reviendrait à une reconnaissance implicite de sa part de responsabilité que le laboratoire refuse, pour l'heure, d'admettre.
Dans ces conditions, le comité d'indemnisation détermine la part imputable à l'État et celle imputable à l'entreprise pharmaceutique. Compte tenu du refus de Sanofi de participer à cette indemnisation, l'Oniam se substitue au laboratoire et émet, en retour, un titre de recettes qu'il adresse au laboratoire. Sanofi devrait vraisemblablement attaquer ces titres de recettes par la voie contentieuse.
|
Bilan de la mise en oeuvre de l'indemnisation de la Dépakine® Le dispositif d'indemnisation des victimes de la Dépakine® (valproate de sodium) a été créé par l'article 150 de la loi n° 2016-1917 de finances pour 2017 et par le décret d'application modifié n° 2017-810 du 7 mai 2017. Il est inscrit dans le code de la santé publique aux articles L. 1142-24-9 et suivants et R. 1142-63-18 et suivants. Sur la base des estimations, la procédure d'indemnisation a fait l'objet d'un chiffrage établi à 466,2 millions d'euros pour une période de six ans, soit 77,7 millions d'euros annuel. Il se décompose en 424,2 millions d'euros de prévisions d'indemnisation, 30 millions d'euros d'expertises et 12 millions d'euros de coût de fonctionnement des instances collégiales. Mais la prévision de la budgétisation en pluriannuel reste complexe. Les prévisions annuelles dépendent encore de facteurs difficilement évaluables et nécessitent des ajustements. Entré en vigueur le 1 er juin 2017, il a été opérationnel dès le mois de juillet. Il vise avant tout à faciliter le règlement des indemnités en organisant une expertise coordonnée des demandes. Il repose actuellement sur deux instances, le collège d'experts, qui examine la question de l'imputabilité des dommages au produit et qui, lorsqu'il constate l'imputabilité, « informe, le cas échéant, le demandeur de la filière de soins et de prise en charge appropriée » (article R. 1142-63-31 du code de la santé publique), le comité d'indemnisation, qui se prononce sur les circonstances, les causes, la nature et l'étendue des dommages ainsi que sur les responsabilités. Le dispositif a connu une montée en charge progressive freinée par la complexité inédite des questions médicales et juridiques soulevées mais également par des difficultés de fonctionnement du dispositif tenant notamment à l'existence de deux instances adossées à l'Oniam, lui-même en pleine restructuration : - de septembre 2017 à septembre 2018, 296 dossiers ont été déposés ; - au 30 septembre 2019, 555 dossiers ont été déposés, concernant autant de victimes directes, et 1 417 victimes indirectes. L'unité de compte est bien le nombre de dossiers déposés au nom de la victime directe, le collège d'experts puis le comité d'indemnisation examinant conjointement les demandes faites au titre des victimes directes et indirectes. Le collège d'experts avait examiné au moins une fois 258 dossiers et rendus 172 rapports dont 155 d'imputabilité, soit plus de 90 % d'imputabilité. Le comité d'indemnisation, pour sa part, avait examiné au moins une fois 121 dossiers. Il a rendu 78 avis dont 52 notifiés, soit 33 retiennent la responsabilité du laboratoire Sanofi, 14 retiennent un partage de responsabilité laboratoire/l'État, 2 retiennent la responsabilité des prescripteurs et 3 avis met l'indemnisation à la charge de l'Oniam en application du II de l'article L. 1142-24-16 du code de la santé publique. Compte tenu de la position de principe du laboratoire Sanofi, qui refuse de reconnaître une quelconque part de responsabilité quelle que soit la période considérée, l'Oniam a d'ores et déjà fait 35 offres en substitution du laboratoire Sanofi. 13 offres ont été présentées pour le compte de l'État. Au 30 septembre 2019, 113 protocoles ont été présentés pour un montant de 6,5 millions d'euros. Source : Direction générale de la santé du ministère des solidarités et de la santé |
Selon les réponses de la direction générale de la santé du ministère des solidarités et de la santé au questionnaire de votre commission, sur les 77,7 millions d'euros inscrits en loi de finances initiale pour 2018, 16 millions d'euros ont été délégués à l'Oniam au titre du fonctionnement du dispositif et de l'indemnisation des victimes de la Dépakine®. En effet, avant d'examiner les premières demandes, le collège d'experts et le comité d'indemnisation ont dû stabiliser et finaliser leur doctrine, et mettre en place les outils d'analyse.
Les crédits votés en loi de finances initiale pour 2019 pour l'indemnisation des victimes du valproate de sodium et de ses dérivés se sont établis à 65,7 millions d'euros. Toutefois, compte tenu de la montée en charge progressive du dispositif, ces crédits seront fortement sous-consommés. Les ressources propres de l'office s'élèveraient, pour leur part, à 29 millions d'euros en 2020.
Afin d'améliorer les conditions d'indemnisation des victimes des préjudices nés de l'exposition au valproate de sodium et, plus largement, de l'exposition à d'autres traitements médicamenteux, votre commission préconise :
• de simplifier la procédure d'indemnisation en fusionnant les deux instances que sont le collège d'experts et le comité d'indemnisation , faisant sienne la recommandation formulée en ce sens par l'Assemblée nationale dans une résolution de juin 2019 7 ( * ) ;
• de confirmer, dans la loi, la possibilité pour l'Oniam d'être pleinement subrogé , à due concurrence des sommes versées par la solidarité nationale, aux droits que les victimes se verraient attribuer par les juridictions contre les personnes reconnues responsables du dommage, comme c'est déjà le cas pour de nombreux fonds d'indemnisation comme le fonds d'indemnisation des victimes de l'amiante (FIVA).
À l'heure actuelle, la subrogation de l'Oniam intervient dans le cadre du dispositif amiable des victimes du valproate de sodium mis en place. Lorsque le comité d'indemnisation conclut à la responsabilité d'un exploitant, d'un professionnel de santé ou de l'État, le responsable désigné dispose ainsi d'un mois pour formuler une offre à la victime.
Aux termes de l'article L. 1142-24-17 du code de la santé publique, en cas de silence ou de refus explicite ou d'offre manifestement insuffisante dans ce délai, l'Oniam fait une offre en substitution du responsable. Il se retourne ensuite contre responsable pour récupérer les sommes qu'il a avancées à l'amiable, puis, le cas échéant, au contentieux. Le juge peut alors condamner le responsable au versement d'une pénalité qui ne peut toutefois dépasser 30 % de l'indemnité allouée . Depuis les deux avis rendus par le Conseil d'État 8 ( * ) , l'Oniam à la suite d'une substitution est en droit d'émettre un titre exécutoire à l'encontre du responsable défaillant. Toutefois, le laboratoire Sanofi conteste sa responsabilité et il introduit des requêtes au fond à l'égard des titres émis par l'Oniam ;
• d'engager une réflexion sur la mise en place d'une contribution obligatoire des industriels au titre de l'assurance contre les accidents potentiellement causés par l'administration de médicaments ou l'utilisation de dispositifs médicaux . Cette contribution apparaît, pour l'heure, difficilement envisageable dans un contexte de baisse de la dépense des remboursements de médicaments qui contraint l'évolution du prix du médicament et les marges de ses producteurs et distributeurs ;
• d'améliorer les procédures en responsabilité civile . La direction générale de la santé du ministère des solidarités et de la santé indique, dans ses réponses au questionnaire de votre commission, qu'un projet de loi portant réforme de la responsabilité civile, qui devrait être adopté en conseil des ministres d'ici la fin 2019, devrait introduire une responsabilité de plein droit du fait des effets indésirables causés à un patient par un produit de santé . Par ailleurs, une note des autorités françaises adressée le 3 juillet 2017 à la Commission européenne invite à une évolution de la réglementation communautaire en matière de responsabilité des laboratoires sur deux points :
- la suppression de la forclusion , c'est-à-dire le délai butoir de dix ans à compter de la mise en circulation du produit au terme duquel le producteur n'est plus responsable du défaut ;
- la suppression de la clause d'exonération pour risque du développement prévue aux articles 7 e) et 15.1 b) de la directive 85/374/CEE du Conseil du 25 juillet 1985 9 ( * ) , selon laquelle le producteur n'est pas responsable s'il prouve « que l'état des connaissances scientifiques et techniques au moment de la mise en circulation du produit par lui n'a pas permis de déceler l'existence du défaut ». Cette clause a pour effet de créer une véritable immunité de l'exploitant au regard des risques que comporte son produit. Pour atténuer la rigueur de la règle, la directive prévoit en son article 15.1 b) que les États membres peuvent écarter cette cause d'exonération et maintenir la responsabilité du producteur. La France a utilisé cette faculté en écartant l'exonération « lorsque le dommage a été causé par un élément du corps humain ou par les produits issus de celui-ci ». Le ministère des solidarités et de la santé indique que des réflexions sont en cours, au niveau national, afin d'exclure plus généralement les produits de santé de cette clause d'exonération.
II. L'AIDE MÉDICALE DE L'ÉTAT : UN DISPOSITIF À SÉCURISER
La dépense de l'AME représente plus de 99 % des crédits de paiements ouverts pour le programme 183, et 81,7 % du montant total des crédits de paiement de la mission « Santé » pour 2020. Les huit millions d'euros de crédits restants sur le programme 183 sont affectés à la participation de l'État au financement du fonds d'indemnisation des victimes de l'amiante (FIVA).
A. UNE DÉPENSE MIEUX MAÎTRISÉE
1. Des projections fondées sur des hypothèses plus solides
Le montant des crédits de paiement consentis au dispositif de l'AME, inchangé par rapport à 2019 , s'établit en 2020 à 934,4 millions d'euros . Ce montant recouvre les moyens prévus pour :
- l' AME de droit commun accordée aux étrangers en situation irrégulière justifiant de conditions de résidence et de revenus. Elle représente 95 % de la dépense d'AME ;
- l' AME dite de « soins urgents » , correspondant à la couverture forfaitaire par l'État de la prise en charge par les hôpitaux de patients étrangers en situation irrégulière qui ne remplissent néanmoins pas les conditions d'accès à l'AME. Le forfait reversé par l'État à ce titre s'établira en 2020 à 40 millions d'euros, un niveau inchangé depuis 2008 ;
- l' AME dite « humanitaire » , correspondant à la prise en charge par l'État des soins délivrés aux patients français ou étrangers ne résidant pas habituellement en France, dans le cadre d'évacuations sanitaires ou de gardes à vue.
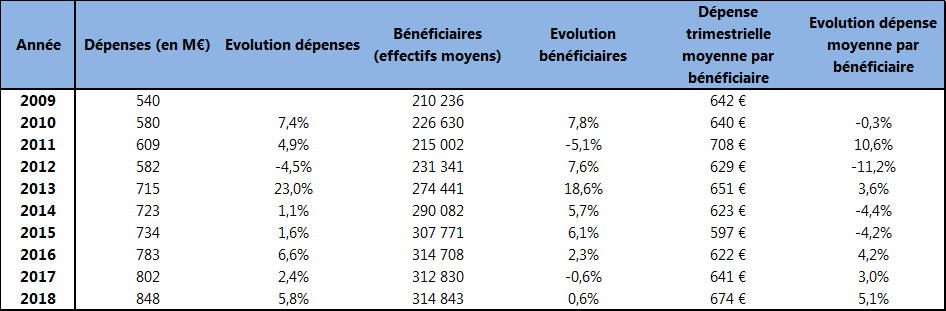
Depuis 2009, l'évolution de la dépense d'AME de droit commun et de ses fondamentaux est la suivante :
Source : Direction de la sécurité sociale
En 2018, les dépenses de l'AME de droit commun ont augmenté de 46 millions d'euros, pour un total de 848 millions d'euros. Dans un contexte de stabilité des effectifs de bénéficiaires entre 2017 et 2018 (+ 0,6 %), cette hausse résulte essentiellement de l'augmentation de la dépense moyenne par bénéficiaire. Cette progression doit néanmoins être nuancée par le rythme des facturations de soins par les établissements, plus important en 2018. Le volume des titres de recettes émis par les établissements de santé en 2017 apparaissait en effet en-deçà de la réalité des soins délivrés, d'où l'augmentation plus importante des facturations enregistrées en 2018. L'augmentation de la dépense moyenne par bénéficiaire aurait été de l'ordre d'1 % en l'absence de ce retard de facturation.
Selon les informations transmises par la direction de la sécurité sociale, le coût moyen par bénéficiaire en 2019, compte tenu de la prévision du nombre moyen de bénéficiaires cette année, s'établit à 674 euros au premier trimestre 2019, et 661 euros au second trimestre. Sur l'ensemble de l'année, le coût moyen par bénéficiaire trimestriel est prévu à 689 euros en moyenne, soit une augmentation de 2,3 % par rapport à 2018. La prévision d'exécution au 31 décembre 2019 s'élève ainsi à 898 millions d'euros pour un montant de crédits disponibles de 893 millions d'euros, après dégel de la réserve de précaution.
La prévision d'exécution 2019 étant très proche du montant budgété en loi de finances, aucune ouverture de crédits supplémentaires n'est donc attendue en loi de finances rectificative cette année. Le besoin de financement complémentaire, de cinq millions d'euros, sera couvert par un décret de virement du programme 204.
Les projections du Gouvernement se fondent sur une hypothèse globale de stabilisation du nombre de bénéficiaires en 2019 dont l'augmentation devrait être inférieure à 2 %, bien loin des augmentations observées sur la période 2011-2015. La prévision pour 2020 des effectifs s'établirait à 316 000.
Compte tenu du renforcement de la lutte contre l'immigration illégale, l'hypothèse d'un reflux du nombre de bénéficiaires à moyen terme n'est pas à exclure . Les trois caisses primaires d'assurance maladie (CPAM) centralisant l'examen des demandes d'AME, à Paris, Bobigny et Marseille, auront en effet prochainement accès à l'outil « Visabio » qui leur permettra, en complément de leurs échanges avec les consulats, de mieux identifier les demandes frauduleuses formulées par des personnes disposant d'un visa touristique . La publication du décret autorisant cet accès devrait intervenir au cours du premier semestre 2020, après l'avis du délégué aux données personnelles du ministère de l'intérieur et de la commission nationale de l'informatique et des libertés (Cnil).
En parallèle, l'hypothèse d'augmentation en 2020 du coût moyen des soins par bénéficiaire reste fixée à 2,3 %. Si la réforme de la tarification des séjours hospitaliers et les objectifs de maîtrise du prix de remboursement des médicaments ont permis une baisse de ce coût sur la période 2012-2015, l'arrivée sur le marché de produits onéreux, notamment dans le traitement de l'hépatite C, l'a conduit par la suite à repartir à la hausse.
En ce qui concerne l'AME de soins urgents, le Gouvernement indique que le partage de l'effort de financement entre l'État et l'assurance maladie ne devrait pas être remis en question. Pour 2019, le dépassement de la dépense prévisionnelle par l'exécuté devrait être de l'ordre de cinq millions d'euros. Bien que la dette occasionnée par les soins urgents pour l'assurance maladie ait été partiellement absorbée en 2018 pour s'établir à 36 millions d'euros (contre 50 millions d'euros en 2017), votre commission regrette néanmoins qu' il ne soit toujours pas envisagé par le Gouvernement de l'apurer complètement .
L'évolution de la participation forfaitaire de l'État au dispositif des « soins urgents » en faveur des personnes en situation irrégulière depuis 2010 est la suivante :
|
2010 |
2011 |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
|
|
Dotation forfaitaire État |
40 |
40 |
40 |
40 |
40 |
40 |
40 |
40 |
40 |
|
Reste à charge CNAM |
36 |
50 |
80 |
89 |
65 |
49 |
37 |
25,1 |
30 |
|
Coût total |
76 |
90 |
120 |
129 |
105 |
89 |
77 |
65,1 |
70 |
|
Couverture du financement par l'État en % |
53 % |
44 % |
33 % |
31 % |
38 % |
45 % |
52 % |
61 % |
57 % |
(en millions d'euros)
Source : Direction de la sécurité sociale
2. Des contrôles renforcés
Des efforts ont été déployés au sein des trois CPAM précitées afin de renforcer le nombre et la qualité des contrôles des dossiers d'AME , notamment ceux effectués par l'agent comptable. La cible des 12 % de dossiers d'AME contrôlés sera reportée à 2020, 10,8 % des dossiers ayant été contrôlés en 2018. Par ailleurs, 10 % des factures « soins urgents » seront contrôlées au moment de leur liquidation par les CPAM de Paris et Calais, qui ont repris les dossiers des huit caisses d'Île-de-France et de 27 autres départements à ce jour.
Il convient, en outre, de relever qu'un programme ambitieux de contrôle , défini en concertation avec l'assurance maladie, sera déployé en ciblant non seulement les multi-hébergeurs de personnes en situation irrégulière mais également le phénomène de « méga-consommation » de médicaments. À cet égard, tant les prescripteurs qui s'écartent de la moyenne des prescriptions, notamment de produits détournés comme stupéfiants, que les « méga-consommants » feront l'objet d'actions coordonnées en vue de leur meilleure identification. Le ciblage des « méga-consommants » a fait ses preuves dans d'autres pays pour le démantèlement de filières de revente d'opiacés .
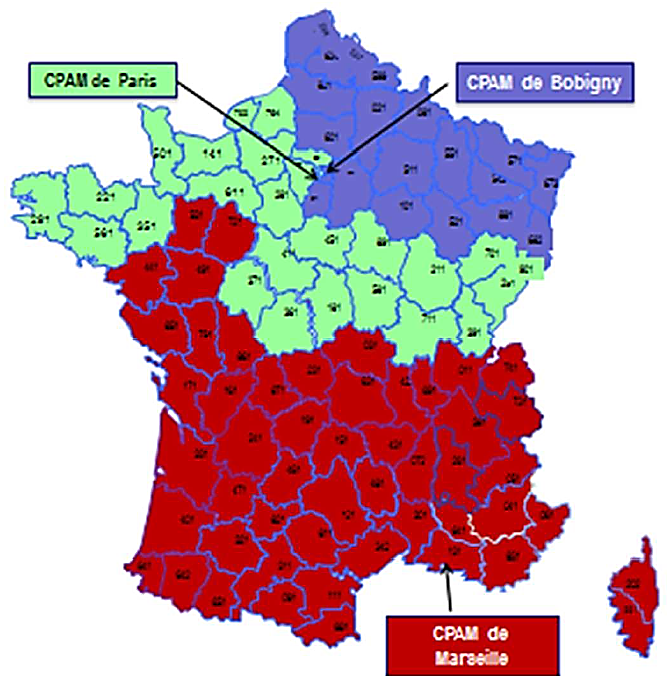
La caisse nationale d'assurance maladie (CNAM) déploiera, d'ici la fin de l'année 2019, le projet « TRAM AME » appelé à regrouper sur les trois CPAM précitées l'instruction des demandes d'AME de l'ensemble de la métropole, avec la répartition suivante :
Source : Caisse nationale d'assurance maladie
Le projet « TRAM AME » permettra d' harmoniser les pratiques entre CPAM , notamment en matière de recueil d'informations et de contrôle. La diffusion d'un nouveau formulaire de demande d'AME permettra ainsi de mieux évaluer les éléments de ressources des demandeurs, évitant ainsi des retours pour demande d'informations complémentaires.
D'autres mesures de renforcement des procédures de contrôle ont été annoncées dans le cadre du comité interministériel sur l'immigration du 6 novembre dernier sur la base des recommandations de la mission de l'inspection générale des affaires sociales (IGAS) et de l'inspection générale des finances (IGF) qui a rendu son rapport en octobre 2019 10 ( * ) . Selon le ministère des solidarités et de la santé, l'ensemble de ces efforts, combinés aux actions renforcées de lutte contre l'immigration irrégulière, devraient permettre une stabilisation du nombre de bénéficiaires.
B. UNE RÉFORME DÉLICATE
La question de la refonte du dispositif de l'AME a cristallisé le débat engagé cet automne par le Gouvernement sur la réforme de la politique migratoire. La commission des finances du Sénat a ainsi adopté, à l'initiative de notre collègue Alain Joyandet, trois amendements tendant à restreindre sensiblement les conditions d'accès à l'AME en prévoyant :
- de réinstaurer, à compter du 1 er janvier 2021, un droit de timbre annuel pour l'accès à l'AME et renvoie la fixation de son montant à un décret ;
- de remplacer l'AME par une aide médicale d'urgence (AMU) et de limiter le panier de soins pris en charge par cette aide au traitement des maladies graves et des douleurs aiguës, aux soins liés à la grossesse et ses suites, aux vaccinations réglementaires et aux examens de médecine préventive ;
- de soumettre la prise en charge des soins non urgents ou non vitaux à l'accord préalable de l'une des trois CPAM assurant l'instruction des dossiers d'AME ;
- de minorer, en conséquence, les crédits du programme 183 de 300 millions d'euros.
1. Une réduction du panier de soins de l'AME peu pertinente tant d'un point de vue économique qu'au regard de la santé publique
Votre commission s'est opposée de manière constante à l'institution d'un droit de timbre qui viendrait entraver l'accès aux soins de personnes majoritairement isolées et en situation financière très précaire. En outre, elle rappelle que le pouvoir réglementaire conserve la possibilité de prévoir une participation financière du bénéficiaire pour certains soins.
Par ailleurs, elle rappelle que l'AME répond à une logique humanitaire de prise en charge de personnes vulnérables dont la dégradation de l'état de santé représentera des charges supplémentaires que devront assumer, en tout état de cause, les hôpitaux et donc la collectivité. Il est, par ailleurs, dans l'intérêt de la santé de la population générale de permettre aux personnes les plus éloignées du système de santé d'accéder aux soins et examens permettant de prévenir des pathologies aux conséquences potentiellement graves, en particulier les maladies infectieuses.
Votre commission déplore les affirmations selon lesquelles l'AME serait détournée pour la prise en charge de soins de confort. Dans son rapport d'octobre 2019 11 ( * ) , la mission IGAS-IGF rappelle que le panier de soins couvert par l'AME est « réduit par rapport à celui des assurés sociaux » et exclut les médicaments à faible service médical rendu, les médicaments princeps pour lesquels un générique existe, la procréation médicalement assistée et les cures thermales. Les interventions cosmétiques et de chirurgie esthétique ne sont bien entendu pas prises en charge par l'AME, pas plus qu'elles ne le sont pour les assurés sociaux.
La mission IGAS-IGF exclut une réduction du panier de soins de l'AME , la jugeant peu pertinente tant d'un point de vue de santé publique qu'au regard de l'objectif de maîtrise de la dépense. Elle souligne ainsi que le retrait de certains médicaments « pourrait constituer un risque de santé publique et aboutir à la prescription de médicaments plus chers ou à l'aggravation de l'état de santé des personnes concernées ». Elle n'est pas plus convaincue par l'utilité de la réinstauration d'un droit d'entrée, en rappelant qu'à la suite de la mise en place d'un droit de timbre de 30 euros en 2011, la faible baisse de la dépense d'AME (- 2,5 %) avait été plus que compensée par une forte hausse de dépense de soins urgents (+ 33,3 %). L'expérience montre, comme le rappelle la mission, que le droit de timbre est inopérant dans les situations de prise en charge à l'hôpital puisque les établissements ont tendance à se substituer aux patients dans le paiement du droit d'entrée afin de pouvoir facturer les soins.
2. Privilégier une sécurisation du dispositif par un renforcement des contrôles
Les préconisations de la mission IGAS-IGF privilégient le renforcement de la lutte contre la fraude , notamment par un meilleur partage des informations entre l'assurance maladie, le ministère de l'intérieur et le ministère des affaires étrangères afin de repérer plus facilement les demandeurs disposant en réalité d'un visa touristique.
Dans le souci d'endiguer le phénomène du tourisme médical , la mission propose de conditionner la dispensation de certains soins programmés non-essentiels à une durée de séjour supérieure à un an , soit au moins neuf mois après l'ouverture des droits à l'AME. Les soins concernés pourraient inclure la chirurgie orthopédique non traumatique, la chirurgie du cristallin et la chirurgie bariatrique.
Dans cette logique, l'Assemblée nationale a introduit, à la faveur d'un amendement du Gouvernement, un article 78 duodecies dans le projet de loi de finances pour 2020 visant à conditionner la prise en charge de certaines prestations programmées et non urgentes des bénéficiaires majeurs de l'AME à un délai d'ancienneté de bénéfice de cette aide . Un sous-amendement de notre collègue député Jean-François Eliaou (LREM) est venu préciser que ce délai d'ancienneté dans le dispositif ne pouvait excéder neuf mois. Un décret en Conseil d'État viendra définir les frais concernés, le délai d'ancienneté et les conditions de mise en oeuvre de ces nouvelles dispositions.
Deux autres sous-amendements à l'amendement du Gouvernement ont été adoptés afin de prévoir que :
- l'obligation de comparution physique en CPAM pour le dépôt d'une demande d'AME ou de dépôt auprès de l'établissement de santé de prise en charge ne vaut que pour la première demande. Dans un souci de maximisation de l'accès aux droits, les demandes de renouvellement pourront également être déposées auprès d'un centre communal ou intercommunal d'action sociale, de services sanitaires et sociaux du département ou des associations ou organismes agréés à cet effet ;
- les associations ou organismes agréés par l'État dans le département apporteront leur concours aux intéressés dans leurs démarches de demande d'AME.
La disposition introduite par l'Assemblée nationale prévoit que la prise en charge pourra être accordée avant l'expiration du délai d'ancienneté pour des prestations dont la non-réalisation pourrait avoir des conséquences vitales ou graves et durables sur l'état de santé de la personne, après accord préalable du service du contrôle médicale de la CPAM. Votre commission insiste sur la nécessité de ménager pour les soignants une marge d'appréciation au cas par cas afin de tenir compte de l'état de santé du patient. À titre d'exemple, si la plupart des opérations de la cataracte n'engagent pas le pronostic vital du patient, certaines situations peuvent justifier une intervention dans des délais plus rapprochés. En cas d'institution d'un délai d'ancienneté dans le dispositif de l'AME pour bénéficier de certains soins, votre commission souscrit à la mise en place de mécanismes d'entente préalable entre l'assurance maladie et l'équipe soignante afin que l'accès aux soins soit ouvert avant l'expiration de ce délai lorsque l'examen clinique le justifie .
La mission IGAS-IGF écarte, par ailleurs, l'extension de l'AME aux demandeurs d'asile qui bénéficient aujourd'hui de la protection universelle maladie (PUMa), en cohérence avec la position constante de votre commission. Ces deux dispositifs ne sauraient en effet être fusionnés dès lors qu'ils poursuivent des logiques distinctes . L'AME est censée permettre la prise en charge de personnes en situation de grande précarité et il est légitime, à ce titre, que son financement relève de l'État. En revanche, la PUMa, qui ne s'adresse du reste pas qu'aux demandeurs d'asile, requiert une cotisation maladie subsidiaire.
La mission IGAS-IGF privilégie le maintien de la PUMa, assorti de la mise en place d'un délai de carence de trois mois pour l'ouverture des droits à compter de la date de dépôt de la demande d'asile et d'une réduction de douze à trois mois de la durée de maintien des droits après le rejet de la demande.
Enfin, votre commission souscrit à la proposition de la mission visant à mettre en place une visite de prévention à l'occasion de l'ouverture des droits pour chaque bénéficiaire de l'AME afin de minimiser, par une prise en charge la plus précoce possible, le coût de leurs soins.
EXAMEN EN COMMISSION
______________
Réunie le mercredi 20 novembre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'examen du rapport pour avis de Mme Corinne Imbert sur la mission « Santé » du projet de loi de finances pour 2020.
Mme Corinne Imbert , rapporteur pour avis de la mission « Santé » . - Les crédits de la mission « Santé » s'établiront, en 2020, à un peu plus d'un milliard d'euros, en diminution de 19,5 % par rapport aux crédits ouverts en loi de finances initiale pour 2019.
Le programme 204, relatif à la prévention, à la sécurité sanitaire et à l'offre de soins, est en effet concerné par d'importantes modifications de périmètre qui le conduisent à enregistrer une baisse de ses crédits de 58 %. Les dotations de l'ANSM et de Santé publique France sont ainsi transférées à l'assurance maladie dans le cadre du PLFSS pour 2020.
La mission « Santé » se trouve désormais confrontée à une véritable crise existentielle. Le basculement vers l'assurance maladie du financement de la plupart des agences responsables de notre politique sanitaire pose la question de la pertinence d'un programme 204 qui ne comprend plus, comme opérateur à part entière, que l'INCa. Or ce dernier a lui-même vocation à voir ses moyens reportés à terme sur le budget de l'assurance maladie.
Dans ces conditions, le programme 204 ne devrait plus comprendre que des crédits épars dont la cohérence reste discutable et qui pourraient eux-mêmes faire l'objet de transferts vers d'autres programmes du budget de l'État ou vers différentes branches de la sécurité sociale. Je pense notamment aux crédits en faveur d'associations oeuvrant à la prévention des addictions qui pourraient être transférés à la Mildeca ou au fonds de lutte contre les addictions liées aux substances psychoactives géré par la CNAM.
Je souhaiterais m'attarder un instant sur la situation financière des comités de protection des personnes (CPP). Conformément aux engagements pris par la ministre des solidarités et de la santé à l'automne dernier, devant l'Assemblée nationale, lors de l'examen de la proposition de loi relative à la désignation aléatoire des CPP, les moyens des CPP s'établiront, dans le PLF pour 2020, à quatre millions d'euros, soit 700 000 euros supplémentaires en rebasage par rapport à 2019.
Cette augmentation pérenne bienvenue des moyens des CPP ne permettra toutefois pas de porter à 1,5 le nombre d'ETP dans les secrétariats des CPP. Ils permettront en effet le financement de 14 ETP supplémentaires alors que les CPP sont au nombre de 39. Or certains CPP continuent de ne pas pouvoir fonctionner en été en raison des congés de leur secrétariat.
Par ailleurs, plus d'un an après le vote l'automne dernier d'une PPL en ce sens, je regrette que la modulation du tirage au sort des CPP, selon leur disponibilité et leur expertise, ne soit toujours pas opérationnelle.
Le portail devant permettre cette modulation ne sera en effet pas déployé avant la fin 2019. En attendant, notre pays perd du terrain en matière d'attractivité pour la réalisation d'essais cliniques.
J'en viens aux crédits du programme 183 « Protection maladie ». Pour 2020, il est prévu de consacrer un peu plus de 934 millions d'euros au financement de l'AME, un montant inchangé par rapport à 2019.
Sur le plan de la sincérité budgétaire, reconnaissons que la dépense d'AME est de mieux en mieux maîtrisée. Les projections du Gouvernement se fondent sur une hypothèse globale de stabilisation du nombre de bénéficiaires en 2019 et 2020. Compte tenu du renforcement de la lutte contre l'immigration illégale, l'hypothèse d'un reflux du nombre de bénéficiaires à moyen terme n'est d'ailleurs pas à exclure.
Les trois CPAM centralisant l'examen des demandes d'AME, à Paris, Bobigny et Marseille, organisation qui sera enfin effective à la fin de l'année, auront en effet prochainement accès à l'outil « Visabio » qui leur permettra, en complément de leurs échanges avec les consulats, de mieux identifier les demandes frauduleuses formulées par des personnes disposant d'un visa touristique.
Nous pouvons également nous féliciter du déploiement d'un programme ambitieux de contrôle, défini en concertation avec l'assurance maladie, qui ciblera non seulement les multi-hébergeurs de personnes en situation irrégulière mais également le phénomène de « méga-consommation » de médicaments. À cet égard, tant les prescripteurs qui s'écartent de la moyenne des prescriptions, notamment de produits détournés comme stupéfiants, que les « méga-consommants », feront l'objet d'actions coordonnées en vue de leur meilleure identification. Le ciblage des « méga-consommants » a fait ses preuves dans d'autres pays pour le démantèlement de filières de revente d'opiacés.
La question de la refonte du dispositif de l'AME a cristallisé le débat engagé cet automne par le Gouvernement sur la réforme de la politique migratoire. La commission des finances du Sénat n'a pas manqué de saisir cette occasion pour redéposer des amendements tendant à restreindre sensiblement les conditions d'accès à l'AME, en allant même plus loin : elle souhaite d'abord réinstaurer, à compter du 1er janvier 2021, un droit de timbre annuel pour l'accès à l'AME.
Elle entend ensuite remplacer l'AME par une aide médicale d'urgence (AMU) et limiter le panier de soins pris en charge par cette aide, au traitement des maladies graves et des douleurs aiguës, aux soins liés à la grossesse et ses suites, aux vaccinations réglementaires et aux examens de médecine préventive. Elle compte en outre soumettre la prise en charge des soins non urgents ou non vitaux à l'accord préalable de l'une des trois CPAM assurant l'instruction des dossiers d'AME. Enfin, elle souhaite minorer les crédits du programme 183 de 300 millions d'euros.
Je ne vous surprendrai pas par mon opposition à l'ensemble de ces amendements, sur un sujet aussi grave que l'état de santé de personnes particulièrement vulnérables. Le droit de timbre a déjà été expérimenté et a montré son inefficacité. Faute d'accès aux soins de prévention, les personnes en situation irrégulière se présentent en effet aux urgences avec une prise en charge dont le coût sera aggravé par leur état de santé dégradé et pèsera en définitive sur les finances des hôpitaux.
Nous ne pouvons que déplorer les affirmations entendues dans la période récente selon lesquelles l'AME serait détournée pour la prise en charge de soins de confort.
Dans son rapport d'octobre 2019, une mission des corps d'inspection mandatée par le Gouvernement a indiqué qu'il s'agissait « du milliard le plus scruté du budget de l'État ». Elle a rappelé que le panier de soins couvert par l'AME est « réduit par rapport à celui des assurés sociaux » et exclut les médicaments à faible service médical rendu, les médicaments princeps pour lesquels un générique existe, la procréation médicalement assistée et les cures thermales.
Cette même mission exclut une réduction du panier de soins de l'AME, la jugeant peu pertinente tant d'un point de vue de santé publique qu'au regard de l'objectif de maîtrise de la dépense. Le retrait de certains médicaments pourrait « constituer un risque de santé publique et aboutir à la prescription de médicaments plus chers ou à l'aggravation de l'état de santé des personnes concernées ».
Afin d'endiguer le phénomène du tourisme médical, la mission propose toutefois de conditionner la dispensation de certains soins programmés non essentiels à une durée de séjour supérieure à un an, soit au moins neuf mois après l'ouverture des droits à l'AME. Les soins concernés pourraient inclure la chirurgie orthopédique non traumatique, la chirurgie du cristallin et la chirurgie bariatrique. Le Gouvernement semble vouloir aller dans ce sens, ce qui peut soulever, à mon sens, quelques inquiétudes légitimes.
Nous devons en effet rester très prudents sur le conditionnement de l'accès à certains soins pour les bénéficiaires de l'AME. Il me semble indispensable de préserver la marge d'appréciation des soignants dans l'évaluation des besoins de chaque patient. Seule l'équipe soignante est en capacité de pouvoir définir le parcours de soins le plus pertinent pour un patient. Par exemple, si la plupart des opérations de la cataracte n'engagent pas le pronostic vital du patient, certaines situations peuvent malgré tout justifier une intervention dans des délais plus brefs.
Par conséquent, si le Gouvernement décide d'instituer un délai d'ancienneté dans le dispositif de l'AME pour bénéficier de certains soins, il me semble capital que des mécanismes d'entente préalable soient mis en place entre l'assurance maladie et l'équipe médicale afin que l'accès aux soins puisse toujours être ouvert, lorsque l'examen clinique le justifie, même si la condition d'ancienneté n'est pas remplie.
Telles sont les principales observations que je souhaitais formuler sur la mission « Santé » du PLF pour 2020 et qui me conduisent à proposer un avis favorable aux crédits de la mission.
M. Alain Milon , président . - Je partage l'analyse de notre rapporteure sur cette mission, en particulier s'agissant de la sécurisation du dispositif de l'AME.
Mme Véronique Guillotin . - Merci pour ce rapport, qui ouvre des perspectives. Quel serait l'intérêt de vider cette mission de son contenu en le transférant à la sécurité sociale ?
J'abonde dans le sens de la rapporteure s'agissant des CPP. Je veux d'ailleurs rendre hommage à Catherine Deroche pour la proposition de loi résultant de notre rapport d'information sur l'accès aux médicaments innovants. Restons attentifs à ce sujet majeur.
Sur l'AME, je partage également sa position. Ne revenons pas sur l'équilibre qui a été trouvé, qui protège les bénéficiaires de l'AME, leur entourage, et en définitive la santé publique, tout en épargnant à l'hôpital une importante charge de travail. Plus prosaïquement, ce n'est pas aux services d'urgences de vérifier si les gens bénéficient ou non de l'AME.
Mme Laurence Cohen . - Merci pour ce rapport très détaillé. Les rapporteurs qui se sont succédé ce matin ont manifesté un esprit très critique mais leur conclusion est toujours décevante, car leurs propos plaideraient plutôt chaque fois pour un vote défavorable !
La baisse de 20 %, soit environ 25 millions, est liée au transfert du financement de l'Agence nationale de santé publique (ANSP) vers la sécurité sociale. Cela concerne aussi l'AME, inscrite au programme 183, et les actions de prévention du programme 204. Je m'inquiète des effets du délai de carence de trois mois imposé aux demandeurs d'asile pour bénéficier d'une protection maladie : cela risque d'avoir des conséquences sur la santé publique, alors que les coûts réels de cette prise en charge sont tout à fait modiques. Bref, c'est une aberration médicale, autant qu'économique et sociale.
Ce transfert ne risque-t-il pas d'avoir aussi une incidence sur la politique menée en matière de prévention ?
Ne contribue-t-il pas, en outre, à baisser artificiellement les charges sur le budget de l'État, puisqu'elles reposeront sur celui de la sécurité sociale ? Nous avons observé un phénomène analogue en examinant le projet de loi de financement de la sécurité sociale.
M. Michel Amiel . - Je rejoins également la rapporteure sur le programme 183 : son objectif est de soigner les gens en grande détresse sanitaire et dont la dégradation de l'état de santé pourrait générer des dégâts importants en termes de santé publique. Les dépenses de ce programme sont passées, grosso modo, de 500 à près de 900 millions d'euros. Les abus existent, mais ils sont marginaux. D'ailleurs, le fait de les combattre, en identifiant les filières et les cas de tourisme médical, revient à protéger le dispositif en rappelant ce pour quoi il est fait.
M. Bernard Jomier . - Sur le programme 204, je souscris aux propos tenus par la rapporteure. Je ne trouverais pas bon que le budget de l'État en matière de santé finisse par se résumer à l'AME. Ce serait un contre-signal politique total.
Le transfert du financement de l'ANSP vers l'assurance maladie suscite, partout où j'en ai entendu parler, une incompréhension si grande que je me demande comment l'Assemblée nationale a pu le voter.
Sur le programme 183, je voudrais dénoncer la mise en scène à laquelle nous avons assisté, qui a commencé par la dénonciation de la fraude. Le secrétaire général du parti présidentiel nous a tout de même expliqué que des femmes se faisaient poser des prothèses mammaires aux frais de l'AME, avant de se rétracter.
De vraies fausses nouvelles ont ainsi été versées au débat public dans un objectif politique. La mise en scène a continué avec le rapport de l'IGAS et de l'IGF sur la réalité de la fraude : nous allions voir ce que nous allions voir ! Et nous avons vu... Il faut être sérieux : le rapport montre que la fraude à l'AME existe, mais qu'elle est trois fois inférieure à la fraude à l'assurance maladie. La fraude est marginale, et se limite à quelques filières organisées. Si l'on me demande d'enrayer la fraude et de lutter contre les filières organisées, je signe sans réserve. Mais instrumentaliser la fraude pour empêcher d'honnêtes personnes d'accéder à un dispositif auquel ils ont droit, ça, c'est inacceptable.
Sur le délai de carence, distinguons le droit formel du droit réel. Le droit formel proposé consiste en un délai de trois mois de carence pour bénéficier de l'AME. Dans la réalité, c'est beaucoup plus long, ceux qui ont rempli un dossier d'AME - ils sont concentrés à Paris, Bobigny et dans les Bouches-du-Rhône - le savent : il faut six à neuf mois pour faire ouvrir les droits ! Pendant ce temps, les malades vont se faire soigner à l'hôpital ou en ville. Un bénéficiaire de l'AME qui suit un traitement chronique subit en outre des ruptures de prise en charge. Si j'ai bien compris, le Gouvernement justifie les trois mois de carence par la symétrie avec nos compatriotes revenant de l'étranger. Espérons que ce sera le droit réel ; nous en reparlerons dans deux ans. Mais, de fait, l'ingéniosité administrative empêche le droit de s'appliquer.
Je défends pour ma part la position de l'Académie de médecine et du Défenseur des droits : pour appliquer le droit commun, exercer les contrôles nécessaires et faire en sorte que les personnes soient soignées, il faut fondre ce régime dans celui de l'Assurance maladie. Pour le coup, ce serait un bon transfert.
Mme Élisabeth Doineau . - Je remercie la rapporteure pour ce rapport. Je la rejoins sur l'AME : il faut absolument préserver la population. Je regrette également que les crédits partent du côté de l'assurance maladie : c'est un mauvais signal donné à la population.
Je défendrai un amendement sur la maladie de Lyme - vous savez que le sujet me tient à coeur. La prévention et la recherche nécessitent des crédits supplémentaires et la mobilisation des professeurs et des médecins. Les malade sont en errance et continuent de souffrir, privés de solution.
M. Jean-Marie Vanlerenberghe . - Le périmètre de ce programme 204, qui ne contient plus guère que l'AME, me préoccupe également. Faut-il intégrer l'AME au PLFSS ? C'est une question qui mérite d'être posée.
Je partage les propos des orateurs précédents, notamment ceux de Michel Amiel et Bernard Jomier, et je remercie la rapporteure et le président de mettre un terme à ce faux débat, porté quasiment tous les ans par certains de nos collègues, notamment de la commission des finances, sous de faux prétextes d'économies chaque année démentis par les faits ! Heureusement que les médecins ont une déontologie qui passe avant les considérations budgétaires, et qui est l'honneur de notre pays.
Le vrai problème est de savoir comment nous traiterons les personnes atteintes de maladies chroniques, qui repartent et reviennent avec des visas touristiques... Ce dernier est parfois difficile à obtenir, car on sait pourquoi ils viennent. On ne peut cependant pas les laisser tomber ! J'ai déjà réussi à obtenir plusieurs fois du préfet une certaine mansuétude pour que des personnes ne pouvant être soignées dans leur pays d'origine continuent à l'être dans le nôtre. Ce n'est pas du tourisme, mais tout simplement un devoir de solidarité et d'humanité ! Aussi suis-je heureux que la commission prenne cette position.
Mme Corinne Imbert . - Madame Guillotin, le Gouvernement prétend que l'effort de prévention sera rendu plus lisible par le transfert à l'assurance maladie de certaines agences. Je crains l'effet inverse, comme nombre d'entre vous apparemment. D'autant que le Gouvernement a des objectifs ambitieux en matière d'éradication de certaines pathologies : l'hépatite C en 2025, le Sida en 2030... Il y faut un effort d'investissement lisible pour y parvenir.
La proposition de loi que vous avez déposée vise à désengorger les CPP. Le tirage au sort conduit en effet à un flux constant de dossiers, les secrétariats sont engorgés, et ne peuvent tenir les délais, ce qui pénalise l'action médicale et la recherche. Il est regrettable que les crédits nécessaires pour tenir les délais n'aient pas été alloués aux CPP.
Madame Cohen, les annonces du Gouvernement ne se traduisent pas dans les crédits du programme 183, qui affiche toujours, comme en 2019, 934 millions d'euros. Elles ne font que lancer une polémique détestable. Il est prévu que le nombre de bénéficiaires augmente légèrement, comme celui des contrôles. Il y a quelques années, les crédits étaient plus faibles et nous étions quelques-uns à les trouver insuffisants : ils sont désormais à la hauteur de la dépense nécessaire.
Si transfert il devait y avoir, mieux vaudrait, selon moi, que ce soit sur la mission « Solidarité » plutôt qu'à l'assurance maladie, car les bénéficiaires de l'AME n'ont pas cotisé à l'assurance maladie : la politique qui leur est destinée est bel et bien d'ordre humanitaire.
Monsieur Amiel, les personnes qui entrent avec un visa touristique sont en situation régulière, mais il ne faudrait pas que les détournements de procédure portent atteinte à l'objectif même de l'AME. Les CPAM vont encourager les contrôles ; faisons également confiance aux soignants. Lorsque les droits à l'AME ne sont pas ouverts, les soins d'urgence peuvent toujours être pris en charge. Depuis 2010, 40 millions d'euros de participation de l'État aux soins urgents sont prévus à cet effet. La dépense est toutefois supérieure, et l'État ne l'assume en réalité qu'à hauteur de 50 % environ - un peu plus ou un peu moins selon les années.
La commission émet un avis favorable à l'adoption des crédits de la mission « Santé » du projet de loi de finances pour 2020.
LISTE DES PERSONNES ENTENDUES
___________
• Direction de la sécurité sociale (DSS)
Julie Pougheon , adjointe au sous-directeur de la 2 ème sous-direction de l'accès aux soins, des prestations familiales et des accidents du travail (SD2)
Anna Gomez-Colombani , adjointe au chef de bureau synthèse financière (SD5/5A)
• Caisse primaire d'assurance maladie de Seine-Saint-Denis
Sylvain Guilloteaux , directeur adjoint
• Direction générale de la santé (DGS)
Véronique Deffrasnes , cheffe du service des politiques d'appui au pilotage et de soutien, DGS
Martine Laborde-Chiocchia , sous-directrice stratégie et ressources, DGOS
Clotilde Huygue , adjointe au chef du bureau administration générale, DGOS
Jean-Yves Lacoste , adjoint au chef du bureau qualité des pratiques et recherches biomédicales, DGS
Grégoire Rullier , adjoint au chef du bureau budget, performance et contrôle interne, DGS
Chloé Socha , chargée des questions parlementaires PLF au sein du bureau budget, performance et contrôle interne, DGS
* 1 En application de l'article 31 du projet de loi de financement de la sécurité sociale pour 2020.
* 2 En loi de finances initiale pour 2015 : l'agence technique de l'information et de l'hospitalisation (ATIH), le centre national de gestion des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière (CNG) et la Haute Autorité de santé (HAS) ; en loi de finances initiale pour 2017 : le fonds d'intervention régional ; en loi de finances initiale pour 2018 : l'Agence de la biomédecine (ABM) et l'École des hautes études en santé publique (EHESP).
* 3 En loi de finances initiale pour 2015.
* 4 En loi de finances initiale pour 2017.
* 5 Loi n° 2018-892 du 17 octobre 2018 relative à la désignation aléatoire des comités de protection des personnes.
* 6 En l'espèce, Les Entreprises du médicament (Leem).
* 7 Résolution de l'Assemblée nationale relative à la simplification du dispositif d'indemnisation des victimes du valproate de sodium et de ses dérivés, 19 juin 2019.
* 8 Conseil d'État, 9 mai 2019, n° 426321 et n° 426365.
* 9 Directive 85/374/CEE du Conseil du 25 juillet 1985 relative au rapprochement des dispositions législatives, réglementaires et administratives des États membres en matière de responsabilité du fait des produits défectueux.
* 10 Jean-Yves Latournerie, Jérôme Saulière, Christophe Hemous, Fabienne Bartoli, Francis Fellinger et Jean-Louis Rey, L'aide médicale d'État : diagnostic et propositions, n° 2019-060R (IGAS) et n° 2019-M-039-04 (IGF), octobre 2019.
* 11 Jean-Yves Latournerie, Jérôme Saulière, Christophe Hemous, Fabienne Bartoli, Francis Fellinger et Jean-Louis Rey, L'aide médicale d'État : diagnostic et propositions, n° 2019-060R (IGAS) et n° 2019-M-039-04 (IGF), octobre 2019.