C. LES AUTRES DISPOSITIONS
1. Abrogation de la convergence tarifaire (article 47)
L' article 47 du présent projet de loi propose de mettre fin à la convergence tarifaire et s'attache à réinscrire dans la loi la notion de service public hospitalier .
a) La convergence tarifaire a accompagné la mise en place de la tarification à l'activité
(1) L'instauration de la tarification à l'activité et son contexte
L'organisation du système de santé française repose sur la coexistence d'acteurs publics et privés. S'agissant des établissements de santé, la définition des secteurs « public » et « privé » repose sur le critère du financement. Le secteur « public » comprend les établissements publics hospitaliers et les hôpitaux privés à but non lucratif antérieurement financés par la dotation globale 85 ( * ) ; c'est la raison pour laquelle ce secteur est qualifié d'« ex-DG ».
Quant au secteur « privé » , celui-ci est composé de l'ensemble des autres établissements, autrefois financés par un tarif de prestation fixé dans le cadre de l'objectif quantifié national (d'où son nom de secteur ex-OQN). Il s'agit principalement des hôpitaux privés à but lucratif, communément appelés cliniques .
Ainsi, le secteur hospitalier français se caractérisait par l'existence de modes de financement distincts et de coûts hétérogènes entre les établissements de santé, et ce entre les secteurs public et privé mais également au sein de chaque secteur .
C'est dans ce contexte qu'a été instituée la tarification à l'activité (T2A) par la loi de financement de la sécurité sociale pour 2004 86 ( * ) . La T2A a été conçue pour mettre fin à la logique d' enveloppe limitative qui était suivie par la dotation globale (DG) et l'objectif quantifié national (OQN). Celle-ci a donc consisté à payer les séjours, actes et consultations 87 ( * ) assurés par les établissements de santé à l'activité 88 ( * ) . Différents arguments avaient été évoqués en faveur de cette rupture . Il était notamment avancé que la dotation globale n'incitait pas les hôpitaux au développement d'une gestion efficace, celle-ci étant déterminée pour chacun d'entre eux sur une base historique.
Toutefois, dans la mesure où coexistaient initialement deux modes de financement (la DG et l'OQN), la T2A a été basée sur deux échelles tarifaires , l'une pour le secteur public et l'autre pour le secteur privé.
(2) La convergence intra sectorielle et intersectorielle
Aussi la mise en place de la T2A s'est-elle accompagnée d'une convergence tarifaire , dont le principe est posé à l'article 33 de la loi de financement de la sécurité sociale pour 2004, comportant deux processus distincts :
- la convergence intra sectorielle 89 ( * ) , consistant à rapprocher les tarifs des établissements qui exercent dans un même secteur ;
- la convergence intersectorielle 90 ( * ) , dont l'objet est le rapprochement des tarifs du secteur public et du secteur privé.
Lors de la mise en place de la convergence intersectorielle, les tarifs des secteurs public et privé affichaient d'importantes différences. Selon le rapport de la « Mission d'appui sur la convergence tarifaire public privé » 91 ( * ) , rendu en janvier 2006 par l'Inspection générale des affaires sociales (IGAS), l'écart facial 92 ( * ) des tarifs était de 41 % en 2005 (les tarifs du secteur privé était, en moyenne, inférieurs de 41 % à ceux pratiqués dans le secteur public).
b) La convergence tarifaire : un levier d'économies qui a aujourd'hui montré ses limites
(1) La convergence intra sectorielle : un processus achevé
La complète réalisation de la convergence intra sectorielle constituait un préalable nécessaire à la convergence intersectorielle. Aussi, alors que cette dernière devait s'achever au plus tard le 1 er mars 2012, le rapprochement des tarifs au sein de chaque secteur a été atteint dès le 1 er mars 2011 93 ( * ) .
Selon le rapport remis au Parlement sur la convergence tarifaire pour l'année 2011, la convergence intersectorielle a permis un important mouvement de redistribution des ressources au sein de chaque secteur. S'agissant des établissements publics, ce sont près de 121 millions d'euros qui ont été redistribués en 2011, soit un total de 1,2 milliard d'euros entre 2005 et 2011. En ce qui concerne le secteur privé, ces montants atteignent respectivement 19,5 millions d'euros et 157 millions d'euros.
Cependant, de nombreuses incertitudes entourent encore le bilan de la convergence intra sectorielle. Dès 2009, la Cour des comptes a notamment souligné le fait que certains établissements contributeurs nets avaient cherché à compenser les pertes de recettes par une augmentation des ressources non tarifaires, par exemple au travers des tarifs journaliers de prestations (TJP) 94 ( * ) .
(2) La convergence intersectorielle : une source d'économies substantielles au prix d'une mise sous tension des établissements publics de santé
(a) Une convergence orientée vers le tarif le plus bas, tous secteurs confondus
Les lois de financement de la sécurité sociale pour 2008 95 ( * ) et 2011 96 ( * ) sont venues préciser les conditions de la convergence intersectorielle. La première a indiqué que le processus était orienté vers les tarifs des établissements privés. Toutefois, dans la mesure où certains tarifs étaient inférieurs dans les établissements publics de santé, la loi de financement pour 2011 a mentionné le tarif le plus bas comme objectif de la convergence.
(b) Un levier d'économies conséquentes
La convergence intersectorielle a donc consisté à orienter les tarifs vers les minima constatés. Afin d'y parvenir, le Gouvernement a établi un scénario de convergence ciblée, dont le principe a été consacré par la loi de financement de la sécurité sociale pour 2010 97 ( * ) . Ainsi, chaque année une liste de groupes homogènes de malades (GHM) 98 ( * ) est arrêtée pour lesquels une convergence des tarifs est organisée selon des taux définis. En 2010, la liste portait sur 35 GHM ; celle-ci a été élargie à 193 GHM en 2011.
Le rapport remis au Parlement sur la convergence tarifaire pour l'année 2011 a établi une évaluation des économies réalisées dans le cadre de la convergence ciblée, reprise dans le tableau ci-après :
|
Nombre de GHM convergés |
Economie réalisée* |
|
|
2010 |
35 |
150 |
|
2011 |
193 |
150 |
|
Total |
300 |
* En millions d'euros
Source : rapport 2011 remis au Parlement sur la convergence tarifaire
L'évaluation préalable annexée au présent article estime également à 150 millions d'euros environ l'économie réalisée du fait de la convergence intersectorielle en 2012, ce qui représente une économie totale de 450 millions d'euros sur trois ans.
La convergence intersectorielle a, de ce fait, participé à la maîtrise des dépenses des établissements de santé. Aussi, les économies attendues dans le cadre de la convergence ont représenté une part importante des mesures d'économies arrêtées dans le cadre de l'ONDAM hospitalier ; à titre d'exemple, ces dernières ont constitué plus de 40 % des économies prévues pour 2011.
|
Méthodologie du calcul de l'écart facial Le calcul d'un écart facial moyen des tarifs nécessite de valoriser une même base d'activité aux tarifs respectifs des deux secteurs et de déterminer un tarif moyen pour chacun d'eux. Des éléments de correction sont intégrés pour améliorer la comparabilité des champs notamment par la prise en compte des honoraires des praticiens du secteur privé. Le calcul de l'écart facial des tarifs est très dépendant de la référence d'activité sur laquelle son évaluation est basée. Un exemple très simplifié, basé sur des données observées (effectifs de séjours et tarifs) permet d'illustrer les différences d'écart facial moyen des tarifs selon la base d'activité retenue. On se place dans l'hypothèse où l'activité globale des deux secteurs se répartirait exclusivement sur deux groupes homogènes de séjour (GHS) : - le premier GHS représenté dans les deux secteurs : 75 718 séjours dans le privé, 30 062 séjours dans le public, et rémunéré selon des tarifs proches : 1 820 euros dans le privé, 1 713 euros dans le public ; - le second GHS représenté essentiellement dans le secteur public : 1 532 séjours dans le privé, 36 251 séjours dans le public, et rémunéré selon des tarifs différents : 3 084 euros dans le privé, 7 395 euros dans le public. Si l'on retient la structure d'activité du secteur privé qui est essentiellement positionné sur le premier GHS, l'écart facial des tarifs est de -1 % (tarif privé globalement supérieur au tarif public). La même méthode avec, cette fois, la structure d'activité du secteur public qui est positionné au même niveau sur les deux GHS, conduit à un écart facial des tarifs de 48 % (tarif public très supérieur au tarif privé). Ces différences de résultats sont liées non seulement aux écarts de tarifs entre les secteurs mais aussi aux écarts d'effectifs de séjours, pour chacun des GHS. Source : rapport 2009 remis au Parlement sur la convergence tarifaire |
Ainsi l'écart facial entre les tarifs des secteurs public et privé a-t-il été réduit de 2,4 points entre 2010 et 2011. Il était de 21,6 % sur la base de l'activité du secteur public et de 14,6 % sur celle du secteur privé en 2011.
Evolution de l'écart facial tarifaire depuis 2006
|
Base retenue |
Ecart facial 2006 |
Ecart facial 2008 |
Ecart facial 2009 |
Ecart facial 2010 |
Ecart facial 2011 |
|
Secteur public
|
40,1 % |
36,9 % |
26,8 % |
23,8 % |
21,6 % |
|
Secteur privé
|
28,7 % |
25,1 % |
20,7 % |
17,1 % |
14,6 % |
|
Evolution de l'écart facial (base du secteur public) |
- 3,2 % |
- 10 |
- 2,2 % |
- 2,4 % |
|
|
Année de l'activité de référence |
2007 |
2007 |
2007 |
2009 |
2010 |
Source : rapport 2011 remis au Parlement sur la convergence tarifaire
(c) L'essoufflement de la convergence tarifaire
La convergence tarifaire semble aujourd'hui avoir montré ses limites . Comme cela a été souligné, le bilan de la convergence intra sectorielle demeure incertain. En effet, les investigations menées par la Cour des comptes ont montré que certains établissements avaient cherché à compenser les pertes de recettes par une augmentation des ressources non tarifaires, hausse souvent supportée par les assurés eux-mêmes.
Par ailleurs, l'achèvement de la convergence intersectorielle connaît d'importants obstacles . Les tarifs applicables aux secteurs public et privé présentent des différences qui limitent les comparaisons et donc le rapprochement des grilles tarifaires.
A titre d'exemple, les honoraires sont distincts du tarif versé aux établissements privés. C'est pourquoi l'Agence technique de l'information sur l'hospitalisation (ATIH) effectue un retraitement afin de déterminer un tarif « tout compris » de manière à disposer d'un tarif comparable, dans sa construction, à celui prévu pour les établissements publics. Toutefois, le dernier rapport d'information de la Mission d'évaluation et de contrôle de la sécurité sociale (Mecss) du Sénat 99 ( * ) , concernant le financement des établissements de santé, a mis en évidence l'existence de « faiblesses statistiques [...] trop fortes pour être ignorées, notamment en ce qui concerne les dépassements d'honoraires ».
En outre, le rapport précité a souligné, à juste titre, que les secteurs public et privé étaient soumis à des contraintes radicalement différentes « en ce qui concerne les modes de prise en charge, les contraintes d'organisation, le coût des personnels, ou encore la capacité à programmer l'activité ». Aussi celui-ci conclut-il que « si le discours sur la convergence a peut-être servi d'aiguillon pour le secteur hospitalier, l'application concrète de cette politique, assez opaque, a inutilement focalisé l'attention et crispé le personnel hospitalier, ce qui peut ne peut qu'être dommageable ».
En tout état de cause, cette difficulté à faire aboutir la convergence intersectorielle a été très tôt mise en évidence, lorsque la loi de financement de la sécurité sociale pour 2010 a repoussé le terme de ce processus, initialement fixé en 2012, à 2018 .
c) L'abrogation de la convergence tarifaire apparaît comme une nécessité
Au regard de tous ces éléments, l'abrogation de la convergence tarifaire semble justifiée. Certes, l'évaluation préalable annexée au présent article indique que le maintien du processus aurait permis une économie comprise entre 100 et 150 millions d'euros en 2013. Néanmoins, l'écart facial est désormais inférieur à 15 %, ce qui correspond à des activités hétérogènes entre les secteurs public et privé. De toute évidence, la poursuite de la convergence se ferait au prix d'une dégradation supplémentaire de la situation financière des établissements publics de santé .
Ainsi, votre rapporteur pour avis estime que, si la convergence tarifaire a pu constituer un levier important d'économies pour l'assurance maladie, ce processus a, aujourd'hui, révélé ses limites . C'est pourquoi, il est favorable à l'article 47 du présent projet de loi.
2. Autorisation d'émission de billets de trésorerie par certains établissements de santé (article 48)
a) La hausse de l'endettement des établissements publics de santé
Dans sa note de conjoncture sur les finances hospitalières d'avril 2012 100 ( * ) , Dexia Crédit Local indique que l' encours de la dette des établissements publics de santé a connu une forte augmentation au cours des années 2000, passant de 8,9 à 24,1 milliards d'euros entre 2001 et 2010 . Aussi le poids de la dette hospitalière approche-t-elle désormais 1,2 % du PIB .
(1) Le plan Hôpital 2007
Cette progression serait principalement imputable au plan Hôpital 2007 . A plusieurs reprises, la Cour des comptes 101 ( * ) a souligné que la mise en oeuvre du plan Hôpital 2007 s'était écartée des paramètres initialement envisagés.
|
Le plan Hôpital 2007 Le plan Hôpital 2007 visait à moderniser l'offre de soins et le patrimoine hospitalier public et privé . Estimé à 10 milliards d'euros d'investissement et subventionné à hauteur de 6 milliards d'euros, il a été engagé en 2003 afin de relancer l'investissement hospitalier de l'ordre de 30 % par an sur la période 2003-2007 . Ce programme avait pour objectif une mise à niveau accélérée des investissements des établissements de santé . Il s'agissait de répondre à une situation de vétusté des bâtiments et des installations hospitalières et aux nouvelles normes de sécurité et de fonctionnement. De plus, les nouvelles contraintes de mises en oeuvre des schémas régionaux d'organisation sanitaire (SROS) et la mise en oeuvre des plans nationaux (plan Cancer, Périnatalité, Urgences) avaient accentué le besoin d'investissement des établissements de santé. |
Le schéma d'origine faisait reposer le financement sur l'assurance maladie, soit directement par des subventions provenant du fonds pour la modernisation des établissements de santé publics et privés (FMESPP), soit indirectement par des aides à l'exploitation destinées à faciliter le remboursement du capital et des intérêts. Toutefois, le nombre d'opérations effectivement lancées et leur montant ont dépassé les prévisions initiales . Selon la Mission nationale d'appui à l'investissement hospitalier (MNAIH) 102 ( * ) , cette situation résultait principalement de l'ajout d'opérations en cours de plan et de la sous-estimation du coût réel des opérations engagées. Alors qu'il était estimé initialement à 10 milliards d'euros, le montant d'investissement a atteint 16,8 milliards d'euros . Par conséquent, le taux d'accompagnement par l'assurance maladie des opérations d'investissement a été revu à la baisse pour atteindre, finalement, 35 %.
Bilan financier du plan Hôpital 2007 par type d'établissement
|
Nombre d'opérations |
Montant* |
Aides* |
Taux d'accompagnement |
|
|
EPS (1) |
1 090 |
13 179 |
4 865 |
37 % |
|
PSPH (2) |
206 |
1 576 |
519 |
33 % |
|
Cliniques |
570 |
2 011 |
411 |
20 % |
|
TOTAL |
1 868 |
16 766 |
5 795 |
35 % |
* en millions d'euros
(1) Etablissements publics de santé
(2) Etablissements privés de santé à but non lucratif
Source : MNAIH (2009)
Ce phénomène est particulièrement patent pour les établissements publics de santé . Le montant prévisionnel des investissements pour ces derniers était de 7,5 milliards d'euros ; pourtant, leur investissement total a représenté 13,2 milliards d'euros , ce qui correspond à un dépassement de près de 80 % de la prévision initiale.
Le montant des aides pour cette catégorie d'établissements n'ayant été que de 4,9 milliards d'euros, ces derniers ont massivement recouru à l'emprunt . Ainsi, sur la seule période 2003-2007, la dette des établissements publics de santé s'est accrue de près de 6,1 milliards d'euros .
Aussi les opérations réalisées dans le cadre du plan Hôpital 2007 ont-elles largement contribué à fragiliser la situation financière des établissements publics de santé .
Le centre hospitalier universitaire (CHU) de Caen offre un exemple particulièrement éclairant à cet égard. En effet, dans le cadre du plan précité, cet établissement a réalisé la construction d'un bâtiment « Femme-Enfant-Hématologie » (FEH) sur la base d'un bail emphytéotique hospitalier (BEH) d'une durée de 25 ans. Les chiffres indiqués par la mission d'expertise économique et financière du Trésor public (MEEF) ont permis d'évaluer à 13,5 millions d'euros le coût annuel de ce bail, soit un coût total de 227,5 millions d'euros pour le CHU, déduction faite de l'aide de la tutelle (estimée à 110 millions d'euros) 103 ( * ) . Ainsi, les finances du CHU de Caen seront, pour une longue période encore, déstabilisées du fait d'un investissement immobilier, réalisé dans le cadre du plan Hôpital 2007 , dont la Chambre régionale des comptes (CRC) de Basse-Normandie a souligné la préparation insuffisamment rigoureuse.
L'évolution du financement des investissements
par les
établissements publics de santé
(2003-2007)
(en millions d'euros)
|
2003 |
2004 |
2005 |
2006 |
2007 |
Total 2003-2007 |
|
|
Capacité d'autofinancement (1) |
2 814 |
3 478 |
3 093 |
3 047 |
2 877 |
15 309 |
|
Plus-values de cession (2) |
49,9 |
196 |
77,3 |
41,5 |
60,9 |
426 |
|
Subventions d'équipement reçues (3) |
269 |
399 |
399 |
283 |
316 |
1 666 |
|
Financements d'investissement (1)+(2)+(3) |
3 133 |
4 073 |
3 569 |
3 372 |
3 254 |
17 401 |
|
Dépenses d'investissement |
3 646 |
4 418 |
4 794 |
5 345 |
5 617 |
23 820 |
|
Encours de la dette |
9 798 |
10 909 |
11 962 |
13 504 |
15 874 |
6 076* |
* Variation sur la période 2003-2007
Source : commission des finances (à partir des données de la Cour des comptes)
Les centres hospitaliers régionaux universitaires (CHRU) , Assistance Publique-Hôpitaux de Paris (AP-HP) mise à part, affichent un niveau d'endettement singulièrement élevé , d'un montant de 7,2 milliards d'euros en 2010. La note précitée de Dexia Crédit Local indique, en effet, que la dette des CHRU représente 38,7 % de leurs produits , soit un ratio plus élevé que celui constaté pour les autres catégories d'établissements publics de santé. La dette des CHRU équivaut désormais à 7,1 années de capacité d'autofinancement (CAF).
(2) Un encadrement accru du recours à l'emprunt par les établissements publics de santé
Le niveau élevé de l'endettement des établissements publics de santé a amené l'Etat à renforcer son contrôle sur le recours à la dette par ces derniers. Ainsi, un décret du 14 décembre 2011 104 ( * ) a conditionné le recours à l'emprunt à une autorisation du directeur de l'agence régionale de santé (ARS) 105 ( * ) pour les établissements présentant au moins deux des trois caractéristiques suivantes :
- le ratio d'indépendance financière , qui résulte du rapport entre l'encours de dette à long terme et les capitaux permanents, excède 50 % ;
- la durée apparente de la dette excède dix ans ;
- l' encours de la dette , rapporté au total des produits toutes activités confondues, est supérieur à 30 %.
Ratios d'endettement des établissements publics hospitaliers (2010)
|
Ratio d'indépendance financière |
Durée apparente de la dette |
Encours de la dette |
|
|
Moyenne |
47,5 % |
6,2 années |
34,8 % |
|
Médiane |
33 % |
3,7 années |
23,7 % |
|
Valeur seuil du décret |
50 % |
10 années |
30 % |
|
Part des établissements dépassant la valeur seuil |
27 % |
19 % |
42 % |
Source : Dexia Crédit Local (2012)
Ce décret a été adopté en application de l'article 12 de la loi de programmation des finances publiques pour la période 2011-2014 106 ( * ) . Son exposé des motifs indiquait, en effet, qu'un plus grand encadrement de recours à la dette par les établissements publics de santé devait permettre de « limiter l'augmentation préoccupante de l'endettement constatée ».
Calendrier de l'autorisation de recours à l'emprunt
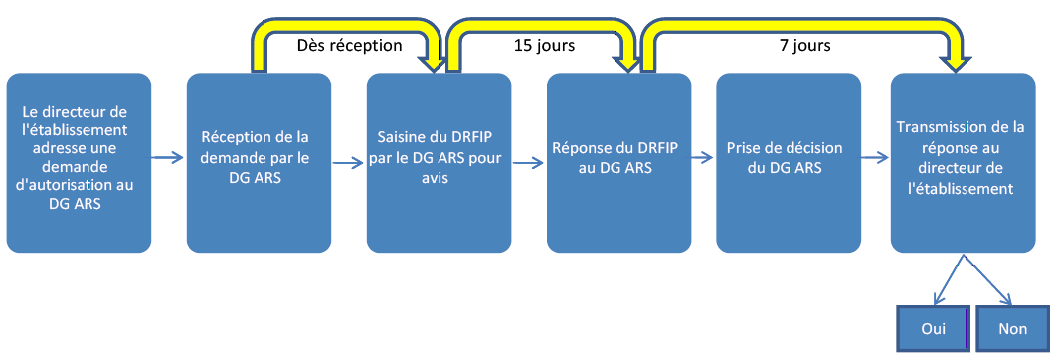
Source : circulaire du 8 mai 2012 relative aux limites et réserves du recours à l'emprunt par les établissements publics de santé 107 ( * )
En outre, le décret du 14 décembre 2011 fixe les caractéristiques des emprunts bancaires que peuvent négocier les établissements publics de santé, et ce afin de limiter leur exposition au risque de taux d'intérêt . Aussi les emprunts à taux variable doivent-ils répondre à des conditions précises en termes d'indices sous-jacents et de formule d'indexation. En effet, une récente commission d'enquête de l'Assemblée nationale, présidée par Claude Bartolone 108 ( * ) , a mis en évidence que les établissements publics de santé totalisaient près de 6 milliards d'emprunts structurés , dont 55,3 % pouvaient être considérés comme à risque.
(3) Le recours à la dette obligataire pour les établissements publics de santé
Certains centres hospitaliers universitaires ont également fait le choix de recourir à des émissions obligataires , en complément des prêts bancaires, pour couvrir leurs besoins de financement.
Dès 2000, l'Assistance Publique-Hôpitaux de Paris (AP-HP) a réalisé sa première émission d'obligations . Depuis 2006, l'institution a complété la gamme des instruments dont elle dispose pour gérer sa dette en émettant des titres de créance de moyen terme , soit des EMTN (Euro Medium Term Note). Ainsi, la gestion de la dette de l'AP-HP, qui a atteint un montant de 2,2 milliards d'euros en 2010, repose sur un arbitrage constant entre les prêts bancaires à long terme et les émissions obligataires.
A partir de 2009, des centres hospitaliers régionaux universitaires (CHRU) ont suivi l'exemple de l'AP-HP et ont également émis des obligations . Une vingtaine de CHRU se sont regroupés pour procéder, à deux reprises, à des émissions obligataires (l'une de 250 millions d'euros et l'autre de 167 millions d'euros). Toutefois, il faut souligner que les emprunts obligataires représentent un peu moins de 6 % de la dette totale des CHRU , évaluée à 7,2 milliards d'euros en 2010.
En tout état de cause, en juillet 2012, l'agence de notation Moody's a annoncé la dégradation des notes attribuées aux deux émissions obligataires réalisées par les CHRU . La note de la première émission, qui avait eu lieu en 2009 et portait sur un montant de 250 millions d'euros, a été abaissée de AAA à Baa1. La seconde émission, réalisée en 2010 pour 167 millions d'euros, a vu sa note passer de AAA à A1. Dans son communiqué, Moody's a évoqué la « détérioration rapide de la situation financière de certains hôpitaux », et notamment celle du CHU de Fort-de-France en Martinique. Il a également mentionné une « pression particulièrement forte sur la trésorerie des hôpitaux ».
En effet, les établissements publics de santé sont aujourd'hui confrontés à d'importants problèmes de trésorerie, et ce en dépit d'une résorption de leur déficit .
b) Une lente résorption du déficit des établissements publics de santé
Dexia Crédit Local, dans la note de conjoncture sur les finances hospitalières précitée, indique que les établissements publics de santé ont enregistré un déficit global de 220 millions d'euros en 2010 109 ( * ) , stable par rapport à 2009 mais inférieur à celui de 2008, d'un montant de 330 millions d'euros . En 2007, le déficit avait même atteint son plus haut niveau historique, soit 485 millions d'euros.
La réduction du déficit est concentrée sur les centres hospitaliers régionaux universitaires (CHRU). S'ils totalisent encore 145 millions d'euros de déficit global (hors AP-HP), ces derniers ont amélioré leur résultat en 2010 de près de 120 millions d'euros. Sur les 31 CHRU, 18 étaient encore en déficit en 2010 contre 22 en 2009.
c) Des difficultés de trésorerie accrues dans les hôpitaux publics
Malgré cette amélioration du déficit des établissements publics de santé, ces derniers sont aujourd'hui confrontés à d' importantes difficultés de trésorerie .
Le dernier rapport d'information de la Mission d'évaluation et de contrôle de la sécurité sociale (Mecss) du Sénat 110 ( * ) , concernant le financement des établissements de santé, a mis en évidence le fait que la crise économique avait entraîné « de sérieuses difficultés pour le financement à moyen et long terme des investissements ainsi que pour la gestion de trésorerie courante ».
Le rapport identifie plusieurs causes à ce phénomène. Tout d'abord, Dexia Crédit Local, qui représentait autour de 40 % des financements du secteur hospitalier public, est aujourd'hui en voie de démantèlement et n'accorde plus de nouveaux prêts. Ensuite, nombre de banques ont fortement restreint leurs engagements et renforcé leurs fonds propres, préparant l'entrée en vigueur des nouvelles règles prudentielles dites « Bâle III » .
Par ailleurs, la trésorerie des hôpitaux publics est mise sous tension par les mises en réserves et les annulations d'une partie des dotations dévolues aux MIGAC 111 ( * ) .
Les difficultés de trésorerie auxquelles sont confrontés les établissements publics de santé rendent la situation de ces derniers extrêmement préoccupante. Dans le cadre de la préparation de l'examen du projet de loi de financement de la sécurité sociale, votre rapporteur spécial a auditionné Angel Piquemal, directeur général du CHU de Caen depuis octobre 2008 112 ( * ) . En septembre dernier, celui-ci a été contraint de suspendre le versement des cotisations patronales et de décaler le paiement des fournisseurs de l'établissement . En effet, les deux lignes de trésorerie dont bénéficiait le CHU, pour un montant de 85 millions d'euros, arrivaient à échéance les 3 et 12 octobre sans que leur renouvellement soit assuré.
Cet évènement intervient alors même que le CHU de Caen a fortement réduit son déficit de 34,2 millions d'euros en 2009 à 9,2 millions d'euros en 2011. Il révèle donc bien une dégradation de l'accès aux facilités de trésorerie par les établissements hospitaliers. Comme l'a souligné Angel Piquemal lors de son audition, la principale difficulté réside aujourd'hui plus dans l'accès au financement bancaire que dans son coût .
d) L'autorisation d'émission de billets de trésorerie par les établissements publics de santé
Les difficultés de trésorerie rencontrées par les établissements publics de santé appellent une réponse rapide . Aussi l' article 48 du présent projet de loi propose-t-il d' habiliter les centres hospitaliers régionaux à émettre des titres de créances négociables .
Ainsi, il est prévu de modifier l'article L. 213-3 du code monétaire et financier afin d'autoriser les centres hospitaliers régionaux (CHR), dont le liste est arrêtée par décret, à émettre des titres de créances négociables (TCN), dont font partie les billets de trésorerie 113 ( * ) .
L'émission de billets de trésorerie bénéficierait aux établissements qui, à l'exemple du CHU de Caen, rencontrent actuellement des difficultés de financement de court terme. Toutefois, comme l'a indiqué, Angel Piquemal lors de son audition, si l'émission de billets de trésorerie peut momentanément aider les établissements publics de santé, elle ne peut constituer le principal levier du rétablissement de leur situation financière .
A cet égard, votre rapporteur spécial attend beaucoup de la refondation du financement des établissements de santé qui s'engage avec l'abrogation de la convergence tarifaire 114 ( * ) . En effet, jusqu'à présent la tarification à l'activité (T2A), du fait notamment de la convergence des tarifs à la baisse, ne permettait pas aux établissements de financer leurs investissements, contribuant à la forte dégradation de leur situation financière.
Quoi qu'il en soit, selon l'évaluation préalable annexée au présent article, le dispositif proposé devrait permettre une diminution, à hauteur de 200 points de base, de l'accès au financement pour les établissements concernés . Cela permettrait, ainsi, de dégager une économie de près de 20 millions d'euros par an .
Eu égard à la difficulté actuelle pour les centres hospitaliers régionaux d'obtenir des lignes de crédits auprès des établissements bancaires, votre rapporteur spécial ne peut qu'être favorable à l'article 48 du présent projet de loi .
3. Création d'un dispositif d'indemnités journalières dans le régime d'assurance maladie-invalidité-maternité des non salariés agricoles (AMEXA) en cas de maladie ou d'accident de la vie privée (article 56)
L' article 56 du présent projet de loi propose la mise en place d'indemnités journalières (IJ) en cas de maladie ou d'accident de la vie privée pour les non salariés agricoles .
a) Une protection sociale des exploitants agricoles encore lacunaire
L'assurance maladie des exploitants agricoles (AMEXA) a vocation à couvrir les non salariés des professions agricoles, soit les chefs d'exploitation ou d'entreprise agricole, les conjoints collaborateurs et les aides familiaux. L'originalité de l'AMEXA réside dans le fait que, depuis sa création en 1961, les affiliés peuvent choisir, pour la gestion de leur assurance maladie, la Mutuelle sociale agricole (MSA) ou un groupement d'assureurs maladie des exploitants agricoles (GAMEX) . Aussi, dans le cadre de la branche maladie du régime des non salariés agricoles, le régime agricole, la MSA est-elle mise en concurrence avec des assureurs privés pour la prise en charge des prestations d'assurance maladie des non salariés agricoles ; il s'agit du principe de la pluralité d'assureurs .
En 2011, 1,6 million de personnes bénéficiaient des prestations maladie du régime pour 524 279 cotisants .
Depuis la loi de financement de la sécurité sociale pour 2009 115 ( * ) , la branche maladie du régime social des non salariés agricoles est financièrement intégrée à la caisse nationale d'assurance maladie (CNAM) , comme cela était déjà le cas pour les salariés agricoles. Depuis lors, celle-ci bénéficie d' une dotation de la CNAM destinée à assurer, le cas échéant, son équilibre financier 116 ( * ) . Lors de l'exercice 2011, la branche maladie des exploitants agricoles a affiché un résultat bénéficiaire de 60,5 millions d'euros, rendant inutile le versement d'une dotation d'équilibre 117 ( * ) .
L'équilibre de la branche maladie du régime des non salariés agricoles repose également sur des taxes affectées 118 ( * ) dont le montant a atteint 5,3 milliards d'euros en 2011 119 ( * ) . Il s'agit principalement d'une fraction du produit du droit de consommation sur les alcools , des droits sur la consommation de tabac , d'une quote-part du produit de la contribution sociale des sociétés (C3S) et de l'intégralité du produit de la taxe sur les véhicules de société .
La gestion de la branche maladie des non salariés agricoles étant partagée entre la MSA et les assureurs privés du GAMEX, les relations financières au sein de la branche, mais également avec la CNAM, reposent sur la combinaison des comptes de ces organismes . En effet, les comptes de la MSA et des membres du GAMEX sont agrégés et retraités afin d'établir les comptes combinés du régime agricole 120 ( * ) .
La branche maladie des exploitants agricoles prend en charge l'ensemble des risques maladie, invalidité et maternité et offre, à ce titre :
- une couverture maladie , consistant en une prise en charge des soins médicaux, pharmaceutiques et dentaires, sur la base des tarifs de sécurité sociale ;
- une allocation de remplacement , en cas de naissance ou d'adoption ;
- une assurance invalidité , permettant le versement d'une pension en cas d'inaptitude totale ou partielle à exercer la profession agricole.
Toutefois, à ce jour, l'AMEXA est le seul régime à ne pas verser d'indemnités journalières (IJ) qui viendraient compenser une éventuelle perte de salaire résultant d'une maladie ou d'un accident non professionnel 121 ( * ) .
b) La mise en place d'indemnités journalières pour les exploitants agricoles
Afin de combler cette lacune, l'article 56 du présent projet de loi propose de mettre en place des indemnités journalières au profit des non salariés agricoles en cas de maladie ou d'accident de la vie privée .
Il est prévu que les prestations servies soient versées après un délai de carence 122 ( * ) , réduit en cas d'hospitalisation. Les indemnités journalières seront forfaitaires , devant être égales à une fraction du gain forfaitaire fixé par un arrêté du ministre en charge de l'agriculture 123 ( * ) , comme cela est déjà prévu pour les IJ versées en cas d'accident du travail. Ainsi, les bénéficiaires toucheraient 60 % du 1/365 e du gain forfaitaire annuel (soit 20,64 euros à ce jour) durant les 28 premiers jours, puis 80 % du 1/365 e du gain forfaitaire annuel .
Il est précisé qu'hors affection de longue durée (ALD), ou si l'interruption de la durée du travail ne dépasse pas six mois, l'assuré pourra bénéficier au maximum de 360 jours d'indemnisation sur une période de trois ans .
La mise en place de cette prestation entraînera, selon l'évaluation préalable annexée au présent projet de loi, une charge nouvelle pour le régime d'un montant de 73 millions d'euros . Cette dernière doit être financée par la mise en place d'une cotisation forfaitaire .
Le présent article propose que le produit de cette cotisation soit affecté à un fonds spécial géré par la caisse centrale de mutualité sociale agricole (CCMSA) et destiné à financer les indemnités journalières mises en place.
Afin de garantir le respect du principe de l'auto-équilibre du financement de cette mesure, il est prévu que le montant de la cotisation forfaitaire soit arrêté, chaque année, par le ministre en charge de l'agriculture après avis d'une section spécialisée du Conseil supérieur des prestations sociales agricoles (CSPSA). Pour 2014, qui est la première année de mise en oeuvre du dispositif, il est prévu de fixer le montant de la cotisation à 170 euros par an . Il faut préciser qu'un éventuel déficit du fonds spécial, s'il n'est pas compensé par un excédent de la branche maladie du régime des non salariés agricoles, devrait être supporté par la CNAM au titre de la dotation d'équilibre qu'elle verse à cette dernière.
Conformément au principe de la pluralité d'assureurs qui structure l'AMEXA, mais également le régime d'assurance accidents du travail des exploitants agricoles (AAEXA), les affiliés pourront choisir, pour la gestion de leurs IJ, entre la MSA et un assureur privé du GAMEX. C'est d'ailleurs la raison pour laquelle les membres du GAMEX sont associés à la gestion du fonds spécial précité, ces derniers étant représentés au sein de la section spécialisée du CSPSA compétente pour le fonds 124 ( * ) .
Dans la mesure où le présent article propose une amélioration notable de la protection sociale des exploitants agricoles, venant combler une lacune du régime d'assurance maladie de ces derniers , votre rapporteur pour avis s'y déclare favorable.
* 85 Il s'agit des établissements privés participant au service public hospitalier (ex-PSPH).
* 86 Loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004.
* 87 La T2A concerne l'activité réalisée en médecine, chirurgie et obstétrique (MCO).
* 88 Ce mode de financement est complété par des dotations pour les missions d'intérêt général, les médicaments, les aides à la contractualisation, etc.
* 89 La convergence intrasectorielle était déjà prévue dans la version initiale de l'article 33 de la loi de financement pour 2004 ; à ce titre, celui-ci prévoyait la mise en place de coefficients de transition permettant le rapprochement des tarifs des établissements d'un même secteur.
* 90 La convergence intersectorielle n'a été inscrite dans les textes qu'avec la loi n° 2004-1370 du 20 décembre 2004 de financement de la sécurité sociale pour 2005, modifiant à cet effet l'article 33 de la loi de financement de sécurité sociale pour 2004.
* 91 Rapport n° 2006-009 de l'Inspection générale des affaires sociales (janvier 2006), « Mission d'appui sur la convergence tarifaire public privé ».
* 92 L'écart facial constitue l'indicateur principal de l'avancement du processus de convergence. Sa méthode de calcul est précisée infra.
* 93 Néanmoins, la convergence intrasectorielle n'est pas achevée en ce qui concerne les établissements passés à la T2A plus tardivement, comme les hôpitaux du service de santé des armées (2009) et les établissements de santé de Guyane (2010).
* 94 Cour des comptes, Rapport 2009 sur l'application des lois de financements de la sécurité sociale, juillet 2009.
* 95 Loi n° 2007-1330 du 17 décembre 2007 de financement de la sécurité sociale pour 2008.
* 96 Loi n° 2010-1594 du 20 décembre 2010 de financement de la sécurité sociale pour 2011.
* 97 Loi n° 2009-1646 du 24 décembre 2009 de financement de la sécurité sociale pour 2010.
* 98 Un groupe homogène de malades (GHM) constitue un ensemble de patients ayant des pathologies proches et dont la prise en charge présente un coût similaire. Les groupes homogènes de séjour (GHS) reprennent les prestations délivrées lors d'un séjour à des patients pour une pathologie donnée. Un GHM correspond généralement à un GHS, mais il peut également en comprendre plusieurs.
* 99 Rapport d'information n° 703 (2011-2012) sur le financement des établissements de santé, fait par Jacky Le Menn et Alain Milon au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociale du Sénat, juillet 2012.
* 100 Dexia Crédit Local, Note de conjoncture - Finances hospitalières. Résultats 2010 et grandes tendances 2011 , avril 2012.
* 101 Cf. Cour des comptes, Rapport 2009 sur l'application des lois de financements de la sécurité sociale, septembre 2009.
* 102 Mission nationale d'appui à l'investissement hospitalier (MNAIH), La réalisation du plan d'investissement national « Hôpital 2007 » - Synthèse , août 2009.
* 103 Chambre régionale des comptes (CRC) de Basse-Normandie, Rapport d'observations définitives sur la gestion du centre hospitalier universitaire de Caen - Années 2005 à 2009 , mars 2011.
* 104 Décret n° 2011-1872 du 14 décembre 2011 relatif aux limites et réserves du recours à l'emprunt par les établissements publics de santé (modifié par le décret n° 2012-700 du 7 mai 2012).
* 105 La demande d'autorisation de recours à l'emprunt auprès du directeur de l'agence régionale de santé (ARS) donne également lieu à un avis du directeur régional des finances publiques.
* 106 Loi n° 2010-1645 du 28 décembre 2010 de programmation des finances publiques pour les années 2011 à 2014.
* 107 Circulaire interministérielle n° DGOS/DGFiP/2012/195 du 9 mai 2012 relative aux limites et réserves du recours à l'emprunt par les établissements publics de santé.
* 108 Rapport n° 4030 (XIIIe législature), fait par Claude Bartolone et Jean-Pierre Gorges au nom de la commission d'enquête de l'Assemblée nationale sur les produits financiers à risque souscrits par les acteurs publics locaux, 6 décembre 2011.
* 109 Le déficit global constaté en 2010 reprend le résultat des 70 % d'établissements en excédent, pour un montant de 380 millions d'euros, et les 600 millions d'euros de déficit cumulés par les 30 % d'établissements déficitaires.
* 110 Rapport d'information n° 703 (2011-2012) sur le financement des établissements de santé, fait par Jacky Le Menn et Alain Milon au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociale du Sénats, juillet 2012.
* 111 Il s'agit des dotations consacrées au financement des missions d'intérêt général et à l'aide à la contractualisation.
* 112 Audition d'Angel Piquemal, directeur général du centre hospitalier universitaire de Caen, jeudi 25 octobre 2012.
* 113 Selon l'article D. 213-1 du code monétaire et financier (CMF), les billets de trésorerie ont une durée inférieure ou égale à un an. Le décret d'application de l'article L. 213-3 du CMF devrait préciser que les centres hospitaliers régionaux ne peuvent émettre que des billets de trésorerie, à l'exclusion d'autres types de titres de créances négociables (TCN).
* 114 Cf . article 47 du projet de loi de financement de la sécurité sociale pour 2013.
* 115 Loi n° 2008-1330 du 17 décembre 2008 de financement de la sécurité sociale pour 2009.
* 116 Avant 2009, l'équilibre financier du régime des exploitants agricoles était assuré par une subvention de l'Etat, versée par l'intermédiaire du fonds de financement des prestations sociales des non salariés agricoles (FFIPSA) qui avait remplacé, à compter de 2004, le budget annexe des prestations sociales des non salariés agricoles (BAPSA).
* 117 Selon les « Comptes combinés - Branche maladie » pour l'exercice 2011 de la caisse nationale d'assurance maladie (CNAM), ce résultat bénéficiaire trouve son origine dans des « prestations sociales en diminution sous l'effet de la poursuite de la baisse tendancielle des effectifs, une réaffectation de taxes et une répartition inter-régime des charges de dotation aux hôpitaux exceptionnellement favorable ».
* 118 L'ensemble des ressources de la branche maladie du régime de protection sociale des non salariés agricoles est fixée par l'article L. 731-2 du code rural et de la pêche maritime.
* 119 Le montant des taxes et impôts affectés au régime social des non salariés agricoles a atteint, au total, 7,9 milliards d'euros en 2011, couvrant ainsi près de 40 % des charges du régime.
* 120 Cf . Caisse centrale de mutualité sociale agricole (CCMSA), Bilan combiné et compte de résultat combiné, 31 décembre 2011.
* 121 Les accidents et maladies professionnels sont couverts au titre du régime d'assurance accidents du travail (AAEXA), qui a été rendu obligatoire par la loi n° 2001-1128 du 30 novembre 2001 portant amélioration de la couverture des non salariés agricoles contre les accidents du travail et la maladies professionnelles. Les affiliés à ce régime ont toutefois gardé la possibilité de choisir un assureur du réseau GAMEX.
* 122 Le délai de carence devra être précisé par décret. Néanmoins, l'évaluation préalable annexée au présent article prévoit un délai de sept jours.
* 123 L'arrêté du 30 mars 2012 a fixé ce gain forfaitaire, pour la période du 1 er avril 2012 au 31 mars 2013, à 12 556,67 euros.
* 124 L'organisation retenue est proche de celle qui a été prévue dans le cadre de l'AAEXA. Le fonds de réserve de ce régime perçoit un une fraction de la cotisation forfaitaire versée par les exploitants agricoles ; il est géré par la CCMSA sous la surveillance d'une section spécialisée du CSPSA comprenant des représentants du GAMEX.







